Ангина. Симптомы и лечение
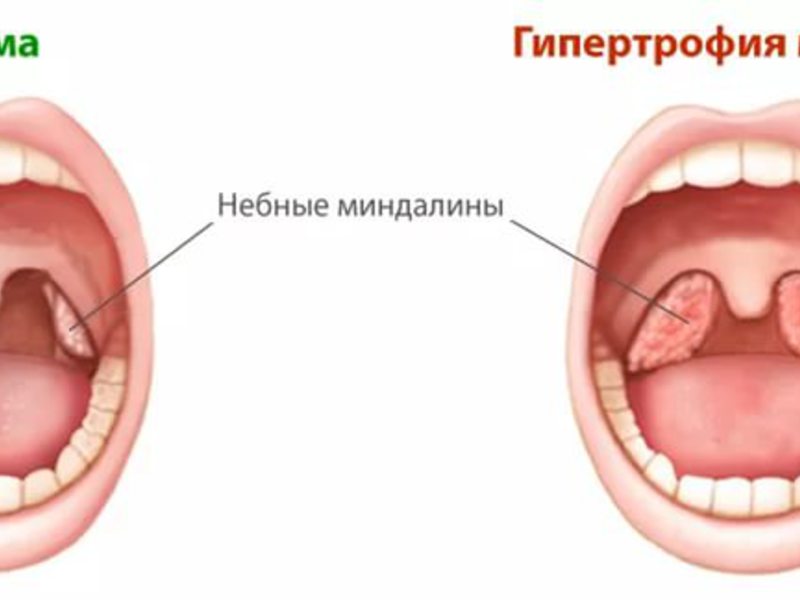
Тонзиллит (от латинского слова tonsilla — миндалина) – острое инфекционное заболевание, характеризующееся воспалением и наличием очаговой инфекции в нёбных миндалинах.
Выделяют две формы тонзиллита – острый (ангина) и хронический.
Развитию острого тонзиллита способствуют: переохлаждение, снижение реактивности организма (снижение иммунитета), кариозные зубы, гнойные синуситы, искривление носовой перегородки, нерациональное питание. Чаще всего пик заболевания приходит на осенне-зимний и весенний период.
Ангина характеризуется острым началом. Инкубационный период может быть от нескольких часов до трех-пяти или семи дней. Обычно отмечают постепенное появление нарастающих болей в горле в покое, а также при глотании. Наблюдается ухудшение общего состояния, поднимается температура тела. Возбудители заболевания передаются, как правило, воздушно-капельным путем.
Острый тонзиллит может быть катаральным
Диагноз тонзиллит, а также его форму и стадию может установить только ЛОР – врач. При постановке диагноза хронический тонзиллит врач основывается на совокупности общих и местных признаков. Учитываются анамнестические данные, объективные симптомы и лабораторные показатели, позволяющие выставить точный диагноз.
Естественно во всех ситуациях квалифицированно разобраться может только специалист, поэтому не стоит даже пытаться определить болезнь самостоятельно. Это крайне опасно, так как может привести к роковой ошибке, ведь существует еще и дифтерия, и хирургические осложнения той же самой ангины (абсцессы, флегмоны), и другие напасти на горло, которые не потерпят легкомысленного отношения к себе.
Еще до визита к врачу нужно приступить к частому (не 3 – 4 раза в день, а ежечасно) полосканию горла антибактериальными средствами (раствором Гексорал, Тантум Верде, Фурацилина, Эвкалипта, Календулы) после полоскания можно (и даже нужно, так как это даст облегчение пациенту) оросить горло аэрозолем (Стопангин, Аква Марис, Каметон, Ингалипт, Гексаспрей, Биопарокс) или рассосать таблетку (Стрепсилс, Имудон, Септолете, Граммидин, Фарингосепт) таких препаратов в настоящее время огромное количество – при ангине они уменьшают воспаление и существенно снижают болезненность.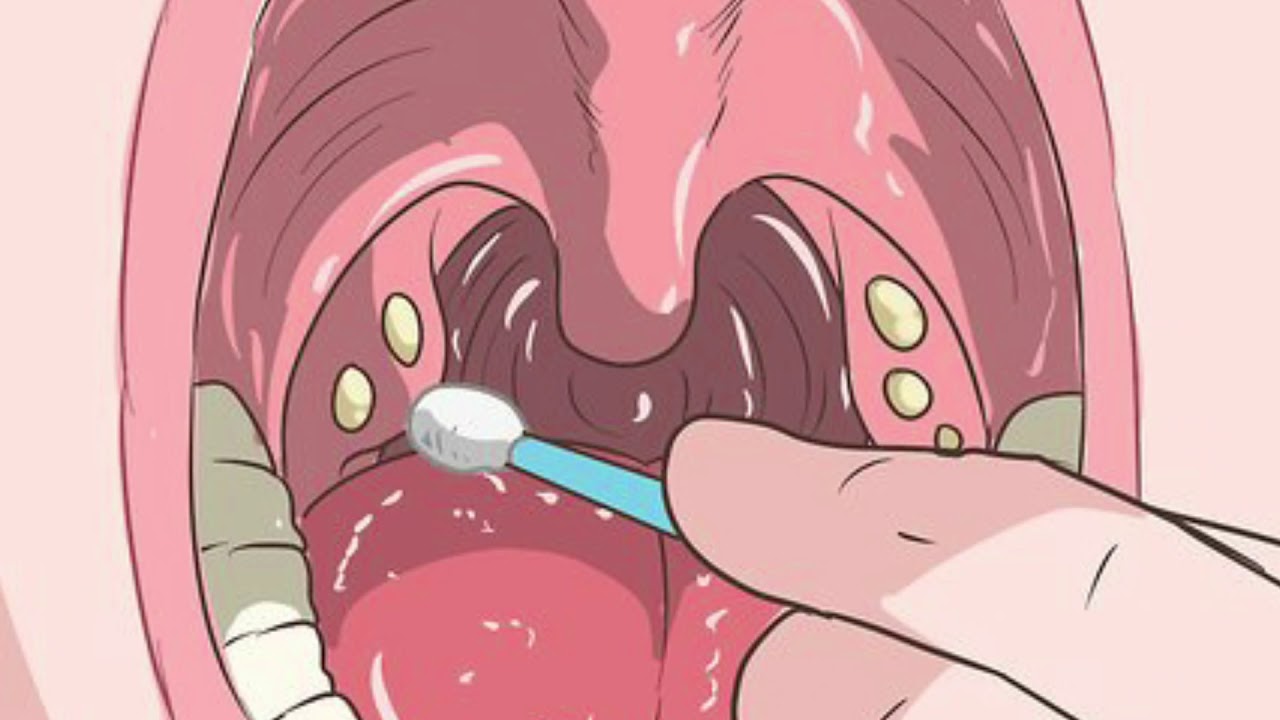 Еще раз повторюсь, что полоскание необходимо
Еще раз повторюсь, что полоскание необходимо
В лечение острого тонзиллита основным методом является антибиотикотерапия. На основании лабораторных анализов врач назначает антибактериальные препараты для приема внутрь (такие как Флемоксин, Аугментин) или в виде инъекций, если имеет место гнойный процесс в области рото– и носоглотки, к сожалению, без них не удастся обойтись. Одновременно с антибиотикотерапией показан прием антигистаминных препаратов – Кларитин, Супрастин (для снятия отечности в ротоглотке) и пробиотиков – Линекс, Бифиформ (для предотвращения дисбактериоза).
Лечение необходимо начать своевременно, для того, чтобы добиться быстрого выздоровления, предотвратить осложнения, а также предупредить распространение заболевания среди окружающих.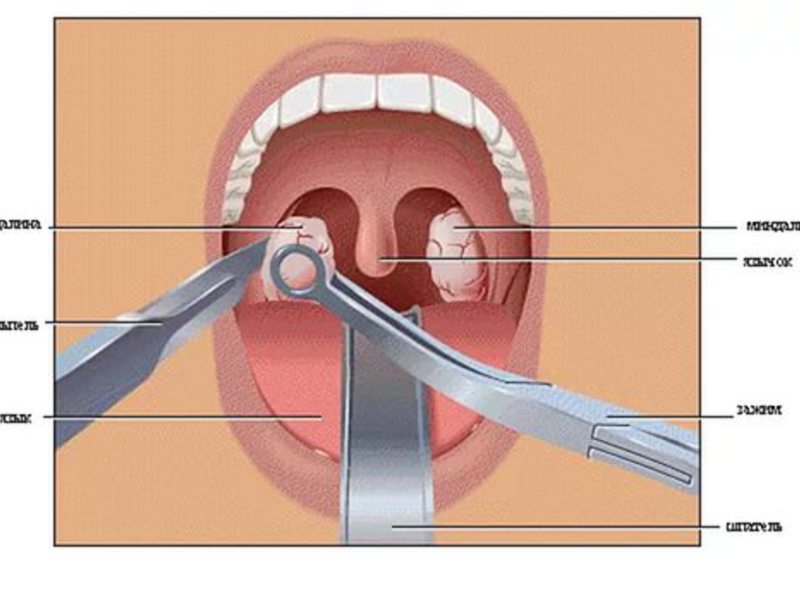
Если у пациента наблюдается повышение температуры (выше 38°С – для взрослого) и головная боль используют анальгетики (Аспирин-С, Парацетамол), если пациент не может принять таблетку, ее можно растолочь; еще лучше использовать препараты в виде растворимых шипучих таблеток или сиропа (Нурофен, Панадол). Если в процессе лечения лихорадка спадет, то указанные препараты лучше отменить.
Чаще всего такая терапия очень эффективна, что на 3 – 4 день пациент начинает ощущать себя практически здоровым. Однако категорически запрещается в это время бросать лечение и выходить на работу, посещать занятия в учебных заведениях. Воспалительный процесс далеко еще не завершен, многие системы организма либо ослаблены (в том числе иммунитет), либо находятся в состоянии перестройки. Чтобы избежать осложнений, необходим период восстановления, который продлиться еще несколько дней. В это время будут весьма кстати хорошее питание, послеобеденный отдых, полноценный сон, прием витаминов!
Воспалительный процесс далеко еще не завершен, многие системы организма либо ослаблены (в том числе иммунитет), либо находятся в состоянии перестройки. Чтобы избежать осложнений, необходим период восстановления, который продлиться еще несколько дней. В это время будут весьма кстати хорошее питание, послеобеденный отдых, полноценный сон, прием витаминов!
Пациенты, переболевшие ангиной (получавшие антибиотики и другие схемы лечения) перестают быть опасными для окружающих через 9 – 12 дней после начала лечения. Назначение врачом антибиотиков является одновременно эффективным методом лечения и профилактики хронического тонзиллита, ревматизма, заболеваний почек и других осложнений ангины.
Лучшим лечением является профилактика, которая заключается в повышении устойчивости организма к инфекционным воздействиям и неблагоприятным условиям внешней среды. Важное значение имеет общее и местное закаливание организма: систематические занятия физкультурой и спортом, здоровое питание (включающее в себя фрукты и овощи), утренняя гимнастика, воздушные ванны, обтирания, прием витаминов.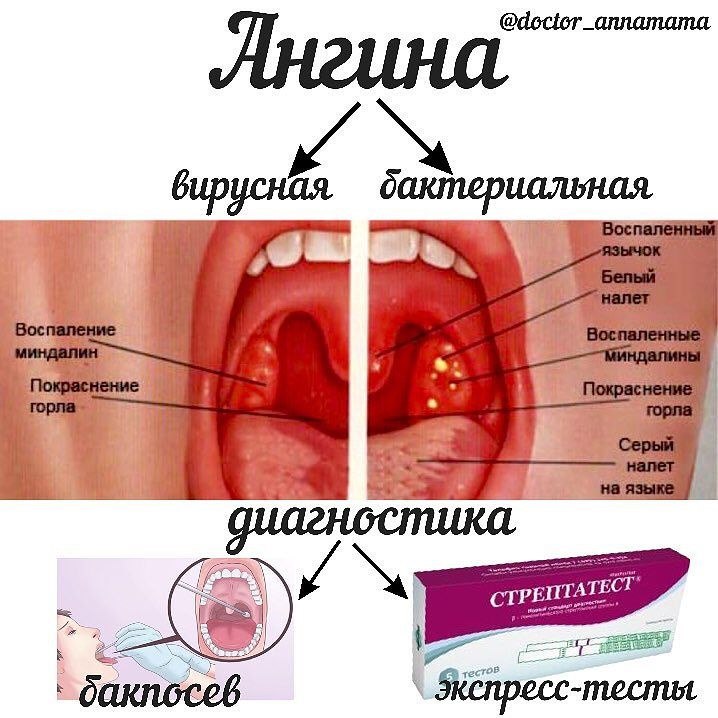 С целью повышения устойчивости слизистой оболочки глотки к охлаждению, проводится местное закаливание – полоскание горла водой (лучше минеральной) постепенно снижающейся температуры (от теплой к холодной). Также весьма важное значение для предупреждения ангины имеет санация полости рта и носа. Кариозные зубы, больные десны, гнойные поражения придаточных пазух носа предрасполагают к возникновению ангины. Различные патологические состояния полости носа и носоглотки, препятствующие носовому дыханию (искривление перегородки носа, полипы, аденоиды и т.д.), заставляют пациента дышать ртом, а при этом происходит охлаждение и пересыхание слизистой оболочки ротоглотки. Но чтобы избежать неприятностей, этим можно заниматься только после осмотра и получения разрешения у лор – врача.
С целью повышения устойчивости слизистой оболочки глотки к охлаждению, проводится местное закаливание – полоскание горла водой (лучше минеральной) постепенно снижающейся температуры (от теплой к холодной). Также весьма важное значение для предупреждения ангины имеет санация полости рта и носа. Кариозные зубы, больные десны, гнойные поражения придаточных пазух носа предрасполагают к возникновению ангины. Различные патологические состояния полости носа и носоглотки, препятствующие носовому дыханию (искривление перегородки носа, полипы, аденоиды и т.д.), заставляют пациента дышать ртом, а при этом происходит охлаждение и пересыхание слизистой оболочки ротоглотки. Но чтобы избежать неприятностей, этим можно заниматься только после осмотра и получения разрешения у лор – врача.
И помните, лучшее лечение – это профилактика! Будьте здоровы!
Косотурова О. С.
Материал носит информационный характер. Лекарственные средства, биологические активные добавки и другие товары указаны в качестве примера их возможного использования и/или применения, что ни в коем случае не является рекомендацией к их применению. Перед применением лекарств, биологически-активных добавок и медицинской техники и других товаров обязательно проконсультируйтесь со специалистом.
Перед применением лекарств, биологически-активных добавок и медицинской техники и других товаров обязательно проконсультируйтесь со специалистом.
причины, формы, симптомы, диагностика, лечение ангины
16 Января 2012 г.
Тонзиллит — это инфекционное заболевание, характеризующееся воспалением небных миндалин. Заболевание может иметь как острую, так и хроническую форму. Хронический тонзиллит диагностируется у 15% детей и 10% взрослых.Другое название тонзиллита – ангина, что в дословном переводе с латинского означает «сжимание», «удушье». И правда, основным симптомом ангины является боль в горле, дискомфорт при глотании. Термин «ангина» часто используется как медицинскими специалистами, так и пациентами.
Причины возникновения тонзиллита (ангины)
- Патогенные микроорганизмы (чаще всего стрептококки, вирусы, грибы).
- Снижение защитных сил организма (интоксикации, местное переохлаждение).

- Нарушение питания.
- Некоторые заболевания (хронический ринит, искривление носовой перегородки, кариес зубов, у детей – аденоиды).
Классификация форм тонзиллита (ангины)
- I катаральная форма (воспалительный процесс проявляется покраснением и отеком миндалин).
- II фолликулярная форма (на поверхности миндалин появляются желтоватые гнойные точки — нагноившиеся фолликулы).
- III лакунарная форма (в лакунах образуется жидкий гной или гнойно-казеозные пробки).
- IV фибринозная форма (характеризуется образованием единого сплошного налетабеловато-желтого цвета, который может выходить за пределы миндалин, часто возникает у людей со сниженной функцией иммунной системы).
- СПИД, заболевания крови, голод, пожилой возраст.
- V герпетическая форма (чаще всего вызывается аденовирусами, вирусами простого герпеса, характеризуется везикулярными высыпаниями на задней поверхности глотки или мягком небе, предрасположенных к изъявлению).
- VI флегмонозная форма (интратонзиллярный абсцесс) — осложнение острой ангины (лакунарной, катаральной, фолликулярной) или хронического тонзиллита, представляет собой острое гнойное воспаление околоминдаликовой клетчатки.
- VII язвенно-некротическая форма (гангренозная форма) — характеризуется образованием желто-белых пузырьков (язвочек) на миндалинах, в некоторых случаях пятна переходят на всю ротовую полость и горло.
- VIII смешанные формы (вариант заболевания, при которой колонизация лимфоидной ткани происходит несколькими возбудителями сразу, в результате присоединения вторичной инфекции или при сильном снижении иммунитета).
Симптомы тонзиллита (ангины)
Симптомы тонзиллита (ангины) могут различаться в зависимости от наличия возбудителя, вызвавшего заболевание.- Боль в горле, дискомфорт при глотании, озноб, увеличение лимфатических узлов (лимфаденит) с обеих сторон, воспаление миндалин (гланд), покраснение горла (общие симптомы).

- Белый налет на миндалинах, серый налет на языке, неприятный запах изо рта при разговоре или дыхании, неприятный привкус во рту (характерно для бактериального тонзиллита).
Осложнения тонзиллита (ангины)
Ангина относится к тем заболеваниям, которые перенести «на ногах» не удастся. Равнодушие к своему здоровью, если Вы заболели ангиной, преступно, надеяться на помощь «народных средств» и лекарств из домашней аптечки Ваших друзей и знакомых – по меньшей мере, недальновидно.Вопрос лечения ангины как раз и заключается в правильном лечении. Если пациенту проводится неадекватная терапия тонзиллита, то осложнениями могут стать различные пороки сердца, заболевания почек, поражения суставов, переход воспалительного процесса на окружающие ткани с последующим образованием абсцессов, отит (воспаление среднего уха), ларингит (воспаление и отек гортани), а также другие заболевания (абсцесс миндалины, паратонзиллит, флегмона, менингит, медиастинит, гнойный лимфаденит, тонзиллярный сепсис и т.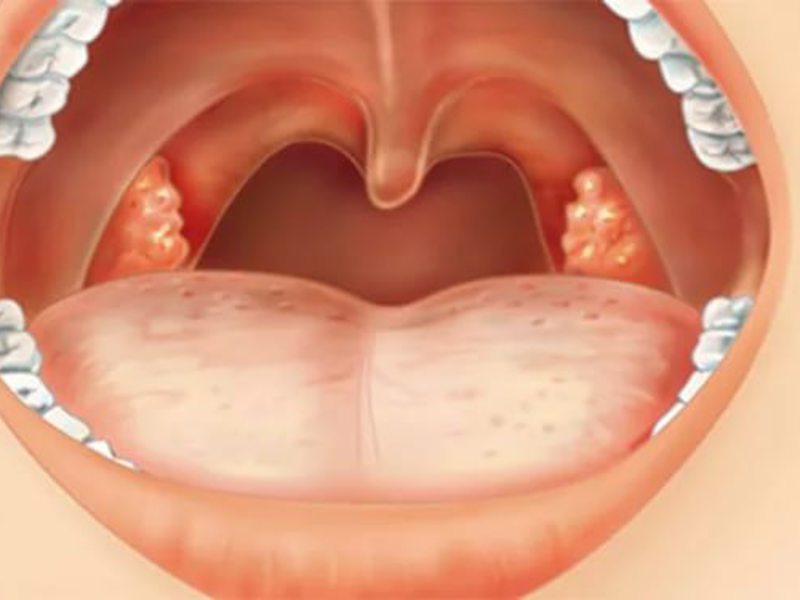 д.).
д.).
Диагностика тонзиллита (ангины)
Осуществлять грамотную диагностику ангины, ее формы, степени, тяжести, особенностей течения, а также назначать терапию заболевания должен только специалист. В противном случае состояние пациента сильно ухудшается и развиваются серьезные осложнения. При лечении ангины важно помнить, что лечение необходимо осуществлять до полного выздоровления пациента, так как иначе неизбежен рецидив заболевания.Лечение ангины в ГУТА КЛИНИК
Лечение тонзиллита в нашей клинике осуществляется комплексно, медикаментозная терапия назначается индивидуально, применяются как антибактериальные, так и иммуномодулирующие, противоотечные, антигистаминные средства, а также физиотерапия (полоскания, промывания, орошения миндалин различными лекарственными препаратами). Лечение абсцессов – только оперативное с последующей реабилитационной терапией.Оториноларингологи ГУТА КЛИНИК рекомендуют при первых же симптомах тонзиллита – затрудненном глотании, боли и дискомфорте в горле, покраснении миндалин, повышении температуры, изменении обоняния, вкуса, голоса – обращаться к специалистам. Не запускайте течение ангины и будьте здоровы!
Не запускайте течение ангины и будьте здоровы!
Автор
Варенкова Ольга Владимировна
, Оториноларинголог
Профилактика хронического тонзиллита
Хронический тонзиллит – это хроническое воспаление небных миндалин, вызываемое патогенной микрофлорой, возникающее на фоне снижения реактивности организма и характеризующееся рецидивирующим течением. При хроническом тонзиллите происходит дегенеративный процесс в небных миндалинах, в результате которого лимфоидная ткань, начинает замещается рубцовой, соединительной тканью, нарушается дренажная функция лакун миндалин, что способствует размножению бактериальной флоры и прогрессированию воспалительного процесса.
Основными жалобами пациентов с хроническим тонзиллитом являются:
- Образование в лакунах миндалин «казеозных пробок», белых или желтых творожистых масс, имеющих неприятный запах или гноя.

- Дискомфорт, першение в горле
- Субфебрилитет – длительное повышение температуры тела до 37,0-37,40С
- Слабость, вялость, потливость, повышенную утомляемость
- Частые ангины
- Увеличение подчелюстных лимфоузлов
Компенсированная форма хронического тонзиллита характеризуется наличием местных симптомов и отсутствием жалоб у пациента. О декомпенсации говорят при наличии в анамнезе пациента частых ангин, более 3х раз в год, паратонзиллярных абсцессов и метатонзиллярных осложнений со стороны сердца, суставов и почек (ревматизм, миокардит, полиартрит, гломерулонефрит и т.п.).
Хронический тонзиллит являясь очагом хронической инфекции, может становиться источником интоксикации и сенсибилизации организма, что способствует нарушению нормального функционирования различных органов и систем, что обуславливает важность профилактики обострений хронического тонзиллита.
В комплекс обследования пациентов с хроническим тонзиллитом входят:
- Мазок из зева на флору и чувствительность к антибиотикам
- Клинический анализ крови
- Бихимический анализ крови, включающий исследование Антистрептолизина О, ревматоидного фактора и С-реактивного белка
- Исследование функции небных миндалин
- Консультация стоматолога
Профилактические осмотры пациентов проводят 2 раза в год, в весенне-осенний период, тогда же проводят курсы консервативного лечения.
К профилактическим мероприятиям относятся:
- промывание небных миндалин инструментальным и аппаратным («Тонзилор») методами
- применение местных антисептиков и иммуномодуляторов
- физиотерапевтическое лечение: фонофорез с лекарственными средствами, воздействие терапевтическим лазером или ультрафиолетовым облучением на небные миндалины.
- ежедневная гигиена полости рта, и при необходимости своевременная санация (Регулярное чистка зубов и полоскание рта позволяет снизить уровень патогенной микрофлоры ротовой полости)
- лечение воспалительных заболеваний полости носа и носоглотки (ринофарингитов, синуситов)
- рациональное питание (исключить употребление раздражающей — соленой, горькой, кислой пищи, газированные и спиртные напитки, орешки, кофе и крепкий чай)
- соблюдение режимов труда и отдыха
- занятия физической культурой
- санаторно-курортное лечение
При неэффективности консервативных методов лечения, применяются различные методы хирургического лечения:
- криодеструкция небных миндалин
- лазерная лакунотомия
- лазерная тонзиллотомия
- двухсторонняя тонзилэктомия
На отделении оториноларингологии ФГБУ «КДЦ с поликлиникой» Управления делами президента РФ для лечения хронического тонзиллита применяются методы как консервативного, так и хирургического лечения.
Профилактика и лечение хронического тонзиллита
Многих людей мучает хронический тонзиллит, который, до определённого времени практически не даёт о себе знать. Но потом начинается обострение, которое может длиться несколько месяцев. При этом, нет температуры, но горло болит долго и мучительно. Многие даже не пытаются выявить причину, и думают, что все пройдет само собой. Но по прошествии месяца может становится только хуже, и приходится обращаться к ЛОР врачу, который, в итоге, ставит диагноз – «хронический тонзиллит». А потом начинается долгое лечение, и пациенты узнают где находятся гланды и как их беречь.
Тонзиллитом называется воспаление небных миндалин (гланд). Различают острый и хронический тонзиллит. Острый тонзиллит, или в простонародье, ангина – знакомое всем с детства заболевание, при котором поднимается высокая температура, и очень сильно болит горло. Также среди симптомов острого тонзиллита можно найти увеличенные небный миндалины ярко красного цвета, которые могут быть изъязвлены, покрыты гнойничками и пленкой. В детстве я несколько раз переболел ангиной, что, наверное, и послужило переход тонзиллита в хроническую форму.
В детстве я несколько раз переболел ангиной, что, наверное, и послужило переход тонзиллита в хроническую форму.
Хронический тонзиллит протекает в более мягкой форме, и зачастую практически не дает о себе знать, за исключением нескольких раз в год, а в моем случае и гораздо дольше. Симптомы при обострении хронического тонзиллита менее выражены, может немного болеть и першить горло, температуры, как правило, нет. В моем случае симптомами были временами усиливающаяся боль в горле, и очень сильная сухость и першение, особенно когда вдыхаешь холодный зимний воздух.
О хроническом тонзиллите врачи говорят в случаях, когда миндалины находятся постоянно в воспаленном состоянии, причем может быть 2 варианта: первый – тонзиллит как будто полностью исчезает, но при любом переохлаждении его симптомы немедленно возвращаются; второй – воспаление практически не проходит, только затихает, при этом пациент чувствует себя удовлетворительно, но доктор видит, что тонзиллит никуда не исчез, а перешел в подострую стадию. В обоих случаях необходимо принимать меры, добиваясь длительной (желательно на несколько лет) ремиссии.
В обоих случаях необходимо принимать меры, добиваясь длительной (желательно на несколько лет) ремиссии.
На медицинском языке это компенсированная и декомпенсированная формы хронического тонзиллита. Если у вас имеется только местные симптомы хронического тонзиллита – небольшое воспаление небных миндалин, боль в горле, и нет проявлений в общем состоянии организма, то в этом случае у вас компенсированная форма тонзиллита, т.е. гланды компенсируют и выравнивают состояние воспаления, и более менее справляются со своими функциями.
Если у вас частые воспаления миндалин, при чем это сопровождается не только болью в горле, но и различными острыми ангинами, паратонзиллитами (воспаления вокруг небных миндалин), и заболеваниями других органов, которые казалось бы не связаны с этим, то это декомпенсированная форма тонзиллита.
В моем случае тонзиллит протекает в компенсированной форме, которая поддается консервативному лечению и профилактике. И теперь я понял, что гланды – это очень важный орган иммунной системы, и нельзя запускать эту болезнь.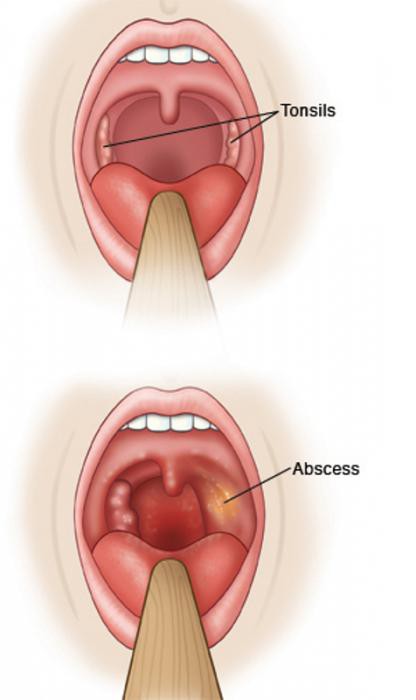 Также я узнал, что, к сожалению, вылечить хронический тонзиллит навсегда нельзя, но вполне можно жить с ним, если постоянно проводить профилактику.
Также я узнал, что, к сожалению, вылечить хронический тонзиллит навсегда нельзя, но вполне можно жить с ним, если постоянно проводить профилактику.
Главной причиной хронического тонзиллита называют недолеченную ангину. Вспомните: как только стихают жуткие боли в горле и температура, вы заканчиваете прием антибиотиков (а этого делать ни в коем случае нельзя) и радостно бежите на работу, думая, что болезнь прошла. Да, она отступила, но, скорее всего, ненадолго: после ангины горло необходимо полоскать еще несколько дней, пропить витамины (и в обязательном порядке полный курс антибиотиков, иначе все лечение коту под хвост), и обязательно заняться укреплением иммунитета, иначе хронический тонзиллит станет вашим спутником надолго.
Вторая причина – частые фарингиты, на которые обычно ни врачи, ни пациенты не обращают должного внимания. Ну, поболело горло несколько дней – и все прошло. Даже больничный брать не придется: фарингиты часто проходят практически без лечения за 3-5 дней.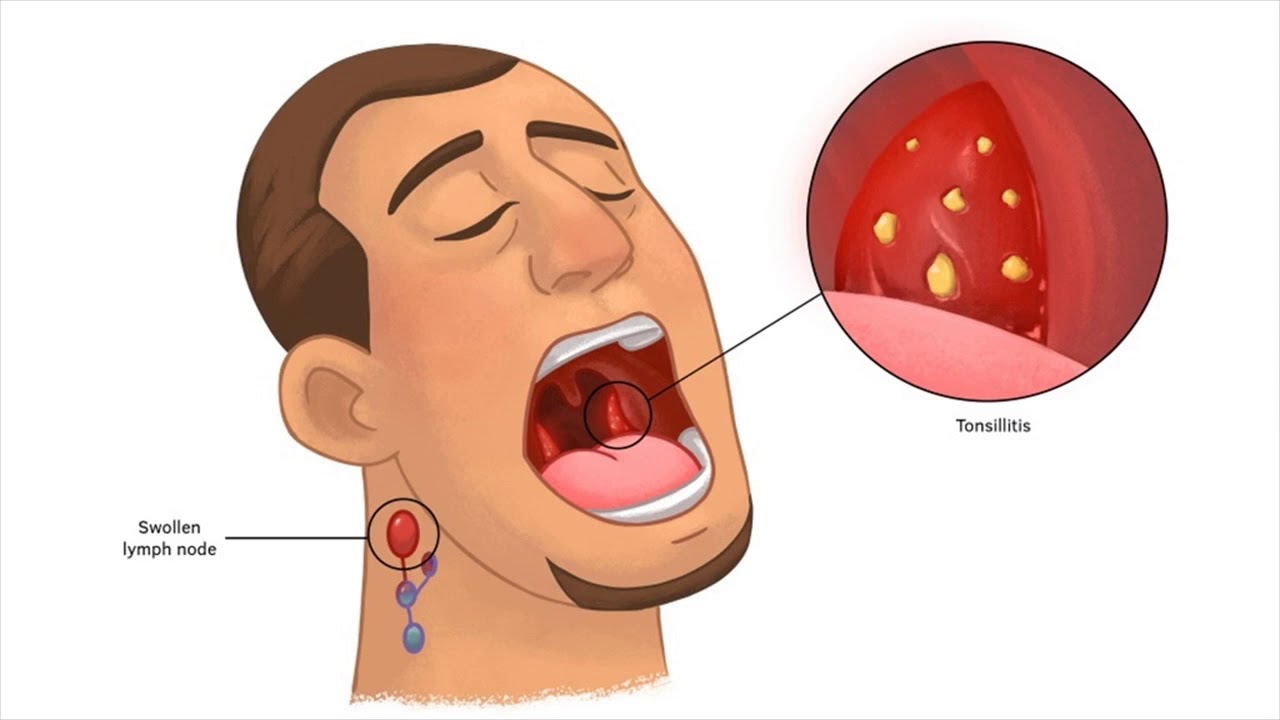 Но патологический процесс, вовремя не остановленный, обязательно пойдет дальше – нужно всего лишь малейшее ослабление иммунитета или переутомление человека, чтобы бактерии начали бесконтрольно размножаться, захватывая себе все новые территории.
Но патологический процесс, вовремя не остановленный, обязательно пойдет дальше – нужно всего лишь малейшее ослабление иммунитета или переутомление человека, чтобы бактерии начали бесконтрольно размножаться, захватывая себе все новые территории.
Необходимо тщательно следить за гигиеной зубов и состоянием пародонта. Если вас измучил тонзиллит, обратитесь к стоматологу и пролечите зубы, постарайтесь не допускать заболеваний десен. Дело в том, что инфекция, поселившаяся в ротовой полости, имеет все шансы «пробраться» дальше, вплоть до миндалин.
Причины хронического тонзиллита могут скрываться в совершенно неожиданном месте: например, вас может мучить хронический ринит или даже время от времени обостряющийся аллергический насморк – и вот уже доктора начинают говорить о развитии хронического тонзиллита.
Лечение хронического тонзиллита в простой компенсированной форме достаточно проводить местно: полоскать горло различными растворами и травами (фурацилин, шалфей, ромашка и пр. ), использовать различные спреи.
), использовать различные спреи.
Народных средств лечения хронического тонзиллита очень много. Важно помнить, что все они должны применяться как дополнение к основным методам лечения, но никак не заменять их.
- для смазывания миндалин готовится смесь, состоящая на 1/3 из свежевыжатого сока листьев алоэ и на 2/3 натурального меда. Смесь аккуратно перемешивается и хранится в холодильнике. Перед применением лекарственный состав необходимо согреть до 38-40 градусов Цельсия. Деревянным или пластмассовым шпателем состав аккуратно наносится на больные миндалины 1-2 раза в день, минимум за 2 часа до еды. Лечение повторять ежедневно в течение двух недель. Затем процедура делается через день;
- для приема внутрь приготовить пополам сок репчатого лука и мёд. Тщательно перемешать и пить по 1 чайной ложке 3 раза в день;
- смешать цветки ромашки и дубовой коры в пропорциях 3:2. Четыре столовые ложки смеси залить 1 литром горячей воды и на небольшом огне отваривать 10 минут.
 Перед выключением добавить столовую ложку цветков липы. Дать остыть, процедить, в раствор добавить чайную ложку меда. Тщательно перемешать и полоскать горло в теплом виде.
Перед выключением добавить столовую ложку цветков липы. Дать остыть, процедить, в раствор добавить чайную ложку меда. Тщательно перемешать и полоскать горло в теплом виде.
Учреждение здравоохранения «4-я городская поликлиника»
Хронический тонзиллит | Медицинский центр «Президент-Мед»
Хронический тонзиллит – воспалительное поражение миндалин, имеющее постоянный характер. Болезнь проявляется в виде острой ангины. Патология довольно опасна для организма, поскольку не только понижает иммунитет, но и провоцирует развитие осложнений: болезней носа, уха, легких и других органов.
Первопричинами возникновения воспаления миндалин в большинстве случаев являются бактерии, такие как:
- Стрептококки группы A.
- Энтерококки.
- Некоторые виды стафилококка.
- Аденовирусы и другие вирусы.
- Условно-патогенные микроорганизмы.
В группе риска длительно протекающего воспаления миндалин дети, поскольку их иммунная система еще не до конца сформировалась. Высокая вероятность развития тонзиллита также у пациентов, которые за год перенесли более 3-4 острых ангин. Может недомогание возникнуть и на фоне гиповитаминоза. Способствуют прогрессированию недуга полипы, аденоиды, а также искривление носовой перегородки. Обострение хронического воспаления гланд наблюдается после сильного переохлаждения организма, переутомления, резкой смены температуры, при неправильном питании и т. п.
Высокая вероятность развития тонзиллита также у пациентов, которые за год перенесли более 3-4 острых ангин. Может недомогание возникнуть и на фоне гиповитаминоза. Способствуют прогрессированию недуга полипы, аденоиды, а также искривление носовой перегородки. Обострение хронического воспаления гланд наблюдается после сильного переохлаждения организма, переутомления, резкой смены температуры, при неправильном питании и т. п.
Симптомы хронического тонзиллита
У пациентов при хроническом воспалении миндалин часто появляются болезненные ощущения в горле после сна, употребления мороженого или другой холодной пищи, а также во время зевания и глотания еды.
Признаки хронического тонзиллита:
- Появляется кашель.
- Першит и болит горло.
- Повышается температура.
- В глубине неба появляется чувство инородного тела.
- Возникает одышка.
- Быстрая утомляемость.
- Сонливость и другие.
При хроническом тонзиллите в горле могут появляться гнойные пробки, самостоятельно удалять их нельзя даже пытаться, потому что можно повредить миндалины. Если проявляются вышеописанные признаки, лучше обратиться к врачу.
Если проявляются вышеописанные признаки, лучше обратиться к врачу.
Диагностика и лечение хронического тонзиллита
Во время диагностирования хронического воспаления миндалин врач-отоларинголог выслушает жалобы пациента, проанализирует проявляющуюся симптоматику и проведет фарингоскопию (осмотр горла посредством шпателя и отражателя). Для уточнения диагноза могут понадобиться результаты клинического и биохимического анализа крови.
Терапия подбирается в зависимости от особенностей организма человека, а также тяжести протекания болезни. Может быть назначено медикаментозное лечение, физиотерапия и оперативное вмешательство.
В процессе борьбы с хроническим тонзиллитом показано промывание горла антисептическими растворами, а также прием антибиотиков. Полоскание необходимо проводить для того, чтобы вымыть из лакун гной и купировать воспаление. Обязательно в терапию включают тонизирующие и иммуномодулирующие средства. Курс лечения примерно составляет 10-12 дней, повторяют его 2-3 раза в год.
Если медикаментозное лечение не дает результатов, назначается удаление миндалин. В периоды обострения хронического тонзиллита операция не проводится. Запрещено также производить хирургическое вмешательство пациентам, страдающим почечной или сердечной недостаточностью, туберкулезом, сахарным диабетом и другими тяжелыми недугами.
Самым популярным вариантом хирургического лечения является тонзиллэктомия. Во время операции используются обезболивающие и успокоительные средства, поэтому удаление гланд проходит полностью безболезненно. Небольшие по размеру миндалины могут удалять посредством замораживания (криохирургический метод).
В последние годы довольно часто для избавления от гланд используют лакунотомию или же лазерную тонзиллэктомию. Операции производятся с помощью специального хирургического лазера. После любого из вариантов хирургического вмешательства требуется реабилитационный период, некоторое время пациент может ощущать небольшой дискомфорт в горле.
Через несколько дней после операции для быстрейшего восстановления больным могут назначаться физиотерапевтические процедуры. Наиболее эффективными методиками считаются: лазеротерапия, УФО, ультразвук, электрофорез, ингаляции, магнитотерапия и другие. Показаны методы физиотерапии и во время консервативного лечения хронического тонзиллита.
Наиболее эффективными методиками считаются: лазеротерапия, УФО, ультразвук, электрофорез, ингаляции, магнитотерапия и другие. Показаны методы физиотерапии и во время консервативного лечения хронического тонзиллита.
Для диагностики и лечения хронического тонзиллита обращайтесь в многопрофильные медицинские клиники «Президент-Мед» в Видном и в Москве (м.Коломенская и м.ВДНХ)
Автор: Лаврова Нина Авенировна
Заместитель генерального директора по медицинской части
Окончила Ярославский государственный медицинский институт по специальности «Лечебное дело»
Медицинский опыт работы — 25 лет
Записаться к врачу
ОТЗЫВЫ КЛИЕНТОВ
Антонина Вяткина
Хочу выразить огромную благодарность доктору отоларингологу Ивановой Юлии Владимировне! После некорректного лечения в районной детской поликлинике поставила мою малышку (3-х лет) как говорится «на ноги»! Человеческое огромное спасибо! Профессионал своего дела![…]Ольга
Спасибо Юлие Владимировне! Врач очень опытная, внимательная, а самое главное ее очень любят дети! Приходилось уже несколько раз с ребёнком обращаться и всегда каждый приём на высоте. Как хорошо, когда есть такие хорошие врачи[…]
Как хорошо, когда есть такие хорошие врачи[…]
Щетининой О.Н.
Большое спасибо всем работникам клиники за слаженную работу и хорошее настроение. Отдельное спасибо Ивановой Ю.А. за профессионализм, отзывчивость, индивидуальный подход.[…]Инфекции и сердце
Тябут Тамара Дмитриевна, профессор кафедры кардиологии и ревматологии Бел МАПО, доктор медицинских наукГод здоровья. Прочитай и передай другому
Среди многообразной патологии сердца немалую долю занимают заболевания, возникающие вследствие негативного воздействия инфекционных агентов на сердце.
Инфекционные агенты — это огромное количество микроорганизмов, встречающихся в окружающем человека мире. К ним относятся бактерии, спирохеты, риккетсии, простейшие, патогенные грибы, вирусы. Если в прошлом веке виновниками поражения сердца были преимущественно бактерии, то в последние годы увеличивается значимость вирусных инфекций.
Инфекционные агенты могут оказывать прямое повреждающее действие на сердечную мышцу — миокард, или вызывать определенные негативные изменения со стороны иммунной системы, что приводит к нарушению ее функций.
Иммунная система — совокупность клеток, органов и тканей, осуществляющих иммунные реакции, основной смысл которых сводится к защите человеческого организма от негативного воздействия факторов окружающей среды. Защита осуществляется путем распознавания чужеродных клеток или веществ, попавших в организм человека, их обезвреживании или удалении из организма.
Функции иммунной системы регулируются нервной и эндокринной системами. Многообразие мощных стрессорных воздействий, сопровождающих жизнь современного человека, приводит к нарушению функций иммунной системы, а, следовательно, ослабляет его защиту от воздействия инфекционных агентов. Поэтому достаточно часто инфекционные поражения сердца возникают на фоне чрезмерных нагрузок, психических травм, негативных событий в жизни человека (конфликт на работе или в семье, болезнь близких людей, потеря работы, развод, смерть близкого человека и т.д.).
Защита организма от инфекций — бактериальной, вирусной, грибковой или паразитарной — осуществляется двумя системами иммунитета: врожденного, определенного генетическими факторами, передающимися от родителей, и приобретенного, формирующегося в процессе жизни человека.
Выделяют естественный и искусственный иммунитет. Естественный иммунитет формируется вследствие передачи от матери к плоду через плаценту или с молоком готовых защитных факторов, а также в результате контакта с возбудителем (после перенесенного заболевания или после скрытого контакта без появлений симптомов болезни). Профилактика инфекционных поражений начинается с зачатия ребенка и продолжается после его рождения — здоровая мать и грудное вскармливание — лучшие методы профилактики на этом этапе жизни человека.
После рождения ребенка в защиту включается и искусственный иммунитет, формирующийся при проведении профилактических прививок. Соблюдение календаря прививок — основа профилактики на последующих этапах жизни человека. В настоящее время прививки осуществляются против наиболее распространенных и тяжелых инфекций, но существует огромное количество других микроорганизмов, оказывающих повреждающее действие на организм человека в целом и сердце, в частности.
Наступила зима, а с ее приходом увеличивается количество болезней простудного характера. К наиболее распространенным простудным заболеваниям относятся острый тонзиллит (ангина), обострения хронического тонзиллита, фарингиты.
К наиболее распространенным простудным заболеваниям относятся острый тонзиллит (ангина), обострения хронического тонзиллита, фарингиты.
Тонзиллит — это воспаление глоточных миндалин, которые относятся к вторичным органам иммунной системы. Причиной возникновения как острого, так и хронического тонзиллита являются патогенные микроорганизмы (бактерии вирусы и грибки), которые, проникая в ткань миндалины, вызывают воспалительный процесс и могут оказать общее негативное воздействие на организм в виде интоксикации.
Острый и хронический процессы в миндалинах протекают по-разному. Проявлениями ангины бывают сильные боли в горле при глотании, увеличение подчелюстных и шейных лимфатических узлов, повышение температуры до 39-40 градусов, головные и мышечные боли, общая слабость, связанные с интоксикацией. Эти симптомы требуют обязательного, раннего обращения к врачу. Хронический тонзиллит и его обострения могут проявляться незначительным повышением температуры, особенно в вечерние часы, першением или небольшими болями в горле, сочетающимися с повышенной утомляемостью, утренней слабостью, беспокойным сном, нарушением аппетита, что в итоге снижает трудоспособность человека.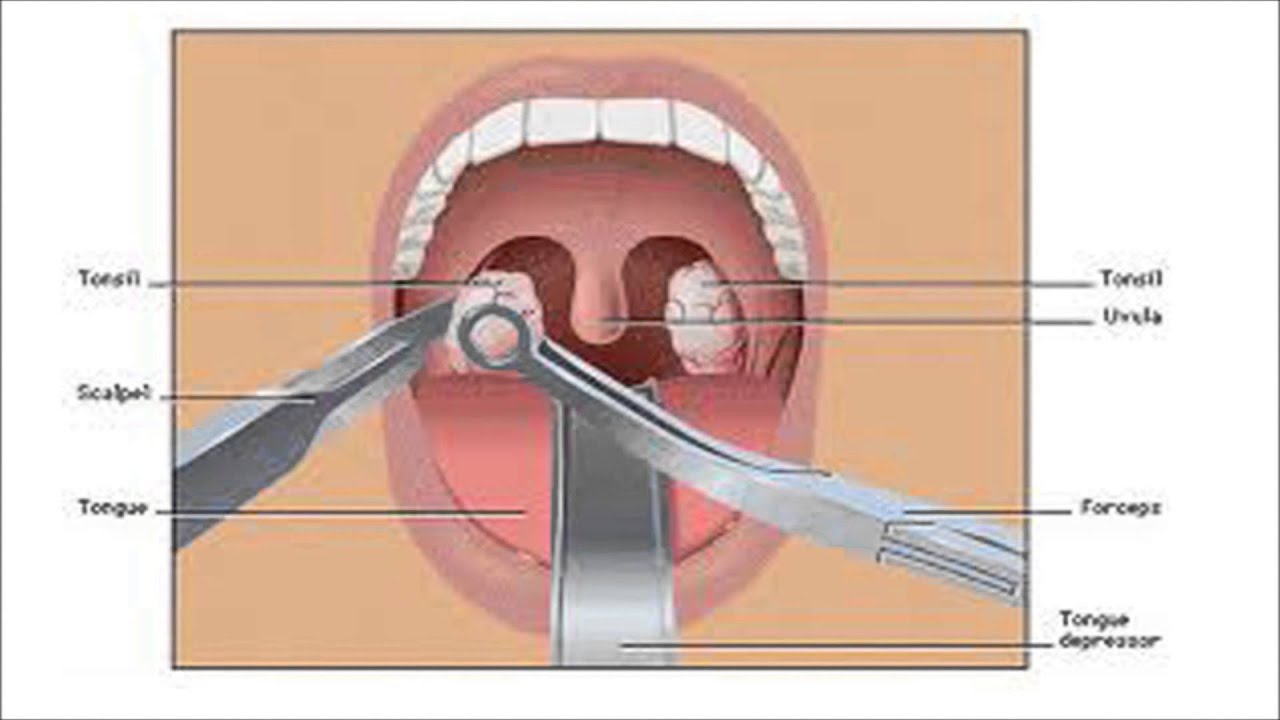 Такое состояние называют тонзиллогенной интоксикацией. Очень часто пациент, побывав на приеме у многих специалистов, так и уходит от них без ответа на вопрос: «Почему у него повышенная температура?». А все дело только в хроническом воспалении миндалин, при лечении которого указанные симптомы исчезают. Многие люди переносят обострения тонзиллита «на ногах», не придают значения его симптомам. А в последующем расплачиваются за это развитием осложнений. Для возникновения тонзиллита есть несколько причин — особенности строения миндалин, нарушение иммунитета, неблагоприятные факторы внешней среды — переохлаждение, вирусные простудные заболевания. Среди факторов, вызывающие обострение тонзиллита, выделяют социальные -некачественное питание, неблагоприятная экологическая обстановка, максимальная занятость на рабочем месте, стрессы, условия труда, быта, курение, и медицинские — заболевания ЛОР-органов — патология околоносовых пазух, индивидуальные особенности строения ЛОР-органов (искривление носовой перегородки, увеличение носовых раковин, заболевания носоглотки (аденоиды, полипы), частые респираторные заболевания, а также кариес зубов.
Такое состояние называют тонзиллогенной интоксикацией. Очень часто пациент, побывав на приеме у многих специалистов, так и уходит от них без ответа на вопрос: «Почему у него повышенная температура?». А все дело только в хроническом воспалении миндалин, при лечении которого указанные симптомы исчезают. Многие люди переносят обострения тонзиллита «на ногах», не придают значения его симптомам. А в последующем расплачиваются за это развитием осложнений. Для возникновения тонзиллита есть несколько причин — особенности строения миндалин, нарушение иммунитета, неблагоприятные факторы внешней среды — переохлаждение, вирусные простудные заболевания. Среди факторов, вызывающие обострение тонзиллита, выделяют социальные -некачественное питание, неблагоприятная экологическая обстановка, максимальная занятость на рабочем месте, стрессы, условия труда, быта, курение, и медицинские — заболевания ЛОР-органов — патология околоносовых пазух, индивидуальные особенности строения ЛОР-органов (искривление носовой перегородки, увеличение носовых раковин, заболевания носоглотки (аденоиды, полипы), частые респираторные заболевания, а также кариес зубов. Хроническому воспалению в небных миндалинах могут способствовать иммунодефицитные состояния, другие заболевания внутренних органов, сопутствующая эндокринная патология.
Хроническому воспалению в небных миндалинах могут способствовать иммунодефицитные состояния, другие заболевания внутренних органов, сопутствующая эндокринная патология.
При хроническом тонзиллите в миндалинах можно обнаружить до нескольких десятков (обычно около 30) видов микроорганизмов — грибов и бактерий, но основной причиной заболевания является стрептококк.
Тонзиллит, вызванный бета-гемолитическим стрептококком.
При наличии хронического тонзиллита в лакунах скапливается большое количество гноя, состоящего из погибших микробов, белых кровяных телец — лейкоцитов, других клеток (гнойно-казеозные пробки). В гнойном содержимом лакун размножаются болезнетворные микробы. Продукты жизнедеятельности микробов из миндалин попадают в кровь и приводят к развитию тонзиллогенной интоксикация, проявляющейся утомляемостью, болями в мышцах и суставах, головными болями, снижением настроения, субфебрилитетом. Миндалины превращаются в хранилище инфекционных агентов, откуда они могут распространяться по организму и быть причиной воспалительных процессов. Частые болезни еще более ослабляют иммунитет, что приводит к дальнейшему развитию тонзиллита. Так формируется порочный круг заболевания.
Миндалины превращаются в хранилище инфекционных агентов, откуда они могут распространяться по организму и быть причиной воспалительных процессов. Частые болезни еще более ослабляют иммунитет, что приводит к дальнейшему развитию тонзиллита. Так формируется порочный круг заболевания.
Хронический тонзиллит опасен осложнениями, связанными с распространением инфекции по организму. К ним относятся паратонзиллярные абсцессы, ·поражение сердца (тонзилогенная миокардиодистрофия, острая ревматическая лихорадка), сосудов, почек.
Тонзиллогенная миокардиодистрофия относится к часто развивающимся, но гораздо реже диагностируемым поражениям сердечной мышцы при хроническим тонзиллите. Она вызывается токсинами бактерий, находящихся в миндалинах, и продуктами местного воспаления и распада тканей.
Клинические признаки тонзиллогенной дистрофии миокарда обусловлены нарушением деятельности вегетативной нервной системы (вегетативной дисфункцией) и нарушением различных видов обмена в сердечной мышце (электролитного, белкового), следствием которых является нарушение образования энергии в сердечной мышце. На ранних этапах развития тонзилогенная миокардиодистрофия проявляется высокой частотой сердечных сокращений — тахикардией, перебоями в работе сердца — экстрасистолией, одышкой при интенсивных физических нагрузках, нарушением общего самочувствия больных. При поздней диагностике появляются признаки сердечной недостаточности, уменьшается объем нагрузки, вызывающей одышку, появляются более тяжелые нарушения ритма и проводимости. При своевременной диагностике и лечении внесердечного фактора — хронического тонзиллита, вызвавшего перечисленные изменения в сердечной мышце, они обратимы и постепенно структура и функции сердечной мышцы
На ранних этапах развития тонзилогенная миокардиодистрофия проявляется высокой частотой сердечных сокращений — тахикардией, перебоями в работе сердца — экстрасистолией, одышкой при интенсивных физических нагрузках, нарушением общего самочувствия больных. При поздней диагностике появляются признаки сердечной недостаточности, уменьшается объем нагрузки, вызывающей одышку, появляются более тяжелые нарушения ритма и проводимости. При своевременной диагностике и лечении внесердечного фактора — хронического тонзиллита, вызвавшего перечисленные изменения в сердечной мышце, они обратимы и постепенно структура и функции сердечной мышцы
восстанавливаются.
Наибольшую опасность для прогноза и качества жизни пациентов представляет поражение сердца при острой ревматической лихорадке.
Острая ревматическая лихорадка (ОРЛ) — постинфекционное осложнение тонзиллита (ангины) или фарингита, вызванных бета — гемолитическим стрептококком группы А, в виде системного воспалительного заболевания соединительной ткани с преимущественной локализацией патологического процесса в сердечно-сосудистой системе (кардит), суставах (мигрирующий полиартрит), мозге (хорея) и коже (кольцевидная эритема, ревматические узелки), развивающегося у предрасположенных лиц, главным образом молодого возраста (7-15 лет).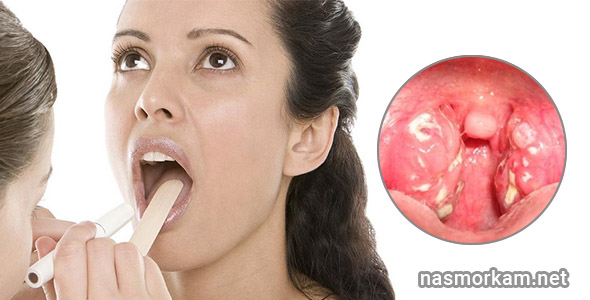 В Российской Федерации и в РБ заболеваемость ревматической лихорадкой составляет от 0,2 до 0,6 случаев на 1000 детского населения. Первичная заболеваемость ОРЛ в России в начале ХХI века составила 0,027 случая на 1000 населения. Частота впервые выявленной хронической ревматической болезни сердца (ХРБС), которая включает пороки сердца и специфические изменения клапанов (краевой фиброз), выявляемые при ультразвуковом исследовании сердца — 0,097случаев на 1000 населения, в том числе ревматических пороков сердца — 0,076 случаев на 1000 взрослого населения. Имеющиеся статистические различия между частотой первичной заболеваемости острой ревматической лихорадкой и хронической ревматической болезнью сердца свидетельствует о наличии большого количества не диагностированных острых форм болезни.
В Российской Федерации и в РБ заболеваемость ревматической лихорадкой составляет от 0,2 до 0,6 случаев на 1000 детского населения. Первичная заболеваемость ОРЛ в России в начале ХХI века составила 0,027 случая на 1000 населения. Частота впервые выявленной хронической ревматической болезни сердца (ХРБС), которая включает пороки сердца и специфические изменения клапанов (краевой фиброз), выявляемые при ультразвуковом исследовании сердца — 0,097случаев на 1000 населения, в том числе ревматических пороков сердца — 0,076 случаев на 1000 взрослого населения. Имеющиеся статистические различия между частотой первичной заболеваемости острой ревматической лихорадкой и хронической ревматической болезнью сердца свидетельствует о наличии большого количества не диагностированных острых форм болезни.
Временной интервал между перенесенным острым стрептококковым тонзиллитом, фарингитом, обострением хронического тонзиллита и возникновением проявлений острой ревматической лихорадки составляет 3-4 недели. При острой ревматической лихорадке могут поражаться все структуры сердца — эндокард, миокард, перикард. Поражение миокарда (мышцы сердца) встречается всегда. Проявлениями поражения сердца могут быть сердцебиение, одышка, связанная с физической нагрузкой или в покое, боли в области сердца ноющего характера, которые в отличие о стенокардии не имеют четкой связи с физической нагрузкой и могут сохраняться длительный период времени, сердцебиение, перебои в работе сердца, приступообразные нарушения ритма — мерцательная аритмия, трепетание предсердий. Обычно поражение сердца сочетается с суставным синдромом по типу артралгий — болей в крупных суставах (коленных, плечевых, голеностопных, локтевых) или артрита (воспаления) этих же суставов. Для воспаления суставов характерны боль, изменения формы сустава, вызванные отеком, покраснение кожи в области пораженного сустава, местное повышение температуры и нарушение функции сустава в виде ограничения объема движений. Мелкие суставы поражаются гораздо реже.
При острой ревматической лихорадке могут поражаться все структуры сердца — эндокард, миокард, перикард. Поражение миокарда (мышцы сердца) встречается всегда. Проявлениями поражения сердца могут быть сердцебиение, одышка, связанная с физической нагрузкой или в покое, боли в области сердца ноющего характера, которые в отличие о стенокардии не имеют четкой связи с физической нагрузкой и могут сохраняться длительный период времени, сердцебиение, перебои в работе сердца, приступообразные нарушения ритма — мерцательная аритмия, трепетание предсердий. Обычно поражение сердца сочетается с суставным синдромом по типу артралгий — болей в крупных суставах (коленных, плечевых, голеностопных, локтевых) или артрита (воспаления) этих же суставов. Для воспаления суставов характерны боль, изменения формы сустава, вызванные отеком, покраснение кожи в области пораженного сустава, местное повышение температуры и нарушение функции сустава в виде ограничения объема движений. Мелкие суставы поражаются гораздо реже. Воспалительный процесс в суставах носит мигрирующий характер и быстро проходит на фоне правильного лечения. Поражение сердца и суставов обычно сопровождается повышением температуры тела, слабостью потливостью, нарушением трудоспособности. У части пациентов встречаются поражения нервной системы, кожные сыпи по типу кольцевидной эритемы и подкожные ревматические узелки.
Воспалительный процесс в суставах носит мигрирующий характер и быстро проходит на фоне правильного лечения. Поражение сердца и суставов обычно сопровождается повышением температуры тела, слабостью потливостью, нарушением трудоспособности. У части пациентов встречаются поражения нервной системы, кожные сыпи по типу кольцевидной эритемы и подкожные ревматические узелки.
Для постановки диагноза острой ревматической лихорадки существуют диагностические критерии, которые включают клинические, лабораторные и инструментальные данные, а также информацию о перенесенной инфекции, вызванной бета-гемолитическим стрептококком группы А, его ревматогенными штаммами. Своевременно поставленный диагноз позволяет добиться выздоровления больного при проведении терапии антибиотиками, глюкокортикоидными гормонами, нестероидным противовоспалительными препаратами. Однако, при поздно начатом лечении, несоблюдении пациентами двигательного режима, наличии генетической предрасположенности, не санированной очаговой инфекции (декомпенсированный тонзиллит, кариес) исходом острой ревматической лихорадки может быть хроническая ревматическая болезнь сердца с пороком сердца или без него. Порок сердца возникает как исход воспалительного поражения клапанов сердца. Наличие порока сердца ревматической этиологии требует отнесения пациента к группе высокого риска развития инфекционного эндокардита, наиболее тяжелой формы поражения сердца, связанного с инфекционными агентами.
Порок сердца возникает как исход воспалительного поражения клапанов сердца. Наличие порока сердца ревматической этиологии требует отнесения пациента к группе высокого риска развития инфекционного эндокардита, наиболее тяжелой формы поражения сердца, связанного с инфекционными агентами.
Острая ревматическая лихорадка относится к заболевания, при которых профилактика имеет важное значение для снижения как первичной заболеваемости, так и повторных эпизодов болезни (повторная острая ревматическая лихорадка).
Первичная профилактика имеет своей целью снижение первичной заболеваемости и включает комплекс медико-санитарных и гигиенических мероприятий, а так же адекватное лечение инфекций, вызванных бета-гемолитическим стрептококком группы А. Первое направление включает мероприятия по закаливанию, знакомство с гигиеническими навыками, санацию хронических очагов инфекции, в первую очередь — хронического тонзиллита и кариеса. Миндалины тщательно санируют повторными полосканиями и промываниями растворами антибактериальных средств, вакуум-аспирацией патологического содержимого лакун. Если это не дает желаемого результата обсуждается вопрос хирургического лечения — удаления миндалин. В каждом конкретном случае выбор тактики лечения определяет врач отоларинголог и терапевт, кардиолог или ревматолог.
Если это не дает желаемого результата обсуждается вопрос хирургического лечения — удаления миндалин. В каждом конкретном случае выбор тактики лечения определяет врач отоларинголог и терапевт, кардиолог или ревматолог.
Адекватное лечение ангины и фарингита направлено на подавление роста и размножения стрептококка в организме при развитии стрептококкового фарингита, ангины, тонзиллита. Основу лечения составляет антибиотикотерапия в сочетании с противовоспалительными средствами, которые должны проводиться не менее 10 дней с обязательным контролем общего анализа крови, мочи, а по показаниям биохимического анализа крови при возникновении признаков болезни, при окончании лечения и через месяц от появления первых признаков болезни. Лабораторное исследование, проведенное в эти сроки, позволяет правильно поставить диагноз, определить эффективность лечения, и что самое главное, не пропустить начало развития осложнения в виде острой ревматической лихорадки.
Вторичная профилактика имеет своей целью предупреждение развития повторной острой ревматической лихорадки и прогрессирования заболевания у лиц, перенесших ОРЛ. Она проводится у пациентов, не имеющих аллергии к препаратам пенициллинового ряда. Лекарственным средством, используемым для профилактики у взрослых является бензатинбензилпенициллин (экстенциллин, ретарпен) в дозе 2 400 000 ЕД 1 раз в 3 недели внутримышечно. Профилактические режимы зависят от возраста пациента и исхода острой ревматической лихорадки. В соответствии с рекомендациями Ассоциации ревматологов России вторичная профилактика включает следующие режимы:
Она проводится у пациентов, не имеющих аллергии к препаратам пенициллинового ряда. Лекарственным средством, используемым для профилактики у взрослых является бензатинбензилпенициллин (экстенциллин, ретарпен) в дозе 2 400 000 ЕД 1 раз в 3 недели внутримышечно. Профилактические режимы зависят от возраста пациента и исхода острой ревматической лихорадки. В соответствии с рекомендациями Ассоциации ревматологов России вторичная профилактика включает следующие режимы:
- Для больных, перенесших ОРЛ без кардита (артрит, хорея) — не менее 5 лет после атаки или до 18 лет (по принципу «что дольше»).
- Для больных, с излеченным кардитом без порока сердца — не менее 10 лет после атаки или до 25 лет (по принципу «что дольше»).
- Для больных, со сформированным пороком сердца (в том числе оперированным) — пожизненно.
Наиболее тяжелым и прогностически неблагоприятным заболеванием сердца, связанным с инфекцией считается инфекционный эндокардит — заболевание, характеризующееся развитием воспалительного процесса на клапанном или пристеночном эндокарде, включающее поражение крупных внутригрудных сосудов, отходящих от сердца, возникающее вследствие воздействия микробной инфекции. Наиболее часто это различные бактерии- стрептококки, стафилококки, энтерококки, кишечная палочка, синегнойная палочка и многие другие. Описано 119 различных возбудителей, приводящих к развитию заболевания.
Наиболее часто это различные бактерии- стрептококки, стафилококки, энтерококки, кишечная палочка, синегнойная палочка и многие другие. Описано 119 различных возбудителей, приводящих к развитию заболевания.
|
Аортальный клапан Митральный клапан |
Так выглядят клапаны сердца при развитии инфекционного эндокардита.
Наложения из микробов, клеток крови нарушают их функцию,
разрушают клапан и зачастую требуют экстренного хирургического лечения.
Распространенность инфекционного эндокардита в начале 21 века составляла 2- 4 случая на 100 000 населения в год. Отмечается повсеместный рост заболеваемости, наиболее выраженный в старших возрастных группах и составляющий 14, 5 случая на 100 000 населения в возрасте 70-80 лет. Диагностика заболевания сложна. При первом обращении к врачу диагноз ставится только у 19 — 34,2% больных. Средний срок от первичного обращения до постановки диагноза составляет не менее 1,5 — 2 месяцев.
Выделяют группу больных с высоким риском развития инфекционного эндокардита, в которую входят:
- пациенты с ранее перенесенным инфекционным эндокардитом,
- пациенты с протезированными клапанами сердца,
- пациенты с синими врожденными пороками,
- пациенты после хирургических операций на аорте, легочных сосудах
- пациенты с приобретенными пороками сердца, в первую очередь ревматической этиологии (ХРБС).
Кроме этого выделена группа умеренного (промежуточного) риска, объединяющая пациентов со следующими заболеваниями:
- Пролапс митрального клапана, обусловленный миксоматозной дегенерацией или другими причинами с регургитацией 2-3 степени или пролапсы нескольких клапанов
- Нецианотичные врожденные пороки сердца (исключая вторичный ДМПП)
- Бикуспидальный (двухстворчатый)аортальный клапан
- Гипертрофическая кардиомиопатия (идиопатический гипертрофический субаортальный стеноз).
Установлено, что для развития инфекционного эндокардита необходимо попадание возбудителя в кровь. Наиболее частой причиной этого могут быть стоматологические манипуляции, сопровождающиеся повреждением десны и кровоточивостью. При наличии кариеса или заболеваний десен, бактериемия (наличие возбудителя в крови) может возникать достаточно часто.
|
Вид манипуляции |
Частота бактериемии |
|
Экстракция зубов |
61-85%, |
|
Профилактическое лечение зубов |
0-28%, |
|
Чистка зубов |
0-26%, |
В зависимости от исходного состояния сердца и эндокарда заболевание может протекать в двух вариантах. Первичный ИЭ (30% случаев) возникает на непораженном эндокарде под воздействием тяжелых инфекций (стафилококки, грамотрицательные микроорганизмы, грибы).
Первичный ИЭ (30% случаев) возникает на непораженном эндокарде под воздействием тяжелых инфекций (стафилококки, грамотрицательные микроорганизмы, грибы).
Вторичный ИЭ (70% случаев) развивается на клапанах или эндокарде, измененных вследствие врожденных или приобретенных пороков сердца.
Диагностика инфекционного эндокардита затруднена в связи с тем, что на ранних этапах отсутствуют какие-либо специфические признаки заболевания. К неспецифическим можно отнести лихорадку, общее недомогание, потерю веса, снижение трудоспособности. Признаки поражения сердца формируются на 3-4 неделе болезни. До этого заболевание может маскироваться под болезни почек, легких, инсульты, тромбоэмболии в различные внутренние органы, утяжеление хронической сердечной недостаточности.
Профилактика инфекционного эндркардита может привести к снижению заболеваемости. По данным исследователей из Франции на 1500 пациентов, получивших антибиотикопрофилактику предотвращается от 60 до 120 случаев инфекционного эндокардита.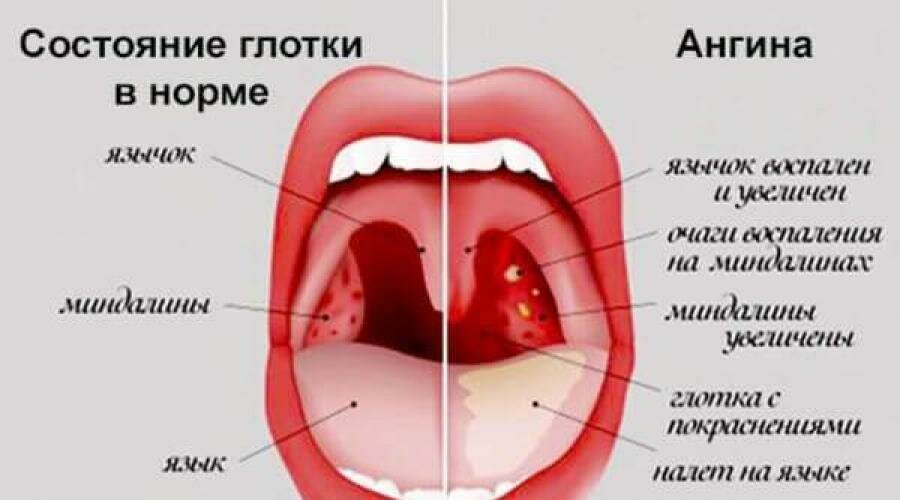 Экономические затраты на профилактику инфекционного эндокардита значительно меньше, чем на его лечение
Экономические затраты на профилактику инфекционного эндокардита значительно меньше, чем на его лечение
К манипуляциям, которые могут вызвать бактериемию и при которых следует проводить антибиотикопрофилактику отнесны:
- Бронхоскопия.
- Цистоскопия во время инфекции мочевых путей.
- Биопсия мочевыводящих органов или предстательной железы.
- Стоматологические процедуры с риском повреждения десны или слизистых.
- Тонзилэктомия, аденоидэктомия.
- Расширение пищевода или склеротерапия варикозных вен пищевода.
- Вмешательства при обструкции желчевыводящих путей.
- Трансуретральная резекция предстательной железы.
- Инструментальное расширение уретры.
- Литотрипсия (дробление камней).
- Гинекологические вмешательства в присутствии инфекции.
Активными участниками организации и проведения профилактики инфекционного эндокардита должны быть не только врачи, и сами пациенты. Ни один самый грамотный и знающий врач не сможет осуществить программу профилактики без желания и понимания значимости профилактики со стороны самого пациента.
Ни один самый грамотный и знающий врач не сможет осуществить программу профилактики без желания и понимания значимости профилактики со стороны самого пациента.
«Если кто-то ищет здоровье, спроси его вначале,
готов ли он в дальнейшем расстаться со всеми причинами своей болезни, —
только тогда ты сможешь ему помочь». Сократ
В этом смысл профилактики как немедикаментозной, в основе которой лежит коррекция многих поведенческих факторов риска, так и медикаментозной.
Зная когда проводить профилактику, следует познать и как ее проводить. Выбор способа профилактики базируется на 3 принципах. Принцип первый — определить к какой группе Вы относитесь — высокого или промежуточного риска. Принцип второй — оценить переносимость антибактериальных препаратов — регистрировались когда-либо любые аллергические реакции на препараты пенициллинового ряда (пенициллин, бициллин, ампициллин, амоксициллин, оксациллин, и другие).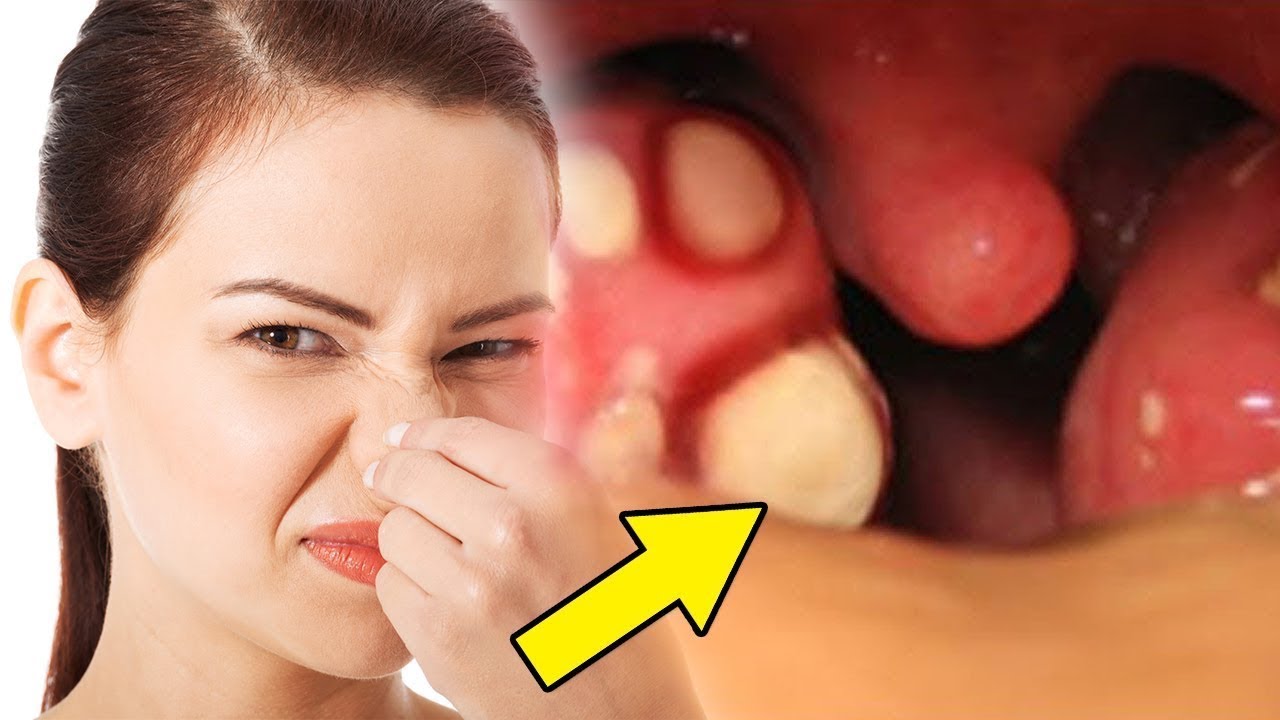 Принцип третий — перед какой процедурой проводится профилактическое введение антибактериального препарата.
Принцип третий — перед какой процедурой проводится профилактическое введение антибактериального препарата.
При проведении зубоврачебных процедур или диагностических и лечебных манипуляций на дыхательных путях, пищеводе рекомендуются следующие профилактические режимы:
Для пациентов всех групп без аллергии к препаратам пенициллинового ряда:
- Амоксициллин в дозе 2,0 грамма через рот внутрь за 1 час до процедуры.
- В случае проблем с приемом через рот ампициллин или амоксициллин в дозе 2 грамма внутривенно за 30-60 минут до процедуры.
Для пациентов с аллергией к препаратам пенициллинового ряда:
-
Клиндамицин 600 мг или
-
Азитромицин 500 мг или
-
Кларитромицин 500 мг внутрь за 1 час до процедуры
При проведении манипуляций на органах моче-полового и желудочно-кишечного тракта применяются следующие профилактические режимы:
- Для лиц, не имеющих аллергии к препаратам пенициллинового ряда: Группа высокого риска — ампициллин или амоксициллин в дозе 2 г внутривенно и гентамицин из расчета 1,5 мг/кг массы тела внутривенно за 30-60 минут до процедуры.
 Через 6 ч внутрь принимается ампициллин или амоксициллин в дозе 1 грамм.
Через 6 ч внутрь принимается ампициллин или амоксициллин в дозе 1 грамм.
Группа промежуточного риска — Ампициллин (амоксициллин) 2,0 г внутривенно за 30-60 минут до процедуры или амоксициллин 2,0 г внутрь через рот за 1 час до процедуры
Группа высокого риска — ванкомицин 1, 0 грамм внутривенно за 1 час до процедуры в сочетании с внутривенным или внутримышечным введением гентамицина из расчета 1,5 мг/кг массы тела.
Группа промежуточного риска — ванкомицин 1,0 грамм внутривенно за 1 час до процедуры
Представленные профилактические программы для пациентов с острой ревматической лихорадкой и инфекционным эндокардитом не являются рецептом для покупки и направлением для введения препарата. Все профилактические режимы должны быть обсуждены с лечащим врачом — терапевтом, кардиологом, ревматологом. Но без знаний самого пациента, его информированности о сути и значимости первичной и вторичной профилактики любого заболевания, в том числе и инфекционных поражений сердца для сохранения высокого качества его жизни осуществить профилактические мероприятия невозможно.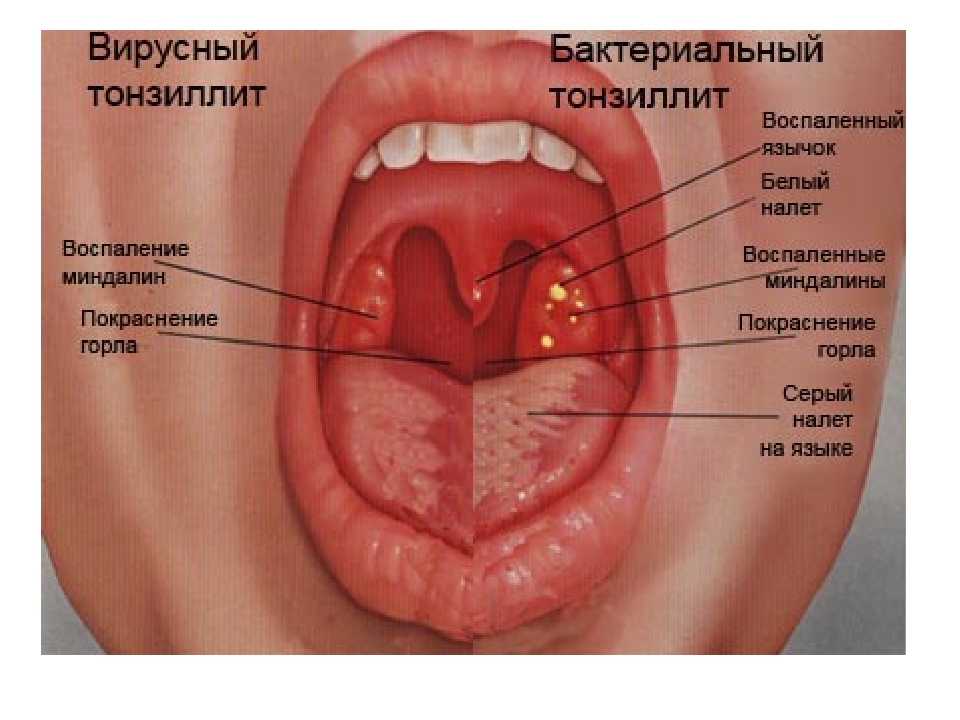 А ведь именно профилактика, как самого заболевания, так и его осложнений играет наиболее значимую роль. Любую болезнь легче предупредить, чем ее лечить.
А ведь именно профилактика, как самого заболевания, так и его осложнений играет наиболее значимую роль. Любую болезнь легче предупредить, чем ее лечить.
Значимость взаимодействия врача и пациента признавалась древними целителями. Гиппократ писал: «Жизнь коротка, путь искусства долог, удобный случай быстротечен, опыт ненадежен, суждение трудно. Поэтому не только сам врач должен быть готов совершить все, что от него требуется, но и больной, и окружающие, и все внешние обстоятельства должны способствовать врачу в его деятельности.
А китайский врачеватель Лао-Цзюнь пишет о профилактике:
«Если желаешь спастись от катастрофы или разрешить проблему, то лучше всего заранее предотвращать их появление в своей жизни. И тогда не будет трудностей.
Для того чтобы излечить недуг, избавиться от болезни, лучше всего быть готовым к ним загодя. Тогда будет счастливый исход. В настоящее время люди не обращают внимание на это и не стараются предотвращать, а направляют силы на то, чтобы спасаться. Не стараются готовиться загодя, а пытаются излечиться с помощью лекарств. Потому есть такие государи, которые не способны охранить жертвенный алтарь государственной власти. Есть и такие организмы, которые не способны сохранить себя в целости в течение долгой жизни.
Не стараются готовиться загодя, а пытаются излечиться с помощью лекарств. Потому есть такие государи, которые не способны охранить жертвенный алтарь государственной власти. Есть и такие организмы, которые не способны сохранить себя в целости в течение долгой жизни.
Таким образом, человек мудрости добивается счастья, когда нет еще и предзнаменований. Он избавляется от беды, когда она еще не появилась. Ведь катастрофа рождается из мелочей, а болезнь возникает из тончайших отклонений. Люди считают, что маленькое добро не приносит пользы, и потому не желают делать добро. Им кажется, что от маленького зла не будет ущерба, и потому они не стремятся исправиться. Если не накапливать добро мало-помалу, тогда не получится великой Потенции. Если не воздерживаться от зла в малом, тогда свершится большое преступление. Поэтому выберем самое важное, чтобы показать, как оно рождается.»
Тонзилит | Biorevital
Ангина
При подозрении на ангину нужно обязательно идти к врачу. Очень важно правильно и вовремя поставить диагноз, ведь ангина является серьезным заболеванием, которое может вызвать осложнения.
Ангина может быть предвестником ревматизма. Ангина может привести к тяжелым осложнениям со стороны сердца (миокардит), суставов (ревматизм) и почек (нефрит). Кроме того, вокруг миндалин может образоваться гнойник (абсцесс), в особенно тяжелых случаях произойти заражение крови (сепсис).
Лечение ангины проводят, как правило, на дому. Обязателен строгий постельный режим. Известно, что если лечить ангину с помощью антибиотиков, то она проходит через 7-12 дней. Но можно, ускорить и существенно увеличить эффективность лечения, добавив в схему лечения элементы биотерапии. Улучшение наступает в первый — же день после первой процедуры.
Тонзилит
Воспаление глоточных миндалин, может являться как ангиной, так тонзиллитом. В чем оличие? Ангина — это острое заболевание, которое сопровождается сильнейшей интоксикацией — поднятием температуры до 39-40C°, головными и мышечными болями, резкими болями в горле при глотании, общей слабостью. Тонзиллит — это хронический процесс, многие люди переносят его обострения «на ногах» особо не придавая значения его симптомам: небольшому повышению температуры, першению и боли в горле, незначительному общему недомоганию, чем совершают большую ошибку. Это способствует хронизации заболевания, возникает хроническая интоксикация и аллергизация организма, периодически повышается температура ( например до 37,1-37,5 С), повышается утомляемость, ухудшается работоспособность, появляются боли в суставах и сердце, расстройства почек, нервной системы. В итоге могут развиться ревматизм, порок сердца, хронические заболевания почек. Не редко из-за миндалин может закладывать уши, развиться воспаление среднего уха.
Это способствует хронизации заболевания, возникает хроническая интоксикация и аллергизация организма, периодически повышается температура ( например до 37,1-37,5 С), повышается утомляемость, ухудшается работоспособность, появляются боли в суставах и сердце, расстройства почек, нервной системы. В итоге могут развиться ревматизм, порок сердца, хронические заболевания почек. Не редко из-за миндалин может закладывать уши, развиться воспаление среднего уха.
Хроническим тонзиллитом страдают многие и его необходимо лечить. Почему? Детям и подросткам, чтобы избавиться от частых простуд, стать крепче, выше, здоровее, а также для улучшения умственных способностей (усидчивость, концентрация внимания, успеваемость).
Лицам среднего возраста, чтобы продлить молодость, активность и работоспособность, выглядеть моложе сверстников. Пожилым чтобы отдалить наступающие заболевания, сократить расходы на лечение и продлить жизнь. Согласно советской и американской статистике риск заболеть инфарктом миокарда или инсультом головного мозга увеличивается в девять раз у лиц с хроническим тонзиллитом.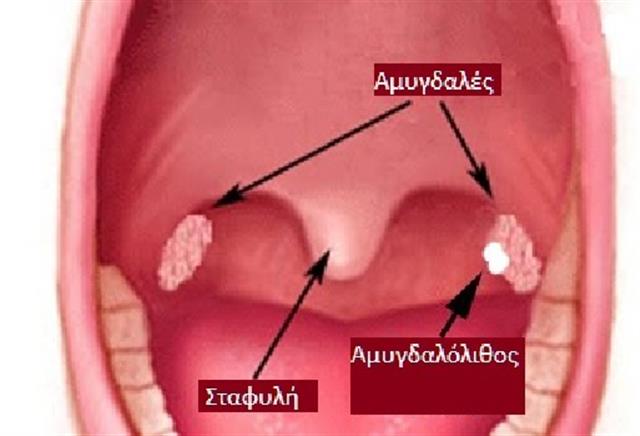
Однако у части населения бытует заблуждение, что лечиться не обязательно, т.к. у них не болит. Но, именно хронические воспаления в тонзилах может протекать вообще без симптомов и в том числе без боли. Чаще людей беспокоит зловонный запах изо рта, который обусловлен гнойными пробками, которые образуются при хроническом тонзиллите. При каждом глотательном движении сокращаясь глоточные мышцы, сдавливая миндалины, опорожняют гнойный мешок лакун. Ученые подсчитали, что это способствует стеканию и проглатыванию более стакана слизисто-гнойного отделяемого в сутки.
Подойдите к зеркалу, придавите ложечкой корень языка и вы увидите миндалины крупных размеров, красные (т.е.воспалены), рыхлые, покрытые густой гнойной слизью со множеством щелей (лакун) с гнойной слизью в глубине, в которой живут и размножаются микробы.
Токсины, выделяемые этими микроорганизмами, поражают внутренние стенки сердца, сосудов, почек и суставов, вызывают большинство хронических болезней. Первые же симптомы этих заболеваний проявляются в молодости в виде редких, кратковременных, легких болей в области сердца, или суставов или пояснице. Часто страдающих х.т. одолевает слабость, апатия, бледная или темная кожа лица. Вследствие этих негативных факторов средняя продолжительность жизни менее 70 лет, а потенциальные возможности организма намного превышают эти сроки. Существует мнение, что если медицина научится очищать и оздоравливать всю слизистую оболочку, то остальные ткани способны «прожить» до 200 лет .
Часто страдающих х.т. одолевает слабость, апатия, бледная или темная кожа лица. Вследствие этих негативных факторов средняя продолжительность жизни менее 70 лет, а потенциальные возможности организма намного превышают эти сроки. Существует мнение, что если медицина научится очищать и оздоравливать всю слизистую оболочку, то остальные ткани способны «прожить» до 200 лет .
Лечение
В прежние годы были достигнуты хорошие результаты в профилактике тонзилогенных заболеваний, вопрос решался радикально, специалисты дружно выступали за удаление небных миндалин, по принципу: нет миндалин – нет ангин, нет и вторичных заболеваний. Но появились новые проблемы – вторичный местный иммунодефицит у перенесших удаление миндалин, учащение воспалительных заболеваний носа и околоносовых пазух, аллергических заболеваний, полипоза носа, хронического фарингита, бронхита, нередко нарушение менструального цикла, проблемм с беременностью и др.
В этой связи в настоящее время профессионалы во всем мире очень осторожно относятся к удалению небных миндалин и даже аденоидов, и считают, что нужно делать все, что бы тонзилы сохранить! Да и нельзя решать данный вопрс в наш техногенный век — старым топорным методом. Т.е. нельзя жертвовать органом, если есть возможность лечить орган без его удаления. Ведь смысл лечения тонзилита — в ликвидации очагов хронического воспаления, а не самих тонзил. Это важно понять! В наш техногенный век есть такие возможности, главное желание и понимание, что нужно делать. В нашей клинике этот вопрос решается с помошью аппарата «Surgitron», создатели, которого учли недостатки применения хирургических лазеров в ЛОР-хирургии, предусмотрели и реализовали в своей разработке возможность органо-сохранного лечения тонзил.
Т.е. нельзя жертвовать органом, если есть возможность лечить орган без его удаления. Ведь смысл лечения тонзилита — в ликвидации очагов хронического воспаления, а не самих тонзил. Это важно понять! В наш техногенный век есть такие возможности, главное желание и понимание, что нужно делать. В нашей клинике этот вопрос решается с помошью аппарата «Surgitron», создатели, которого учли недостатки применения хирургических лазеров в ЛОР-хирургии, предусмотрели и реализовали в своей разработке возможность органо-сохранного лечения тонзил.
Для детей возможно лечение хронического тонзиллита не только органно-сохранными процедурами, проводя лакунотомию (процедуру кратковременного воздействия специальным наконечником аппарата Сургитрон на ткань миндалин), но чаще всего у детей возможно полностью консервативное лечение, с использованием только средств природного происхождения, неприбегая даже к минимальным хирургическим интервенциям. Это подтверждено многолетним опытом нашей клиники. У взрослых выбор тактики лечения определяет степень запущенности процесса, но тем неменее органо-сохранное лечение возможно более чем у 80% пациентов.
Посмотрите на картину В.Верещагина «У врат Тамерлана». Две тонзилы, как и эти два стражника у врат в святыню, охраняют врата в дыхательный и пищеварительный тракты. А теперь представте, что стражники заболели, у них сломаны лук и стрелы, погнуты копья, они присели, прилегли или, что еще хуже — вообще оставили свой пост.
PS! По данным специалистов школы известного литовского курартолога Кароля Денейки (многие годы возглавлявшего санаторно-курортный лечебный центр — «Парк здоровья» в Друскининкай), миндалины и аденоиды по мимо общеизвестных функций выполняют еще и гормонорегулрующюю, а так же токсиносдерживающюю функции, поэтому их удаление сопряжено не только с рубцеванием устьев слуховых труб, требующего в последующем шунтирования барабанной полости, но и к нарушению детоксикационнонных и гомронорегулирующих процессов в организме, и даже снижению творческих способностей малышей.
Болезнь горла и др. Из дренажа пазух
Ежедневно железы слизистой оболочки носа, горла, дыхательных путей, желудка и кишечника выделяют слизь. Один только ваш нос делает около литра его каждый день. Слизь представляет собой густое влажное вещество, которое увлажняет эти области и помогает задерживать и уничтожать инородных захватчиков, таких как бактерии и вирусы, до того, как они вызовут инфекцию.
Один только ваш нос делает около литра его каждый день. Слизь представляет собой густое влажное вещество, которое увлажняет эти области и помогает задерживать и уничтожать инородных захватчиков, таких как бактерии и вирусы, до того, как они вызовут инфекцию.
Обычно слизь из носа не замечается, потому что она смешивается со слюной, безвредно стекает по задней стенке горла, и вы ее проглатываете.
Когда ваше тело производит больше слизи, чем обычно, или оно гуще, чем обычно, это становится более заметным.
Избыток может выйти из ноздрей — это насморк. Когда слизь стекает по спинке носа к горлу, это называется постназальным выделением.
Что вызывает постназальное выделение?
Избыточная слизь, которая вызывает его, имеет множество возможных причин, в том числе:
- Простуда
- Грипп
- Аллергия, также называемая аллергической постназальной каплей
- Инфекция носовых пазух или синусит, воспаление носовых пазух
- Застрявший предмет нос (чаще всего встречается у детей)
- Беременность
- Определенные лекарства, в том числе некоторые для контроля рождаемости и артериального давления
- Искривление перегородки, то есть искривленное расположение стенки, разделяющей две ноздри, или какая-то другая проблема со структурой носа, поражающего пазухи
- Смена погоды, низкие температуры или действительно сухой воздух
- Определенные продукты (например, острая пища может вызвать выделение слизи)
- Пары химических веществ, духов, чистящих средств, дыма или других раздражителей
Иногда проблема не в том, что вы производите слишком много слизи, а в том, что она не выводится. Проблемы с глотанием могут вызвать скопление жидкости в горле, которое может ощущаться как постназальное выделение. Эти проблемы могут иногда возникать с возрастом, закупоркой или такими состояниями, как гастроэзофагеальная рефлюксная болезнь, также известная как ГЭРБ.
Проблемы с глотанием могут вызвать скопление жидкости в горле, которое может ощущаться как постназальное выделение. Эти проблемы могут иногда возникать с возрастом, закупоркой или такими состояниями, как гастроэзофагеальная рефлюксная болезнь, также известная как ГЭРБ.
Симптомы
Постназальное выделение жидкости вызывает у вас постоянное желание прочистить горло.
Также может вызвать кашель , который часто усиливается ночью. Фактически, постназальное выделение жидкости — одна из самых частых причин непрекращающегося кашля.
Слишком много слизи может вызвать охриплость и болезненное и першение в горле.
Если слизь забивает евстахиеву трубу, которая соединяет горло со средним ухом, вы можете получить болезненную ушную инфекцию.
Вы также можете получить инфекцию носовых пазух, если эти проходы закупорены.
Лечебные процедуры
Как лечить постназальный синдром, зависит от его причины. Антибиотики могут избавить от бактериальной инфекции. Однако зеленая или желтая слизь не является доказательством бактериальной инфекции.
Однако зеленая или желтая слизь не является доказательством бактериальной инфекции.
Простуда также может окрашивать слизь в такой цвет, и это вызвано вирусами, которые не реагируют на антибиотики.
Антигистаминные препараты и Деконгестанты часто могут помочь при постназальном подтекании, вызванном синуситом и вирусными инфекциями. Они также могут быть эффективны, наряду со стероидными спреями для носа, при постназальном кровотечении, вызванном аллергией.
Продолжение
Старые безрецептурные антигистаминные препараты, включая дифенгидрамин (Бенадрил ) и хлорфенирамин (Хлор-Триметон), могут быть не лучшим выбором для постназального капельного введения.Когда они высыхают слизь, они действительно могут ее загустеть.
Новые антигистаминные препараты, такие как лоратадин (Кларитин, Алаверт), фексофенадин (Аллегра), цетиризин (Зиртек), левоцетиризин (Ксизал) и дезлоратадин (Кларинекс), могут быть лучшими вариантами и с меньшей вероятностью вызывают сонливость.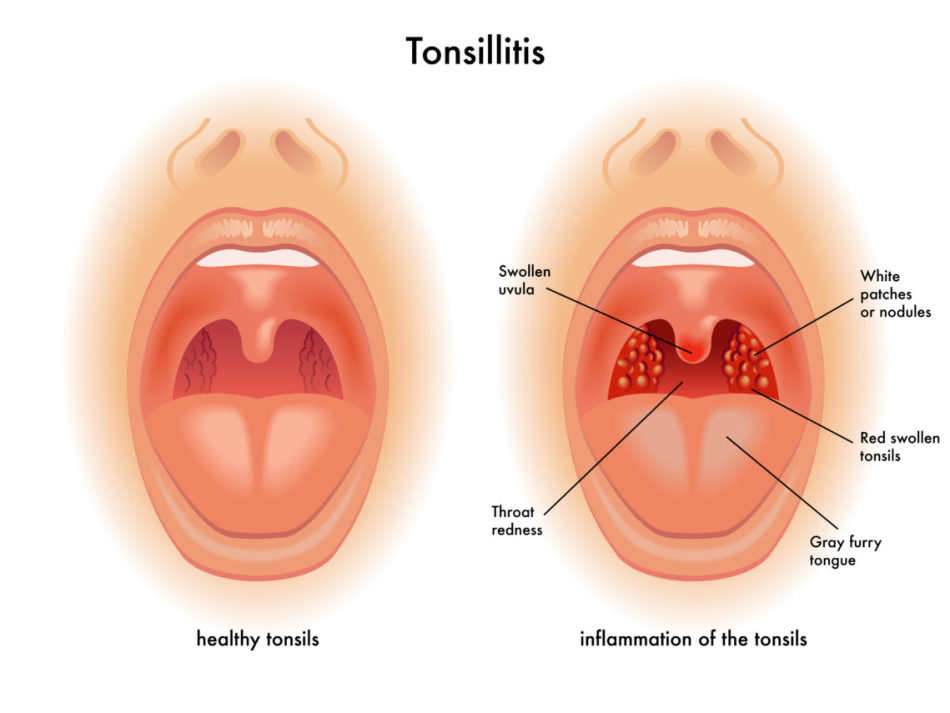 Рекомендуется проконсультироваться с врачом, прежде чем принимать их, потому что все они могут иметь побочные эффекты, от головокружения до сухости во рту.
Рекомендуется проконсультироваться с врачом, прежде чем принимать их, потому что все они могут иметь побочные эффекты, от головокружения до сухости во рту.
Другой вариант — разбавить слизь. Густая слизь более липкая и может беспокоить вас.Сохранение тонкости помогает предотвратить закупорку ушей и носовых пазух. Простой способ разбавить его — выпить больше воды.
Вы можете попробовать и другие методы:
- Примите лекарство, такое как гвайфенезин (муцинекс).
- Используйте солевые спреи для носа или ирригацию , , как нети-пот, чтобы вымыть слизь, бактерии, аллергены и другие раздражающие вещества из носовых пазух.
- Включите испаритель или увлажнитель, чтобы повысить влажность воздуха.
Куриный суп Лекарство?
На протяжении веков люди лечили постназальный кровоток всевозможными домашними средствами.Вероятно, самым известным и любимым является горячий куриный суп.
Хотя это и не вылечит, горячий суп или любая горячая жидкость могут дать вам временное облегчение и утешение. Это работает, потому что пар от горячей жидкости открывает заложенный нос и горло. Также он разжижает слизь. А поскольку это жидкость, горячий суп поможет предотвратить обезвоживание, что также поможет вам почувствовать себя лучше.
Это работает, потому что пар от горячей жидкости открывает заложенный нос и горло. Также он разжижает слизь. А поскольку это жидкость, горячий суп поможет предотвратить обезвоживание, что также поможет вам почувствовать себя лучше.
По той же причине может помочь горячий душ с паром.
Вы также можете попробовать подложить подушки на ночь, чтобы слизь не скапливалась и не скапливалась в задней части горла.Если у вас аллергия, вот несколько других способов уменьшить количество триггеров:
- Накройте матрасы и наволочки чехлами, защищающими от пылевых клещей.
- Часто мойте все простыни, наволочки и наматрасники в горячей воде.
- Используйте в доме специальные воздушные фильтры HEPA. Они могут удалять из воздуха очень мелкие частицы.
- Регулярно пылесосьте и пылесосьте.
Продолжение
Позвоните своему врачу, если из дренажа плохо пахнет, у вас жар, свистящее дыхание или симптомы тяжелые или длятся 10 дней и более.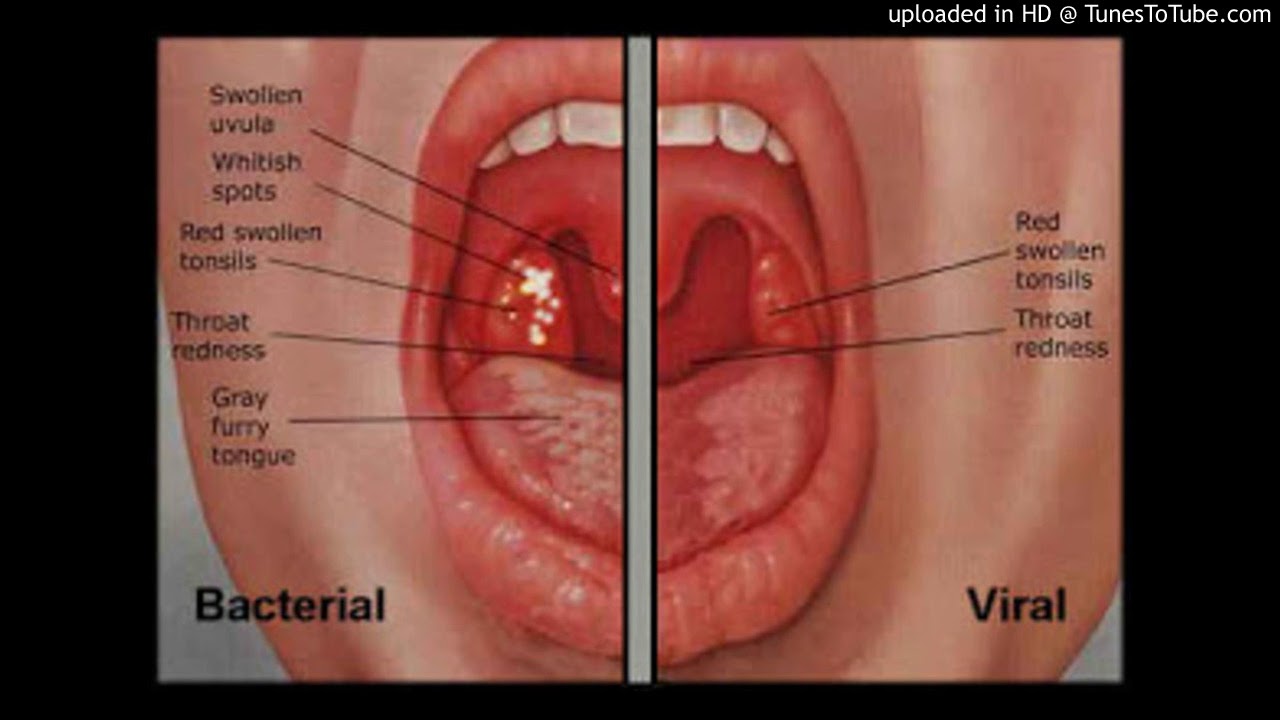 Возможно, у вас бактериальная инфекция.
Возможно, у вас бактериальная инфекция.
Немедленно сообщите своему врачу, если вы заметили кровь в постназальном капле. Если лекарства не облегчают симптомы, возможно, вам потребуется обратиться к специалисту по уху, носу и горлу (также называемому отоларингологом) для обследования. Ваш врач может попросить вас пройти компьютерную томографию, рентген или другие анализы.
Бронхоскопия | Johns Hopkins Medicine
Что такое бронхоскопия?
Бронхоскопия — это процедура, при которой исследуются дыхательные пути в легких. с помощью тонкой трубки с подсветкой (бронхоскопа).Бронхоскоп вставлен в нос или рот. Он продвигается вниз по горлу и дыхательному горлу (трахее) в дыхательные пути. После этого врач может увидеть голосовой ящик (гортань), трахею, большие дыхательные пути к легким (бронхи) и более мелкие ветви бронхи (бронхиолы).
Есть 2 типа бронхоскопов: гибкий и жесткий. Оба типа входят разная ширина.
Жесткий бронхоскоп — это прямая трубка. Он используется только для просмотра большего
дыхательные пути. Его можно использовать в бронхах для:
Он используется только для просмотра большего
дыхательные пути. Его можно использовать в бронхах для:
-
Удалить большое количество выделений или крови
-
Остановить кровотечение
-
Удалите посторонние предметы
-
Удалите больные ткани (поражения)
-
Делайте процедуры, такие как стенты и другие виды лечения
Чаще используется гибкий бронхоскоп.В отличие от жесткого прицела, он может двигаться вниз в более мелкие дыхательные пути (бронхиолы). Гибкий бронхоскоп можно использовать для:
-
Вставьте дыхательную трубку в дыхательные пути, чтобы дать кислород
-
Отсасывание секрета
-
Взять образцы тканей (биопсия)
-
Положите лекарство в легкие
Зачем мне может понадобиться бронхоскопия?
Бронхоскопия может проводиться для диагностики и лечения таких проблем с легкими, как:
-
Опухоли или рак бронхов
-
Закупорка (обструкция) дыхательных путей
-
Суженные участки дыхательных путей (стриктуры)
-
Воспаление и инфекции, такие как туберкулез (ТБ), пневмония, и грибковые или паразитарные инфекции легких
-
Интерстициальная болезнь легких
-
Причины стойкого кашля
-
Причины кашля с кровью
-
Пятна на рентгенограммах грудной клетки
-
Паралич голосовых связок
Диагностические процедуры или лечение, проводимое с помощью бронхоскопии включают:
-
Биопсия ткани
-
Сбор мокроты
-
Жидкость вводится в легкие, а затем удаляется (бронхоальвеолярный лаваж или БАЛ) для диагностики заболеваний легких
-
Удаление секретов, крови, слизистых пробок или новообразований (полипов) на очистить дыхательные пути
-
Контроль кровотечения в бронхах
-
Удаление посторонних предметов или других засоров
-
Лазерная терапия или лучевая терапия при опухолях бронхов
-
Установка небольшой трубки (стента), чтобы дыхательные пути оставались открытыми (стент размещение)
-
Удаление гноя (абсцесса)
У вашего лечащего врача могут быть и другие причины посоветовать
бронхоскопия.
Каковы риски бронхоскопии?
В большинстве случаев используется гибкий бронхоскоп, а не жесткий. бронхоскоп. Это потому, что гибкий тип имеет меньший риск повреждения ткань. Люди также лучше справляются с гибким шрифтом. И это обеспечивает лучший доступ к меньшим участкам легочной ткани.
Все процедуры имеют определенные риски. Риски этой процедуры могут включать:
-
Кровотечение
-
Инфекционное заболевание
-
Отверстие в дыхательных путях (перфорация бронхов)
-
Раздражение дыхательных путей (бронхоспазм)
-
Раздражение голосовых связок (ларингоспазм)
-
Воздух в пространстве между покровом легких (плевральное пространство), который вызывает коллапс легкого (пневмоторакс)
Ваши риски могут варьироваться в зависимости от вашего общего состояния здоровья и других факторов. Просить
ваш поставщик медицинских услуг, который больше всего относится к вам. Говорить о любом
у вас есть проблемы.
В некоторых случаях человек может не иметь возможности пройти бронхоскопию. Причины для это может включать:
-
Сильное сужение или закупорка трахеи (стеноз трахеи)
-
Высокое кровяное давление в кровеносных сосудах легких (легочных гипертония)
-
Сильный кашель или рвота
-
Низкий уровень кислорода
Если у вас высокий уровень углекислого газа в крови (гиперкапния) или сильная одышка, возможно, вам понадобится дыхательный аппарат перед процедурой.Это сделано для того, чтобы кислород мог поступать прямо в ваш легкие, пока установлен бронхоскоп.
Как мне подготовиться к бронхоскопии?
Дайте вашему врачу список всех лекарств, которые вы принимаете. Этот
включает рецептурные и безрецептурные лекарства, витамины, травы,
и добавки.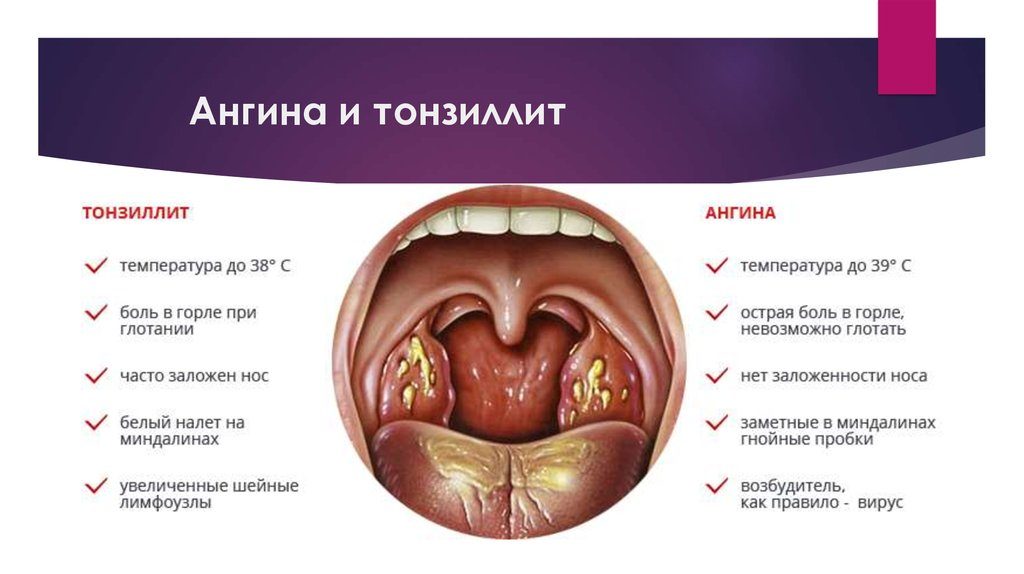 Возможно, вам придется прекратить прием некоторых лекарств до
процедура.
Возможно, вам придется прекратить прием некоторых лекарств до
процедура.
Вам будет предложено подписать документ об информированном согласии. Этот документ объясняет преимущества и риски процедуры.Убедитесь, что все ваши на вопросы ответят, прежде чем вы его подпишете.
Если процедура проводится в амбулаторных условиях, организуйте кто-то отвезет вас домой.
Что происходит во время бронхоскопии?
Вы можете пройти процедуру амбулаторно. Это означает, что вы идете домой в тот же день. Или это может быть сделано в рамках более длительного пребывания в больнице. В способ выполнения процедуры может отличаться. Это зависит от вашего состояния и вашего методы поставщика медицинских услуг. В большинстве случаев проводится бронхоскопия. этот процесс:
-
Вас могут попросить снять одежду.Если это так, вам будет предоставлено больничный халат, который нужно носить. Вас могут попросить снять украшения или другое объекты.
-
Вы будете сидеть на процедурном столе с поднятой головой, как стул.
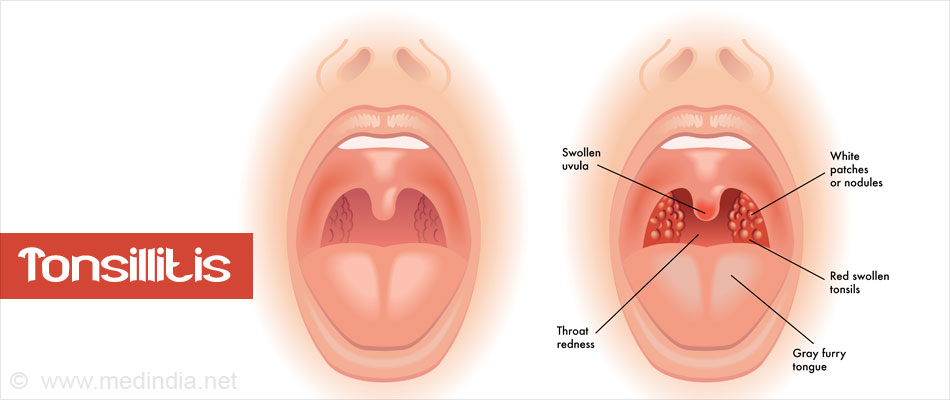
-
В руку или кисть можно ввести капельницу (внутривенную).
-
Вам могут назначить антибиотики до и после процедуры.
-
Вы будете бодрствовать во время процедуры.Вам дадут лекарство чтобы помочь вам расслабиться (успокаивающее). Вам также дадут жидкость лекарство, чтобы обезболить нос и горло. Для жесткой бронхоскопии: Вам сделают общую анестезию. Это лекарство, которое предотвращает боль и позволяет спать во время процедуры.
-
Вам могут дать кислород через носовую трубку или маску для лица. Ваш ЧСС, артериальное давление и дыхание будут отслеживаться во время процедура.
-
Обезболивающее лекарство будет распылено в заднюю часть горла.Этот чтобы предотвратить рвотные движения, когда бронхоскоп проходит по вашему горло. Спрей может иметь горький привкус.
 Однажды трубка
проходит по горлу, чувство рвоты проходит.
Однажды трубка
проходит по горлу, чувство рвоты проходит.
-
Во время процедуры вы не сможете разговаривать или глотать слюну. По мере необходимости изо рта будет откачиваться слюна.
-
Врач проведет бронхоскоп к вам в горле. и в дыхательные пути.У вас может быть небольшая боль. Ваш дыхательный путь будет не быть заблокированным. Вы можете дышать вокруг бронхоскопа. Ты сможешь при необходимости дать дополнительный кислород.
-
Когда бронхоскоп перемещается вниз, исследуются легкие. Для исследования могут быть взяты образцы тканей или слизи. Прочие процедуры может быть выполнено по мере необходимости. Это может включать в себя введение лекарства или прекращение кровотечение.
-
Когда осмотр и другие процедуры будут выполнены, бронхоскоп будет быть вынутым.
Что происходит после бронхоскопии?
После процедуры вы проведете некоторое время в палате восстановления.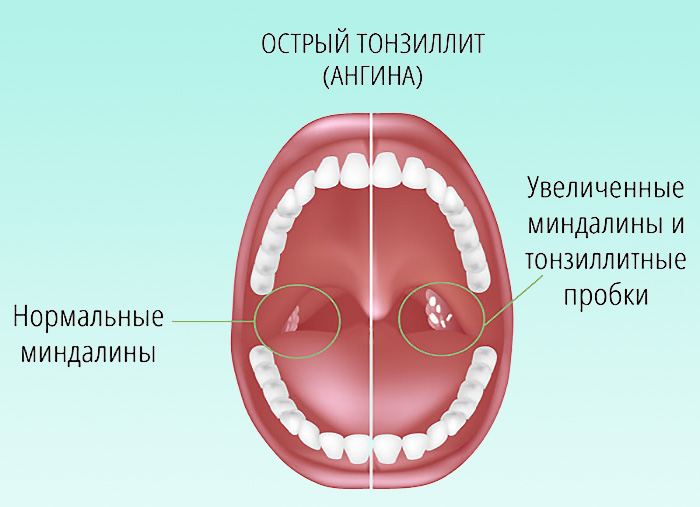 Ты можешь
быть сонным и сбитым с толку, когда вы просыпаетесь от общей анестезии или
седация. Ваша медицинская бригада будет следить за вашими жизненно важными показателями, такими как
пульс и дыхание.
Ты можешь
быть сонным и сбитым с толку, когда вы просыпаетесь от общей анестезии или
седация. Ваша медицинская бригада будет следить за вашими жизненно важными показателями, такими как
пульс и дыхание.
Сразу после процедуры можно сделать рентген грудной клетки. Это чтобы убедиться твои легкие в порядке. Вас могут попросить осторожно откашляться и выплюнуть слюна в таз.Это необходимо для того, чтобы медсестра могла проверить ваши выделения на предмет: кровь.
У вас может быть небольшая боль в горле. Вам не разрешат есть или пейте, пока не вернется рвотный рефлекс. Вы можете заметить горло болезненность и болезненность при глотании в течение нескольких дней. Это нормально. С помощью леденцы от горла или полоскание горла могут помочь.
Если вы прошли амбулаторную процедуру, вы вернетесь домой, когда медицинское обслуживание провайдер говорит, что все в порядке. Кому-то нужно будет отвезти вас домой.
Дома вы можете вернуться к своей обычной диете и занятиям, если вас проинструктировали. вашим врачом.Возможно, вам не нужно заниматься физическими нагрузками.
активность в течение нескольких дней.
вашим врачом.Возможно, вам не нужно заниматься физическими нагрузками.
активность в течение нескольких дней.
Позвоните своему врачу, если у вас есть что-либо из следующего:
-
Лихорадка 100,4 ° F (38 ° C) или выше, или по рекомендации врача.
-
Покраснение или припухлость в месте внутривенного вливания
-
Кровь или другая жидкость, вытекающая из места внутривенного вливания
-
Кашель значительного количества крови
-
Грудная боль
-
Сильная охриплость
-
Затрудненное дыхание
Ваш лечащий врач может дать вам другие инструкции после процедура.
Следующие шаги
Прежде чем согласиться на тест или процедуру, убедитесь, что вы знаете:
-
Название теста или процедуры
-
Причина, по которой вы проходите тест или процедуру
-
Какие результаты ожидать и что они означают
-
Риски и преимущества теста или процедуры
-
Каковы возможные побочные эффекты или осложнения
-
Когда и где вы должны пройти тест или процедуру
-
Кто будет проводить тест или процедуру и что это за человек квалификации
-
Что бы произошло, если бы вы не прошли тест или процедуру
-
Любые альтернативные тесты или процедуры, о которых стоит подумать
-
Когда и как вы получите результат
-
Кому звонить после теста или процедуры, если у вас есть вопросы или проблемы
-
Сколько вам придется заплатить за тест или процедуру
Советы по борьбе с сухостью в горле при синдроме Шегрена
Синдром Шегрена — это аутоиммунное заболевание, поражающее железы, вырабатывающие слюну и слезы, вызывая такие симптомы, как сухость глаз, сухость во рту и сухость в горле. Сухость во рту и горле из-за плохого образования слюны приводит к болезненности, раздражению, изменению вкусовых ощущений, затруднениям в речи и глотании и общему ощущению липкости.
Сухость во рту и горле из-за плохого образования слюны приводит к болезненности, раздражению, изменению вкусовых ощущений, затруднениям в речи и глотании и общему ощущению липкости.
Вот несколько советов, которые помогут поддерживать влажность полости рта и горла в течение дня.
Определите проблему
Важно как можно раньше выявить признаки сухости во рту и горле. Обратите внимание на то, как часто вы испытываете эти симптомы и не сопровождались ли недавние приемы пищи или лекарства повышенной сухостью.Обсудите это со своим стоматологом или врачом.
Также следите за признаками разрушения зубов и при первой же возможности обратитесь к стоматологу.
Подтвердить низкое образование слюны
Перед лечением от сухости во рту и горле важно убедиться, что слюнные железы не функционируют должным образом. Ваш врач или стоматолог могут порекомендовать определенные тесты, такие как физический осмотр слюнных желез и скорости, с которой слюна попадает в ваш рот. Также может быть рекомендована биопсия губы для исследования малых слюнных желез.
Также может быть рекомендована биопсия губы для исследования малых слюнных желез.
Соблюдайте гигиену полости рта
Слюна не только действует как увлажнитель во рту, но также помогает предотвратить рост бактерий и защитить зубы от кариеса. Обязательно чистите зубы зубной пастой, содержащей фтор, после каждого приема пищи и ежедневно чистите зубы нитью. Ваш стоматолог может порекомендовать жевать жевательную резинку без сахара, чтобы стимулировать выработку слюны.
Сохраняйте водный баланс
Убедитесь, что вы пьете достаточно жидкости в течение дня.Настоятельно рекомендуется использовать воду, фруктовые и овощные соки или спортивные напитки. Пейте воду с каждым приемом пищи, чтобы облегчить жевание и глотание.
Избегайте продуктов, которые вызывают сухость
Газированные напитки, такие как газированные напитки, и липкие продукты, такие как печенье, чипсы и конфеты, могут ухудшить симптомы сухости во рту и горле. Употребление кофеина и алкоголя также может увеличить сухость. Также следует строго избегать жевания или курения табака.
Также следует строго избегать жевания или курения табака.
Поддерживайте в комнате соответствующую относительную влажность
Часто люди просыпаются с ощущением сильной сухости в горле и во рту, если относительная влажность в их комнате низкая.Рассмотрите возможность использования увлажнителя для поддержания надлежащего уровня относительной влажности. Однако будьте осторожны и не устанавливайте увлажнитель слишком высоко, так как это может способствовать росту аллергенов.
Старайтесь не спать с открытым ртом
Дыхание через открытый рот во время сна может быстро высушить там слюну, поэтому старайтесь спать с закрытым ртом и дышать через нос. Открытый рот также способствует храпу или более серьезному состоянию, называемому апноэ во сне, при котором дыхательные пути многократно блокируются во время сна, препятствуя потоку воздуха в легкие.Если вы заметили симптомы апноэ во сне, немедленно обратитесь к врачу.
Используйте заменители слюны
Заменители слюны, такие как увлажняющие кремы, пастилки, ополаскиватели для рта и гели, содержащие ксилит, карбоксиметилцеллюлозу или гидроксиэтилцеллюлозу, доступны без рецепта и могут помочь сохранить влажность полости рта и горла.
Но заменители слюны не содержат пищеварительных и антибактериальных ферментов, белков и важных минералов, которые составляют естественную слюну, и должны использоваться только для временного облегчения.Возможно, вам также придется попробовать несколько заменителей слюны, прежде чем найти тот, который вам больше всего подходит.
Используйте стимуляторы слюноотделения
В отличие от заменителей слюны, стимуляторы слюны способствуют секреции естественной слюны слюнными железами и доступны только по рецепту. Стимуляторы слюноотделения, такие как салаген (пилокарпин) и Evoxac (цевимелин гидрохлорид), одобрены Управлением по контролю за продуктами и лекарствами США (FDA) для лечения сухости во рту у пациентов с синдромом Шегрена.
Стимуляторы слюны следует применять под наблюдением врача, поскольку они могут вызывать побочные эффекты, включая тошноту, рвоту, потоотделение, низкое кровяное давление и брадикардию (более медленную, чем нормальная частота сердечных сокращений).
Массаж слюнных желез
Иногда массаж околоушных слюнных желез может облегчить боль из-за закупорки слюнных протоков затвердевшей слюной, также известной как слизистая пробка. Слегка помассируйте заднюю часть щеки от среднего уха до челюсти указательным и средним пальцами, чтобы удалить слизистые пробки и облегчить боль.
Последнее обновление: 3 октября 2019 г.
***
Новости синдрома Шегрена — это исключительно новостной и информационный веб-сайт об этом заболевании.Он не предоставляет медицинских консультаций, диагнозов или лечения. Этот контент не предназначен для замены профессиональных медицинских рекомендаций, диагностики или лечения. Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть в отношении состояния здоровья. Никогда не игнорируйте профессиональные медицинские советы и не откладывайте их поиск из-за того, что вы прочитали на этом сайте.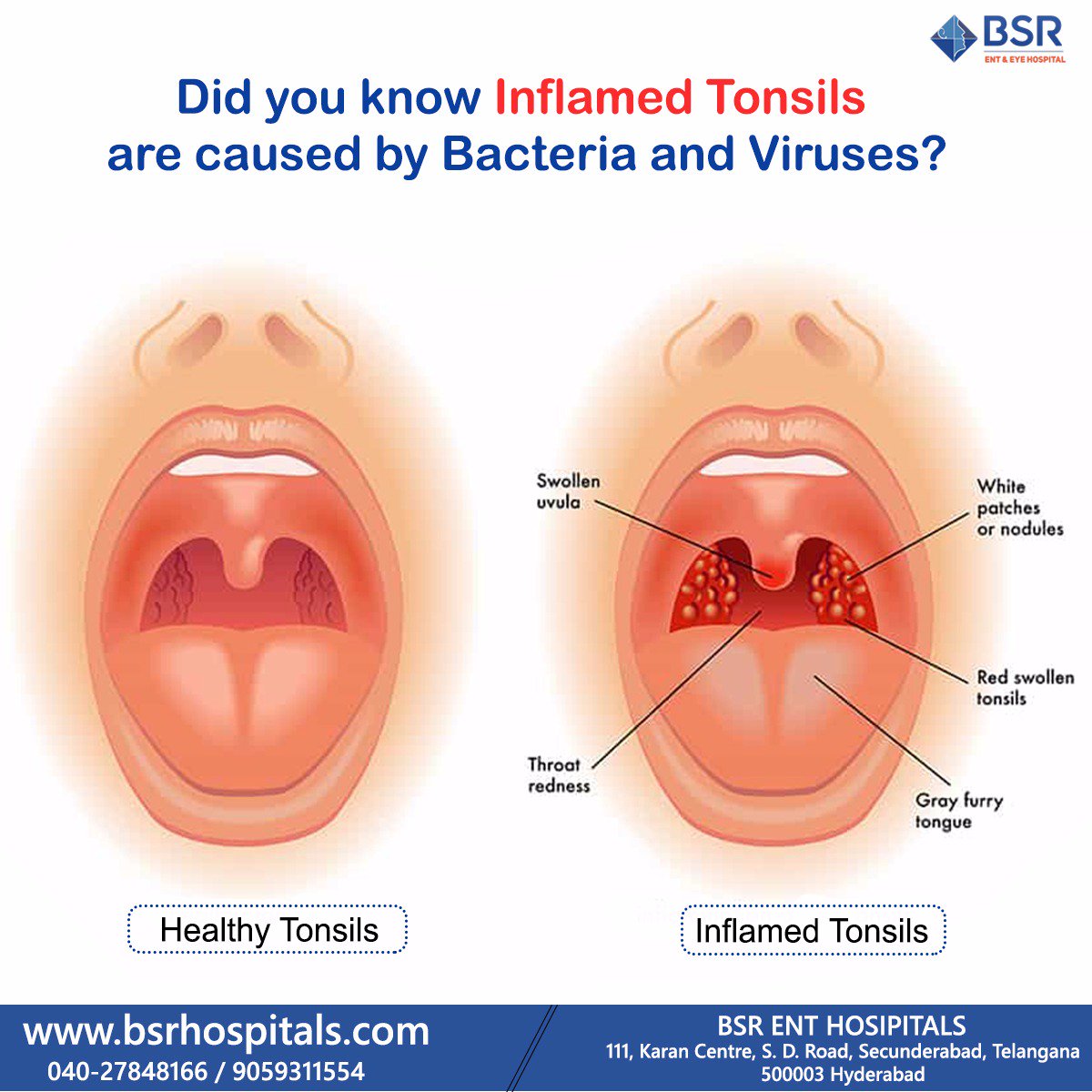
Всего сообщений: 0
Озге имеет степень магистра.Доктор философии в области молекулярной генетики в Университете Лестера и докторская степень в области биологии развития Лондонского университета королевы Марии. Она работала научным сотрудником постдокторантуры в Лестерском университете в течение шести лет в области поведенческой неврологии, прежде чем перешла в научную коммуникацию. Почти два года она работала специалистом по коммуникациям в лондонской благотворительной организации.
Наружный отит, симптомы и лечение — Болезни и состояния
Наружный отит — это заболевание, вызывающее воспаление (покраснение и припухлость) наружного слухового прохода, который представляет собой трубку между наружным ухом и барабанной перепонкой.
Наружный отит часто называют «ухом пловца», потому что повторное воздействие воды может сделать ушной канал более уязвимым для воспаления.
Симптомы наружного отита включают:
- Боль в ухе, которая может быть сильной
- зуд в слуховом проходе
- Выделение жидкости или гноя из уха
- временная потеря слуха некоторой степени
Обычно поражается только одно ухо.
При лечении эти симптомы должны исчезнуть в течение нескольких дней.Однако некоторые случаи могут сохраняться в течение нескольких месяцев или дольше.
Подробнее о симптомах наружного отита
Когда обращаться к GP
Вам следует обратиться к терапевту, если у вас может быть наружный отит.
Ваш терапевт спросит о ваших симптомах и о том, регулярно ли вы используете какие-либо предметы, вставленные в уши, например слуховые аппараты или беруши. Они также могут осмотреть ваше ухо с помощью инструмента, называемого отоскопом.
Если у вас повторяющиеся эпизоды наружного отита, которые не поддавались лечению, ваш терапевт может взять мазок из внутренней части вашего уха.Это будет проверено, чтобы определить, какой у вас тип инфекции, если таковая имеется, и вам могут назначить соответствующие лекарства.
Что вызывает наружный отит?
Большинство случаев наружного отита вызвано бактериальной инфекцией, хотя это состояние также может быть вызвано:
- раздражение
- грибковые инфекции
- аллергия
Существует ряд факторов, которые могут повысить вероятность развития наружного отита, в том числе:
- Повреждение кожи внутри уха
- Регулярно попадает вода в ухо
Попадание воды в ухо особенно важно, поскольку это может привести к появлению царапин внутри уха, а влага также создает идеальную среду для размножения бактерий.
Подробнее о причинах наружного отита.
Кто пострадал?
Наружный отит встречается относительно часто. По оценкам, примерно 1 из 10 человек в какой-то момент своей жизни затронет это заболевание.
Заболевание немного чаще встречается у женщин, чем у мужчин, и чаще всего диагностируется у взрослых от 45 до 75 лет.
Люди с определенными длительными (хроническими) состояниями подвергаются большему риску развития этого состояния. К ним относятся:
Как лечить наружный отит
Наружный отит иногда проходит без лечения, но это может занять несколько недель.Ваш терапевт может назначить лекарство от ушных капель, которое обычно улучшает симптомы в течение нескольких дней.
Существует ряд различных типов ушных капель, которые можно использовать для лечения наружного отита, но все они, как правило, используются несколько раз в день в течение примерно недели.
Ваш терапевт может направить вас к специалисту для дальнейшего лечения и совета, если симптомы серьезны или они не реагируют на лечение.
Подробнее о лечении наружного отита
Профилактика наружного отита
Чтобы снизить вероятность развития наружного отита, не вставляйте в уши (в том числе пальцы) ватные палочки и другие предметы, так как это может повредить чувствительную кожу в ушном проходе.
Если вы регулярно плаваете, используйте беруши во время плавания или наденьте шапочку для плавания, чтобы закрыть уши и защитить их от воды.
Вам также следует избегать попадания воды, мыла или шампуня в уши, когда вы принимаете душ или ванну.
Подробнее о профилактике наружного отита
Осложнения
Осложнения наружного отита редки, но некоторые могут быть очень серьезными.
Одним из редких осложнений наружного отита является некротизирующий наружный отит, при котором инфекция распространяется из слухового прохода в окружающую кость.
Это требует немедленного лечения антибиотиками, а иногда и хирургического вмешательства, поскольку при отсутствии лечения это может привести к летальному исходу.
Подробнее об осложнениях наружного отита
FYI: Информация о слизистых пробках
Что такое слизь?
Слизь представляет собой гелеобразное вещество, которое естественным образом выделяется клетками легких и железами, выстилающими поверхность дыхательных путей. Легкие реагируют на вдыхаемые раздражители повышением выработки слизи.
Слизь в основном состоит из воды (95%), смешанной с белками, углеводами и липидами.У здорового человека каждые 24 часа выделяется до 100 миллилитров слизи. Большая часть этого вещества реабсорбируется слизистой оболочкой бронхов. Только 10 миллилитров, или 2 чайные ложки, достигают задней стенки глотки в течение дня и случайно проглатываются.
Какова роль слизи?
Слизь необходима для поддержания здоровья легких. Профессиональные поглотители и антимикробные вещества естественным образом присутствуют в секрете легких. Слизь задерживает, поглощает и удаляет вдыхаемые частицы, клеточный мусор, а также мертвые и стареющие клетки.
Микроскопические волоски, называемые ресничками, быстро бьются, создавая волновое действие, которое продвигает слизь и любые захваченные частицы к задней части глотки, где они проглатываются или отхаркиваются.
Что такое слизистая пробка?
Как следует из названия, слизь, которая накапливается в легких, может закупоривать или уменьшать приток воздуха в большие или меньшие дыхательные пути. В самых маленьких дыхательных путях слизистые пробки приводят к сжатию воздушных мешков или альвеол. Если достаточное количество альвеол заблокировано, уровень кислорода в организме человека со временем снизится.Если слизистые пробки находятся в более крупных, верхних дыхательных путях, человек может почувствовать одышку или задохнуться.
Что вызывает слизистые пробки?
Многие факторы могут способствовать скоплению слизи у людей с БАС. Среди них:
- Сидячий образ жизни. Ограничение движений и недостаток физических упражнений приводит к поверхностному дыханию и уменьшению потока воздуха из нижних дыхательных путей в верхние дыхательные пути.
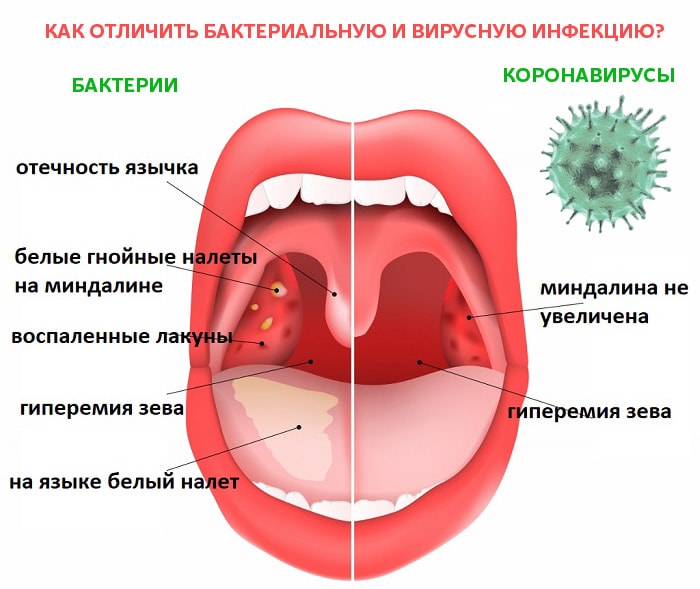
- Слабость диафрагмы и мышц живота. Неспособность полностью расширить легкие и активировать мышцы живота снижает эффективность кашля.
- Нарушение или отсутствие голосовой функции. Если голосовые связки повреждены из-за слабости бульбарных мышц или обойдены из-за трахеостомической трубки, человек не сможет создать достаточное давление в грудной клетке, чтобы вызвать эффективный кашель.
- Обезвоживание. Недостаточное потребление жидкости через рот или через зонд для кормления может способствовать увеличению густоты слизи.
- Трахеостомическая трубка. Наличие искусственного дыхательного пути может стимулировать легкие производить больше слизи.Кроме того, когда человек дышит через трубку трахеи, она проходит в обход носа, функция которого заключается в нагревании, увлажнении и фильтрации вдыхаемого воздуха.
Стратегии профилактики
- Достаточное увлажнение.
 Если человек дышит с помощью аппарата искусственной вентиляции легких и трахеотомической трубки, адекватная влажность имеет еще большее значение. Используйте тепло-влагообменник (HME или искусственный нос) в течение дня для портативности и увлажнитель с подогревом, когда человек спит ночью.
Если человек дышит с помощью аппарата искусственной вентиляции легких и трахеотомической трубки, адекватная влажность имеет еще большее значение. Используйте тепло-влагообменник (HME или искусственный нос) в течение дня для портативности и увлажнитель с подогревом, когда человек спит ночью. - Механическое расширение легких и упражнения при кашле. Используйте аппарат Cough Assist® или Vital Cough® хотя бы один или два раза в день. Их можно использовать в автоматическом режиме для обеспечения вдоха при вдохе, за которым следует быстрый вдох с отрицательным давлением, который может перемещать слизь в направлении рта или отверстия трахеи. В ручном режиме человек может координировать свои действия с опекуном, чтобы сделать серию небольших сгруппированных вдохов, чтобы расширить легкие, за которыми следует отдельная серия меньших механических кашлей.Некоторые люди считают эту более позднюю технику более удобной и эффективной. Устройства для механического расширения легких и откашливания могут и должны использоваться с трахеостомической трубкой.

- Ручной кашель (толчки в живот или Геймлих сидя). Этот нетехнологичный маневр можно использовать вместе с механическим кашлем или самостоятельно. Техника: Примите слегка наклонное положение. Попросите опекуна положить обе руки на живот человека чуть ниже пупка в форме буквы «V». Используйте жировую подушечку под большим пальцем, так как она мягче.Скоординируйте действия друг друга, чтобы человек с БАС делал попытку кашля, в то время как лицо, ухаживающее за ним, производило серию быстрых и сильных толчков.
- Портативный отсасывающий аппарат должен быть доступен для сбора любой слизи, которая попала в трахею или заднюю часть глотки.
- Ручной вздох или пакетный вдох может выполняться с помощью самонадувающегося мешка для ручной вентиляции (мешок «Амбу»). Мануальные техники с мешком и толчками в живот можно быстро использовать где угодно, если человек чувствует, что задыхается от слизистой пробки.
Разработать распорядок
Некоторые профессионалы рекомендуют использовать механическое расширение легких и кашель ночью, чтобы очистить легкие перед сном и снова утром, так как слизь часто скапливается в дыхательных путях ночью. Процедура в середине утра и во второй половине дня может предотвратить накопление слизи до уровня дискомфорта в течение дня. Найдите распорядок дня, который будет успешным для человека, живущего с БАС.
Процедура в середине утра и во второй половине дня может предотвратить накопление слизи до уровня дискомфорта в течение дня. Найдите распорядок дня, который будет успешным для человека, живущего с БАС.
Механизм. Даже если человек пользуется инвалидной коляской или большую часть дня ведет малоподвижный образ жизни, убедитесь, что он меняет положение.Если у человека слабые или парализованные конечности, диапазон пассивных движений с опекуном также поможет легким. Координируйте глубокие вдохи и медленные выдохи, дыхание и растяжку.
Знание того, что у человека есть навыки и отработанные методы, придаст ему больше уверенности в том, что он может уменьшить скопление слизи и пробок и справиться с ними.
Примечания о безрецептурных разжижающих слизь
Guaifenesin (Mucinex, Mucus Relief) продается как отхаркивающее и разжижающее слизь лекарство.Его можно рекомендовать людям с густой слизью или слизистыми пробками. Однако обширный анализ опубликованных исследований не показал стойкой пользы. Другие более естественные методы лечения, такие как папаин, нектар папайи, ананас или лимонный сок, не изучались и поэтому не могут быть рекомендованы здесь.
Другие более естественные методы лечения, такие как папаин, нектар папайи, ананас или лимонный сок, не изучались и поэтому не могут быть рекомендованы здесь.
Американская ассоциация респираторных заболеваний (AARC) не рекомендует закапывать физиологический раствор в дыхательные пути через трахеостомическую трубку, поскольку он не разжижает слизь и может привести к проникновению бактерий в незащищенные дыхательные пути.
Ассоциация ALS благодарит Ли Гуион, MA, RRT, FAARC, за то, что поделилась своим временем и опытом при составлении этого информационного бюллетеня.
Advocare Aroesty Ear, Nose & Throat Associates
Сострадательный специализированный уход для взрослых и детей
Спасибо, что посетили Aroesty Ear, Nose, & Throat Associates, дом доктора Арости. На нашем сайте представлена важная информация, которая поможет вам ознакомиться с нашей практикой. Мы обеспечиваем оценку и лечение всех аспектов проблем уха, носа и горла от педиатрии до гериатрии, включая, помимо прочего, аудиометрическое тестирование в офисе, проблемы с носом и носовыми пазухами, храп и апноэ во сне.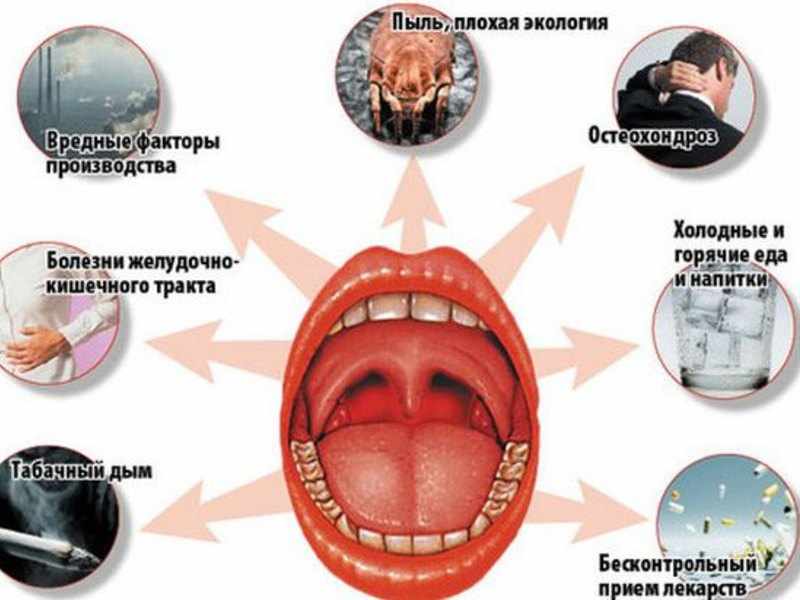
Мы относимся ко всем пациентам с уважением и стремимся предоставить лучший диагноз и лечение, которое может предложить медицина. Мы считаем, что эти цели могут быть достигнуты путем постоянного и открытого диалога между вами и всей нашей командой.
Мы призываем вас участвовать в собственном лечении и задавать вопросы на протяжении наших отношений. Информированный и заинтересованный пациент, скорее всего, достигнет наивысшего уровня здоровья, и мы надеемся на сотрудничество с вами для достижения этой цели.Мы стремимся к совершенству и обеспечиваем атмосферу сострадания, честности и уважения. Ваше здоровье и благополучие всегда на первом месте. Мы поможем вам и вашей семье получить медицинскую помощь, которая превосходит ваши ожидания.
Наши услуги включают:
* Диагностика и лечение храпа и легкого апноэ во сне
* Потеря слуха и нарушения равновесия:
— Тестирование
— Слуховые аппараты
— Пробки для плавания
— Вилки для музыкантов
* Оценка и лечение всех аспектов проблем уха, носа и горла от педиатрии до гериатрии
* Проблемы с носом и пазухами; хирургия носовых пазух; септопластика; переломы носа и лица
* Миндалины и аденоиды; хирургическое и безоперационное лечение
* Заболевания уха:
— Хроническая инфекция
— Тиннитус
— Болезнь Меньера
— Удаление воска
* Хирургия головы и шеи в том числе:
— Образования шеи при тиреоидэктомии
— Злокачественные опухоли кожи
— Хирургия горла и гортани
— Компьютерная голосовая визуализация слюнно-околоушной слюнной железы
расстройства
* Диагностическое ультразвуковое исследование на месте и доступны исследования сна в домашних условиях компьютерная голосовая визуализация Заболевания слюнных и околоушных желез
Звоните нам в любое время.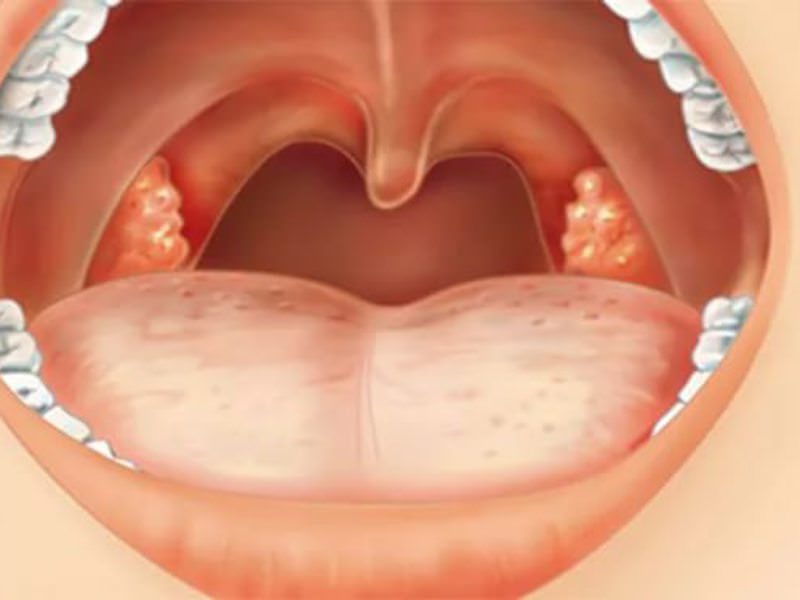 Мы ценим эту возможность представиться и надеемся предоставить вам качественную медицинскую помощь.
Мы ценим эту возможность представиться и надеемся предоставить вам качественную медицинскую помощь.
Punctal Plugs — Американская академия офтальмологии
Многие люди страдают от сухости глаз, когда их глаза не производят достаточно слез или слез надлежащего качества. Глазные капли часто используются для лечения сухого глаза. Однако некоторые люди считают, что вставка пробок в глаза помогает им чувствовать себя более комфортно.
Что такое пробки для пункции?
Пункционные пробки — это крошечные устройства, которые помещаются в слезные протоки глаза (называемые пунктами).Пункты — это крошечные отверстия, по которым слезы текут из ваших глаз. Пробка размером с рисовое зерно не дает жидкости стекать из глаза. Это помогает сохранять поверхность глаза влажной и комфортной, снимая зуд, жжение и покраснение глаз.
Пробки точки также называют пробками слезной точки, слезными пробками или окклюдерами. Обычно они вставляются в точки верхнего или нижнего века или в оба.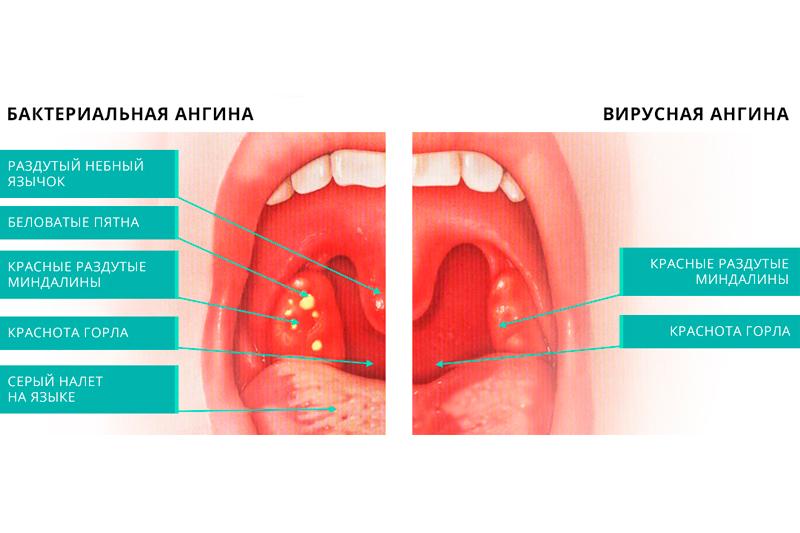 Другой тип заглушки помещается в более глубокую часть слезного протока (каналец).
Другой тип заглушки помещается в более глубокую часть слезного протока (каналец).
Два типа заглушек для точек
Пробки временные / растворяющиеся
Они сделаны из материала (например, коллагена), который постепенно разрушается и усваивается организмом. Эти пробки могут оставаться в глазу от нескольких дней до месяцев. Временные заглушки часто используются для сохранения влажности глаза после рефракционной хирургии, такой как LASIK. Они также используются, когда вы хотите опробовать пробки точек слезы, чтобы увидеть, помогают ли они уменьшить сухость глаз.
Заглушки полупостоянные
Изготовлены из прочного медицинского пластика (например, силикона или акрила).Эти заглушки созданы, чтобы оставаться в глазу в течение многих лет. При необходимости их может удалить офтальмолог.
Другой тип полупостоянной пробки слезной точки помещается в более глубокую часть слезного протока, называемую канальцем. Эти пробки вообще не видно в глазу.
Эти пробки вообще не видно в глазу.
Как вставляются пробки для пункции?
Сначала ваш глазной врач осмотрит ваш глаз, чтобы определить, какой тип и размер вилки лучше всего подходят для ваших нужд.
Ваш врач может обезболить слезные протоки.В некоторых случаях онемение глаз может не потребоваться. Вы можете почувствовать некоторое давление, когда пробка слезы вставлена в глаз.
После того, как заглушки вставлены, вы, как правило, сразу можете вернуться к своей обычной деятельности.
Punctal Plug Возможные риски и побочные эффекты
Как и при любом лечении или процедуре, пробки слезных точек могут иметь возможные риски и побочные эффекты.
Наиболее частым побочным эффектом является ощущение царапания или раздражения в уголке глаза.Многие люди обнаруживают, что это чувство уходит, или просто привыкают к нему.
Другие побочные эффекты и риски могут включать следующее:
- Пробки от прокола могут вызвать слезотечение из-за слишком большого количества слез.
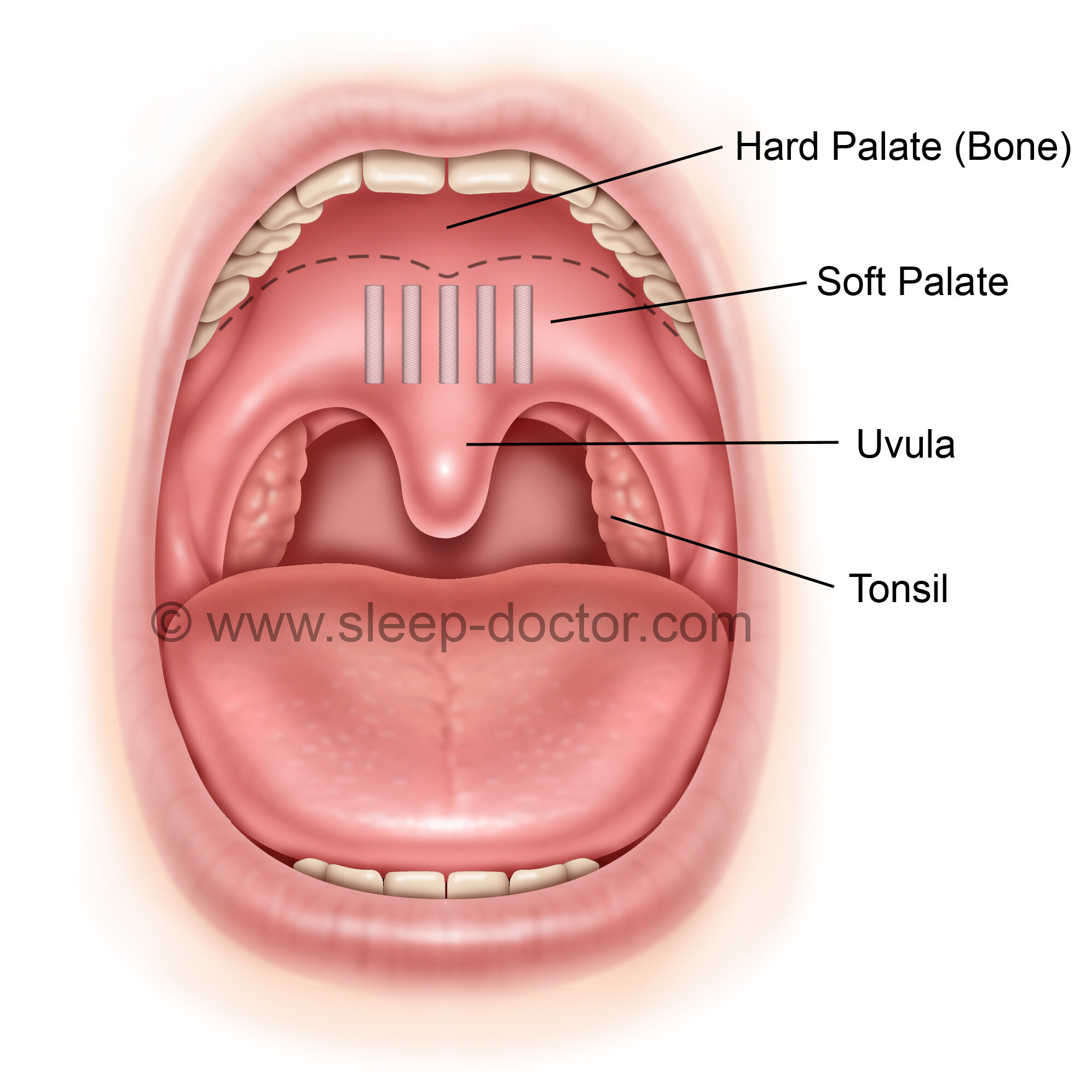 Возможно, вам придется вынуть пробки или заменить их на другой для лучшего контроля над разрывом.
Возможно, вам придется вынуть пробки или заменить их на другой для лучшего контроля над разрывом. - Пробки могут двигаться или выпадать из глаза, обычно из-за трения глаз.
- Пробки, которые не подходят должным образом, могут выступать из слезного канала и тереться о поверхность глаза или века.
- Иногда пробки слезных точек могут раздражать слезные протоки. Пробки могут вызвать покраснение и отек (воспаление) слезного протока. Продолжающееся воспаление может привести к образованию рубцов или повреждению слезных протоков.
- Некоторые виды глазных инфекций могут возникать, но редко. Некоторые инфекции могут нуждаться в лечении антибиотиками. Ваш глазной врач может захотеть удалить пробки.
Когда и как удаляются пробки из трубопровода?
Большинство людей считают, что пробки слезных точек не вызывают никаких проблем.Однако могут возникнуть побочные эффекты. Если вы чувствуете боль в глазах, царапины или подозреваете, что у вас глазная инфекция, немедленно сообщите об этом окулисту. Они могут удалить пробки.
Они могут удалить пробки.
Способ снятия заглушек зависит от того, какой у вас тип. Чтобы удалить силиконовые пробки, окулист с помощью щипцов осторожно вытащит пробки из слезного канала. Другой способ удалить эти пробки — промыть их раствором соленой воды. Этот метод выталкивает заглушки из слезных каналов в нос или горло.
Пробки, расположенные глубже в слёзном канале (канальце), удаляются хирургическим путем.
Пунктальные пробки для вас?
Если искусственные слезы или другие глазные капли не помогли избавиться от симптомов сухого глаза, проконсультируйтесь с офтальмологом. Они могут порекомендовать попробовать пробки точек слезы.
.
