Хирургическое лечение остеомиелита в Москве: методы и цены
Сохраняем прежние цены! Забронировать цену
Москва, ул. Большая Спасская, 10к1
Комсомольская Сухаревская Проспект Мира
+7 (495) 125-25-20
Время работы: понедельник — суббота с 10:00 до 21:00
- Клиника
-
- Услуги
- Имплантация
- Ортодонт
- Цены
- Врачи
- % АКЦИЯ %
- Наши работы
- Видео
- Контакты
- •
- •
- Болезни зубов
Остеомиелит челюсти развивается как следствие острого периодонтита и проявляется инфекционными гнойно-некротическими изменениями в костных тканях. Зона воспаления при периодонтите стремительно прогрессирует, и когда патологический процесс достигает твердых тканей, возникает некроз — омертвение участка кости. К факторам риска относятся одонтогенные инфекции, слабый иммунитет, реактивность к патогенным организмам.
Зона воспаления при периодонтите стремительно прогрессирует, и когда патологический процесс достигает твердых тканей, возникает некроз — омертвение участка кости. К факторам риска относятся одонтогенные инфекции, слабый иммунитет, реактивность к патогенным организмам.
КЛИНИЧЕСКИЕ СТАДИИ ОСТЕОМИЕЛИТА
Острая — Проявляется лихорадкой (до 39 °С), увеличенными лимфоузлами, опухлостью. Ткани в зоне патологии отечные, зуб – подвижный. Изменений на рентгенограмме пока нет. Иногда встречается первично-хроническая форма остеомиелита, когда острая фаза проходит латентно.
Подострая — Следует через 10 дней, когда организм адаптируется к заболеванию. Держится субфебрильная температура, открываются свищи, из них выходит поднадкостничный гной. На рентгенограмме появляются признаки резорбции с расплывчатыми границами.
Хроническая — Наступает приблизительно через месяц. Подвижность зубов, включенных в процесс, продолжает усиливаться. Беспокоят гнойные выделения из свищей, периодически образуются абсцессы надкостницы и тканей лица. Завершается затяжной процесс через 2-3 месяца, но без компетентного лечения возможны рецидивы – новый виток заболевания, начиная с острой стадии.
Завершается затяжной процесс через 2-3 месяца, но без компетентного лечения возможны рецидивы – новый виток заболевания, начиная с острой стадии.
ОЧАГОВЫЙ И ДИФФУЗНЫЙ ОСТЕОМИЕЛИТ ЧЕЛЮСТИ
Процесс может протекать в двух формах — очаговой и диффузной. Очаговое течение сосредоточено в замкнутом участке и переносится легче, обычно является следствием альвеолита в хирургии, после осложненного удаления зубов.
При диффузном процессе страдает обширная область челюсти, иногда в процесс вовлекается альвеолярный отросток. Постепенно патология централизуется, образуя секвестральную полость с некротизированными участками.
ТАКТИКА ЛЕЧЕНИЯ ОСТРОГО ОСТЕОМИЕЛИТА В МОСКВЕ: МЕТОДЫ МЕСТНЫЕ И ОБЩИЕ
Терапия всегда комплексная, общие и местные манипуляции подбирают индивидуально. Цены в стоматологической клинике будут зависеть от формы и стадии процесса, а стоимость полного курса лечения — от стойкости иммунитета, активности патогенной микрофлоры, сопутствующих заболеваний.
Чтобы дать выйти гною, врач-хирург раскрывает очаги и устанавливает дренаж.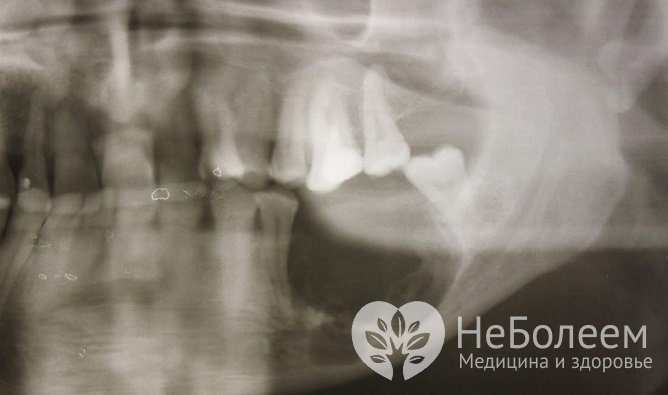 При внутрикостном застое гноя практикуют перфорацию костной ткани. Лицевые абсцессы и флегмоны также вскрывают. Проблемный зуб удаляется либо сразу, либо после подавления острого воспаления.
При внутрикостном застое гноя практикуют перфорацию костной ткани. Лицевые абсцессы и флегмоны также вскрывают. Проблемный зуб удаляется либо сразу, либо после подавления острого воспаления.
Общие меры назначают в дополнение к хирургии, чтобы подавить патогенную активность стафилококка и стрептококка, стимулировать иммунитет. Сюда входит курс антибиотиков, иммуномодуляторов, антигистаминных, общеукрепляющих препаратов, физиотерапии.
ЛЕЧЕНИЕ ХРОНИЧЕСКОГО ОСТЕОМИЕЛИТА
На хронической стадии, осложненной секвестрами, показана секвестрэктомия с деструкцией свищевого хода под местным наркозом. Удаляют всю зону патологических грануляций, после чего рану тампонируют. При первично-хронической форме остеомиелита также не обойтись без хирургического лечения: очаги воспаления вскрывают, патологическое содержимое вычищают, после чего полость закрывают тампоном, пропитанным антисептиком.
Услуги стоматологии
О нашей клинике на других площадках
Читать отзывыНаписать отзыв
Читать отзывыНаписать отзыв
Читать отзывыНаписать отзыв
Читать отзывыНаписать отзыв
Читать отзывыНаписать отзыв
Читать отзывыНаписать отзывВведите ваше имя*
Дата посещения клинники ЯнварьФевральМартАпрельМайИюньИюльАвгустСентябрьОктябрьНоябрьДекабрь20192018201720162015
Ваша оценка ОтличноХорошоНормальноПлохоОчень плохо
Введите ваш отзыв*
Написать в WhatsAppКлинико-лабораторная характеристика, диагностика и лечение хронического одонтогенного остеомиелита челюстей
На правах рукописи
ЕЛИСЕЕВ ВЛАДИМИР ВАЛЕРЬЕВИЧ
Клинико — лабораторная характеристика, диагностика и лечение хронического одонтогенного остеомиелита челюстей
14. r! в_час._
r! в_час._
мин. на заседании диссертационного совета Д. 208. 009. 01 при ГОУ ВПО «Воронежская государственная медицинская академия им. Н.Н. Бурденко» МЗ РФ (394000, Россия, г. Воронеж, ул. Студенческая, 10).
С диссертацией можно ознакомиться в библиотеке ГОУ ВПО «Воронежская государственная медицинская академия им. Н.Н. Бурденко» МЗ РФ.
Автореферат разослан 2005 г.
Ученый секретарь
диссертационного совета
ОБЩАЯ ХАРАКТЕРИСТИКА РАБОТЫ
Актуальность исследования. Проблема диагностики и лечения гнойных хирургических заболеваний лица и шеи продолжает оставаться актуальной и в современных условиях (Бажанов Н.Н., 1996; Робустова Т.Г. с соавт., 1999; Безруков В.М. с соавт., 2000; Шаргородский А.Г., 2002).
Во многом это связано не только с увеличением количества воспалительных заболеваний, но и с изменениями в их клинической картине, возникновении различных осложнений и сохраняющимся высоким уровнем летальности (Ленина С. А., 1989; Каршиев Х.К., 1997; Вернадский Ю.И., 1998; Робустова Т.Г. и другие 2000).
А., 1989; Каршиев Х.К., 1997; Вернадский Ю.И., 1998; Робустова Т.Г. и другие 2000).
Среди основных нозологических форм одонтогенных гнойно-воспалительных заболеваний наиболее тяжелое течение наблюдается у больных с одонтогенным остеомиелитом челюстей (Уваров A.M., 1968; Груздев Н.А., 1978; Цепов Л.М., 1982; Забелин А.С., 1984; Лукъяненко В.И., 1986; Робустова Т.Г, 2003).
Острый одонто генный остеомиелит, как правило, сопровождается не только гибелью костного вещества, распространением воспаления на окружающие мягкие ткани, выраженной интоксикацией, расстройствами гомеостаза, но и закономерным развитием в последствии хронического одонтогенного остеомиелита челюстей (Васильев Г.А., 1973; Карандашёв В.И., 1974; Муковозов И.Н., 1982; Лукъяненко В.И., 1986; Азимов М.Л., 1991; Груздев Н.А., 1992; Супиев Т.К., 2001).
В конце XX столетия интерес к проблеме хронического одонто-генного остеомиелита заметно снизился, однако за последние десять лет количество больных с тяжелыми формами одонтогенного остеомиелита и последующей хронизацией заболевания стало неуклонно расти, что вновь активизировало интерес к этой проблеме (Супиев Т. К., 1994; Бажанов Н.Н., 1997; Яковлева В.И. с соавт., 1999; Тимофеев А.А., 2002).
К., 1994; Бажанов Н.Н., 1997; Яковлева В.И. с соавт., 1999; Тимофеев А.А., 2002).
Анализ литературных данных показал, что, несмотря на достигнутые успехи, проблему диагностики и лечения хронического одонтогенно-го остеомиелита челюстей нельзя считать окончательно решенной.
К этому, прежде всего, относится необходимость разработки и совершенствования регламентированных диагностических программ, направленных на объективизацию нозологической диагностики, детализацию локализации и распространенности поражения костных структур, оценки состояния систем жизнеобеспечения в условиях сохраняющейся интоксикации и бактериальной агрессии.
Сохраняет свою актуальность совершенствование методов предоперационной подготовки, проведение оптимального объема хирургического вмешательства, обеспечивающего не только удаление патологически измененных тканей, но и структурное и функциональное восполнение утраченного тканевого массива, оптимизации ведения послеоперационного периода.
Всё выше изложенное обуславливает необходимость дальнейшего углубленного изучения данной проблемы.
Цель исследования
Повышение эффективности диагностики и улучшении результатов лечения больных с хроническим одонтогенным остеомиелитом челюстей.
Задачи исследования
1. Изучить частоту возникновения и распространенность хронического одонтогенного остеомиелита челюстей в структуре воспалительных заболеваний челюстно-лицевой области одонтогенного происхождения.
2. Изучить общие закономерности и современные особенности клинических, рентгенологических и лабораторных проявлений хронического одонтогенного остеомиелита челюстей.
3. Дать комплексную характеристику состояния жизненно важных
органов и систем организма у больных с хроническим одонто-генным остеомиелитом на основании изучения системной гомео-статической реакции организма.
4. Разработать и обосновать комплексную программу лечения больных с хроническим одонтогенным остеомиелитом челюстей.
5. Изучить изменения клинической картины заболевания и основных показателей гомеостаза в динамике лечения больных.
6. Провести сравнительный анализ результатов лечения больных традиционными методами и по разработанной комплексной программе.
7. Дать практические рекомендации по организации комплексного обследования и лечения больных с хроническим одонтогенным остеомиелитом челюстей в условиях специализированного челюст-но-лицевого стационара.
Научная новизна исследования
• Представлена многофакторная характеристика клинических особенностей хронического одонтогенного остеомиелита челюстей с учетом обширности поражения костных структур и окружающих мягких тканей, продолжительности заболевания.
• Дана характеристика основных показателей гомеостаза, отражающих системную реакцию организма больных хроническим одонтоген-ным остеомиелитом в динамике заболевания и лечения.
• Разработаны критерии комплексной клинико — лабораторной оценки состояния систем жизнеобеспечения, отражающие состояние устойчивой и неустойчивой компенсации.
• Определены показатели для оценки эффективности проводимого комплексного лечения на его основных этапах.
Практическая значимость
• Разработана программа комплексного обследования больных хроническим одонтогенным остеомиелитом.
• Разработаны клинико — лабораторные критерии, определяющие выбор методов и средств лечения больных хроническим одонтогенным остеомиелитом в предоперационном, операционном, послеоперационном периодах.
• Установлены показатели для динамической и многофакторной оценки эффективности отдельных компонентов и лечения в целом у больных хроническим одонтогенным остеомиелитом челюстей.
Основные положения, выносимые на защиту
1. У больных с хроническим одонтогенным остеомиелитом челюстей в зависимости от объёма поражения костных структур и окружающих мягких тканей следует выделять три формы заболевания — ограниченной, распространённой, диффузной и двух фаз — ремиссии и обострения, каждая из которых характеризуется определёнными рентгенологическими данными и клинико- лабораторным симптомокомплексом.
2. Обследование больных хроническим одонтогенным остеомиелитом следует проводить по регламентированной комплексной программе, включающей анализ клинических, рентгенологических, инструментальных, бактериологических, морфологических, лабораторных исследований с оценкой системной гомеостатической реакции организма в динамике заболевания и лечения.
3. Программа лечения больных хроническим одонтогенным остеомиелитом должна быть комплексной и ориентированной на форму, фазу и тяжесть заболевания в целом, включать активную предоперационную подготовку, радикальную санацию остео-миелитического очага, одновременное реконструктивное и пластическое устранение дефекта мягких и костных тканей, образовавшихся после хирургической обработки, целенаправленную послеоперационную терапию. В зависимости от формы, фазы и тяжести течения заболевания объём проводимых мероприятий дол-
жен быть различным.
4. Реализация и внедрение в клиническую практику разработанной программы комплексного обследования и лечения больных с хроническим одонтогенным остеомиелитом челюстей показывает их высокую эффективность в сравнении с аналогичными результатами лечения больных основной группы.
Внедрение в практику
• Разработанные методики комплексного обследования и лечения больных с хроническим одонтогенным остеомиелитом челюстей внедрены в повседневную клиническую практику отделения челюстно — лицевой хирургии №1 Воронежской областной клинической больницы №1 и специализированных отделений центрального черноземного региона (Курская, Липецкая, Белгородская, Тамбовская области).
• Результаты исследования используются в учебных программах кафедры стоматологии ФПК ПСС и хирургической стоматологии ГОУ ВПО «Воронежская государственная медицинская академия им. Н.Н.Бурденко».
• По материалам выполненной работы подготовлены методические рекомендации «Хронический одонтогенный остеомиелит челюстей. Современные методы диагностики . и лечения».
Апробация работы
Материалы диссертации доложены на совместном заседании кафедр стоматологии ФПК ПСС и хирургической стоматологии ГОУ ВПО «Воронежская государственная медицинская академия им. Н.Н.Бурденко».
Н.Н.Бурденко».
Публикации
По теме диссертации опубликовано шесть печатных работы, получены удостоверения на два рациональных предложения, подготовлены одни методические рекомендации.
Структура и объём диссертации
Диссертационная работа изложена на 137 страницах машинописного текста, состоит из введения, обзора литературы, трёх глав собственных исследований, выводов, практических рекомендаций, списка литературы.
СОДЕРЖАНИЕ РАБОТЫ
Материалы и методы исследования.
За период с 1998 по 2002 год на лечении в отделении челюстно — лицевой хирургии №1 Воронежской областной клинической больницы №1 находилось 190 больных с хроническим одонто-генным остеомиелитом челюстей, что от общего количества госпитализированных больных, лечившихся в отделении составило — 2 %, а из числа больных с одонтогенными воспалительными заболеваниями — 4,3%.
Было выявлено ежегодное увеличение количества больных с хроническим одонтогенным остеомиелитом челюстей. За этот период их количество увеличилось более чем вдвое — с 22 в 1998 до 54 человек в 2002 году, при сохраняющемся стабильном соотношении общего числа госпитализированных и больных с одонтогенными воспалительными заболеваниями.
За этот период их количество увеличилось более чем вдвое — с 22 в 1998 до 54 человек в 2002 году, при сохраняющемся стабильном соотношении общего числа госпитализированных и больных с одонтогенными воспалительными заболеваниями.
Из 190 больных хронический ограниченный остеомиелит был диагностирован у 55 (29 %), распространённый у 115 (60,5 %) и диффузный у 20 (10,5 %) больных.
Подавляющее число больных — 144 (75,8 %) было в молодом и зрелом, наиболее работоспособном возрасте (18-60 лет). Мужчин было 116 (61%), женщин — 74 (39%).
Нижняя челюсть поражалась почти в три раза чаще, чем верхняя — 139 (73,2%) и 51 (26,8%) соответственно.
В большинстве случаев было одностороннее поражение. Только у
трех больных бьшо тотальное поражение нижней челюсти и ни у одного больного не было двухстороннего поражения верхней челюсти.
Фаза обострения хронического одонтогенного остеомиелита была установлена у 78 (41 %) больных, которая у 30 из них проявилась в усилении местных воспалительных проявлений, а у 48 больных развитием абсцессов и флегмон в околочелюстных клетчаточных пространствах, контактным верхнечелюстным синуситом и у трех го них осложнилось одонтогенным сепсисом. Система пищеварения
Система пищеварения
Система мочевыделения ■ Обмен веществ — Системные заболевания
Рис. 1 Фоновые заболевания у больных с хроническим одонтогенным остеомиелитом
Наиболее часто выявлялись заболевания системы кровообращения -33 (47,1 %), органов дыхания — 13 (18,6 %) и пищеварения- И (15,7 %), реже диагностировались системные заболевания — 4 (5,7 %), заболевания системы мочевыделения — 2 (2,9 %) и обмена веществ — 7 (10 %).
РЕЗУЛЬТАТЫ СОБСТВЕННЫХ ИССЛЕДОВАНИЙ И ИХ ОБСУЖДЕНИЕ
Все больные были обследованы в условиях стационара по специально разработанной программе. Она включала в себя анализ жалоб, данных анамнеза, оценку общего статуса, местных клинических и рентгенологических проявлений заболевания и основных показателей гомеостаза.
Алгоритм диагностики хронического одонтогенного остеомиелита:
• создание информационной базы данных;
• общеклиническое и рентгенологическое (рутинное и специальное) обследование;
• определение распространённости остеомиелитического процесса и состояния окружающих мягких тканей;
• установление нозологической формы заболевания;
• определение основных показателей гомеостаза и оценка состояния систем жизнеобеспечения (компенсация и субкомпенсация).
Выбор методов и объем исследования определялись конкретными практическими задачами работы:
• нозологическая диагностика;
• топическая диагностика;
• объективизация тяжести заболевания;
• обоснование программы комплексного лечения в каждом случае.
Исследования проводились комплексно, в динамике заболевания и
лечения на следующих этапах:
• при поступлении больного;
• после предоперационной подготовки;
• в раннем послеоперационном периоде;
• перед выпиской больного.
В диагностический комплекс наряду с общепринятыми показателями периферической крови и мочи были включены специальные исследования. Они предусматривали определение основных показателей обменных процессов, иммунитета и гемокоагуляции, верификацию возбудителей и определения их чувствительности к основным антибиотикам и антисептикам.
Для определения локализации и распространённости хронического воспалительного процесса проводились рутинные рентгенологические исследования (внутриротоьая рентгенография, ортопантомография, обзорная рентгенография в прямой и боковой проекции, рентгенография придаточных пазух носа) и по показаниям, компьютерная томография челю-
стных костей на аппарате «СТ — Мах 640» фирмы «General Electrics» (США).
Дополнительное обследование больных с сопутствующей патологией включало: электрокардиографию, рентгенографию органов грудной клетки, ультразвуковое исследование органов брюшной полости, специальные биохимические лабораторные исследования.
На основании проведенного за период с 1998 по 2002 год комплексного обследования было установлено, что каждой форме хронического одонтогенного остеомиелита присущи свои, вполне определённые клинико-лабораторные и рентгенологические проявления. Они нашли своё отражение в жалобах, данных анамнеза, местных проявлениях заболевания, общем состоянии и результатах лабораторного исследования.
Так у больных с хроническим ограниченным остеомиелитом преобладали жалобы местного характера, жалобы общего характера, как правило, были незначительными или не выявлялись вообще. Общее состояние было удовлетворительным. Больные сохраняли социальную и физическую активность, продолжали работать. Поражение альвеолярного отростка было в пределах одного, редко двух зубов. Исследуемые показатели гомеостаза практически не были изменены.
Исследуемые показатели гомеостаза практически не были изменены.
При хроническом распространённом остеомиелите местные жалобы имели более стойкий и интенсивный характер. Особенно беспокоили боли, связанные с приемом пищи, постоянное гноетечение и неприятный запах изо рта. Отмечалось нарушение общего самочувствия в виде недомогания, головных болей, нарушения сна, снижения аппетита. Общее состояние большинства больных расценивалось как удовлетворительное. Наличие фоновой патологии чаще существенно не отражалось на общем состоянии, и не требовало проведения дополнительной коррекции. Тем не менее, у многих больных была снижена социальная и физическая активность, все они были временно нетрудоспособны. Изменения гомеостаза были более стойкие и достаточно выраженные.
Местные проявления были типичные и полностью соответствовали нозологической форме заболевания. Они характеризовались локальной асимметрией лица в области поражения кости и наличием одного или нескольких втянутых свищей, из которых выделялся гной, выбухали легкокровоточащие грануляции. Отмечалось поражение сегмента челюсти с секвестрацией не только альвеолярного отростка. Чаще всего поражалось тело верхней, тело, угол и ветвь нижней челюсти, реже фронтальный отдел верхней и нижней челюсти.
Отмечалось поражение сегмента челюсти с секвестрацией не только альвеолярного отростка. Чаще всего поражалось тело верхней, тело, угол и ветвь нижней челюсти, реже фронтальный отдел верхней и нижней челюсти.
У больных с хроническим диффузным остеомиелитом в клинической картине заболевания преобладали жалобы и проявления общего характера. Нарушение общего самочувствия были в виде недомогания, быстрой физической утомляемости, снижения аппетита, периодического повышения температуры тела. Длительное течение заболевания сказывалось на функциональном состоянии центральной нервной системы. Это проявлялось головной болью, эмоциональной неустойчивостью, нарушением сна и психической подавленностью.
Наряду с общими проявлениями отчётливо были выражены и местные. В них существенное место занимали признаки грубых функциональных нарушений в виде ограничения подвижности нижней челюсти и резкое затруднение приема грубой пищи. Также обращали на себя внимание тревожащие больных эстетические нарушения в виде асимметрии лица, наличии грубых послеоперационных рубцов, девиации угла рта и их сочетаний. Поражение кости было довольно распространенное с формированием разнообразных по форме и размеру секвестров, часто с наличием патологических переломов.
Поражение кости было довольно распространенное с формированием разнообразных по форме и размеру секвестров, часто с наличием патологических переломов.
Общее состояние большинства больных хроническим диффузным остеомиелитом расценивалось как средней тяжести. Большинство больных отмечало снижение массы тела и расстройства со стороны желудочно-кишечного тракта. Нарушенное питание, интоксикация, сохраняющаяся бактериальная агрессия приводили к выраженным и стойким изменениям
показателей гомеостаза, снижению социальной и физической активности, потере трудоспособности.
Результаты сравнения основных показателей клеточного состава крови, обменных процессов и иммунитета у больных с хроническим одонтогенным остеомиелитом представлены челюстей в табл. 1.
Таблица 1
Основные показатели гомеостаза у больных с хроническим остеомиелитом челюстей (М + m)*
№ Показатели (ед. измерения) Здоровые (контроль) Показатели у больных
ограниченный остеомиелит распространённый остеомиелит диффузный остеомиелит
1 Эритроциты, 10″/л 4,6±0,6 3,75±0,13* 3,85±0,08* 3,43±0,08*
2 Гемоглобин, г/л 122,0±б,7 122,32±4,3 127,1±2,76 109,63±7,5*
3 Гематокрит, % 0,45±0,01 0,47+0,03 0,45±0,008 0,44±0,02
4 Лейкоциы, 1(?/л 5,3±0,2 6,63±0,46* 6,8±0,29* 7,0410,29*
5 Л. И.И. усл.ед. 0,81±0,15 1,58±0,35* 1,83±0,32* 1,97±0,25*
И.И. усл.ед. 0,81±0,15 1,58±0,35* 1,83±0,32* 1,97±0,25*
6 СОЭ, мм/ч 5,0±1,0 17,0±3,02* 16,8+1,8* 2 7,1 ±7,66*
7 Общий белок (сыворотки), г/л 76,0±0,9 71,23±2,7* 70,43±1,44* 66,54±3,19*
8 АсАт, ммоль/л 80,0+6,7 87,58±11,3 75,9±4,34 77,43±6,04
9 АлАт, ммоль/л 134±11,5 121,66±12,5 130+9,8 131,15±17,9
10 Фибриноген «В», уса ед 0 . 0,29+0,27* 0,55±0,22* 1,75±0,74*
11 Лимфоциты (абсолютные) 1,9±0,2 1,59±0,23* 1,54+0,08* 1,13±0,18*
12 Общий пул 1т%., г/л 16,0±2,3 13,95±0,9 14,36±0,27 14,23±0,97
Примечание: различия считали достоверными (р<0,05) * — при сравнении с показателями у здоровых людей
Оценивая практическое значение показателей гомеостаза у больных с хроническим одонтогенным остеомиелитом челюстей можно сказать, что они в целом были количественные и однотипные, свидетельствующие об их неспецифическом характере. Наиболее значительные
изменения установлены у больных с хроническим диффузным остеомиелитом челюстей.
При микробиологическом исследовании чаще всего высевались патогенные кокки — эпидермальный стафилококк (58 %), золотистый стафилококк (27,5%), реже стрептококки — (11,6%), остальные (2,9 %) приходились на кишечную палочку и другие микроорганизмы (рис. 2).
27.5
□ Зпидсрмальнын стафипоксмк Я Золотистый стафилококк
□ Стрептококки
□ Остальные
Рис. 2 Микробный спектр возбудителей при хроническом одонтогенном остеомиелите
Однако проведенный анализ и систематизация клинико-лаборатор-ных проявлений хронического одонтогенного остеомиелита у больных основной группы показали, что в каждой форме заболевания были группы больных у которых не все клинические проявления соответствовали распространённости воспалительного процесса и не всегда можно было однозначно оценить тяжесть общего состояния.
Поэтому для определения тяжести течения хронического одонтоген-ного остеомиелита мы проводили регламентированный, многофакторный анализ комплекса объективных критериев и показателей, направленных на определение степени выраженности общего инфекционного синдрома и нарушений системного гомеостаза.
Полученные результаты комплексного исследования позволили оценить степень выраженности общего инфекционного синдрома, нарушений системного гомеостаза как состояние устойчивой и неустойчивой
компенсации (субкомпенсации) (табл. 2).
Таблица 2
Количественная характеристика больных основной группы в соответствии с состоянием системы жизнеобеспечения
Состояние систем жизнеобеспечения Показатели у больных Всего
ограниченный остеомиелит распространённый остеомиелит диффузный остеомиелит абс. %
устойчивой компенсации 28 36 0 64 71,1
неустойчивой компенсации 3 13 10 26 28,9
Итого абс. 31 49 10 90
% 34,44 54,44 11,11 100
Для компенсированного состояния больных было характерно преобладание местных проявлений хронического одонтогенного остеомиелита, в основном воспалительного характера, иногда с незначительными функциональными нарушениями. Как правило, это были лица молодого и среднего возраста.
Общее состояние таких больных было удовлетворительное. Температура тела, артериальное давление, частота пульса были нормальными или соответствовали возрастным изменениям. Проявлений общего инфекционного синдрома, как правило, не выявлялось. Отклонения системных показателей гомеостаза были в пределах возможных физиологических колебаний или незначительно отличались от них.
В тоже время, для субкомпенсированного состояния, было типично не только наличие отчётливо выраженного и стойкого общего инфекционного синдрома, но и патологические отклонения со стороны исследуемых системных показателей гомеостаза.
Чаще всего, это были больные с хроническим диффузным и распространённым остеомиелитом, большой продолжительностью заболевания,
лица среднего или пожилого возраста
Общее состояние у большинства больных было средней тяжести, тяжелым только у трёх больных (сепсис). Наличие фоновой патологии отчётливо сказывалось на общем состоянии и требовало проведения дополнительной коррекции.
Результаты сравнения основных показателей гомеостаза у больных с состоянием устойчивой и неустойчивой компенсации представлены в табл. 3.
Таблица 3
Основные показатели системного гомеостаза у больных основной группы в клинических группах (М±т)*
№ Показатели (единицы измерения) Здоровые (контроль) Показатели у больных
состояние компенсации состояние субкомпенсации
1 Эритроциты, 1012/я 4,б±0,б 3,96+0,07 3,30±0,12
2 Гемоглобин, г/я 122,0+6,7 131,4611,98* 105,214,2**
3 Гематокрит, % 0,45±0,01 0,46±0,008 0,43±0,02
4 Леикоциы, 10 9/л 5,3+0,2 6,63+0,28* 7,22±0,67
5 ЛИИ, уел ед 0,81+0,15 1,52±0,42* 1,7810,5
6 СОЭ, мм/ч 5,0±0,4 15,3511,8* 24,514,59**
7 Общий белок (сыворотки), г/л 76,0±0,9 70,8611,45* 66,7+3,29**
8 АсАт, ммоль/л 80,0±6,7 82,5±5,8 69,8815,01**
9 АлАт, ммоль/л 134+11,5 128,3±11,9 127,2+10,66
10 Лимфоциты (абсолютные) 1,9±0,2 1,59+0,11* 1,26+0,14**
И Общий пул !mg, г/л 16,0±2,3 13,8±0,25 14,2+0,54
12 Фибриноген «В», уел ед 0 0,36+0,12* 1,29+0,63**
Примечание: различия считали достоверными (р<0,05) * при сравнении с показателями здоровых людей ** при сравнении с показателями в группах больных
Лечение хронического одонтогенного остеомиелита челюстей
Накопленный нами опыт лечения 90 больных основной группы показал, что только комплексное воздействие на различные звенья патологического процесса, направленные на ликвидацию этиологического фактора, местного очага инфекции и его проявлений, общее воздействие на системный гомеостаз позволяет достигнуть максимального выздоровления больных.
В этой связи, разработанная программа комплексного лечения больных с хроническим одонтогенным остеомиелитом челюстей была регламентирована и ориентирована на форму и тяжесть заболевания в целом, базировалась на комплексе объективных критериев, позволяющих оценить состояние систем жизнеобеспечения с учётом фаз заболевания и объёмов поражения костных структур.
Общими положениями программы комплексного лечения были: направленная предоперационная подготовка, выполнение оптимального объема хирургического вмешательства, обеспечивающего не только удаление патологически измененных тканей, но и анатомическое восполнение утраченного тканевого массива, предопределяющее в дальнейшем возможность функционального восстановления и целенаправленная послеоперационная терапия.
В период подготовки к операции необходимо было решить несколько задач:
• определить объём поражения костных структур;
• оценить состояние систем жизнеобеспечения;
• выбрать и применить адекватную и рациональную предоперационную подготовку.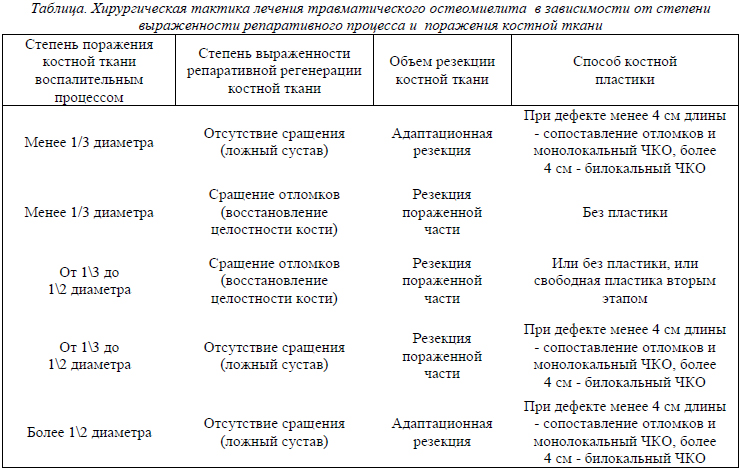
Только полноценное решение этих задач позволяло успешно провести саму операцию и предупредить возможные осложнения в раннем послеоперационном периоде.
Обязательно в предоперационном периоде проводилась объективизация нозологической диагностики. Точная топическая диагностика позволяла выбрать рациональный хирургический доступ и определить объём удаляемой костной ткани.
В зависимости от формы и тяжести заболевания, данных лабораторного обследования были разработаны и применены два основных варианта проведения предоперационной подготовки.
Первый вариант обязательных предоперационных мероприятий применялся у больных с компенсированными нарушениями системного го-меостаза и продолжался в среднем до 5 суток.
Он был в основном направлен на купирование местных воспалительных проявлений хронического одонтогенного остеомиелита, включал несколько сеансов детоксицирующей терапии, стимуляции иммунной системы и компенсаторной реакции организма.
Оперативное вмешательство этим больным проводилось после купирования местных воспалительных проявлений хронического одонтогенно-го остеомиелита.
Второй вариант предоперационной подготовки использовали у больных с субкомпенсированными нарушениями системного гомеостаза.
Комплекс обязательных предоперационных мероприятий был расширен и направлен не только на купирование местных воспалительных проявлений хронического одонтогенного остеомиелита, но и на нормализацию гомеостаза, детоксикацию и улучшение функции жизненно важных органов, стимуляцию иммунной системы и компенсаторной реакции организма, лечение осложнений хронического одонтоген-ного остеомиелита
Общая антибактериальная терапия проводилась только больным с обострением хронического одонтогенного остеомиелита и развитием гнойно — воспалительных осложнений.
Лечение фоновой патологией проводилось, согласно рекомендациям
профильных специалистов.
После проведения предоперационной подготовки и объективной топической диагностики выполнялся основной этап этиопатогенети-ческого лечения хронического одонтогенного остеомиелита — радикальная хирургическая операция.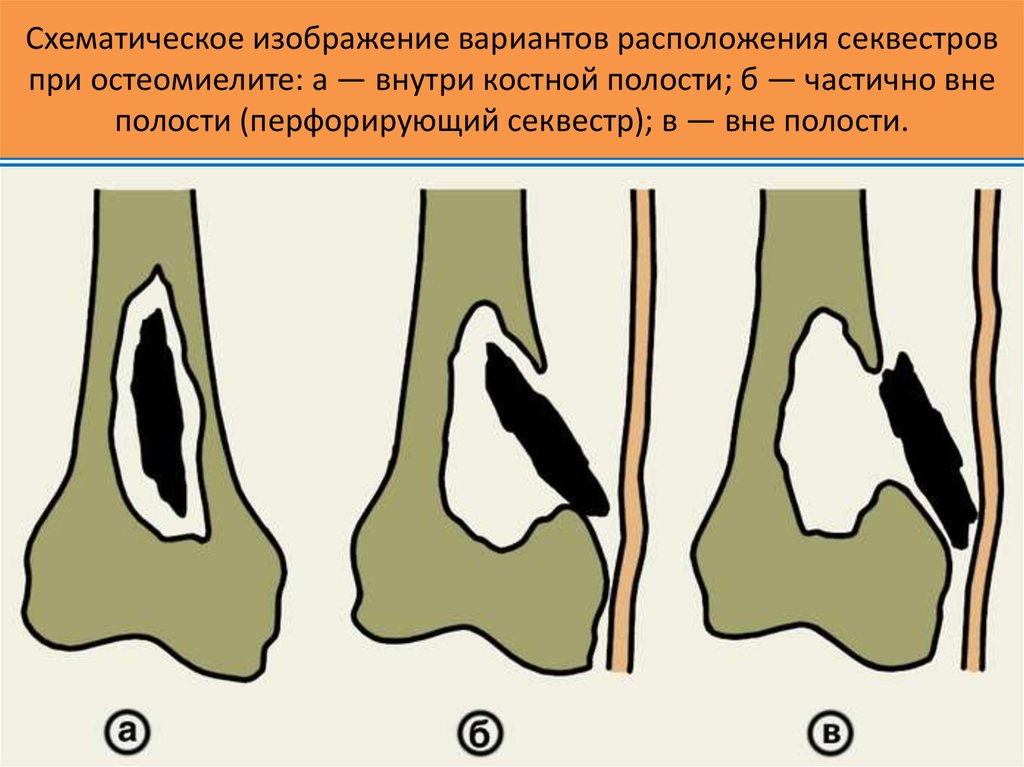
Оперативное лечение разделялось на два одномоментно выполняемых этапа: санацию гнойно — некротического очага и восстановительные операции.
Чаще всего, в 59 (65,6 %) случаях радикальную операцию выполняли внутри ротовым доступом с трапециевидным разрезом слизистой, и в 31 (34,4 %) использовали наружные доступы, с иссечением свищей и рубцовоизмененных тканей.
В зависимости от локализации и распространённости очага хронического одонтогенного остеомиелита использовались различные методы и средства обезболивания (табл.4).
Таблица 4
Вилы обезболивания при различных формах хронического одонтогенного остеомиелита челюстей
Виды Форма остеомиелитического процесса Всего
№ обезболивания ограниченный распространённый диффузный абс. %
I местная анестезия (ипфилыпрационная ипи проводниковая) 17 8 0 25 27,8
2 местная анестезия с Ш1Л (фентанил + дро-перидол) 14 20 0 34 37,8
3 общее обезболивание (эндотрахеальный наркоз) 0 21 10 31 34,4
4 Итого 31 49 10 90 100
Объем хирургического вмешательства при хроническом одонто-генном остеомиелите челюстей был различным и выполнялся по следующим основным вариантам (табл. 5).
5).
Таблица 5
Варианты проведения хирургического вмешательства при хроническом одонтогенном остеомиелите челюстей
Объём хирургического вмешательства Форма остеомиелитического процесса Всего
№ ограниченный распространённый диффузный абс. %
1 некрэктомия 10 1 0 11 12,2
2 секвестр — некрэктомия 4 15 2 21 23,3
3 секвестр — некрэктомия с ревизией ВНЧ синуса 6 13 3 22 24,5
4 секвестр-некрэктомия с замещением дефекта пористой керамикой без фиксации 7 12 0 19 21,1
5 секвестр-некрэктомия с замещением дефекта пористой керамикой и фиксацией имппантата 0 3 0 3 3,3
6 секвестр-некрэктомия с замещением дефекта корундовой керамикой 0 5 5 10 11,1
7 секвестр — некрэктомия с ревизией ВНЧ синуса и замещением дефекта пористой и корундовой керамикой 4 0 0 4 4,5
Итого 31. 49 10 90 100
Обычно при всех формах хронического одонтогенного остеомиелита выполнялась традиционная операция — секвестр — некрэктомия, которая была проведена 79 (87,8 %) больным.
Когда визуально не выявлялся секвестр, и была зона деструкции
челюстной кости, выполнялась только некрэктомия — 11(12,2%) операций.
На верхней челюсти, секвестр — некрэктомия у 22 (24,5 %) больных завершалась щадящей ревизией и наложением соустья с нижним носовым ходом.
У 36 (40 %) больных после секвестр — некрэктомии проводили замещение послеоперационного дефекта кости пористой или корундовой керамикой. Для замещения непротяжённого дефекта костной ткани использовали пористую керамику с фиксацией и без. При распространённом поражении применяли имплантаты из корундовой керамики и фиксировали их проволочным швом или титановыми шурупами.
Особое внимание уделялось тщательной изоляции керамического имплантата от полости рта, операционная рана послойно ушивалась и дренировалась, а питание больного в раннем послеоперационном периоде осуществлялось через зонд.
Для обеспечения приемлемых эстетических результатов хирургического лечения при деформации мягких тканей лица и шеи проводили иссечение свищей, иссечение и рассредоточение послеоперационных рубцов, пластику местными тканями. Обширные операционные раны дренировали через контапертуры.
Обширные операционные раны дренировали через контапертуры.
В послеоперационном периоде проводилось общеклиническое наблюдение за больным, динамикой основных показателей гомеостаза, зоной оперативного вмешательства, рентген контроль качества проведенной операции и состояния кости.
Послеоперационные мероприятия проводились с соблюдением принципа комплексности и одномоментного использования различных методов и средств.
Обязательным компонентом интра- и послеоперационного периода была комбинированная антибиотикотерапия. Она проводилась с учётом
пред- и интраоперационного микробиологического исследования.
Антибиотики назначались на ночь до операции — в максимальной разовой дозировке, далее за 40 минут до операции, а у больных с распространённым поражением кости они внутривенно вводились на протяжении всей операции.
Продолжительность антибиотикотерапии, разовая, суточная и курсовая доза проводилась в полном соответствии с инструкциями и рекомендациями по их применению.
У 20 (22,2 %) больных был реализован принцип ступенчатой антибактериальной терапии, когда, начиная со 2 — 3 суток послеоперационного периода, переходили на пероральное применение антибиотика.
В раннем послеоперационном периоде независимо от формы заболевания проводились мероприятия по послеоперационному обезболиванию, назначению нестероидных противовоспалительных и десенсибилизирующих средств, применению местной гипотермии.
Показаниями для проведения в послеоперационном периоде инфузи-онной терапии были:
• сохраняющиеся явления интоксикации или выраженная лихорадочная реакция в раннем послеоперационном периоде;
• сохраняющиеся явления белковой недостаточности;
• наличие фоновой патологии.
Особое внимание отводилось питанию больного. Предпочтение отдавалось питанию больного естественным путём, а при невозможности или неполноценности его проведения использовали зондовое питание с обязательным включением энтеральных питательных смесей.
Послеоперационные мероприятия расширялись у больных с установленными и сохраняющимися нарушениями системного гомеостаза. Им продолжалась корригирующая терапия, применялись препараты, стимулирующие иммунитет, кроветворение и метаболизм.
После исчезновения отделяемого из послеоперационной раны местно
назначались фонофорез с лидазой, магнитотерапия, применялись средства стимулирующие заживление раны (солкосериловое желе, актовегиновый гель). Это способствовало уменьшению отёка и воспалительных явлений в области послеоперационной раны, улучшению микроциркуляции и скорейшей эпителизации раны.
Через три месяца после операции больным в условиях поликлиники проводилось ортопедическое лечение.
Оценка результатов лечения больных основной группы была проведена в сравнении с аналогичными показателями больных контрольной группы (табл. 6).
Таблица 6
Сравнительная характеристика эффективности комплексного лечения хронического одонтогенного остеомиелита челюстей
Показатели (критерии) Контрольная группа N=100 Основная группа N=90
Рецидив заболевания, % 15,0 0
Повторные операции, % 12,0 2,2
Нагноение послеоперационной раны, % 19,0 0
Выраженная рубцовая деформация лица, % 10,0 0
Длительность предоперационного периода, койко-дни 8,75+1,5 5,42± 0,48
Общая продолжительность стац. лечения, койко-дни 16,2+ 2,35 12,3± 1,4
лечения, койко-дни 16,2+ 2,35 12,3± 1,4
Активная предоперационная подготовка сокращала на 3,3 койко-дня продолжительность предоперационного периода и улучшала системные показатели гомеостаза, что позволяло проводить радикальную операцию на очаге хронического остеомиелита вне обострения заболевания и с отсутствием ранних послеоперационных осложнений.
В течение первого года не было выявлено ни одного рецидива
заболевания и выраженной рубцовой деформации лица. Было проведено всего две повторные операции (удаление имплантата из корундовой керамики в связи ангиотрофическим некрозом слизистой и лигатурного свища, образовавшегося после хирургической обработки гранулирующей раны щечной области).
Общая продолжительность госпитализации у больных основной группы, по сравнению с контрольной, была сокращена на 3,9 койко-дня.
Таким образом, анализируя полученные результаты можно заключить, что успех хирургического лечения хронического одонтогенного остеомиелита во многом зависел от информативности методов предоперационного обследования, правильной оценки состояния системного гомеостаза и его коррекции, купирования местных воспалительных проявлений хронического одонтогенного остеомиелита, адекватного хирургического вмешательства и целенаправленной послеоперационной терапии.
Выполнение всех этих условий позволяло осуществить лечение хронического одонтогенного остеомиелита не только с учётом форм и тяжести течения заболевания в целом, но и индивидуальных особенностей организма, предупреждала возможные осложнения в раннем и позднем послеоперационном периоде.
ВЫВОДЫ:
1. В общей структуре хирургических заболеваний челюстно — лицевой области хронический одонтогенный остеомиелит челюстей составляет — 2%, а среди воспалительных заболеваний одонтогенного происхождения — 4,3 %.
2. Хронический одонтогенный остеомиелит челюстей сопровождается различным по объёму поражением костных структур и окружающих мягких тканей, что предопределяет целесообразность выделения ограниченной, распространённой и диффузной форм заболевания и двух
фаз — ремиссии и обострения, находящие своё отражение в особенностях клинических, рентгенологических и лабораторных проявлений.
3. У больных с хроническим одонтогенным остеомиелитом челюстей установлены вполне определённые, неспецифические отклонения основных показателей гомеостаза. Интенсивность установленных отклонений проявляет отчётливую зависимость от формы и фазы заболевания, отражается состоянием устойчивой и неустойчивой компенсации систем жизнеобеспечения.
Интенсивность установленных отклонений проявляет отчётливую зависимость от формы и фазы заболевания, отражается состоянием устойчивой и неустойчивой компенсации систем жизнеобеспечения.
4. Разработанная программа лечения носит комплексный характер, адаптированный к форме, фазе заболевания, отклонениям основных показателей гомеостаза. Лечебный комплекс включает мероприятия по купированию местного воспалительного процесса, детоксикации, коррекции нарушенных показателей гомеостаза, целенаправленной антибиотикотерапии. Обязательным условием, обеспечивающим эффективность комплексного лечения, является радикальное удаление всех нежизнеспособных тканей и одномоментное пластическое замещение образовавшегося послеоперационного дефекта.
5. В процессе лечения необходим динамический кпинико-лабораторный контроль, позволяющий при неблагоприятном течении заболевания объективизировать показания к расширению диапазона методов и средств направленной детоксицирующей, гомеостазкоррегирующей и антибактериальной терапии.
6. Многофакторный анализ результатов лечения больных основной группы показал высокую эффективность разработанной программы комплексного лечения больных с хроническим одонтогенным остеомиелитом челюстей, обеспечивающей гладкое послеоперационное течение, снижение количества повторных операций на 86,7 %, сокращение предоперационного периода на 3,3 и всего периода госпитализации на 3,9 койко-дня), что подгверждается стойким клиническим выздоровлением и приемлемой эстетической реабилитацией всех больных.
Практические рекомендации
1. Обследование больных хроническим одонтогенным остеомиелитом челюстей следует проводить по регламентированной комплексной программе, включающей анализ клинических, рентгенологических, инструментальных, бактериологических и морфологических исследований, адаптированных к условиям специализированного челю-стно-лицевого стационара.
2. Лечение больных хроническим одонтогенным остеомиелитом должно быть комплексным и ориентированным на форму, фазу и тяжесть заболевания в целом, базироваться на комплексе объективных критериев, позволяющих оценить эффективность проводимых мероприятий.
3. Обследование и лечение больных хроническим одонтогенным остеомиелитом следует проводить в условиях специализированного челюстно-лицевого стационара.
Список работ, опубликованных по теме диссертации
1. Киков Р.Н. Опыт применения биокерамических эндопротезов в челюстно-лицевой хирургии / Р.Н. Киков, В.В. Елисеев // Актуальные вопросы высшего образования, теории и практики современной стоматологии: Сб. науч. тр. к 45-летию стом. факультета ВГМА им. Н.Н. Бурденко. — Воронеж: ВГУ, 2002. — С. 108-110.
2. Свиридова Л.Л. Аналитическая характеристика социально-экономических, возрастно-половых показателей у больных с различными нозологическими формами осложнений острой одонтогенной инфекции / ЛЛ. Свиридова, А.Е. Круговой, В.В. Елисеев // Сборник посвященный 85-летию ВГМА им. Н.Н. Бурденко и 40-летию ЦНИИЛ. — Воронеж, 2003. -С.359-361.
3. Елисеев В.В. Клинико-лабораторная характеристика, диагностика и лечение хронического одонтогенного остеомиелита челюстей // Актуальные проблемы челюстно-лицевой хирургии и хирургической
стоматологии: Материалы международной научно-практической конференции. Великий Новгород, 2003. — С 55-58.
Великий Новгород, 2003. — С 55-58.
4. Елисеев В.В. Активное хирургическое лечение хронического одонтогенного остеомиелита челюстей // Современные технологии в стоматологии, методы лечения и профилактики стоматологических заболеваний: Материалы первой научно — практической конференции, 29-29 марта. — Москва, 2003. — С. 50.
5. Елисеев В.В. Современные возможности комплексного лечения хронического одонюгенного остеомиелита челюстей / В.В. Елисеев, ИЛ. Куров//Вестник Смоленской медицинской академии. -Смоленск, 2003.-№3, -С. 64-67.
6. Киков Р.Н. Оптимизация методов лечения первичных гнойных ран челюстно-лицевой области / Р.Н. Киков, В.В. Елисеев // Материалы VIII международной конференции челюстно-лицевых хирургов и стоматологов, 26-28 мая. — СПБ, 2003. -С. 80.
7. Губин М.А. Хронический одонтогенный остеомиелит челюстей. Современные методы диагностики и лечения / М.А. Губин, В.В. Елисеев, Ю.А. Кудинов // Методические рекомендации. — Воронеж: ОКСП, 2004. — 24 с.
— 24 с.
Рационализаторские предложения
1. Способ пластики передней стенки верхнечелюстного синуса при проведении радикальной операции / М.А. Губин, Р.Н. Киков, В.В. Елисеев, Н.А. Попкова: Удостоверение на рационализаторское предложение № 2553, от 18.03.2002, выдано ВГМА.
2. Способ пластики дефекта дна верхнечелюстного синуса / МА. Губин, Р.Н. Киков, В.В. Елисеев, Н.А. Попкова: Удостоверение на рационализаторское предложение № 2554 от 18.03.2002, выдано ВГМА.
Изд. лиц. ИД 00103. Подписано в печать 19.01.2005г. Усл. печ. л. 1. Бумага офсетная.
Заказ 5000017. Тираж 100 экз._
Издательство ООО «Новый взгляд». Отпечатано в типографии ООО «Новый взгляд». Лиц. Плр 070466.
394016, г.Воронеж, пер. Славы, 1а.
1С29
виды и способы лечения в стоматологической клинике SDent
Остеомиелит – это воспаление костной ткани. Заболевание часто носит инфекционный характер и может поражать любую кость человеческого организма, в том числе челюстную.
Остеомиелит челюсти – это опаснейшая патология, которая может протекать в двух формах – острой или хронической. Наиболее часто встречается одонтогенный остеомиелит, реже гематогенный и травматический.
Причины остеомиелита
Одонтогенный остеомиелит имеет инфекционное происхождение, развивается на фоне запущенного заболевания зубов. Таким заболеванием является кариес. Специалисты рассматривают остеомиелит в качестве одного из наиболее распространенных осложнений кариеса. Болезнетворные бактерии проникают в зуб через имеющееся в нем отверстие и провоцируют воспалительный процесс. Часто воспалению костной ткани челюсти сопутствуют: периодонтит, пульпит, флегмона челюсти и киста корня зуба.
Гематогенный остеомиелит также возникает при наличии инфекции в организме человека. Источником такой инфекции в данном случае является не больной зуб, но любой орган. Бактерии из этого органа разносятся с током крови и достигают челюсти, вызывая воспаление. Риск развития остеомиелита в данном случае также повышается, если в ротовой полости больного имеются пораженные глубоким кариесом зубы.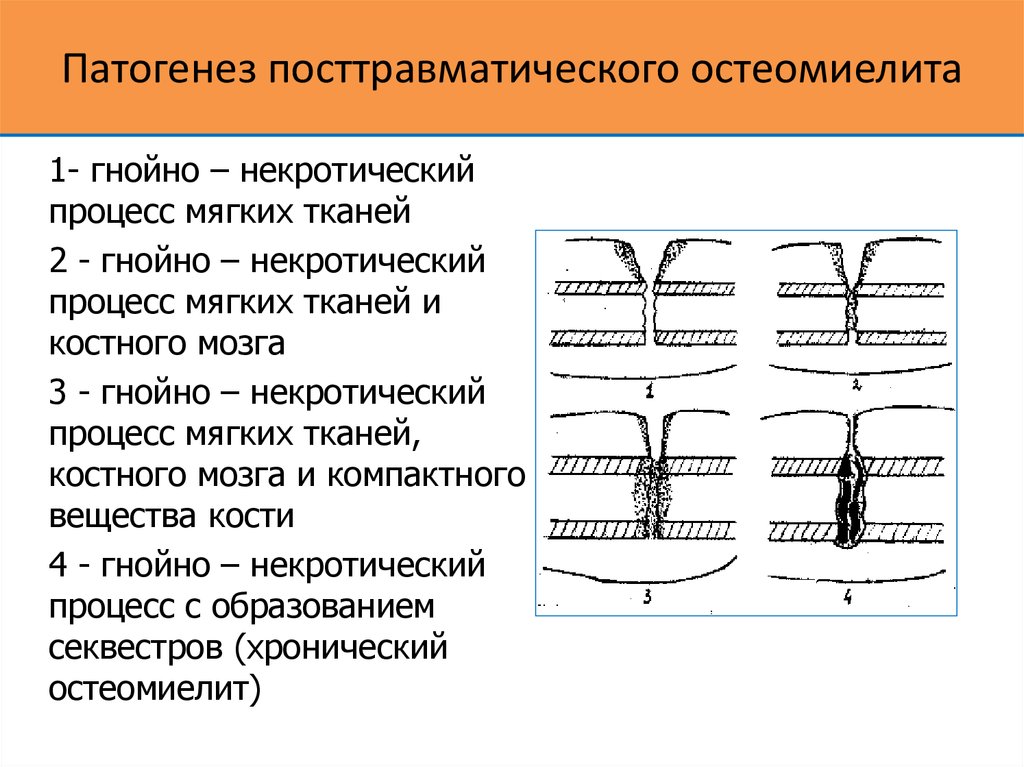
Травматический остеомиелит возникает в результате получения травмы челюсти, перелома челюстной кости и т.п. В этом случае инфекция попадает в костную ткань извне.
Симптомы заболевания одинаковы, независимо от причины его возникновения. Инфекционными агентами, вызвавшими воспалительный процесс, чаще всего становятся стафилококки и стрептококки. Эти бактерии провоцируют и другие серьезные заболевания организма.
Гематогенный остеомиелит считается самой редкой формой заболевания.
Чтобы получить информацию о ценах и сроках лечения звоните:
+7 (495) 788-48-84
или заполните форму обратной связи:
Условно можно выделить общие и специфические симптомы остеомиелита челюсти. Заболевание начинается внезапно, быстро прогрессирует. К общим симптомам относят:
- недомогание организма;
- повышение температуры тела. Данный симптом указывает на воспалительный процесс в организме, соответственно, чем сильнее воспаление – тем выше температура.
 При остром остеомиелите она может подниматься до 39 °C. На фоне повышения температуры возникают озноб и слабость;
При остром остеомиелите она может подниматься до 39 °C. На фоне повышения температуры возникают озноб и слабость; - потерю аппетита;
- головную боль;
- бессонницу.
Местные симптомы характерны в первую очередь для одонтогенного остеомиелита. К ним относятся:
- боль в области пораженного зуба. Данный признак может усиливаться при сочетании кариеса с пульпитом, при этом боль становится невыносимой, не проходит после приема обезболивающего препарата либо проходит на непродолжительное время. Боль в данном случае может быть пульсирующей, тянущей, режущей, усиливается при открывании рта, глотании;
- увеличение лимфатических узлов на шее, под челюстью;
- отек десны в месте расположения больного зуба;
- появление запаха гнили изо рта;
- подвижность зубов в месте локализации воспалительного процесса.
Остеомиелит нижней челюсти способствует снижению чувствительности и онемению губ. Наиболее опасным считается поражение верхней челюсти, когда заболевание легко может привести к распространению воспалительного процесса на близлежащие органы, в том числе головной мозг, и вызвать гайморит, воспаление глазницы, конъюнктивит и другие опасные патологии.
Лечение остеомиелита
Терапия бывает направлена на устранение симптомов заболевания и предотвращение развития его серьезнейших и опасных для жизни осложнений и последствий. Остеомиелит предполагает общие и местные способы лечения.
При установке диагноза в первую очередь специалист устраняет причину возникновения патологии. Если остеомиелит был спровоцирован кариесом, больной зуб удаляют даже при его незначительном разрушении. Затем место воспаления промывают антисептическим раствором, дренируют гной. Для устранения инфекции из организма назначают антибиотики. При значительном воспалении, сопровождающемся образованием свищей и полостей в челюстной кости, может потребоваться удаление ее пораженного заболеванием участка. Такая процедура называется секвестрэктомией.
В лечении остеомиелита активно применяют физиотерапевтические методы. Например, ультразвуковую терапию. Дополнительно пациенту назначают плазмаферез и ультрафиолетовое облучение крови. Эти процедуры способствуют устранению воспалительного процесса.
Эти процедуры способствуют устранению воспалительного процесса.
Когда здоровью и жизни пациента ничто не угрожает, проводят лечение последствий остеомиелита. Возникшая в процессе развития заболевания подвижность зубов корректируется с помощью шинирования композитными вкладками.
Лечение остеомиелита в домашних условиях недопустимо и может проводиться в качестве дополнительной к основной терапии меры. Оно предполагает регулярное полоскание ротовой полости антисептиком, в том числе природного происхождения – отваром из целебных растений (шалфей, календула, ромашка аптечная). Принимать лекарственные препараты следует только по указанию специалиста.
Хронический остеомиелит
Такая форма заболевания может быть вторичной, то есть возникать на фоне невылеченного до конца острого остеомиелита, либо развиться самостоятельно при поражении кариесом одного или нескольких зубов.
Хронический остеомиелит протекает с неярко выраженными симптомами, может сопровождаться болью в челюсти, течением гноя из разрушенного кариесом зуба. Это заболевание приводит к формированию флегмоны челюсти, провоцирует образование гранулем и кист в области корня зуба, может стать причиной заражения крови.
Это заболевание приводит к формированию флегмоны челюсти, провоцирует образование гранулем и кист в области корня зуба, может стать причиной заражения крови.
Острый остеомиелит
Острый остеомиелит достаточно легко диагностировать по наличию характерных признаков, возникающих уже в первые часы с начала воспалительного процесса в костной ткани. Своевременное обращение к специалисту позволит начать лечение как можно раньше и избежать серьезных последствий заболевания.
Обычно патология лечится при помощи антибиотиков. При остром воспалении челюстной кости целесообразно применение препаратов из группы пенициллинов и макролидов.
Наши преимущества
В центр эстетической стоматологии SDent работают квалифицированные специалисты, которые прошли многолетнее обучение в медицинских ВУЗах и на специальных курсах от производителей имплантатов. В клинике используют качественные имплантационные системы ведущих мировых производителей. Операция проводится в отдельно специально оборудованной операционной. Во время хирургического вмешательства врачи делают прицельные и панорамные снимки, чтобы убедиться в качестве работы. Важно то, что после проведения процедуры наши пациенты чувствуют постоянную заботу, в любой момент они могут получить консультацию специалиста. Раз в месяц они приходят на контроль. Хотите получить комплекс услуг под ключ с гарантией качества – звоните, наши менеджеры постоянно на связи!
Операция проводится в отдельно специально оборудованной операционной. Во время хирургического вмешательства врачи делают прицельные и панорамные снимки, чтобы убедиться в качестве работы. Важно то, что после проведения процедуры наши пациенты чувствуют постоянную заботу, в любой момент они могут получить консультацию специалиста. Раз в месяц они приходят на контроль. Хотите получить комплекс услуг под ключ с гарантией качества – звоните, наши менеджеры постоянно на связи!
Почему выбирают нас?
Видео
Познакомьтесь с нашей стоматологией просмотрев видео
Наш стоматологический центр нацелен на то, чтобы качественные услуги европейского уровня были доступны широкому контингенту пациентов. Мы постоянно работаем над снижением цен на имплантацию, протезирование и реставрацию зубов в Москве.
Подробнее о стоматологии
Безопасное лечение
Все оборудование соответствует нормативам безопасности, установленным законодательством Российской Федерации.
Современное оборудование
Все наши кабинеты оборудованы по европейским стандартам, в чем можно убедиться, посетив Немецкий центр эстетической стоматологии. В них созданы все условия не только для качественного выполнения всех процедур, но и для максимального комфорта пациентов.
Высококвалифицированные специалисты
Гордостью нашего Центра являются опытные врачи, каждый из которых признан специалистом высокого класса и настоящим профессионалом в своей сфере. Клиника регулярно организовывает посещение курсов и повышение квалификации имплантологов, хирургов и ортопедов в западных странах (Италия, Германия и др.).
Гарантия работы
Сегодня мы ломаем стереотипы: недорогая стоматология в Москве ассоциируется у наших пациентов с высоким качеством, надежностью, гарантией, безопасностью и уверенностью в профессионализме специалистов. Мы дорожим своей репутацией и своими клиентами, а потому стараемся с каждым днем лишь улучшать мнение о себе и идти в ногу со временем и технологиями.
Мы дорожим своей репутацией и своими клиентами, а потому стараемся с каждым днем лишь улучшать мнение о себе и идти в ногу со временем и технологиями.
Остеомиелит челюсти — симптомы и лечение в Москве
Гнойное расплавление костной ткани челюсти называется остеомиелитом. Заболевание имеет инфекционную природу, прогрессирующий воспалительный процесс приводит к постепенному некрозу кости. Процесс протекает с выраженным нарушением общего самочувствия, болевым синдромом, при отсутствии своевременного лечения остеомиелит челюсти может привести к необратимым последствиям.
Заболевание характерно для лиц молодого и среднего возраста и встречается чаще у пациентов мужского пола. В большинстве случаев поражается нижняя челюсть. Большое количество случаев остеомиелита имеет одонтогенную природу, то есть являются следствием своевременно нелеченных заболеваний зубов.
Виды остеомиелита
Большое значение имеет классификация остеомиелитов по причине возникновения. Выделяют три формы:
Выделяют три формы:
- гематогенную;
- травматическую;
- одонтогенную.
В первом случае инфекция с током крови попадает в ткани челюсти с током крови. Ее источником является очаг, который может быть локализован в любом органе. При травматической форме инфекция попадает извне через входные ворота, образующиеся вследствие нарушения целостности тканей челюстно-лицевой области. Одонтогенный остеомиелит — следствие запущенного периодонтита, периостита или других воспалительных заболеваний ротовой полости.
В зависимости от характера течения патологического процесса выделяют острый, подострый и хронический остеомиелит. Хронический остеомиелит может протекать с образованием секвестров и выраженной деструкцией костной ткани, либо без этих явлений.
Заболевание может быть локализовано в конкретном участке челюсти или приобретать разлитой характер, в последнем случае поражение является практически тотальным.
По виду возбудителя выделяют заболевания, вызванные одним видом бактерий либо ассоциацией нескольких возбудителей. Наибольшее эпидемиологическое значение имеют золотистый стафилококк, гемолитический стрептококк группы В, синегнойная палочка.
Наибольшее эпидемиологическое значение имеют золотистый стафилококк, гемолитический стрептококк группы В, синегнойная палочка.
Причины возникновения остеомиелита
У 80% пациентов остеомиелит является следствием запущенных стоматологических заболеваний. К сожалению, не все вовремя лечат кариес, допуская развитие пульпита и периодонтита. Инфекция может распространяться и проникать в костную ткань. Следствием такого процесса является остеомиелит.
Гематогенная форма заболевания может возникнуть с большой вероятностью при наличии гнойно-воспалительных процессов в области головы и шеи. Гнойные отиты, фурункулы являются источником инфекции, которая через кровеносное русло мигрирует в ткань челюсти.
Травма челюстно-лицевой зоны — это риск проникновения инфекции. Переломы челюстей, тяжелые травмы, полученные при ДТП, пулевые ранения часто приводят к гнойному расплавлению костной ткани.
Симптомы остеомиелита
Острая форма заболевания начинается внезапно. У пациента резко повышается температура, прогрессирует слабость, исчезает аппетит. Возникает боль в области очага поражения. Если в самом начале заболевания она носит локальный характер, то со временем быстро распространяется по всей челюсти, иррадиирует в голову, ухо. Если зуб в области поражения еще есть, он начинает шататься, из-под десны может выделяться гной, вследствие чего изо рта появляется неприятный запах. Десна отекает, вслед за ней отек распространяется на щеку, губу. Открыть рот, а тем более принимать пищу в этот период невозможно.
Возникает боль в области очага поражения. Если в самом начале заболевания она носит локальный характер, то со временем быстро распространяется по всей челюсти, иррадиирует в голову, ухо. Если зуб в области поражения еще есть, он начинает шататься, из-под десны может выделяться гной, вследствие чего изо рта появляется неприятный запах. Десна отекает, вслед за ней отек распространяется на щеку, губу. Открыть рот, а тем более принимать пищу в этот период невозможно.
Если процесс развивается на нижней челюсти, у большинства пациентов нарушается иннервация. Чувствительность в области подбородка и губы исчезает. При поражении верхней челюсти гной может прорываться в гайморовы пазухи, глазницы.
При осмотре отмечается асимметрия и отечность лица, пальпируются увеличенные регионарные лимфоузлы.
Хронический остеомиелит может быть следствием острого процесса либо возникать первично. Заболевание протекает длительно, сопровождается интоксикацией, образованием свищей, через которые выходит гной.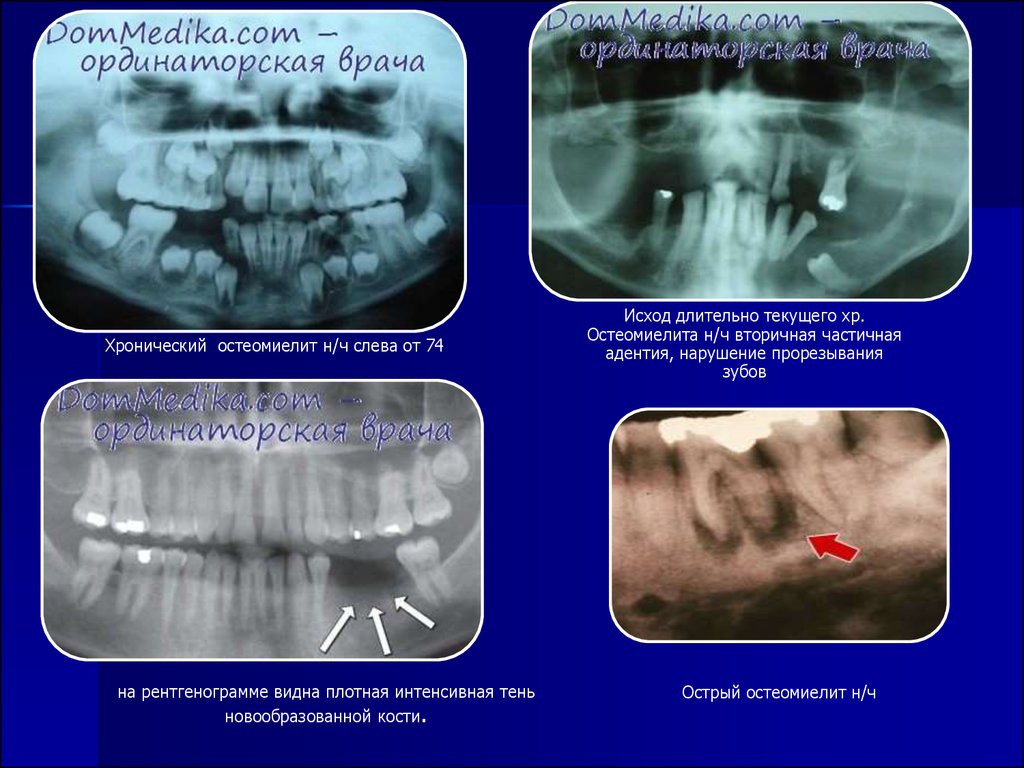 Процесс заканчивается деформацией либо патологическим переломом челюсти.
Процесс заканчивается деформацией либо патологическим переломом челюсти.
Последствия заболевания могут быть необратимыми, а в ряде случаев даже фатальными. При малейшем подозрении на остеомиелит нужно немедленно обратиться за стоматологической помощью. Осложнения остеомиелита с трудом поддаются лечению, поэтому лучше принять меры на начальной стадии.
Диагностика остеомиелита
Заподозрить остеомиелит можно по жалобам пациента и данным клинического осмотра. При острой форме симптомы ярко выражены и практически не оставляют сомнений в диагнозе. Важную роль в диагностике заболевания играет рентгенографическое исследование и компьютерная томография. Снимок позволяет оценить степень поражения челюсти, установить его точную локализацию.
Общий анализ крови указывает на воспалительный процесс в организме. Для остеомиелита характерен выраженный лейкоцитоз и повышение СОЭ. Для дифференцировки возбудителя производится посев из гнойного очага.
Лечение остеомиелита челюсти
Тактика лечения зависит от характера течения, стадии и причины заболевания. В любом случае необходима радикальная ликвидация очага инфекции. Это может быть как больной зуб, так и воспаление другой локализации. Первичная хирургическая обработка, промывание растворами антисептиков и хороший дренаж создают оптимальные условия для выздоровления.
В любом случае необходима радикальная ликвидация очага инфекции. Это может быть как больной зуб, так и воспаление другой локализации. Первичная хирургическая обработка, промывание растворами антисептиков и хороший дренаж создают оптимальные условия для выздоровления.
У большинства больных остеомиелитом выражены общеклинические симптомы. Для улучшения самочувствия используются обезболивающие, жаропонижающие препараты, проводится дезинтоксикационная терапия.
С целью уничтожения возбудителя назначают антибиотики. Предпочтение отдают препаратам широкого спектра действия: пенициллинам, цефалоспоринам, макролидам. Препараты назначаются системно, продолжительным курсом.
Если заболевание имеет хроническое течение и протекает с образованием секвестров, необходимо их хирургическое удаление. Дефекты костной ткани замещают с помощью специальных материалов.
Часто при остеомиелите возникает риск возникновения патологического перелома челюсти. В таких случаях необходимо наложить шину. Это поможет значительно уменьшить объемы повреждения.
Это поможет значительно уменьшить объемы повреждения.
Лечить остеомиелит нужно длительно и комплексно. Только грамотно назначенное лечение может остановить распространение процесса.
После снятия воспаления у некоторых пациентов приходится бороться с такими осложнениями, как переломы челюсти, анкилозы, контрактуры жевательных мышц. Если вовремя не принять меры по ликвидации гнойного очага, может развиться гнойный синусит, менингит, абсцесс мозга. Эти состояния являются жизнеугрожающими. В ведущих клиниках Москвы проводят эффективное лечение остеомиелита, обеспечивающее быстрое выздоровление и благоприятный исход.
Профилактика остеомиелита
Укрепление иммунитета, профилактика и своевременное лечение заболеваний ротовой полости являются надежными методами предотвращения остеомиелита. Если вы следите за своим здоровьем и регулярно посещаете стоматолога, это опасное заболевание обойдет вас стороной.
Патогенез одонтогенного остеомиелита челюстей у лиц с зависимостью от дезоморфина
А.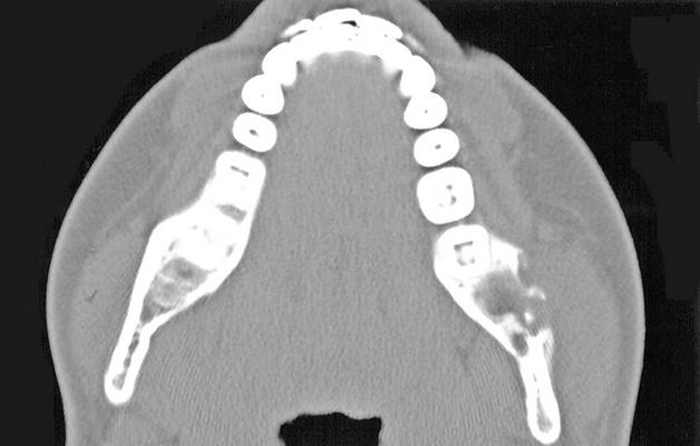 П. Нестеров
П. Нестеров
к. м. н., доцент, заведующий кафедрой стоматологии и челюстно-лицевой хирургии ГБОУ ВПО «Астраханская государственная медицинская академия» Минздравсоцразвития России, заслуженный врач РФ
А. А. Нестеров
доцент кафедры стоматологии и челюстно-лицевой хирургии ГБОУ ВПО «Астраханская государственная медицинская академия» Минздравсоцразвития России
Я. Т. Хабибов
врач стоматолог-хирург отделения челюстно-лицевой хирургии ГБУЗ АО «Александро-Мариинская областная больница»
Рост числа пациентов с одонтогенным остеомиелитом, страдавших зависимостью от суррогатных наркотических средств на основе кодеинсодержащих лекарственных средств [Захарова И. В., Крецу И. И., 2009], определяет необходимость выработки патогенетических принципов лечения заболевания в зависимости от совокупности входящих факторов. Этими факторами являются степень деструкции костной ткани челюстей, наличие местных осложнений (переломы, перфоративный верхнечелюстной синусит, гнойные осложнения), наркотическая интоксикация, инфекционная патология (гепатит В, С, ВИЧ-инфекция), общее соматическое состояние, иммунологический статус.

Дифференцированный подход к тактике лечения пациентов с хроническим одонтогенным диффузным остеомиелитом челюстей, вызванным приемом дезоморфинсодержащих наркотиков, зависит от состояния организма. Степень тяжести заболевания определяется объемом некротизированной костной ткани и сопутствующими заболеваниями других органов и систем. Соматическая патология со стороны системы крови и иммунной системы может значительно влиять на клинические проявления и иногда определяет прогноз заболевания. Ряд показателей гемограмм может быть использован в качестве индикатора продолжения приема наркотиков.
Патогенез одонтогенного остеомиелита челюстей у пациентов с наркотической зависимостью от дезоморфина до конца не изучен, но ряд фактов позволяет провести параллели с описанными ранее заболеваниями. Следует учесть, что собственно название «дезоморфин» в России является общим для целого ряда наркотических веществ кустарного производства с неуточненными химическими формулами. Общим для этих наркотиков являются кодеинсодержащая основа, концентрированные растворы щелочей и фосфор, используемые при их изготовлении.
Ключевая роль фосфора в развитии характерного некротического процесса при остеомиелите челюстей подтверждается идентичностью клиники данного заболевания и ранее описанного фосфатного некроза челюстей у работников спичечных фабрик стран западной Европы в конце XIX — начале XX века [Hughes J. P. W., et al. 1961]. В настоящее время схожая клиника часто наблюдается у пациентов, принимающих бифосфонаты (Aredia, Zometa, Fosamax), используемые при лечении рака костей, миеломной болезни и при остеопорозе в случае обострения у них хронических очагов одонтогенной инфекции и удаления зубов [Соловьев М. М. и соавт., 2010; Погосян Ю. М., 2011; Marx R. E., 2003; Migliorati C. A. et al., 2005; Merigo E. et al., 2006; Srinivasan D. et al., 2007].
Связь развития бифосфонатных некрозов челюстей с одонтогенной патологий считается доказанной [Montebugnoli L., 2007]. С целью профилактики остеонекроза рекомендуется задержка начала введения бифосфонатов до санации ротовой полости и заживления слизистой, полоскание с хлоргексидином, «ограничение продолжительности лечения бифосфонатами 2 годами у больных с эффектом лечения и стабилизацией» [Жабина А. С., 2011].
С., 2011].
Интерес представляют механизмы действия бифосфонатов: проникновение в костную ткань и взаимодействие с кристаллами гидроксиапатита; концентрация вокруг остеокластов, создание высокой концентрации в лакунах резорбции; нарушение формирование цитоскелета остеокластами; снижение секреции лизосомальных ферментов остеокластами, подавление межклеточных сигналов, ингибирование миграции остеокластов и их резорбтивной способности (Жабина А. С., 2011).
Исходя из вышеуказанных механизмов, можно объяснить особенности клинического течения одонтогенного остеомиелита и особенности клинического течения у пациентов с зависимостью от дезоморфина: образование незаживающего дефекта после удаления зуба; отсутствие тенденции к образованию и отторжению секвестров; отсутствие зоны демаркации; усугубление состояния после некроэктомии и распространение поражения на здоровые участки.
Клинически и экспериментально было доказано [Жумашов С. Н., 2006] влияние систематического приема фосфорсодержащих препаратов на гемопоэз: снижается количество гемоглобина, эритроцитов, развивается вторичный иммунодефицит и депрессивные изменения антиоксидантной системы [Жумашов С. Н., 2006].
Н., 2006].
Нами в отделении челюстно-лицевой хирургии Александро-Мариинской областной клинической больницы (Астрахань) в период с 2008-го по 2012 год проведено обследование и лечение 57 больных с одонтогенным остеомиелитом челюстей, развившимся на фоне длительной наркотической интоксикации дезоморфином. При подготовке к хирургическому лечению (рис. 1—8), а также в ближайшие и отдаленные сроки после операции изучались развернутые анализы крови и мочи, биохимические показатели крови, показатели иммунограммы и свертывающей системы крови.
Рис. 1.
Рис. 2.
Рис. 3.
Рис. 4.
Рис. 5.
Рис. 6.
Рис. 7.
Рис. 8.
Срок наблюдений составил от 1 месяца до 4 лет. Исследовались лабораторные показатели пациентов различных по тяжести заболевания групп, в том числе больные, продолжавшие прием наркотиков.
На фоне приема суррогатных фосфорсодержащих наркотиков на основе кодеина развивается железодефицитная анемия тяжелой степени. Так, в стадии интоксикации организма количество эритроцитов снижается до 250—300х1012г/л, содержание гемоглобина падает до 70—90 г/л. Отмечается анизоцитоз, пойкилоцитоз. При прекращении приема наркотика, без проведения железозаместительной терапии лабораторные показатели и показатели красной крови восстанавливаются крайне медленно. При систематическом приеме препаратов железа по рекомендуемым схемам — в течение 1 года.
Так, в стадии интоксикации организма количество эритроцитов снижается до 250—300х1012г/л, содержание гемоглобина падает до 70—90 г/л. Отмечается анизоцитоз, пойкилоцитоз. При прекращении приема наркотика, без проведения железозаместительной терапии лабораторные показатели и показатели красной крови восстанавливаются крайне медленно. При систематическом приеме препаратов железа по рекомендуемым схемам — в течение 1 года.
При проведении биохимического анализа крови у больных с хроническим дезоморфиновым диффузным остеомиелитом челюстей на фоне продолжения приема наркотиков при обострении заболевания содержание щелочной фосфатазы возрастало от 450 до 2797 мм/с*л.
Анализ иммунограмм выявил развитие неспецифического иммунодефицита у всех исследуемых пациентов. При выраженной интоксикации организма наркотическими веществами во всех клинических случаях снижается процент фагоцитоза до 30—50 %, фагоцитарное число в среднем составляет 3,5, а показатель количества активных фагоцитов (КАФ) снижался от 0,65 до 2,2х109/л. Эти данные указывают на несостоятельность фагоцитоза.
Эти данные указывают на несостоятельность фагоцитоза.
Результаты клинического и лабораторного обследования пациентов позволяют выделить типичные для дезоморфинзависимого одонтогенного остеомиелита челюстей симптомокомплексы: железодефицитную анемию и неспецифический иммунодефицит. Радикальное хирургическое лечение одонтогенного остеомиелита челюстей у пациентов с наркозависимостью можно проводить после комплексного лечения, имеющего цель восстановить показатели красной крови до нормы и компенсировать иммунодефицитное состояние.
Статистика
По экспертным оценкам, количество наркопотребителей в России на 2011 год с учетом латентной составляющей достигает примерно 2,5 миллиона человек, или почти 2 % населения страны.
По данным главного нарколога РФ Евгения Брюна, дезоморфин принимают 25 % российских наркоманов. Дело объясняется его низкой стоимостью и легкостью производства в домашних условиях.
В некоторых регионах, например Рязанской области, этот показатель доходит до 90 %, а около 40 % пациентов нарколечебниц в РФ — дезоморфинозависимые. Срок жизни пристрастившегося к этому наркортику — от 6 месяцев до 1,5 года.
Срок жизни пристрастившегося к этому наркортику — от 6 месяцев до 1,5 года.
404 Cтраница не найдена
Размер:
AAA
Изображения Вкл. Выкл.
Обычная версия сайта
К сожалению запрашиваемая страница не найдена.
Но вы можете воспользоваться поиском или картой сайта ниже
|
|
Верхнечелюстной остеомиелит: редкое заболевание
- Список журналов
- Представитель по делу Отоларингол
-
v.
 2016; 2016
2016; 2016
- PMC5014952
Представитель Отоларингол. 2016; 2016: 9723806.
Опубликовано в Интернете 25 августа 2016 г. doi: 10.1155/2016/9723806
, 1 , * , 2 и 3
Информация об авторе Примечания к статье Информация об авторских правах и лицензии Отказ от ответственности
С появлением антибиотиков остеомиелит верхней челюсти стал редкостью. Двумя основными причинами являются одонтогенные инфекции и синусит. Состояния с ослабленным иммунитетом, такие как диабет, ВИЧ и недоедание, повышают риск развития остеомиелита. Важно распознать это как можно раньше, так как это трудно поддающееся лечению патологическое состояние с потенциально серьезными последствиями. Мы сообщаем о необычном случае правостороннего остеомиелита верхней челюсти у женщины с плохо контролируемым диабетом в сельской местности Линкольншира. Биопсия правой верхнечелюстной кости показала признаки острого остеомиелита. Это хорошо ответило на длительный курс пероральных антибиотиков.
Биопсия правой верхнечелюстной кости показала признаки острого остеомиелита. Это хорошо ответило на длительный курс пероральных антибиотиков.
Остеомиелит — это воспаление кости, которое начинается как инфекция костномозговой полости с быстрым вовлечением гаверсовой системы и распространением на надкостницу [1]. Остеомиелит был распространенным заболеванием до появления антибиотиков. На сегодняшний день остеомиелит лицевого скелета является редким заболеванием. Он имеет тенденцию чаще возникать на нижней челюсти, чем на верхней, поскольку верхняя челюсть имеет значительный коллатеральный кровоток, тонкие кортикальные кости и костный мозг с распорками, что делает его менее подверженным инфекциям [2].
Остеомиелит верхней челюсти можно классифицировать по следующим причинам: травматический, риногенный и одонтогенный [3]. Факторами, способствующими развитию остеомиелита, являются системные заболевания, нарушающие иммунную систему человека, такие как сахарный диабет, ВИЧ, недоедание и использование химиотерапевтических средств [4]. Настоящим мы сообщаем о случае верхнечелюстного остеомиелита у женщины с рецидивирующим верхнечелюстным синуситом на фоне плохо контролируемого сахарного диабета.
Настоящим мы сообщаем о случае верхнечелюстного остеомиелита у женщины с рецидивирующим верхнечелюстным синуситом на фоне плохо контролируемого сахарного диабета.
В ЛОР-отделение обратилась женщина 75 лет с жалобами на боль и припухлость правой щеки в течение 3 месяцев. В анамнезе у нее были рецидивирующий гайморит, хроническая болезнь почек 3 стадии, инсулинозависимый сахарный диабет, ишемическая болезнь сердца, астма и предшествующая остановка сердца. При осмотре: припухлость и покраснение в правой подвздошной области. Не было диплопии, носовых симптомов или носового кровотечения. Ее исследование черепных нервов было ничем не примечательным, без лимфаденопатии. При осмотре горла и носа все было в норме. Назальная эндоскопия выявила большое антральное отверстие с коркой внутри.
Выполнена компьютерная томография (), которая показала разрушение кости в латеральной стенке правой верхнечелюстной пазухи с появлением эрозии и утолщения кости. Она была записана на обследование носа и биопсию правой верхнечелюстной пазухи и антрального отдела. Гистопатология правой верхнечелюстной пазухи (рисунки и ) показала поверхностный участок неороговевающего плоского эпителия с нижележащей фиброзной стромой, показывающей острое воспаление.
Гистопатология правой верхнечелюстной пазухи (рисунки и ) показала поверхностный участок неороговевающего плоского эпителия с нижележащей фиброзной стромой, показывающей острое воспаление.
Открыть в отдельном окне
КТ коронального среза, показывающая разрушение кости в латеральной стенке антрального отдела верхней челюсти с признаками эрозии и утолщения кости. Костное расхождение видно на правой верхней орбитальной пластинке (белые стрелки) (любезно предоставлено доктором Таусифом Ашрафом, отделение радиологии, больница Пилгрим, United Lincolnshire Hospitals NHS Trust).
Открыть в отдельном окне
(a, b) Срез H&E, показывающий некротизированную кость и острое воспаление (любезно предоставлено доктором Дэвидом Кларком, отделение патологии, больница округа Линкольн, United Lincolnshire Hospitals NHS Trust).
Имелись признаки некроза кости, что свидетельствовало о выраженном остром воспалении, характерном для остеомиелита. Антральная биопсия выявила очаговое острое и хроническое воспаление. Специальная окраска на грибковые организмы была отрицательной. Учитывая высокий операционный риск, мы лечили ее только пероральными антибиотиками с хорошим ответом. Она находится под постоянным наблюдением.
Специальная окраска на грибковые организмы была отрицательной. Учитывая высокий операционный риск, мы лечили ее только пероральными антибиотиками с хорошим ответом. Она находится под постоянным наблюдением.
Остеомиелит верхней челюсти — редкое заболевание с широким применением антибиотиков, ранней диагностики и вмешательства с использованием новых методов визуализации [5–7]. Об этом широко сообщалось в литературе, прежде всего в виде сообщений о клинических случаях [4, 8]. Важно учитывать диагноз у пациентов с ослабленным иммунитетом, так как это остается одним из наиболее трудно поддающихся лечению инфекционных заболеваний. В прошлом остеомиелит встречался часто и вызывал страх из-за его длительного течения, неопределенности исхода и возможного уродства в результате потери зубов и кости [8]. Факторы, предрасполагающие к остеомиелиту верхней челюсти, включают стоматологические инфекции, гайморит, травму и облучение. Двумя основными причинами являются стоматологические инфекции и синусит [4]. Когда он вызван синуситом, он чаще поражает лобную кость и редко верхнюю челюсть из-за ее относительно хорошо развитого кровоснабжения и тонкой структуры кости [9].]. В этом случае основным фактором риска был плохо контролируемый сахарный диабет, и у пациента был рецидивирующий верхнечелюстной синусит, который в конечном итоге прогрессировал с поражением верхнечелюстной кости. По данным Peravali et al., 68% случаев остеомиелита верхней челюсти связаны с сахарным диабетом, поскольку гипергликемия ослабляет иммунную систему, изменяя распределение кровотока в верхней челюсти [4].
Когда он вызван синуситом, он чаще поражает лобную кость и редко верхнюю челюсть из-за ее относительно хорошо развитого кровоснабжения и тонкой структуры кости [9].]. В этом случае основным фактором риска был плохо контролируемый сахарный диабет, и у пациента был рецидивирующий верхнечелюстной синусит, который в конечном итоге прогрессировал с поражением верхнечелюстной кости. По данным Peravali et al., 68% случаев остеомиелита верхней челюсти связаны с сахарным диабетом, поскольку гипергликемия ослабляет иммунную систему, изменяя распределение кровотока в верхней челюсти [4].
Методы лечения остеомиелита верхней челюсти варьируются от неинвазивного подхода до более инвазивного радикального лечения [10]. Сочетание лечения антибиотиками с хирургическим вмешательством показало свою эффективность в лечении этого состояния. Хирургическое лечение включает удаление шатающихся зубов и секвестров, санацию, декортикацию, резекцию и реконструкцию [8]. В нашем случае пациентка лечилась длительным курсом только амоксициллина и клавулановой кислоты, что привело к хорошему выздоровлению.
Важно учитывать наличие остеомиелита у лиц с ослабленным иммунитетом, поскольку это заболевание трудно поддается лечению. Это может прогрессировать, вовлекая инфекцию черепной полости и головного мозга. Крайне важно заподозрить диагноз на ранней стадии и предложить лечение антибиотиками. Оптимальный гликемический контроль у диабетиков обязателен для предотвращения таких инфекций.
Авторы признательны доктору Дэвиду Кларку, отделение патологии, больница округа Линкольн, Линкольн, Соединенное Королевство.
От лица, участвующего в исследовании, получено информированное согласие.
О потенциальных конкурирующих интересах, имеющих отношение к этой статье, не сообщалось.
1. Топазян Р. Г., Голдберг М. Х., Хапп Дж. Р. Инфекции полости рта и челюстно-лицевой области . 4-й. Филадельфия, Пенсильвания, США: WB Saunders; 2002. [Google Scholar]
2. Манимаран К., Суреш Каннан П., Каннан Р. Двусторонний остеомиелит верхней челюсти: клинический случай. ДЖИАДС . 2011;2(2):57–58. [Google Scholar]
ДЖИАДС . 2011;2(2):57–58. [Google Scholar]
3. Макбет Р. Остеомиелит верхней челюсти. Журнал ларингологии и отологии . 1952; 66 (1): 18–28. doi: 10.1017/s0022215100047228. [PubMed] [CrossRef] [Google Scholar]
4. Перавали Р. К., Джайаде Б., Джоши А., Ширганви М., Бхаскер Рао С., Гопалкришнан К. Остеомиелит верхней челюсти у плохо контролируемых диабетиков в сельской Индии. Журнал челюстно-лицевой и челюстно-лицевой хирургии . 2012;11(1):57–66. doi: 10.1007/s12663-011-0283-0. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
5. Макбет Р. Г. Остеомиелит верхней челюсти. Протокол Королевского медицинского общества . 2001: 1030–1032. [Google Scholar]
6. Сингх М., Сингх С., Джайн Дж., Сингх К. Хронический гнойный остеомиелит верхней челюсти, имитирующий актинимикотический остеомиелит: отчет о редком случае. Национальный журнал челюстно-лицевой хирургии . 2010;1(2):153–156. doi: 10.4103/0975-5950.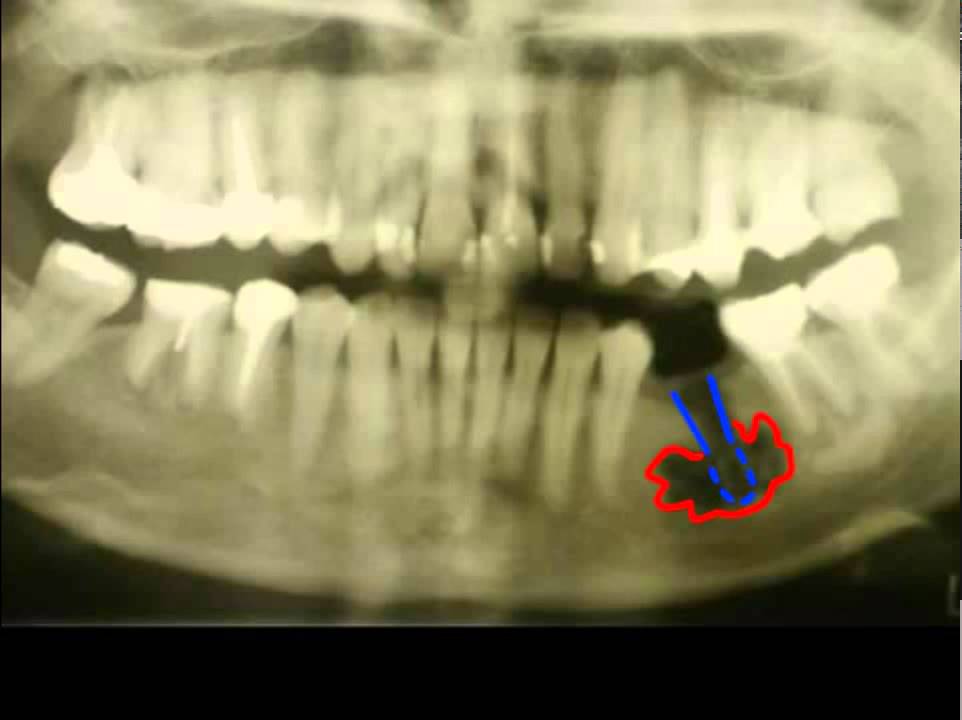 79219. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
79219. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
7. Топазян Р. Г., Голдберг М. Х., Хапп Дж. Р. Оральные и челюстно-лицевые инфекции . 4-й. Филадельфия, Пенсильвания, США: Сондерс; 2002. Остеомиелит челюстей; стр. 214–235. [Google Scholar]
8. Редди С., Прасад К., Чиппагири П. и др. Остеомиелит верхней челюсти: отчет о трех случаях. Американский журнал достижений в области медицины . 2014;2(3):34–41. [Google Scholar]
9. Курбуш Г. Ф., Фотос П., Голл К. Т. Ретроспективная оценка остеомиелита: этиология, демография, факторы риска и лечение в 35 случаях. Хирургия полости рта, медицина полости рта, патология полости рта . 1992;74(2):149–154. doi: 10.1016/0030-4220(92)
10. Патель В., Харвуд А., МакГерк М. Остеомиелит у двух пациентов: заболевание, требующее лечения. Британский стоматологический журнал . 2010;209(8):393–396. doi: 10.1038/sj.bdj.2010.927. [PubMed] [CrossRef] [Google Scholar]
Статьи из историй болезни в отоларингологии предоставлены здесь Hindawi Limited
Как вести пациента с остеомиелитом?
Поиск JCDA. ca
ca
- доступ к медицинской помощи
- взрослых
- побочные реакции
- адвокатская деятельность
- анестезия
- ассоциации
- рак
- кариес
- код
- детей
- непрерывное образование
- кариес зубов
- стоматологические устройства
- стоматологические заболевания
- стоматологические материалы
- стоматологическая профессия
- диагностика
- образование
- эндодонтия
- эпидемиология
- эстетика
- доказательная стоматология
- фторид
- г28
- рекомендации
- промышленность
- инфекционный контроль
- травма
- материалы
- окклюзия
- состояния полости рта
- здоровье полости рта
- пероральные препараты
- патология полости рта
- челюстно-лицевая хирургия
- организации
- ортодонтия
- боль
- педиатрия
- педиатрия.
 общественное здравоохранение
общественное здравоохранение - человек
- пародонтология
- фармакология
- управление практикой
- профилактика
- протезирование
- здравоохранение
- публикации
- радиология
- реставрации
- пенсионеры
- особые потребности
- специальности
- спонсируемый контент
- системный
- системное заболевание
- лечение
- лечение;
Ajit Auluck, MDS, PhD
CITE AS: J Can Dent Assoc 2016; 82: G13
16 мая 2016 г.
ISROSIS ISROSOSE (osteomyLitite)
jaw Secorose (osteomyelitite)
jaw Secorose (osteomyelitite)
jaw of -secorose.
. хроническая периапикальная инфекция, а также может быть вызвана патологиями, которые препятствуют кровоснабжению, вызывая ишемию. Это приводит к гибели костей и некрозу. Может быть острым или хроническим по своей природе; в первую очередь отличие острой формы от хронической заключается в произвольном сроке в месяц после начала заболевания. Острая форма встречается чаще и находится в центре внимания этого сценария неотложной помощи.
Представление
Популяция
- Пациенты с плохой гигиеной полости рта (тяжелая периапикальная или периодонтальная инфекция) или проникающие контаминированные ранения (открытые переломы и огнестрельные ранения)
- Пациенты с системными заболеваниями, такими как болезнь Педжета или остеопетроз (редко)
- Больные с костной патологией (фиброзная дисплазия и др.
 )
) - Гематогенный посев из отдаленных очагов или в случаях сепсиса (редко)
Признаки
- Глубокая пульсирующая боль, которая может иррадиировать в челюсть или лоб
- Отек (сначала мягкий из-за отека, но позже отек становится плотным с вовлечением надкостницы)
- Незаживающая некротизированная кость, которая может быть покрыта или не покрыта воспаленной слизистой оболочкой полости рта
- Затрудненное жевание и открывание рта (из-за отека)
- Формирование секвестра
- Трисмус
- Лихорадка
- Галитоз
- Внеротовое дренирование пазух
- Лимфаденопатия
- Чаще встречается на нижней челюсти, чем на верхней (поскольку на верхней челюсти больше сосудов).
Симптомы
- Болезненность пораженных зубов
- Прилегающая десна эритематозная, опухшая и болезненная
- Онемение или парестезия нижней губы при поражении нижней челюсти
- Интенсивность боли может варьироваться от легкой до сильной в зависимости от стадии остеомиелита (в острой стадии боль сильная)
Расследование
- Получить подробную историю:
- При наличии боли узнайте о начале, локализации, интенсивности и характере боли.

- Спросите о лихорадке или изменении чувствительности губ (исключите парестезию).
- Спросите о лекарствах пациента, в основном о бисфосфонатах. Когда/почему была начата терапия и на какой срок ее назначают?
- Спросите об истории лучевой терапии.
- Спросите о любых сопутствующих заболеваниях или состояниях; сосредоточиться на иммунодефицитных заболеваниях, таких как лейкемия, сахарный диабет и нейтропения.
- Спросите о дисфагии или одышке, которые могут указывать на неизбежное нарушение проходимости дыхательных путей.
- Спросите об аллергии на лекарства.
- При наличии боли узнайте о начале, локализации, интенсивности и характере боли.
- Провести полное внеротовое и внутриротовое обследование (осмотреть все поверхности слизистой оболочки полости рта):
- Внеротовой осмотр:
- Проведите обследование лимфатических узлов головы и шеи.
- Ищите внеротовые дренажные пазухи или рубцы.
- Ищите любую флюктуацию, которую можно поддаться разрезу и дренированию.
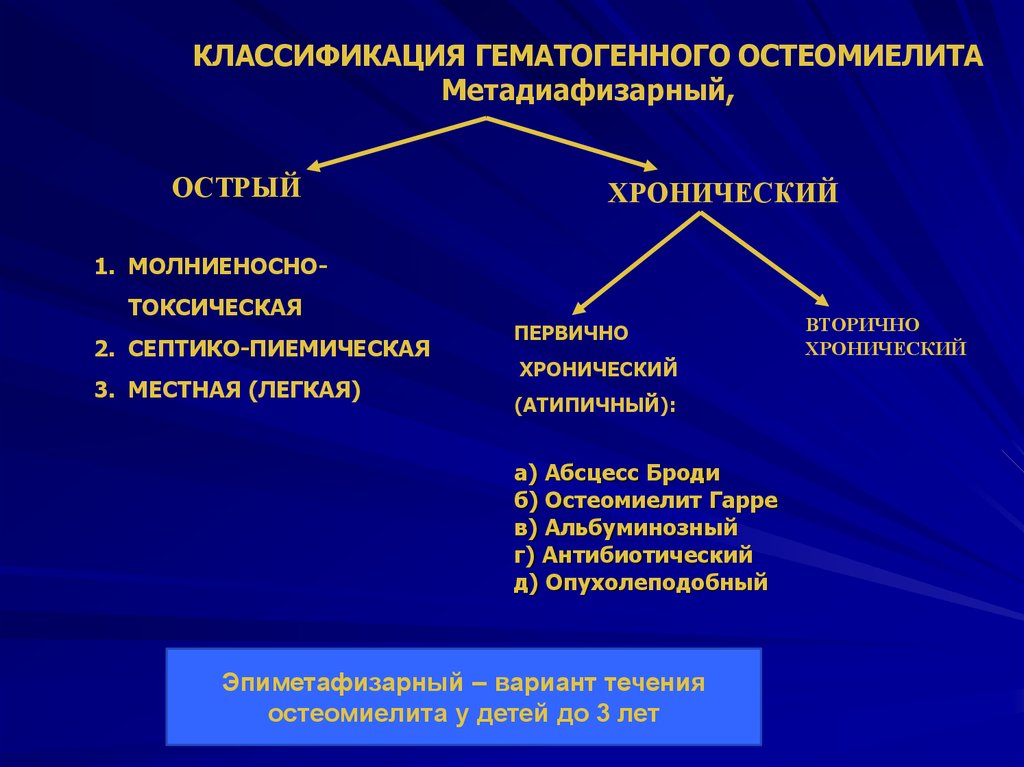
- Изучите степень отека и проверьте, не нарушены ли дыхательные пути. Внутриротовой осмотр:
- Проверьте любой костный отек и выполните двупальцевую пальпацию на предмет расширения кортикальных пластин. Если кортикальные пластинки расширены и истончены, появляется крепитация яичной скорлупы.
- Пальпация для проверки непрерывности нижнего края нижней челюсти. При патологическом переломе будет ступенчатая деформация.
- Проверьте наличие онемения губ и ощущения в мягких тканях, что предполагает поражение нервов.
- Проверить наличие дренирующих пазух или рубцов; в случае дренирования пазух отправить гной на микробный посев и чувствительность.
- В зависимости от случая порекомендуйте один или комбинацию следующих методов визуализации:
- Обычная рентгенография: периапикальная, панорамная или иногда окклюзионная рентгенограммы для визуализации расширения кортикальных пластин.
- Компьютерная томография (КТ): использование контраста зависит от случая.
 КТ превосходит магнитно-резонансную томографию (МРТ) для обнаружения секвестров.
КТ превосходит магнитно-резонансную томографию (МРТ) для обнаружения секвестров. - МРТ: время от времени используйте изображения с подавлением жировой ткани, чтобы увидеть структуры костного мозга в случаях подозрения на остеомиелит из-за его высокого разрешения и способности обнаруживать структуры костного мозга. МРТ высокочувствительна для выявления остеомиелита уже через 3–5 дней после начала инфекции.
- Сканирование костей: используется для ранней диагностики поражений с минимальной потерей костной массы. Это может помочь обнаружить остеомиелит за 10–14 дней до того, как изменения станут видны на обычных рентгенограммах. Сцинтиграфия костей высокочувствительна, но имеет низкую специфичность, и ее трудно дифференцировать между различными патологиями. Он используется в качестве дополнения, и для назначения таких исследований требуется направление к специалисту и консультация.
- Могут быть рекомендованы исследования крови (общий анализ крови с дифференциалом в случаях активной бактериальной инфекции; поиск нейтрофилии).

- Радиографические соображения:
- На начальных стадиях рентгенологические изменения могут отсутствовать, поскольку для проявления поражения на рентгенограмме требуется 30–40% деминерализация.
- Первоначально наблюдается потеря трабекулярного рисунка кости и участков рентгенопрозрачности. При большем разрушении кости может быть визуализирована нечеткая рентгенопрозрачность.
- Участки мертвой кости становятся плотными (склеротическими) и отделяются от интактной кости челюсти. Они называются секвестрами.
- В некоторых случаях по краям формируется новая кость, называемая оболочкой.
- Процесс отмирания и ремоделирования кости приводит к появлению областей рентгенопрозрачности и рентгеноконтрастности, которые на рентгенограммах обычно описываются как «изъеденные молью».
- Интерпретация расширенных методов визуализации должна выполняться только сертифицированным специалистом. У молодых людей иногда может быть поднадкостничное новообразование кости, которое проявляется в виде тонкой рентгеноконтрастной линии вдоль нижнего края нижней челюсти, что придает вид «луковой кожицы» (остеомиелит Гарре).
- Иногда у детей и молодых людей вокруг места периапикальной или периодонтальной инфекции возникает склероз кости вместо разрушения кости. Это происходит из-за слабой периапикальной инфекции или сильной защиты хозяина. Имеется локальная равномерная плотность, относящаяся к зубу с расширенной периодонтальной связкой или периапикальным пространством.
- При постановке диагноза или во время последующего наблюдения после лечения следует оценивать как клинические, так и рентгенологические признаки. На начальных стадиях заболевания могут отсутствовать какие-либо рентгенологические признаки (только на сканограммах костей будет положительная горячая точка). После лечения кость постепенно ремоделируется в течение 6–12 месяцев, что обеспечивает сохранение рентгенологических признаков даже после успешного лечения.
Диагноз
На основании анамнеза, клинических симптомов и рентгенологических данных подтверждается диагноз остеомиелита.
Дифференциальный диагноз
- Остеорадионекроз
- Связанный с бисфосфонатами остеонекроз челюсти
Лечение
Обычное начальное лечение
- Удалите источник инфекции (например, удалите или проведите лечение корневых каналов больного зуба).
- Назначение антибиотиков: сначала эмпирическое лечение, но назначение конкретных антибиотиков на основании отчетов о культуре и чувствительности.
- Рекомендуемый антибиотик — пенициллин V калия, 500 мг (по 1 таблетке 4 раза в день в течение 7 дней).
- В качестве альтернативы назначают амоксициллин, 500 мг (по 1 таблетке 3 раза в день в течение 7 дней) или клиндамицин, 150 мг или 300 мг (по 1 капсуле 4 раза в день в течение 7 дней).
- Для обезболивания назначают анальгетики (ацетаминофен, 325 мг, 6 раз в день). Максимальная кумулятивная доза ацетаминофена составляет 4 г за 24 часа). Пациентам может потребоваться опиоидная аналгезия, если боль сильная (оксикодон 5 мг с ацетаминофеном 325 мг [Percocet®], по 1 таблетке 4–6 раз в день).

- При тяжелых инфекциях назначают амоксициллин/клавуланат калия (Аугментин®), 500 мг (по 1 таблетке 3 раза в день). Рассмотрите внутривенное введение антибиотиков (пенициллин G калия, от 12 до 24 миллионов единиц в день, в зависимости от инфекции и ее тяжести, вводят в равных дозах 4–6 раз в день). Следите за судорогами, гиперкалиемией и функцией почек при высоких дозах (от 10 миллионов до 100 миллионов единиц в день) калия пенициллина G. Рассмотрите возможность госпитализации, если есть признаки и симптомы сепсиса или нарушения дыхательных путей.
- При анаэробных инфекциях назначают клиндамицин (далацин) 150–300 мг (по 1 таблетке 4 раза в день в течение 10 дней). Если вы подозреваете, что анаэробы имеют пародонтальное происхождение, рассмотрите возможность комбинации 500 мг амоксициллина с метронидазолом 250 мг 3 раза в день.
- Посоветуйте пациенту поддерживать местную гигиену в областях обнаженных костей (хлоргексидина глюконат 0,12%, 20 мл в течение 30 секунд 3 раза в день).

- Если источником инфекции является зуб, рассмотрите возможность эндодонтического лечения или экстракции (вместе с обработкой костной ткани).
- Обширное поражение может потребовать секвестрэктомии, декортикации, резекции и реконструкции кости, для чего важно направление к хирургу-стоматологу.
Консультация
Обучайте пациентов правильной гигиене полости рта.
Предлагаемые ресурсы
- Невилл Б.В., Дамм Д.Д., Аллен К.М., Буко Дж.Э., редакторы. Стоматологическая и челюстно-лицевая патология. 3-е изд. Сент-Луис: Saunders Elsevier; 2009.
- Белый СК, Фараон МЮ. Оральная радиология: Принципы и интерпретация . 6-е изд. Мосби; 2008.
АВТОР
|
Доктор Олак – клинический научный сотрудник Программы профилактики рака ротовой полости Британской Колумбии, Ванкувер, Британская Колумбия.
|
Благодарность: я благодарен доктору Мишель Уильямс за помощь в создании и редактировании этой статьи. Мишель была специалистом по оральной медицине и клиническим профессором стоматологии в Университете Британской Колумбии, а также руководителем оральной медицины в Программе профилактики рака полости рта Британской Колумбии. Она скончалась в январе 2015 года.
Остеомиелит верхней челюсти — редкое проявление: история болезни и обзор литературы
-
title={Остеомиелит верхней челюсти — редкое проявление: клинический случай и обзор литературы},
автор={Викас Гупта и Индердип Сингх и Сунил Гоял и Манодж Кумар и Анубхав Сингх и Гунджан Двиведи},
journal={Международный журнал оториноларингологии и хирургии головы и шеи},
год = {2017},
объем = {3},
страницы={771-776}
}
- Vikas Gupta, I. Singh, G. Dwivedi
- Опубликовано 24 июня 2017 г.

- Медицина
- Международный журнал оториноларингологии и хирургии головы и шеи
Редкий остеомиелит челюстно-лицевой кости сегодня. В челюстно-лицевой области чаще поражается нижняя челюсть по сравнению с верхней. Он продолжает оставаться одной из самых трудно поддающихся лечению инфекций со значительной заболеваемостью и значительными затратами для системы здравоохранения. Отличительным признаком остеомиелита являются прогрессирующая деструкция костей и образование секвестров. При наличии следует учитывать и исключать возможность основного злокачественного новообразования или гранулематозного заболевания…
View via Publisher
ijorl.com
Differential diagnosis of Osteomyelitis of Maxilla in a long standing Diabetic Patient – A Rare Case Report
- V. P, Sidra Bano, Rizwaana Parveen
-
Medicine
Clinical Dentistry
- 2019
Представлен редкий случай остеомиелита верхней челюсти у 61-летней пациентки с сахарным диабетом.

Остеомиелит верхней челюсти: редкая находка с точки зрения рентгенолога
Представлен редкий случай остеомиелита с поражением всей верхней челюсти у 55-летнего пациента с описанием клинических и рентгенологических признаков, а также методов лечения.
Атипичное проявление остеомиелита верхней челюсти у пациента с ослабленным иммунитетом
В настоящем отчете подчеркивается атипичное проявление остеомиелита верхней челюсти у пациента с недавно диагностированным диабетом, с важностью соответствующего диагностического исследования и быстрого начала лечения, приводящего к полному выздоровлению.
Остеомиелит верхней челюсти: редкое проявление, но не такое уж редкое
В этом исследовании была обнаружена высокая частота остеомиелита верхней челюсти, в отличие от предыдущих исследований и литературы, и желательно подтвердить эти результаты.
Остеомиелит верхней челюсти: отчет о редком случае
Лечение этого состояния включает секвестрэктомию и санацию некротизированной кости и удаление пораженных зубов с применением антибиотикотерапии и дополнительной терапии.
 Кости черепа и головной мозг…
Кости черепа и головной мозг… Остеомиелит верхней челюсти – редкое проявление: история болезни и обзор литературы
- Викас Гупта, И. Сингх, С. Гоял, Манодж Кумар, Анубхав Сингх, Г. Двиведи Представлен редкий случай остеомиелита верхней челюсти у 64-летнего мужчины с диабетом, который лечился с помощью секвестрэктомии и хирургической обработки верхней челюсти с удалением перчаток в средней части лица, соответствующей парентеральной антибактериальной терапией и гликемическим контролем.
ПОКАЗАНЫ 1-10 ИЗ 27 ССЫЛОК
СОРТИРОВАТЬ ПОРелевантности Наиболее влиятельные документыНедавность
Заживший остеомиелит верхней челюсти с зубом на дне носа
Описываемый случай необычен, поскольку остеомиелит верхней челюсти осложнился экструзией молочного зуба первого молочного зуба. в полость носа.
Редкий остеомиелит верхней челюсти
- E. Indrizzi, V. Terenzi, G. Renzi, M. Bonamini, A. Bartolazzi, G.
 Fini
Fini -
Медицина
Журнал черепно-лицевой хирургии
- 2005
Приведены схемы и опыт хирургического лечения случая верхнечелюстного остеомиелита правой верхнечелюстной пазухи у взрослого, вызванного распространением смежного воспаления, вызванного хроническим внутрипазуховым полипом.
Остеомиелит верхней челюсти у плохо контролируемых диабетиков среди сельского населения Индии
- Р. Перавали, Б. Джайаде, Абхиджит С. Джоши, Махантеш С. Ширганви, К. Бхаскер Рао, К. Гопалкришнан
-
Медицина
Журнал челюстно-лицевой и оральной хирургии
- 2011
Сделан вывод о том, что консервативный хирургический метод с попыткой сохранить живую кость и адекватная антибактериальная терапия с коррекцией основных медицинских проблем адекватны лечить остеомиелит челюстей.
Остеомиелит челюстей: 50-летняя перспектива.
- J.
 Hudson
Hudson -
Медицина
Журнал челюстно-лицевой хирургии: официальный журнал Американской ассоциации челюстно-лицевых хирургов
- 1993
Инфекции и заболевания опорно-двигательного аппарата: остеомиелит.
Хронический остеомиелит челюстей.
Остеомиелит верхней челюсти
Между острой и хронической формами этого заболевания невозможно провести четкую границу, и действительно, первая может незаметно уступить место второй, но наиболее распространенными этиологическими факторами являются травма и инфекция из близлежащих структур.
Некроз верхней челюсти при мукормикозе. отчет о клиническом случае и обзор литературы.
- A. Auluck
-
Медицина
Медицина оральная, патология оральная и щечная циругия инфекционное заболевание.
Рекомендации по лечению остеомиелита.
- A.L. Lima, P.R. Oliveira, V.C. Carvalho, S. Cimerman, E. Savio
-
Медицина
Бразильский журнал инфекционных заболеваний: официальное издание Бразильского общества инфекционистов
- 2014
Импрегнированные гентамицином полиметилметакрилатные (ПММА) шарики при лечении первичного хронического остеомиелита нижней челюсти.

Декомпрессивное действие дренажной трубки при гнойном и склерозирующем остеомиелите челюсти | BMC Musculoskeletal Disorders
- Исследовательская статья
- Открытый доступ
- Опубликовано:
- Буянбилег Содно-Иш ORCID: orcid.org/0000-0002-4239-1420 1 ,
- Ми Ён Эо ORCID: orcid.org/0000-0001-7055-9924 1 ,
- Ми Хён Со ORCID: orcid.org/0000-0001-8220-6480 1 ,
- Чон Хо Ли ORCID: orcid.org/0000-0001-5808-6327 1 и
- …
- Сон Мин Ким
ORCID: orcid.
 org/0000-0002-6916-0489 1
org/0000-0002-6916-0489 1
BMC Заболевания опорно-двигательного аппарата том 22 , Номер статьи: 469 (2021) Процитировать эту статью
-
1231 Доступ
-
3 Цитаты
-
Сведения о показателях
Abstract
История вопроса
Остеомиелит (ОМ) челюсти представляет собой воспалительное заболевание костной ткани, которое начинается в медуллярном пространстве и постепенно распространяется на кортикальную часть кости, гаверсову систему, надкостницу и вышележащие мягкие ткани.
 Несмотря на успехи в стоматологической и медицинской помощи, ОМ сохраняется и вызывает серьезную озабоченность в современной медицине. Известно, что активное отрицательное давление предотвращает послеоперационную гематому; уменьшение количества бактериальных возбудителей, накопление токсинов и некротических тканей; и способствовать остеогенезу и ангиогенезу с использованием дренажной трубки, такой как Джексон-Пратт (JP) или Hemovac. Целью данного исследования была оценка эффективности декомпрессии для лечения СО в челюсти.
Несмотря на успехи в стоматологической и медицинской помощи, ОМ сохраняется и вызывает серьезную озабоченность в современной медицине. Известно, что активное отрицательное давление предотвращает послеоперационную гематому; уменьшение количества бактериальных возбудителей, накопление токсинов и некротических тканей; и способствовать остеогенезу и ангиогенезу с использованием дренажной трубки, такой как Джексон-Пратт (JP) или Hemovac. Целью данного исследования была оценка эффективности декомпрессии для лечения СО в челюсти. Методы
Это ретроспективное исследование включало 130 пациентов, 55 пациентов со склерозирующим СО и 75 пациентов с гнойным СО. Рентгенографические плотности костей, выраженные в виде значений в оттенках серого (GSV), были измерены с использованием метода простого цифрового панорамного анализа (EDPA), обработанного на условном дереве вывода, сгенерированном программой R® 3.2.3 с вероятностью 96,8%. Анализ прямоугольных аннотаций INFINITT PACS® (INFINITT Healthcare, Сеул, Корея) 50 мм 2 определяли как область интереса (ROI).
 Для определения значимости использовали t-критерий Стьюдента и ANOVA ( p < 0,05).
Для определения значимости использовали t-критерий Стьюдента и ANOVA ( p < 0,05). Результаты
Наблюдались значительные изменения между рентгенологической плотностью кости при склерозирующем типе с дренированием и без дренирования через шесть месяцев и год наблюдения ( p < 0,05). Значительная разница была продемонстрирована между группами гнойного ОМ с дренажом и без дренажа через год наблюдения (9).0715 р < 0,05).
Заключение
В группах ОМ с дренированием наблюдалась более высокая плотность костной ткани по сравнению с группами без дренирования при последующем наблюдении через шесть месяцев и год. Установка дренажа для декомпрессии эффективна при лечении склерозирующего и нагноительного ОМ. Рекомендуется реализовать его для управления ОМ.
Отчеты экспертной оценки
История вопроса
Декомпрессия и марсупиализация являются основными методами лечения одонтогенных кист.
 Эффективность декомпрессии широко продемонстрирована при одонтогенных кистозных состояниях [1, 2]. Хотя термины марсупиализация и декомпрессия используются взаимозаменяемо, они основаны на разных концепциях. Эффекты декомпрессии можно классифицировать как пассивные (марсупиализация и декомпрессия) или активные (дренирование с отрицательным давлением) в зависимости от типа используемой дренажной системы и возникающего в результате индуцированного отрицательного давления — дренирование с низким непрерывным, низким прерывистым или высоким всасыванием [1]. Этимологически термин марсупиализация происходит от греческого слова 9.0715 сумчатый означает «мешочек» [3]. Марсупиализация представляет собой преобразование кисты в мешок, как правило, путем пришивания выстилки к слизистой оболочке полости рта, так что эпителиальная выстилка остается на месте [4]. Декомпрессия же представляет собой использование любой дренажной трубки (резиновой трубки, слюноотсоса, катетера, анестезиологической трубки) для поддержания проходимости между внутренним содержимым кисты и внешней средой [1, 5].
Эффективность декомпрессии широко продемонстрирована при одонтогенных кистозных состояниях [1, 2]. Хотя термины марсупиализация и декомпрессия используются взаимозаменяемо, они основаны на разных концепциях. Эффекты декомпрессии можно классифицировать как пассивные (марсупиализация и декомпрессия) или активные (дренирование с отрицательным давлением) в зависимости от типа используемой дренажной системы и возникающего в результате индуцированного отрицательного давления — дренирование с низким непрерывным, низким прерывистым или высоким всасыванием [1]. Этимологически термин марсупиализация происходит от греческого слова 9.0715 сумчатый означает «мешочек» [3]. Марсупиализация представляет собой преобразование кисты в мешок, как правило, путем пришивания выстилки к слизистой оболочке полости рта, так что эпителиальная выстилка остается на месте [4]. Декомпрессия же представляет собой использование любой дренажной трубки (резиновой трубки, слюноотсоса, катетера, анестезиологической трубки) для поддержания проходимости между внутренним содержимым кисты и внешней средой [1, 5].
Декомпрессия основана на том, что снижение внутрипросветного давления вызывает рост периферических костей, изменяет патологическую среду, сохраняет анатомические структуры и предотвращает патологические переломы [6]. Недавно было внедрено двустороннее декомпрессионное устройство, состоящее из двух трубопроводов, один из которых используется для ирригации, а другой — для декомпрессии [2]. Castro-Nunez использовал активный дренажный аппарат с отрицательным давлением, соединенный с внутренним отсеком кисты, чтобы стимулировать регенерацию кости. Термины дистракционный сугостеогенез и сугостеогенез были придуманы для определения остеогенеза, индуцированного отрицательным давлением [6].
Остеомиелит (ОМ) челюсти представляет собой воспалительное заболевание костной ткани, которое начинается в костномозговом пространстве и постепенно распространяется на кортикальную часть кости, гаверсову систему, надкостницу и вышележащие мягкие ткани. В литературе термин ОМ используется для описания множественных состояний с различным патофизиологическим и клиническим течением, что приводит к путанице.
 Классификация СО варьируется в зависимости от медицинских областей и еще больше затрудняется рентгенографическими, анатомическими и этиологическими факторами [7].
Классификация СО варьируется в зависимости от медицинских областей и еще больше затрудняется рентгенографическими, анатомическими и этиологическими факторами [7]. ОМ обычно вызывается одонтогенной инфекцией или травмой. Одонтогенное происхождение обеспечивает прямой путь к кости через инфекцию пульпы или заболевание пародонта. Этот процесс начинается с распространения бактерий на верхнечелюстную и нижнечелюстную кости, что приводит к воспалительному заболеванию, вызванному бактериями [8]. Среди возбудителей СО преобладает Staphylococcus aureus , факультативно-анаэробная грамположительная бактерия [9].
Среди различных систем классификации, используемых для ОМ челюсти, Цюрихская классификация в настоящее время является наиболее широко принятой. Цюрихская классификационная система дифференцирует заболевание на три отдельные формы: (1) острый СО, (2) вторичный хронический СО и (3) первичный хронический (небактериальный) СО [10]. Первые две категории характеризуются преимущественно нагноительным характером, что связано с секвестрацией и образованием свищей [7].
 Острый ОМ челюсти развивается в течение от нескольких дней до нескольких недель и характеризуется прогрессирующим появлением системных симптомов, включая лихорадку, лимфаденопатию, лейкоцитоз и образование отека в пораженной области. Хронический ОМ представляет собой рецидивирующую и рецидивирующую инфекцию, которая прогрессирует от месяцев до лет и характеризуется вялотекущим воспалением, наличием секвестрации, новой костной репозицией и образованием свищевых ходов [11].
Острый ОМ челюсти развивается в течение от нескольких дней до нескольких недель и характеризуется прогрессирующим появлением системных симптомов, включая лихорадку, лимфаденопатию, лейкоцитоз и образование отека в пораженной области. Хронический ОМ представляет собой рецидивирующую и рецидивирующую инфекцию, которая прогрессирует от месяцев до лет и характеризуется вялотекущим воспалением, наличием секвестрации, новой костной репозицией и образованием свищевых ходов [11]. В литературе описаны два основных варианта хронического СО. Нагноительный вариант имеет такие характеристики, как наличие гноя и/или/свищей и/или/секвестраций, которые отличают их от не-гнойного варианта, состоящего из хронических воспалительных процессов неизвестной этиологии. Склерозирующий вариант определяется как воспалительное состояние кости неопределенного происхождения, хотя обычно считается, что инфекции имеют этиологическое значение. Рентгенологически для него характерны секвестры, субпериостальное новообразование кости, кортикальные дефекты, смешанные склеротические и остеолитические поражения и повышенная плотность костномозговой кости [12].

Несмотря на успехи в стоматологической и медицинской помощи, ОМ сохраняется и вызывает серьезную озабоченность в современной медицине. В соответствии с выводами предыдущих авторов, распространенность ОМ челюсти, по-видимому, в последнее время увеличилась [11, 13]. Кроме того, становятся все более распространенными системные заболевания, такие как диабет, который предрасполагает людей к СО частично из-за снижения васкуляризации кости [13]. Из-за большого разнообразия систем классификации, множественных хирургических вариантов и неограниченных вариантов антибактериальной терапии даже самым опытным хирургам может быть трудно принять решение об оптимальном лечении СО челюсти. Хотя антибиотикотерапия помогла дополнить такое лечение, хирургическое лечение остается основным терапевтическим вмешательством и включает санацию, декортикацию и резекцию [13].
После хирургической обработки некротизированной костной ткани важно установить систему ирригации и дренажа. Несмотря на агрессивную хирургическую терапию, инфекция может оставаться в виде глубоко укоренившегося и хорошо зарекомендовавшего себя состояния, содержащего некротические ткани, проявляющие устойчивость к антибиотикам и иммунной системе.
 Вакуумное закрытие (VAC) или терапия ран отрицательным давлением часто используется почти во всех областях хирургии сложных ран для удаления скопившейся крови, сыворотки и мертвого пространства, за исключением операций на голове и шее. VAC редко используется в этой области из-за сложности анатомических структур и сочетания ран головы и шеи с тяжелым бактериальным бременем, таким как рото-кожные свищи [7]. При инсталляции солевых растворов этот метод лечения еще более эффективен при инфицированных ранах мягких тканей за счет ускорения заживления ран и снижения раневой инфекции [8, 9].]. Цезарь и др. сообщили об использовании закрытой двухпросветной аспирационной ирригационной системы в случаях хронического ОМ с поражением длинных костей. Аспекты всасывания и дренажа этой системы обеспечивают «безопасную сетку», где можно анализировать микробиологию, объем и внешний вид дренажной жидкости. Прозрачный дренаж свидетельствует о формировании здоровой грануляционной ткани; если мутный отделяемый сохраняется, необходимо провести дальнейшую хирургическую обработку, уступив место проактивному хирургическому вмешательству.
Вакуумное закрытие (VAC) или терапия ран отрицательным давлением часто используется почти во всех областях хирургии сложных ран для удаления скопившейся крови, сыворотки и мертвого пространства, за исключением операций на голове и шее. VAC редко используется в этой области из-за сложности анатомических структур и сочетания ран головы и шеи с тяжелым бактериальным бременем, таким как рото-кожные свищи [7]. При инсталляции солевых растворов этот метод лечения еще более эффективен при инфицированных ранах мягких тканей за счет ускорения заживления ран и снижения раневой инфекции [8, 9].]. Цезарь и др. сообщили об использовании закрытой двухпросветной аспирационной ирригационной системы в случаях хронического ОМ с поражением длинных костей. Аспекты всасывания и дренажа этой системы обеспечивают «безопасную сетку», где можно анализировать микробиологию, объем и внешний вид дренажной жидкости. Прозрачный дренаж свидетельствует о формировании здоровой грануляционной ткани; если мутный отделяемый сохраняется, необходимо провести дальнейшую хирургическую обработку, уступив место проактивному хирургическому вмешательству. Другие преимущества включали восстановление дополнительных организмов из глубоких тканей [14]. Субъективный метод оценки процесса заживления кости при кистозных поражениях связан с неточными результатами и дает значительную погрешность, которую можно предотвратить с помощью компьютеризированного метода анализа [15]. Поэтому мы внедрили систему архивирования и передачи изображений INFINITT PACS® (INFINITT Healthcare, Сеул, Корея) для измерения рентгенографической плотности костей.
Другие преимущества включали восстановление дополнительных организмов из глубоких тканей [14]. Субъективный метод оценки процесса заживления кости при кистозных поражениях связан с неточными результатами и дает значительную погрешность, которую можно предотвратить с помощью компьютеризированного метода анализа [15]. Поэтому мы внедрили систему архивирования и передачи изображений INFINITT PACS® (INFINITT Healthcare, Сеул, Корея) для измерения рентгенографической плотности костей. Целью настоящего ретроспективного исследования была количественная оценка эффективности декомпрессии при лечении хронического ОМ челюсти с использованием декомпрессии с дренированием. Мы также обсудили обновленную информацию руководства о патологии СО и существующих тенденциях управления.
Методы
Пациенты и дизайн исследования
С января 2009 г. по январь 2020 г. был проведен ретроспективный анализ 130 пациентов с СО, проходивших лечение в Стоматологической больнице Сеульского национального университета.
 ОМ челюсти классифицировали как гнойный или склерозирующий тип [16]. Все панорамные рентгенограммы были получены с помощью ортопантомографа OP100® (Instrumentarium Corp., Хельсинки, Финляндия). Текущее исследование и его доступ к записям пациентов были одобрены с этической точки зрения Институциональным наблюдательным советом Сеульского национального университета (S-D20160039).). Все пациенты с СО челюсти и одонтогенным поражением были диагностированы одним челюстно-лицевым хирургом и включены в ретроспективное исследование без ограничения возраста. Диагноз СО челюсти был установлен на основании истории болезни пациента, клинической оценки, рентгенологических данных и результатов биопсии.
ОМ челюсти классифицировали как гнойный или склерозирующий тип [16]. Все панорамные рентгенограммы были получены с помощью ортопантомографа OP100® (Instrumentarium Corp., Хельсинки, Финляндия). Текущее исследование и его доступ к записям пациентов были одобрены с этической точки зрения Институциональным наблюдательным советом Сеульского национального университета (S-D20160039).). Все пациенты с СО челюсти и одонтогенным поражением были диагностированы одним челюстно-лицевым хирургом и включены в ретроспективное исследование без ограничения возраста. Диагноз СО челюсти был установлен на основании истории болезни пациента, клинической оценки, рентгенологических данных и результатов биопсии. Больные СО были разделены на четыре группы: склерозирующий тип с дренированием, склерозирующий тип без дренирования, гнойный тип с дренированием и гнойный тип без дренирования.
Критерий включения
-
1)
Пациентов с ОМ челюсти, проходивших лечение в нашем учреждении в период с января 2009 г.
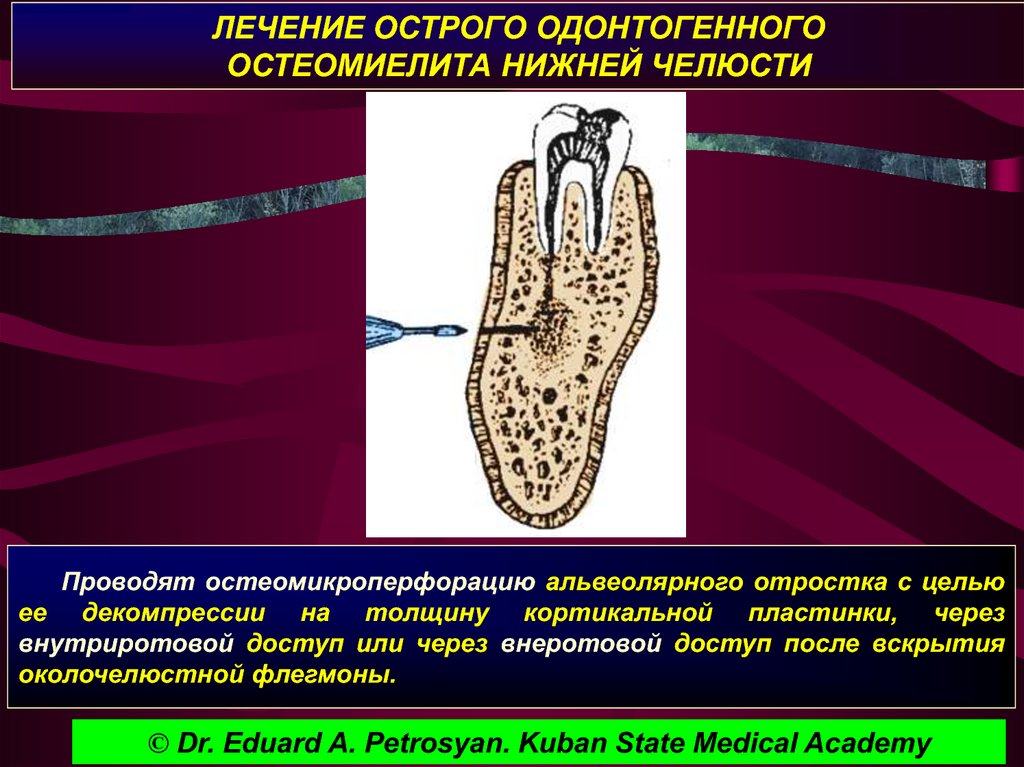 по январь 2020 г.
по январь 2020 г. -
2)
Пациентов с диагнозом склерозирующий ОМ и нагноительный ОМ челюсти.
-
3)
Пациенты с полными клиническими данными, включая периодические панорамные рентгенограммы и лабораторные данные.
Критерии исключения
-
1)
Пациенты с недостаточной медицинской документацией для анализа, например панорамных рентгенограмм, лабораторных данных. и которые были потеряны в течение последующего периода.
-
2)
Пациенты с диагнозом острого ОМ и других типов СО, таких как остеорадионекроз, остеонекроз челюсти, связанный с бисфосфонатами (BRONJ), остеонекроз челюсти, связанный с приемом лекарств.

-
3)
Пациенты, перенесшие частичную резекцию и реконструкцию.
Протокол лечения и рентгенологическая оценка
Хирургическое лечение является одним из основных направлений лечения острого и вторичного хронического СО. Выполнена хирургическая обработка инфицированных тканей и удаление инфекционных очагов. В зависимости от прогрессирования и патологии заболевания проводилось хирургическое лечение с малыми оперативными вмешательствами, такими как удаление инфицированных зубов, дентальные имплантаты, фистулэктомия, секвестрэктомия, блюдцеобразная и декортикация. После санации инфицированной ткани мы устанавливали силиконовый дренаж и дренаж Пенроуза для пассивного дренирования и дренаж Hemovac или Jackson-Pratt для активного отрицательного давления для дренирования послеоперационного экссудата и стимулировали регенерацию кости в группах декомпрессии склерозирующего типа с дренированием и нагноением.
 типа со сливом. Среднее давление, измеренное в дренаже Джексона-Пратта, было менее 100 мм рт.ст., в то время как в дренаже Hemovac 71 ±4 мм рт.ст. Критерий выбора типа дренажа основывался на объеме операции и степени обнажения костного мозга. Для обширных операций, приводящих к большому объему дефекта, отсасывающий дренаж является более подходящим выбором для избыточного удаления послеоперационного экссудата. При более мелких дефектах обычно применяют общую трубку.
типа со сливом. Среднее давление, измеренное в дренаже Джексона-Пратта, было менее 100 мм рт.ст., в то время как в дренаже Hemovac 71 ±4 мм рт.ст. Критерий выбора типа дренажа основывался на объеме операции и степени обнажения костного мозга. Для обширных операций, приводящих к большому объему дефекта, отсасывающий дренаж является более подходящим выбором для избыточного удаления послеоперационного экссудата. При более мелких дефектах обычно применяют общую трубку. При размещении декомпрессивных дренажей в области операционной раны дренажи in situ следует располагать между мягкими тканями и костной стенкой, избегая попадания их в костную полость. Это послужит простым методом фиксации с использованием швов к мягким тканям и легкого удаления. Через 1–5 дней после операции применяли пассивный дренаж и активный дренаж с отрицательным давлением.
Метод измерения плотности костей
Рентгенографические значения плотности костей, выраженные в виде значений в оттенках серого (GSV), были измерены с использованием метода простого цифрового панорамного анализа (EDPA).
Рис. 1 Парк и др. сообщили о методе ранней диагностики и классификации СО в челюсти, который был обработан деревом принятия решений, сгенерированным в программе R® версии 3.2.3 для классификации целевой группы на подгруппы на основе дерева принятия решений с вероятностью 96,8% [17]. Мы измерили GSV двух групп на фиксированной временной шкале. Измерения были собраны сразу после операции и через три месяца, шесть месяцев и один год наблюдения. Мы использовали INFINITT PACS® (INFINITT Healthcare, Сеул, Корея) для измерения плотности кости, где среднее значение и стандартное отклонение значений пикселей можно измерить в пределах эллипса, прямоугольника или произвольной формы по выбору. Анализ аннотации прямоугольника использовался в качестве стандартной длины и ширины для каждого измерения. Стандартная прямоугольная площадь поражения приблизительно 50 мм 2 был определен как область интереса (ROI), обозначенная в центре поражения ОМ (рис. 1a). Исключались участки зубов, титановые пластины, дентальные имплантаты и любые другие инородные тела.
Парк и др. сообщили о методе ранней диагностики и классификации СО в челюсти, который был обработан деревом принятия решений, сгенерированным в программе R® версии 3.2.3 для классификации целевой группы на подгруппы на основе дерева принятия решений с вероятностью 96,8% [17]. Мы измерили GSV двух групп на фиксированной временной шкале. Измерения были собраны сразу после операции и через три месяца, шесть месяцев и один год наблюдения. Мы использовали INFINITT PACS® (INFINITT Healthcare, Сеул, Корея) для измерения плотности кости, где среднее значение и стандартное отклонение значений пикселей можно измерить в пределах эллипса, прямоугольника или произвольной формы по выбору. Анализ аннотации прямоугольника использовался в качестве стандартной длины и ширины для каждого измерения. Стандартная прямоугольная площадь поражения приблизительно 50 мм 2 был определен как область интереса (ROI), обозначенная в центре поражения ОМ (рис. 1a). Исключались участки зубов, титановые пластины, дентальные имплантаты и любые другие инородные тела. Плотность кости контралатеральной кости в здоровой области была измерена в качестве эталонного значения для определения абсолютного значения, поскольку не было стандартизации абсолютного значения из-за ошибки преобразования трехмерных (3D) данных в двухмерные (2D) данные. , что зависит от позы и времени рентгенографического изображения. Разницу между областью интереса и здоровым контралатеральным участком рассчитывали сразу после операции, через 3 месяца, через 6 месяцев и через 1 год для оценки заживления кости в пораженных областях. На панорамной рентгенограмме минимальные, максимальные и средние переменные представлены на гистограмме со значениями в диапазоне от - 240 до 2640, где низкая рентгенографическая плотность выражается как рентгеноконтрастность, а высокая рентгенографическая плотность выражается как рентгенопрозрачность. Для измерения мы использовали зависимую среднюю переменную рентгенографической плотности кости [17].
Плотность кости контралатеральной кости в здоровой области была измерена в качестве эталонного значения для определения абсолютного значения, поскольку не было стандартизации абсолютного значения из-за ошибки преобразования трехмерных (3D) данных в двухмерные (2D) данные. , что зависит от позы и времени рентгенографического изображения. Разницу между областью интереса и здоровым контралатеральным участком рассчитывали сразу после операции, через 3 месяца, через 6 месяцев и через 1 год для оценки заживления кости в пораженных областях. На панорамной рентгенограмме минимальные, максимальные и средние переменные представлены на гистограмме со значениями в диапазоне от - 240 до 2640, где низкая рентгенографическая плотность выражается как рентгеноконтрастность, а высокая рентгенографическая плотность выражается как рентгенопрозрачность. Для измерения мы использовали зависимую среднюю переменную рентгенографической плотности кости [17].
Рентгенографическая плотность костей, выраженная в оттенках серого (GSV), была измерена с использованием простого метода цифрового панорамного анализа.
 Анализ прямоугольной аннотации INFINITT PACS® (INFINITT Healthcare, Сеул, Корея) был использован для измерения рентгенографической плотности кости БПВ при гнойном ОМ, как показано у пациента № 7. Стандартная прямоугольная область поражения площадью приблизительно 50 мм 2 была определена как область интереса, обозначенная в центре поражения ОМ. Плотность кости контралатеральной кости в здоровой области также измеряли в качестве эталонного значения для определения абсолютного значения (9).0813 и ). Интраоперационный вид установки декомпрессивного дренажа внутри полости рта после хирургического лечения гнойного ОМ с дренажем ( b ). Интраоперационный вид хирургической обработки при склерозирующем ОМ без дренажа ( c )
Анализ прямоугольной аннотации INFINITT PACS® (INFINITT Healthcare, Сеул, Корея) был использован для измерения рентгенографической плотности кости БПВ при гнойном ОМ, как показано у пациента № 7. Стандартная прямоугольная область поражения площадью приблизительно 50 мм 2 была определена как область интереса, обозначенная в центре поражения ОМ. Плотность кости контралатеральной кости в здоровой области также измеряли в качестве эталонного значения для определения абсолютного значения (9).0813 и ). Интраоперационный вид установки декомпрессивного дренажа внутри полости рта после хирургического лечения гнойного ОМ с дренажем ( b ). Интраоперационный вид хирургической обработки при склерозирующем ОМ без дренажа ( c ) Изображение в натуральную величину
Лабораторный анализ
Мы ретроспективно рассмотрели медицинские записи всех пациентов до и после операции. Гемоглобин (Hb), гематокрит (Hct), лейкоциты (WBC), абсолютное количество нейтрофилов (ANC) и скорость оседания эритроцитов (СОЭ) из стандартного рутинного лабораторного анализа были получены за 1–7 дней до операции.
 Нормальные контрольные уровни Hb, Hct, WBC, ANC и СОЭ составляли 12 ~ 16 г/дл, 39–52%, 4 ~ 10 × 10 3 /мкл, 1800 ~ 7000/мкл и 0 ~ 20 мм/ч соответственно в нашем учреждении. Послеоперационные лабораторные результаты сравнивали с дооперационными.
Нормальные контрольные уровни Hb, Hct, WBC, ANC и СОЭ составляли 12 ~ 16 г/дл, 39–52%, 4 ~ 10 × 10 3 /мкл, 1800 ~ 7000/мкл и 0 ~ 20 мм/ч соответственно в нашем учреждении. Послеоперационные лабораторные результаты сравнивали с дооперационными. Статистические соображения
Все данные были собраны с использованием Excel (Microsoft, США), а статистический анализ был выполнен с использованием SPSS 25.0® (SPSS Software Company, Чикаго, Иллинойс, США). Для определения значимости, определяемой как 0,05 ( p < 0,05), и для сравнения средних значений использовались t-критерий Стьюдента и ANOVA.
Результаты
Данные о пациентах и лечении
На основании критериев включения и исключения было проанализировано в общей сложности 43 пациента, из которых у 23 пациентов был диагностирован склерозирующий СО, а у 20 пациентов был диагностирован гнойный СО. Среди них 12 пациентов были мужчинами и 31 пациентом женского пола, средний возраст 64,4 ± 14,6 лет в диапазоне от 12 до 87 лет.
Рис. 2 Что касается локализации, чаще всего поражалась правая задняя нижняя челюсть ( n = 19, 44,1%), за ней следовала левая задняя нижняя челюсть ( n = 16, 37,2%), передний отдел нижней челюсти ( n = 3,7%), задний отдел левой верхней челюсти ( n = 3,7%), передний отдел верхней челюсти ( n 2= 3,7%). %), правый задний отдел верхней челюсти ( n = 1, 2,3%). В нашем исследовании в общей сложности 29 пациентам была проведена декомпрессия с дренированием после хирургических вмешательств (рис. 1b), и 14 пациентов были включены без дренирования (рис. 1c). Пациенты были дополнительно классифицированы на основе подтипа заболевания и использования дренажа. В группе со склерозирующим типом ОМ 14 (32,6%) пациентам выполняли декомпрессию с дренированием, а 9 пациентов лечили без дренирования (рис. 2) (20,9%).%). В группе СО гнойного типа 15 пациентам проводилось декомпрессионное лечение с дренированием (34,9%), а 5 пациентов лечились без дренирования (11,6%) (рис.
Что касается локализации, чаще всего поражалась правая задняя нижняя челюсть ( n = 19, 44,1%), за ней следовала левая задняя нижняя челюсть ( n = 16, 37,2%), передний отдел нижней челюсти ( n = 3,7%), задний отдел левой верхней челюсти ( n = 3,7%), передний отдел верхней челюсти ( n 2= 3,7%). %), правый задний отдел верхней челюсти ( n = 1, 2,3%). В нашем исследовании в общей сложности 29 пациентам была проведена декомпрессия с дренированием после хирургических вмешательств (рис. 1b), и 14 пациентов были включены без дренирования (рис. 1c). Пациенты были дополнительно классифицированы на основе подтипа заболевания и использования дренажа. В группе со склерозирующим типом ОМ 14 (32,6%) пациентам выполняли декомпрессию с дренированием, а 9 пациентов лечили без дренирования (рис. 2) (20,9%).%). В группе СО гнойного типа 15 пациентам проводилось декомпрессионное лечение с дренированием (34,9%), а 5 пациентов лечились без дренирования (11,6%) (рис. 3). Наиболее часто выполняемым хирургическим лечением была блюдцеобразная ( n = 34, 79%) с последующей дистантной секвестрэктомией ( n = 7, 16,2%) (табл. 1).
3). Наиболее часто выполняемым хирургическим лечением была блюдцеобразная ( n = 34, 79%) с последующей дистантной секвестрэктомией ( n = 7, 16,2%) (табл. 1).
Панорамная рентгенограмма, показывающая сравнение склерозирующего типа ОМ с дренированием и без него. Дооперационный склерозирующий ОМ на панорамной рентгенограмме выглядит как плотное образование с повышенной рентгеноконтрастностью по сравнению с окружающей здоровой костной тканью (отмечено со стрелками) у пациента № 22 ( и ). Непосредственный послеоперационный вид после наложения блюдца и установки дренажа для декомпрессии (отмечено стрелками). Панорамная рентгенограмма может показать только язычную стенку тела нижней челюсти с минимальным изображением мягких тканей. б . После процедуры декортикации склерозирующий ОМ может быть заживлен без осложнений с обновлением костной ткани, что приводит к снижению плотности костной ткани в области склероза (уменьшение БПВ) с минимальным отличием от окружающей здоровой костной ткани при последующем наблюдении в течение одного года.
 с ). Предоперационная панорамная рентгенограмма, показывающая склеротический ОМ в левой задней области нижней челюсти у пациента № 67 ( d ). Вид сразу после операции без дренажа ( и ). Контрольный снимок через год ( f )
с ). Предоперационная панорамная рентгенограмма, показывающая склеротический ОМ в левой задней области нижней челюсти у пациента № 67 ( d ). Вид сразу после операции без дренажа ( и ). Контрольный снимок через год ( f ) Изображение в полный размер
Рис. 3Панорамная рентгенограмма, сравнивающая гнойный ОМ с дренажом и без него. Предоперационная рентгенограмма, показывающая гнойное поражение СО в области левой задней верхней челюсти (отмечено стрелками) у пациента № 30 ( и ). Непосредственный послеоперационный вид после наложения тарелки и введения дренажа для декомпрессии (отмечено стрелками) ( b ). Рентгенограмма через год, показывающая заживление кости ( c ). Предоперационная панорамная рентгенограмма, показывающая склеротический ОМ в задней области левой верхней челюсти у пациента № 23 ( d ). Вид сразу после операции без дренажа ( и ). Обзор через год ( f )
Изображение в натуральную величину
Таблица 1 Клинико-патологические особенности СО в этом исследованииПолноразмерная таблица
Случаи рентгенологической плотности костной ткани при ОМ челюсти
Мы сравнили рентгенографические изменения плотности костной ткани между группами сразу после операции и через три месяца, шесть месяцев и год наблюдения.
 . Непосредственные послеоперационные и трехмесячные последующие рентгенографические результаты плотности не показали существенных различий между склерозирующим типом с дренажем и без него или между гнойным типом с дренажем и без него.
. Непосредственные послеоперационные и трехмесячные последующие рентгенографические результаты плотности не показали существенных различий между склерозирующим типом с дренажем и без него или между гнойным типом с дренажем и без него. При склерозирующем ОМ с дренированием плотность костной ткани статистически значимо снижалась с 2490,1 ± 147,41 до 122,94 ± 100,08 ( p < 0,05) при наблюдении через год. Для оценки внутренней структуры термин «преимущественно» означает более половины поражения. Например, если внутренняя структура поражения преимущественно более рентгеноконтрастна, чем окружающая кость, поражение следует называть склеротическим [12]. Таким образом, заживление кости при склеротическом ОМ указывает на нормализацию костной архитектуры, что приводит к уменьшению рентгеноконтрастности поражения, практически не отличающемуся от окружающей здоровой кости. При склерозирующем ОМ без дренирования различия плотности костной ткани изменились с 291,28 ± 117,36 GSV до 272,68 ± 126 GSV ( p > 0,05) через год наблюдения.
Таблица 2. Сравнение рентгенологической плотности костной ткани при склерозирующем типе с дренированием и склерозирующем типе без дренирования в разные периоды времени В случаях ОМ наблюдалась статистическая значимость между результатами рентгенологического исследования плотности кости по склерозирующему типу с дренированием и без дренирования при шестимесячном наблюдении ( p < 0,05) и годичном наблюдении ( p < 0,05) (таблица 2) (рис. 4).
В случаях ОМ наблюдалась статистическая значимость между результатами рентгенологического исследования плотности кости по склерозирующему типу с дренированием и без дренирования при шестимесячном наблюдении ( p < 0,05) и годичном наблюдении ( p < 0,05) (таблица 2) (рис. 4).
Полноразмерный стол
Рис. 4Таблица, представляющая сравнительную рентгенологическую плотность кости при склерозирующем ОМ с дренированием и без дренирования. Типичными признаками склеротического ОМ в челюсти являются смешанные остеолитические и склеротические поражения с периостальным новообразованием кости, поэтому он представлен как рентгеноконтрастный с меньшей фотографической плотностью, чем нормальная кость. Таким образом, разница между областью интереса и здоровой контралатеральной стороной при склерозирующем ОМ выражается в виде положительных GSV (9).
 0813 и ). Линейный график, показывающий сравнительную плотность кости при склерозирующем ОМ с дренированием и без него. При склерозирующем ОМ с дренированием различия плотности костной ткани статистически значимо уменьшились с 249,1±147,41 до 122,94±100,08 GSV ( p <0,05) при годичном наблюдении. В группе склерозирующего ОМ без дренажа плотность костной ткани изменилась с 291,28 ± 117,36 до 272,68 ± 126 GSV ( p > 0,05) через год наблюдения. Статистически значимые изменения наблюдались между группами склерозирующего ОМ с дренированием и без дренирования ( p < 0,05) ( b )
0813 и ). Линейный график, показывающий сравнительную плотность кости при склерозирующем ОМ с дренированием и без него. При склерозирующем ОМ с дренированием различия плотности костной ткани статистически значимо уменьшились с 249,1±147,41 до 122,94±100,08 GSV ( p <0,05) при годичном наблюдении. В группе склерозирующего ОМ без дренажа плотность костной ткани изменилась с 291,28 ± 117,36 до 272,68 ± 126 GSV ( p > 0,05) через год наблюдения. Статистически значимые изменения наблюдались между группами склерозирующего ОМ с дренированием и без дренирования ( p < 0,05) ( b ) Изображение в натуральную величину
В группе ОМ гнойного типа с дренированием наблюдалось статистически значимое изменение между послеоперационной и годовой контрольной рентгенографической плотностью кости ( p < 0,05). Значительная разница наблюдалась между группами гнойной ОМ с дренажем и без дренажа при наблюдении в течение одного года со средней разницей - 149,73 ± 47,28 GSV ( p < 0,05) (таблица 3) (рис.
Таблица 3. Сравнение рентгенологической плотности кости при гнойном типе с дренированием и гнойном типе без дренирования в разные периоды времени 5).
5).
Полноразмерная таблица
Рис. 5Диаграмма, представляющая сравнительную рентгенографическую плотность кости при гнойном ОМ с дренированием и без дренирования. Нечетко очерченные рентгенопрозрачные очаги разрушения костей и образования секвестров являются типичными проявлениями гнойного ОМ в челюсти. В этом случае БПВ в области интереса представлена более высокими значениями фотографической плотности по сравнению с нормальной костью. Таким образом, разница между ROI и контралатеральной стороной выражается как отрицательные значения GSV ( и ). Линейный график, показывающий сравнительную плотность кости при гнойном ОМ с дренированием и без него. При гнойном ОМ с дренированием наблюдалось статистически значимое изменение между послеоперационной и рентгенологической плотностью костной ткани через год ( p < 0,05).
 Статистически значимая разница наблюдалась между группами гнойного ОМ с дренажем и без дренажа через год наблюдения со средней разницей - 149,73 ± 47,28 GSV ( p < 0,05) ( b )
Статистически значимая разница наблюдалась между группами гнойного ОМ с дренажем и без дренажа через год наблюдения со средней разницей - 149,73 ± 47,28 GSV ( p < 0,05) ( b ) Увеличить
Лабораторные результаты ОМ челюсти
Мы проанализировали до- и послеоперационные анализы крови, включая лабораторные маркеры системного воспаления, такие как WBC, Hb, Hct и ANC, а также СОЭ. Хотя не было статистических различий в Hb, Hct, ANC или WBC до и после операции, СОЭ продемонстрировала статистически значимые результаты с течением времени в ОМ с дренированием по сравнению с ОМ без дренирования ( p < 0,05) (Таблица 4 ).
Таблица 4. Результаты анализа крови пациентов с СО до и после леченияПолный размер таблицы
Обсуждение
Признанным в настоящее время лечением СО челюсти является комбинация антибиотикотерапии и хирургического лечения с гипербарической оксигенацией. Во рту человека идентифицировано от 500 до 700 видов бактерий [13].
 Поэтому неудивительно, что ОМ челюсти является полимикробной инфекцией. В нормальном состоянии кость обладает высокой устойчивостью к инфекции. Однако различные эксперименты in vitro, модели животных и клинические исследования показали, что S. aureus представляет собой инфекцию остеобластов и остеоцитов с внутриклеточной персистенцией в кости. В этом состоянии доставка антибиотиков ограничена из-за компрометации местной сосудистой системы, а патогенные бактерии могут сохраняться после санации некротизированной костной ткани, что можно объяснить теорией биопленок [8].
Поэтому неудивительно, что ОМ челюсти является полимикробной инфекцией. В нормальном состоянии кость обладает высокой устойчивостью к инфекции. Однако различные эксперименты in vitro, модели животных и клинические исследования показали, что S. aureus представляет собой инфекцию остеобластов и остеоцитов с внутриклеточной персистенцией в кости. В этом состоянии доставка антибиотиков ограничена из-за компрометации местной сосудистой системы, а патогенные бактерии могут сохраняться после санации некротизированной костной ткани, что можно объяснить теорией биопленок [8]. Последние тенденции в терапии СО челюсти связаны с ранней диагностикой и агрессивными вариантами лечения. Это приводит к костным дефектам и необходимости ремонта. В этом случае требуется более быстрое заживление раны и регенерация кости. Декомпрессионная дренажная система с отрицательным давлением является экономичным, быстрым и высокоэффективным вариантом лечения с низкой сопутствующей заболеваемостью в случаях ОМ челюсти.
 Предполагается, что можно добиться более усиленной регенерации костей и уничтожения патогенных бактерий. С помощью этой системы персистирующие патогенные бактерии могут быть удалены за счет отсасывания с отрицательным давлением. При стимуляции васкулогенеза действие антибиотика усиливается. Пассивные и активные дренажные системы отрицательного давления обычно используются для послеоперационного лечения головы и шеи. Хотя многие хирурги используют эти дренажные системы, отсутствуют клинические данные о регенеративных аспектах декомпрессии костей в местах ОМ.
Предполагается, что можно добиться более усиленной регенерации костей и уничтожения патогенных бактерий. С помощью этой системы персистирующие патогенные бактерии могут быть удалены за счет отсасывания с отрицательным давлением. При стимуляции васкулогенеза действие антибиотика усиливается. Пассивные и активные дренажные системы отрицательного давления обычно используются для послеоперационного лечения головы и шеи. Хотя многие хирурги используют эти дренажные системы, отсутствуют клинические данные о регенеративных аспектах декомпрессии костей в местах ОМ. Остеогенные свойства активного дренажа с отрицательным давлением широко описаны в клинических случаях различных одонтогенных кист, где они используются в качестве единственного лечения у молодых развивающихся пациентов, когда следует избегать радикального лечения [3]. Несмотря на увеличение количества сообщений об успешном лечении одонтогенных кист с помощью декомпрессии, отсутствуют исследования влияния дренажа отрицательного давления на ОМ челюстной кости.
 Целью нашего ретроспективного исследования была оценка эффективности декомпрессии с использованием активного дренажа с отрицательным давлением в процессе заживления кости после хирургического лечения в случаях ОМ челюсти.
Целью нашего ретроспективного исследования была оценка эффективности декомпрессии с использованием активного дренажа с отрицательным давлением в процессе заживления кости после хирургического лечения в случаях ОМ челюсти. Что касается демографических данных, то поражения СО чаще всего встречались у пациентов женского пола ( n = 31, 72%), при этом наиболее распространенной локализацией была задняя часть нижней челюсти ( n = 35, 81,39%). Эти результаты согласуются с предыдущими исследованиями тела или угла нижней челюсти как наиболее распространенного места инфекции [7]. Соответственно, ОМ на верхней челюсти встречается реже, чем на нижней, в основном из-за обширного верхнечелюстного кровоснабжения [16].
В недавнем исследовании было доказано, что количественная оценка панорамной рентгенограммы с использованием программы PACS полезна для ранней диагностики и классификации СО в челюсти. Согласно этому методу, новых пациентов с симптомами можно считать подозрительными на ОМ в челюсти при средней разнице GSV более 54,49 и минимальном значении менее 31 или средней разнице GSV между 12,81 и 54,49 и минимальном значении разницы 39 [17].
 ]. Поэтому мы использовали метод EDPA для оценки прогресса заживления кости путем измерения рентгенографической плотности кости, выраженной как GSV. Панорамная рентгенограмма является основным неинвазивным методом выявления образования кости при заживающем костном дефекте. Заживление кости визуализируется увеличением рентгеноконтрастности, что приводит к повышению оптической плотности [15]. Однако при склерозирующем типе ОМ плотность кости повышена в очагах с высокой рентгеноконтрастностью [12]. В этом случае снижение рентгеноконтрастности по сравнению с исходными показателями плотности является показателем нормального заживления кости при склеротическом типе ОМ челюсти. Значимые результаты уменьшения различий плотности в очаге склерозирующего ОМ наблюдались при динамическом наблюдении через 6 мес и 1 год. В группе пациентов со склерозирующим типом с дренажем наблюдалось значительное уменьшение разницы в рентгенологической плотности кости по сравнению с группой со склерозирующим типом без дренажа через шесть месяцев и год наблюдения (9).
]. Поэтому мы использовали метод EDPA для оценки прогресса заживления кости путем измерения рентгенографической плотности кости, выраженной как GSV. Панорамная рентгенограмма является основным неинвазивным методом выявления образования кости при заживающем костном дефекте. Заживление кости визуализируется увеличением рентгеноконтрастности, что приводит к повышению оптической плотности [15]. Однако при склерозирующем типе ОМ плотность кости повышена в очагах с высокой рентгеноконтрастностью [12]. В этом случае снижение рентгеноконтрастности по сравнению с исходными показателями плотности является показателем нормального заживления кости при склеротическом типе ОМ челюсти. Значимые результаты уменьшения различий плотности в очаге склерозирующего ОМ наблюдались при динамическом наблюдении через 6 мес и 1 год. В группе пациентов со склерозирующим типом с дренажем наблюдалось значительное уменьшение разницы в рентгенологической плотности кости по сравнению с группой со склерозирующим типом без дренажа через шесть месяцев и год наблюдения (9). 0715 р < 0,05). Нагноительный тип ОМ челюсти с дренированием продемонстрировал значительные результаты заживления кости в виде повышенной рентгеноконтрастности пораженного участка при наблюдении в течение года.
0715 р < 0,05). Нагноительный тип ОМ челюсти с дренированием продемонстрировал значительные результаты заживления кости в виде повышенной рентгеноконтрастности пораженного участка при наблюдении в течение года. В этом исследовании была обнаружена значительная разница в прогнозе после 1–5 дней декомпрессивного дренирования при годичном наблюдении. Хотя не было существенной разницы в заживлении кости через три и шесть месяцев между группами, процесс заживления кости был более постепенным и последовательным в группах декомпрессивного дренирования. Хирургическое лечение включало санацию некротических и инфицированных костных тканей от костного мозга с сохранением здоровой надкостницы и кортикальных костных стенок как источников остеогенеза для регенерации кости. Исследования показали, что этот аспирационный дренаж может расширить диаметр капилляров раны, улучшая микроциркуляцию в ране, что приводит к увеличению количества факторов роста в ранах и способствует пролиферации грануляционной ткани [18].
 Аспирационный дренаж с отрицательным давлением может способствовать экспрессии разнообразных сигналов репарации и генов заживления ран, а также увеличивать количество различных факторов роста и ферментов на поверхности раны и в окружающей среде, тем самым способствуя регенерации эпителия [19].]. Следует отметить, что полное костное заживление дефектов челюстной кости занимает значительное время. По данным клинического исследования Hren et al., спонтанное заживление крупных костных дефектов происходило через 1 год, при этом 46% прироста костной ткани было достигнуто после хирургического лечения [20]. Таким образом, в случаях применения декомпрессионного дренажа происходило более интенсивное заживление кости по сравнению с таковым без дренирования.
Аспирационный дренаж с отрицательным давлением может способствовать экспрессии разнообразных сигналов репарации и генов заживления ран, а также увеличивать количество различных факторов роста и ферментов на поверхности раны и в окружающей среде, тем самым способствуя регенерации эпителия [19].]. Следует отметить, что полное костное заживление дефектов челюстной кости занимает значительное время. По данным клинического исследования Hren et al., спонтанное заживление крупных костных дефектов происходило через 1 год, при этом 46% прироста костной ткани было достигнуто после хирургического лечения [20]. Таким образом, в случаях применения декомпрессионного дренажа происходило более интенсивное заживление кости по сравнению с таковым без дренирования. Склерозирующий ОМ на панорамной рентгенограмме выглядит как плотное образование с повышенной рентгеноконтрастностью по сравнению с окружающей здоровой костной тканью. Хирургическое лечение склерозирующего СО обычно проводилось путем декортикации и удаления воспалительного детрита с последующим наложением дренажа и укрытием надкостницы мягкими тканями.
 Поэтому на панорамном рентгеновском снимке может быть видна только язычная стенка тела нижней челюсти с минимальным изображением мягких тканей. После процедуры декортикации склерозирующий ОМ мог быть излечен без осложнений с обновлением костной ткани, что приводило к снижению плотности костной ткани в области склероза (уменьшение БПВ) с минимальным отличием от окружающей здоровой костной ткани.
Поэтому на панорамном рентгеновском снимке может быть видна только язычная стенка тела нижней челюсти с минимальным изображением мягких тканей. После процедуры декортикации склерозирующий ОМ мог быть излечен без осложнений с обновлением костной ткани, что приводило к снижению плотности костной ткани в области склероза (уменьшение БПВ) с минимальным отличием от окружающей здоровой костной ткани. С другой стороны, гнойный ОМ верхней челюсти показывает значительную рентгенопрозрачность из-за отека мягких тканей, заполненного обширным воспалительным экссудатом, по сравнению со склерозирующим ОМ. По мере заживления гнойного СО после хирургической энуклеации воспалительного дебриса и установки декомпрессивного дренажа плотность его мягких тканей может быстро уменьшаться и влиять на БПВ на панорамном изображении, увеличивая БПВ в отрицательном диапазоне по сравнению с теми, кто не использует дренаж. Однако полученные данные могут свидетельствовать о том, что хирургическое лечение гнойного СО с использованием декомпрессивного дренирования позволяет быстрее удалить воспалительный экссудат из мягких тканей и костного мозга по сравнению с лечением без декомпрессивного дренирования в послеоперационном периоде.

Использование отрицательного давления в лечении ран является хорошо известным явлением, которое стимулирует ангиогенез, улучшает кровообращение, способствует росту клеток грануляционной ткани и ускоряет процесс заживления ран за счет его механического и биологического воздействия на мягкие ткани. При ОМ челюсти основным преимуществом этого метода является удаление воспалительного экссудата, в том числе патогенных бактерий, из участков отека послеоперационной раны. Эта эффективность была продемонстрирована в нашем предыдущем исследовании методом высокоэффективной жидкостной хроматографии с иммунопреципитацией, где в послеоперационном экссудате, полученном из декомпрессионного аппарата отрицательного давления при хроническом ОМ челюсти гнойного типа, была выявлена повышенная воспалительная реакция врожденного иммунитета и легкая увеличение белков, связанных с остеогенезом, таких как остеопротегерин (OPG) и щелочная фосфатаза [21]. Случаи BRONJ продемонстрировали усиление воспалительной сигнализации и повышенную экспрессию белков, связанных с ангиогенезом, т.
 е. VEGF-A и VEGF-C, и белков, связанных с остеогенезом, т. е. OPG и остеокальцина [22]. В исследовании ex vivo, проведенном Zhang et al., прерывистое отрицательное давление - 50 кПа ингибировало пролиферацию мезенхимальных стволовых клеток (МСК) человека и стимулировало клеточный апоптоз. Кроме того, экспрессия мРНК лиганда остеопротегерина была заблокирована, а экспрессия мРНК OPG увеличилась, что привело к регенерации кости и ингибированию резорбции кости [23]. Регенерация кости была продемонстрирована в дефекте черепа кролика за счет увеличения экспрессии VEGF и BMP-2 [24]. Таким образом, наше текущее рентгенологическое исследование согласуется с нашими предыдущими исследованиями и представляет эффективность декомпрессии рентгенологически.
е. VEGF-A и VEGF-C, и белков, связанных с остеогенезом, т. е. OPG и остеокальцина [22]. В исследовании ex vivo, проведенном Zhang et al., прерывистое отрицательное давление - 50 кПа ингибировало пролиферацию мезенхимальных стволовых клеток (МСК) человека и стимулировало клеточный апоптоз. Кроме того, экспрессия мРНК лиганда остеопротегерина была заблокирована, а экспрессия мРНК OPG увеличилась, что привело к регенерации кости и ингибированию резорбции кости [23]. Регенерация кости была продемонстрирована в дефекте черепа кролика за счет увеличения экспрессии VEGF и BMP-2 [24]. Таким образом, наше текущее рентгенологическое исследование согласуется с нашими предыдущими исследованиями и представляет эффективность декомпрессии рентгенологически. Перед проведением каких-либо оперативных вмешательств необходимо проведение предоперационных лабораторных исследований, таких как общий анализ крови, для получения необходимой информации об общем состоянии пациента и обеспечения безопасности оперативных вмешательств.
 Хорошо известно, что лейкоциты и СОЭ являются точными индикаторами воспаления. Результаты повышенной СОЭ особенно полезны при диагностике и последующем наблюдении за пациентами с остеомиелитом и могут использоваться для мониторинга ответа на терапию [25].
Хорошо известно, что лейкоциты и СОЭ являются точными индикаторами воспаления. Результаты повышенной СОЭ особенно полезны при диагностике и последующем наблюдении за пациентами с остеомиелитом и могут использоваться для мониторинга ответа на терапию [25]. Не было обнаружено статистических различий в Hb и Hct до и после операции, что может свидетельствовать о том, что использование существующих декомпрессивных дренажей не влияло на сосудистое кровотечение de novo по сравнению с лечением ОМ без дренажа.
При анализе воспалительных маркеров, полученных до и после операции, гнойный ОМ показал заметное снижение количества лейкоцитов при использовании декомпрессивного дренирования (79,6%) по сравнению с отсутствием (97,2%), в то время как склерозирующий ОМ показал лишь небольшое снижение Количество лейкоцитов при использовании компрессионного дренажа (87,2%) по сравнению с отсутствием использования (88%). И количество ANC было увеличено как при склерозирующем (86,7%), так и при гнойном ОМ (85,8%), получавших декомпрессивное дренирование, по сравнению с теми, кто лечился без дренирования, 80,3 и 82% соответственно.
 Эти результаты указывают на возможность наличия резидуальной инфекции при склерозирующем СО и тенденцию вторичного инфицирования через открытую рану, сохраняющуюся по дренированию в послеоперационном периоде как при склерозирующем, так и при нагноительном СО.
Эти результаты указывают на возможность наличия резидуальной инфекции при склерозирующем СО и тенденцию вторичного инфицирования через открытую рану, сохраняющуюся по дренированию в послеоперационном периоде как при склерозирующем, так и при нагноительном СО. Показатели СОЭ до и после операции при гнойном типе СО с дренированием показали значительное снижение (48,83%) по сравнению с таковым без дренирования (91,74%). Точно так же результаты СОЭ значительно различались при склерозирующем ОМ с дренированием до и после операции (41,82%), в то время как при склерозирующем ОМ без дренирования значимой разницы не было (69,3%). Снижение повышенного лабораторного маркера воспаления, такого как СОЭ, до нормального диапазона можно считать показателем успешного лечения.
Ограничение нашего исследования связано с методом EDPA. Слабым местом метода EDPA является использование панорамных рентгенограмм, на которых можно столкнуться со многими артефактами и ошибками при преобразовании трехмерной костной ткани в двухмерную в зависимости от положения, угла и времени фотографирования.
 С другой стороны, компьютерная томография (КТ) выражается в единицах Хаунсфилда (HU), а рентгенографическая плотность кости может быть скорректирована как HU посредством процесса стандартизации. Поэтому результаты можно использовать как абсолютное значение без ошибок. Рекомендуется более точный анализ с использованием периодической компьютерной томографии для рентгенографического измерения плотности костей и периодических лабораторных данных.
С другой стороны, компьютерная томография (КТ) выражается в единицах Хаунсфилда (HU), а рентгенографическая плотность кости может быть скорректирована как HU посредством процесса стандартизации. Поэтому результаты можно использовать как абсолютное значение без ошибок. Рекомендуется более точный анализ с использованием периодической компьютерной томографии для рентгенографического измерения плотности костей и периодических лабораторных данных. В заключение, результаты нашего исследования свидетельствуют о положительных результатах рутинного использования декомпрессии для лечения ОМ челюсти. В группах ОМ с дренированием наблюдалась более повышенная плотность костной ткани по сравнению с группами без дренирования при последующем наблюдении через шесть месяцев и год. Установка дренажа для декомпрессии эффективна при лечении склерозирующего и нагноительного типов СО в челюсти. Декомпрессия с использованием простых дренажных трубок, таких как силиконовый дренаж, дренаж Пенроуза, дренаж Джека-Пратта и Hemovac, оказалась простой в использовании, удобной и экономичной.
 Внутриротовой дренаж с якорем по сравнению с внеротовым дренажом имеет больше преимуществ, включая отсутствие образования рубцов и больший комфорт для пациента. На основании нашего исследования челюстно-лицевым хирургам рекомендуется выполнять декомпрессию с дренированием при лечении ОМ челюсти.
Внутриротовой дренаж с якорем по сравнению с внеротовым дренажом имеет больше преимуществ, включая отсутствие образования рубцов и больший комфорт для пациента. На основании нашего исследования челюстно-лицевым хирургам рекомендуется выполнять декомпрессию с дренированием при лечении ОМ челюсти. Доступность данных и материалов
Наборы данных, использованные и/или проанализированные в ходе текущего исследования, можно получить у соответствующего автора по обоснованному запросу.
Ссылки
-
Морено-Родригес П., Герреро Л.М., Гомес-Дельгадо А., Кастро-Нуньес Дж. Активная декомпрессия и дистракционный сугостеогенез для лечения кальцифицирующей одонтогенной кисты. Оральный челюстно-лицевой хирург. 2020;25:89.
Артикул Google ученый
-
Castro-Núñez J. Инновационное декомпрессионное устройство для лечения одонтогенных кист.
 J Черепно-лицевой хирург. 2016;27:5.
J Черепно-лицевой хирург. 2016;27:5. Артикул Google ученый
-
Погрель М.А. Декомпрессия и марсупиализация как лечение одонтогенной кератоцисты. Oral Maxillofac Surg Clin North Am. 2003;15(3):415–27.
Артикул Google ученый
-
Partsch C. Uber kiefercysten. Dtsch Mschr Zahnheilkd. 1892;10:271.
Google ученый
-
Neuschmidt U. Drainierungs-Methode der Kieferzysten. Dtsch Zahnärztl Wschr. 1942; 21:287.
Google ученый
-
Castro-Núñez J. Дистракционный сугостеогенез: его биологические основы и терапевтические принципы. J Черепно-лицевой хирург. 2018;29:1.
Артикул Google ученый
-
Haeffs TH, Scott CA, Campbell TH, Chen Y, August M.
 Острый и хронический гнойный остеомиелит челюстей: 10-летний обзор и оценка результатов лечения. J Oral Maxillofac Surg. 2018;76(12):2551–8.
Острый и хронический гнойный остеомиелит челюстей: 10-летний обзор и оценка результатов лечения. J Oral Maxillofac Surg. 2018;76(12):2551–8. Артикул Google ученый
-
Dym H, Zeidan J. Микробиология острого и хронического остеомиелита и лечение антибиотиками. Дент Клин N Am. 2017;61(2):271–82.
Артикул Google ученый
-
Berglund C, Ekströmer K, Abtahi J. Первичный хронический остеомиелит челюстей у детей: обновленная информация о патофизиологии, радиологических данных, стратегиях лечения и проспективном анализе двух случаев. Деловой представитель Dent. 2015;2015:152717.
ПабМед ПабМед Центральный Google ученый
-
Baltensperger MM: ретроспективный анализ 290 случаев остеомиелита, пролеченных за последние 30 лет в отделении черепно-челюстно-лицевой хирургии Цюриха с особым признанием классификации.
 Verlag nicht ermittelbar; 2003.
Verlag nicht ermittelbar; 2003. Google ученый
-
Баур Д.А., Алтай М.А., Флорес-Идальго А., Орт Ю., Кереши Ф.А. Хронический остеомиелит нижней челюсти: диагностика и лечение — опыт учреждения более 7 лет. J Oral Maxillofac Surg. 2015;73(4):655–65.
Артикул Google ученый
-
Orpe EC, Lee L, Pharoah MJ. Рентгенологический анализ хронического склерозирующего остеомиелита нижней челюсти. Дентомаксиллофак Радиол. 1996;25(3):125–9.
КАС Статья Google ученый
-
Marschall JS, Flint RL, Kushner GM, Alpert B. Лечение остеомиелита нижней челюсти с сегментарной резекцией, сохранением нерва и немедленной реконструкцией. J Oral Maxillofac Surg. 2019;77(7):1490–504.
Артикул Google ученый
«>
Цезарь Б.К., Морган-Джонс Р.Л., Уоррен Р.Е., Уэйд Р.Х., Робертс П.Дж., Ричардсон Дж.Б. Закрытая двухпросветная аспирационная ирригация при лечении хронического диафизарного остеомиелита: долгосрочное наблюдение. J Bone Joint Surg (Br). 2009 г.;91(9):1243–8.
КАС Статья Google ученый
-
Чжао Ю., Лю Б., Ван С.П., Ван Ю.Н. Компьютерная денситометрия панорамных рентгенограмм в оценке заживления костей после энуклеации одонтогенных кератоцист нижней челюсти. Чин Дж. Дент Рез. 2010;13(2):123–6.
ПабМед Google ученый
-
Baltensperger M, Eyrich G. Остеомиелит челюстей: определение и классификация. В: Baltensperger MM, GKH E, редакторы. Остеомиелит челюстей. Берлин: Springer Berlin Heidelberg; 2009 г.. п. 5–56.
Глава Google ученый
-
Park MS, Eo MY, Myoung H, Kim SM, Lee JH.
 Ранняя диагностика остеомиелита челюстей с помощью простого цифрового панорамного анализа. Челюстно-лицевой пластический реконструктивный хирург. 2019;41(1):6.
Ранняя диагностика остеомиелита челюстей с помощью простого цифрового панорамного анализа. Челюстно-лицевой пластический реконструктивный хирург. 2019;41(1):6. Артикул Google ученый
-
Чен С.З., Ли Дж., Ли XY, Сюй Л.С. Влияние закрытия с помощью вакуума на микроциркуляцию в ране: экспериментальное исследование. Азиатский J Surg. 2005;28(3):211–7.
Артикул Google ученый
-
Банасевич Т., Борейша-Высоцкий М., Мейснер В., Малингер С., Шмея Дж., Косцинский Т. и др. Вакуумно-стимулирующая терапия у больных с обширными послеоперационными ранами, осложненными множественными свищами. Видеочир Инне Тех Малоинвазийне. 2011;6(3):155–63.
ПабМед ПабМед Центральный Google ученый
-
Ihan Hren N, Miljavec M. Спонтанное заживление крупных костных дефектов нижней челюсти.
 Int J Oral Maxillofac Surg. 2008;37(12):1111–6.
Int J Oral Maxillofac Surg. 2008;37(12):1111–6. КАС Статья Google ученый
-
Ким С.М., Эо М.Ю., Чо Ю.Дж., Ким Ю.С., Ли С.К. Иммунопреципитационный высокоэффективный жидкостный хроматографический анализ процесса заживления при хроническом гнойном остеомиелите челюсти. J Cranio-Maxillofac Surg. 2018;46(1):119–27.
Артикул Google ученый
-
Ким С.М., Эо М.Ю., Чо Ю.Дж., Ким Ю.С., Ли СК. Профили белков заживления ран в послеоперационном экссудате при остеонекрозе нижней челюсти, связанном с бисфосфонатами. Eur Arch Оториноларингол. 2017;274(9): 3485–95.
Артикул Google ученый
-
Zhang Y-G, Yang Z, Zhang H, Wang C, Liu M, Guo X и др. Влияние отрицательного давления на мезенхимальные стволовые клетки костного мозга человека in vitro. Подключить тканевый рез.
 2010;51(1):14–21.
2010;51(1):14–21. КАС Статья Google ученый
-
Y-g Z, Yang Z, Zhang H, Liu M, Qiu Y, Guo X. Технология отрицательного давления улучшает регенерацию кости при дефектах черепа кролика. BMC Расстройство опорно-двигательного аппарата. 2013;14(1):76.
Артикул Google ученый
-
Lavery LA, Ahn J, Ryan EC, Bhavan K, Oz OK, La Fontaine J, et al. Каковы оптимальные пороговые значения СОЭ и СРБ для диагностики остеомиелита у пациентов с инфекциями стоп, связанными с диабетом? Clin Orthop Relat Relat Res. 2019;477(7):1594–602.
Артикул Google ученый
-
Отделение челюстно-лицевой хирургии, Стоматологический научно-исследовательский институт, Школа стоматологии, Сеульский национальный университет, 101 Тэхак-ро, Чонно-гу, Сеул, 03080, Южная Корея
Буянбилег Содном-Иш, Ми Ён Эо, Ми Хён Сео, Чон Хо Ли и Сон Мин Ким
- Буянбилег Содном-Иш
Посмотреть публикации автора
Вы также можете искать этого автора в PubMed Google Scholar
- Mi Young Eo
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
- Mi Hyun Seo
Посмотреть публикации автора
Вы также можете искать этого автора в PubMed Google Scholar
- Jong Ho Lee
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
- Soung Min Kim
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
- -x
11
М. Х. Экман С Гринфилд W C Макки Дж. Б. Вонг С Каплан Л. Салливан Инфекции стопы у пациентов с диабетом: решение и анализ экономической эффективности JAMA1995273971220
12
B C B Пикколи М Дж Совен я Гал Шиблер Т Зауренманн Х Крессебух Синовит, акне, пустулез, гиперостоз, синдром остеита (SAPHO) в детском возрасте: отчет о десяти случаях и обзор литературы CJ Deslandre С Кребс Кахан Хронический рецидивирующий многоочаговый остеомиелит: пятилетние исходы в 14 педиатрических случаях Jt Bone Spine 20016832455110.
 1016/s1297-319x(01)00276-7
1016/s1297-319x(01)00276-7 14
Дж. Дж. Эккардт П. З. Вирганович Т Мар Агрессивный хирургический подход к лечению хронического остеомиелитаClin Orthop Relat Res199429822939
15
М Субрие Джей Джей Дубост Дж. М. Ристори Б Совези Дж. Л. Бюссьер Памидронат в лечении диффузного склерозирующего остеомиелита нижней челюсти. Oral Surg Oral Med Oral Pathol Oral Radiol Endod20019266374010.1067/моэ.2001.119739
16
Ф. Г. Марин Джей Ортабе Х Рейхлер Хронический диффузный склерозирующий остеомиелит нижней челюсти или нижнечелюстная локализация синдрома SAPHO Acta Stomatol Belg19969326571
17
М Монтонен Э Калсо Л Пюлккарен Б. М. Линдстрём С Линдквист Клодронат динатрия в лечении диффузного склерозирующего остеомиелита (ДСО) нижней челюсти.
 Int J устный Maxillofac Surg2001304313710.1054/ijom.2001.0061
Int J устный Maxillofac Surg2001304313710.1054/ijom.2001.0061 18
Дж. П. Меркестейн Р Х Грут Джей Бюстгальтеры Ди Джей Баккер Диффузный склерозирующий остеомиелит нижней челюсти: клинико-рентгенологические и гистологические данные у 27 пациентов Ю Суэй К Танимото М Мияучи Т Исикава Частичная резекция нижней челюсти для лечения диффузного склерозирующего остеомиелита: отчет о четырех случаях. J оральный Maxillofac Surg1997554410410.1016/s0278-2391(97)
-5 - прямой или смежный остеомиелит.
- hematogenous (blood-borne) osteomyelitis
- anaerobic osteomyelitis
- osteomyelitis due to vascular insufficiency
- osteomyelitis, pyogenic, acute
- osteomyelitis, pyogenic, chronic
- vertebral osteomyelitis
Ссылки на скачивание
Благодарности
Не применимо в этом разделе.
Финансирование
Это исследование было поддержано грантом № 03–2019-0043 Исследовательского фонда SNUDH и Программой фундаментальных научных исследований NRF, финансируемой Министерством образования (2017R1D1A1B04029339).

Информация об авторе
Авторы и организации
Авторы
Contributions
Все авторы прочитали и одобрили окончательный вариант рукописи.
 BS собирала, анализировала и интерпретировала данные; и написал рукопись. MYE и MHS участвовали в разработке этого исследования и координации исследования. JHL и SMK предоставили критический обзор и существенно переработали рукопись.
BS собирала, анализировала и интерпретировала данные; и написал рукопись. MYE и MHS участвовали в разработке этого исследования и координации исследования. JHL и SMK предоставили критический обзор и существенно переработали рукопись. Автор, ответственный за переписку
Переписка с Сон Мин Ким.
Декларация этики
Утверждение этики и согласие на участие
Процедуры исследования получили одобрение по этике Школы стоматологии Сеульского национального университета Институциональный контрольный совет (S-D20160039), а также Хельсинкскую декларацию 1964 г. и ее более поздние поправки или сопоставимые этические нормы. От всех пациентов было получено письменное информированное согласие.
Согласие на публикацию
Неприменимо.
Конкурирующие интересы
Буянбилег Содном-Иш, Ми Ён Эо, Ми Хён Сео, Чон Хо Ли и Сон Мин Ким заявляют, что у них нет конкурирующих интересов.
Дополнительная информация
Примечание издателя
Springer Nature остается нейтральной в отношении юрисдикционных претензий в опубликованных картах и институциональной принадлежности.

Права и разрешения
Открытый доступ Эта статья находится под лицензией Creative Commons Attribution 4.0 International License, которая разрешает использование, совместное использование, адаптацию, распространение и воспроизведение на любом носителе или в любом формате при условии, что вы укажете автора(ов) оригинала и источник, ссылку на лицензию Creative Commons и указать, были ли внесены изменения. Изображения или другие сторонние материалы в этой статье включены в лицензию Creative Commons на статью, если иное не указано в кредитной строке материала. Если материал не включен в лицензию Creative Commons статьи, а ваше предполагаемое использование не разрешено законом или выходит за рамки разрешенного использования, вам необходимо получить разрешение непосредственно от правообладателя. Чтобы просмотреть копию этой лицензии, посетите http://creativecommons.org/licenses/by/4.0/. Отказ Creative Commons от права на общественное достояние (http://creativecommons.
 org/publicdomain/zero/1.0/) применяется к данным, представленным в этой статье, если иное не указано в кредитной линии данных.
org/publicdomain/zero/1.0/) применяется к данным, представленным в этой статье, если иное не указано в кредитной линии данных. Перепечатки и разрешения
Об этой статье
Остеомиелит верхней челюсти: отчет о редком случае
Информация о журнале
Идентификатор журнала (nlm-ta): Инновационная публикация
Идентификатор журнала (идентификатор издателя): Инновационная публикация 901 901 903 Публикация 903 Идентификатор журнала (journal_submission_guidelines): https://www.adr.org.in/
Название: Archives of Dental Research
ISSN: 2277-3401
Информация о статье
Copyright: 2021
Date received: 5 August 2021
Date accepted: 25 September 2021
Publication date: 31 December 2021
Volume: 11
Issue: 2
DOI: 10.18231/j.adr.2021.022
[] Shallu Bansal[1]
Эл. [1]
Обозначение:
Аспирант
[] Абхишех Кумар[1]
Обозначение:
Аспирант
Кафедра челюстно-лицевой хирургии, Стоматологический колледж Сваргия Дадасахеб Калмег Смрути Нагпур, Махараштра Индия
Abstract
Лечение этого состояния включает секвестрэктомию и санацию некротизированной кости, а также удаление пораженных зубов с применением антибиотикотерапии и дополнительной терапии.
 1 Черепные кости и головной мозг могут быть вовлечены в остеомиелиты верхней челюсти.
1 Черепные кости и головной мозг могут быть вовлечены в остеомиелиты верхней челюсти.
Введение
Остеомиелит определяется как воспаление кости с последующей инфекцией медуллярной части, которая быстро распространяется на гаверсову систему и в надкостницу.2 Французский хирург Эдуард Шассеньяк в 1852 году описал остеомиелиты.3 В 1847 Rees описал остеомиелиты верхней челюсти.4
Рисунок 1
Фронтальный вид пациента.Секвестра и обертка были введены в 1764 году Джоном Хантером. Секвестр представляет собой карман мертвой кортикальной кости с абсцессом, а обертка представляет собой новую кость, образующуюся в ответ на секвестр.3 Хотя остеомиелиты челюстно-лицевой области стали менее распространенными после эры антибиотикотерапии. Существует много системных заболеваний, таких как сахарный диабет, ВИЧ, недоедание, химиотерапевтические агенты, которые делают пациента ослабленным иммунитетом, способствуя развитию остеомиелита.4 В основном остеомиелиты верхней челюсти по этиологии можно разделить на травматические, риногенные и одонтогенные (данные Макбетом в 1952).
 5
5 В неконтролируемых случаях диабета сообщается о 45,1% остеомиелитов верхней челюсти.6 Остеомиелиты нижней челюсти более распространены по сравнению с верхней челюстью из-за коллатерального кровоснабжения и тонкого кортикального слоя кости.
Лечение этого состояния включает секвестрэктомию и санацию некротизированной кости и удаление пораженных зубов с применением антибиотикотерапии и дополнительной терапии.1 Кости черепа и головной мозг могут быть вовлечены в остеомиелиты верхней челюсти. Чтобы избежать этих осложнений, необходим точный диагноз с агрессивным лечением.7 В этой статье мы представляем редкий случай двусторонней остеотомии верхней челюсти, когда 58-летняя женщина сообщила о почти отслоившемся секвестре.
История болезни
Женщина 58 лет из округа Тибби Хануман обратилась в отделение челюстно-лицевой хирургии с жалобами на боль и подвижность в верхней правой области челюсти в течение 4 месяцев. Больной также жалуется на затруднения при приеме пищи и питья с 2-х месяцев.
 Боль была легкой или умеренной, прерывистого характера, которая усиливалась при жевании и стихала после приема лекарств. Пациентка принимала самолечение примерно 2 месяца, когда ей не стало полностью легче, она пошла к местному стоматологу. Больная находилась под наблюдением участкового стоматолога в течение двух месяцев и была направлена в отделение для дальнейшего лечения. Общий осмотр показал, что она была в сознании, сотрудничала и хорошо ориентировалась во времени, месте и человеке. Внеротовое исследование показало наличие почти отслоившегося секвестра над левой верхней челюстью (фото 1). Двусторонней парестезии подглазничного нерва не было. При внутриротовом исследовании выявлен обнаженный альвеолярный отросток с 16 по 23. При пальпации прикреплен секвестр 16. Ортопантомограмма подтвердила клинический диагноз. (Рисунок 2) Случайный уровень сахара в крови, измеренный глюкометром, составил 349.мг/дл. Пациент был госпитализирован в больницу общего профиля Сурендера под наблюдением врачей и отделением челюстно-лицевой хирургии.
Боль была легкой или умеренной, прерывистого характера, которая усиливалась при жевании и стихала после приема лекарств. Пациентка принимала самолечение примерно 2 месяца, когда ей не стало полностью легче, она пошла к местному стоматологу. Больная находилась под наблюдением участкового стоматолога в течение двух месяцев и была направлена в отделение для дальнейшего лечения. Общий осмотр показал, что она была в сознании, сотрудничала и хорошо ориентировалась во времени, месте и человеке. Внеротовое исследование показало наличие почти отслоившегося секвестра над левой верхней челюстью (фото 1). Двусторонней парестезии подглазничного нерва не было. При внутриротовом исследовании выявлен обнаженный альвеолярный отросток с 16 по 23. При пальпации прикреплен секвестр 16. Ортопантомограмма подтвердила клинический диагноз. (Рисунок 2) Случайный уровень сахара в крови, измеренный глюкометром, составил 349.мг/дл. Пациент был госпитализирован в больницу общего профиля Сурендера под наблюдением врачей и отделением челюстно-лицевой хирургии. Перед хирургическим вмешательством было получено согласие врача. На следующий день было запланировано оперативное вмешательство под местной анестезией. Покраску и драпировку выполняли с соблюдением всех асептических мер предосторожности. Была дана местная анестезия (лидокаин с адреналином) (1:200000). С 16 участка отслоен секвестр, проведено сквозное промывание бетадином и физиологическим раствором. В качестве повязки накладывали марлевую салфетку с бетадиновой мазью. Образец был отправлен на гистопатологическое исследование, которое подтвердило диагноз остеомиелита верхней челюсти. Пациент находился в больнице в течение 10 дней, и уровень сахара в крови контролировался по скользящей шкале под наблюдением врача. Делали регулярные подкормки и поливы. Больная выписана 10 -й -й день, и ее случайный уровень сахара в крови был 175 мм/дл во время выписки. Через 6 месяцев наблюдения пациентка показала удовлетворительные результаты.
Перед хирургическим вмешательством было получено согласие врача. На следующий день было запланировано оперативное вмешательство под местной анестезией. Покраску и драпировку выполняли с соблюдением всех асептических мер предосторожности. Была дана местная анестезия (лидокаин с адреналином) (1:200000). С 16 участка отслоен секвестр, проведено сквозное промывание бетадином и физиологическим раствором. В качестве повязки накладывали марлевую салфетку с бетадиновой мазью. Образец был отправлен на гистопатологическое исследование, которое подтвердило диагноз остеомиелита верхней челюсти. Пациент находился в больнице в течение 10 дней, и уровень сахара в крови контролировался по скользящей шкале под наблюдением врача. Делали регулярные подкормки и поливы. Больная выписана 10 -й -й день, и ее случайный уровень сахара в крови был 175 мм/дл во время выписки. Через 6 месяцев наблюдения пациентка показала удовлетворительные результаты. Рисунок 2
Ортопантомограмма (ОПГ)
Обсуждение
Челюстно-лицевой остеомиелит является редким заболеванием, хотя очень редко встречается на верхней челюсти.
 При раннем обнаружении признаков остеомиелита лечение следует начинать как можно раньше. Если его не лечить, он распространится на другие области, снижая иммунитет, а защитный механизм хозяина вызовет быстрое распространение болезни. Наиболее частой причиной остеомиелита является предшествующая патология периапикальных тканей. Синусит и травмы встречаются реже. Это полимикробное заболевание, вызываемое многими микроорганизмами. Посев и подходящий антимикробный агент уменьшают симптомы заболевания.8 Предрасполагающими факторами челюстно-лицевого остеомиелита являются зубная инфекция, синусит, травма и радиационное облучение. Двумя основными причинами челюстно-лицевого остеомиелита являются зубные инфекции и синусит, согласно литературе. Из-за синусита чаще всего поражается лобная кость, в то время как верхняя челюсть поражается реже из-за плохого кровоснабжения. В этом случае неконтролируемый диабет оказывается основным фактором риска, вызывающим поражение верхней челюсти. Перавали и др.
При раннем обнаружении признаков остеомиелита лечение следует начинать как можно раньше. Если его не лечить, он распространится на другие области, снижая иммунитет, а защитный механизм хозяина вызовет быстрое распространение болезни. Наиболее частой причиной остеомиелита является предшествующая патология периапикальных тканей. Синусит и травмы встречаются реже. Это полимикробное заболевание, вызываемое многими микроорганизмами. Посев и подходящий антимикробный агент уменьшают симптомы заболевания.8 Предрасполагающими факторами челюстно-лицевого остеомиелита являются зубная инфекция, синусит, травма и радиационное облучение. Двумя основными причинами челюстно-лицевого остеомиелита являются зубные инфекции и синусит, согласно литературе. Из-за синусита чаще всего поражается лобная кость, в то время как верхняя челюсть поражается реже из-за плохого кровоснабжения. В этом случае неконтролируемый диабет оказывается основным фактором риска, вызывающим поражение верхней челюсти. Перавали и др. Сообщается, что 68% случаев остеомиелита верхней челюсти связаны с неконтролируемым диабетом. Так как при сахарном диабете наблюдается нарушение кровоснабжения челюсти и ослабление иммунной системы9., 10
Сообщается, что 68% случаев остеомиелита верхней челюсти связаны с неконтролируемым диабетом. Так как при сахарном диабете наблюдается нарушение кровоснабжения челюсти и ослабление иммунной системы9., 10 Существует множество вариантов визуализации остеомиелита, таких как компьютерная томография (КТ), магнитно-резонансная томография (МРТ), ультразвуковое исследование (УЗИ). Для диагностики этого состояния может быть достаточно простого панорамного рентгеновского снимка зубов. Однако течение заболевания можно увидеть только на МРТ-сканировании, которое обычно лучше, поскольку воспаленная ткань дает низкоинтенсивный сигнал в обычно ярком костномозговом жировом сигнале, также можно увидеть степень поражения. Это очень полезно для последующего лечения болезни.11, 12, 13
Считается, что патогенез заболевания заключается в относительно бессосудистой и ишемической природе инфицированной области, а изоляция создает области с низким содержанием кислорода и области, не проницаемые для антибиотиков.
 Пониженное давление кислорода снижает бактерицидную активность полиморфных лейкоцитов и приводит к исходному аэробному состоянию. Поступление антибиотиков в мертвую кость настолько медленное, что независимо от того, какая концентрация дается, обычно невозможно достичь целевой области. Даже если лечение рекомендуется для уровней в сыворотке крови, это может привести к неэффективной концентрации антибиотика в очаге инфекции.14,
Пониженное давление кислорода снижает бактерицидную активность полиморфных лейкоцитов и приводит к исходному аэробному состоянию. Поступление антибиотиков в мертвую кость настолько медленное, что независимо от того, какая концентрация дается, обычно невозможно достичь целевой области. Даже если лечение рекомендуется для уровней в сыворотке крови, это может привести к неэффективной концентрации антибиотика в очаге инфекции.14, Терапевтическое лечение варьируется от многих простых неинвазивных методов до более инвазивных радикальных методов лечения. К нехирургическим методам относятся антибиотики,15 нестероидные противовоспалительные препараты,15 гипербарическая оксигенация,16 терапия бисфосфонатами17, 18 в зависимости от типа остеомиелита. Хирургические методы включают удаление кожи, пересадку кожи, частичную (краевую) резекцию.19 К сожалению, консервативное лечение всегда приводит к множественным рецидивам заболевания, в то время как активное лечение может привести к тяжелому рецидиву сопутствующих заболеваний, и в последующем требуются реконструктивные операции или различные формы обтураторов.
 трудно поддается лечению. Несмотря на то, что есть много достижений в диагностике и лечении, это кажется трудным. Клинические, рентгенологические, гистологические и гематологические исследования очень важны в диагностике остеомиелитов. Хирургическое иссечение пораженной части и адекватное медикаментозное лечение обеспечивают значительный успех в случаях остеомиелита. В нашем случае секвестр почти оторвался, поэтому агрессивного хирургического вмешательства не понадобилось. Следовательно, лечение было возможно под местной анестезией, и была дана хирургическая повязка (бетадиновая повязка). Вторичная реконструкция планировалась через год. Были проведены исследования Pubmed, Medline и Google, и до сих пор не было зарегистрировано ни одного случая, в котором секвестр был бы почти отделен, так что это один из редких случаев, учитывая, что местный стоматолог не смог диагностировать этот остеомиелит. верхняя челюсть. Таким образом, мы хотим сделать вывод, что тщательная и своевременная диагностика важна для лечения такого рода патологий.
трудно поддается лечению. Несмотря на то, что есть много достижений в диагностике и лечении, это кажется трудным. Клинические, рентгенологические, гистологические и гематологические исследования очень важны в диагностике остеомиелитов. Хирургическое иссечение пораженной части и адекватное медикаментозное лечение обеспечивают значительный успех в случаях остеомиелита. В нашем случае секвестр почти оторвался, поэтому агрессивного хирургического вмешательства не понадобилось. Следовательно, лечение было возможно под местной анестезией, и была дана хирургическая повязка (бетадиновая повязка). Вторичная реконструкция планировалась через год. Были проведены исследования Pubmed, Medline и Google, и до сих пор не было зарегистрировано ни одного случая, в котором секвестр был бы почти отделен, так что это один из редких случаев, учитывая, что местный стоматолог не смог диагностировать этот остеомиелит. верхняя челюсть. Таким образом, мы хотим сделать вывод, что тщательная и своевременная диагностика важна для лечения такого рода патологий.
Источник финансирования
Нет.
Конфликт интересов
Нет.
Каталожные номера
1
Дж. В. Хадсон Остеомиелит челюстей: 50-летняя перспективаJ Oral and Maxillofac Surg199351121294130110.1016/s0278-2391(10)80131-4
2
К Манимаран П. С. Каннан Р Каннан Остеомиелит верхней челюсти с двусторонним поражением: клинический случайJ Indian Acad Dent Spec201122578
3
DJ Пинкус МБ Армстронг С. Р. Таллер Остеомиелит черепно-лицевого скелетаSemin Plast Surg200923273910.1055/s-0029-1214159Thieme Medical Publishers
4
С. П. Лумба Нирола Б. С. Гревал Заживший остеомиелит верхней челюсти с зубом на дне носа J Laryngol Otol1971858877910.1017/s002221510007417x
5
С.
 Р. Реге
К.Л. Шах
П. Т. Марфатия
Остеомиелит верхней челюсти с экструзией зубов в дне носа, требующий удаления J Laryngol Otol1970845533510.1017/s0022215100072194
Р. Реге
К.Л. Шах
П. Т. Марфатия
Остеомиелит верхней челюсти с экструзией зубов в дне носа, требующий удаления J Laryngol Otol1970845533510.1017/s0022215100072194 6
Джей Юнг С Ким Джей С Парк С. Р. Ли Джей Х Чон И Джей Квон Лечение опасного для жизни острого остеомиелита челюсти на фоне химиотерапии: клинический случай J Dent Anesth Pain Med2020204251910.17245/jdapm.2020.20.4.251
7
В Гупта я Сингх С Гоял М Кумар Сингх Г Двиведи Остеомиелит верхней челюсти — редкое проявление: клинический случай и обзор литературы Int J Otorhinolaryngol Head Neck Surg201733771610.18203/issn.2454-5929.johns20173068
8
Л. М. Юно Б Люссье П Дюбрей Л Шуинар C Десево Профилактика и лечение экспериментального остеомиелита у собак с помощью имплантатов из сшитого высокоамилозного крахмала, нагруженных ципрофлоксацином Р К Перавали Б Джайаде Джоши М Ширганви Си Би Рао К.
 Гопалкришнан
Остеомиелит верхней челюсти у плохо контролируемых диабетиков в сельской индийской популяции.0013
Гопалкришнан
Остеомиелит верхней челюсти у плохо контролируемых диабетиков в сельской индийской популяции.0013 10
Г. Ф. Курбуш P Фото К. Т. Голл Ретроспективная оценка остеомиелита: этиология, демография, факторы риска и лечение в 35 случаях. Хирургия полости рта, медицина полости рта, патология полости ртаOral Surg Oral Med Oral Pathol19927421495410.1016/0030-4220(92)
20
С. Р. Бевин C Y Внутрь Э. Э. Келлер Хирургическое лечение первичного хронического остеомиелита: долгосрочный ретроспективный анализ.
Секвестра
jats-html.xsl
NORD (Национальная организация редких заболеваний)
Остеомиелит
NORD выражает благодарность Оливии Ганеску, кандидату медицинских наук, медицинский факультет Университета Макгилла, и Майклу Андерсону, терапевту, инфекционисту Kankakee, IL, за помощь в подготовке этого отчета.

Синонимы остеомиелита
Подразделы остеомиелита
General Discussion
Summary
Остеомиелит можно разделить на « остео », что означает кость, и « миелит », что означает воспаление жировой ткани внутри кости. Остеомиелит вызывается инфекцией кости или сустава и может быть как острым, так и хроническим. Это может произойти в любом возрасте и вовлечь любую кость. Эти инфекции могут быть вызваны одним или несколькими типами бактерий и/или грибков. В порядке частоты остеомиелит может быть результатом травмы, хирургического вмешательства, введения сустава или любого типа протезного материала; это может быть связано с отсутствием кровотока при инфекциях стопы, связанных с диабетом, или может быть результатом инфекции, которая распространилась через кровь и достигла костей (наблюдается в основном у детей препубертатного возраста или пожилых людей).

У детей и подростков наиболее часто поражаются длинные кости ног и рук. У взрослых остеомиелит чаще всего поражает позвонки позвоночника и/или бедра. Однако конечности часто поражаются из-за кожных ран, травм и операций. Распространенность этого заболевания зависит от возрастной группы и рассматриваемой категории заболевания. Что касается распространения инфекции через кровь на кости, которая является наиболее распространенным типом у детей, в Соединенных Штатах оценивается 2-5 случаев на 10 000 человек, при этом, по оценкам, более высокая заболеваемость в развивающихся странах. Пожилые люди более склонны к остеомиелиту, потому что у них больше нарушений, которые могут привести к инфекции, а именно ортопедические операции и сахарный диабет.
Общая наблюдаемая тенденция развития остеомиелита заключается в том, что он увеличивается за последние несколько десятилетий. Это может быть связано с тем, что мы стали лучше диагностировать остеомиелит, а также с тем, что увеличивается распространенность определенных факторов риска, а именно диабета.
 Пациенты с остеомиелитом могут иметь множество симптомов, начиная от открытой раны, которая обнажает сломанную кость, до отсутствия явного поражения кожи, но с сопутствующим отеком, болью в костях, повышением температуры нижних конечностей и болезненностью при осмотре. При соответствующей диагностике антибиотики могут составлять эффективную схему лечения, но могут включать хирургическое удаление омертвевших костей при хроническом остеомиелите.
Пациенты с остеомиелитом могут иметь множество симптомов, начиная от открытой раны, которая обнажает сломанную кость, до отсутствия явного поражения кожи, но с сопутствующим отеком, болью в костях, повышением температуры нижних конечностей и болезненностью при осмотре. При соответствующей диагностике антибиотики могут составлять эффективную схему лечения, но могут включать хирургическое удаление омертвевших костей при хроническом остеомиелите. Введение
Остеомиелит — одно из старейших когда-либо зарегистрированных заболеваний. Доказательства болезни были обнаружены в сломанном позвоночнике пермской рептилии около 250 миллионов лет назад. Это доказательство состояло из воспаления кости, основанного на шероховатой опухшей области над переломом, что намекало на то, что травма действительно была инфицирована. Гиппократ (460-370 гг. до н.э.) также распознал инфекцию после перелома костей, но только в 1773 году англичанин по имени Уильям Бромфилд опубликовал информацию о наблюдаемом «абсцессе в мозговом веществе», имея в виду инфицированные жировые ткани во внутренней полости кости.
 В 1844 году французский врач и известный хирург Огюст Нелатон ввел термин «остеомиелит», который описывал инфекционное заболевание всей кости, но включал слово «ит» для обозначения воспалительного повреждения. Кость обычно хорошо борется с инфекцией, но травма, бактериемия, хирургическое вмешательство или введение инородного тела могут нарушить кровоток и привести к развитию остеомиелита. Ранняя диагностика очень важна, потому что быстрое введение антибиотиков может предотвратить необратимую потерю костной массы.
В 1844 году французский врач и известный хирург Огюст Нелатон ввел термин «остеомиелит», который описывал инфекционное заболевание всей кости, но включал слово «ит» для обозначения воспалительного повреждения. Кость обычно хорошо борется с инфекцией, но травма, бактериемия, хирургическое вмешательство или введение инородного тела могут нарушить кровоток и привести к развитию остеомиелита. Ранняя диагностика очень важна, потому что быстрое введение антибиотиков может предотвратить необратимую потерю костной массы. Признаки и симптомы
Причины
Традиционно остеомиелит представляет собой инфекцию костей, которая подразделяется на три категории: (1) инфекция костей, которая распространяется через кровоток (гематогенный остеомиелит) (2) остеомиелит, вызываемый бактериями, которые получить доступ к кости непосредственно из соседнего очага инфекции (наблюдается при травме или хирургическом вмешательстве) и (3) остеомиелит, который является результатом инфекции диабетической стопы или любой другой причины снижения кровоснабжения костей.
 Таким образом, факторы риска уязвимости костей к остеомелиту включают недавнюю травму, наличие диабета, пребывание на гемодиализе, внутривенное употребление наркотиков и удаление селезенки. Остеомиелит — инфекция, часто вызываемая Бактерии стафилококка . Хотя некоторые случаи остеомиелита имеют неизвестные причины, инфекция обычно передается через кровоток из одной области тела в другую (гематогенный остеомиелит). Эти инфекции крови обычно вызываются видами Staphylococcus aureus , Streptococcus и аэробными грамотрицательными бациллами. Если у пациента нарушена иммунная система, М.tuberculosis, виды Brucella и грибы должны быть включены в исследование в качестве возможных возбудителей.
Таким образом, факторы риска уязвимости костей к остеомелиту включают недавнюю травму, наличие диабета, пребывание на гемодиализе, внутривенное употребление наркотиков и удаление селезенки. Остеомиелит — инфекция, часто вызываемая Бактерии стафилококка . Хотя некоторые случаи остеомиелита имеют неизвестные причины, инфекция обычно передается через кровоток из одной области тела в другую (гематогенный остеомиелит). Эти инфекции крови обычно вызываются видами Staphylococcus aureus , Streptococcus и аэробными грамотрицательными бациллами. Если у пациента нарушена иммунная система, М.tuberculosis, виды Brucella и грибы должны быть включены в исследование в качестве возможных возбудителей. Полиартикулярный септический артрит может быть связан с остеомиелитом и является результатом выделения гноя в суставы. Таким образом, отложение гноя приводит к септическому артриту, и поэтому у больного могут наблюдаться озноб, утомляемость, лихорадка, невозможность двигать конечностью с инфицированным суставом из-за сильной боли, отека и тепла на ощупь.
 Септический артрит чаще встречается у пациентов с воспалительным заболеванием суставов или у тех, кто перенес обширную системную бактериальную инфекцию (сепсис). Употребление инъекционных наркотиков также является фактором риска септического артрита и часто также связано с эндокардитом.
Септический артрит чаще встречается у пациентов с воспалительным заболеванием суставов или у тех, кто перенес обширную системную бактериальную инфекцию (сепсис). Употребление инъекционных наркотиков также является фактором риска септического артрита и часто также связано с эндокардитом. Пораженные группы населения
Остеомиелит является распространенным заболеванием, поражающим мужчин и женщин в равной степени. Остеомиелит чаще поражает людей моложе 20 лет или взрослых старше 50 лет. Несмотря на более высокую заболеваемость инфекциями костей у взрослых, проживающих в развивающихся странах, пациенты, находящиеся на гемодиализе, потребители инъекционных наркотиков и пациенты с диабетом также более восприимчивы к этой инфекции. Остеомиелит, который является результатом инфекции, которая распространилась через кровь, чаще встречается у детей, чем у взрослых. Прививка или прямой остеомиелит, как правило, чаще возникает у молодых людей в условиях травмы и связанной с ней операции.
 Когда прямой остеомиелит действительно возникает у взрослых, он обычно является вторичным по отношению к инфицированной язве от диабета или инфекции от полной замены сустава.
Когда прямой остеомиелит действительно возникает у взрослых, он обычно является вторичным по отношению к инфицированной язве от диабета или инфекции от полной замены сустава. Диагностика
Постановка правильного диагноза остеомиелита имеет решающее значение для обеспечения быстрого и адекватного лечения. Различные методы визуализации играют ключевую роль в ранней диагностике и последующем наблюдении. Симптомы остеомиелита могут напоминать симптомы многих других заболеваний костей. Сканирование костей и биопсия костей — это тесты, которые помогают диагностировать это заболевание, чтобы можно было немедленно начать лечение.
Диагноз остеомиелита обычно устанавливается с помощью бактериальной культуры из биопсии кости в сочетании с маркерами из гистологического отчета и обнаружением воспалений и/или остеонекроза. В случае положительной бактериальной культуры и рентгенологических данных, указывающих на остеомиелит, биопсия кости может не потребоваться.
Диагностика хронического остеомиелита может оказаться сложной задачей при наличии протезного материала, изъязвлений кожи или мягких тканей или сосудистой недостаточности.
 Однако дренирующий свищевой ход почти всегда является диагностическим признаком хронического остеомиелита. Дополнительные проявления хронического остеомиелита включают незаживающие переломы и абсцесс Броди (особая форма хронического остеомиелита, возникающая после острой атаки организма, вирулентность которого в равной степени соответствует резистентности пациентов). Абсцесс Броди также называют отдельной формой подострого остеомиелита.
Однако дренирующий свищевой ход почти всегда является диагностическим признаком хронического остеомиелита. Дополнительные проявления хронического остеомиелита включают незаживающие переломы и абсцесс Броди (особая форма хронического остеомиелита, возникающая после острой атаки организма, вирулентность которого в равной степени соответствует резистентности пациентов). Абсцесс Броди также называют отдельной формой подострого остеомиелита. Клиническое обследование и обследование
Клинический подход к пациентам с подозрением на остеомиелит, включая сбор анамнеза и физикальное обследование, а также оценку любых предрасполагающих факторов, включая диабет, сосудистые патологии, любые недавние процедуры в анамнезе, инъекционные препараты использование и любая связанная с этим травма. При подозрении на остеомиелит на основании клинического анамнеза и других физикальных данных можно заказать простые рентгенограммы пораженных костей, лабораторную оценку воспаления и посев крови. Если у пациента диабет и есть симптомы, относящиеся к стопе, или если у пациента есть симптомы, относящиеся к позвоночнику, тогда методом выбора является магнитно-резонансная томография (МРТ).
Если у пациента диабет и есть симптомы, относящиеся к стопе, или если у пациента есть симптомы, относящиеся к позвоночнику, тогда методом выбора является магнитно-резонансная томография (МРТ). У пациентов с диабетом тест «зонд-кость» также можно использовать в качестве инструмента скрининга при подозрении на остеомиелит. Основой этого теста является то, что если зонд может достичь кости, то же самое могут сделать и бактерии. Было показано, что тест «датчик к кости» помогает установить диагноз диабетического остеомиелита стопы у пациентов с высоким риском и помочь исключить его у пациентов с низким риском. Однако это не диагностический инструмент.
Рентгенологические данные не указывают на необходимость биопсии кости, за исключением случаев, когда культура крови положительна на такие бактерии, как Staphylococcus aureus или Pseudomonas aeruginosa . Затем бактериальный посев из биопсии кости можно использовать для направления антимикробной терапии. При отсутствии каких-либо признаков, обнаруженных на МРТ или КТ, остеомиелит маловероятен.

Стандартная терапия
Лечение
Лечение остеомиелита зависит от распространенности инфекции. Может потребоваться хирургическое дренирование и очистка зараженного участка, а затем продолжение лечения антибиотиками. В некоторых случаях может потребоваться костный трансплантат.Для предотвращения остеомиелита у взрослых после открытой травмы следует вводить профилактические антибиотики внутривенно (внутривенно) для снижения риска инфекции мягких тканей. Если возможно, антибактериальная терапия должна быть адаптирована к результатам тканевой культуры. Однако, если состояние пациента нестабильно, а результаты посева получить невозможно, следует назначить антибиотики широкого спектра действия. Если и после того, как инфекционный организм был идентифицирован, остеомиелит обычно лечат массивными дозами соответствующего режима антибиотиков. Лечение внутривенным введением антибиотиков не редкость, хотя некоторые из новых антибиотиков эффективны при пероральном введении.

Лечение антибиотиками может длиться от нескольких дней до нескольких недель, но продолжительность терапии не определена и обычно определяется индивидуально в зависимости от прогресса конкретного пациента. Антибиотикотерапия остеомиелита обычно требует длительного режима лечения, как правило, в виде амбулаторного внутривенного введения антибиотиков. Многие эксперты отдают предпочтение внутривенной противомикробной терапии на срок до 6 недель после того, как очаг инфекции был дренирован и очищен хирургическим путем. Это особенно верно для пациентов с сосудистыми заболеваниями, потому что антибиотики с трудом достигают кости, поэтому предпочтительнее длительный режим.
Крайне важно, чтобы диабетики и люди с сосудистыми заболеваниями получали как можно более быстрое лечение при подозрении на остеомиелит. Если не лечить, это заболевание может привести к разрушению костей и окружающих тканей и может привести к ампутации пораженных пальцев ног или стопы. Другое лечение является симптоматическим и поддерживающим.
 Любая инфекция протезного сустава должна лечиться путем немедленного удаления протеза и повторной имплантации.
Любая инфекция протезного сустава должна лечиться путем немедленного удаления протеза и повторной имплантации. Дополнительные методы лечения включают гипербарическую оксигенацию и терапию ран отрицательным давлением (закрытие с помощью вакуума). Это связано с тем, что кислород может помочь иммунным клеткам функционировать, поскольку остеомиелит связан со снижением кровотока и ограниченным доступом кислорода к инфицированной костной ткани.
Investigational Therapies
Информация о текущих клинических испытаниях размещена в Интернете по адресу https://clinicaltrials.gov/. Все исследования, финансируемые правительством США, а некоторые из них поддерживаются частным сектором, публикуются на этом правительственном веб-сайте.
Для получения информации о клинических испытаниях, проводимых в Клиническом центре NIH в Бетесде, штат Мэриленд, обращайтесь в отдел набора пациентов NIH:
Бесплатный звонок: (800) 411-1222
Телетайп: (866) 411-1010
Электронная почта: [email защищено]Некоторые текущие клинические испытания также размещены на следующей странице веб-сайта NORD:
https://rarediseases. org/for-patients-and-families/information-resources/info-clinical-trials-and-research-studies /
org/for-patients-and-families/information-resources/info-clinical-trials-and-research-studies / Для получения информации о клинических испытаниях, спонсируемых из частных источников, обращайтесь по телефону:
http://www.centerwatch.com/Для получения информации о клинических испытаниях, проводимых в Европе, обращайтесь по телефону:
https://www.clinicaltrialsregister.eu/Каталожные номера
ОБЗОРНЫЕ СТАТЬИ
Colston J, Atkins B. Инфекции костей и суставов. Клин Мед (Лондон). 2018; 18(2):150-4.Лам К., ван Астен С.А., Нгуен Т., Лафонтен Дж., Лавери Л.А. Диагностическая точность зондирования кости для выявления остеомиелита при диабетической стопе: систематический обзор. Клин Инфекция Дис. 2016; 63(7): 944-8.
Кремерс, Х. М. и др., Тенденции в эпидемиологии остеомиелита: популяционное исследование, 1969–2009 гг. J Bone Joint Surg Am. 2015 г.; 97(10): 837-45.
Пинеда С., Эспиноса Р., Пена А. Рентгенографическая визуализация при остеомиелите: роль простой рентгенографии, компьютерной томографии, ультрасонографии, магнитно-резонансной томографии и сцинтиграфии.
 Семин Пласт Хирург. 2009 г.; 23(2): 80-9.
Семин Пласт Хирург. 2009 г.; 23(2): 80-9. Фриц Дж. М., Макдональд Дж. Р. Остеомиелит: подход к диагностике и лечению. ФизСпортмед. 2008 г.; 36(1): nihpa116823.
Кленерман, Л., История остеомиелита из Журнала хирургии костей и суставов: с 1948 по 2006 год. J Bone Joint Surg Br. 2007 г.; 89(5): 667-70.
Залаврас С.Г., Пацакис М.Дж., Холтом П. Местная антибиотикотерапия при лечении открытых переломов и остеомиелита. Клин Ортоп. 2004;(427):86-93.
Джуд Э.Б., Ансворт П.Ф. Оптимальное лечение инфицированных диабетических язв стопы. Препараты старения 2004; 21:833-50.
Harden SP, Argent JD, Blaquiere RM. Болезненный склероз лечебного конца ключицы. Клин Радиол. 2004;59:992-99.
Сайгал Г. Азуз Э.М., Абденур Г. Визуализация остеомиелита с особым упором на детей. Семин Опорно-двигательный аппарат Радиол. 2004;8:243-53.
Аркун Р. Паразитарные и грибковые заболевания костей и суставов. Семин Опорно-двигательный аппарат Радиол.. 2004;8:231-42.

Лаззарини Л., Мадер Дж. Т., Калхун Дж. Х. Остеомиелит длинных костей. J Bone Joint Surg Am. 2004; 86-А: 2305-18.
Лью Д.П., Вальдвогель Ф.А. Остеомиелит. Ланцет 2004; 364 (9431): 369-79.
Липский Б.А., Берендт А.Р., Дири Х.Г. и др. Диагностика и лечение инфекций диабетической стопы. Клин Инфекция Дис. 2004 г.; 39(7): 885-910.
Макларен AC. Материалы, альтернативные акриловому костному цементу, для доставки депо-антибиотиков при ортопедических инфекциях. Клин Ортоп. 2004;(427):101-06.
Гульельмо Б.Дж., Любер А.Д., Палетта Д., младший, Джейкобс Р.А. Цефтриаксоновая терапия стафилококкового остеомиелита: обзор. Клин Инфекция Дис. 2000 г.; 30(1): 205-7.
Haas DW, McAndrew MP. Бактериальный остеомиелит у взрослых: новые подходы к диагностике и лечению. Am J Med 1996; 101(5): 550-61.
Вальдвогель Ф.А., Медофф Г., Шварц М.Н. Остеомиелит: обзор клинических особенностей, терапевтических соображений и необычных аспектов. 3. Остеомиелит, связанный с сосудистой недостаточностью.
 N Engl J Med. 1970; 282(6): 316-22.
N Engl J Med. 1970; 282(6): 316-22. ИНТЕРНЕТ
Лалани Т., Секстон Д., Барон Э. Обзор остеомиелита у взрослых. Последнее обновление темы: 28 марта 2019 г. https://www.uptodate.com/contents/overview-of-osteomyelitis-in-adults?source=history_widget По состоянию на 24 июня 2019 г.Шах М. Шарко Артропатия. Обновлено: 21 июня 2018 г. https://emedicine.medscape.com/article/1234293-overview По состоянию на 24 июня 2019 г.
Кошхал К., Подострый остеомиелит (абсцесс Броди). Обновлено: 9 августа, 2018. https://emedicine.medscape.com/article/1248682-overview По состоянию на 24 июня 2019 г.
Годы публикации
1989, 1991, 1997, 1998, 2005, 2019
Редкое заболевание NORD предназначена только для образовательных целей и не предназначена для замены консультации врача или другого квалифицированного медицинского работника.Содержание веб-сайта и баз данных Национальной организации редких заболеваний (NORD) защищено авторским правом и не может быть воспроизведено, скопировано, загружено или распространено каким-либо образом в коммерческих или общественных целях без предварительного письменного разрешения и одобрения.

- E. Indrizzi, V. Terenzi, G. Renzi, M. Bonamini, A. Bartolazzi, G.

 ru
ru