Воспаление надкостницы зуба: симптомы и лечение
Многим людям знакомо такое явление, как флюс – когда щека рядом с больным зубом распухает буквально на глазах и обезболивающие препараты не спасают от острых болевых ощущений. Это воспалилась надкостница зуба, или же, как говорят медики, развился одонтогенный периостит челюстей. Данное заболевание само по себе является осложнением стоматологических проблем (пародонтита, периодонтита), но при отсутствии правильного лечения такое воспаление также может стать причиной развития еще более серьезных осложнений.
Почему может воспалиться надкостница зуба?
Наиболее распространен одонтогенный периостит челюстей, то есть воспалительный процесс, спровоцированный заболеваниями зубов или околозубных тканей. Глубокий кариес, пульпит, периодонтит (воспалительный процесс на верхушке зубного корня), пародонтит – все эти заболевания, если не лечить их вовремя, приводят к появлению флюса. Также одной из причин развития воспалительного процесса может стать альвеолит – воспаление зубной лунки, в некоторых случаях возникающее после удаления зуба.
Гораздо реже встречается токсический периостит, обусловленный проникновением инфекции через кровь или лимфу (обычно при каком-либо общем инфекционном заболевании). Также заболевание может быть вызвано травмами челюстной кости или окружающих ее мягких тканей.
Виды и формы заболевания
По форме заболевания выделяют такие его виды: простой, серозный, гнойный, фиброзный, оссифицирующий. Наиболее распространены серозная и гнойная формы. По остроте течения воспалительного процесса выделяют острый и хронический периостит челюсти.
Симптомы воспаления надкостницы зуба и характер его протекания во многом определяется видом заболевания, поэтому в отдельных случаях симптоматика может заметно отличаться.
Воспаление надкостницы зуба: симптомы
В зависимости от формы и локализации процесса симптомы могут быть следующими:
- Общая симптоматика: выраженные болевые ощущения на участке воспаления, припухлость, заметный отек, изменение цвета десны, подвижность зубной единицы, послужившей источником распространения патологического процесса.
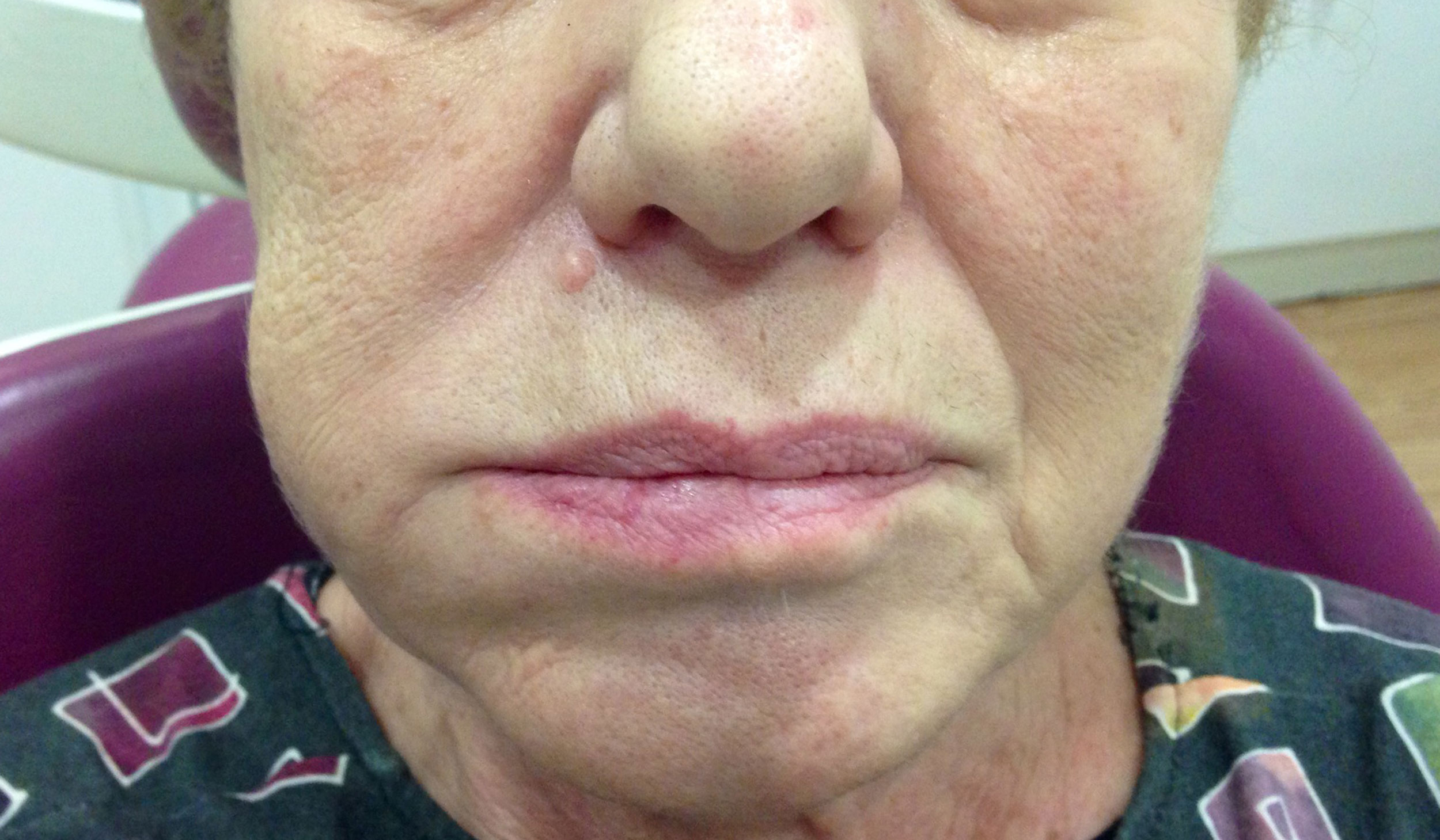
 В зависимости от расположения очага инфекции отечность лица будет выглядеть по-разному: при развитии воспаления рядом с передними зубами отекает верхняя губа или средняя треть лица, при воспалении рядом с жевательными зубами отекает щека, иногда нижнее веко, околоушная область. Оценить, как выглядят различные виды отека при воспалении надкостницы зуба, можно по фото.
В зависимости от расположения очага инфекции отечность лица будет выглядеть по-разному: при развитии воспаления рядом с передними зубами отекает верхняя губа или средняя треть лица, при воспалении рядом с жевательными зубами отекает щека, иногда нижнее веко, околоушная область. Оценить, как выглядят различные виды отека при воспалении надкостницы зуба, можно по фото. - Острый серозный периостит нижней или верхней челюсти сопровождается выраженным покраснением слизистых, быстрым развитием отека, повышением температуры тела. Общие симптомы при данной форме воспаления выражены особенно ярко.
- При острой гнойной форме заболевания характерны сильная резкая боль, причем болевые ощущения утихают под воздействием холода и становятся сильнее от воздействия тепла. Нарушается сон, аппетит, заметно повышается температура, ухудшается общее состояние больного. Боль в большинстве случаев иррадиирует по ветвям соответствующих нервов. К примеру, острый гнойный периостит нижней челюсти может давать о себе знать болевыми ощущениями в области шеи, подбородка, уха и височно-нижнечелюстного сустава.
 Гнойный периостит верхней челюсти чаще провоцирует боли в области глазницы, височной кости, уха.
Гнойный периостит верхней челюсти чаще провоцирует боли в области глазницы, височной кости, уха. - Хроническая форма заболевания встречается довольно редко, причем обычно развивается хронический периостит нижней челюсти. Симптомы при этом выражены слабо, отек почти незаметен и может постепенно развиваться в течение очень длительного времени. Боль и дискомфорт проявляются время от времени (периоды обострения).
На начальной стадии воспалительного процесса он обычно носит серозную форму, в дальнейшем, без отсутствия лечения, переходя в гнойную. При большом скоплении гноя сформировавшийся абсцесс может прорываться с истечением гнойного содержимого в ротовую полость. При этом отек уменьшается, боль ослабевает. Некоторые пациенты в таком случае успокаиваются, считая, что проблема решена, и не спешат обращаться к стоматологу. На самом деле это только временное облегчение, поскольку патологический процесс может возобновиться в любую минуту.
Периостит у детей
У детей воспалительный процесс развивается обычно в результате невылеченного кариеса молочных зубок, при инфекционных заболеваниях или при травмах.
Особого внимания требует периостит верхней челюсти у ребенка, который при локализации в области неба может не изменять черты лица – отек формируется внутри ротовой полости и заметить его можно только по характерной выпуклой припухлости на небе. Абсцесс постепенно разрастается, захватывая слизистые зоны глотки и языка, что вызывает болезненные ощущения при глотании и жевании. В случае появления у ребенка таких симптомов, как повышение температуры, ухудшение аппетита, болезненное глотание необходимо обязательно проверить, не вызвано ли подобное состояние развивающимся флюсом верхней челюсти.
Возможные осложнения и диагностика
При ненадлежащем лечении заболевания в скором времени развиваются очень серьезные осложнения: остеомиелит (гнойное воспаление костной ткани, провоцирующее ее некроз), флегмона (разлитой гнойный процесс, поражающий близлежащие ткани и требующий немедленного хирургического вмешательства), сепсис (общее инфицирование организма, часто заканчивающееся смертью больного). Каждое из таких состояний требует неотложной медицинской помощи и длительного, кропотливого лечения. Поэтому лучше не доводить ситуацию до появления осложнений и обращаться к стоматологу при первых же признаках воспалительного процесса.
Каждое из таких состояний требует неотложной медицинской помощи и длительного, кропотливого лечения. Поэтому лучше не доводить ситуацию до появления осложнений и обращаться к стоматологу при первых же признаках воспалительного процесса.
Чтобы установить точный диагноз, врачу потребуется провести дифференциальную диагностику с применением инструментальных диагностических методов (рентгенография, КТ). Данное заболевание по симптоматике сходно с острым периодонтитом, острым воспалением слюнных желез, лимфаденитами, остеомиелитом. Поэтому для назначения адекватного лечения потребуется исключить эти состояния и точно определить причину плохого самочувствия пациента.
Воспаление надкостницы зуба: лечение
Периостит нижней и верхней челюсти лечения требует практически одинакового, несмотря на некоторую разницу в симптоматике и локализации очагов поражения. Причем потребуется комплексная терапия, которая позволит в короткие сроки устранить инфекционно-воспалительный очаг и не допустить появления рецидивов:
- Хирургическое лечение.
 Вскрытие гнойного мешка с удалением содержимого и тщательной очисткой от остатков гноя – обязательная процедура в данном случае. Вмешательство проводится под местной анестезией. На начальной стадии заболевания (при его серозной форме) есть возможность обойтись без хирургического вмешательства. В этом случае врач проводит эндодонтическое лечение (депульпацию, чистку и лечение корневых каналов, антибактериальную терапию).
Вскрытие гнойного мешка с удалением содержимого и тщательной очисткой от остатков гноя – обязательная процедура в данном случае. Вмешательство проводится под местной анестезией. На начальной стадии заболевания (при его серозной форме) есть возможность обойтись без хирургического вмешательства. В этом случае врач проводит эндодонтическое лечение (депульпацию, чистку и лечение корневых каналов, антибактериальную терапию). - Медикаментозная терапия. Назначение антибактериальных и противовоспалительных препаратов для устранения воспалительных явлений (отечность, гиперемия, повышение температуры, болезненность) и инфекции.
- Физиотерапевтические процедуры. Ионофорез, ультразвуковая или лазерная терапия, электрофорез, парафинотерапия – все эти процедуры обычно направлены на рассасывание уплотнений, образующихся в результате патологического процесса. Как правило, физиотерапия применяется при хронических формах заболевания, однако в ряде случаев она может использоваться в комплексном лечении острых гнойных форм.

Антибиотики при воспалении надкостницы зуба назначаются в процессе лечения обязательно, они необходимы для устранения бактериальной инфекции, которая является одной из причин развития гнойно-воспалительного процесса. Препараты врач подбирает, исходя из степени выраженности заболевания, общего состояния организма пациента и возможного наличия сопутствующих заболеваний. Наряду с антибиотиками при периостите челюсти в качестве лечения назначаются также антигистаминные средства (противоаллергические), которые позволяют снизить медикаментозную нагрузку на иммунную систему, а также препараты кальция.
Успешность лечения во многом зависит от своевременного обращения пациента к врачу и эффективности самой терапии. И если в первом случае все зависит от пациента – его сознательного отношения к собственному здоровью, то во втором успешность лечения полностью определяется квалификацией и опытом стоматолога, к которому пациент обратился.
Чем лечить воспаление надкостницы зуба до визита к врачу?
Самолечение при любых гнойных процессах очень опасно, поэтому рекомендуется при первых же симптомах заболевания обязательно обращаться к стоматологу. Однако до визита к врачу пациент может несколько облегчить свое состояние, приложив к щеке со стороны поражения холод и прополоскав рот раствором антисептика комнатной температуры (содо-солевой раствор хлоргексидин, отвары ромашки или шалфея). А вот чего делать категорически нельзя:
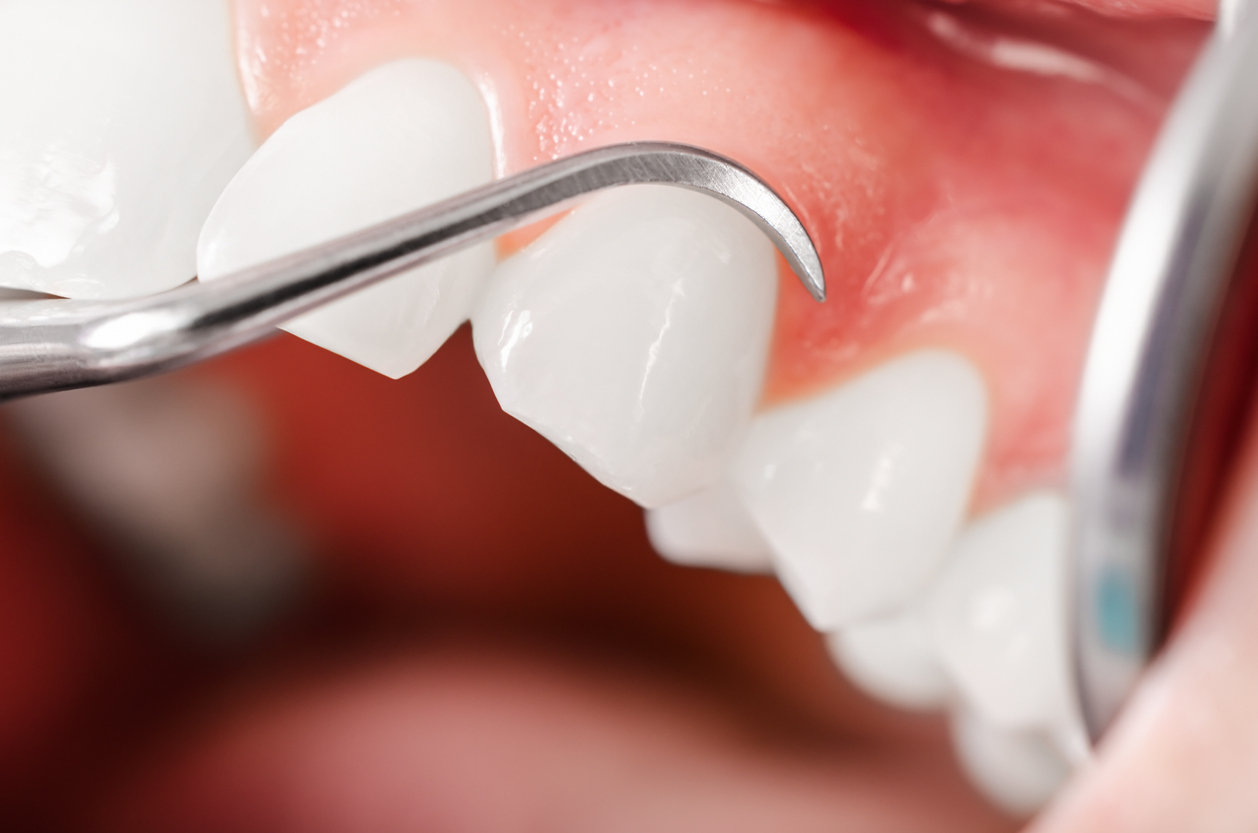
- Самостоятельно накладывать какие-либо повязки или пользоваться медикаментозными препаратами без назначения врача.
- Перед визитом к стоматологу лучше не принимать анальгетики.
- Если предстоит хирургическое вмешательство (вскрытие гнойника), нельзя принимать аспирин, поскольку он меняет реологические свойства крови и может стать причиной кровотечения.
Воспаление надкостницы зуба — лечение и профилактика в клинике А-медик
Часто ли у вас возникала зубная боль? Наверно, каждый второй человек сталкивался хоть раз в своей жизни с этой проблемой. В такие моменты у него появляется только одно желание – как можно быстрее избавиться от неё. В ход идут различные средства, начиная от медицинских препаратов, заканчивая народными методами. Спустя несколько минут, болезненные ощущения проходят и человеку становится намного легче. Зачастую именно на этом этапе, его спасительные действия прекращаются. Многие люди забывают, что боль является первым признаком развития патологического процесса в ротовой полости. Тем более, если она сопровождается повышением температуры тела и опуханием десны. Все перечисленные симптомы указывают на стоматологическое заболевание, под названием периостит или по-другому флюс.
Тем более, если она сопровождается повышением температуры тела и опуханием десны. Все перечисленные симптомы указывают на стоматологическое заболевание, под названием периостит или по-другому флюс.
Причины возникновения.
Надкостница – это тонкая сосудистая ткань, которая состоит из множества нервных окончаний, полностью покрывающих кость челюсти. Она надежно соединяет зубы вместе с мышцами и связками в ротовой полости. Если десна повреждается и в неё попадает инфекция, в надкостнице начинаются воспалительные процессы, слизистая опухает, а у человека появляются болезненные ощущения. Многие пациенты считают флюс временной проблемой, и стараются избавиться от него с помощью народных средств. Такое отношение и несвоевременное профессиональное лечение может вызвать в области надкостницы абсцесс. Так же, патология возникает из-за затрудненного прорезывания «восьмерок», т.е. зубов мудрости или как следствие растущей кисты. Помимо этих факторов, выделяют еще несколько причин периостита:
- Осложнения кариеса.

- Плохая гигиена полости рта.
- Некачественное лечение и неправильное пломбирование каналов.
- Механические травмы челюсти.
- Заболевания (гайморит, ангина), из-за которых инфекция проникает в ткани десен через кровеносную систему.
- Ошибки при удалении зуба.
Признаки воспаления.
Как только в десну попадает инфекция, в ней начинается воспалительный процесс, она опухает и увеличивается в объемах. Спустя некоторое время болезнетворные бактерии распространяются на близлежащие мягкие ткани, вследствие чего начинают отекать щеки и губа. Так же, возможно повышение температуры тела, ухудшение общего состояния, и возникновение болезненных ощущений в области ушей и висков. Все эти признаки сигнализируют о наличии проблемы, которая требует немедленного устранения. Различают несколько стадий течения периостита:
Острая серозная форма.
Симптомы проявляются спустя 1-3 дня, после заражения десны. Отмечается покраснение, и припухлость слизистой, в основном происходят незаметные изменения.
Острая гнойная.
Сохраняются все предыдущие проявления заболевания, так же помимо них, пациента начинают беспокоить острые боли, из-за которых ограничивается движение челюсти. В тканях пародонта скапливается гной, который может вскрыться самостоятельно, т.е. разорваться и вытечь наружу. При надкусывании поврежденного зуба появляются неприятные ощущения, так же он становится подвижным.
Острая диффузная.
Потеря аппетита, ухудшение самочувствия, вялость. Если гнойник не вскрылся, он провоцирует образование сильного отека в месте поражения надкостницы. Флюс в острой диффузной стадии сопровождается пульсирующими, невыносимыми болями, которые могут иррадировать (отдавать) в голову: виски, уши, шею.
Хроническая форма.

Вялое течение заболевания с периодическими обострениями. У пациента отмечается незначительная асимметрия лица, воспаление лимфоузлов. На рентгенснимке можно увидеть утолщение костной ткани, из-за резко измененных размеров надкостницы.
Диагностика.
Лечение воспаления надкостницы зуба проводится в несколько этапов, сначала необходимо пройти комплексное обследование у стоматолога. В него входит:
- Первичный осмотр. Врач оценит состояние ротовой полости, опросит вас и даст направление на сдачу анализов и на рентгенологическое исследование.
- Получив все необходимые данные, специалист должен определить, какое именно заболевание у пациента. Т.к. признаки периостита схожи по симптоматике с такими патологиями как: острый периодонтит, флегмона и остеомиелит. Так же, на этом этапе важно установить точную форму флюса, чтоб составить подходящий план лечения.
Лечение.

В зависимости от степени тяжести болезни, выбирается метод терапии. Если у пациента выявлен острый серозный периостит, тогда будет достаточным провести депульпацию зуба, прочистить его каналы и обработать вскрытую рану антисептическими средствами. В случае наличия острой гнойной формы в дополнение к основным стоматологическим манипуляциям могут быть назначены физиопроцедуры. Но чаще всего, для лечения воспаления надкостницы зуба, используют комбинированные приемы, рассмотрим их более подробно:
Хирургический метод.
Он применяется когда в области повреждённой десны, образуется гной и его необходимо устранить. Стоматолог вскрывает абсцесс, удаляет инфицированные мягкие ткани и остатки нагноения. Затем проводится санация полости рта, каналы зуба заполняются лекарством, и пломбируются временными композитными материалами. Примерно через 2-5 дней, устанавливается постоянная пломба и проводится рентген обследование, чтобы исключить возможность повторного образования воспаления.
Физиотерапия.
Чаще всего назначается при хроническом флюсе и совместно с другими методами лечениями. С помощью физиопроцедур можно воздействовать на новообразования в области кости. Для этого используется: лазер, электрофорез, дарсонвализация, уф-излучения и пр.
Медикаментозное лечение.
Оно уместно только на начальных этапах формирования воспаления. Его суть заключается в ведении лекарственных средств для устранения отечности, купирования (прерывания) заболевания и в целях профилактики.
Народные методы.
Естественно такое решения проблемы допускается только как вспомогательный способ и исключительно с разрешения врача. Если вы заметили у себя симптомы воспаления надкостницы зуба, чтобы снять боль и уменьшить отек слизистой, рекомендуется сделать соленой или содовый раствор для полоскания полости рта.
Важно! Чтобы не ухудшить свое состояние и не спровоцировать распространение воспаления на другие области, нельзя прикладывать к пораженному зубу горячие компрессы, не злоупотребляете народной медициной и категорически запрещается самостоятельно пытаться вскрыть нагноение.
Осложнения.
Не стоит полагаться на народные средства, вылечить флюс в домашних условиях просто невозможно. В случае несвоевременного лечения, патология переходит в хроническую форму, и приносят целый ряд осложнений. Самые опасные из них – это киста, появление свища, и образование флегмоны.
Профилактические меры.
Как вы уже смогли понять, периостит – это серьезное и опасное стоматологическое заболевание. Чтобы не допустить его появление, необходимо придерживаться нескольких правил:
- Соблюдайте гигиену полости рта.
- Проходите комплексное обследование у стоматолога как минимум раз в год, не забывайте о рентгенограмме. Она поможет диагностировать воспаление надкостницы на ранних стадиях.
- Избегайте драк, и берегите свое лицо от травм и ударов.
Лечение воспаления надкостницы зуба — Клиника Костамед в Перми
Воспалительный процесс, который развивается в надкостнице зуба, называется периоститом, в народе известен под названием «флюс».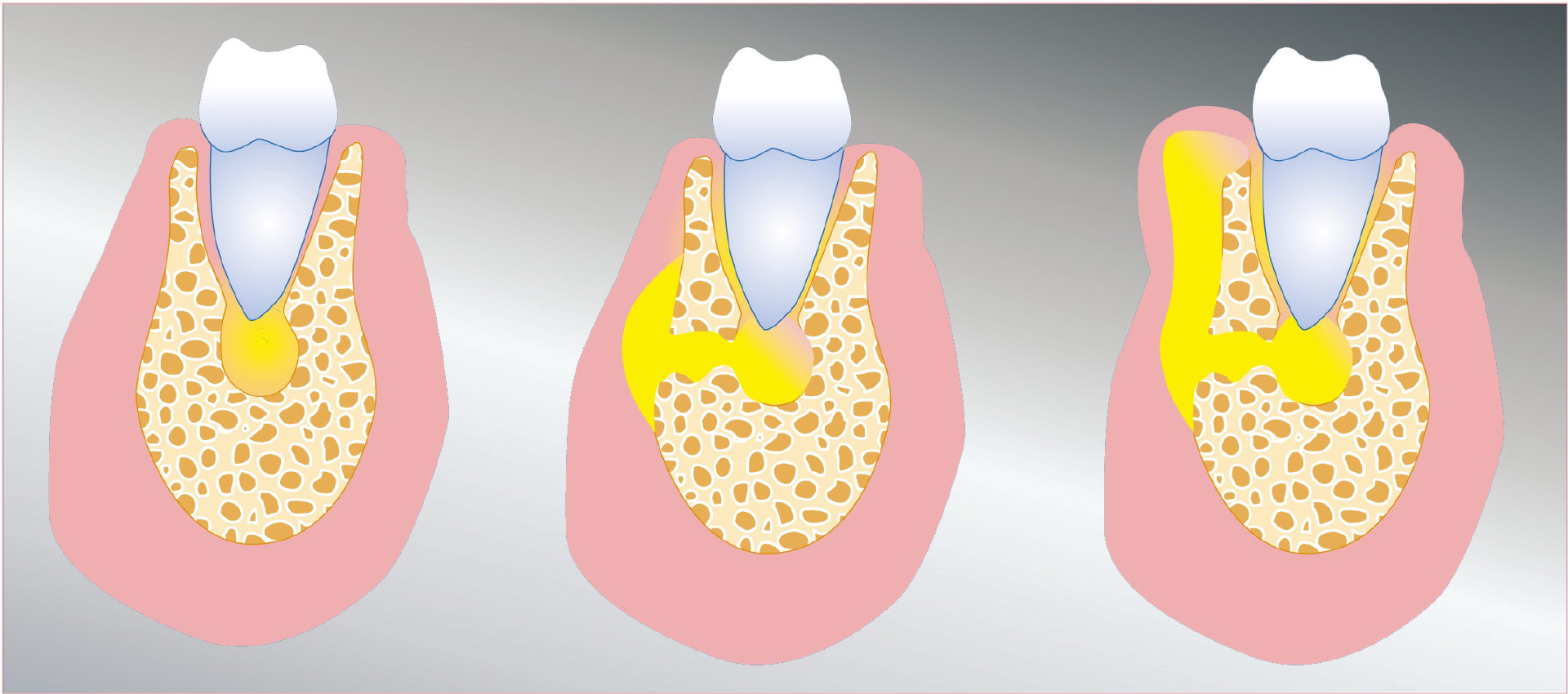 Если Вы обнаружили у себя флюс, не откладывая, звоните в стоматологию для получения экстренной помощи.
Если Вы обнаружили у себя флюс, не откладывая, звоните в стоматологию для получения экстренной помощи.
Стоматология «Костамед» работает 24 часа в сутки 7 дней в неделю без перерывов и выходных. Опытные хирурги-стоматологи окажут всю необходимую помощь, как в плановом, так и в эскстренном режиме.
При начальной форме болезни можно обойтись противовоспалительной терапией.
Для лечения острого гнойного периостита производится вскрытие очага воспаления и выведение его содержимого. Проводится первичная хирургическая обработка. Все процедуры оказываются с применением анестезии. После операции назначается антибактериальная и противовоспалительная терапия.
Помните, что острую форму периостита вылечить проще, чем возможные осложнения и переход в хроническую стадию.
Симптомы заболевания:
-
зубная боль;
-
воспаление десны;
-
отек и покраснение слизистой оболочки ротовой полости;
-
повышение температуры тела;
-
белый налет на языке, слизистой, десне;
-
на языке видны отпечатки зубов.
Вся симптоматика развивается постепенно. По мере прогрессирования болезни зубная боль становится более интенсивной, а ткани десны все сильнее опухают и увеличиваются. Особенно острой боль становится при прикосновении к воспаленной области. А с течением времени она может распространиться и на лицо с той стороны, где развивается воспалительный процесс — человек жалуется на боль в области глаза, щеки, уха. Если болезнь игнорировать, воспаление может перейти на близлежащие ткани — в этом случае может опухнуть щека, шея или даже подбородок.
Эта симптоматика является сигналом, что пора обращаться к стоматологу и незамедлительно начинать лечение воспаления надкостницы зуба. В противном случае возможны серьезные осложнения.
Причины заболевания
Воспалительный процесс провоцируют вирусы или бактерии. В свою очередь причиной их размножения могут быть:
-
Кариес. Если его не лечить, он прогрессирует, продвигается вглубь зуба, достигает пульпы.
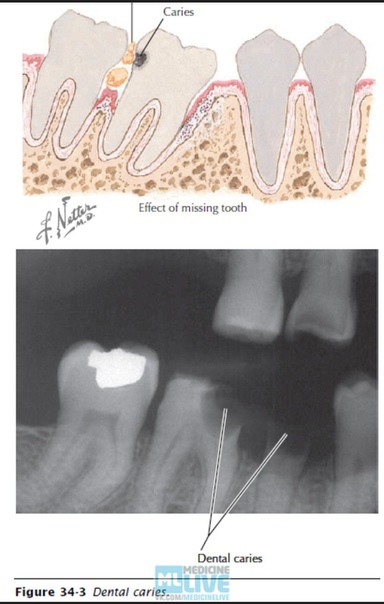
-
Травмы. Укус, чрезмерное сдавливание, царапины могут открыть путь для инфекции, тем самым повышая риск развития воспалительного процесса. По той же причине может начаться воспаление надкостницы и после удаления зуба, поскольку это тоже своего рода травмирование.
-
Ослабление организма. Особенно опасна ситуация, когда при сниженном иммунитете наблюдается воспаление в ротовой полости. Такое осложнение может возникнуть при ангине, простуде, заболеваниях внутренних органов. Дело в том, что слабая иммунная система не может в полной мере бороться с инфекцией, которая распространяется по всему организму по кровеносной системе.
Периостит: Причины,Симптомы,Лечение | Doc.ua
Причины
Причиной острого периостита могут быть ранее проявленные периодонтиты, хронический гайморит, пародонтит, кисты челюстей или характерные опухоли. Такая патология может развиваться из-за удаления зуба (альвеолит). Хирургическое вмешательство служит лишь толчком для развития заболевания из-за инфекционного начала, что проявляется в виде воспалительного процесса.
Эту форму заболевания разделяют на две характерные стадии:
- серозная – обнаруживается у 41% пациентов и проявляется в виде воспалительного процесса на надкостнице с сопровождением острого хронического периодонтита;
- гнойная – встречается у 59% пациентов. При этой стадии наблюдается отечность и разрушение надкостницы. Между костью и надкостницей скапливается изначально серозный, а потом уже и гнойный экссудат. Из-за этого образования нарушается кровоснабжение, что сопровождается глубокими патологическими изменениями. Также может наблюдаться проникновение гноя в гаверсовы каналы и в костномозговые пространства.
Воспалительный процесс при остром периостите или флюсе зуба может быть разнообразен и зависеть от возраста и пола пациента, от начала локализации воспалительного процесса, от состояния иммунной системы и прочего.
Замечено, что зубной флюс может проявляться вследствие переохлаждения, физического или эмоционального перенапряжения, перегрева.
Симптомы
Боль в зубе может быть различного характера: ноющего, утихающего, пульсирующего, постоянного, а также может иррадировать на часть головы. Эта боль может сопровождаться жалобами – невозможностью полного открытия рта, болью при жевании, глотании, движении языком. Локализация отека при флюсе на десне располагается в области расположения больного зуба.
Если провести осмотр ротового пространства, то флюс можно заметить за счет его характерного красного цвета, а также возвышения над десной, отека слизистой оболочки. В зависимости от процесса воспаления может образовываться подслизистый или поднадкостничный абсцесс. В некоторых случаях может произойти самопроизвольное разрешение патологического процесса – прорыв гноя из-под десневых участков. Такое обычно может происходить на шестые, седьмые сутки. Но также возможна необходимость удаления флюса при серьезных формах.
Наблюдается у большинства больных и увеличение, болезненность лимфатических узлов или некоторые симптомы интоксикации в виде слабости, плохого аппетита, недомогания, нарушения сна.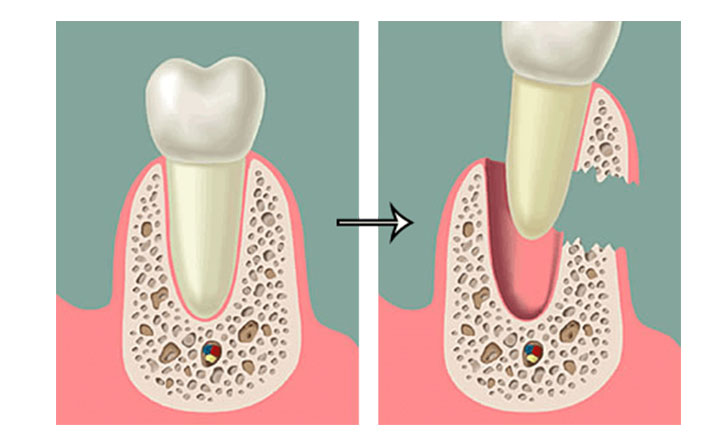 Часто такое может сопровождаться у особ пожилого или старческого возраста при наличии характерных заболеваний (сахарный диабет, болезни сердечно-сосудистой системы, пищеварительного тракта).
Часто такое может сопровождаться у особ пожилого или старческого возраста при наличии характерных заболеваний (сахарный диабет, болезни сердечно-сосудистой системы, пищеварительного тракта).
Периостит челюсти может протекать по-разному, но многое зависит от расположения причинного зуба. Таким образом, патология характеризуется воспалительным процессом и отеком на губе или крыльях носа. Но если причинный зуб расположен вверху, то отек может распространяться и на область возле глаз, углы рта, щечную область. Иногда возможно даже частичное задевание лицевого нерва, а может доходить и до ушной раковины. В случае развития периостита на нижней десне отек образуется в районе нижней губы, подбородка.
Диагностика
Диагноз может быть определен из лабораторного исследования взятой крови у человека. В частности, для характерного воспаления отмечается небольшое повышение лейкоцитов (10–11*109/л), увеличение нейтрофилов (75–78%). Можно провести и рентгенографический анализ челюстей.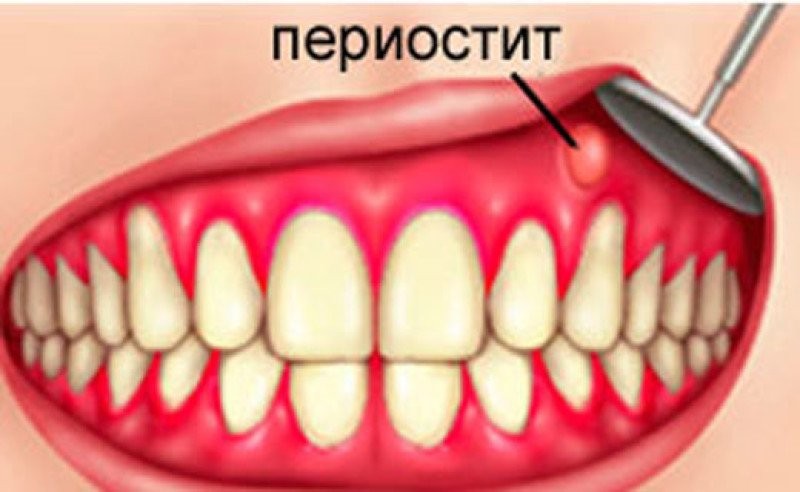
Стоит знать и то, что клинические проявления периостита могут быть признаком и других острых болезней воспалительного характера. Таковыми могут быть острый остеомиелит, воспаление челюстных кист, хронический сиалоаденит, злокачественные или доброкачественные образования в виде опухолей.
Острый флюс отличается от хронического непосредственным воспалением очага и характерным проявлением воспалительной реакции. Если имеет место периодонтит, то воспаление проявляется в корне воспаленного зуба, а при периостите – проникает в надкостницу. Обычно периостит не проявляет свой воспалительный процесс в слюнные железы. Но порой наблюдается и выделение мутной слюны, такое может быть при острой форме, когда нагнаиваются кисты челюстей или встречаются характерные опухоли (доброкачественные, злокачественные). В таких случаях поможет рентгенография, которая определит патологический очаг.
При симптомах флюса необходимо проводить лечение (если воспаление не проходит). Стоит знать и то, что если проведено адекватное лечение вместе с хирургическим вмешательством, осуществлено дренирование и проведена необходимая противовоспалительная терапия, но нет ощутимого эффекта, не исключается возникновение опухоли злокачественного характера. При этом оставлять этот аспект нельзя без внимания и стоит использовать методы для обнаружения образования.
При этом оставлять этот аспект нельзя без внимания и стоит использовать методы для обнаружения образования.
Лечение
При наличии периостита необходимо проводить комплексное лечение. Оно непосредственно может включать хирургическое вмешательство с целью своевременного и целесообразного удаления патологии. Часто флюс, лечение которого осуществляется народными методами, проходит сам по себе.
При хирургическом вмешательстве могут оставлять однокорневые зубы, которые хорошо поддаются пломбированию. А вот насчет многокорневых зубов вопрос неоднозначен, так как их можно удалять, а можно и нет. Но, если удаление зуба может быть связано с травмой при операции (дистопированный или ретинированный зуб), то его удаление обычно откладывают, пока не утихнут воспалительные реакции – примерно 7–10 дней. Хирургическое лечение проводится с использованием местных обезболивающих средств. Иногда необходимо одновременно вскрыть абсцесс и удалить зуб, тогда первым образом проводится вскрытие абсцесса, а потом устранение зуба. Абсцесс вскрывают путем разрезания скальпелем в необходимом месте воспаления. При этом по возможности врач не должен делать разрез близко к десневому краю, так как в дальнейшем это может развить некроз десны в поврежденном месте. Обычно рассекают слизистую оболочку до самой кости, так как это способствует полноценному вскрытию гнойного очага. Через этот надрез вводят специальную полоску для осуществления дренирования.
Абсцесс вскрывают путем разрезания скальпелем в необходимом месте воспаления. При этом по возможности врач не должен делать разрез близко к десневому краю, так как в дальнейшем это может развить некроз десны в поврежденном месте. Обычно рассекают слизистую оболочку до самой кости, так как это способствует полноценному вскрытию гнойного очага. Через этот надрез вводят специальную полоску для осуществления дренирования.
В зависимости от расположения очага производятся надрезы в той или иной области. К примеру, если абсцесс образовался на нижней челюсти, то надрез делают в параллельном или перпендикулярном направлении десны. Важно то, что надрез необходимо сделать удобным образом, чтобы вставить полоску для дренирования.
Вскрывая воспалительные очаги, врач должен быть осторожным, чтобы не повредить уздечки верхней или нижней губы, так как это может привести к их укорачиванию или рубцеванию. Иногда бывают такие случаи, что пересечение уздечки неизбежно, тогда проводят два разреза – справа и слева от нее.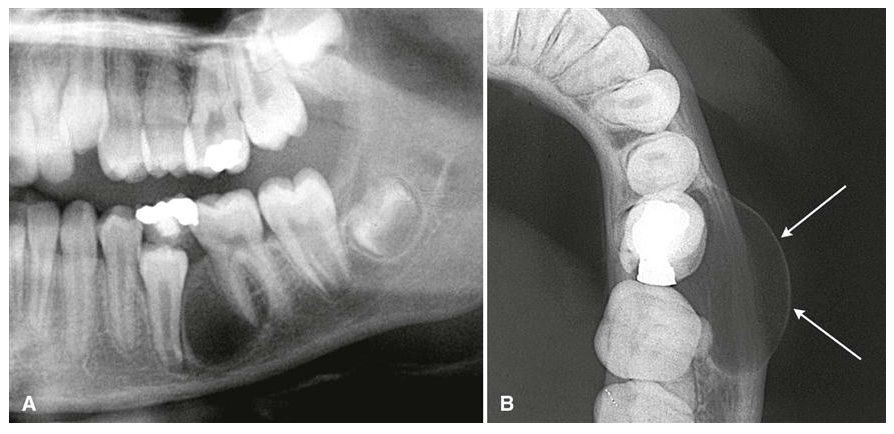
Дальнейшее лечение больного в постоперационном периоде основано на соблюдении главных правил с соблюдением терапии гнойных ран. В частности, пораженное место необходимо ополаскивать разнообразными антисептиками, которые необходимо чередовать. Перевязка раны производится до тех пор, пока не выйдет весь гной. Также в период лечения назначают болеутоляющие и антибактериальные средства, витамины, десенсибилизирующие и сульфаниламидные препараты. После вскрытия абсцесса на следующий день могут назначить ГНЛ-терапию, УВЧ-терапию или флюктуризацию.
При этом заболевании важно соблюдать все рекомендации врачей, так как периостит относится к довольно серьезным патологиям, и поэтому его лечение проводится при стационарном или амбулаторном режиме.
Осложнения
Частые осложнения – распространение и прогрессирование воспалительного процесса. Это обычно случается из-за несвоевременного удаления зуба, недостаточного вскрытия или неправильного дренирования гнойного очага.
Переодонтит и переостит — флюс зуба
К заболеваниям зубов относятся не только воспалительные процессы, проходящие непосредственно в зубе, но и поражения тканей, окружающих зуб – кости, надкостницы или связочного аппарата. И в основном все поражения окружающих тканей влекут за собой потерю зубов.
И в основном все поражения окружающих тканей влекут за собой потерю зубов.
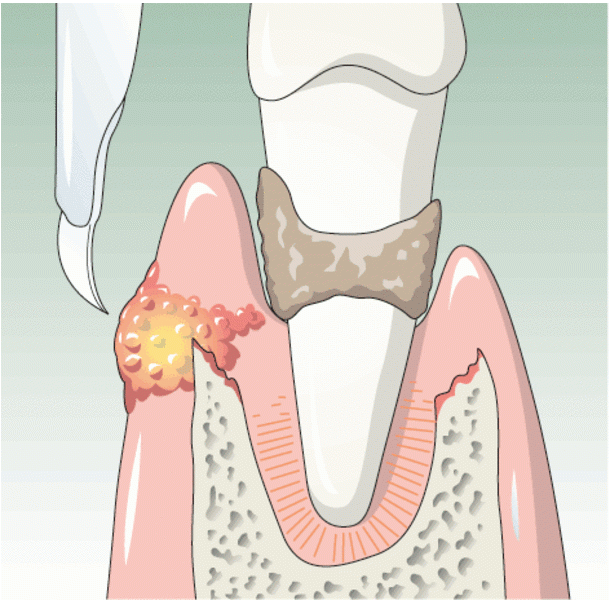
Воспаление надкостницы
Надкостница – это прокладка или соединительная ткань между костной тканью и зубом. Периостит – это воспаление надкостницы, также это заболевание принято называть «флюсом». Периостит очень легко обнаружить – на десне появляется шишка, как правило, заполненная гноем. Флюс – это очень серьезное заболевание, которое требует хирургического вмешательства, но ни в коем случае не самолечения.
Причинами появления флюса могут быть как различные травмы, которые вызвали гематому внутренних тканей, так и запущенный кариес или не доведенное до конца лечение зубов. Например, причиной флюса может стать пульпит, лечение которого пациент забросил на середине пути. Если врач не удалил нерв, а наложил, например, мышьяк или лекарственный препарат, следует обязательно повторно посетить стоматолога для удаления временной пломбы и установки постоянной, в противном случае нерв может начать воспаляться и даже загнивать, что неизменно приведет к воспалению надкостницы или костной ткани.
Не терпите зубную боль! Приходите к нам сегодня!
Комплексное лечение кариеса — 6500 р. за все!
Лечение флюса, полный комплекс — 6500 р.!
Периостит: симптомы
- боль в области десны
- появление шишки на десне
- повышение температуры тела
- опухоль щеки
Периостит: лечение
- обязательное удаление кариозной полости
- лечение или удаление воспаленного нерва зуба
- лечение каналов зубов
- удаление гнойного очага воспаления (как правило, хирургическим методом, который подразумевает разрезание десны и выпуск гноя наружу)
- пломбировка и протезирование поврежденного зуба
- одновременно с лечением зубов применяется медикаментозная терапия
При флюсе ни в коем случае нельзя лечиться самостоятельно! Образование гноя говорит о серьезном воспалительном процессе. При самолечении гнойный очаг может увеличиться и распространиться по всему телу.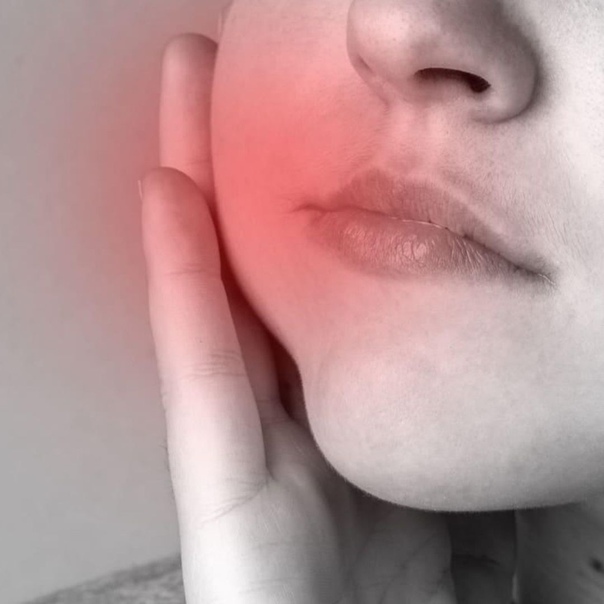 Народные методы применительны лишь для снятия боли и облегчения процесса лечения, но не более того.
Народные методы применительны лишь для снятия боли и облегчения процесса лечения, но не более того.
Воспаление костной ткани
Следом за надкостницей идет костная ткань, в которой надежно фиксируется корень зуба. Воспаление костной ткани – это всегда очень серьезное заболевание, которое приводит к разрушению твердой кости и, соответственно, потере зуба. Периодонтит – это воспаление костной ткани, окружающей зуб. При периодонтите зуб не живой, поскольку бактерии сначала поражают корень и нерв зуба, а уже потом распространяются на костную ткань.
К основным причинам развития периодонтита относятся травмы зубов, а также острые кариес или пульпит, при которых нерв зуба погибает.
Периодонтит: симптомы
- острая боль
- наличие кариозных полостей на зубе
- неприятный запах изо рта
- подвижность зубов
- свищи на деснах (на самых тяжелых стадиях)
Мнение специалиста
Любовь Ивановна Копылова
стоматолог-терапевт
Стаж: более 10 лет
Периостит — это заболевание, в ходе которого воспаление распространяется с одонтогенного или неодонтогенного очага на надкостницу альвеолярного отростка. Это не слишком распространенное стоматологическое заболевание – оно встречается примерно у 5% обращающихся в стоматологию пациентов. Наиболее часто диагностируется острый периостит (95%), в оставшихся пяти процентах случаев – хронический. Если имеет место пульсирующая или ноющая боль, опухлость щечной области, визуальное изменение участка десны – посещение врача для диагностики периостита является обязательным.
Это не слишком распространенное стоматологическое заболевание – оно встречается примерно у 5% обращающихся в стоматологию пациентов. Наиболее часто диагностируется острый периостит (95%), в оставшихся пяти процентах случаев – хронический. Если имеет место пульсирующая или ноющая боль, опухлость щечной области, визуальное изменение участка десны – посещение врача для диагностики периостита является обязательным.
Периодонтит: лечение
- введение анестезии
- удаление кариозных полостей, остатков нервных окончаний – важный этап в лечение периодонтита, поскольку важно удалить все микробы, которые вызывают воспалительный процесс
- прочищение и антисептическая обработка каналов зубов
- наложение пасты, которая оказывает лечебное воздействие на костную ткань, проникая через корень зуба
- временное пломбирование зуба
- при подвижности зубов может потребоваться шинирование – то есть наложение шин с внутренней стороны зубов – такой метод одновременно с другим лечением позволит зафиксировать подвижные зубы относительно прочных соседних
- одновременно с лечением проводится медикаментозная терапия, которая позволяет восстановить структуру костной ткани и уменьшить воспалительные процессы в организме
У кого проконсультироваться?
В центре ROOTT диагностика и консультация у любого врача БЕСПЛАТНО.
Флюс на десне. Лечение и симптомы. Цена, отзывы
Периостит (или флюс) – воспаление, являющееся последствием запущенного кариеса зуба. В некоторых случаях его приходится даже удалять. При первых же симптомах следуют срочно обращаться к врачу. Страх большинства людей перед стоматологами – развитый стереотип. Сложилось так, что до сих пор у многих лечение зубов ассоциируется с очень болезненными ощущениями. И даже при серьезных заболеваниях люди откладывают посещение стоматологического кабинета «на потом», надеясь, что всё пройдёт само. А проблема с течением времени только усугубляется.
Если боль исчезает, то это вовсе не значит, что всё прошло. Потом она даёт о себе знать. Своевременное обращение к врачу избавит вас как от самой проблемы, так и от её последствий.
Симптомы и причины возникновения флюса на десне
В большинстве случаев причиной появления флюса является инфекция. Основные факторы, которые могут спровоцировать данный процесс:
Основные факторы, которые могут спровоцировать данный процесс:
-
Травмирование зуба. Сколы или трещины могут стать причиной проникновения инфекции в глубь тканей и спровоцировать заражение.
-
Глубокий кариес. Бактерии через твердые ткани и корневые каналы проникают в пульпу, а затем инфицируют и более глубокие прикорневые ткани, что приводит к воспалению надкостницы и провоцирует периостит.
-
Хронические инфекции. Насморк и другие ЛОР-заболевания могут привести к образованию флюса.
-
Стоматит. При нарушениях слизистой инфекция быстрее проникает в ткани и может развиться гнойное воспаление.
-
Киста. Формирование кисты сопровождается выделением гноя в околокорневом мешочке, что приводит к воспалительным процессам в тканях десны.
-
Ошибки врача при депульпировании зуба.

Появляется флюс на десне, лечение которого ни в коем случае нельзя откладывать. Гнойная инфекция может распространиться по организму, что приводит к флегмоне, а в тяжёлых случаях – к реанимации.
Симптомы флюса во рту следующие:
-
повышение температуры тела до +38;
-
отёк слизистой оболочки вокруг зуба;
-
припухлость щеки;
-
увеличение и появление боли в лимфоузлах под челюстью.
В запущенных случаях может наблюдаться сильный отёк десны, который переходит на губу и носогубную складку.
Существует ещё и хроническая форма заболевания. В таком случае развитие происходит крайне медленно, без резкого возникновения боли и отёков. Хроническая форма характеризуется утолщением челюстной кости с течением времени.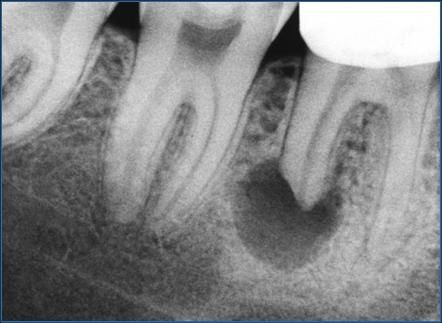 Лечение флюса стоит начинать как только появились первые симптомы.
Лечение флюса стоит начинать как только появились первые симптомы.
Особенности проведения процедуры
Лечение флюса на десне зависит от состояния зуба и пациента. Ликвидация абсцесса происходит путём его вскрытия. После полного оттока гнойной жидкости возможно удаление поражённого зуба, если он может спровоцировать ещё одно развитие нарыва. Лечение зубного флюса осуществляется после проведения процедуры по обезболиванию. Вскрытие абсцесса на десне может происходить одновременно с удалением зуба. Анестезия облегчает весь процесс.
В стоматологической клинике «НоваДент» для вас работают опытные стоматологи и новое оборудование. Для получения бесплатной консультации запишитесь на приём врача по телефону или через форму обратной связи.
Быстрое лечение флюса (периостита). Стоимость
Хирургическое лечение периостита
Хирургическое лечение периостита может проводиться с сохранением или удалением зуба, который стал источником воспаления. Лечение проводят под местной анестезией или с применением общего наркоза.
Лечение проводят под местной анестезией или с применением общего наркоза.
С сохранением зуба
- Если пациент обратился в начальной (серозной) стадии заболевания, лечение заключается в устранении основной причины возникновения флюса ‒ пульпита или периодонтита. Врач выполняет депульпирование или распломбировку ранее запломбированных каналов, проводит их очистку от некротического содержимого. Назначает противовоспалительную терапию;
- При выраженном гнойном воспалении хирург вскрывает очаг нагноения. После вскрытия пациенту дают прополоскать рот бледно-розовым раствором калия перманганата (марганцовки) или 1% раствором натрия гидрокарбоната (пищевой соды), затем рана промывается 0,05% раствором хлоргексидина;
- Следующий этап – создание условий для оттока гнойного экссудата (выделений). Для этого в разрез, образовавшийся после вскрытия абсцесса, устанавливают дренаж – полоску из тонкой резины, которая препятствует слипанию краев раны и обеспечивает свободный отток гноя.
 После полного отхождения гноя и ликвидации воспалительного процесса разрез ушивается;
После полного отхождения гноя и ликвидации воспалительного процесса разрез ушивается; - После того, как полностью устранены признаки воспаления, приступают к лечению зуба: проводят лечение хронического периодонтита, пломбируют каналы, ставят временную, а затем постоянную пломбу;
- В некоторых случаях, когда нет смысла или возможности распломбировать каналы (если установлены коронки или внутриканальный штифт), после выполнения разреза на десне и ликвидации воспаления проводят резекцию верхушки корня. Этот способ лечения хронического периодонтита применяют при наличии на верхушке корня зуба кисты или гранулемы.
Блок быстрых: миркоскоп, периодонтит, пульпить, резекция, имплантация, имплантация по шаблонам
С удалением зуба
Если зуб-источник инфекции сильно разрушен и не подлежит восстановлению, проводят его удаление с одновременным вскрытием гнойного абсцесса. Разрез выполняют на протяжении трех зубов, рану дренируют. Удаление больного зуба приводит к быстрому затиханию воспалительного процесса и выздоровлению.
Удаление больного зуба приводит к быстрому затиханию воспалительного процесса и выздоровлению.
На второй день после операции пациент должен прийти на перевязку, во время которой проводится местное лечение раны.
Медикаментозное лечение периостита
Следующий этап после хирургического вмешательства — медикаментозное лечение. Приведенная ниже информация носит исключительно описательный характер. Назначение препарата осуществляется только лечащим врачом с учетом аллергостатуса и индивидуальных особенностей организма. Для внутреннего приема могут быть рекомендованы:
- Антибактериальные средства – антибиотики широкого спектра действия, метронидазол. Их назначение необходимо, так как воспаление при периостите всегда вызвано различными видами стафилококков и стрептококков, нередко – гнилостными бактериями.
- Нестероидные противовоспалительные средства – помогают уменьшить степень воспаления, устранить болевые ощущения.
 Это препараты, в состав которых входят парацетамол, ибупрофен, нимесулид, кеторолак.
Это препараты, в состав которых входят парацетамол, ибупрофен, нимесулид, кеторолак. - Витаминные препараты – для ускорения восстановления тканей требуется повышенное количество витамина C (аскорбиновой кислоты). Эффективен прием витаминно-минеральных комплексов, например, Супрадин, Компливит и других, аналогичных им.
- Антигистаминные (противоаллергические) препараты – помогают устранить признаки микробной сенсибилизации, уменьшить отечность тканей. Назначают Диазолин, Супрастин и т.п.
- Седативные (успокоительные) лекарственные средства – назначают пациентам, у которых на фоне заболевания наблюдаются раздражительность и нарушения сна. Это могут быть экстракты пустырника, валерианы, пассифлоры.
Наружное лечение периостита после оперативного вмешательства направлено на удаление гноя и снижение уровня воспаления. Для этого проводят полоскания слабым раствором перманганата калия, 0,02% водным раствором фурацилина, содо-солевым раствором, 0,05% раствором хлоргексидина, настоями календулы, шалфея и ромашки аптечной. Растворы для полоскания должны быть теплыми, применение горячих растворов приводит к развитию застойных явлений в области воспаления.
Растворы для полоскания должны быть теплыми, применение горячих растворов приводит к развитию застойных явлений в области воспаления.
Во время перевязок для ускорения заживления используют мазевые повязки с маслом облепихи и шиповника, антибиотиками.
Физиотерапевтическое лечение (нажмите, чтобы раскрыть)- Облучение гелий-неоновым лазером – излучение стимулирует регенерационные процессы, улучшает кровообращение в тканях, способствует очищению ран от патогенной микрофлоры.
- Облучение ультрафиолетовыми лучами – УФ-излучение оказывает противовоспалительное, бактерицидное действие, стимулирует клеточные биохимические процессы.
- Гальванизация – процедуру назначают, когда рана, образовавшаяся после вскрытия абсцесса, начала заживать. Гальванический ток улучшает обменные процессы в тканях, ускоряет заживление и предотвращает грубое рубцевание тканей.
- УВЧ-терапия – применяется при наличии регионарного лимфаденита, так как состояние угрожает переходом в самостоятельное заболевание, что значительно удлиняет период выздоровления пациента.
 Также УВЧ-терапию назначают на область верхнечелюстного синуса для предупреждения развития острого гайморита, если был диагностирован острый периостит коренных и малых коренных зубов верхней челюсти.
Также УВЧ-терапию назначают на область верхнечелюстного синуса для предупреждения развития острого гайморита, если был диагностирован острый периостит коренных и малых коренных зубов верхней челюсти. - Электрофорез – процедуру проводят с 1-2% раствором калия йодида. Калия йодид улучшает процессы резорбции (рассасывания) при наличии воспалительных экссудатов, улучшает регенерацию тканей. Особенно активно электрофорез применятся для лечения лимфаденита, возникшего как осложнение острого периостита.
Лечебная физкультура
Лечебную физкультуру назначают в случае нарушения функции мышц лица, которое часто наблюдается при остром периостите верхней челюсти. Комплекс упражнений включает в себя такие элементы как надувание и расслабление щек, движения губами и языком, произношение гласных звуков, открывание и закрывание рта, наклоны головы.
Лечение хронического периостита
Хронический периостит может развиться вследствие травм, острого периостита, а также сопутствовать хроническому периодонтиту. Заболевание носит вялотекущий характер, проявляется легкими болями. Очаг воспаления чаще всего локализуется в области нижней челюсти, при этом наблюдается небольшая припухлость, при прощупывании которой определяется эластичный инфильтрат. Пациенты чувствуют себя удовлетворительно.
Заболевание носит вялотекущий характер, проявляется легкими болями. Очаг воспаления чаще всего локализуется в области нижней челюсти, при этом наблюдается небольшая припухлость, при прощупывании которой определяется эластичный инфильтрат. Пациенты чувствуют себя удовлетворительно.
В результате хронического воспаления происходит раздражение периоста, следствием этого становится избыточное построение молодой кости. Для лечения хронического периостита необходимо устранить первичный очаг инфекции, чаще всего приходится удалять зуб, который является причиной воспаления. Впоследствии назначают электрофорез с йодидом калия, витаминные препараты.
Результаты лечения зависят от формы хронического периостита:
После проведенного лечения простой формы хронического периостита новообразованная остеоидная ткань способна к обратному развитию.
Если была диагностирована оссифицирующая форма хронического периостита, развивается гиперостоз – состояние, характеризующееся увеличенным количеством костного вещества.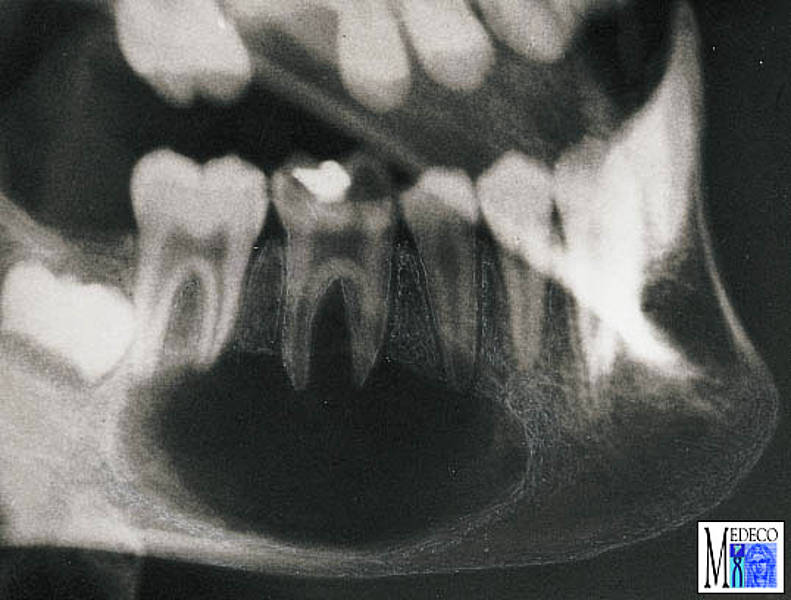
При рарефицирующем хроническом периостите, который развивается после травм, наблюдаются перестройка костных структур и выраженные явления остеопороза. Цель лечения этой формы периостита – удаление гематомы, образовавшейся в результате травмирования челюсти.
Наличие хронической формы заболевания требует постоянного наблюдения у стоматолога.
Осложнения
Периостит может стать причиной таких осложнений:
- Острый гайморит – развивается при локализации периостита на верхней челюсти;
- Воспаление лимфатических узлов ‒ чаще развивается воспаление поднижнечелюстных узлов при периостите на нижней челюсти;
- Одонтогенный остеомиелит – гнойно-некротическое воспаление челюстной кости;
- Околочелюстная флегмона – гнойное воспаление подкожной клетчатки, локализующееся в челюстно-лицевой области;
- Сепсис – заражение крови.
Профилактика периостита
Для профилактики периостита (флюса) врачи рекомендуют соблюдать следующие правила:
- Вовремя проходить профилактический осмотр у стоматолога (каждые полгода).
- Не отказываться от лечения кариеса – проблемы, которая на начальной стадии многим пациентам кажется незначительной.
- Устранить хронические очаги воспаления в периодонте.
- Тщательно соблюдать гигиену полости рта, 1-2 раза в год проводить профессиональную чистку зубов.
- При возникновении любых жалоб, связанных со здоровьем ротовой полости, немедленно обращаться к врачу.
Стоимость лечения периостита
Стоимость лечения зависит от стадии развития заболевания, от источника воспаления и от дальнейших мероприятий.
Разница в итоговой цене может быть существенной, сравните: при лечении достаточно обеспечить отток гноя, произвести пломбировку канала и установить пломбу, и второй вариант – после удаления гноя и воспаления, произвести лечение периодонтита, пломбировку четырех канального зуба, установить вкладку и коронку. В случае потери зуба, в дальнейшем может потребоваться в т.ч.
Для ориентира, ниже приведена стоимость на некоторые манипуляции в нашей клинике.
Лечение периостита любой степени тяжести. Флюс
Периостит — заболевание полости рта, более известное как флюс. Заболевание — это инфекционно-воспалительный процесс, который быстро развивается, его клетка может располагаться в челюстной кости или в ее теле.
Заболевание одонтогенного типа. Говоря простым языком, основная причина флюса — больной зуб, который давно не лечили. В большинстве случаев заболеванием, предшествующим флюсу, является пародонтит.Однако инфекция может попасть и в тело челюсти, используя кровь в качестве «транспорта».
Flux — что это?
Флюс — это процесс воспаления альвеолярной дуги, более известного как надкостница. К тому же этим же сроком определяется процесс воспаления челюсти. Если принять во внимание статистику стоматологических клиник, можно узнать, что около пяти процентов пациентов страдают этим заболеванием, а более 95% людей страдают острой формой.
Примерно один из двух флюсов развивается в нижней челюсти. Развитие болезни характеризуется возможной обратимостью воспаления и высоким риском образования навозных отложений при отсутствии необходимого лечения. Существует несколько подвидов заболевания, каждый из которых имеет свои особенности и лечение.
Причины флюса (периостита).
Как уже было сказано, в большинстве случаев заболевание имеет одонтогенное происхождение и является осложнением заболевания зубов.Примерно в 70% случаев катализатором возникновения флюса является пародонтит, 18% — альвеолит, 4% — пародонтит или кисты челюсти. В двух последних вариантах заболевание развивается по-другому: воспалительный экссудат переносится из пародонта в периостум по костным каналам в теле челюсти.
У большинства людей развитие воспаления надкостницы напрямую связано со значительным переохлаждением или перегревом. В ходе длительного изучения этого заболевания было обнаружено, что примерно в 75% случаев гнойный периостит имеет анаэробную микрофлору смешанного типа и только в 25% — аэробную.
Симптомы флюса (периостита).
Скорость развития флюса челюсти во многом зависит от формы заболевания и реакции организма и иммунной системы человека. Острая форма периостизма имеет преимущественно местные признаки: отек мягких тканей, гиперемия слизистой оболочки и др. Нередко острая форма надкостницы возникает из-за таких заболеваний зубов, как пульпит, пародонтит и др.
Острая гнойная форма заболевания в большинстве случаев развивается самостоятельно.То есть заболевание может возникнуть даже при полностью здоровых зубах. Развитие болезни сопровождается следующими симптомами: повышенная слабость и утомляемость, сильная головная боль, озноб и др.
Классификация периоститов
Как уже было сказано выше, существует несколько форм периостита. Каждый из них проявляется воспалением надкостницы и мягких тканей челюсти. Всего выделяют четыре основных типа заболевания:
- периостит острый серозного типа;
- острый периостит гнойного типа;
- периостит острый разлитого типа;
- хронический периостит.
Острый серозный периостит.
Эта форма болезни развивается очень быстро, обычно в течение одного-трех дней. Главный симптом серозной надкостницы — значительный отек мягких тканей челюсти. Локализация флюса — в непосредственной близости от зуба, что является причиной заболевания. Размер отека зависит от формы кровеносных сосудов надкостницы. Острая форма также может начать развиваться после ударов, переломов и т. Д.Такой подтип называют травматическим или посттравматическим.
В большинстве случаев подобный периостит проходит через небольшой промежуток времени (обычно не более трех дней), но иногда может вызвать сильное воспаление и развитие другой формы заболевания — оссифицирующего периостита. Для него характерно появление увеличений фиброзного типа и отложений солей кальция.
Острая надкостница гнойного типа.
Острый гнойный периостит часто характеризуется сильной острой болью, которая иногда может быть пульсирующей.Он может распространяться на слух, зрение, а также вызывать мигрень. Избавиться от него можно с помощью холодных компрессов и обезболивающих.
Важно: отек ни в коем случае нельзя нагревать, он только усиливает боль.
В большинстве случаев острая одонтогенная надкостница сопровождается кратковременным повышением температуры тела до 37,5 — 38 градусов. Кроме того, увеличивается утомляемость и появляется слабость. Следует отметить, что гнойная надкостница на нижней челюсти намного сложнее, чем на верхней.
Локализация заболевания также напрямую зависит от расположения зуба пациента:
- Резцы верхней челюсти — опухоль появляется на верхней губе и может распространиться на нос;
- клыки верхней челюсти и премоляра — основной очаг заболевания — стеноз;
- моляры — припухлость в верхних частях щек;
- премоляры — флюс появляется в нижней части щёк.
Хронический периостит.
Эта форма флюса самая редкая.Практически всегда местом отека является надкостница нижней челюсти. Отличительной особенностью перистальтического хронического типа является местная воспалительная реакция, которая в стадии развития не меняет черт лица.
Основные симптомы хронического флюса — отек и покраснение ротовой полости, утолщение надкостницы в очаге воспаления и увеличение лимфатических узлов. Этот подвид болезни развивается очень долго, от 4 до 8 месяцев, а иногда может превышать один год.
Диагностика периостита.
Определить болезнь на начальных стадиях можно только в стоматологической поликлинике. Первичные симптомы — гиперемия, инфильтрация, флюктуация и др. При развитии одонтогенного типа флюса практически всегда в ротовой полости имеется сломанная коронка зуба, являющаяся возбудителем заболевания.
Диагностика проводится с помощью рентгена. При острой форме заболевания определить изменения формы челюсти этим методом невозможно, но гранулематоз, или гранулирующий пародонтит, являются прямым катализатором появления периостита.
Прогнозирование и профилактика лечения.
При появлении первых признаков и симптомов заболевания или подозрении необходимо немедленно обратиться к стоматологу за помощью. Нельзя не лечить флюс, потому что он может привести к развитию серьезных заболеваний.
Важно понимать, что периостит — очень опасная инфекция, которая может иметь серьезные последствия не только для зубов и полости рта, но и для всего организма человека.Чтобы уберечься от него, необходимо соблюдать гигиену полости рта и регулярно проходить стоматологические осмотры.
Лечение периостита.
Лечение одонтогенного воспаления челюсти предполагает использование различных методик. Выбор того или иного зависит от вида заболевания, степени его тяжести и индивидуальных особенностей организма человека. Когда болезнь принимает острую форму, достаточно завершить процедуру удаления нерва, тщательно очистить рану и продезинфицировать ее антисептиками и антибиотиками.
При развитии гнойного флюса пациенту могут потребоваться дополнительные физиопроцессы и значительная противовоспалительная терапия с применением антибиотиков. Хронический флюс в большинстве случаев лечится только удалением зуба пациента.
Вне зависимости от вида заболевания (кроме хронической формы) первым шагом в лечении является комплекс антибиотиков, подобранный в соответствии с индивидуальными особенностями пациента. Обычно при правильном лечении первичное выздоровление наступает в течение 3-5 дней.
Пациент, отказывающийся от лечения или откладывающий его, находится в группе риска, так как флюс может привести к тяжелым заболеваниям, в том числе к десневым свищам, проникновению гнойных отложений в окружающую ткань челюсти, что может привести к развитию флегмоны.
Другая тема: Пластика верхней уздечки губ. Зубовосстановительные операции.
Лечение периостита в домашних условиях.
В случае, если внезапно образовался флюс, то полностью снять отек сможет только высококвалифицированный стоматолог.Без определенных знаний и навыков пытаться самостоятельно избавиться от опухоли не только невозможно, но и опасно для здоровья. Если вы столкнулись с заболеванием в неподходящий срок, и нет возможности попасть в стоматологические поликлиники, то можно попробовать снять отек самостоятельно. Однако важно понимать, что это лишь временное решение ситуации, так как вылечить флюс самостоятельно без индивидуально подобранного комплекса препаратов просто невозможно.
Для снятия боли и отека можно использовать следующие методы:
- Настойка календулы на спирте — одну чайную ложку средства размешать на стакане воды. Раствор следует тщательно прополоскать в ротовую полость.
- Смешать зеленый чай и шалфей, раствор для полоскания рта.
- Листья мяты или мелиссы залить кипятком, оставить раствор на 3-4 часа. Жидкость следует полоскать в ротовую полость.
В любом случае при остром периостите необходимо как можно быстрее записаться на прием к квалифицированному специалисту стоматологической клиники.Ни в коем случае нельзя допускать протекания болезни, так как она может сказаться не только на здоровье зубов и полости рта, но и на всем организме человека, вплоть до летального исхода.
Стоимость лечения.
Стоимость лечения периостита особо не назовешь. Цена зависит от нескольких факторов, среди которых тип заболевания, индивидуальные особенности пациента, степень тяжести заболевания, ценовая политика стоматологии и т. Д. Никто не может назвать вам точную стоимость лечения без осмотра пациента.Только на основании полученной информации можно узнать окончательную цену. Так или иначе, самолечением заниматься не стоит, ведь на здоровье сэкономить нельзя. Даже если каким-то образом удастся снять отек в домашних условиях, вы просто избавитесь от симптома. В этом случае шанс рецидива почти стопроцентный.
Отчет о двух случаях, разрешенных с помощью эндодонтического лечения
Оссифицирующий периостит — хроническое заболевание, характеризующееся оссифицирующим периоститом, которое возникает у детей и молодых людей, обычно как реакция на легкую инфекцию или раздражение.Он также характеризуется наличием пластинок новообразованной надкостничной кости за пределами коркового слоя, что придает характерный рентгенологический вид «луковой кожуры». Цель . Целью данной статьи было представить клинические и рентгенологические данные, а также результаты послеоперационного наблюдения за двумя пациентами с диагнозом оссифицирующий периостит стоматологического происхождения, а также обсудить дифференциальный диагноз и методы лечения. Сообщения о случаях болезни . В первом случае 16-летний подросток поступил по поводу стойкого отека нижней челюсти.Внутриротовое обследование показало два синусовых тракта по отношению к кариозно-некрозу первого моляра левой нижней челюсти. На периапикальном рентгенограмме обнаружено периапикальное поражение двух корневых каналов первого моляра нижней челюсти. Окклюзионные рентгенограммы выявили аспект образования костной ткани «луковой кожуры». Во втором случае в наше отделение поступила 10-летняя девочка с легким болезненным отеком нижней челюсти. Периапикальная рентгенограмма показала периапикальное поражение как мезиального, так и дистального корня кариозно-некротизированного первого моляра правой нижней челюсти.Компьютерная томография с коническим лучом (КЛКТ) показала образование поднадкостничной кости с аспектом «луковой кожицы». Диагноз оссифицирующего периостита в двух случаях был подтвержден, и поражение было устранено простым эндодонтическим лечением. Заключение . Особое внимание следует уделять клиническому и рентгенологическому обследованию у детей с отеком нижней челюсти. Поскольку остеосаркома может быть неправильно диагностирована, дополнительные обследования, такие как компьютерная томография, могут быть полезны для дифференциальной диагностики и поиска признаков злокачественности.
1. Введение
Оссифицирующий периостит — это особый тип хронического склеротического остеомиелита, поражающий в первую очередь детей и подростков. Он характеризуется ригидным отеком костей на периферии челюсти после хронической одонтогенной инфекции легкой степени [1–4].
Он также известен как остеомиелит Гарре и хронический остеомиелит с пролиферативным периоститом [5].
Это патологическое образование было впервые описано Карлом Гарре в 1893 году как вызывающее раздражение очаговое утолщение надкостницы и кортикальной кости большеберцовой кости [6].
Оссифицирующий периостит обычно поражает детей и молодых людей. Обычно это связано с инфекцией низкой вирулентности, такой как одонтогенная инфекция, возникающая в результате кариеса зубов, легкого периодонтита, прорезывания зубов или осложнений, связанных с удалением зубов [4, 7]. Он поражает нижнюю челюсть гораздо чаще, чем верхнюю челюсть.
В ранний период на коре появляется тонкий выпуклый корковидный слой. Это считается патогномоничным признаком [4, 8, 9].
В данной работе представлены клинические и рентгенологические данные двух случаев с диагнозом оссифицирующий периостит стоматологической инфекции.Обсуждаются также методы дифференциальной диагностики и лечения.
2. Отчеты о случаях
2.1. Дело № 1
16-летний подросток поступил в наше отделение с опухолью нижней челюсти, сохраняющейся в течение двух месяцев. Пациентка получала антибиотикотерапию в течение 7 дней (Аугментин®). История болезни пациента не влияла.
Внеротовой осмотр показал асимметрию лица из-за плотной безболезненной массы над латеральной стороной левой нижней челюсти.Вышележащая кожа была без особенностей, колебаний или выделений не было (рис. 1).
Лимфаденопатии не было, у пациента отсутствовала лихорадка.
Интраоральное обследование показало два синусовых тракта по отношению к кариозному левому первому моляру нижней челюсти, которые были болезненными при осевой и поперечной перкуссии, без подвижности (Рисунки 2 (a) и 2 (b)).
Зуб некротизирован с кариозным поражением по классификации sista 2.4. Периапикальная рентгенограмма показала периапикальное поражение двух корневых каналов первого моляра левой нижней челюсти (рис. 3 (а)).
Синусовый тракт прослеживался с помощью гуттаперчевой точки, ведущей к левому первому моляру нижней челюсти, как показано на периапикальной рентгенограмме (рис. 3 (а)).
Окклюзионные рентгенограммы выявили аспект формирования кости «луковой кожуры» (рис. 3 (b)).
КЛКТ было невозможно из-за ограниченных финансовых средств пациента.
Диагноз оссифицирующего периостита подтвержден клиническими и рентгенологическими признаками, а также причинно-следственной связью с эндодонтической инфекцией.
Полное эндодонтическое лечение было выполнено всего за один сеанс без дополнительной антибиотикотерапии.
Синусовый тракт исчез всего за одну неделю (Рисунок 4).
Регулярное наблюдение в течение 8 месяцев показало клиническое заживление через 4 месяца с исчезновением отека нижней челюсти (Рисунок 5 (a)), регресс периапикального поражения через 8 месяцев (Рисунок 5 (b)) и исчезновение периостального поражения реакция через 4 месяца (рис. 5 (c)).
2.2. Дело № 2
Девочка 10 лет обратилась по поводу болезненного отека правой боковой и задней нижней челюсти.По словам родителей пациента, опухоль прогрессировала в течение пяти месяцев.
Внеротовой осмотр показал асимметрию лица из-за твердой безболезненной припухлости в правой нижней челюсти.
Внутриротовое обследование показало припухлость и покраснение в нижней части преддверия по отношению к правому первому моляру нижней челюсти.
На зубе была временная коронковая пломба. Было болезненно при аксиальной и поперечной перкуссии.
Периапикальная рентгенограмма показала открытую камеру пульпы с временным коронарным заполнением и хорошо ограниченное рентгенопрозрачное периапикальное изображение, одноглазое по отношению как к мезиальному, так и к дистальному корню первого моляра правой нижней челюсти (рис. 6).
Осевой разрез при КЛКТ показал наличие около 3 пластинок новообразованной надкостничной кости в латеральной и медиальной части коры головного мозга, что дает характерный вид «луковой кожицы» с разрывом коры по отношению к дистальному корню (рис. 7 (а) –7 (в)).
Это также было подтверждено трехмерной реконструкцией (рис. 8). Этот патогномоничный признак подтвердил диагноз оссифицирующего периостита, ассоциированного с одонтогенной инфекцией первого моляра правой нижней челюсти.
При первом посещении камень пульпы был обнаружен в центре полости доступа, что свидетельствует в пользу хронического и медленного раздражающего явления: тихого некроза. Фактически, пациент не сообщил о боли в анамнезе (рис. 9 (а)). Его удалили с помощью ультразвуковых наконечников (рис. 9 (б)).
Было выполнено формирование корневого канала с обильным орошением гипохлоритом натрия и проведено эндодонтическое лечение с использованием гидроксида кальция на две недели.
На втором и последнем приеме было выполнено пломбирование корневых каналов гуттаперчей и эвгенолом цинка в качестве эндодонтического герметика методом боковой конденсации.
После лечения проводился клинический и рентгенологический мониторинг через 2, 4, 8 и 12 месяцев.
Через 4 месяца наблюдения периапикальная рентгенограмма показала признаки заживления кости в периапикальной области (рис. 10 (а)).
Окклюзионная рентгенограмма показала частичное исчезновение внешних и внутренних костных образований (Рисунок 10 (b)).
При 8-месячном наблюдении периапикальная рентгенограмма показала уменьшение размера первичного периапикального поражения более чем на половину (рис. 11 (а)).Окклюзионная рентгенограмма показала полное заживление периостальной реакции (рис. 11 (б)).
Полное заживление кости было замечено на периапикальных рентгенограммах с полным исчезновением периапикальной радиопрозрачности через 12 месяцев наблюдения (рис. 11 (c)).
Через 20 месяцев на периапикальной рентгенограмме все еще наблюдалось полное заживление кости, зуб был бессимптомным и функциональным (рис. 12).
3. Обсуждение
Оссифицирующий периостит относится к диагнозу периостита с образованием поднадкостничной кости.Он также известен как пролиферативный периостит, характеризующийся реактивным расширением кости в результате твердого костного набухания на периферии челюсти после хронической инфекции низкой степени тяжести [1, 10].
Обычно возникает у детей и молодых людей, когда остеобластическая активность надкостницы находится на пике [10]. Чаще поражается нижняя челюсть, чем верхняя [4].
3.1. Эфиопатогенез и диагноз
В наших случаях возбудителем был некроз пульпы первого нижнего моляра, связанный с хронической периапикальной инфекцией у двух молодых пациентов.
Можно предположить, что были предприняты следующие шаги. Кариозное поражение первого моляра нижней челюсти инфицировало пульпу, а затем распространилось на периапикальную область. Он проходил через губчатую кость, а затем через кортикальную кость на латеральной стороне нижней челюсти. Позже воспалительный процесс распространился и давил на надкостницу, раздражаясь ядовитыми раздражителями. Стимулировали периостальные остеобласты с образованием начальной кости. При эпизодических раздражителях костеобразование продолжалось в виде последовательных слоев новой кости [1, 11].
Размер припухлости может варьироваться от 1 до 2 см, чтобы охватить всю длину челюсти на пораженной стороне. Толщина новообразованной кости может достигать 2-3 см [7].
Постепенно кора головного мозга утолщается в результате последовательных новых отложений кости. Эта пластинчатая структура обозначается на рентгенограммах как «луковая кожица» [4, 8, 9].
Количество расслоений варьируется от 1 до 12. Рентгенопрозрачное разделение присутствует между новой костью и исходной корой. Внутри новой кости также могут быть обнаружены участки небольших секвестров или остеолитических просветов [3, 12].
История болезни пациента обычно выявляет эпизодическую боль с периодами покоя и прогрессирующим отеком. Это могут быть единственные симптомы, но субъективные признаки могут быть разными.
Степень и продолжительность симптомов зависят от различных факторов, таких как вирулентность возбудителей болезней, наличие основных заболеваний и иммунный статус хозяина [13].
Эта прогрессивная эволюция показывает доброкачественный характер данной патологии, в отличие от злокачественной, часто характеризующейся быстрой эволюцией симптомов [14].
В наших случаях у двух пациентов в анамнезе отмечалась периодическая зубная боль. Первый пациент был направлен по поводу стойкого отека нижней челюсти, развивающегося в течение двух месяцев. У второго была локализованная опухоль, которая, по словам его родителей, развивалась в течение пяти месяцев.
Клинически это обычно проявляется асимметрией лица, вызванной локализованным односторонним твердым отеком нижней челюсти, который можно увидеть и пальпировать как при внеротовом, так и при внутриротовом осмотре.
Вышележащая кожа выглядит нормальной. Могут наблюдаться тризм и лимфаденопатия [15].
Следует обратить внимание на объективные симптомы, не связанные с признаками злокачественного новообразования, такие как подвижность зубов, гипестезия, смещение зубов и тяжелый тризм [14].
При клиническом обследовании у наших пациентов была обнаружена небольшая и хорошо ограниченная опухоль нижней челюсти в задней части без тризма или лимфаденопатии. При внутриротовом осмотре обнаружена плотная припухлость в нижней части преддверия первого моляра нижней челюсти.Слизистая оболочка эритематозная.
В первом случае присутствовали два синусовых тракта. Первый моляр левой нижней челюсти представлял собой кариозное поражение sista 2.4, болезненное при осевой и поперечной перкуссии. Во втором случае первый моляр правой нижней челюсти подвергся неполному эндодонтическому лечению с временной окклюзионной коронковой пломбой.
Возраст пациентов, а также клинические аспекты позволили диагностировать оссифицирующий периостит. Саркома Юинга и остеосаркома одного возраста также были возможными диагнозами.Таким образом, для подтверждения диагноза потребовались рентгенологические исследования.
Периапикальная рентгенограмма может подтвердить стоматологическую инфекцию низкой степени злокачественности с наличием апикальной радиопрозрачности, потери костной массы, краевой кисты или места удаления.
Окклюзионная рентгенограмма позволяет исследовать горизонтальный размер челюстей. Таким образом, при правильном выполнении он показывает утолщенную кость с боковой и / или внутренней периостальной реакцией [15].
На самом деле рентгенограммы окклюзии необходимы, и они могут помочь в установлении диагноза.В случае оссифицирующего периостита на этой рентгенограмме отчетливо видна периостальная реакция, характеризующаяся наличием ряда ламелей, раздувающих кортикальный слой наружной челюсти. Это патогномоничный радиологический признак, известный как аспект «луковой кожуры».
Тем не менее, 3D-рентгенологические исследования настоятельно рекомендуются для изучения локального распространения заболевания, его взаимосвязи с анатомическими структурами и его точных характеристик, таких как плотность, пределы и размер.
Компьютерная томография верхней челюсти позволяет различать два типа периостита: аспект «луковой кожуры» как признак доброкачественности и аспект «солнечного луча» как признак злокачественности [16].
КЛКТ, будучи менее дорогостоящим при более низкой дозе облучения, также полезна для демонстрации аспекта периостальной реакции на аксиальном и корональном срезах «луковой кожицы» [16].
В первом случае предоперационные рентгенограммы показали глубокое кариозное поражение, проникающее в камеру пульпы относительно первого моляра нижней челюсти слева с хорошо ограниченным рентгенопрозрачным периапикальным изображением, одноокулярным по отношению как к мезиальному, так и к дистальному корню зуба.
Из-за ограниченного финансового положения пациента для подтверждения нашего диагноза была проведена только окклюзионная рентгенограмма, которая показала аспект периостальной реакции «луковой кожицы».
Во втором случае на предоперационных рентгенограммах была обнаружена полость открытого доступа с временным коронковым заполнением с периапикальным поражением.
Поскольку пациенту уже была сделана КЛКТ, окклюзионные рентгенограммы были полезны только для последующего наблюдения и мониторинга. Они использовались, чтобы увидеть внешний корковый аспект, регресс костного образования, признак заживления и благоприятную эволюцию.
При компьютерной томографии на аксиальном и корональном срезах было обнаружено локализованное костное образование с аспектом «луковой кожицы», признаком доброкачественности и патогномоничным признаком оссифицирующего периостита.
3.2. Дифференциальный диагноз
Оссифицирующий периостит следует отличать от доброкачественных и злокачественных патологий, вызывающих образование кости. Большинство из них обычно развивается в одном возрасте [4, 8, 17].
Саркома Юинга и остеосаркома возникают в одном возрасте и проявляются твердым отеком, похожим на оссифицирующий периостит. Однако их можно отличить от оссифицирующего периостита по клиническим осложнениям (подвижность зубов, невралгия лица и парестезия губ) и рентгенологическому аспекту «солнечного луча», вызывающему очень быстрое увеличение кости и большее количество остеолитических реакций в кости [2, 18]. .
Фиброзная дисплазия должна была быть включена в дифференциальный диагноз. Он классифицируется как поражения костей [19].
Симптомы фиброзной дисплазии и оссифицирующего периостита могут быть клинически неразличимы [8, 20].
Его можно увидеть в раннем возрасте, а разрастание кости похоже на периостит как по форме, так и по объему. Однако фиброзная дисплазия отличается рентгенологическим аспектом «матового стекла», а также истончением коры головного мозга [2, 4, 8].
Болезнь Каффи — это генетическое заболевание костей, которое может иметь тот же вид «луковой кожуры», что и оссифицирующий периостит. Однако он отличается от оссифицирующего периостита ранним возрастом начала заболевания (до двух лет). Это чаще встречается в ветви ветви и области угла нижней челюсти с двусторонним поражением и встречается во многих костях [2].
Первичный хронический остеомиелит (ПКЯ) — редкое небактериальное хроническое воспалительное заболевание неизвестной этиологии.Это может быть связано с другими состояниями, такими как аутоиммунные заболевания и синдромы, включая синдром Маджида, херувизм и «синдром SAPHO (синовит, угри, пустулез, гиперостоз и остит)» [21].
Сообщалось о ПКЯ челюсти у детей. Нижняя челюсть — это наиболее пораженный участок челюстно-лицевой области. Клинически он характеризуется острой болью и асептическим отеком.
Рентгенологическое исследование показывает наличие рентгенопрозрачных участков в сочетании с прогрессирующим остеосклерозом и расслоением надкостницы без наличия зубного происхождения [22].
Первичный туберкулезный остеомиелит — редкая форма остеомиелита, вызванного туберкулезом. У детей маловероятно, что нижнечелюстная область будет иметь более высокую частоту по сравнению с верхней челюстью.
Клинически он характеризуется болью, отеком и выделениями из внутри- или экстраорального синусового тракта. Рентгенологически это выглядит как нечеткое просветление с эрозией коркового слоя. Кость постепенно замещается гранулематозной тканью.
Патологически диагноз подтверждается наличием туберкулезных гранулем [23, 24].
В наших случаях доказанной причиной была легкая одонтогенная инфекция. Клинического обследования (медленное развитие, отсутствие подвижности зубов и гипестезия) и рентгенологических аспектов, особенно аспекта «луковой кожицы», было достаточно для установления диагноза. Затем это было подтверждено благоприятным развитием после лечения.
Часто для постановки диагноза достаточно клинических и рентгенологических данных. Тем не менее, для подтверждения диагноза иногда необходимы гистологические исследования [25–27].
При выполнении они выявляют доброкачественную фиброзно-костную ткань с периферической остеобластической активностью из-за реактивного отложения новой кости. Новые отложения надкостницы параллельны друг другу по отношению к коре кости.
Центральные остеобласты и остеокласты видны. Лимфоциты и плазматические клетки обнаруживаются в костном мозге [15].
3.3. Лечение и эволюция
Из-за некоторых обновлений в классификации остеомиелита нижней челюсти всегда существовала дилемма при планировании стратегии лечения оссифицирующего периостита [4].
Оссифицирующий периостит издавна рассматривался как другие типы остита, которые могут возникать как в результате локального распространения, так и гематогенного распространения. По этой причине план лечения на протяжении многих лет был радикальным и основывался на удалении с помощью длительной антибиотикотерапии [28].
С развитием диагностических терминов с годами появились разные мнения относительно наиболее подходящего плана лечения оссифицирующего периостита [9].
План лечения может быть консервативным или радикальным, с сопутствующей антибактериальной терапией или без нее [9].
Роль эндодонтической терапии в лечении оссифицирующего периостита вызывает сомнения. Batcheldor et al. предположили возможную эффективность сохранения зубов и эндодонтического вмешательства [8, 29].
Сохранение зубов с помощью раннего адекватного лечения корневых каналов с антибиотиками или без них стало предметом особого внимания в последние несколько лет. Фактически, через несколько зарегистрированных случаев было доказано, что одного эндодонтического лечения достаточно и оно способно устранить эту патологию.
Более того, гипербарическая оксигенотерапия и эндодонтическое лечение оказались успешными [1, 30, 31].
В настоящих отчетах о случаях эндодонтическое лечение было методом выбора из-за юного возраста пациентов, возможности сохранить зуб и положительного отношения пациентов и их родителей к этому плану лечения.
Основными задачами лечения корневых каналов являются устранение инфекции, обеспечение заживления костного поражения и, следовательно, сохранение зуба [32–34].Действительно, оптимальный прогноз зависит от способности создать благоприятные условия для адекватного заживления.
Чтобы повысить эффективность эндодонтического лечения, особенно при некрозе зубов, больше внимания следует уделять химио-механическому препарату.
Фактически, дезинфекция пространства корневого канала является ключом к уничтожению бактерий в корневом канале, что приводит к периапикальному заживлению. Это обеспечивается как формированием корневых каналов, так и ирригацией [35].
Из-за своей сложности в системе корневых каналов некротизированного зуба обитают тысячи микроорганизмов.Они находятся, в частности, в форме биопленки, прочно прилегающей к стенкам дентина и противостоящей ирригационным растворам [35].
Стратегии, рекомендуемые для улучшения дезинфекции после химио-механической подготовки, включают использование эндодонтического лечения между приемами врача или оптимизированное эндодонтическое лечение за один визит [36].
Многие исследования с использованием микробных культур подтвердили преимущество использования эндодонтических препаратов на основе гидроксида кальция для полной дезинфекции корневых каналов [37].
Тем не менее, многие другие исследования доказали, что протокол за 2 посещения, включающий прием лекарств между приемами вместе с гидроксидом кальция, приводит к улучшению микробиологического статуса системы корневых каналов по сравнению с протоколом за 1 посещение. Они предположили, что оставшиеся выжившие микроорганизмы погребаются в результате закупорки корневого пространства и умирают из-за отсутствия питательных веществ [37].
Тем не менее, эта тема все еще является предметом дискуссий, и некоторые исследования показали противоречивые выводы.
В первом случае эндодонтическое лечение проводилось за одно посещение. Пломбирование корневых каналов выполнялось биокерамическими пломбировочными материалами из-за их антибактериальных свойств. К счастью, результат был удовлетворительным: периапикальное заживление.
Во втором случае, так как пациент не поддерживал длительные сеансы, в течение двух недель была наложена повязка на корневые каналы на основе гидроксида кальция. Это было сделано для усиления дезинфекции.
Что касается антибиотикотерапии, согласно литературным данным, нет единого мнения относительно ее использования, а также продолжительности лечения, варьирующейся от шести, восьми недель до двенадцати месяцев [38].
В наших случаях пациенты получали антибиотикотерапию (Аугментин®) в течение семи дней. В первом случае его сделали родители ребенка, а во втором — дантист. Рецепт не был продлен.
Эффективность нестероидных противовоспалительных препаратов (НПВП) в отношении склерозирующего остеомиелита челюстной кости Гарре не выяснена. Немногие отчеты были посвящены этой стратегии лечения, потому что большинство случаев разрешалось при определенных стоматологических вмешательствах [39].
Для лучшего лечения критически важно регулярное наблюдение, пока не будет достигнуто полное заживление [1].
Фактически, когда проводится эндодонтическое лечение, необходимо длительное наблюдение. Биопсия показана, если поражение продолжает увеличиваться в размерах после очевидно успешного лечения [8, 29].
При поражениях ограниченного размера мы обычно получаем хороший терапевтический эффект и благоприятный прогноз в течение нескольких месяцев.
После устранения источника инфекции кость постепенно реконструируется, и восстанавливается первоначальная симметрия лица.Это ремоделирование кости может быть улучшено за счет тяги вышележащих мышц, которые к ней прикреплены [9].
В двух описанных случаях наше терапевтическое отношение было успешным. Через 12 месяцев заживление костей отмечено без каких-либо других осложнений.
Первый пациент находился под наблюдением 11 месяцев. Заживление периостальной реакции наблюдалось через 4 месяца с исчезновением отека нижней челюсти. Затем через 11 месяцев наблюдалось полное периапикальное заживление.
Второй пациент находился под наблюдением 20 месяцев.Заживление периостальной реакции наблюдалось через 4 месяца. Регресс периапикальной прозрачности наблюдался через 12 месяцев.
Таким образом, в двух случаях не было необходимости в хирургическом вмешательстве, поскольку ответ на стандартное эндодонтическое лечение был благоприятным.
Известно, что оссифицирующий периостит излечим при адекватном лечении. Однако, если постановка правильного диагноза задерживается более чем на 6 месяцев, он может перейти в стойкую и деформирующую форму [9].
Хирургическое ремоделирование может быть выполнено, если нет спонтанного регресса, особенно когда адекватный диагноз и лечение полностью достигнуты [8].
4. Заключение
Оссифицирующий периостит — это патология, сосуществующая с некоторыми состояниями, включая хроническую инфекцию у молодых пациентов с активной остеобластической активностью в надкостнице и равновесием между вирулентностью возбудителя и сопротивлением хозяина.
Особое внимание следует уделять клиническим и рентгенологическим исследованиям при отеке нижней челюсти, чтобы не пропустить возможное злокачественное заболевание костей.
Целью лечения оссифицирующего периостита является устранение источника инфекции.Если позволяет клиническая ситуация, эндодонтическое лечение должно быть основным методом лечения. Антибиотикотерапия не носит системного характера.
В описанных нами случаях эндодонтическое лечение было методом выбора, что привело к благоприятному развитию с полным регрессом.
Конфликт интересов
Авторы заявляют об отсутствии конфликта интересов.
Как вести пациентов с остеомиелитом?
Некроз челюсти (остеомиелит)
Остеомиелит является частым последствием хронической периапикальной инфекции, а также может быть вызван патологиями, которые затрудняют кровоснабжение, вызывая ишемию.Это приводит к гибели и некрозу костей. Он может иметь острый или хронический характер; в первую очередь разница между острой и хронической формами заключается в произвольном сроке в месяц после начала заболевания. Острая форма является более распространенной и находится в центре внимания этого сценария неотложной помощи.
Презентация
Население
- Пациенты с плохой гигиеной полости рта (тяжелая периапикальная или пародонтальная инфекция) или проникающими инфицированными повреждениями (открытые переломы и огнестрельные ранения)
- Пациенты с системными заболеваниями, такими как болезнь Педжета или остеопетроз (редко)
- Пациенты с патологией костей (фиброзная дисплазия и др.)
- Гематогенный посев из удаленного участка или в случае сепсиса (редко)
Знаки
- Глубокая пульсирующая боль, которая может отдавать в челюсть или лоб
- Припухлость (сначала мягкая из-за отека, но позже припухлость становится твердой с поражением надкостницы)
- Незаживающая некротическая кость, которая может быть покрыта или не покрыта воспаленной слизистой оболочкой полости рта
- Затруднение при жевании и открывании рта (из-за отека)
- Образование секвестра
- Тризм
- Лихорадка
- Галитоз
- Внеротовые пазухи дренирующие
- Лимфаденопатия
- Чаще встречается на нижней челюсти, чем на верхней челюсти (поскольку у верхней челюсти более высокая кровеносность).
Симптомы
- Болезненность пораженных зубов
- Прилегающая десна эритематозная, опухшая и болезненная
- Онемение или парестезия нижней губы при поражении нижней челюсти
- Тяжесть боли может варьироваться от легкой до сильной, в зависимости от стадии остеомиелита (в острой стадии боль сильная)
Расследование
- Получить подробную историю:
- При наличии боли узнайте о ее возникновении, местонахождении, интенсивности и характере боли.
- Спросите о лихорадке или изменении чувствительности губ (исключите парестезию).
- Спросите о лекарствах пациента, в основном о бисфосфонатах. Когда / почему была начата терапия и как долго она назначается?
- Спросите об истории лучевой терапии.
- Спросите о любых сопутствующих заболеваниях или состояниях; сосредоточить внимание на иммунодефицитных заболеваниях, таких как лейкемия, сахарный диабет и нейтропения.
- Спросите о дисфагии или одышке, которые могут указывать на неизбежное нарушение дыхательных путей.
- Спросите об аллергии на лекарства.
- Выполните полное внеротовое и внутриротовое обследование (осмотрите все поверхности слизистой оболочки полости рта):
- Экзамен вне ротовой полости:
- Завершите исследование лимфатических узлов головы и шеи.
- Обратите внимание на любые дренажные пазухи полости рта или шрамы.
- Обратите внимание на любые колебания, которые можно устранить путем разреза и дренирования.
- Изучите степень опухоли и посмотрите, не нарушены ли дыхательные пути.Внутриротовой экзамен:
- Проверьте наличие опухоли костей и выполните двузначную пальпацию на предмет расширения кортикальных пластинок. Если корковые пластинки расширены и истончены, это крепитация яичной скорлупы.
- Пальпируйте, чтобы проверить целостность нижней границы нижней челюсти. В случае патологического перелома будет деформация ступеньки.
- Проверьте, нет ли онемения губ и чувствительности в мягких тканях, что указывает на поражение нервов.
- Проверьте наличие дренажных пазух или шрамов; при дренировании носовых пазух направьте гной на микробный посев и чувствительность.
- В зависимости от случая посоветуйте один или несколько из следующих методов визуализации:
- Обычная рентгенография: периапикальная, панорамная или, иногда, окклюзионная рентгенография для визуализации расширения кортикальных пластинок.
- Компьютерная томография (КТ): использование контраста зависит от конкретного случая. КТ превосходит магнитно-резонансную томографию (МРТ) для обнаружения секвестров.
- МРТ: иногда используйте изображения с подавлением жира, чтобы увидеть структуры костного мозга при подозрении на остемомиелит из-за его высокого разрешения и способности обнаруживать образцы костного мозга.МРТ очень чувствительна для выявления остеомиелита уже через 3–5 дней после начала инфекции.
- Сканирование костей: используется для ранней диагностики поражений с минимальной потерей костной массы. Он может помочь обнаружить остеомиелит за 10–14 дней до того, как изменения будут видны на простых рентгенограммах. Сцинтиграфия костей высокочувствительна, но имеет низкую специфичность, и трудно различить разные патологии. Он используется в качестве дополнения, и для назначения таких исследований требуется направление к специалисту и консультация.
- Могут быть рекомендованы исследования крови (общий анализ крови с дифференциалом в случае активной бактериальной инфекции; поиск нейтрофилов).
- Рентгенологические исследования:
- На начальных стадиях могут отсутствовать рентгенологические изменения, поскольку требуется 30-40% деминерализации для того, чтобы поражение стало очевидным на рентгенограмме.
- Первоначально наблюдается потеря трабекулярного рисунка кости и участков просветления. При большей деструкции кости можно визуализировать нечеткую рентгенопрозрачность.
- Области мертвой кости становятся плотными (склеротическими) и отделяются от неповрежденной кости челюсти. Это называется секвестра.
- В некоторых случаях по краям образуется новая кость, которая называется оберткой.
- Процесс отмирания и ремоделирования костей приводит к появлению участков рентгенопрозрачности и рентгеноконтрастности, которые на рентгенограммах обычно описываются как «изъеденные молью».
- Интерпретация расширенных методов визуализации должна выполняться только сертифицированным специалистом.У молодых людей иногда может образовываться новая поднадкостничная костная ткань, которая проявляется в виде тонкой рентгеноконтрастной линии вдоль нижней границы нижней челюсти, которая придает вид «луковой кожицы» (остеомиелит Гарре).
- Иногда у детей и молодых людей склероз костей возникает вокруг периапикальной инфекции или инфекции пародонта вместо разрушения кости. Это связано с периапикальной инфекцией низкой степени или сильной защитой хозяина. Имеется локализованная равномерная плотность, связанная с зубом с расширенной периодонтальной связкой или периапикальным пространством.
- Как клинические, так и рентгенологические особенности следует оценивать при установлении диагноза или во время последующего наблюдения после лечения. На начальных стадиях заболевания рентгенологические признаки могут отсутствовать (только сканирование костей будет иметь положительную горячую точку). После лечения кость постепенно реконструируется в течение 6–12 месяцев, сохраняя рентгенографические характеристики даже после успешного лечения.
Диагностика
Диагноз остеомиелита подтверждается на основании истории болезни пациента, клинических симптомов и рентгенологических данных.
Дифференциальная диагностика
- Остеорадионекроз
- Бисфосфонатный остеонекроз челюсти
Лечение
Обычная начальная обработка
- Удалите источник инфекции (например, удалите или проведите лечение корневых каналов поврежденного зуба).
- Назначьте антибиотики: сначала эмпирическое лечение, но назначьте специфические антибиотики на основании данных о культуре и чувствительности.
- Рекомендуемый антибиотик — пенициллин V калий, 500 мг (по 1 таблетке 4 раза в день в течение 7 дней).
- В качестве альтернативы назначьте амоксициллин, 500 мг (1 таблетка 3 раза в день в течение 7 дней) или клиндамицин, 150 мг или 300 мг (1 капсула 4 раза в день в течение 7 дней).
- Для обезболивания прописать анальгетики (ацетаминофен, 325 мг, 6 раз в день). Максимальная кумулятивная доза ацетаминофена составляет 4 г за 24 часа). При сильной боли пациентам может потребоваться опиоидная анальгезия (оксикодон 5 мг с ацетаминофеном 325 мг [Percocet®] по 1 таблетке 4–6 раз в день).
- При тяжелых инфекциях назначают амоксициллин / клавуланат калия (Аугментин®), 500 мг (по 1 таблетке 3 раза в день). Рассмотрите возможность внутривенного введения антибиотиков (пенициллин G калий, от 12 до 24 миллионов единиц в день, в зависимости от инфекции и ее тяжести, вводимые в равных дозах 4–6 раз в день). Наблюдайте за судорогами, гиперкалиемией и функцией почек при высоких дозах (от 10 до 100 миллионов единиц в день) пенициллина G калия. Рассмотрите возможность госпитализации, если есть признаки и симптомы сепсиса или нарушения дыхательных путей.
- При анаэробных инфекциях назначают клиндамицин (далацин) 150–300 мг (по 1 таблетке 4 раза в день в течение 10 дней). Если вы подозреваете, что анаэробы имеют пародонтальное происхождение, рассмотрите комбинацию амоксициллина 500 мг с метронидазолом 250 мг 3 раза в день.
- Посоветуйте пациенту соблюдать местную гигиену в областях обнаженной кости (хлоргексидина глюконат 0,12%, 20 мл в течение 30 секунд 3 раза в день).
- Если зуб является источником инфекции, рассмотрите возможность эндодонтического лечения или удаления (наряду с санацией кости).
- Обширное поражение может потребовать секвестэктомии, декортикации, резекции и реконструкции кости, для чего важно направление к хирургу-стоматологу.
Совет
Обучайте пациентов правилам гигиены полости рта.
Предлагаемые ресурсы
- Невилл Б.В., Дамм Д.Д., Аллен С.М., Букот Дж. Э., редакторы. Патология полости рта и челюстно-лицевой области. 3-е изд. Сент-Луис: Сондерс Эльзевьер; 2009.
- Белый SC, Pharoah MJ. Радиология полости рта: принципы и интерпретация .6-е изд. Мосби; 2008.
АВТОР
|
Д-р Олак — научный сотрудник Программы профилактики рака полости рта Британской Колумбии, Ванкувер, Британская Колумбия.
|
Благодарность: я благодарен доктору Мишель Уильямс за ее помощь в создании и редактировании этой статьи. Мишель была специалистом по оральной медицине и клиническим профессором стоматологии в Университете Британской Колумбии и руководителем оральной медицины в Программе профилактики рака полости рта Британской Колумбии.Она скончалась в январе 2015 года.
Произошла ошибка при настройке вашего пользовательского файла cookie
Произошла ошибка при настройке вашего пользовательского файла cookieЭтот сайт использует файлы cookie для повышения производительности. Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Настройка вашего браузера для приема файлов cookie
Существует множество причин, по которым cookie не может быть установлен правильно. Ниже приведены наиболее частые причины:
- В вашем браузере отключены файлы cookie.Вам необходимо сбросить настройки своего браузера, чтобы он принимал файлы cookie, или чтобы спросить вас, хотите ли вы принимать файлы cookie.
- Ваш браузер спрашивает вас, хотите ли вы принимать файлы cookie, и вы отказались. Чтобы принять файлы cookie с этого сайта, используйте кнопку «Назад» и примите файлы cookie.
- Ваш браузер не поддерживает файлы cookie. Если вы подозреваете это, попробуйте другой браузер.
- Дата на вашем компьютере в прошлом. Если часы вашего компьютера показывают дату до 1 января 1970 г., браузер автоматически забудет файл cookie.Чтобы исправить это, установите правильное время и дату на своем компьютере.
- Вы установили приложение, которое отслеживает или блокирует установку файлов cookie. Вы должны отключить приложение при входе в систему или уточнить у системного администратора.
Почему этому сайту требуются файлы cookie?
Этот сайт использует файлы cookie для повышения производительности, запоминая, что вы вошли в систему, когда переходите со страницы на страницу.Чтобы предоставить доступ без файлов cookie потребует, чтобы сайт создавал новый сеанс для каждой посещаемой страницы, что замедляет работу системы до неприемлемого уровня.
Что сохраняется в файлах cookie?
Этот сайт не хранит ничего, кроме автоматически сгенерированного идентификатора сеанса в cookie; никакая другая информация не фиксируется.
Как правило, в файле cookie может храниться только информация, которую вы предоставляете, или выбор, который вы делаете при посещении веб-сайта.Например, сайт не может определить ваше имя электронной почты, пока вы не введете его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступа к остальной части вашего компьютера, и только сайт, который создал файл cookie, может его прочитать.
Контуры патологии — диффузное склерозирование
Нижняя и верхняя челюсти
Остеомиелит и воспалительные заболевания
Диффузное склерозирование
Тема завершена: 1 марта 2015 г.
Незначительные изменения: 8 июля 2020 г.
Авторские права: 2004-2019. Pathology.com, Inc.
Поиск в PubMed: Диффузный склерозирующий остеомиелит [название]
просмотров страниц в 2020 г .: 2,075
просмотров страниц в 2021 г. по настоящее время: 182
Цитируйте эту страницу: Моррисон А. Диффузное склерозирование. Сайт PathologyOutlines.com. https://www.pathologyoutlines.com/topic/mandiblemaxilladso.html. По состоянию на 10 февраля 2021 г.
Определение / общее
- Склерозирующий остеомиелит традиционно делят на очаговый и диффузный:
- Очаговый тип, также известный как конденсационный остит, описывает относительно обычное, ограниченное, хорошо очерченное рентгеноконтрастное изменение кости, окружающей верхушку корня зуба, последнее часто с воспаленной или некротизированной пульпой зуба.
- Диффузный склерозирующий остеомиелит, с другой стороны, является необычным заболеванием, поражающим большую часть кости, обычно нижней челюсти, и связано с ремоделированием расширения нижней челюсти и клиническими симптомами.
- В литературе существует множество взглядов на DSO:
- DSO — это форма первичного хронического остеомиелита (PCO) — остальная часть этой темы соответствует этой точке зрения
- DSO является синонимом ювенильного хронического остеомиелита и формы PCO с ранним началом
- DSO — это локализованная форма SAPHO
- DSO отличается от PCO, и термин DSO используется только тогда, когда очевидный инфекционный процесс ответственен за склероз кости (т.е.е. с хронической внутрикостной бактериальной инфекцией, которая создает хронически воспаленную грануляционную ткань, которая провоцирует склероз окружающей кости)
- DSO используется только как описание радиологических характеристик
- Как первичный, так и вторичный хронический остеомиелит могут демонстрировать рентгенологические изменения обширного склероза с периостальной реакцией (пролиферативный периостит) и вариабельный остеолиз на диагностической визуализации
Терминология
- Секвестр:
- Надкостница
- Соединительнотканная мембрана, выстилающая наружную / внешнюю поверхность костей, кроме суставов длинных костей
- Состоит из внешнего фиброзного слоя и внутреннего камбиевого / остеогенного слоя
- Хронический рецидивирующий мультифокальный остеомиелит (CRMO)
- Хронический рецидивирующий мультифокальный остеомиелит (ХРМО) — рецидивирующее воспалительное заболевание, которое считается типом серонегативной спондилоартропатии, для которого характерны периоды обострений и ремиссий на протяжении многих лет.
- Характеризуется воспалительным процессом с симптомами, аналогичными инфекционному остеомиелиту; однако источник инфекции не может быть идентифицирован
- Чаще всего характеризуется незаметным началом субфебрильной лихорадки, локальным отеком и болью в костях.
- Рентгенологические данные могут указывать на остеомиелит, а поиск изотопов костей выявляет другие бессимптомные участки поражения
- Поражения возникают в основном в метафизах длинных трубчатых костей, а также ключицах, позвоночнике и тазу; поражения иногда расположены симметрично
- Точная взаимосвязь между первичным хроническим остеомиелитом, диффузным склерозирующим остеомиелитом, CRMO и SAPHO (синовитом, акне, пустулезом, гиперостозом и оститом) в настоящее время очень обсуждается и неясна.
- Некоторые считают CRMO и SAPHO первичным хроническим остеомиелитом с дополнительными экстрагнатическими проявлениями.
- Является ли CRMO у несовершеннолетних пациентов и синдром SAPHO одним и тем же заболеванием в разных возрастных группах, еще предстоит определить
- Синовит, угри, пустулез, гиперостоз и остит (SAPHO)
- Сокращенное обозначение сложной клинической картины, включающей синовит, угри, пустулез, гиперостоз и остит.
- Причина неизвестна, но может возникать у лиц с генетической предрасположенностью, у которых развивается аутоиммунное нарушение из-за воздействия дерматологических бактерий.
- Повышенная распространенность HLA-27 (10-15% случаев SAPHO)
- SAPHO и хронический рецидивирующий мультифокальный остеомиелит / CRMO отличаются от других форм остеита / остеомиелита, поскольку эти два заболевания могут иметь внегнатическое поражение скелета
- Точная связь между первичным хроническим остеомиелитом, диффузным склерозирующим остеомиелитом, CRMO и SAPHO спорна — некоторые считают CRMO и SAPHO в качестве первичного хронического остеомиелита с дополнительным extragnathic проявлениями
- пролиферативного периоститом
- Обозначает периостальную реакцию на наличие воспаления.
- Пораженная надкостница образует несколько рядов реактивной жизненно важной кости, которые параллельны друг другу и расширяют поверхность измененной кости
- Склерозирующий остеомиелит Гарре
- В 1893 году швейцарский врач Карл Гарре сообщил о характере и осложнениях острого остеомиелита.
- Гарре не имел ни патологических образцов для микроскопического исследования, ни рентгенограмм, дополняющих его описания.
- Тем не менее, его имя часто ассоциируется с состоянием, при котором удвоение надкостницы или периостит по типу «снятия шкуры» приводит к увеличению челюсти, обычно нижней челюсти.
- Случаи остеомиелита с преобладающей периостальной реакцией в некоторых случаях ошибочно обозначаются как остеомиелит Гарре
- Остеомиелит Гарре и склерозирующий остеомиелит Гарре часто используются как синонимы, и их следует не связывать с этой клинической картиной
- Обратите внимание, что имя Гарре было и часто пишется с ошибками как Гарре с неправильным акцентом
- Было использовано множество синонимов склерозирующего остеомиелита Гарре:
- Хронический остеомиелит с пролиферативным периоститом
- Хронический склерозирующий остеомиелит Гарре
- Хронический негнойный остеомиелит с пролиферативным периоститом
- Хронический склерозирующий остеомиелит Гарре
- Хронический негнойный склерозирующий остит Гарре
- Пролиферативный периостит Гарре
- Склерозирующий остеомиелит Гарре
- Оссифицирующий периостит
- Остеомиелит Гарре
- Сухой остеомиелит
- Остеомиелит с пролиферативным периоститом
- Оссифицирующий периостит
- Склерозирующий остеомиелит Гарре
- Конденсирующий остеит
- Локализованные участки рентгенологического склероза костей, связанные с верхушками воспаленных, мертвых или умирающих зубов (пульпит или некроз пульпы)
- Связь с областью воспаления, обычно верхушкой связанного зуба, имеет решающее значение, потому что эти поражения могут напоминать несколько других внутрикостных отростков, которые дают в некоторой степени аналогичную рентгенографическую картину.
- Этот вторичный склероз кости не считается истинным / классическим остеомиелитом
- Цюрихская классификация остеомиелита:
- В первую очередь на основе клинического течения и характеристик изображений
- Гистопатология считается вторичным критерием классификации, потому что результаты в большинстве своем неспецифичны и неубедительны сами по себе; однако исследование тканей незаменимо для подтверждения диагноза, когда клинические и рентгенологические признаки неясны / атипичны, и для исключения возможных дифференциальных диагнозов.
- Три основных классификации:
- Острый остеомиелит (АО)
- Вторичный хронический остеомиелит (SCO)
- Первичный хронический остеомиелит (PCO)
- Дальнейшая подклассификация основана на предполагаемой этиологии и патогенезе заболевания.
- Эти критерии считаются критериями третичной классификации и полезны для определения необходимых терапевтических стратегий, которые могут несколько отличаться в разных подгруппах.
Участки
- При поражении челюстей в основном затрагивается нижняя челюсть.
Клинические особенности
- Коварное начало без явного острого состояния
- Часто поражает детей и молодых людей.
- Боль (от нескольких дней до недель, часто с промежутками без симптомов), отек и ограничение открывания рта
- Расширение челюсти, обычно нижней челюсти, при отсутствии гноя, фистулы и секвестрации
Диагноз
- Клинический диагноз сложен, так как клиническая картина и течение заболевания могут значительно различаться
- Представляет ли DSO вариации одного расстройства или различных патологических процессов, является предметом споров, и в настоящее время нет четкого ответа.
- Врачи должны рассмотреть все возможности для обеспечения надлежащего ухода
Описание радиологии
- Реконструкция расширения челюсти, обычно нижней челюсти
- Склероз с перемежающимися участками литического изменения
- Удвоение надкостницы
Лечение
- Лечение зависит от стадии, степени и симптомов заболевания
- Может включать НПВП, ингибиторы ФНО, бисфосфонаты.
Общее описание
- Биопсия для исключения неоплазии может быть минутной
Микроскопическое (гистологическое) описание
- Гистология может быть неспецифической и имитировать острый и вторичный хронический остеомиелит, вызванный микробиологической инфекцией
- Может быть показано обширное микробиологическое обследование, включая посев и ПЦР.
- Биопсия кости обычно выполняется для исключения злокачественных новообразований и конкурирующих рентгенографических и клинических дифференциальных диагностических объектов.
- Результаты микроскопии различаются в зависимости от области взятия пробы (как и рентгенография)
- Хроническая фаза: слабость воспаления с преобладанием склероза и фиброза
- Предварительная биопсия или место отбора пробы: формирование фиброзной и грануляционной ткани со смешанным воспалением
- Реактивная и ремоделирующая кость, особенно в области периостальной реакции
- Непрорезавшиеся зачатки зубов могут быть повреждены или случайно удалены во время биопсии нижней челюсти
остеомиелит — Опорно-и заболевания соединительной ткани
-
Скорость оседания эритроцитов или С-реактивный белок
-
Рентген, МРТ или радиоизотопное сканирование костей
-
Культура кости, абсцесса или и того, и другого
Острый остеомиелит подозревают у пациентов с локальной болью в периферических костях, лихорадкой и недомоганием или с локальной рефрактерной позвоночной болью, особенно у пациентов с недавними факторами риска бактериемии.
Хронический остеомиелит подозревают у пациентов с постоянной локальной болью в костях, особенно при наличии факторов риска.
При подозрении на остеомиелит получают общий анализ крови и скорость оседания эритроцитов (СОЭ) или С-реактивный белок, а также простую рентгенограмму пораженной кости. Лейкоцитоз и повышение СОЭ и С-реактивного белка подтверждают диагноз остеомиелита. Однако СОЭ и С-реактивный белок могут быть повышены при воспалительных состояниях, таких как ревматоидный артрит, или нормальны при инфекции, вызванной вялотекущими патогенами.Таким образом, результаты этих тестов должны рассматриваться в контексте результатов физического осмотра и визуализации.
Рентген становится ненормальным через 2-4 недели, показывая подъем надкостницы, деструкцию костей, отек мягких тканей, а также, в позвонках, потерю высоты тела позвонка или сужение соседнего инфицированного пространства межпозвонкового диска и разрушение концевых пластин над и под диском.
Если рентгеновские снимки неоднозначны или симптомы острые, КТ и МРТ являются текущими методами визуализации для определения аномалий и выявления смежных инфекций, таких как паравертебральные или эпидуральные абсцессы или инфицированные фасеточные суставы.
В качестве альтернативы можно провести радиоизотопное сканирование костей с технецием-99m. Сканирование костей выявляет аномалии раньше, чем обычная рентгенография, но не различает инфекции, переломы и опухоли.
Сканирование лейкоцитов с использованием клеток, меченных индием-111, может помочь лучше идентифицировать области инфекции, видимые при сканировании костей.
Бактериологический диагноз необходим для оптимального лечения остеомиелита; биопсия кости с помощью иглы или хирургическое иссечение, а также аспирация или обработка абсцессов позволяют получить ткань для посева и тестирования чувствительности к антибиотикам.Посев дренажа из пазух не обязательно выявляет костный патоген. Биопсия и посев должны предшествовать антибактериальной терапии, за исключением случаев, когда пациент находится в шоке или неврологической дисфункции.
Диагностика и лечение одонтогенных инфекций полости рта и лица
Значительные государственные и частные ресурсы расходуются на профилактику и лечение инфекций. Кампании общественного здравоохранения во всем мире позволили добиться значительных успехов в улучшении практики гигиены и профилактике заболеваний.Были использованы конкретные стратегии, включая фторирование воды, которые значительно уменьшили разрушение зубов. Значительные усилия направлены на снижение частоты и тяжести инфекций пародонта, особенно из-за его установленной связи с системными проблемами со здоровьем. Открытие пенициллина и последующие достижения в области антимикробной терапии значительно улучшили результаты лечения инфекций.
Несмотря на это, инфекции полости рта остаются одной из главных причин обращения за медицинской помощью в мире.Стоматологи, независимо от их профиля практики, остаются передовыми практиками в диагностике и лечении инфекций полости рта и лица.
В этой статье мы изложим основную патофизиологию инфекций. Будет изложен систематический подход к оценке и лечению одонтогенной инфекции, включая хирургическое вмешательство и фармакотерапию, а также обсуждение возможных осложнений.
ИНФЕКЦИИ
Предпосылки для любой инфекции включают восприимчивого хозяина, вирулентный организм (ы) и соответствующие обстоятельства.Обычно это представляется как измененный баланс между болезнью и здоровьем или
Одонтогенные инфекции неизменно вызываются бактериями. Несмотря на преобладание одного или двух видов, эти инфекции вызываются сложным взаимодействием микрофлоры, которая обычно может населять ротовую полость.
КЛАССИФИКАЦИЯ БАКТЕРИЙ
Бактерии классифицируются на основе формы, характеристик окраски по Граму, а также их использования и / или потребности в кислороде. Эта классификация поможет врачам подобрать правильное лечение.
ФОРМА БАКТЕРИИ
При обсуждении морфологии бактерий упоминаются три основных формы. Это бациллы (палочки), кокки (сферы) и спирохеты (спирали) (рис. 1а).
РИСУНОК 1A.
Окрашивание по Граму
Этот метод, разработанный Гансом Кристианом Грамом в 1884 году, окрашивает пептидогликаны клеточных стенок бактерий. Он делит бактерии на две основные категории: грамположительные и отрицательные, окрашиваясь в темно-фиолетовый и розовый цвет соответственно.Обычно это первый шаг в идентификации бактерий (рис. 1b).
РИСУНОК 1B. На этой микрофотографии видны грамположительные (фиолетовый) и грамотрицательный (розовый) микроорганизмы.
Потребление / потребность в кислороде
Бактерии также можно разделить на аэробов, которым необходим кислород для роста, и анаэробов, которым кислород вреден. Факультативные анаэробные бактерии — это те бактерии, которые могут выжить в богатой кислородом среде, но предпочитают анаэробные условия для оптимального роста.В таблице 1 приведена классификация некоторых наиболее часто встречающихся бактерий полости рта.
ТАБЛИЦА 1.
Патобиология бактериальной вирулентности
Для возникновения инфекции необходимы бактерии;
• портал входа в корпус
• защита от защиты хоста, и
• вызвать повреждение тканей.
Обычно это означает, что инфекция может быть инициирована аэробными бактериями, проникающими в организм через разрыв естественных барьеров организма (кожа, слизистая оболочка, слезы, слюна, эмаль).Это вызывает воспаление, которое снижает содержание кислорода в окружающей среде, делая ее более анаэробной. Эта среда становится более благоприятной для поддержки анаэробных организмов. Именно эта синергия вызывает серьезные инфекции.
РАЗВИТИЕ ИНФЕКЦИИ
Если не лечить или не вылечить, легкая инфекция и воспаление перерастут в целлюлит, который обычно вызывается аэробными бактериями. Если болезнь прогрессирует без разрешения и / или лечения, образуется абсцесс, представляющий собой заполненную гноем полость (обычно вызываемую анаэробными организмами).Гной — это скопление некротических остатков (обычно белых кровяных телец и побочных продуктов микроорганизмов). Как мы видим на Рисунке 2, хронические или длительные абсцессы обычно приводят к образованию постоянно дренированного синусового тракта, который является способом ослабления давления инфекции в организме.
РИСУНОК 2. Синусовый тракт, отмеченный на коже в результате длительной периапикальной инфекции. Обратите внимание, что гуттаперча идет до вершины бокового резца.
Распространение инфекции
Инфекции распространяются по пути наименьшего сопротивления.Анатомические структуры тела будут ограничивать и направлять распространение инфекции по известной схеме. Эти структуры включают фасциальные слои, связки, сухожилия, мышцы и костную структуру.
Фасциальные пространства
Мышцы окружены плотными слоями соединительной ткани, называемыми фасциями, которые позволяют легко перемещать или скользить по различным слоям. Эти фасциальные слои создают границы, ограничивающие распространение инфекций. Распространение жидкостей и газов, производимых инфекциями, происходит по известной схеме, которая рассекает различные фасциальные слои, создавая типичные инфицированные фасциальные пространства (рис.3).
РИСУНОК 3.
Прикрепление мышц
Мышцы мимики и жевания, наряду с другими в голове и шее, берут начало и вставляются в различные части скелета и мягких тканей. В зависимости от этого мышечного прикрепления распространение инфекции может быть остановлено или заблокировано. Распространение одонтогенной инфекции зависит от отношения вершин зубов к прикреплению мышц, поскольку это определяет, какие
ч потенциальные пространства будут задействованы (рис.4).
РИСУНОК 4. Эффект прикрепления подъязычной кости (красная линия) на распространение лечебной инфекции.
Костная архитектура
Как и в случае с мышечным прикреплением, связь верхушки зуба с прилегающей костью, а также костный состав определяет путь распространения инфекции. Например, губная пластинка верхней челюсти обычно намного тоньше, чем кора неба. Корни также имеют тенденцию располагаться более губно в большинстве, но не во всех случаях (рис.5) Поэтому при периапикальных инфекциях происходит тенденция перфорации через более тонкую губную пластинку, чаще всего в вестибулярное пространство (рис. 6). Известно, что корни некоторых резцов верхней челюсти наклонены назад. Следовательно, периапикальная инфекция этих зубов может разрушить небную кость (рис. 7).
РИСУНОК 5. Губная кость, покрывающая корни, обычно тонкая и может быть перфорирована для распространения инфекции.
РИСУНОК 6.(вверху) Вестибулярный отек левой нижней челюсти, вторичный по отношению к отеку десны из инфицированного моляра.
РИСУНОК 7. (справа) Небная инфекция, вторичная по отношению к инфицированному резцу верхней челюсти.
Другие анатомические особенности
Вены головы уникальны тем, что не имеют клапанов и, как таковые, не препятствуют обратному току крови. Таким образом, это создает потенциальный путь распространения одонтогенных или других поверхностных инфекций в более глубокие структуры, такие как орбиты, синусы и даже мозг (рис.8).
РИСУНОК 8.
Следует подчеркнуть, что фасциальные пространства тела прилегают друг к другу. Вполне вероятно, что инфекция в определенном фасциальном пространстве распространится на соседние. Например, стенокардия Людвига представляет собой инфекцию, которая распространилась на подподбородочные и двусторонние поднижнечелюстные и подъязычные пространства), что может вызвать соударение дыхательных путей (рис. 9 и 10). Поэтому, казалось бы, «простая» одонтогенная инфекция при определенных обстоятельствах может иметь фатальные осложнения.
ЦИФРЫ 9 и 10.
РИСУНОК 9A. Клинические изображения пациента со стенокардией Людвига. Обратите внимание на приподнятость дна рта (левое изображение) и поднижнечелюстную припухлость (справа).
РИСУНОК 9B.
РИСУНОК 10. Осевая (слева) и сагиттальная компьютерная томография пациента со стенокардией Людвига. Обратите внимание на расположение инфекции (стрелки).
Оценка пациента
Подход к оценке и ведению инфицированного пациента ничем не отличается от любого другого стоматологического пациента.Основная жалоба пациента и история болезни предоставят неоценимую информацию, ведущую к правильному диагнозу. История болезни пациента, включая любое системное заболевание, которое может вызвать нарушение иммунитета, повлияет на ведение пациента, так как этим пациентам потребуется более агрессивное лечение. В Таблице 2 приведен список некоторых из этих условий.
ТАБЛИЦА 2.
Вышеупомянутое поможет клиницисту определить причину инфекции.В рамках обследования пациента необходимо получить показатели жизненно важных функций, включая температуру, так как это поможет определить серьезность инфекции или возможное системное поражение пациента, например, сепсис. Любой признак тризма указывает на вовлечение жевательных мышц, в то время как любые изменения голоса пациента или дисфагия (затруднение глотания) обычно означают поражение более глубоких структур гипофаринкса и возможное надвигающееся нарушение дыхательных путей.
Наличие лихорадки, тризма, дисфагии (затрудненное глотание), дисфонии (нарушение речи) или затрудненное дыхание предвещает более серьезную инфекцию, с которой необходимо срочно и агрессивно бороться.
Только после тщательного клинического исследования можно получить визуализацию и соответствующие лабораторные исследования, которые помогут направить лечение.
Клиническая картина
Инфекция неизменно сопровождается воспалением. Признаками воспаления являются рубец (покраснение), опухоль (опухоль), калор (тепло), dolor (боль) и functio laesa (снижение функции) (рис. 11). Это способ организма попытаться мобилизовать свой местный и системный иммунитет против источника (источников) нарушения.
РИСУНОК 11. Показывает поднижнечелюстную инфекцию с признаками воспаления.
ВЕДЕНИЕ ИНФИЦИРОВАННОГО ПАЦИЕНТА
Принципы лечения
Наиболее важными принципами лечения инфекций являются удаление источника поражения и обеспечение дренажа. Поэтому инфекция часто является хирургическим заболеванием, для лечения которого требуется «настойка холодного оружия».
Вспомогательные меры, такие как фармакотерапия, предназначены для поддержки хозяина, особенно в случаях иммунного нарушения.Они не предназначены для замены хирургического вмешательства, если инфекция не находится на очень ранней стадии развития
Инфекции следует лечить как можно скорее. «Ожидание образования абсцесса» не приносит никакой пользы, поскольку такая задержка может иметь серьезные последствия и может быть смертельной.
Хирургическое лечение
Как и при любой другой хирургической процедуре, основными требованиями к хирургическому лечению инфекции являются хороший доступ к пораженному участку, глубокая анестезия и хорошее знание анатомии.
Необходим надлежащий доступ для полного удаления источника раздражения (например, некротического зуба). Это также должно обеспечить надлежащий дренаж инфекции. Своевременный и надлежащий доступ смягчит будущие проблемы, такие как рубцы, деформация или функциональные нарушения.
Из-за типичного кислого pH инфицированной ткани введенные местные анестетики, которые являются более щелочными, становятся ионизированными и, следовательно, не могут проникать через нервную мембрану и обеспечивать глубокую анестезию.Несмотря на это, врач обязан обеспечить комфорт пациента в течение периоперационного периода, используя альтернативные стратегии обезболивания. Использование нервных блокад, а также дополнительных седативных средств может быть полезным при ведении тревожного пациента.
Хорошее знание анатомии пораженной области гарантирует, что инфекция лечится надлежащим и эффективным образом, а заболеваемость и осложнения сведены к минимуму. Это позволит оптимизировать дренаж инфекции и избежать жизненно важных структур, таких как нервы и кровеносные сосуды.
Разрез и дренаж
Разрез и дренаж (I&D) позволяет декомпрессировать локализацию инфекции, что значительно облегчит состояние пациента. Также будет предусмотрен портал для полива и размещения водостока. Кроме того, это позволяет получить подходящие образцы для культивирования вредоносных микроорганизмов. Что еще более важно, I&D изменит химическую среду на более аэробную и, следовательно, менее оптимальную для более вирулентных анаэробных бактерий.
В своей статье 2011 года Шанти и Азиз не обнаружили никакой пользы в задержке дренирования инфекции до образования абсцесса. Фактически, большинство инфекций, которые были диагностированы как целлюлит, действительно были абсцессами. Промедление с лечением приведет только к новым осложнениям и заболеваемости.
Обычно I&D выполняется одновременно с удалением источника-нарушителя. Однако бывают случаи, когда из-за остроты инфекции дренирование проводится сначала в сочетании с фармакологической терапией, а окончательное лечение планируется и проводится позднее.Эта задержка должна быть по возможности минимальной, так как возможно обострение инфекции.
Разрез следует размещать таким образом, чтобы он не касался жизненно важных структур. Следует также избегать любых участков слизистой оболочки или разрушения кожи, таких как пазухи, поскольку это может привести к замедленному заживлению или деформации (рис. 12).
РИСУНОК 12. Избегайте размещения разреза или дренажа в отверстии самопроизвольного дренажа.
Вопреки распространенному мнению, острый разрез не нужно «доводить до кости».Он должен быть достаточно глубоким, чтобы пройти через эпителий и подлежащую соединительную ткань. Последующий тупой инструмент исследует все пространства, включая периостальные пространства. Этот метод предотвратит ненужные травмы.
Патентованный дренажный канал имеет первостепенное значение для разрешения инфекции. В случае периапикальной одонтогенной инфекции лунка удаленного зуба будет обеспечивать такой путь. Однако, если инфекция распространяется на смежные пространства и делается разрез слизистой оболочки, этот костный мозг должен оставаться открытым.В этих случаях гибкий материал, такой как дренаж Пенроуза, необходимо закрепить на несколько дней, чтобы обеспечить надлежащий дренаж. Этот дренаж также обеспечивает портал для орошения инфекции (рис. 13-15).
РИСУНОК 13. Схема, показывающая разрез и дренаж внутриротовой вестибулярной инфекции.
а. Разрез слизистой
г.р. Тупое исследование локализации инфекции
г. Размещение дренажа Пенроуза
г. Дренаж зафиксирован швом
РИСУНОК 14. Внутриротовой разрез и дренирование вестибулярного абсцесса полости рта.
A. Разрез слизистой оболочки.
Б. Гнойный дренаж выражен после тупой обработки.
C. Дренаж Пенроуза в месте локализации инфекции.
D. Дренаж фиксируется швом к здоровой слизистой оболочке.
РИСУНОК
15. Внеротовой разрез и дренирование подчелюстного абсцесса.
А.Острый разрез кожи
B. Тупое исследование локализации инфекции
С. Выражение гнойности
D. Дренаж наложен и прикреплен швом к коже
АНТИБИОТИКИ
Несмотря на то, что инфекция — это хирургическое заболевание, антибиотики изменили методы лечения инфекций у врачей. Эти препараты являются важным дополнением к соответствующему лечению пациентов.
При лечении инфекции главное внимание уделяется тому, действительно ли антибиотик необходим.То есть это симптомы инфекции, и если да, то связаны ли они с бактериальной инфекцией. Ярким примером этого может быть обратимый пульпит, поскольку бактериальное поражение пульпы не установлено.
Стоимость антибиотика, спектр действия, а также токсичность и побочные эффекты являются важнейшими факторами при выборе антибиотика.
Антибиотики можно разделить на две основные категории; бактериостатические, те, которые замедляют рост микроорганизмов, что позволяет хозяину уничтожить их, и бактерицидные, те, которые убивают бактерии.Первый зависит от компетентного иммунного статуса, а второй обычно выбирают для более серьезной инфекции.
Каждая группа антибиотиков оказывает свое действие на различные компоненты структуры бактериальных клеток (рис. 16). Некоторые антибиотики считаются антибиотиками узкого спектра действия, воздействующими на небольшую группу организмов, в то время как другие имеют более широкий спектр.
РИСУНОК 16. Структура клеточной стенки, показывающая участки действия антибиотиков.
В идеале, антибиотики выбираются после идентификации бактерий-нарушителей, а также посева и тестирования чувствительности.Это позволит использовать наиболее подходящий антибиотик для целевого организма. Однако, поскольку большинство оральных инфекций имеют смешанную флору, целью лечения является выявление наиболее вероятных виновников и нарушение синергии бактерий. Обычно это приводит к эмпирическому выбору антибиотиков, то есть на основе нашего прошлого опыта.
Как правило, антибиотики показаны при быстром прогрессировании бактериальной инфекции, при диффузном и системном поражении или при подозрении на ослабление иммунитета хозяина.Однако, если инфекция очень легкая и очаговая, а источник инфекции устранен, антибиотики могут не понадобиться.
АНТИБИОТИКИ, ОБЫЧНО ИСПОЛЬЗУЕМЫЕ В СТОМАТОЛОГИИ
Пенициллин — бактерицидный антибиотик с хорошей абсорбцией при пероральном приеме. Он также имеет хороший спектр защиты от основной вирулентной микрофлоры полости рта. Он хорошо переносится пациентами и имеет низкий профиль токсичности.
Амоксициллин имеет более широкий спектр действия, чем пенициллин, но является приемлемой альтернативой.Его режим дозирования (три раза в день) может привести к лучшему соблюдению.
Несмотря на то, что некоторые пациенты, принимавшие пенициллины в детстве, сообщают о сыпи в анамнезе, они не проходили дальнейших исследований для подтверждения наличия истинной аллергии. В этих случаях можно использовать цефалексин, цефалоспорин первого поколения. Следует помнить, что существует потенциальный риск перекрестной аллергенности в 10% случаев.
В случае истинной анафилактической аллергии на пенициллин подходящей заменой будет клиндамицин.Его также используют при более серьезных инфекциях, так как он отлично защищает от анаэробов. Его всасывание одинаково хорошо при приеме внутрь и парентерально.
Существует множество других антибиотиков, которые могут принести пользу. Однако благоразумный практикующий врач должен взвесить риски и преимущества любого используемого лекарства.
РЕЗИСТЕНТНОСТЬ
Отсутствие реакции на антибиотик может быть вызвано: плохое соблюдение, такое как непоследовательное использование, недостаточная доза (в зависимости от массы тела) и резистентность организма.В случае резистентности организма врач должен выбрать другой антибиотик. В качестве альтернативы может использоваться комбинированная терапия. Метронидазол можно использовать с пенициллином или амоксициллином, поскольку он обеспечивает защиту от организмов, продуцирующих ß-лактамзу, которые делают пенициллины неэффективными. Комбинация амоксиллина и клавулоновой кислоты (Clavulin®) — еще один пример антибиотика, который эффективен против организмов, продуцирующих ß-лактамзу.
КОЛИТ, СВЯЗАННЫЙ С АНТИБИОТИКАМИ
Мы много слышим о пациентах, у которых развивается «расстройство желудка» из-за приема антибиотиков.Колит, ассоциированный с антибиотиками (AAC), является продолжением терапевтического эффекта этих препаратов. Обычно это наблюдается при использовании антибиотиков широкого спектра действия, поскольку они изменяют баланс нормальных бактериальных обитателей желудочно-кишечного тракта и выбирают более вирулентные, такие как Clostridium difficile. Это можно увидеть при использовании любого антибиотика, но наиболее частыми виновниками являются амоксициллин, цефалосприн и клиндамицин. Профилактика AAC является разумной, начиная с выбора антибиотиков узкого спектра действия.Также считаются полезными пробиотики, содержащиеся в йогурте. После развития AAC лучше всего лечить путем прекращения приема антибиотиков, вызывающих заболевание, поддерживающей терапии, такой как гидратация, а также перорального приема метронидазола или ванкомицина. При подозрении на ААС следует рассмотреть возможность обращения за помощью к лечащему врачу.
Направление
Стоматологи, которые привыкли к хирургическому лечению, вполне способны ежедневно лечить инфекции с помощью I&D, удаления источника инфекции и дополнительной терапии антибиотиками в амбулаторных или клинических условиях.Однако бывают случаи, когда пациенту может потребоваться более обширная операция и медицинская поддержка, а также продолжение стационарного наблюдения в больнице. В этих случаях рекомендуется обратиться за помощью к челюстно-лицевому хирургу. Некоторые из этих ситуаций перечислены в таблице 3.
ТАБЛИЦА 3.
Последующее наблюдение
Пациенты, которым проводится лечение разрезов и дренирования наряду с терапией антибиотиками, должны находиться под тщательным наблюдением, чтобы убедиться, что инфекция излечивается.Пациентам, перенесшим внутриротовые процедуры, следует рекомендовать часто полоскать рот теплой водой, а также хлоргексидином 0,12 процента два раза в день. Посещать пациента ежедневно в течение первых нескольких дней вполне разумно. Следует предоставить инструкции, побуждающие пациента обращаться к практикующему врачу, если они чувствуют, что их симптомы ухудшаются. Помните, что инфекционные пациенты могут быстро снижаться по многим причинам.
РЕЗЮМЕ
Инфекции продолжают ежедневно беспокоить врачей.Даже если большинство из них остаются очаговыми и весьма ограниченными, при отсутствии лечения они могут иметь значительное системное поражение с потенциально болезненными и, возможно, фатальными последствиями.
Правильный выбор антибиотиков сделал борьбу с инфекциями более предсказуемой и улучшил результаты лечения пациентов. Однако инфекция остается хирургическим заболеванием. Раннее, тщательное и окончательное лечение, направленное на удаление источника и обеспечение дренажа, обеспечит надлежащий уход за пациентом.
Не позволяйте закату над больным, не получившим лечения, инфицированным! ОН
Д-р Уильям Фридман — хирург-стоматолог и челюстно-лицевой хирург интерфейсного центра в Лондоне, Онтарио.После завершения своего DDS в Университете Торонто он прошел стажировку в Mt. Синайский госпиталь и резидентура в OMFS Университета Иллинойса в Чикаго.
Уильям раньше работал начальником отделения хирургии в больнице общего профиля Св. Томаса Элгина, где он также занимал должность вице-президента по медицинскому персоналу. Уильям является научным сотрудником и экзаменатором Королевского колледжа стоматологов Канады и дипломатом Американского совета стоматологической и челюстно-лицевой хирургии. Он является адъюнкт-клиническим профессором Университета Западного Онтарио
Др.Кейван Аббасзаде — хирург-стоматолог и челюстно-лицевой хирург интерфейсного центра в Лондоне, Онтарио. Он закончил обучение в университете Тафтса в Бостоне, а затем — резидентуру в Иллинойском университете в Чикаго.
Кейван — научный сотрудник и экзаменатор Королевского колледжа стоматологов Канады. Он также является дипломатом Американского совета челюстно-лицевой хирургии.
