Как лечат лейкоплакию: современные способы, результаты
Лейкоплакия – достаточно редкое заболевание, и встречается не более чем у 12% населения. В очень редких случаях заболевание перерастает в злокачественное новообразование или является признаком наличия СПИДа. Характеризуется появлением белых полос на слизистых оболочках, которые не исчезают после стирания.
Общее описание
Лейкоплакия – это дискератоз, то есть нарушение ороговения. Патология может развиваться на вульве, шейке матки, в ротовой полости, очень редко около заднего прохода, может появиться в области головки пениса.
Заболевание характерно для лиц среднего и старшего возраста и не всегда перерастает в раковое заболевание, а может быть фоновым процессом организма.
Формы патологии
Как лечат лейкоплакию? Все зависит от формы заболевания и места локализации. На сегодняшний день выделяют три формы:
- Плоская. В данном случае жалобы у пациента практически отсутствуют, он ощущает лишь некоторое стягивание. В процессе прогрессирования ороговение окрашивается в перламутровый цвет, может немного возвышаться над общим уровнем слизистой оболочки.
- Бородавчатая. Чаще всего такая форма появляется на фоне уже имеющейся плоской. В области пораженных участков появляются бугры разной формы и размеров, то есть происходит наслоение.
- Эрозивная. На фоне остальных двух форм развиваются эрозии и появляются трещины.
Виды патологии
Выделяют два вида лейкоплакии:
- простая, без возвышения над эпителием;
- чешуйчатая, образования характеризуются как плотные и видно, как они возвышаются над эпителием.
Чаще всего выявление заболевания происходит при профилактическом осмотре или при обращении к врачу с другими патологиями.

Симптоматика
Патология начинается с появления белесоватых или сероватых очагов на слизистой оболочке, имеющих контуры. Они могут быть единичными или множественными, разные по размеру и форме.
Как правило, никакого дискомфорта больной не замечает. Со временем, в местах, где есть налет, очаги поражения начинают уплотняться и чуть-чуть приподниматься над слизистой.
Самый большой риск несет язвенная форма лейкоплакии, именно она чаще всего является предвестником ракового состояния.
Диагностика
Как лечат лейкоплакию? Прежде всего, необходимо поставить диагноз. Если патология развивается в ротовой полости, то по обыкновению это не представляет труда. Хотя уточняющие исследования обязательно проводятся, это цитологическое и гистологическое обследование материала, который получают при биопсии. Как правило, первым, кто ставит предварительный диагноз, является стоматолог или отоларинголог, который может назначить ларингоскопию.
Патологию шейки матки или вульвы обнаруживает гинеколог. Проводится Шиллер-тест. Также выполняется выскабливание цервикального канала и биопсия. Все мероприятия по диагностики направлены на исключение предракового, ракового состояния или эндоцервикса.
Диагностика мочевого пузыря или уретры проводится при помощи цистоскопии или уретроскопии.
Главное, провести правильную дифференциацию заболевания и не спутаться со вторичным сифилисом, болезнью Кейра, красным лишаем и еще некоторыми недугами с похожей симптоматикой.

Лечение
Как лечить лейкоплакию шейки матки? Нельзя сказать, что на сегодняшний день на этот вопрос есть однозначный ответ. Предлагается множество вариантов борьбы с патологическим процессом, в частности:
- Диатермокоагуляция. Процедура предполагает прижигание при помощи высоких температур. Хотя такое лечение связано с рядом отрицательных эффектов. Возможно появление эндометриоза и кровотечений. У некоторых пациенток нарушается менструальный цикл или наступает рецидив заболевания. Помимо всего, сама процедура достаточно болезненная, да и после нее нередко наблюдаются болевые ощущения.
- Криотерапия, или воздействие жидким азотом. Процедура предполагает использование пониженных температур, которые вызывают омертвление патологических клеток. Лечение безболезненное и длится не больше 5 минут. У 96% пациентов наблюдается полное выздоровление. После процедуры предполагается проведение восстановительной терапии с использованием вагинальных суппозиториев.
- Лазерная терапия. Это самая современная методика лечения с использованием высокоинтенсивного углекислого лазера. И самое главное, что процедура бесконтактная, то есть никакого заражения и кровотечений не будет. Пациентка не ощущает никаких болей. Полное выздоровление наступает примерно через 1,5 месяца.
- Радиоволновое лечение. Терапия предполагает использование радиоволнового аппарата. Процедура быстрая и безболезненная.
Как лечить лейкоплакию шейки матки, есть ли еще методики? По сегодняшний день некоторые клиники еще не отказались от хирургических способов решения проблемы. Как правило, операция показана при развитии патологии после родов или если произошло изменение формы шейки. В данном случае просто удаляются пораженные ткани. В дальнейшем возможно проведение пластической операции.
В ряде случаев прекрасные результаты дает обыкновенная медикаментозная терапия. Не отказались еще от химического прижигания с использованием препарата “Солковагин”. Особенность препарата в том, что после нанесения он проникает внутрь на 2 мм и разрушает очаг патологии. Эффективность лечения на уровне 70%. Процедура рекомендована молодым и еще не рожавшим пациентам, у которых обычная форма заболевания.
По результатам статистических исследований рекомендуется использовать лазерную терапию.

Может ли болезнь пройти сама?
Многие пациентки беспокоятся, если есть лейкоплакия шейки. Как лечить, где, а возможно она пройдет сама? Однозначно, патология требует лечения и самостоятельно не пройдет. Кроме того, если появится атипия, то развитие заболевания ускорится и оно быстро трансформируется в раковое образование.
Народные способы лечения
Как ни сопротивляются представители официальной медицины, траволечение все же может избавить от лейкоплакии, но придется набраться терпения, так как курс будет долгим.
Достаточно эффективными считаются спиртовые настойки, в особенности из лапчатки белой, красной щетки, боровой матки и круглолистной грушанки. Хорошие результаты дает лечение данным медом. Оптимальным сроком лечения считается 2 месяца два раза в год.
В дополнение к настойкам рекомендуется использовать маслянистые тампоны. Это может быть облепиховое или кокосовое масло, даже обыкновенное подсолнечное. Тампоны необходимо вводить за 2 часа до сна. Используется также содовый раствор и травяные сборы, к примеру, из тысячелистника, эвкалипта, зверобоя, календулы и ромашки.
Консервативное лечение вульвы
Как лечить лейкоплакию вульвы? Терапевтическая тактика подбирается в зависимости от степени изменений слизистой оболочки на вульве. Прежде всего лечение нацелено на устранение симптоматики и недопущения перерождения очагов в злокачественные новообразования.
Консервативная терапия проводится под контролем врача. Мероприятия по лечению предполагают не только прием медикаментов, но и физиотерапевтические процедуры, особые правила проведения гигиенических мероприятий и диетическое питание.
Из антибактериальных средств часто используются свечи «Синтомицин», масляный раствор «Хлорфиллипта» и «Левомеколь». Могут назначаться антигистаминные препараты. Местная терапия состоит из препаратов, которые способны устранить воспалительный процесс: «Клобетазол пропионат», «Банеоцин» и другие. Препараты, устраняющие зуд: крем «Прогестерон», мазь «Синафлан», прочие.
Как лечат лейкоплакию, какие еще проводятся процедуры? Рекомендуется употреблять минерально-витаминные комплексы, чтобы улучшить состояние слизистой оболочки.
Если консервативная терапия не дала должных результатов, то могут ставиться новокаиновые блокады и проводиться радиоволновая пункция покрова вульвы.
В качестве профилактических мер рекомендуется отказаться от «солнечных» процедур, чтобы избежать перегрева на солнце. Не допускается ношение нижнего белья из синтетических материалов. Также придется отказаться от посещения бани и сауны.
Рацион питания также придется изменить, отказаться от жареной и копченой пищи, вредных привычек. Из физиотерапевтических процедур может назначаться курс лечения фонофорезом, с использованием лекарств, магнитофорез, бальнеотерапия, лечебная физкультура.
Хирургическое вмешательство проводится только в крайних случаях, как и другое лечение, которое показано при наличии патологии в шейке матки.

Лечить ли лейкоплакию? Можно ли воспользоваться рецептами народной медицины?
Вопрос о том, лечить или нет лейкоплакию, даже не должен появляться. Естественно, патологический процесс необходимо остановить.
Из практики народной медицины можно выделить водный раствор рылец шафрана. Помогает прополис, настойки из таволги.
Не рекомендуется использовать фитопрепараты с содержанием ядовитых трав, к примеру, с болиголовом или полынью, так как они могут нанести серьезный ущерб всему организму. В начале лечения все дозы должны быть уменьшены, по отношению к стандартным дозировкам примерно до одной трети части, с постепенным увеличением дозировки.
Несмотря на разницу во взглядах у официальной и народной медицины на вопрос о том, как лечить лейкоплакию, все же врачи отмечают значительный фармацевтических эффект от использования лекарственных трав, но если все составляющие добавляются в минимальных дозах. Местное лечение народными средствами такое же, как при терапии шейки матки.

Патологии ротовой полости
Как лечить лейкоплакию полости рта? Основное направление терапии – устранение источника раздражения. Если пациент курит, то придется полностью отказаться от вредной привычки. При необходимости проводится коррекция протезов и реставрация зубного ряда, замена некачественных пломб на более качественные.
В случаях, когда причиной недуга стали внутренние заболевания, то проводится коррекция и криодеструкция. Также может использоваться лазерная терапия и даже хирургическое вмешательство.
Как лечить лейкоплакию рта по рецептам народной медицины? В данном случае она может выступать только как сопутствующая и состоит из полоскания ротовой полости лекарственными травами. Это могут быть настойки из календулы, ромашки или зверобоя.

Проблемы с мочевыводящих пузырем
Как лечить лейкоплакию мочевого пузыря? В данном случае широко используются физиотерапевтические мероприятия. Прежде всего это электрофорез с использованием лекарственных веществ, микроволновое воздействие или магнитотерапия. То есть все процедуры, способные снизить воспаление и способствующие регенерации клеток, устранению спаек.
Наряду с физиотерапией могут использоваться антибактериальные медикаменты, иммунокоректирующие и общеукрепляющие средства.
Только в случае, если не удается добиться положительного результата при консервативной терапии, используются хирургические приемы. Однако это крайняя мера и операция называется трансуретральная резекция мочевого пузыря. Процедура предполагает использование цистоскопа, который вводится через уретру и при помощи специальной петли удаляется поврежденный участок слизистой оболочки. Где лечат лейкоплакию данного типа? Естественно в условиях стационара.

Народная медицина может помочь лишь в редких случаях и при условии, что лечение началось на ранних стадиях развития патологического процесса. При малейших дискомфортных ощущениях следует отказаться от нетрадиционной медицины и обратиться за помощью к врачу.
fb.ru
как лечить болезнь: причины, формы и диагностика, виды операций по удалению пораженных участков
Среди недугов, поражающих слизистые оболочки, особое место занимает лейкоплакия. Недуг поражает органы дыхания, ротовую полость, мочеполовые структуры, анус и другие органы. По статистике заболевание распространено среди лиц среднего и пожилого возраста. В 5-25% случаев пораженные участки слизистых оболочек превращаются в злокачественные новообразования, поэтому лейкоплакия рассматривается как предраковое состояние. Лейкоплакия у детей встречается в легкой форме, тяжелые случаи заболевания встречаются редко.
Статьи по темеЧто такое лейкоплакия
Заболевание, при котором кератином поражаются слизистые оболочки различных органов, называется лейкоплакией. В результате происходит ороговение эпителиальных тканей. Очаги заболевания имеют вид пятен беловатого или сероватого цвета. В процессе развития патологии они могут увеличиваться или уменьшаться в размерах. У половины пациентов с патологиями слизистых развиваются серьезные осложнения, среди которых доброкачественные и злокачественные новообразования. Часто встречается лейкоплакия гортани, это 30% случаев диагностированного заболевания.
Причины лейкоплакии
Причины возникновения патологии до конца не выяснены. С уверенностью можно утверждать лишь то, что лейкоплакия развивается под действием раздражающих факторов:
- термических;
- механических;
- химических.
Самую большую опасность представляет сочетание нескольких провоцирующих факторов. Почему возникают поражения слизистых оболочек органов:
- Использование протезов, изготовленных из разных металлов, провоцирует возникновение гальванического тока, который оказывает разрушающее действие на эпителий ротовой полости. При протезировании имеют место травмы слизистой оболочки. У людей с никотиновой зависимостью повреждения оболочек происходит под термическим и химическим воздействием сигаретного дыма.
- Патология шейки матки развивается как следствие проведенной диатермокоагуляции (прижигание высокочастотным током пораженных участков органа).
- Патологию вызывают воспаления и нейродистрофические изменения эпителиального слоя слизистых оболочек. Оно является следствием частых стоматитов, циститов, вагинитов. Опасны хронические формы этих заболеваний.
- Одна из причин недуга – наследственность. Статистические данные подтверждают высокий процесс пациентов с лейкоплакией, у которых врожденный дискератоз (нарушение ороговения эпителия).
- Общее состояние здоровья играет не последнюю роль в развития патологии. Гормональные сбои, гиповитаминоз или авитаминоз А, инволюционная перестройка органов мочеполовой системы (преобразование, обратное естественному состоянию), гастроэнтерологические заболевания, низкий иммунный статус относятся к факторам риска.
- Нельзя не учитывать вредные условия работы, заболевания с ними связанные.


Формы лейкоплакии
Морфологический критерий лежит в основе классификации видов заболевания. В зависимости от внешнего вида пораженных участков выделяют следующие формы патологии:
- Простая (или плоская). На слизистой оболочке появляются пятна с четкими контурами или образуется налет серого цвета, который не устраняется механическим способом.
- Веррукозная (или бородавчатая). Пораженные участки выглядят, как у простой формы. Отличительной особенностью является наличие небольших узелков, которые расположены кучно и «наползают» друг на друга.
- Эрозивная. Самый опасный тип патологии, который приводит к возникновению злокачественных новообразований. В очагах воспаления возникают язвы, эрозии.
- Мягкая. С очагов воспаления легко снимается ороговевший налет, под ним признаки воспаления отсутствуют.
- Лейкоплакия курильщиков. Специфическая форма заболевания. Слизистые оболочки ротовой полости, щеки, язык покрываются перламутровыми бляшками.
- Волосистая (или волосатая). Наблюдается у пациентов с ВИЧ и другими формами иммунодефицитных состояний. Развивается только на фоне других заболеваний. В большинстве случаев поражаются слизистые рта, вульвы (наружных женских половых органов), влагалища, полового члена. Пораженные участки покрыты множеством мелких ворсинок.
Симптомы лейкоплакии
Патологические поражения слизистой оболочки возникают на разных органах, поэтому симптомы заболевания зависят от локализации очага. Начинается лейкоплакия с появления небольшого воспаления на слизистой оболочке. Ее ороговение происходит постепенно, не вызывая дискомфорта. Не редки случаи случайного обнаружения заболевания. Например, на приеме у стоматолога или при проведении кольпоскопии (современный метод исследования женских половых органов).
Далее воспаленный участок покрывается налетом и формируется очаг заболевания, характерный для плоской формы. Веррукозная лейкоплакия – следующий этап развития заболевания. Очаг воспаления растет, на нем появляются эрозии, болезненные трещины, язвы. На этом этапе велика вероятность злокачественной трансформации болезни. Успех лечения зависит от своевременного диагностирования патологии эпителия слизистых оболочек
Лейкоплакия пищевода
Очаги воспаления локализуются на эпителии пищевода, заболевание сопровождается поражением слизистой ротовой полости. Постепенно налет трансформируется в бляшки. Они разрастаются и становятся плотными. При отсутствии лечения развивается стеноз пищевода (стойкое сужение просвета). Характерные симптомы заболевания:
- хриплый, осипший голос;
- хронический кашель;
- постоянное першение в горле;
- при появлении язв, трещин имеют место болезненные ощущения.
Рот, губы, десна
Локализация участков происходит в ротовой полости в местах, которые подвержены травматизации зубами, пломбами, протезами. Бело-серый налет на слизистых – начальный признак заболевания. Он постепенно превращается в покров из мелких чешуек, на котором развиваются язвы и эрозии. Другой вид заболевания, когда воспаленные участки возникают в уголках рта и на нижней губе. Патологический процесс начинается с небольшого покраснения. Далее пятна превращаются в плотные бляшки, ороговевшие участки становятся хорошо выраженными.
В ротовой полости очаги поражения могут локализоваться на деснах. На начальных стадиях проявляется плоская лейкоплакия в виде небольших белых пятен. Патологии в большей степени подвержены курильщики. Очаги воспаления превращаются в уплотнения, имеющие характерный перламутровый оттенок. При отсутствии лечения на воспаленных участках возникают трещины и язвы.


Шейка матки
На начальных этапах простая лейкоплакия шейки матки проходит бессимптомно, поэтому женщины не обращаются за врачебной помощью. По мере развития воспаления возникает дискомфорт в половых органах. Диагностировать патологию можно во время гинекологического осмотра. На шейке матки будут заметны белесые пятна или специфические узелки. При запущенной форме – язвы, эрозии.
Вульва
При локализации очагов поражения на слизистых вульвы заболевание диагностируют на ранних стадиях. Недуг имеет выраженные симптомы:
- сухость слизистых оболочек влагалища;
- лейкоплакия половых губ с наличием микротрещин;
- появление шелушащихся бородавок, трещин, язвочек, эрозий на внешних половых органах;
- ощущение стянутости, раздражения.
Мочевой пузырь
Патологии слизистых мочевого пузыря возникают редко, симптомы заболевания схожи с таковыми при цистите. Для точной диагностики при рецидиве проводится расширенное обследование. К признакам поражения эпителия мочевого пузыря относятся:
- постоянные болевые ощущения;
- проблемное мочеиспускание;
- зуд и дискомфорт;
- общая слабость;
Диагностика лейкоплакии
При локализации очагов поражения в доступных местах (ротовая полость, клитор, половой член) диагностика не представляет сложности. Для подтверждения наличия заболевания делают биопсию воспаленной ткани. Отправляют ее на гистологию, проводят цитологическое исследование. Полученные данные и клинический анализ крови позволяют выявить клеточную атипию, характерную для раковых новообразований.
С помощью кольпоскопии выявляют лейкоплакию шейки матки. Подозрительные участки определяют с помощью теста Шиллера (йодная проба). Атипические клетки эпителия шейки матки не окрашиваются. В этих зонах делают биопсию, проводят выскабливание цервикального канала (инструментальное удаление верхнего слоя эпителиальной ткани). Цель этих процедур – исключить предраковые и раковые изменения тканей.
Ларингоскопия проводится при поражениях эпителия гортани. Метод выявляет участки, покрытые белым налетом. Дополнительно проводится биопсическое исследование. Лейкоплакия уретры у мужчин и женщин, мочевого пузыря диагностируется с помощью уретроскопии и цистоскопии. Исследования ткани, взятой с пораженных участков, проводится дополнительно.


Лечение лейкоплакии
Независимо от формы и локализации лейкоплакии требуются комплексные терапевтические мероприятия. Начинать лечение следует с устранения провоцирующих факторов:
- из полости рта удаляются травмирующие протезы;
- следует прекратить курение;
- устранить недостаток витамина А;
- проводится лечение патологий органов желудочно-кишечного тракта, эндокринных и соматических заболеваний;
- обязательна противовоспалительная и противоинфекционная терапия.
Простая форма заболевания, при которой не выявлено атипических клеток, не требует радикального лечения. В данном случае эффективны методы нетрадиционной медицины:
- Травяные сборы. Для лечения половых органов используют календулу и зверобой. Травы смешивают в равных частях, заваривают, настаивают 20 минут, процеживают. Ежедневно проводят обмывание пораженных участков. Зверобой заживляет слизистую, календула снимает зуд и воспаление. Из лечебных трав (зверобой, календула, ромашка, спорыш, хвощ, эвкалипт, тысячелистник) делают настои и проводят спринцевания для лечения пораженных тканей вульвы и шейки матки.
- Подсолнечное масло. Смазывание пораженных участков, тампоны с рафинированным маслом семян подсолнечника снимают воспаление, безболезненно помогают бороться с недугом, способствуют регенерации (восстановлению) поврежденных тканей.
- Свечи. Применяются для лечения поражений шейки матки. Их готовят на основе масла какао. 100 г средства растопить на водяной бане. Добавить по 2-3 капли эфирного масла можжевельника и чайного дерева, 10 капель витамина А. Влить по 0,5 столовой ложки настоек прополиса и календулы. Лечебный состав тщательно перемешать, разлить в специальные формочки, дать застыть в холодильнике. Свечи ставить перед сном в течение 8-10 дней. При необходимости через 7 дней повторить лечебный курс.


Удаление пораженных участков
Хирургическое вмешательство широко практикуется для лечения лейкоплакии. Его цель – удалить пораженные участки ткани. К оперативным методам лечения относятся:
- Диатермокоагуляция. При высокой эффективности метода высока вероятность развития осложнений – кровотечения, нарушение репродуктивной функции и другие.
- Криодеструкция. Действенный и безопасный метод, основанный на прижигании жидкими газами пораженных участков. Минусом этого метода являются грубые рубцы, которые остаются после процедуры.
- Лазерная коагуляция (или радиоволновой метод). Простой способ, исключен риск возникновения кровотечений и повреждения здоровой ткани, не требует обезболивания. Операция проводится в условиях амбулатории. Безболезненность и бескровность – неоспоримые плюсы этого метода. Длительность заживления зависит от степени поражения слизистых оболочек. В некоторых случаях проводится хирургическое иссечение воспаленной ткани вместе с участком пораженного органа, что влечет проведение восстановительной пластической операции.
Видео
 Лейкоплакия Лечение лейкоплакии народными и традиционными средствами
Лейкоплакия Лечение лейкоплакии народными и традиционными средствами
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим! Рассказать друзьям: Комментарии для сайта Cacklesovets.net
фото, симптомы (плоская, веррукозная, эрозивная, мягкая), прогноз и лечение
Современная стоматология сталкивается с бесчисленным множеством различных заболеваний. Отдельные виды, например, лейкоплакия полости рта, имея скудную клиническую картину, могут привести к серьёзным осложнениям.
Что это такое
Лейкоплакия – заболевание, способное поражать все слизистые оболочки (эпителии прямой кишки, мочевого пузыря, шейки матки и т. п.), однако вовлечение слизистой ротовой полости встречается наиболее часто. Типичная локализация – поверхность языка, слизистая щёк и углы рта. На участках эпителия развивается гиперкератоз (повышенное ороговение), проявляющийся белым налётом и болезненностью при прикосновении или контакте с едой. В группе риска лица среднего и пожилого возраста. У мужчин заболевание встречается в 2.5 раза чаще, чем у женщин.

Лейкоплакия образуется на слизистой оболочке губ, угле рта, языке или под ним, а также внутренней стороне щёк
Этиология
Лейкоплакия – это не самостоятельная патология. Она возникает, как патологическое состояние на фоне других нарушений. Пусковым фактором могут быть:
- Курение. Постоянное химическое и термическое воздействие табачного дыма на слизистую оболочку приводит к нарушению регуляции размножения эпителиальных клеток и секреции слизи, что в конечном итоге вызывает гиперкератоз.
- Систематическое употребление холодной, горячей и острой пищи. Раздражающие вещества (перец, пряные травы), а так же неадекватная температура еды вызывают раздражение слизистой оболочки.
- Травмы ротовой полости. Неправильно подобранные протезы, нарушение прикуса, употребление твёрдых продуктов приводят к множественным трещинам и порезам. При воздействии на одни и те же участки полости рта многократно развивается заболевание.
- Употребление спиртных напитков. Высокоградусный алкоголь (от 25%) не только травмирует слизистую, но и создаёт благоприятную среду для роста бактерий. На фоне хронического воспаления эпителий начинает ороговевать.
- Гальванические токи. Зубные коронки, которые выполнены из металлических материалов, требуют постоянного воздействия токов. Слюна способствуют проведению их по всей ротовой полости, что провоцирует перерождение эпителия.
- Неблагоприятные факторы среды. Вредное производство и плохая экологическая обстановка с повышенным содержанием в воздухе химических веществ, солей тяжёлых металлов, пылевых частиц оказывает отрицательное действие на активность эпителиоцитов.
- Хронические заболевания желудочно-кишечного тракта. Такие патологии, как гастрит, гастродуоденит, язвенная болезнь желудка и двенадцатиперстной кишки, снижают естественные механизмы защиты и устойчивость слизистой оболочки полости рта к вредным факторам.
- Генетическая предрасположенность. Научно доказано, что заболевание чаще встречается у лиц, чьи родители больны.

Лейкоплакия является предраковым заболеванием, потому при малейших подозрениях необходимо обращаться к врачу
Кроме основных причин существуют факторы, которые приводят к ослаблению защитных и барьерных механизмов. К ним относятся: анемия, различные гиповитаминозные состояния сахарный диабет, нарушение гормонального фона (особенно в климактерическом периоде), заражение вирусом папилломы человека, ВИЧ-инфекция, длительное пребывание в соляриях.
Симптомы
На ранних стадиях заболевание практически никак себя не проявляет. Постепенно формируются очаги белого или серого оттенков, диаметр которых составляет всего несколько миллиметров. Поверхность образований твёрдая и шероховатая. Вокруг областей, вовлечённых в патологию, слизистая ценотическая, сосуды полнокровны. Выявить болезнь можно только при случайном внимательном осмотре.
Бляшки располагаются на внутренних сторонах щёк, нёбе, языке, дне ротовой полости и дёснах. Локализация на дёснах вызывает дискомфорт и незначительные болезненные ощущения при чистке зубов и употреблении пищи.
Больные обращаются за помощью, когда очаги приобретают значительные размеры (до 2-4 см) и приводят к изменению привычного образа жизни: извращение вкуса, трудности с пережёвыванием пищи, хронические боли на фоне инфицирования и т. п.
Видео: лейкоплакия полости рта
Виды и формы заболевания
Существует несколько вариантов течения, каждый из которых имеет специфическую симптоматику, особенности лечения и прогноз.
Плоская
Данный вариант – самый распространённый. В 90% случаев патология выявляется при профилактических осмотрах или во время обращения к стоматологу по поводу других заболеваний. Клинических проявлений длительное время нет. Спустя несколько месяцев возникает чувство жжения, давления и втянутости.
При поражении языка, за счёт перерождения эпителия вкусовых сосочков, теряется вкусовая чувствительность.

Плоская лейкоплакия представляет собой сухую шероховатую поверхность, которую невозможно удалить
Очаги лейкоплакии могут иметь любую форму и размеры (описаны случаи, когда вся слизистая оболочка подверглась дискератозу). На слизистой оболочке щёк чаще всего поражается область вокруг выводных протоков слюнных желёз. Локализация на языке, нёбе или дне ротовой полости обуславливает появление белых полос с участками более тёмного окраса. У 50% больных образования возвышаются над поверхностью на 1-3 мм. Характерно появление налёта, который не соскабливается шпателем.
Цвет бляшек: белый, серый или молочный. Инфицирования обычно не возникает, так как деятельность иммунных барьеров не нарушена.
Веррукозная
Данный тип – следующий, после простой формы. При дальнейшем продолжении воздействия провоцирующих факторов (курение, употребление алкоголя и острой пищи) отклонение неуклонно прогрессирует. Гиперкератоз становится более выраженным. Верхние слои эпителия уплотняются и значительно возвышаются (на 3-5 мм). При ощупывании они плотные, твёрдые и немного подвижные. Боль не характерна.

Вариант веррукозной лейкоплакии, возникшей на нижней части языка
Цвет постепенно сменяется на желтоватые оттенки. Типичные жалобы: сильное жжение при воздействии воды и пищи, ощущение стянутости и шероховатости, дискомфорт в ротовой полости.
Характерная особенность – частое перерождение в онкопатологию.
Эрозивная
Простой и веррукозный варианты в 25-30% случаев, при отсутствии лечения, переходят в данную форму. На патологических образованиях появляются множественные трещины и язвочки, вызывающие резкую боль. Размер открытых ран постепенно увеличивается, достигая значительных размеров. Приём пищи, речь, движения в нижнечелюстном суставе становятся практически невозможными.
Дополнительно может произойти инфицирование и появление воспалительных процессов в ротовой полости (гингивит, стоматит и т. п.).
Лейкоплакия Таппейнера
Такая форма обычно преследует лиц, злоупотребляющих курением. Доказано, что использование 10 сигарет в день повышает риск развития лейкоплакии Таппейнера в 50 раз. Очаги локализуются на мягком и твёрдом нёбе, крайне редко – на дёснах.
Лечение лейкоплакии Таппейнера заключается в полном отказе от курения
Слизистые оболочки приобретают серый или синеватый окрас, становятся складчатыми. Из-за обструкции протоков слюнных желёз секрет скапливается в тканях, приводя к застою и инфицированию. Клинически это проявляется появлением множественных красно-бордовых узелков и частыми инфекционно-воспалительными заболеваниями полости рта.
После прекращения воздействия табачного дыма очаги могут подвергнуться регрессированию и полностью исчезнуть.
Мягкая
Данный вид – доброкачественная опухоль слизистой оболочки полости рта. Поражённые участки сильно шелушатся, характерно отпадение целых кусков ороговевшего эпителия. На очагах формируются множественные трещины и язвы, которые могут привести к кровотечениям. Опухоль может достигать значительных размеров – до 4-5 см в диаметре и до 1 см в высоту.

Мягкая форма лейкоплакии представляет собой доброкачественное новообразование
Предполагаемая причина – хронические стрессы, депрессия, а так же резкие колебания гормонального фона (например, после отмены глюкокортикостероидной терапии).
Диагностика
Изучение проблемы начинается с визуального осмотра патологического очага стоматологом. Дополнительно собирается анамнез заболевания и выясняются факторы риска развития патологии (воздействие табачного дыма, вредное производство, стоматологические операции и т. п.). После постановки предварительного диагноза назначается план дополнительных инструментальных и лабораторных методов исследования:
- Биопсия – забор участка ткани для последующего исследования. Процедура проводится под местной анестезией (аппликационной или инъекционной).
- Гистологическое исследование – изучение полученного материала под микроскопом. Позволяет провести дифференциальную диагностику с другими (в том числе онкологическими) заболеваниями.
- Взятие мазка на онкоцитологию. Производится соскоб поверхностных слоёв слизистой оболочки. В дальнейшем выявляются активно пролиферирующие клетки.
- Проба Шиллера. Слизистая оболочка окрашивается раствором Люголя (раствор йода в воде). Участки, подвергнутые лейкоплакии не окрашиваются.
- Общий анализ крови. Повышение СОЭ укажет на возможность наличия злокачественных новообразований.
Так же проводится общий анализ мочи, биохимическое исследование крови и рентгенография грудной клетки для исключения сопутствующих заболеваний, поиска возможных метастазов (при подозрении на рак).
Дополнительно показаны консультации врачей-специалистов: онколога (с целью ранней диагностики рака или малигнизации очага лейкоплакии), дерматолога (поиск других участков лейкоплакии), терапевта (выявление соматических и инфекционных заболеваний).
Дифференциальная диагностика
В процессе постановки диагноза проводится дифференциальная диагностика, так как отклонение имеет схожие клинические проявления с такими заболеваниями, как:
- Красный плоский лишай – хронический дерматоз с множественным образованием папул, ороговением эпителия;
- Гиперпластический кандидоз – инфекционно-воспалительное заболевание полости рта, вызванное грибами рода Candida;
- Вторичный сифилис – инфекционное венерическое заболевание, вызванное бледной трепонемой с появлением сыпи, характеризующейся множественным полиморфизмом и поражением лимфатической системы;
- Болезнь Боуэна – новообразование внутренних слоёв слизистых оболочек и кожи с высокой вероятностью малигнизации.
| Критерий сравнения | Лейкоплакия ротовой полости | Красный плоский лишай | Гиперпластический кандидоз | Вторичный сифилис | Карцинома Боуэна |
| Типичные жалобы больного | Боль, жжение, дискомфорт на слизистой оболочке | Изменение внешнего вида и окраса слизистой | Беловато-сероватый налёт на слизистой | Нет | Наличие участка возвышения, который не беспокоит |
| Данные физикального обследования | Пятно (бляшка), не соскабливается, без воспалительных изменений с характерным расположением | Мелкие папулы, некоторые сливаются. Сосудистый рисунок изменён. Локализация: щёки, боковые поверхности языка. | Налёт соскабливается, а под ним эрозивные или язвенные дефекты | Налёт соскабливается под ним эрозия, консистенция образования мягкая и рыхлая | Очаг поражения всегда единичный с венчиком воспаления |
| Данные дополнительных методов исследования | Гистология: гиперкератоз, паракератоз | Гистология: дистрофия базального слоя | Гистология, выявление возбудителя: грибы рода Candida | Реакция Вассермана: положительная. Наличие бледных трепонем при цитологическом исследовании. | Гистология: гиперпролиферация эпителия, атипичные митозы, дискератоз |
Лечение
Самолечение при лейкоплакии недопустимо. Следует срочно обратиться к врачу при выявлении признаков заболевания. Только специалист сможет поставить диагноз, исключить или подтвердить наличие злокачественных и социально-опасных заболеваний.
Терапия направлена на устранение всех травмирующих факторов, санацию полости рта, назначение витаминных комплексов, диеты и, при необходимости, хирургических методов коррекции.
Стандартные методы
Первый этап – устранение факторов риска (при курении – бросить курить, при наличии профессиональных вредностей – сменить место работы и т. п.). В случае необходимости проводится коррекция зубных протезов, лечение поражённых кариесом зубов.
Крайне важна нормализация диеты. На время лечения исключается острая, солёная, жирная и жареная пища. Рекомендовано употреблять больше овощей и фруктов.
В амбулаторно поликлиническом звене назначаются следующие препараты:
- Средства для восстановления нормальной функциональной активности эпителия ротовой полости. Используется ацетат токоферола 30%. Аппликации наносятся на поражённые участки до 3-4 раз в день. Длительность – 15-20 минут.
- Антисептики. Применяются с целью профилактики инфекционных осложнений. Хлоргексидином 0,05% обрабатывается вся слизистая утром и вечером, а так же после каждого приёма пищи.
- Анальгетики (при выраженном болевом синдроме). Хорошо себя зарекомендовал Лидокаин 1%. Наносится в виде аппликаций на слизистую оболочки. При непереносимости показаны аппликации с 0,5% Прокаином. Препараты накладываются перед употреблением пищи и по показаниям.
Использование медикаментов, обладающих раздражающим действием (например, 70% этанол) категорически противопоказано, так как высок риск злокачественной трансформации клеток.
В стационаре
Лечебная тактика в стационаре существенно различается. При наличии язвенных или эрозивных проявлений используется обработка очагов протеолитическими ферментами, накладываются кортикостероидные мази (Лоринден, Преднизолоновая мазь).

На язвенные формирования необходимо накладывать мазь Лоринден 2-3 раза в сутки
Если в течение 1-2 недель не наблюдается тенденции к самозаживлению поражённых областей, то используются методы хирургической коррекции – криодеструкция и криообдувание, а так же иссечение скальпелем в пределах здоровых тканей. Лечение холодом осуществляется с помощью полужидкостной струи азота в течение 10 секунд. После этого поверхностные участки некротизируются и отпадают, а на их месте образуется здоровый эпителиальный слой.
При высоком риске малигнизации или наличии атипичных клеток, образование иссекается с забором здоровых тканей на 5-10 мм, после может быть назначен курс химиотерапии.
В домашних условиях
Народная медицина, несмотря на запрет со стороны врачей, пользуется высокой популярностью. Самыми распространёнными методами являются:
- Настои трав-адаптогенов. Женьшень, душица, лекарственная вероника, ромашка, горец не только оказывают противовоспалительное и антисептическое действие, но и повышают устойчивость организма к воздействию вредных факторов.
- Ореховые настойки. Употребление грецких и чёрных орехов оказывает антимикробное действие и стимулирует рост здорового эпителия.
- Полоскание ротовой полости отваром из календулы, эвкалипта, зверобоя. Можно чередовать полоскание раствором обычной соды и отварами. До 5-6 раз в сутки.
- Смазывание очагов поражение маслами оливок и облепихи. Такие процедуры смягчают поверхностный слой слизистой оболочки и препятствуют образованию трещин.
Осложнения и прогноз
Заболевание может вызывать множество осложнений. Среди них:
- Малигнизация. Появление злокачественной опухоли характерно для веррукозной и эрозивной форм. Рак имеет тенденцию к быстрому росту и появлению метастазов в других органах.
- Развитие необратимых анатомо-функциональных изменений. Поражение языка может навсегда отнять вкусовую чувствительность. Локализация на внутренних поверхностях щёк нарушает деятельность слюнных желёз и развивается гипосаливация.
- Снижение местного иммунитета. Длительное прогрессирование лейкоплакии приводит к снижению выработки лизоцима и прочих антимикробных компонентов, язвообразование повышает риск инфицирования.
- Кровотечения. Значительный размер бляшек может способствовать нарушению целостности крупных сосудов и возникновению кровоизлияний и кровотечений.
Частота осложнений зависит от своевременности обращения к врачу и адекватности назначенной терапии. На ранних этапах, как правило, удаётся предупредить все неблагоприятные последствия.
При обнаружении такого серьёзного заболевания, как Лейкоплакия, необходимо немедленно обратиться к врачу
Прогноз благоприятный только при плоской лейкоплакии на начальных стадия. При других формах – крайне высок риск рецидива и перехода в онкопатологию.
Все больные должна находиться под диспансерным наблюдением:
- 2 раза в год – плоская лейкоплакия;
- 5 раз в год – прочие формы.
Профилактика заболевания
С целью профилактики развития лейкоплакии и рецидива больным следует выполнять следующие рекомендации:
- Отказ от вредных привычек (курение табака, употребление наркотиков и алкоголя).
- Изменение внешней среды. Рекомендуется пребывание в экологически чистой обстановке (хвойные леса, парки за чертой города). При наличии вредных производственных факторов следует сменить место работы.
- Соблюдение «щадящей» диеты и отказ от раздражающих продуктов. Нужно больше употреблять молочных и растительных веществ.
- Регулярное профилактическое посещение стоматолога и своевременное лечение поражений зубов и дёсен.
- Ежедневная чистка зубов (2 раза в сутки) и полоскание ротовой полости обычной водой после каждого приёма пищи.
Таким образом, лейкоплакия, несмотря на скудность клинических проявлений, является серьёзным заболеванием, способным не только существенно ограничить привычный образ жизни, но и трансформироваться в злокачественную опухоль. При первых симптомах болезни нужно экстренно обращаться к врачу, чтобы обезопасить себя от возможных осложнений и сохранить свою жизнь.
Оцените статью: Поделитесь с друзьями!stoma.guru
Что такое лейкоплакия полости рта и как ее лечат
Полный обзор заболевания, которое скрывается под названием «лейкоплакия»: насколько оно опасно и как можно вылечиться
Поражение слизистой оболочки, характеризующееся ее уплотнением и сопровождающееся соответствующими симптомами, называют лейкоплакия. Она может появиться в любой области тела, но чаще ее диагностируют в полости рта. Одни специалисты считают заболевание самостоятельным, другие рассматривают в качестве синдрома, особой реакции организма на раздражение. Тем не менее, появившись, патология способна переродиться в рак. Как выглядит лейкоплакия, что делать при ее обнаружении – об этом и многом другом читайте далее в статье.
Что такое лейкоплакия полости рта
Термин «лейкоплакия» в медицине означает ороговение (гиперкератоз) верхнего слоя клеток слизистой оболочки. При этом ткань в пораженном участке языка, щек, десен, неба уплотняется, человек ощущает дискомфорт, незначительное жжение и/или зуд. Внешне такие участки выявляются по характерному сероватому, белесому или желтоватому оттенку. Как правило, пятна имеют неправильные очертания, резкие или размытые края.
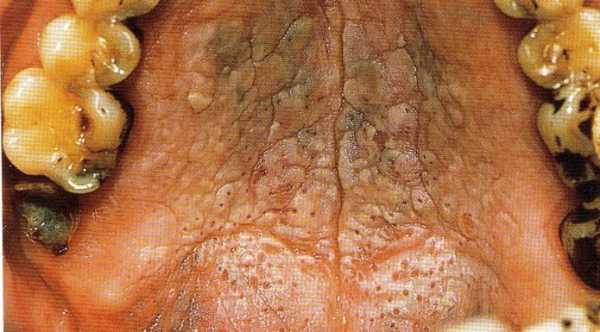
 Так выглядит лейкоплакия полости рта
Так выглядит лейкоплакия полости ртаБолезнь развивается медленно, в течение нескольких лет; при этом она может как проявляться свойственными ей признаками, так и «прятаться» снова. Однако с каждым разом она набирает силы и со временем пораженные области занимают все большую площадь, цвет участков меняется на бурый, появляются трещины, язвы, кровоточивость. Это расцениваться как начальная стадия злокачественного перерождения слизистой оболочки рта.
Почему возникает заболевание
Почему же развивается лейкоплакия? Однозначного ответа не существует, так как даже мнения ученых в этом вопросе не совпадают. Одни считают «виновником» болезни ЖКТ, другие настаивают на генетической предрасположенности. Однако и те, и другие сходятся во мнении: решающую роль играет длительное травмирование слизистой полости рта внешними и внутренними факторами. К таковым можно отнести:
- курение и злоупотребление крепкими спиртными напитками,
- слишком горячая пища, острые и кислые блюда,
- наличие проблем, связанных со стоматологией – скол зуба, неправильно поставленная пломба, неудачно подогнанный протез, нарушение прикуса и прочие,
- присутствие во рту гальванического эффекта из-за неоднородности металлов коронок или иных элементов,
- продолжительный прием сильных медикаментозных средств,
- работа, связанная с промышленными ядами,
- влияние ультрафиолетовых лучей,
- заболевания, связанные с эндокринной, пищеварительной, иммунной системой,
- болезни крови и обменные нарушения.
 Курение может стать причиной появления болезни
Курение может стать причиной появления болезниКак проявляется лейкоплакия в зависимости от вида
У разных людей симптомы лейкоплакии проявляются по-разному. Иногда патология возникает без каких-либо выраженных признаков – она может оставаться незамеченной в течение длительного периода времени. В других случаях заболевание может доставлять дискомфортные ощущения. Как правило, начало болезни связано с воспалением и отечностью пораженного участка. Дальнейшее развитие зависит от ее вида.
1. Плоская (простая) форма
Плоский вид встречается чаще всего. Как правило, она не переходит в рак, не вызывает неприятных ощущений, выявляется во время профосмотра или лечения других заболеваний. Визуально простая лейкоплакия представлена белесой пленкой с четким очертанием, не снимающейся шпателем. Иногда патология может сопровождаться ощущением сухости в области поражения.
 Плоская лейкоплакия.
Плоская лейкоплакия.2. Веррукозная форма (стадия) болезни
При отсутствии лечения и продолжающемся действии негативного фактора простая лейкоплакия переходит в веррукозную форму. Место поражения уплотняется, приобретает белый или бело-серый оттенок, на нем образуются выступающие узелки или бляшки (бородавчатая и бляшечная разновидность). Из-за своего возвышения над здоровой тканью участок становится легким объектом для травмирования (например, во время еды). Данная форма болезни имеет тенденцию переходить в рак.
 Веррукозная форма лейкоплакии
Веррукозная форма лейкоплакии3. Эрозивная форма
Со временем веррукозная стадия переходит в эрозивную форму, которую некоторые специалисты расценивают как предраковую. Поврежденные области покрываются трещинами, эрозиями, появляется кровоточивость и боль. Человек не может открыть рот, принимать пищу, пить, разговаривать.
 Эрозивная форма лейкоплакии на языке
Эрозивная форма лейкоплакии на языке4. Лейкоплакия Таппейнера (курильщиков)
Этот вид заболевания характерен для заядлых курильщиков. Примечательно, что после полного прекращения курения лейкоплакия Таппейнера проходит самостоятельно. Определить данную форму можно по плотному бело-серому пятну (локализованному, в основном, на небе), по которому рассредоточены точки красного цвета – отверстия слюнных желез. Болезнь Таппейнера переходит в раковую опухоль очень редко.
 Лейкоплакия Таппейнера
Лейкоплакия Таппейнера5. Мягкая форма
Характерным признаком мягкой лейкоплакии является шелушение очага поражения и легкое снятие налета. Этот вид болезни представляет собой доброкачественное новообразование, причины которого точно не установлены (некоторые специалисты полагают, что в его основе лежит нарушения деятельности НС и гормонального фона). Встречается в детском (с 12 лет) и юношеском возрасте до 30. Края пятен при мягкой форме могут иметь четкие или размытые очертания; сами участки сероватого цвета, отечные, шелушатся.
Какими методами выявляют заболевание
Перед тем, как лечить лейкоплакию, необходимо провести тщательную диагностику. Помимо визуального осмотра полости рта, стоматолог может взять образец ткани слизистой оболочки. Эта процедура проводится под местной анестезией для того, чтобы исключить злокачественную патологию. Взятый материал отправляют в лабораторию на цитологическое и гистологическое исследование.
«Лейкоплакию можно перепутать со многими другими патологиями полости рта, например, с красным плоским лишаем, сифилисом, болезнью Боуэна, кандидозным поражением слизистой, красной волчанкой. Поэтому проведение дифференциальной диагностики путем гистологического исследования – обязательный этап установки правильного диагноза», – говорит эксперт.
Как проводится лечение
После диагностики врач подробно рассказывает пациенту, как лечится обнаруженная форма лейкоплакии. Первоочередной задачей является избавление от раздражающего фактора. Сначала стоматолог осматривает полость рта пациента и, обнаружив проблему, приступает к ее устранению. Мешающие пломбы подлежат замене, сколы на зубах стачиваются или восстанавливается первоначальная форма коронки, при необходимости пациента отправляют на исправление прикуса или перепротезирование и так далее.
Если провоцирующим фактором явилось нарушение обменных процессов, заболевание ЖКТ или другая внутренняя патология, то потребуется пройти комплексное обследование организма. Только после выявления расстройства и его терапии можно будет говорить об успешности лечения.
 Только врач может определить причину патологии
Только врач может определить причину патологииКурящим пациентам, а также любителям выпить крепкий алкоголь нужно будет проститься со своими привычками. Для этого врач может направить человека к психологу, психотерапевту, наркологу или другим смежным специалистам.
1. Медикаментозная терапия
Лечение лейкоплакии лекарствами направлено на устранение симптомов и ускорение заживления слизистой оболочки:
- язвенные образования и раны обрабатывают антисептиками и средствами, стимулирующими заживление – «Солкосерил», «Стоматофит»,
- если беспокоит боль (например, при веррукозной лейкоплакии), показаны блокады – «Делагил», «Хонсурид»,
- ускорить регенерацию ткани помогают – «Ретинол» (витамин А в виде аппликации), «Каротолин», «Метацил»,
- чтобы повысить иммунитет, назначают витаминные комплексы, витамины группы В, «Ретинол» (внутрь), «Иммунал»,
- поддержать нервную систему и психологическое состояние пациента позволяет прием седативных средств, например, настойки валерианы.

Как правило, для лечения простой и мягкой формы заболевания перечисленных мер достаточно, чтобы от него избавиться (при условии устранения провоцирующего фактора). Другие виды патологии на начальном этапе тоже могут быть излечены консервативными методами, но если они не помогают или болезнь зашла слишком далеко, приступают к лечению в стационарных условиях.
«Мне поставили диагноз плоская лейкоплакия. Врач сказал только мазать масляным раствором витамина А и принимать его внутрь. Уже через месяц от болезни не осталось и следа. Правда, не знаю, чем она была вызвана, но я старалась соблюдать все рекомендации, и следила буквально за каждым своим движением».
Анна О.
2. Лечение в стационаре
Для удаления лейкоплакии в стационаре применяют один из способов:
- прижигание (коагуляция) лазерным лучом,
- термическое воздействие – датермокоагуляция,
- воздействие радиоволновым излучением,
- прижигание жидким азотом – криодеструкция,
- химическое воздействие препаратами для устранения бородавок, например, «Кондилином»,
- удаление с помощью тока – электроэксцизия.
После проведенной процедуры пациенту показана обработка раневой поверхности антисептическими растворами, а также средствами, предназначенными для регенерации тканей.
Как лечить в домашних условиях
Во время консервативного лечения дома от пациента требуется неукоснительное соблюдение всех предписаний врача. Чистить зубы и ухаживать за полостью рта нужно аккуратно, не нанося дополнительной травмы пораженному участку. С этой же целью потребуется изменить вид кулинарной обработки продуктов – употреблять блюда только после их измельчения до пюреобразного состояния.
Можно ли применять народные средства
Можно ли вылечить лейкоплакию народными средствами? Даже при легкой форме заболевания ведущим принципом борьбы с ним остается выявление и устранение провоцирующего фактора. Народное лечение при любом виде патологии может помочь восстановить иммунитет, оказать противовоспалительное, противомикробное, обезболивающее или противозудное действие. Для этого применяют полоскания отваром ромашки, липы, зеленого чая; внутрь употребляют разведенные водой свежие соки, отвар шиповника.
 Отвар ромашки отлично подходит для полоскания
Отвар ромашки отлично подходит для полосканияВозможные осложнения и прогноз болезни
Последствия лейкоплакии при отсутствии лечения могут быть очень серьезными – не стоит забывать, что это заболевание способно приобретать злокачественное течение. Особенно это опасно, если патология вызвана нарушениями в организме. Прогноз благоприятный может быть только в случае их выявления и полного излечения. Плоская и мягкая формы болезни при избавлении от вызывающих их причин также поддаются излечению, и опасности для жизни не представляют.
Профилактические мероприятия
Для профилактики заболевания необходимо отказаться от вредных привычек, укреплять иммунитет, регулярно посещать стоматолога, периодически проходить профосмотры, лечить заболевания внутренних органов.
Как только лейкоплакия пройдет, ни в коем случае нельзя возвращаться старым привычкам. Более того, в течение длительного времени нужно будет внимательно следить за состоянием полости рта. Малейшее отклонение от рекомендаций может привести к рецидиву.
dentconsult.ru
Симптомы и лечение лейкоплакиия — Medside.ru
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
medside.ru
Насколько эффективно лечение лейкоплакии народными средствами? Лечение лейкоплакии народными средствами

Понятие «лейкоплакия» — это не диагноз и не болезнь. Данным термином описывают внешний вид слизистой, когда на ней появляются белые участки. Если обнаружена лейкоплакия шейки матки (ШМ), женщине потребуется дополнительное обследование. Часто такие изменения являются признаком гинекологической патологии.
Если они не связаны с перерождением клеток, на них можно воздействовать народными средствами дома.
Особенности кератита ШМ
Синонимы лейкоплакии: кератоз, гиперкератоз. Проявления выглядят неоднозначно. Это могут быть бляшки грязновато-белого цвета или белесоватый налет. На самом деле это — утолщение или усиление ороговения слизистой ШМ. Участки обладают особенным признаком, они не соскабливаются и не смываются. Игнорировать появление белых очагов нельзя, так как иногда им свойственно перерождаться в онкологический процесс.
Только если лейкоплакия шейки матки возникла из-за нарушения микрофлоры или на фоне гормонального дисбаланса, возможно лечение народными средствами у себя дома. Однако сначала понадобится исключить опасные гинекологические заболевания.
Точно узнать природу клеток можно лишь после их лабораторного исследования. Для этого врач берет соскоб измененного эпителия, или женщина направляется на кольпоскопию. Нежелательно игнорировать данные виды диагностики, поэтому сначала надо дождаться результатов, и
mozcrb.ru
Как лечить лейкоплакию?
«Меня беспокоит многолетнее заболевание — лейкоплакия вульвы. По совету врачей использовала множество разных мазей. К сожалению, облегчения не почувствовала: сильный зуд, особенно ночью. Посоветуйте, что еще можно предпринять».Р.Н. Минск.
— Лейкоплакия вульвы чаще всего наблюдается в период климакса и в менопаузе. Это заболевание может предшествовать или сочетаться с краурозом вульвы. В последнее время это происходит все чаще, причем речь и о молодых пациентках. При такой лейкоплакии есть риск развития клеточной атипии и последующего перерождения в рак (от 5 до 35% случаев), при сочетании с краурозом опасность повышается. Лейкоплакию вульвы считают своеобразной защитной реакцией от различных повреждающих факторов на фоне хронического воспаления слизистой оболочки при развитии нейроэндокринных, иммунных и метаболических нарушений. К факторам риска относятся папиллома–вирусная инфекция и генитальный герпес, эрозия и дисплазия шейки матки, обменные нарушения (диабет, ожирение), пренебрежение личной гигиеной, многократная травматизация и раздражение слизистой вульвы, гипо– и авитаминоз. Особую опасность все это приобретает в возрасте после 40 лет или в период менопаузы. Гормональный дисбаланс связан с возрастными изменениями в системе гипоталамус — гипофиз, гипофункцией щитовидной железы (гипотиреоз), коры надпочечников, недостатком эстрогенов. А вот психиатры рассматривают лейкоплакию как психосоматическое заболевание, которое может корректироваться изменением образа мыслей. Как правило, женщины с таким диагнозом испытывают постоянное недовольство собой и действиями окружающих, предъявляют повышенные требования.
Заболевание может протекать бессимптомно, не вызывая неприятных ощущений. На слизистой оболочке начинают появляться множественные белесые пятнышки, поверхность очагов лейкоплакии приобретает серовато–белый и перламутровый оттенок. При инфицировании тканей вульвы возникает постоянный сильный зуд и жжение, которые усиливаются ночью, после мочеиспускания, при движении и половой жизни, появляются онемение, покалывание. Бородавчатая форма лейкоплакии вульвы осложняется появлением болезненных и плохо заживающих хронических трещин, эрозий и язв.
Поскольку сходные проявления могут наблюдаться также при сахарном диабете, дерматозах (красный плоский лишай, экзема, псориаз, нейродермит), красной волчанке, сифилисе и других болезнях, необходима дифференциальная диагностика. При появлении первых же признаков следует обратиться к гинекологу. Он может рекомендовать консультации дерматолога, эндокринолога, психотерапевта и онколога. Диагностика лейкоплакии вульвы основывается на результатах гинекологического, инструментального и лабораторного исследований, кольпоскопии (вульвоскопии). Также выполняются онкоцитология, прицельная биопсия с последующим гистологическим исследованием. Полное обследование в гинекологии позволяет выявить проблему с точностью до 100%. Лейкоплакия вульвы без признаков атипии считается фоновым процессом, с наличием атипии — предраковым состоянием.
Лечение комплексное и длительное, включающее медикаментозную терапию, диету, физиолечение, помощь психотерапевта, при необходимости — операцию. Рекомендуются ЛФК, прогулки на свежем воздухе, молочно–растительная диета, гигиенические процедуры с использованием кипяченой воды и настоев трав, отказ от мыла, перманганата калия, спринцеваний, устранение раздражающих факторов (шерстяного и синтетического белья, тампонов и синтетических прокладок). Противопоказаны горячие ванны, сауна, длительное нахождение на солнце. Назначаются местно мази, кремы, вагинальные шарики с гормонами, антисептиками. В гормональной терапии применяют преднизолон, эстрогены в сочетании с андрогенами, эстроген–гестагенные препараты, неконъюгированные эстрогены и производные эстриола. Возможен прием витаминов и микроэлементов, антигистаминных средств, при упорном зуде — новокаиновые блокады. Современные физиопроцедуры (ультрафонофорез лекарственных средств, радиоволновое лечение, оксигенотерапия с модуляцией ритмов головного мозга) оказывают противовоспалительное, десенсибилизирующее действие, укрепляют иммунную систему. Коррекция психоэмоционального состояния с применением седативных средств и методик — важный элемент лечения. Если консервативная тактика не дала результата, идут на хирургическое иссечение очагов радионожом, а также удаление их с помощью лазера и криодеструкции. В тяжелых случаях выполняют радикальную операцию.Ольга ПЕРЕСАДА, профессор кафедры акушерства и гинекологии БелМАПО, доктор медицинских наук.
Заметили ошибку? Пожалуйста, выделите её и нажмите Ctrl+Enter
www.sb.by
