список топ-10 лучших и недорогих средств по версии КП
Пневмония – это инфекционное заболевание, при котором поражаются легкие и в альвеолы попадает жидкость. Основным возбудителем пневмонии являются бактерии (около 60% случаев). Также причиной могут быть вирусы и грибы.
Симптомы пневмонии:
- кашель вначале сухой, затем с отделением мокроты;
- одышка;
- боли в грудной клетке;
- повышение температуры тела;
- потливость.
Около половины случаев пневмонии требуют госпитализации, а в трети появляются серьезные осложнения. Основной причиной тяжелого течения заболевания является позднее обращение за медицинской помощью и неправильно подобранная терапия.
При первых признаках заболевания важно обратиться к врачу. Только он может подобрать правильное лечение, которое позволит перенести серьезное заболевание без каких-либо осложнений.
Мы подобрали 10 недорогих и эффективных антибиотиков при пневмонии для взрослых, которые входят в стандарт лечения согласно клиническим рекомендациям. Важно, что дозировку и сроки лечения должен назначить врач индивидуально.
Важно, что дозировку и сроки лечения должен назначить врач индивидуально.
Список топ-10 лучших и недорогих антибиотиков при пневмонии по версии КП
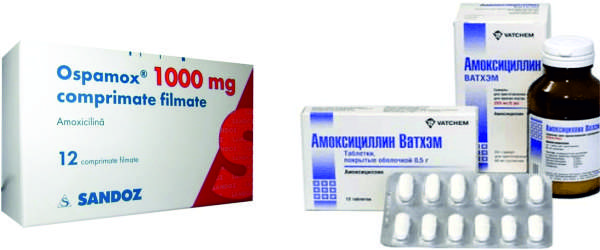
1. Амоксициллин
Амоксициллин. Фото: market.yandex.ruПрепарат относится к группе пенициллинов. Активное вещество – амоксициллин в различных дозировках (250-1000 мг). Препарат выпускается в виде капсул, таблеток или гранул для приготовления суспензии. Прием пищи не влияет на его всасываемость в организме. Пенициллины – препараты первой линии при пневмонии, то есть их рекомендуют всегда в первую очередь. Амоксициллин – антибиотик широкого спектра действия, который нарушает синтез веществ в бактериальной клеточной стенке, что постепенно приводит к ее гибели.
Показания:
- инфекции верхних и нижних дыхательных путей;
- инфекции мочеполовых органов;
- некоторые заболевания желудочно-кишечного тракта.
Противопоказания:
- аллергическая реакция на пенициллины;
- инфекционный мононуклеоз;
- лимфолейкоз.

С осторожностью:
- беременность и период лактации;
- серьезные заболевания почек.
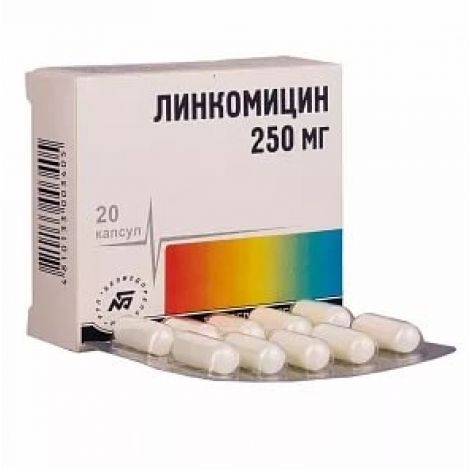
2. Ампициллин
Ампициллин. Фото: market.yandex.ruПрепарат также относится к группе пенициллинов. Активное вещество другое – ампициллин. Выпускается в виде таблеток (дозировка 250 мг) и порошка для приготовления внутримышечных и внутривенных инъекций (что является преимуществом при ступенчатой терапии пневмонии). Пероральную форму рекомендуется принимать за 1 час до еды.
Показания:
- инфекции верхних и нижних дыхательных путей;
- инфекции мочеполовых органов;
- некоторые заболевания желудочно-кишечного тракта;
- некоторые гинекологические заболевания;
- инфекции кожи, соединительной ткани.
Противопоказания:
- аллергическая реакция на пенициллины;
- инфекционный мононуклеоз;
- печеночная недостаточность;
- лимфолейкоз.
С осторожностью:
- беременность и период лактации;
- серьезные заболевания почек.
3. Амоксиклав
Амоксиклав. Фото: Lek d.d.Препарат группы пенициллинов в комбинациях. Активное вещество – амоксициллин + клавулановая кислота. Выпускается в форме таблеток (в дозировках 250/500/875+125 мг), гранул для приготовления суспензии и порошка для внутримышечных и внутривенных инъекций. Клавулановая кислота, кроме того, что имеет собственную противомикробную активность, она усиливает действие амоксициллина. Препарат рекомендуется принимать непосредственно перед едой, чтобы добиться максимального всасывания и при этом избежать неприятных побочных эффектов со стороны ЖКТ.
Показания:
- инфекции верхних и нижних дыхательных путей;
- инфекции мочеполовых органов;
- некоторые заболевания желудочно-кишечного тракта;
- некоторые инфекционные заболевания в гинекологии;
- профилактика инфекций после операций.
Противопоказания:
- аллергическая реакция на пенициллины;
- инфекционный мононуклеоз;
- лимфолейкоз;
- почечная недостаточность.

С осторожностью:
- беременность и период лактации;
- серьезные заболевания ЖКТ.
4. Трифамокс ИБЛ
Трифамокс ИБЛПрепарат также относится к группе пенициллинов в комбинациях. Активное вещество – амоксициллин + сульбактам. Препарат выпускается в форме таблеток (250+250 мг и 500+500 мг) и порошка для внутримышечных и внутривенных инъекций (что предпочтительно при назначении ступенчатой терапии при пневмонии). Сульбактам – ингибитор бета-лактамаз. Расширяет спектр активности амоксициллина. Активность препарата не зависит от приема пищи.
Показания:
- инфекции верхних и нижних дыхательных путей;
- инфекции мочеполовых органов;
- некоторые заболевания желудочно-кишечного тракта;
- гинекологические заболевания;
- период лактации
Противопоказания:
- аллергическая реакция на пенициллины и другие компоненты препарата;
- инфекционный мононуклеоз;
- лимфолейкоз.
С осторожностью:
- беременность;
- серьезные заболевания почек.

5. Сумамед
Сумамед. Фото: market.yandex.ruПрепарат относится к группе макролидов. Активное вещество – азитромицин. Препарат выпускается в виде таблеток (дозировкой 125-1000 мг), капсул, порошка для раствора внутримышечных и внутривенных инъекций. Макролиды подавляют синтез белка в патогенном микроорганизме, что ведет к его гибели. Препарат рекомендуется принимать за 1 час до еды или через 2 часа после, чтобы добиться максимального терапевтического эффекта.
Показания:
- инфекции верхних и нижних дыхательных путей;
- инфекции мочеполовых органов;
- инфекции кожи и мягких тканей.
Противопоказания:
- аллергическая реакция на макролиды;
- почечная и/или печеночная недостаточность;
- период лактации.
С осторожностью:
- беременность;
- заболевания печени и почек;
- миастения;
- прием некоторых препаратов (антидепрессанты, варфарин, дигоксин и другие).
6. Макропен
Макропен. Фото: market.yandex.ru
Фото: market.yandex.ruПрепарат также группы макролидов. Активное вещество – мидекамицин. Выпускается в форме таблеток (дозировкой 400 мг) и гранул для приготовления суспензии (имеют запах и вкус банана). Макролиды не являются препаратами первой линии, однако, имеют высокую эффективность при невозможности назначения пенициллинов (аллергия, резистентность). Рекомендуется принимать препарат до еды.
Показания:
- инфекции верхних и нижних дыхательных путей;
- инфекции мочеполовых органов;
- инфекции кожи и мягких тканей.
Противопоказания:
- аллергическая реакция на мидекамицин;
- печеночная недостаточность;
- период лактации.
С осторожностью:
- беременность;
- аллергическая реакция на аспирин.
7. Вильпрафен Солютаб
Вильпрафен Солютаб. Фото: market.yandex.ruПрепарат также относится к группе макролидов. Выпускается в виде диспергируемых таблеток с запахом клубники в дозировке 1000 мг. Активное вещество – джозамицин. Преимущество формы Солютаб является то, что таблетку можно растворить в стакане с водой и выпить. Биодоступность препарата не зависит от приема пищи.
Активное вещество – джозамицин. Преимущество формы Солютаб является то, что таблетку можно растворить в стакане с водой и выпить. Биодоступность препарата не зависит от приема пищи.
Показания:
- инфекции верхних и нижних дыхательных путей;
- инфекции мочеполовых органов;
- инфекции кожи и мягких тканей;
- инфекции в стоматологии;
- инфекции в офтальмологии.
Противопоказания:
- аллергическая реакция на макролиды;
- серьезные заболевания почек;
- период лактации.
С осторожностью:
- беременность.
8. Таваник
Таваник. Фото: market.yandex.ruПрепарат относится к группе фторхинолонов. Активное вещество – левофлоксацин. Препарат выпускается в виде таблеток (дозировкой 250 мг и 500 мг) и порошка для приготовления раствора для внутримышечных или внутривенных инъекций. Группа фторхинолонов ингибирует синтез ДНК в бактериальной клетке, а также вызывает изменения в цитоплазме, мембране и клеточной стенке. Прием пищи не влияет на биодоступность.
Прием пищи не влияет на биодоступность.
Показания:
- инфекции верхних и нижних дыхательных путей;
- инфекции мочеполовых органов;
- инфекции кожи и мягких тканей.
Противопоказания:
- аллергическая реакция на хинолоны;
- эпилепсия;
- миастения;
- беременность и период лактации.
С осторожностью:
- заболевания печени и почек;
- заболевания ЦНС.
9. Супракс Солютаб
Супракс Солютаб. Фото: market.yandex.ruПрепарат относится к группе цефалоспоринов 3 поколения. Активное вещество – цефиксим. Выпускается в виде таблеток диспергируемых в дозировке 400 мг. Цефалоспорины воздействуют на клеточную стенку, приводя микроорганизм к гибели. Биодоступность практически не зависит от приема пищи.
Показания:
- инфекции верхних и нижних дыхательных путей;
- инфекции мочеполовых органов.
Противопоказания:
- аллергическая реакция на препараты группы цефалоспоринов.
С осторожностью:
- беременность и период лактации;
- серьезные заболевания почек;
- пожилой возраст.
10. Зиннат
Зиннат. Фото: market.yandex.ruПрепарат относится к группе цефалоспоринов 2 поколения. Активное вещество – цефуроксим. Зиннат выпускается в виде таблеток (дозировкой 125 и 250 мг) или гранул для приготовления суспензии (имеют фруктовый запах). Также как и цефалоспорины 3 поколения, препараты 2 поколения воздействуют на микробную клеточную стенку. Зиннат рекомендуется принимать сразу после еды.
Показания:
- инфекции верхних и нижних дыхательных путей;
- инфекции мочеполовых органов;
- инфекции кожи и мягких тканей.
Противопоказания:
- аллергическая реакция на бета-лактамные антибиотики;
- гиперчувствительность к аспартаму.
С осторожностью:
- беременность и период лактации;
- серьезные заболевания почек, ЖКТ.
Как выбрать антибиотики при пневмонии взрослому
Подбор антибактериального препарата проводится только врачом. Иногда специалист пишет в рецепте только действующее вещество, тогда для пациента становится задачей выбрать торговое наименование лекарственного средства. То есть, имеется одно активное вещество, а производителей фармацевтических компаний очень много. И задача каждой фирмы привлечь покупателя (вкусы, добавки, упаковка, форма выпуска).
Иногда специалист пишет в рецепте только действующее вещество, тогда для пациента становится задачей выбрать торговое наименование лекарственного средства. То есть, имеется одно активное вещество, а производителей фармацевтических компаний очень много. И задача каждой фирмы привлечь покупателя (вкусы, добавки, упаковка, форма выпуска).
Основные правила выбора антибактериального препарата:
- Идеально, если препарат оригинальный, а не дженерик. Именно оригинальный препарат содержит запатентованную идеальную формулу активного вещества.
- Препарат не должен стоить очень дешево. Иначе складывается ощущение, что платим только за картонную коробку.
- Если вам тяжело проглатывать таблетки, то можно выбрать гранулы для приготовления суспензии или диспергируемую форму, которую можно растворить в стакане с водой и выпить.
- Не стоит вестись на добавки в препарате. Лучше выбрать средство с одним активным веществом (которое прописал доктор) и дополнительно приобрести все остальное (пробиотики, пребиотики).

- При наличии аллергии обязательно смотрите состав и противопоказания. Так как могут добавляться вещества (подсластители например), которые не рекомендованы некоторым людям.
- Лучше купить препарат на весь курс сразу же. Иначе потом он может закончиться в аптеке, а менять производителя во время лечения не рекомендуется.
Популярные вопросы и ответы
Мы обсудили важные вопросы, связанные с назначением антибиотиков при пневмонии с врачом-терапевтом Татьяной Померанцевой.
Можно ли вылечить пневмонию без антибиотиков?
Можно, но это скорее единичные и нестандартные случаи. В большинстве пневмония вызывается бактериями и требует обязательного назначения антибактериальных препаратов уже с момента постановки диагноза.
Можно ли купить антибиотики при пневмонии без рецепта?
Нет, все антибактериальные препараты являются рецептурными. Только врач с учетом клиники, анамнеза, обязательных лабораторных и инструментальных данных может назначить правильный препарат. Самолечение при таком серьезном заболевании как пневмония может не только привести к госпитализации и осложнениями, но даже к летальному исходу.
Самолечение при таком серьезном заболевании как пневмония может не только привести к госпитализации и осложнениями, но даже к летальному исходу.
Что делать, если антибиотики при пневмонии не помогают?
Существуют причины, по которым назначенная антибактериальная терапия не эффективна:
• резистентность микроорганизма к данному антибиотику;
• причиной пневмонии является вирус или грибы;
• недостаточная дозировка препарата;
• начало заболевания (препарат еще не успел подействовать).
При сохранении симптомов или ухудшении состояния в течение 3-4 дней на фоне постоянного приема антибиотиков следует немедленно обратиться к врачу.
Источники:
- Клинические рекомендации «Внебольничная пневмония у взрослых» 2021 год;
- 2000-2022. РЕГИСТР ЛЕКАРСТВЕННЫХ СРЕДСТВ РОССИИ® РЛС ®
Антибіотики при пневмонії — купити антибіотики від пневмонії, запалення легенів в Україні
- Товари
- Ціни
Товарів: 475
Сортування: За рейтингомВід дешевихВід дорогих
Вид:
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Перейти до кошика
Редакторська група
Дата створення: 03. 06.2022
Дата оновлення: 02.10.2022
06.2022
Дата оновлення: 02.10.2022
Антибіотик при пневмонії
Запалення легень або пневмонія — гостре інфекційне захворювання, яке супроводжується ушкодженням легеневої тканини, набряком із проникненням рідини в тканини легень, порушенням кисневого обміну. Механізм потрапляння патогенних мікроорганізмів у легені пов’язаний із дихальною діяльністю людини. Під час вдиху повітря переміщується трахеєю, проходить через бронхи, бронхіоли та досягає альвеол в легенях. В альвеолах відбувається газообмін: кисень через альвеолярне повітря проникає в кровотік, а вуглекислий газ видаляється з організму. Зазвичай, бактеріям та вірусам важко потрапити всередину легень через дихальні шляхи, оскільки вони добре захищені макрофагами – клітинами, що знищують патогени та мікроворсинками зі слизових, які за допомогою кашлю виводять мокроту, а з нею і бактерії. Ослаблення імунітету та інші фактори можуть викликати колонізацію мікроорганізмами альвеол і бронхіол, внаслідок чого розвивається пневмонія.
Причини пневмонії
Пневмонія може бути спровокована цілою низкою збудників, серед яких віруси, бактерії та грибки:
- Причинами виникнення вірусної пневмонії є різні види вірусів: грип А та В, коронавірус, парагрип, респіраторно-синцитіальний вірус та ін.
- Бактеріальну пневмонію викликають стрептококи, гемофільна паличка, золотистий стафілокок або інші, атипові бактерії – хламідії, легіонели, мікоплазми. Крім цього, причиною запалення легенів можуть стати мікобактерії, що відрізняються повільним зростанням.
- Гриби, як збудник захворювання, зустрічаються рідше та мають регіональний характер. До них відноситься кокцидіоїдомікоз, гістоплазмоз, бластомікоз.
Різниця між бронхітом та пневмонією
Бронхіт та пневмонія – різні захворювання, які відрізняються між собою перебігом та терапією. Ознаки обох патологій дуже схожі і часто бронхіт може перейти у запалення легень. Симптомами хвороб є:
- наявність довгого, виснажливого кашлю з харкотинням або без нього;
- поява втоми та загальної слабкості організму;
- висока температура тіла.
Запалення легень більш небезпечний стан, ніж бронхіт. Як правило, він є ускладненням ГРВІ або грипу і має наступну симптоматику:
- наявність стійкого продуктивного або непродуктивного кашлю;
- запалення та біль у горлі;
- хрипи та труднощі при диханні;
- озноб.
Терапія бронхіту за допомогою антибіотиків не ефективна та доцільна лише при приєднанні вторинної бактеріальної інфекції. Для лікування хвороби використовуються препарати місцевого призначення – протизапальні засоби та муколітики.
Найчастіше гострий бронхіт перетворюється на запалення легких. Це відбувається внаслідок:
- неправильно підібраної терапії;
- недолікованого захворювання чи відсутності лікування.
Несвоєчасна терапія пневмонії може призвести до серйозних ускладнень, а іноді, і до смерті, особливо, якщо пацієнти похилого віку. Проявами пневмонії є:
Проявами пневмонії є:
- біль у грудній клітці;
- диспное;
- утруднення дихання;
- сильна задишка із залученням до дихання м’язів шиї, живота та спини;
- продуктивний кашель з гноєм чи мокротинням;
- сухий непродуктивний кашель;
- головні болі;
- озноб та лихоманка;
- загальна втома;
- відсутність апетиту;
- зниження артеріального тиску.
Основними відмінностями пневмонії від бронхіту є температура та характер хрипів. При запаленні легень температура тіла піднімається до 39-41 градусів і довго тримається, бронхіт супроводжується незначним підвищенням. Також при бронхіті спостерігаються хрипи зі свистом, а при пневмонії він більш сухий.
Які аналізи слід зробити для діагностики пневмонії?
Підозра на запалення легень потребує ретельного вивчення та діагностування вузькопрофільним фахівцем. Лікар проводить зовнішній огляд, збирає анамнез, вивчає історію захворювання та його симптоматику.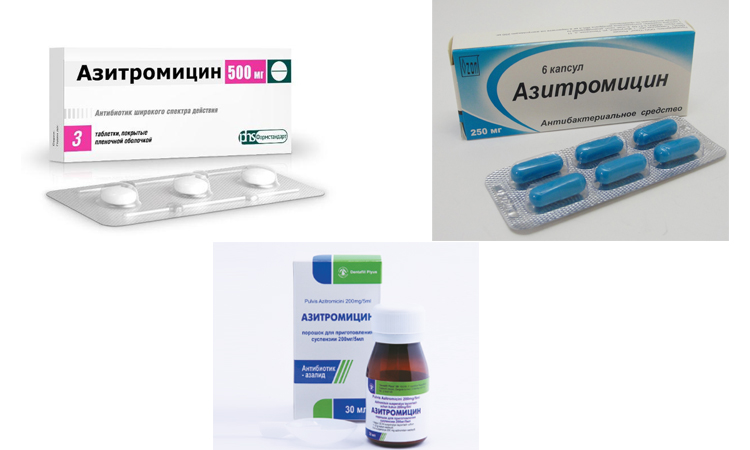 Щоб підтвердити патологію та з’ясувати причини її виникнення, лікар може призначити такі дослідження:
Щоб підтвердити патологію та з’ясувати причини її виникнення, лікар може призначити такі дослідження:
- загальний аналіз крові та сечі;
- аналіз на харкотиння.
Основний діагностичний метод визначення пневмонії – рентгенографія грудної клітки. Завдяки знімкам можна виявити затемнення у місцях, де є ураження тканини легень. У разі коли точний діагноз поставити не можливо, додатково застосовується комп’ютерна або магнітно-резонансна томографія.
Типи ліків при пневмонії та принцип їхньої дії
Для лікування пневмонії застосовують лікарські засоби, які впливають на мікроорганізми, що викликають ураження. Антибіотик при пневмонії блокує життєво важливі патогенні процеси або повністю гальмує їх розмноження. За принципом дії розрізняють два види антибактеріальних препаратів – вузького та широкого спектру. Вузьконаправлені медикаменти впливають на певний вид бактерій, у той час як препарати широкого спектру добре справляються з цілим рядом збудників хвороби.
Для терапії запалення легень застосовуються такі антибактеріальні препарати:
- Пеніциліни – медикаменти широкого спектра дії. Вони руйнують стінки мікроорганізмів та сприяють їх знищенню. Ліки ефективні проти грампозитивних патогенів, а деякі синтетичні форми використовуються для боротьби з грамнегативними бактеріями. До антибіотиків пеніцилінового ряду відносяться препарати з діючою речовиною пеніцилін, амоксицилін, оксацилін, ампіцилін.
- Макроліди – медикаменти, призначені для терапії гострих та хронічних інфекцій. Їх призначають при алергічних реакціях на антибактеріальні пеніцилінові препарати. Макроліди блокують синтез білку на рівні бактеріальних рибосом, не впливаючи на клітини організму.

- Аміноглікозиди – мають широкий спектр дії, руйнують рибосоми грамнегативних аеробних патогенів. Виділяють засоби на основі канаміцину, гентаміцину, тобраміцину.
- Цефласпорини – бета-лактами широкого спектру. Застосовуються для знищення бактерій за допомогою руйнування їх стінок. До них відносять цефтріаксон, цефазолін, цефокситин, цефтазидим.
Важливу роль при лікуванні запалення легенів відіграє раціон пацієнта, оскільки правильно підібрані продукти зміцнюють захисні механізми організму та посилює його опірність до зараження інфекціями. Їжа має бути різноманітною, але перевагу слід віддавати печеним, паровим, відвареним продуктам, а також рідким стравам, які сприяють роботі шлунка. Дотримання раціону під час пневмонії прискорює одужання.
Що призначають при пневмонії у дітей?
Лікування пневмонії у дітей аналогічне до терапії дорослих і спрямоване на виявлення причини виникнення патології та грамотного підбору антибактеріальних засобів та їх дозування відповідно до віку дитини. Після огляду та підтвердження діагнозу лікар призначає антибіотик при запаленні легенів для дитини та оцінює його ефективність через 48-72 години. Якщо симптоми захворювання зникають, препарат працює і курс лікування продовжують. Переривати його не можна, слід приймати ліки за приписом лікаря. У разі бездіяльності препарату його змінюють на антибіотик з іншої групи.
Після огляду та підтвердження діагнозу лікар призначає антибіотик при запаленні легенів для дитини та оцінює його ефективність через 48-72 години. Якщо симптоми захворювання зникають, препарат працює і курс лікування продовжують. Переривати його не можна, слід приймати ліки за приписом лікаря. У разі бездіяльності препарату його змінюють на антибіотик з іншої групи.
Вибрати та купити антибіотики для лікування запалення легень можна за допомогою сайту МІС Аптека 9-1-1. У каталозі представлений широкий асортимент антибактеріальних засобів за доступною ціною, які можна замовити з доставкою в будь-який регіон України.
Список использованной литературы
- GoodRX;
- Державний реєстр лікарських засобів України;
- The New England Journal of Medicine.
Популярні питання
Чи небезпечні антибіотики проти пневмонії?
Як і більшість сильнодіючих лікарських засобів, антибіотики для лікування пневмонії можуть бути небезпечними для здоров’я. Тому перед тим як купити антибактеріальні засоби необхідно проконсультуватися з лікарем і суворо дотримуватися всіх рекомендацій при їх прийомі.
Тому перед тим як купити антибактеріальні засоби необхідно проконсультуватися з лікарем і суворо дотримуватися всіх рекомендацій при їх прийомі.
Чи є побічні ефекти антибіотиків проти пневмонії?
Крім цілющих властивостей, антибіотики можуть викликати побічні явища. Насамперед, це алергічні реакції та індивідуальна непереносимість компонентів препарату. Детальний перелік побічних ефектів наведено в інструкції до конкретного медикаменту.
Чи дозволяється використання антибактеріальних засобів вагітним жінкам?
Приймати антибіотики від пневмонії при вагітності можна лише за показаннями та призначенням лікаря. Найчастіше в цьому випадку використовуються антибактеріальні препарати із групи напівсинтетичних пеніцилінів, цефалоспоринів та макролідів.
Поширені запитання
Які недорогі товари в категорії Антибіотики при пневмонії?
Які імпортні товари є в категорії Антибіотики при пневмонії?
Які найпопулярніші товари в категорії Антибіотики при пневмонії?
Скільки коштують товари в категорії Антибіотики при пневмонії?
Ціни на товари в категорії Антибіотики при пневмонії починаються від 4. 70 грн.
70 грн.
Антибіотики при пневмонії ціна в Аптеці 911
| Назва | Ціна |
|---|---|
| Азитроміцин 500 табл. в/о 500мг №3 | 72.60 грн. |
| Азитроміцин Євро табл. в/о 500 мг №3 | 74.50 грн. |
| Цефтриаксон-Дарниця пор. д/р-ну д/ін.фл. 1г №5 | 109.80 грн. |
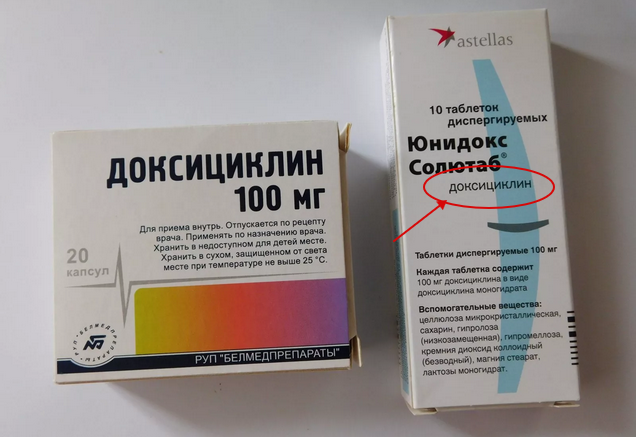
| Доксициклін-Дарниця капс. 100мг №10 | 25.20 грн. |
| Аугментин табл. в/о 875мг/125мг №14 | 273.36 грн. |
Азитромицин — новые горизонты хорошо известного. Короткий курса терапии
Одними из частых осложнений острой респираторной вирусной инфекции (ОРВИ) являются бактериальные суперинфекции. Они, как правило, развиваются на 5–7-й день и могут проявляться ухудшением и/или изменением симптоматики, которая обычно отмечается при ОРВИ. Осложнениями ОРВИ могут быть как инфекции верхних (синусит, тонзиллофарингит), так и нижних дыхательных путей (бронхит, пневмония).
Осложнениями ОРВИ могут быть как инфекции верхних (синусит, тонзиллофарингит), так и нижних дыхательных путей (бронхит, пневмония).
Развитие пневмонии часто обусловлено такими микроорганизмами, как Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis, Staphylococcus aureus, атипичная флора (роль последней на современном этапе возросла приблизительно до 25%, а в некоторых странах — до 50%). Спектр возбудителей острого бактериального бронхита перекликается с таковым пневмонии (в 45% выделяют типичные, а в 25% случаев — атипичные патогены). Следует помнить, что значительно чаще причиной развития острого бронхита является вирусная инфекция (70–90%), нежели бактериальная. Таким образом, основа лечения пневмонии — антибактериальная терапия. Адекватно и своевременно начатая антибактериальная терапия — необходимое условие эффективного лечения и, следовательно, благоприятного исхода пневмонии. Четкое понимание того, каким микроорганизмом вызвано заболевание, помогает врачу более прицельно назначать антибактериальную терапию. Не менее важна длительность антибактериального курса при лечении пневмонии.
Не менее важна длительность антибактериального курса при лечении пневмонии.
Какие антибиотики назначают врачи?
Антибактериальную терапию назначают эмпирически, не дожидаясь результата микробиологического исследования. Поэтому в данном случае следует применять препараты с высокой активностью к наиболее вероятным возбудителям пневмонии, оптимальным профилем безопасности, способностью создавать высокие концентрации в тканях легких, биологических жидкостях, выгодным соотношением стоимость/эффективность, удобным режимом дозирования (в идеале — 1 раз в сутки), позволяющим пациентам сохранять высокую приверженность к выбранному методу терапии, что особенно важно при амбулаторном лечении социально активных групп населения.
Препаратом выбора при терапии пневмонии является таблетированный амоксициллин или макролид (последний предпочтителен при подозрении на атипичную флору). Желательно назначать антибактериальный препарат с улучшенными фармакокинетическими свойствами и благоприятным профилем безопасности (например азитромицин). Спектр активности макролидов, к которым относится азитромицин, достаточно широк: грамположительные микроорганизмы (S. pneumoniae, S. aureus, β-гемолитический стрептококк группы А), атипичная флора, M. сatarrhalis и H. influenzae. Арсенал средств, которые сочетают способность влиять на S. pneumoniae и атипичную флору и могут использоваться как альтернатива макролидам, ограничен.
Спектр активности макролидов, к которым относится азитромицин, достаточно широк: грамположительные микроорганизмы (S. pneumoniae, S. aureus, β-гемолитический стрептококк группы А), атипичная флора, M. сatarrhalis и H. influenzae. Арсенал средств, которые сочетают способность влиять на S. pneumoniae и атипичную флору и могут использоваться как альтернатива макролидам, ограничен.
В случае подозрения на атипичную природу пневмонии роль первой скрипки также выполняют макролиды. У детей школьного возраста доминирующим возбудителем признана M. pneumoniae, поэтому считается, что в педиатрической практике макролиды фактически не имеют конкурентов.
Важно! Длительность антибактериальной терапии
При лечении острого бронхита бактериальной природы и пневмонии в равной степени важны правильный выбор антибиотика и адекватная длительность его приема. Вопрос относительно длительности антибактериальной терапии при пневмонии часто оказывается предметом дискуссии. Часто звучат противоречивые мнения, порой совершенно неправильные. Например, некоторые представители «старой гвардии» врачей все еще настаивают на «битве до победного конца», то есть на проведении антибактериальной терапии до полного исчезновения клинической и рентгенологической симптоматики, нормализации картины крови. Между тем, миссия антибактериального препарата — лишь исполнить роль киллера относительно патогенов; следовательно, длительный прием этих средств нецелесообразен. Проводить лечение до рентгенологического разрешения пневмонии не требуется. Считается, что рентгенологическая картина нормализуется в среднем через 1–3 мес. При остром бактериальном бронхите, как правило, назначают 3- (если речь идет об азитромицине) или 5-дневный курс антибиотиков, в случае пневмонии ≥5 дней. Короткий курс антибиотиков оправдан у пациентов с нетяжелым течением заболевания, тогда как у больных пожилого возраста при наличии коморбидной патологии или в случае медленного клинического ответа данная стратегия не всегда обеспечивает положительный результат.
Часто звучат противоречивые мнения, порой совершенно неправильные. Например, некоторые представители «старой гвардии» врачей все еще настаивают на «битве до победного конца», то есть на проведении антибактериальной терапии до полного исчезновения клинической и рентгенологической симптоматики, нормализации картины крови. Между тем, миссия антибактериального препарата — лишь исполнить роль киллера относительно патогенов; следовательно, длительный прием этих средств нецелесообразен. Проводить лечение до рентгенологического разрешения пневмонии не требуется. Считается, что рентгенологическая картина нормализуется в среднем через 1–3 мес. При остром бактериальном бронхите, как правило, назначают 3- (если речь идет об азитромицине) или 5-дневный курс антибиотиков, в случае пневмонии ≥5 дней. Короткий курс антибиотиков оправдан у пациентов с нетяжелым течением заболевания, тогда как у больных пожилого возраста при наличии коморбидной патологии или в случае медленного клинического ответа данная стратегия не всегда обеспечивает положительный результат. У пациентов с нетяжелым течением пневмонии антибиотикотерапия может быть завершена на протяжении 3–5 дней после нормализации температуры тела (общая длительность курса лечения — 7–10 дней). Если получены клинические или эпидемиологические данные в пользу микоплазменной или хламидийной инфекции, рекомендуется увеличить курс до 10–14 дней.
У пациентов с нетяжелым течением пневмонии антибиотикотерапия может быть завершена на протяжении 3–5 дней после нормализации температуры тела (общая длительность курса лечения — 7–10 дней). Если получены клинические или эпидемиологические данные в пользу микоплазменной или хламидийной инфекции, рекомендуется увеличить курс до 10–14 дней.
Рекомендации авторитетных организаций — Американского торакального общества (2001), Британского торакального общества (2001) — также фокусируют внимание на более длительном лечении негоспитальной пневмонии, обусловленной атипичной флорой: 10–14 и 14 дней соответственно. По некоторым статистическим данным (данные компании «MDM», 2015 г.), около 40% врачей рекомендуют своим пациентам курсы лечения азитромицином более 3 дней, и это не случайно. Есть целый ряд инфекций дыхательных путей, которые вызываются внутриклеточными возбудителями, и такие случаи требуют более длительного лечения.
Роль фармацевта
Если пациенту назначен прием антибиотиков более 3 дней, фармацевту необходимо предложить упаковку препарата, которая гарантированно обеспечит ему этот курс терапии. Ведь преждевременное прекращение лечения грозит развитием осложнений, хронизацией процесса, повышением антибиотикорезистентности. Важно помнить, что антибактериальный препарат подбирается врачом индивидуально в зависимости от сопутствующей патологии, наличия микробной флоры, переносимости лекарственного средства и т.д. При этом азитромицин обладает важными фармакокинетическими свойствами для лечения пневмонии, такими как длительный период полувыведения, наличие противовоспалительного эффекта, способность накапливаться внутри клеток и в очаге воспаления. Он создает внутриклеточные концентрации, превышающие минимальные подавляющие концентрации для основных возбудителей. После прекращения приема препарата терапевтический уровень в крови сохраняется длительный период (5–7 дней). Учитывая высокую активность азитромицина в отношении ключевых возбудителей пневмонии и повышающуюся роль атипичной флоры в этиологии инфекций верхних дыхательных путей, препарат можно рассматривать как терапию выбора у пациентов с острым бактериальным бронхитом и нетяжелым течением пневмонии.
Ведь преждевременное прекращение лечения грозит развитием осложнений, хронизацией процесса, повышением антибиотикорезистентности. Важно помнить, что антибактериальный препарат подбирается врачом индивидуально в зависимости от сопутствующей патологии, наличия микробной флоры, переносимости лекарственного средства и т.д. При этом азитромицин обладает важными фармакокинетическими свойствами для лечения пневмонии, такими как длительный период полувыведения, наличие противовоспалительного эффекта, способность накапливаться внутри клеток и в очаге воспаления. Он создает внутриклеточные концентрации, превышающие минимальные подавляющие концентрации для основных возбудителей. После прекращения приема препарата терапевтический уровень в крови сохраняется длительный период (5–7 дней). Учитывая высокую активность азитромицина в отношении ключевых возбудителей пневмонии и повышающуюся роль атипичной флоры в этиологии инфекций верхних дыхательных путей, препарат можно рассматривать как терапию выбора у пациентов с острым бактериальным бронхитом и нетяжелым течением пневмонии.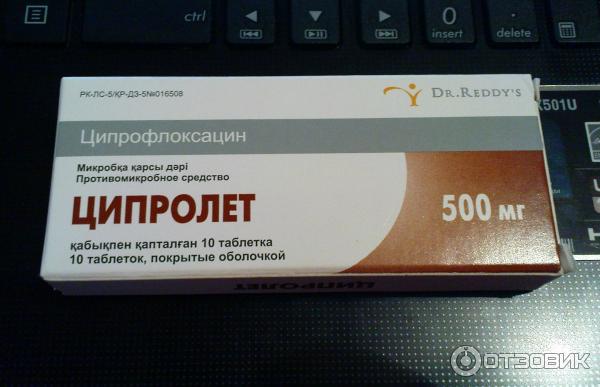 Учитывая, что сейчас наблюдается глобальная тенденция к замене дорогих оригинальных препаратов генериками, важно сделать выбор в пользу средства, оптимально сочетающего европейское качество, благоприятный профиль безопасности и приемлемую для украинского потребителя стоимость. Выигрышными являются генерические лекарственные средства производства компании «Сандоз». С октября на украинском фармацевтическом рынке появилась привлекательная для пульмонологов, педиатров и врачей первичного звена лекарственная форма азитромицина — Азитро Сандоз 500 мг, № 6, которая способна обеспечить дополнительные преимущества и сделать более удобным лечение пневмонии в амбулаторных условиях (особенно в тех случаях, когда необходим продолжительный курс антибиотикотерапии). Особенностью препаратов компании «Сандоз» являются высокие стандарты качества и доступная стоимость. В свою очередь, применение азитромицина 500 мг, № 3, актуально при терапии острого бактериального бронхита.
Учитывая, что сейчас наблюдается глобальная тенденция к замене дорогих оригинальных препаратов генериками, важно сделать выбор в пользу средства, оптимально сочетающего европейское качество, благоприятный профиль безопасности и приемлемую для украинского потребителя стоимость. Выигрышными являются генерические лекарственные средства производства компании «Сандоз». С октября на украинском фармацевтическом рынке появилась привлекательная для пульмонологов, педиатров и врачей первичного звена лекарственная форма азитромицина — Азитро Сандоз 500 мг, № 6, которая способна обеспечить дополнительные преимущества и сделать более удобным лечение пневмонии в амбулаторных условиях (особенно в тех случаях, когда необходим продолжительный курс антибиотикотерапии). Особенностью препаратов компании «Сандоз» являются высокие стандарты качества и доступная стоимость. В свою очередь, применение азитромицина 500 мг, № 3, актуально при терапии острого бактериального бронхита.
Л.В. Юдина, кандидат медицинских наук,
доцент кафедры фтизиатрии и пульмонологии
НМАПО им. П.Л. Шупика
П.Л. Шупика
Список литературы находится в редакции
4-04-АЗД-РЕЦ-0316
Азитро СандозАнтибіотики при пневмонії купити в Україні — Ціна в інтернет-аптеці
Фільтри
Виробник
Дивитися всі
Дивитися всі Приховати все
Знайдено 39 товарів
Сортування за замовчуваннямСортування від дешевих до дорогихСортування від дорогих до дешевих
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
залишити відгук
Підпишись на наші новини та акції
Ніякого спаму — тільки корисна інформація про великі знижки, ми обіцяємо!
Антибіотики при пневмонії — види, хімічний склад
Пневмонія належить до захворювань інфекційно-запальної природи. Для неї характерне підвищення температури в межах 38-40 ℃, обтяжене дихання, кашель, наявність свистів, хрипу, болів у грудях. При запаленні легенів у пацієнта спостерігається кашель, під час якого відходить мокротиння жовтого і рожевого кольору. В даному стані необхідно отримати кваліфіковану медичну допомогу, у багатьох випадках потрібна госпіталізація хворого. Тому самолікуванням займатися не варто — перш ніж купити антибіотики при пневмонії, необхідно отримати консультацію лікаря і пройти ряд обстежень. Це дозволяє встановити природу захворювання, ступінь пошкодження легенів, завдяки чому буде визначено курс лікування.
Для неї характерне підвищення температури в межах 38-40 ℃, обтяжене дихання, кашель, наявність свистів, хрипу, болів у грудях. При запаленні легенів у пацієнта спостерігається кашель, під час якого відходить мокротиння жовтого і рожевого кольору. В даному стані необхідно отримати кваліфіковану медичну допомогу, у багатьох випадках потрібна госпіталізація хворого. Тому самолікуванням займатися не варто — перш ніж купити антибіотики при пневмонії, необхідно отримати консультацію лікаря і пройти ряд обстежень. Це дозволяє встановити природу захворювання, ступінь пошкодження легенів, завдяки чому буде визначено курс лікування.
Класифікація антибіотиків при запаленні легенів
Для лікування захворювання застосовуються такі антибіотики від запалення легенів:
Пеніциліни — антибіотики широкого спектра дії, які здатні руйнувати стінки бактерій. Вони ефективні проти більшості грампозитивних бактерій, при цьому синтетичні препарати можуть застосовуватися і в боротьбі з грамнегативними патогенами.
 До даного типу відносять пеніцилін, амоксицилін, ампіцилін, оксацилін.
До даного типу відносять пеніцилін, амоксицилін, ампіцилін, оксацилін.Макроліди — засоби, які застосовують у терапії гострих і хронічних інфекцій. Вони блокують функціонування бактеріальних рибосом і залишаються безпечними для людських клітин. Антибіотики від запалення легенів даного типу призначають при алергічних реакціях на пеніциліни. До макролідів відносять азитроміцин, мідекаміцин, спіраміцин, кларитроміцин.
Аміноглікозиди — препарати широкого спектра дії, які здатні руйнувати рибосоми більшості грамнегативних аеробних бактерій. Серед даного типу антибіотиків виділяють канаміцин, гентаміцин, тобраміцин.
Цефалоспорини — бета-лактами, що мають широкий спектр дії. Препарати з цієї гілки використовуються для знищення грампозитивних і деяких грамнегативних бактерій. Вони знищують клітинну стінку патогенів.
 До цефалоспоринів відносять цефазолін, цефокситин, цефтазидим, цефтріаксон.
До цефалоспоринів відносять цефазолін, цефокситин, цефтазидим, цефтріаксон.
При запаленні легенів антибіотики застосовують курсами, тривалість і дозування засобів визначає лікар. Найбільшу ефективність для лікування пневмонії мають макроліди і бета-лактамні антибіотики. Легкий перебіг захворювання допускає терапію в амбулаторних умовах, однак при погіршенні самопочуття хворому необхідна госпіталізація.
Як вибрати антибіотики при пневмонії
Важливо враховувати, що вибирати препарати в однаковому дозуванні для дорослих і для дітей не варто. Дитині необхідно приймати спеціальні антибіотики при пневмонії, створені з урахуванням її віку. Призначаючи ліки, педіатр повинен враховувати вагу дитини, наявність супутніх захворювань, щоб визначити відповідне дозування.
При виборі антибіотиків необхідно виключити препарати, на які у пацієнта може бути алергія. Важливо підібрати зручну форму ліків. Для підвищення ефективності від прийому антибіотиків можна вибирати ін’єкції — внутрішньом’язові або внутрішньовенні. Після поліпшення стану хворий може переходити на таблетовані форми препаратів. Варто пам’ятати, що антибактеріальні препарати мають протипоказання і побічні ефекти, з переліком яких слід ознайомитися заздалегідь.
Після поліпшення стану хворий може переходити на таблетовані форми препаратів. Варто пам’ятати, що антибактеріальні препарати мають протипоказання і побічні ефекти, з переліком яких слід ознайомитися заздалегідь.
На даний час ціна на антибіотики від пневмонії в Україні коливається в широкому діапазоні. Пропонуємо вам замовити онлайн ліки в інтернет-аптеці «Здравиця». Ви можете купити антибіотики при пневмонії без зайвих переплат з оперативною доставкою.
Антибіотики при пневмонії ціна в інтернет аптеці
| Антибіотики при пневмонії | Ціна |
|---|---|
| АВЕЛОКС Р-Н Д/IНФ 400МГ 250МЛ | 834.2 грн |
| АВЕЛОКС ТАБ В/О 400МГ №5 | 441.5 грн |
| Азиклар 500 табл. в/плiвк. обол. 500 мг №10 | 252.9 грн |
| АЗИТРОМIЦИН-АСТРАФАРМ капс 500мг №3 | 80.1 грн |
| Амiкацину сульфат р-н д/iн 250мг/мл 4мл №1 | 99.6 грн |
| Амоксиклав 2s пор д/сусп 400мг/5мл+57мг/5мл 70мл | 177. 6 грн 6 грн |
| АУГМЕНТИН (BD), табл. в/о 875 мг + 125 мг №14 | 318.84 грн |
| Далацин ц капс 300мг №16 | 506.8 грн |
| ДОРАМIЦИН ТАБ В/О 3000000МО №10 (5Х2) | 274.8 грн |
| Лiзомак 600 таб п/о 600мг №10 | 1037.7 грн |
Arpimed
Что такое Цефтриаксон и для чего он применяется
Цефтриаксон является бактерицидным антибиотиком группы цефалоспоринов, который применяют как взрослые, так и дети (а также новорожденные)
Цефтриаксон используется для лечения инфекций:
- Головного мозга (менингит).
- Легких.
- Среднего уха.
- Брюшной полости и брюшной стенки (перитонит).
- Мочевыводящих путей и почек.
- Костей и суставов.
- Кожи и мягких тканей.
- Крови.
- Сердца.
Препарат используют при следующих показаниях:
- Специфические инфекции, передающиеся половым путем (гонорея, сифилис).

- Низкий показатель лейкоцитов (нейтропения) при лихорадке, вызванной бактериальной инфекцией.
- Инфекции грудной клетки у взрослых с хроническим бронхитом.
- Болезнь Лайма (вызванная укусом клеща) у взрослых и детей, в том числе у новорожденных 15-дневного возраста.
- Периоперационная профилактика.
Что необходимо знать перед применением Цефтриаксона
Не принимать Цефтриаксон:
- Если у Вас аллергия на цефтриаксон.
- Если у Вас была внезапная или тяжелая аллергическая реакция на пенициллин или другие антибиотики (например, цефалоспорины, карбапенемы и монобактамы). Признаками служат внезапный отек горла или лица, который может затруднить дыхание или глотание, внезапный отек рук, ног и лодыжек, а также быстро развивающаяся тяжелая форма сыпи.
- Если у Вас аллергия на лидокаин в случае внутримышечной инъекции Цефтриаксоном.
Не применять Цефтриаксон младенцами, если:
- Ребенок недоношенный.

- Новорожденный (до 28 дней) и имеет определенные проблемы крови или желтуху (пожелтение кожи или белков глаз) или должен будет принять внутривенно препарат, содержащий кальций.
Особые указания
Необходимо проконсультироваться с лечащим врачом или фармацевтом в случае, если:
- Вы недавно употребили или собираетесь употребить препараты, содержащие кальций.
- У Вас недавно был понос после применения антибиотика.
- У Вас когда-либо были проблемы с кишечником, в частности, колит (воспаление кишечника).
- У Вас есть проблемы с печенью или почками.
- У Вас есть камни в желчном пузыре или в почках.
- У Вас есть какие-либо другие заболевания, такие как гемолитическая анемия (уменьшение красных кровяных клеток, которые могут сделать вашу кожу бледно-желтой и вызвать слабость и отдышку).
- У Вас диета с низким содержанием натрия.
Если Вам необходимо сдать анализы крови или мочи:
Если Вы применяете Цефтриаксон длительное время, то Вам необходимы регулярные анализы крови. Цефтриаксон может повлиять на результаты анализа мочи на глюкозу и анализа крови (реакция Кумбса). Если Вы сдаете данные анализы, то Вам необходимо сказать об использовании препарата Цефтриаксона.
Цефтриаксон может повлиять на результаты анализа мочи на глюкозу и анализа крови (реакция Кумбса). Если Вы сдаете данные анализы, то Вам необходимо сказать об использовании препарата Цефтриаксона.
Если у Вас сахарный диабет или Вы нуждаетесь в мониторинге уровня глюкозы в крови, Вы не должны использовать те приборы по определению глюкозы в крови, которые могут дать неправильный результат в период применения цефтриаксона. Если Вы используете данные приборы, то проверьте инструкцию по применению и сообщите своему лечащему врачу или фармацевту. Альтернативные методы анализа крови следует применять по необходимости.
Дети:
Проконсультируйтесь с лечащим врачом или фармацевтом перед тем, как давать ребенку Цефтриаксон если ему в недавнем времени внутривенно ввели или собираются ввести препарат, содержащий кальций.
Цефтриаксон и другие лекарственные средства:
Сообщите своему лечащему врачу или фармацевту, что в недавнем времени принимали или собираетесь принять любые другие лекарственные средства. В частности, сообщите если Вы принимали какие-либо из следующих лекарственных средств:
В частности, сообщите если Вы принимали какие-либо из следующих лекарственных средств:
- Антибиотики группы аминогликозидов.
- Антибиотики группы хлорамфениколов (используются, в частности, для лечения глазных инфекций).
Беременность и кормление грудью
Если вы беременны или вскармливаете грудью, подозреваете, что беременны или планируете иметь ребенка, проконсультируйтесь с лечащим врачом прежде, чем принимать это лекарство. Врач сравнит предполагаемую пользу применения препарата для матери против потенциального риск для ребенка.
Вождение транспортных средств и управление механизмами:
Цефтриаксон может вызвать головокружение. Если Вы чувствуете головокружение, не садитесь за руль или не используйте любые другие механизмы. Обратитесь к лечащему врачу, если Вы испытываете эти симптомы.
Как принимать Цефтриаксон
Цефтриаксон обычно вводится врачом или медсестрой. Принимается в виде:
- Капельница (внутривенная инфузия) или в инъекция непосредственно в вену.

- Внутримышечная инъекция.
Препарат приготавливается врачом, фармацевтом или медсестрой и не должен быть смешан с или дан в тоже самое время, что и кальцийсодержащая инъекция.
Обычная доза:
Ваш лечащий врач определит правильную дозу Цефтриаксона для Вас. Доза будет зависеть от тяжести и типа инфекции; используете ли Вы какие-либо другие антибиотики; Ваш вес и возраст; насколько хорошо Ваши почки и печень функционируют. Продолжительность курса лечения зависит от типа инфекции.
Применение у взрослых, пожилых и детей в возрасте от 12 лет и массой тела превышающей или равной 50 килограммам:
От 1 до 2 г цефтриаксона 1 раз в сутки в зависимости от тяжести и типа инфекции. Если у Вас тяжелая форма инфекции, то ваш лечащий врач назначит более высокую дозу (до 4 г 1 раз в сутки). Если суточная доза превышает 2 г, то её можно принять 1 раз в день или 2 раза в день разделенными дозами.
Применение у новорожденных, младенцев и детей в возрасте от 15 дней до 12 лет с массой тела, менее 50 килограммов:
- 50-80 мг цефтриаксона на каждый килограмм массы тела ребенка 1 раз в сутки в зависимости от тяжести и типа инфекции. Если у ребенка тяжелая форма инфекции, лечащий врач назначит более высокую дозу от 100 мг на каждый килограмм массы тела ребенка до 4 г 1 раз в сутки. Если суточная доза превышает 2 г, то её можно принять 1 раз в сутки или 2 раза в сутки разделенными дозами.
- Детям с массой тела 50 кг и более следует назначать такие же дозы, как и взрослым.
Новорожденные (0-14 дней):
- 20-50 мг цефтриаксона на каждый килограмм массы тела ребенка 1 раз в сутки. Доза зависит от тяжести и типа инфекции.
- Максимальная суточная доза не должна быть более 50 мг на каждый килограмм массы тела ребенка.
Если у Вас проблемы с печенью или почками:
Вы можете принять дозу, отличающуюся от обычной дозы. Ваш лечащий врач определит дозу Цефтриаксона и проведет полное обследование в зависимости от тяжести заболевания печени или почек.
Ваш лечащий врач определит дозу Цефтриаксона и проведет полное обследование в зависимости от тяжести заболевания печени или почек.
Если Вы приняла больше Цефтриаксона, чем Вам рекомендовано:
Если Вы приняли слишком много препарата, немедленно свяжитесь с врачом или обратитесь в ближайшую больницу или в отделение неотложной помощи.
Если Вы забыли принять Цефтриаксон:
Если Вы забыли принять очередную дозу препарата, принимайте ее сразу, как только вспомнили. Если подошло время для принятия следующей дозы, пропущенную дозу не стоит принимать.
Не следует принимать двойную дозу препарата, чтобы компенсировать пропущенную дозу.
Если Вы хотите прекратить прием Цефтриаксона:
Если Вы намерены прекратить прием Цефтриаксона, Вам следует обратиться к своему лечащему врачу за консультацией. Если у Вас возникли дополнительные вопросы по Цефтриаксону, обратитесь к своему лечащему врачу или фармацевту.
Если у Вас возникли дополнительные вопросы по Цефтриаксону, обратитесь к своему лечащему врачу или фармацевту.
Возможные побочные эффекты
Как и все лекарства, Цефтриаксон может вызвать побочные эффекты, однако они возникают не у каждого пациента.
Перечисленные побочные эффекты, которые могут возникнуть при применении препарата и носить спонтанный характер:
Тяжелые аллергические реакции (неизвестные, частота не может быть определена по имеющимся данным):
Если у Вас есть серьезные аллергические реакции, то необходимо сразу сообщить лечащему врачу.
Симптомы могут включать:
- Внезапный отек лица, горла, губ или рта. Это может привести к затруднению дыхания и глотания.
- Внезапный отек рук, ног и лодыжек.
Тяжелые высыпания на коже (неизвестные, частота не может быть определена по имеющимся данным):
Если у Вас высыпания на коже, то необходимо сразу сообщить лечащему врачу. Признаками могут служить быстро развивающаяся сыпь с шелушением или волдырями на коже и возможны волдыри во рту.
Признаками могут служить быстро развивающаяся сыпь с шелушением или волдырями на коже и возможны волдыри во рту.
Другие возможные побочные эффекты:
Частые (у 1 из 10 людей):
- Аномалия с белыми кровяными тельцами (уменьшение числа лейкоцитов и увеличение эозинофилов) и тромбоцитами (снижение тромбоцитов).
- Жидкий стул или диарея.
- Изменение лабораторных показателей, характеризующих функцию печени.
- Сыпь.
Нечастые (у 1 из 100 людей):
- Грибковые инфекции (например, молочница).
- Уменьшение числа белых кровяных телец (гранулоцитопения).
- Уменьшение числа красных кровяных клеток (анемия).
- Проблемы, связанные с образование кровяных тромбов. Признаками могут служить легкие кровоподтеки, боль и отек суставов.
- Головная боль.
- Головокружение.
- Чувство или состояние недомогания.
- Зуд.
- Боль или чувство жжения после введения Цефтриаксона.
 Боль в месте введения препарата.
Боль в месте введения препарата. - Высокая температура (лихорадка).
- Анализ крови для оценки функции печени (увеличение креатинина в крови).
Редкие (у 1 из 1000 людей):
- Воспаление толстой кишки. Симптомами могут служить диарея, как правило с кровью и слизью, боль в животе и лихорадка.
- Затруднение дыхания (бронхоспазм).
- Бугристая сыпь (крапивница), которая может охватить большую часть тела, чувство зуда и отек.
- Кровь или сахар в моче.
- Отек (скопление жидкости)
- Озноб
Неизвестные (частота не может быть определена по имеющимся данным):
- Вторичная инфекция, которая не чувствительна к ранее предписанному антибиотику.
- Форма анемии, при которой красные кровяные клетки разрушаются (гемолитическая анемия).
- Резкое снижение белых кровяных телец (агранулоцитоз).
- Судороги.
- Головокружение (ощущение вращения)
- Воспаление поджелудочной железы (панкреатит).
 Признаками служат сильная боль в желудке, переходящая на спину.
Признаками служат сильная боль в желудке, переходящая на спину. - Воспаление слизистой оболочки полости рта (стоматит).
- Воспаление языка (глоссит). Признаками служат отек, покраснение и боли языка.
- Проблемы желчного пузыря, которые вызывают боли, плохое самочувствие и состояние недомогания.
- Неврологическое состояние новорожденных с тяжелой формой желтухи (ядерная желтуха).
- Проблемы с почками, вызванные отложением цефтриаксон-кальция. Наблюдается боль при мочеиспускании или низкий выход мочи.
- Ложноположительный результат реакции Кумбса (анализ на некоторые заболевания крови).
- Ложноположительный результат на галактоземию (аномальное накопление сахара галактозы).
- Цефтриаксон может повлиять на результаты некоторых методов определения глюкозы в крови. В данном случае необходимо проконсультироваться с лечащим врачом.
Отчетность о побочных эффектах:
Если Вы отметили какие-либо побочные эффекты, сообщите об этом своему лечащему врачу или фармацевту, в том числе и о побочных эффектах, не перечисленных в этом листке-вкладыше. Также Вы можете сообщить о побочных эффектах компании ООО «Арпимед», перейдя на сайт www.arpimed.com и заполнить соответствующую форму «Сообщить о побочном действии или неэффективности лекарства» и в Научный центр экспертизы лекарств и медицинских технологий им.академика Э.Габриеляна, перейдя на сайт www.pharm.am в раздел “Сообщить о побочном эффекте лекарства” и заполнить форму “Карта сообщений о побочном действии лекарства”. Телефон горячей линии научного центра: +37410237665; +37498773368.
Также Вы можете сообщить о побочных эффектах компании ООО «Арпимед», перейдя на сайт www.arpimed.com и заполнить соответствующую форму «Сообщить о побочном действии или неэффективности лекарства» и в Научный центр экспертизы лекарств и медицинских технологий им.академика Э.Габриеляна, перейдя на сайт www.pharm.am в раздел “Сообщить о побочном эффекте лекарства” и заполнить форму “Карта сообщений о побочном действии лекарства”. Телефон горячей линии научного центра: +37410237665; +37498773368.
Как хранить Цефтриаксон
- Не принимать Цефтриаксон по истечении срока годности, указанного на упаковке препарата. При указании срока годности имеется в виду последний день указанного месяца.
- Хранить при температуре не выше 250С, в сухом и защищенном от света месте.
- Хранить в недоступном для детей месте.
- Хранить флаконы в оригинальной картонной коробке.
- Ваш лечащий врач или фармацевт отвечает за хранение препарата Цефтриаксона.
 Они также несут ответственность за правильную утилизацию неиспользованного препарата.
Они также несут ответственность за правильную утилизацию неиспользованного препарата.
Срок годности — 3 года.
Содержимое упаковки и дополнительная информация
Что содержит Цефтриаксон
Каждый 500 мг флакон содержит:
Активное вещество: цефтриаксон (в виде натриевой соли) – 500.0 мг.
Препарат Цефтриаксон не содержит никаких других компонентов.
Как выглядит Цефтриаксон и содержимое упаковки.
Кристаллический порошок от белого до желтовато-оранжевого цвета.
Описание упаковки
Порошок по 500 мг для приготовления раствора для в/м, в/в инъекций и в/в инфузий в прозрачных стеклянных маркированных флаконах, укупоренных резиновой пробкой, обжатых алюминиевым колпачком и закрытых пластмассовой крышкой с гравировкой FLIP OFF по 10 штук вместе с листком–вкладышем с информацией для пациента и медицинского работника помещены в картонную упаковку.
Условия отпуска
Отпускается по рецепту.
Антибактериальная терапия при лечении инфекций кожи
Резюме. Инфекции кожи легкой и средней степени тяжести — патология, которую наблюдают достаточно часто. В США в отделения скорой помощи ежегодно обращаются около 10 млн человек с травматическими повреждениями мягких тканей различной степени тяжести. Наиболее частым осложнением в этих случаях является инфицирование раны. Начиная с 60-х годов для лечения инфекций кожи стали использовать антибиотики для перорального применения. Пероральную терапию иногда сочетали с препаратами для местного применения, однако их расценивали как менее эффективные по сравнению с препаратами, принимаемыми внутрь. В настоящее время доказано, что лекарственные препараты для местного применения в некоторых случаях более эффективны, чем препараты, принимаемые перорально.
ПЕРВИЧНЫЕ ИНФЕКЦИИ КОЖИ
Первичными инфекциями кожи называют такие инфекции, при которых кожа, окружающая место локализации инфекционного процесса, не повреждена. К патогенным микроорганизмам, в большинстве случаев вызывающим развитие первичных инфекций кожи, относятся Staphylococcus aureus и стрептококки группы А (Str. pyogenes).
К патогенным микроорганизмам, в большинстве случаев вызывающим развитие первичных инфекций кожи, относятся Staphylococcus aureus и стрептококки группы А (Str. pyogenes).
Наиболее часто встречающимися первичными инфекциями кожи являются импетиго, фолликулит, целлюлит и фурункулез. Импетиго характеризуется наличием элементов сыпи типа пузырей, при разрыве которых образуется глубокая эрозия; при подсыхании экссудата эрозии формируются толстые, рыхлые корки светло-желтого цвета. Ранее считали, что контагиозное импетиго имеет стрептококковую этиологию, а развитие буллезного импетиго вызывает S. аureus. В настоящее время результаты многих клинических исследований свидетельствуют об изменении распространенности этих возбудителей: чаще первичным возбудителем контагиозного импетиго оказывается S. aureus. По данным некоторых авторов, в 7798% случаев развитие импетиго вызывают стафилококки, в 3% случаев только стрептококки. Следует отметить, что исследования проводили среди лиц, проживающих в странах с развитой экономикой и относительно высоким уровнем жизни. В странах с тропическим климатом и низким уровнем жизни наиболее частым возбудителем контагиозного импетиго остается Str. pyogenes.
В странах с тропическим климатом и низким уровнем жизни наиболее частым возбудителем контагиозного импетиго остается Str. pyogenes.
ВТОРИЧНЫЕ ИНФЕКЦИИ КОЖИ
Вторичные инфекции кожи развиваются в тех случаях, если кожа в месте локализации инфекционного процесса уже была повреждена. В качестве примера можно назвать вторично инфицированные травматические повреждения кожи и вторично инфицированные дерматозы.
Наиболее часто вторичному инфицированию, в 80-90% случаев обусловленному стрептококками и стафилококками, подвергаются такие повреждения кожи, как порезы, ожоги, раны, в том числе хирургические. Вторично инфицированные дерматозы развиваются вследствие суперинфекции уже существующего патологического процесса, например экземы. Поврежденная кожа является входными воротами для возбудителя инфекции, а последующая инвазия и размножение бактерий приводят к развитию инфекционного процесса. Наиболее часто развитие вторично инфицированных дерматозов вызывают S. aureus и стрептококки. Предполагают, что стафилококки не только являются основной этиологической причиной развития экземы, но и способствуют возникновению рецидивов заболевания, а также ухудшают течение уже существующего патологического процесса.
aureus и стрептококки. Предполагают, что стафилококки не только являются основной этиологической причиной развития экземы, но и способствуют возникновению рецидивов заболевания, а также ухудшают течение уже существующего патологического процесса.
СОВРЕМЕННАЯ ТЕРАПИЯ ИНФЕКЦИЙ КОЖИ ЛЕГКОЙ И СРЕДНЕЙ СТЕПЕНИ ТЯЖЕСТИ
С 60-х годов использование антибиотиков для перорального применения было основным направлением терапии инфекций кожи легкой и средней степени тяжести. В большинстве стран современными препаратами выбора являются эритромицин, цефалексин и флуклоксациллин.
Несмотря на то, что пероральная антибиотикотерапия эффективна во многих случаях, она не лишена недостатков. Антибиотики для перорального применения вследствие своей системной активности часто вызывают развитие побочных реакций со стороны пищеварительного тракта, например диарею или тошноту. Важным условием для поддержания соответствующей концентрации антибиотика в крови является его регулярный и частый прием. Любое нарушение режима приема или дозирования препарата может значительно повлиять на его эффективность. При использовании антибиотиков для системного применения также могут развиваться аллергические реакции.
Любое нарушение режима приема или дозирования препарата может значительно повлиять на его эффективность. При использовании антибиотиков для системного применения также могут развиваться аллергические реакции.
Еще одним недостатком лечения антибиотиками, применяемыми перорально, является быстрое развитие резистентности возбудителей к препаратам. Например, устойчивость S. aureus, обусловленная применением лактамных антибиотиков, достаточно распространена. По некоторым данным, ее уровень в мире достигает 90%. Около 10 лет назад чувствительность S. aureus к эритромицину достигала 90%. Наблюдение, в котором изучали течение различных инфекций кожи, показало, что 51,5% штаммов S. aureus, обнаруженных при бактериологическом исследовании гноя при фурункулезе, были устойчивы к эритромицину, при импетиго этот показаталь достигал 26,2%.
Некоторые антибиотики для системного применения используют для лечения внутрибольничных инфекций, что также приводит к развитию резистентности возбудителей к этим препаратам. В настоящее время многие специалисты не рекомендуют назначать для местной терапии антибиотики, в состав которых входят компоненты, оказывающие системное действие. По данным литературы, резистентность возбудителей развивается в результате использования аминогликозидов, эритромицина и клиндамицина для местного применения.
В настоящее время многие специалисты не рекомендуют назначать для местной терапии антибиотики, в состав которых входят компоненты, оказывающие системное действие. По данным литературы, резистентность возбудителей развивается в результате использования аминогликозидов, эритромицина и клиндамицина для местного применения.
ФАКТОРЫ, ВЛИЯЮЩИЕ НА ВЫБОР ТЕРАПИИ
Выбор местной или пероральной антибиотикотерапии зависит от многих факторов, однако локализация и распространенность инфекционного процесса являются определяющими. Местная терапия эффективна в том случае, если инфекционный процесс поверхностный и локализованный. Если патологический процесс достигает более глубоких структур кожи или поражена ее большая площадь, можно использовать антибиотики для перорального применения. Если есть проявления системной инфекции, например лихорадка, лимфаденопатия или сопутствующий стрептококковый фарингит, предпочтительнее назначить антибиотики перорально. В некоторых случаях больному с распространенной инфекцией кожи или при тяжелом течении инфекционного процесса врач может назначить и местную, и системную антибактериальную терапию.
Результаты многих клинических исследований не подтвердили предположения о том, что при лечении инфекций кожи легкой и средней степени тяжести местная терапия менее эффективна, чем прием препаратов внутрь. Например, доказано, что при инфекциях кожи легкой и средней степени тяжести монотерапия мупироцином (торговое название БАКТРОБАН) в форме крема или мази также эффективна и даже в некоторых случаях превышает по эффективности терапию эритромицином, клоксациллином и цефалексином, назначаемыми перорально. Лекарственные средства для местного применения удобны при использовании, их легче дозировать, чем препараты для перорального приема. При возможности выбора метода лечения многие пациенты отдали бы предпочтение местной терапии.
При проведении местной терапии риск развития системных побочных эффектов, в том числе со стороны пищеварительного тракта, минимален. При пероральном приеме антибиотик воздействует на микрофлору пищеварительного тракта, что нередко приводит к появлению резистентных к действию препарата штаммов микроорганизмов, заселяющих пищеварительный тракт. На фоне применения некоторых антибиотиков местно, например мупироцина, устойчивость возбудителей развивается очень медленно в отличие от антибиотиков, назначаемых внутрь. Кроме этого, более высокая концентрация антибиотика, которая создается в месте локализации инфекции, способствует эрадикации большего числа патогенных микроорганизмов.
На фоне применения некоторых антибиотиков местно, например мупироцина, устойчивость возбудителей развивается очень медленно в отличие от антибиотиков, назначаемых внутрь. Кроме этого, более высокая концентрация антибиотика, которая создается в месте локализации инфекции, способствует эрадикации большего числа патогенных микроорганизмов.
Результаты сравнительного исследования эффективности и безопасности местного применения мупироцина и эритромицина, назначаемого перорально, при лечении импетиго у детей, показали, что мупироцин в отличие от эритромицина значительно реже вызывает развитие побочных эффектов.
ТРЕБОВАНИЯ К ПРЕПАРАТАМ ДЛЯ МЕСТНОЙ ТЕРАПИИ ИНФЕКЦИЙ КОЖИ
Антибактериальные препараты для местного применения должны:
- обладать такой же эффективностью, как и препараты, предназначенные для перорального приема;
- обладать хорошей переносимостью; обладать активностью в отношении всех основных возбудителей, вызывающих инфекции кожи легкой и средней степени тяжести;
- выпускаться в лекарственных формах, удобных для применения как при первичных, так и при вторичных инфекциях кожи.

Антибактериальные препараты для местного применения не должны:
- вызывать перекрестной резистентности к другим сходным антибиотикам, которые применяют для лечения тяжелых системных инфекций;
- содержать компонентов, оказывающих системное действие.
Мупироцин, предназначенный для лечения инфекций кожи легкой и средней степени тяжести, является именно таким лекарственным препаратом, который отвечает этим требованиям. Он обладает уникальными фармакологическими свойствами, отличающими его от других антибиотиков:
- высокоэффективен в отношении как стрептококков, так и стафилококков;
- антибактериальная активность эквивалентна таковой пероральных антибиотиков;
- не содержит в своем составе компонентов, оказывающих системное действие;
- по химическому составу отличается от других антибиотиков невозможно развитие перекрестной резистентности микрофлоры;
- не вызывает раздражения кожи; после 10 лет применения во всем мире устойчивость возбудителей к этому препарату выявляют с частотой менее 1%.
Эти факторы в сочетании с хорошей переносимостью и безопасностью позволяют считать применение мупироцина надежным альтернативным методом местной терапии инфекций кожи легкой и средней степени тяжести.
ЛИТЕРАТУРА
- Atherton D.J. (1996) The clinical efficacy of mupirocin in the treatment of primary skin infections. International Clinical Practice Series, 12: 2535.
- Burnett J.W. (1962) Management of pyogenic cutaneous infections. N. Engl. J. Med., 266: 164169.
- Burnett J.W. (1963) The route of antibiotic administration in superficial impetigo. N. Engl. J. Med., 268: 7275.
- Barton L.L., Friedman A.D. (1987) Impetigo: a reassessment of etiology and therapy. Pediat. Dermatol., 4: 185188.
- Crawford W.W. et. al. (1979) Laboratory induction and clinical occurrence of combined erythromycin resistance in Corynebacterium acnes. J. Invest. Dermatol., 72: 187.
- Dajani A., Ferrieri P., Wannamaker L. (1972) Natural history of impetigo II. Etiologic agents and bacterial interactions. J. Clin. Invest., 51: 28632871.
- Dillon H.C. (1968) Impetigo contagiosa: suppurative and nonsuppurative complications I. Clinical, bacteriologic and epidemiologic characteristics. Am. J. Dis. Child, 115: 530541.
- Finnerty E.F., Folan D.W. (1979) Changing antibacterial sensitivities of bacterial skin diseases: office practice 19771978. Cutis, 23: 227230.
- Graham D.R. et al. (1980) Epidemic neonatal gentamycin methicillin-resistant Staphylococcus aureus infection associated with non-specific topical use of gentamycin. J. Paediat., 97: 972.
- Grunberg R.N. et al. (1996) Results of the Alexander Project: a continuing, multicenter study of the antimicrobial susceptibility of community-acquired lower respiratory tract bacterial pathogens. Diagn. Microbiol.
 Infect. Dis., 25: 169181.
Infect. Dis., 25: 169181. - Kraus S. et al. (1997) Comparison of a new formulation of mupirocin calcium with oral cephalexin in the treatment of secondarily infected traumatic lesions (SITL). Proceedings of 37 th ICAAC, Toronto, Canada.
- Leyden J.J. (1997) Therapy for acne vulgaris. N. Engl. J. Med., 336(16): 1156-1162.
- Leyden J.J. (1990) Mupirocin: a new topical antibiotic. J. Am. Acad. Dermatol., 22(5Pt1): 879883.
- Leyden J.J. (1992) Review of mupirocin ointment in the treatment of impetigo. Clin. Pediatr. (Phila), 31(9): 549553.
- Martin de Nicolas M.M. et al. (1995) In vitro activity of mupirocin and eleven other antibiotics against 1500 Spanish clinical isolates of Staphylococcus aureus causing hospital infections Rev. Esp. Quimioterap., 8(2): 145150.
- Ohana N. et al. (1989) Skin-isolated community-acquired Staphylococcus aureus: in vitro resistance to methicillin and erythromycin J.
 Am. Acad. Dermatol., 3: 544546.
Am. Acad. Dermatol., 3: 544546. - Rice et al. (1990) Cost effectiveness of erythromycin versus mupirocin for the treatment of impetigo in children. Am. J. Dis. Child, 144: 443444.
- Rogers M. et al. (1987) A three-year study of impetigo in Sydney. Med. J. Aust., 147: 6365.
- Schachner L. et al. (1983) A therapeutic update of superficial skin infections. Pediatr. Clin. North Am., 30: 397404.
- Tunnessen W. (1983) Cutaneous infections. Pediatr. Clin. North Am., 3: 515532.
- Tunnessen W. (1985) Practical aspects of bacterial skin infections in children Pediatr. Dermatol., 2: 255265.
- White A.R. et al. (1984) Antibacterial activity of mupirocin, an antibiotic produced by Pseudomonas fluorescens. Royal Society of Medicine International Congress and Symposium Series, 80: 4355.
- Williams R.E.A. (1996) The clinical efficacy of mupirocin in the treatment of secondary skin infections.
 International Clinical Practice Series, 12: 923.
International Clinical Practice Series, 12: 923.
Резюме. Інфекції шкіри легкого і середнього ступеня тяжкості — патологія, яку спостерігають достатньо часто. В США у відділення швидкої допомоги щорічно звертаються біля 10 млн чоловік з травматичними пошкодженнями м’яких тканин різного ступеня тяжкості. Найчастішим ускладненням у цих випадках є інфікування рани. Починаючи з 60-х років для лікування інфекцій шкіри стали використовувати антибіотики для перорального застосування. Пероральну терапію інколи поєднували з препаратами для місцевого застосування, однак їх розцінювали як менш ефективні у порівнянні з препаратами, що приймають всередину. У нинішній час доведено, що лікарські препарати для місцевого застосування в деяких випадках більш ефективні, ніж препарати, що приймають перорально.
Ключові слова: інфекція, шкіра, антибіотики, мупіроцин, БАКТРОБАН
Summary. Mild to moderate skin infections are quite often seen in general medical practice.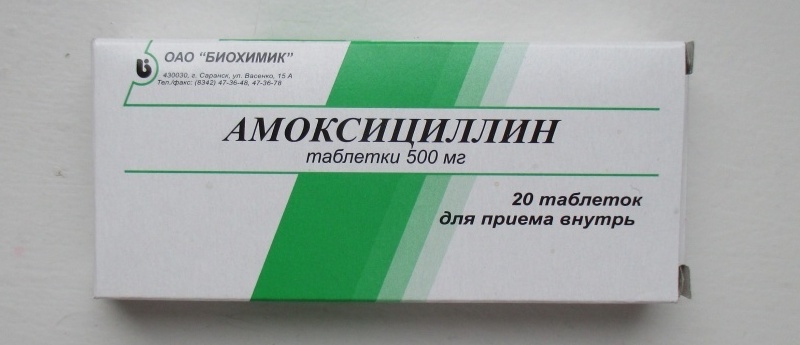 In USA, about 10 mln patients with traumatic soft tissue injuries of various severity are admitted to emergency departments. The most common complication in such cases is wound infection. Since 1960-ies oral antibiotics were implemented for treatment of skin infections. Oral antibiotics are sometimes combined with topical treatment, the latter usually being considered as less efficacious compared to oral drugs. For the time being it has been established that topical drugs in certain instances are more efficacious as compared to oral therapy.
In USA, about 10 mln patients with traumatic soft tissue injuries of various severity are admitted to emergency departments. The most common complication in such cases is wound infection. Since 1960-ies oral antibiotics were implemented for treatment of skin infections. Oral antibiotics are sometimes combined with topical treatment, the latter usually being considered as less efficacious compared to oral drugs. For the time being it has been established that topical drugs in certain instances are more efficacious as compared to oral therapy.
Key words: infection, skin, antibiotics, mupirocin, BACTROBAN
Публикация подготовлена по материалам, предоставленным представительством компании СмитКляйн Бичем Фармасьютикалз в Украине.
Адрес представительства: 252070, Киев, Контрактовая пл., 10А, 3-й этаж. Тел.: (044) 4625947, 4906685
Противовоспалительное и иммуномодулирующее действие антибиотиков и их применение в дерматологии
1. Del Rosso JQ, Schmidt NF. Обзор противовоспалительных свойств клиндамицина при лечении вульгарных угрей. Кутис. 2010;85:15–24. [PubMed] [Google Scholar]
Del Rosso JQ, Schmidt NF. Обзор противовоспалительных свойств клиндамицина при лечении вульгарных угрей. Кутис. 2010;85:15–24. [PubMed] [Google Scholar]
2. Накано Т., Хирамацу К., Киши К., Хирата Н., Кадота Дж., Насу М. Клиндамицин модулирует индукцию воспалительных цитокинов в перитонеальных макрофагах мыши, стимулированных липополисахаридами. Противомикробные агенты Chemother. 2003; 47: 363–7. [Бесплатная статья PMC] [PubMed] [Google Scholar]
3. Томас Д.Р., Раймер С., Смит Э.Б. Сравнение 1,5-процентного раствора эритромицина для местного применения с 1,0-процентным раствором клиндамицина фосфата для местного применения при лечении обыкновенных угрей. Кутис. 1982; 29: 624–5. 628-32. [PubMed] [Google Scholar]
4. Gold MH, Korotzer A. Анализы подгрупп из исследования фиксированной комбинации геля клиндамицина фосфата 1,2% и бензоилпероксида 3,75% для лечения вульгарных угрей средней и тяжелой степени тяжести. . J Clin Эстет Дерматол. 2015;8:22–6. [Бесплатная статья PMC] [PubMed] [Google Scholar]
5. Webster G. Кожная безопасность и переносимость фиксированной комбинации клиндамицина (1,2%) и водного геля бензоилпероксида (3,75%) при вульгарных угрях средней и тяжелой степени. J Clin Эстет Дерматол. 2015;8:22–8. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Webster G. Кожная безопасность и переносимость фиксированной комбинации клиндамицина (1,2%) и водного геля бензоилпероксида (3,75%) при вульгарных угрях средней и тяжелой степени. J Clin Эстет Дерматол. 2015;8:22–8. [Бесплатная статья PMC] [PubMed] [Google Scholar]
6. Пауэлл Дж. Дж., Доубер Р. П., Гаттер К. Декальвирующий фолликулит, включая пучковый фолликулит: клинические, гистологические и терапевтические данные. Бр Дж Дерматол. 1999; 140:328–33. [PubMed] [Google Scholar]
7. Йост Дж., Робинсон М., Михан С.А. Болезнь Фокса-Фордайса. Dermatol Online J. 2012; 18:28. [PubMed] [Академия Google]
8. Джордж А., Бхатия А., Томас Э. Болезнь Фоксфордайса: отчет о 2 случаях, ответивших на местное применение клиндамицина. Индийский J Дерматол Венереол Лепрол. 2015;81:87–88. [PubMed] [Google Scholar]
9. van der Zee HH, Boer J, Prens EP, Jemec GB. Эффект комбинированного лечения пероральным клиндамицином и пероральным рифампицином у пациентов с гнойным гидраденитом. Дерматология. 2009; 219:143–7. [PubMed] [Google Scholar]
Дерматология. 2009; 219:143–7. [PubMed] [Google Scholar]
10. Паскуале Т.Р., Тан Дж.С. Непротивомикробные эффекты антибактериальных средств. Клин Инфекция Дис. 2005;40:127–35. [PubMed] [Академия Google]
11. Weinkle AP, Doktor V, Emer J. Обновление по лечению розацеа. Clin Cosmet Investig Dermatol. 2015; 8: 159–77. [Бесплатная статья PMC] [PubMed] [Google Scholar]
12. Breneman D, Savin R, VandePol C, Vamvakias G, Levy S, Leyden J. Двойное слепое, рандомизированное, контролируемое транспортным средством клиническое исследование бензоила один раз в день. гель для местного применения пероксид/клиндамицин при лечении пациентов с умеренной и тяжелой формой розацеа. Int J Дерматол. 2004;43:381–7. [PubMed] [Google Scholar]
13. Fdez-Freire LR, Serrano Gotarredona A, Bernabeu Wittel J, Pulpillo Ruiz A, Cabrera R, Navarrete Ortega M, et al. Клофазимин в качестве элективного лечения гранулематозного хейлита. J Препараты Дерматол. 2005; 4: 374–7. [PubMed] [Академия Google]
14. Arbiser JL, Moschella SL. Клофазимин: обзор его медицинского применения и механизмов действия. J Am Acad Дерматол. 1995; 32 (2 часть 1): 241–7. [PubMed] [Google Scholar]
Arbiser JL, Moschella SL. Клофазимин: обзор его медицинского применения и механизмов действия. J Am Acad Дерматол. 1995; 32 (2 часть 1): 241–7. [PubMed] [Google Scholar]
15. Гомес-де ла Фуэнте Э., Дель Рио Р., Родригес М., Герра А., Родригес-Перальто Дж. Л., Иглесиас Л. Лицевая гранулема, имитирующая ринофиму: реакция на клофазимин. Акта Дерм Венерол. 2000;80:144. [PubMed] [Google Scholar]
16. Seukeran DC, Stables GI, Cunliffe WJ, Sheehan-Dare RA. Лечение акне агмината клофазимином. Бр Дж Дерматол. 1999;141:596–7. [PubMed] [Google Scholar]
17. Goihman-Yahr M. Злокачественная гангренозная пиодермия, отвечающая на клофазимин. Int J Дерматол. 1996; 35: 757–8. [PubMed] [Google Scholar]
18. Kaplan B, Trau H, Sofer E, Feinstein A, Schewach-Millet M. Лечение гангренозной пиодермии клофазимином. Int J Дерматол. 1992; 31: 591–3. [PubMed] [Google Scholar]
19. Тан Б.Б., Лир Дж.Т., Смит А.Г. Молниеносные угри и узловатая эритема во время терапии изотретиноином реагируют на дапсон. Клин Эксп Дерматол. 1997;22:26–7. [PubMed] [Google Scholar]
Клин Эксп Дерматол. 1997;22:26–7. [PubMed] [Google Scholar]
20. Prendiville JS, Logan RA, Russell-Jones R. Сравнение дапсона с 13-цис-ретиноевой кислотой при лечении узелковых кистозных угрей. Клин Эксп Дерматол. 1988; 13: 67–71. [PubMed] [Google Scholar]
21. Шарки К.Е., Наджим Р.А., Абу-Рагиф А.Р. Дапсон при болезни Бехчета: двойное слепое плацебо-контролируемое перекрестное исследование. J Дерматол. 2002; 29: 267–79. [PubMed] [Google Scholar]
22. Jacyk WK. Болезнь Бехчета у чернокожих в Южной Африке: отчет о пяти случаях. J Am Acad Дерматол. 1994;30(5 Пт 2):869–73. [PubMed] [Google Scholar]
23. Harvath L, Yancey KB, Katz SI. Селективное ингибирование хемотаксиса нейтрофилов человека до N-формилметиониллейцилфенилаланина сульфонами. Дж Иммунол. 1986; 137: 1305–11. [PubMed] [Google Scholar]
24. Thuong-Nguyen V, Kadunce DP, Hendrix JD, Gammon WR, Zone JJ. Ингибирование прикрепления нейтрофилов к антителу дапсоном: возможный терапевтический механизм дапсона при лечении дерматозов IgA. Джей Инвест Дерматол. 1993;100:349–55. [PubMed] [Google Scholar]
Джей Инвест Дерматол. 1993;100:349–55. [PubMed] [Google Scholar]
25. Booth SA, Moody CE, Dahl MV, Herron MJ, Nelson RD. Дапсон подавляет интегрин-опосредованную функцию адгезии нейтрофилов. Джей Инвест Дерматол. 1992; 98: 135–40. [PubMed] [Google Scholar]
26. Дебол С.М., Херрон М.Дж., Нельсон Р.Д. Противовоспалительное действие дапсона: ингибирование прилипания нейтрофилов связано с ингибированием индуцированной хемоаттрактантом передачи сигнала. Дж. Лейкок Биол. 1997; 62: 827–36. [PubMed] [Google Scholar]
27. Person JR, Rogers RS., 3rd Буллезный пемфигоид, реагирующий на сульфапиридин и сульфоны. Арка Дерматол. 1977;113:610–5. [PubMed] [Google Scholar]
28. Джеффс Э.В., 3-й, Ахмед А.Р. Адъювантная терапия буллезного пемфигоида дапсоном. Клин Эксп Дерматол. 1989; 14:132–136. [PubMed] [Google Scholar]
29. Hall RP, Lawley TJ, Smith HR, Katz SI. Буллезные высыпания при системной красной волчанке. Драматический ответ на терапию дапсоном. Энн Интерн Мед. 1982; 97: 165–70. [PubMed] [Google Scholar]
1982; 97: 165–70. [PubMed] [Google Scholar]
30. Burrows NP, Bhogal BS, Black MM, Rustin MH, Ishida-Yamamoto A, Kirtschig G, et al. Буллезная сыпь при системной красной волчанке: клинико-патологическое исследование четырех случаев. Бр Дж Дерматол. 1993;128:332-8. [PubMed] [Google Scholar]
31. Rao CL, Hall RP. В сб.: Линейный иммуноглобулиновый дерматоз и хроническая буллезная болезнь детского возраста. Дерматология Фитцпатрика в общей медицине. Вольф К., Голдсмит Л.А., Кац С.И., Гилхрест Б.А., Паллер А.С., Леффелл Д.Дж., редакторы. Нью-Йорк: McGraw Hill Medical; 2003. стр. 485–90. [Google Scholar]
32. Кнудсон Р.М., Калааджи А.Н., Брюс А.Дж. Лечение пемфигоида и пузырчатки слизистых оболочек. Дерматол Тер. 2010; 23: 268–80. [PubMed] [Академия Google]
33. Болотин Д., Петроник-Росич В. Герпетиформный дерматит. Часть II. Диагностика, лечение и прогноз. J Am Acad Дерматол. 2011;64:1027–33. [PubMed] [Google Scholar]
34. Antiga E, Caproni M. Диагностика и лечение герпетиформного дерматита. Clin Cosmet Investig Dermatol. 2015; 8: 257–65. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Clin Cosmet Investig Dermatol. 2015; 8: 257–65. [Бесплатная статья PMC] [PubMed] [Google Scholar]
35. Kim JH, Kim YH, Kim SC. Приобретенный буллезный эпидермолиз: ретроспективный клинический анализ 30 случаев. Акта Дерм Венерол. 2011;91: 307–12. [PubMed] [Google Scholar]
36. Krähe J, Galal O, Kordass U, Bornemann P. Epidermolysis Bullosa atrophicans gravis. Отчет о терапевтическом испытании дапсона. Monatsschr Kinderheilkd. 1988; 136:140–2. [PubMed] [Google Scholar]
37. Форт С.Л., Родман О.Г. Возвышающаяся эритема диутинум. Ответ на дапсон. Арка Дерматол. 1977; 113: 819–22. [PubMed] [Google Scholar]
38. Cream JJ, Levene GM, Calnan CD. Erythema elevatum diutinum: необычная реакция на стрептококковый антиген и ответ на дапсон. Бр Дж Дерматол. 1971;84:393-9. [PubMed] [Google Scholar]
39. Нанда К.Б., Салдана К.С., Джасинта М., Камат Г. Болезнь Хейли-Хейли, отвечающая на талидомид. Индийский Дж. Дерматол. 2014;59:190–2. [Бесплатная статья PMC] [PubMed] [Google Scholar]
40. Beutner EH, Chorzelski TP, Wilson RM, Kumar V, Michel B, Helm F, et al. Листовидная пузырчатка IgA. Отчет о двух случаях и обзор литературы. J Am Acad Дерматол. 1989; 20: 89–97. [PubMed] [Google Scholar]
Beutner EH, Chorzelski TP, Wilson RM, Kumar V, Michel B, Helm F, et al. Листовидная пузырчатка IgA. Отчет о двух случаях и обзор литературы. J Am Acad Дерматол. 1989; 20: 89–97. [PubMed] [Google Scholar]
41. Фреденберг М.Ф., Малкинсон Ф.Д. Сульфонотерапия в лечении лейкоцитокластического васкулита. Отчет о трех случаях. J Am Acad Дерматол. 1987;16:772-8. [PubMed] [Google Scholar]
42. Rao CL, Hall RP. В сб.: Линейный иммуноглобулиновый дерматоз и хроническая буллезная болезнь детского возраста. Дерматология Фитцпатрика в общей медицине. Вольф К., Голдсмит Л.А., Кац С.И., Гилхрест Б.А., Паллер А.С., Леффелл Д.Дж., редакторы. Нью-Йорк: McGraw Hill Medical; 2003. стр. 485–90. [Google Scholar]
43. Чопра А., Миттал Р.Р., Каур Б. Дапсон против кортикостероидов при красном плоском лишае. Индийский J Дерматол Венереол Лепрол. 1999; 65: 66–8. [PubMed] [Академия Google]
44. Стендаль О., Молин Л., Линдрот М. Опосредованное гранулоцитами высвобождение гистамина из тучных клеток. Влияние миелопероксидазы и ее ингибирование противовоспалительными сульфоновыми соединениями. Int Arch Allergy Appl Immunol. 1983; 70: 277–84. [PubMed] [Google Scholar]
Влияние миелопероксидазы и ее ингибирование противовоспалительными сульфоновыми соединениями. Int Arch Allergy Appl Immunol. 1983; 70: 277–84. [PubMed] [Google Scholar]
45. Macmillan AL, Champion RH. Генерализованный пустулезный псориаз лечится дапсоном. Бр Дж Дерматол. 1973; 88: 183–185. [PubMed] [Google Scholar]
46. Powell FC, Collins S. Гангренозная пиодермия. Клин Дерматол. 2000; 18: 283–9.3. [PubMed] [Google Scholar]
47. Martin J, Roenigk HH, Lynch W, Tingwald FR. Рецидивирующий полихондрит лечится дапсоном. Арка Дерматол. 1976; 112: 1272–4. [PubMed] [Google Scholar]
48. Барранко В.П., Минор Д.Б., Соломан Х. Лечение рецидивирующего полихондрита дапсоном. Арка Дерматол. 1976; 112: 1286–8. [PubMed] [Google Scholar]
49. Рид Дж., Уилкинсон Дж. Субкорнеальный пустулезный дерматоз. Клин Дерматол. 2000;18:301–13. [PubMed] [Google Scholar]
50. Нисидзима С., Хатта Н., Инаоки М., Сакаи Х., Такехара К. Уртикарный васкулит при системной красной волчанке: удовлетворительный ответ на преднизолон/дапсон и стойкая гипокомплементемия. Евр Дж Дерматол. 1999;9:54–6. [PubMed] [Google Scholar]
Евр Дж Дерматол. 1999;9:54–6. [PubMed] [Google Scholar]
51. Eiser AR, Singh P, Shanies HM. Устойчивая дапсон-индуцированная ремиссия гипокомплементемического уртикарного васкулита — клинический случай. Ангиология. 1997; 48:1019–22. [PubMed] [Google Scholar]
52. Labro MT. Противовоспалительная активность макролидов: новый терапевтический потенциал? J Антимикробная химиотерапия. 1998; 41 (Приложение B): 37–46. [PubMed] [Google Scholar]
53. Scaglione F, Rossoni G. Сравнительные противовоспалительные эффекты рокситромицина, азитромицина и кларитромицина. J Антимикробная химиотерапия. 1998; 41 (Приложение B): 47–50. [PubMed] [Google Scholar]
54. Kus S, Yucelten D, Aytug A. Сравнение эффективности азитромицина и доксициклина при лечении обыкновенных угрей. Клин Эксп Дерматол. 2005; 30: 215–20. [PubMed] [Google Scholar]
55. Thanou-Stavraki A, Aberle T, Aksentijevich I, Bane BL, Harley JB. Кларитромицин при болезни Стилла у взрослых: потенциально полезный терапевтический препарат. Дж. Клин Ревматол. 2011;17:373–6. [PubMed] [Google Scholar]
Дж. Клин Ревматол. 2011;17:373–6. [PubMed] [Google Scholar]
56. Савиола Г., Бенуччи М., Абди-Али Л., Байарди П., Манфреди М., Буччи М. и др. Кларитромицин при болезни Стилла у взрослых: исследование 6 случаев. Ревматол Интерн. 2010;30:555–60. [PubMed] [Академия Google]
57. Mensing H, Krausse S. Лечение эритромицином буллезного пемфигоида. Мед Клин. 1990; 85: 481–4. [PubMed] [Google Scholar]
58. Altomare G, Capella GL, Fracchiolla C, Frigerio E. Лечение буллезного пемфигоида эритромицином: переоценка. Евр Дж Дерматол. 1999; 9:83–85. [PubMed] [Google Scholar]
59. Fox BJ, Odom RB, Findlay RF. Терапия эритромицином при буллезном пемфигоиде: возможные противовоспалительные эффекты. J Am Acad Дерматол. 1982; 7: 504–10. [PubMed] [Академия Google]
60. Jang HS, Oh CK, Cha JH, Cho SH, Kwon KS. Шесть случаев сливного и сетчатого папилломатоза, купированных различными антибиотиками. J Am Acad Дерматол. 2001; 44: 652–5. [PubMed] [Google Scholar]
61. Tomazic J, Kotnik V, Wraber B. Введение азитромицина in vivo влияет на активность лимфоцитов in vitro
. Противомикробные агенты Chemother. 1993; 37: 1786–1789. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Tomazic J, Kotnik V, Wraber B. Введение азитромицина in vivo влияет на активность лимфоцитов in vitro
. Противомикробные агенты Chemother. 1993; 37: 1786–1789. [Бесплатная статья PMC] [PubMed] [Google Scholar]
62. Кобаяши М., Шимаути Т., Хино Р., Токура Ю. Рокситромицин снижает продукцию хемокинов Th3 кератиноцитами и экспрессию рецепторов хемокинов на клетках Th3: его двойное ингибирующее действие на лиганды и рецепторы. Клеточный Иммунол. 2004; 228:27–33. [PubMed] [Академия Google]
63. Kim JY, Park SH, Cho KS, Kim HJ, Lee CK, Park KK, et al. Механизм лечения азитромицином гипертрофии десен. Джей Дент Рез. 2008; 87: 1075–9. [PubMed] [Google Scholar]
64. Wahlstrom E, Zamora JU, Teichman S. Улучшение гиперплазии десен, связанной с циклоспорином, при терапии азитромицином. N Engl J Med. 1995; 332: 753–4. [PubMed] [Google Scholar]
65. Ramalho VL, Ramalho HJ, Cipullo JP, Azoubel R, Burdmann EA. Сравнение азитромицина и программы гигиены полости рта при лечении гиперплазии десен, вызванной циклоспорином. Рен Фэйл. 2007;29: 265–70. [PubMed] [Google Scholar]
Рен Фэйл. 2007;29: 265–70. [PubMed] [Google Scholar]
66. Ianaro A, Ialenti A, Maffia P, Sautebin L, Rombolà L, Carnuccio R, et al. Противовоспалительная активность макролидных антибиотиков. J Pharmacol Exp Ther. 2000; 292:156–63. [PubMed] [Google Scholar]
67. Охе М., Хашино С. Успешное лечение эритромицином идиопатической тромбоцитопенической пурпуры. Корейский J Гематол. 2011;46:139–42. [PMC free article] [PubMed] [Google Scholar]
68. Ohe M, Kohno M. Три случая идиопатической тромбоцитопенической пурпуры, показывающие увеличение числа тромбоцитов после лечения кларитромицином. Риншо Кетсуэки. 2003;44:1044–6. [PubMed] [Академия Google]
69. Тласкалова-Хогенова Х., Степанкова Р., Худкович Т., Туцкова Л., Цукровская Б., Лодинова-Задникова Р. и соавт. Комменсальные бактерии (нормальная микрофлора), мукозальный иммунитет и хронические воспалительные и аутоиммунные заболевания. Иммунол Летт. 2004; 93: 97–108. [PubMed] [Google Scholar]
70. Коидзуми Н. , Хатамоти А., Синкай Х. Лечение диссеминированной лицевой волчанки рокситромицином. Нишинихон Дж. Дерматол. 2003;65:70–3. [Google Scholar]
, Хатамоти А., Синкай Х. Лечение диссеминированной лицевой волчанки рокситромицином. Нишинихон Дж. Дерматол. 2003;65:70–3. [Google Scholar]
71. Аоки Д., Уэно С., Кубо Ф., Ояма Т., Сакута Т., Мацусита К. и др. Рокситромицин ингибирует ангиогенез клеток гепатомы человека in vivo путем подавления продукции VEGF. Противораковый Рез. 2005; 25:133–138. [PubMed] [Google Scholar]
72. Goel NS, Burkhart CN, Morrell DS. Детский периорифициальный дерматит: клиническое течение и результаты лечения у 222 пациентов. Педиатр Дерматол. 2015;32:333–6. [PubMed] [Google Scholar]
73. Ehsani A, Esmaily N, Noormohammadpour P, Toosi S, Hosseinpour A, Hosseini M, et al. Сравнение эффективности высоких доз ацикловира и эритромицина на период и признаки розового лишая. Индийский Дж. Дерматол. 2010;55:246–8. [Бесплатная статья PMC] [PubMed] [Google Scholar]
74. Miranda SB, Lupi O, Lucas E. Розовый везикулярный лишай: ответ на лечение эритромицином. J Eur Acad Dermatol Venereol. 2004; 18: 622–5. [PubMed] [Google Scholar]
2004; 18: 622–5. [PubMed] [Google Scholar]
75. Шарма П.К., Ядав Т.П., Гаутам Р.К., Танеджа Н., Сатьянараяна Л. Эритромицин при розовом лишае: двойное слепое плацебо-контролируемое клиническое исследование. J Am Acad Дерматол. 2000; 42 (2 часть 1): 241–4. [PubMed] [Google Scholar]
76. Truhan AP, Hebert AA, Esterly NB. Лихеноидный лишай у детей: терапевтический ответ на эритромицин. J Am Acad Дерматол. 1986;15:66–70. [PubMed] [Google Scholar]
77. Скиннер Р.Б., Леви А.Л. Быстрое разрешение лихеноидного и вариолиформного лишая отрубевидного лишая с помощью азитромицина. J Am Acad Дерматол. 2008; 58: 524–5. [PubMed] [Google Scholar]
78. Ohshima A, Takigawa M, Tokura Y. Изменения клеток CD8+ при псориазе связаны с клиническим улучшением, вызванным рокситромицином. Евр Дж Дерматол. 2001; 11:410–5. [PubMed] [Google Scholar]
79. Саксена В.Н., Догра Дж. Длительный пероральный прием азитромицина при хроническом бляшечном псориазе: контролируемое исследование. Евр Дж Дерматол. 2010;20:329–33. [PubMed] [Google Scholar]
Евр Дж Дерматол. 2010;20:329–33. [PubMed] [Google Scholar]
80. Комине М., Тамаки К. Открытое исследование перорального лечения макролидами вульгарного псориаза. J Дерматол. 2000; 27: 508–12. [PubMed] [Google Scholar]
81. Конно С., Адачи М., Асано К., Окамото К., Такахаши Т. Ингибирование активации Т-лимфоцитов человека макролидным антибиотиком рокситромицином. Жизнь наук. 1992; 51: PL231–6. [PubMed] [Google Scholar]
82. Wakita H, Tokura Y, Furukawa F, Takigawa M. Макролидный антибиотик рокситромицин подавляет IFN-γ-опосредованные иммунологические функции культивируемых нормальных кератиноцитов человека. Биол Фарм Бык. 1996;19:224–7. [PubMed] [Google Scholar]
83. Бакар О., Демирчай З., Юксель М., Хаклар Г., Санисоглу Ю. Влияние азитромицина на активные формы кислорода при розацеа. Клин Эксп Дерматол. 2007; 32: 197–200. [PubMed] [Google Scholar]
84. Фернандес-Обрегон А. Пероральное применение азитромицина для лечения розовых угрей. Арка Дерматол. 2004; 140:489–90. [PubMed] [Google Scholar]
2004; 140:489–90. [PubMed] [Google Scholar]
85. Рубин Б.К. Иммуномодулирующие свойства макролидов: обзор и историческая перспектива. Am J Med. 2004;117(Приложение 9А): 2С–4С. [PubMed] [Google Scholar]
86. Levert H, Gressier B, Moutard I, Brunet C, Dine T, Luyckx M, et al. Влияние азитромицина на окислительный метаболизм нейтрофилов зависит от времени воздействия. Воспаление. 1998; 22:191–201. [PubMed] [Google Scholar]
87. Kadota J, Iwashita T, Matsubara Y, Ishimatsu Y, Yoshinaga M, Abe K, et al. Ингибирующее действие эритромицина на продукцию супероксидных анионов нейтрофилами человека, обработанными гранулоцитарно-колониестимулирующим фактором. Противомикробные агенты Chemother. 1998;42:1866–187. [Бесплатная статья PMC] [PubMed] [Google Scholar]
88. Колина М., Ло Монако А., Ходейр М., Тротта Ф. Propionibacterium acnes и синдром SAPHO: отчет о случае и обзор литературы. Клин Эксперт Ревматол. 2007; 25: 457–60. [PubMed] [Google Scholar]
89. Schaeverbeke T, Lequen L, de Barbeyrac B, Labbé L, Bébéar CM, Morrier Y, et al. Propionibacterium acnes , выделенные из синовиальной ткани и жидкости у пациента с олигоартритом, ассоциированным с акне и пустулезом. Ревмирующий артрит. 1998;41:1889–93. [PubMed] [Google Scholar]
Schaeverbeke T, Lequen L, de Barbeyrac B, Labbé L, Bébéar CM, Morrier Y, et al. Propionibacterium acnes , выделенные из синовиальной ткани и жидкости у пациента с олигоартритом, ассоциированным с акне и пустулезом. Ревмирующий артрит. 1998;41:1889–93. [PubMed] [Google Scholar]
90. Kirchhoff T, Merkesdal S, Rosenthal H, Prokop M, Chavan A, Wagner A, et al. Диагностическое ведение пациентов с синдромом SAPHO: использование МРТ для направления биопсии кости при КТ для микробиологического и гистологического исследования. Евро Радиол. 2003; 13: 2304–8. [PubMed] [Google Scholar]
91. Assmann G, Kueck O, Kirchhoff T, Rosenthal H, Voswinkel J, Pfreundschuh M, et al. Эффективность антибактериальной терапии при синдроме SAPHO теряется после ее прекращения: интервенционное исследование. Артрит Res Ther. 2009 г.;11:R140. [Бесплатная статья PMC] [PubMed] [Google Scholar]
92. Нишимута К., Ито Ю. Влияние мазей метронидазола и тинидазола на модели воспалительного дерматита у мышей. Арка Дерматол Рез. 2003; 294: 544–51. [PubMed] [Google Scholar]
Арка Дерматол Рез. 2003; 294: 544–51. [PubMed] [Google Scholar]
93. Khodaeiani E, Fouladi RF, Yousefi N, Amirnia M, Babaeinejad S, Shokri J. Эффективность 2% геля метронидазола при вульгарных угрях средней тяжести. Индийский Дж. Дерматол. 2012; 57: 279–81. [Бесплатная статья PMC] [PubMed] [Google Scholar]
94. Akamatsu H, Oguchi M, Nishijima S, Asada Y, Takahashi M, Ushijima T, et al. Ингибирование образования свободных радикалов нейтрофилами человека за счет синергетического действия метронидазола с пальмитолеиновой кислотой: возможный механизм действия метронидазола при розацеа и акне. Арка Дерматол Рез. 1990;282:449–54. [PubMed] [Google Scholar]
95. Khan KJ, Ullman TA, Ford AC, Abreu MT, Abadir A, Marshall JK, et al. Антибиотикотерапия при воспалительных заболеваниях кишечника: систематический обзор и метаанализ. Am J Гастроэнтерол. 2011; 106: 661–73. [PubMed] [Google Scholar]
96. Грин Б., Моррелл Д.С. Персистирующий лицевой дерматит: педиатрический периоральный дерматит. Педиатр Энн. 2007; 36: 796–8. [PubMed] [Google Scholar]
Педиатр Энн. 2007; 36: 796–8. [PubMed] [Google Scholar]
97. Вандервейл С.Г., Левин Н.А. Периоральный дерматит: не каждая сыпь возникает вокруг рта. Дерматол Нурс. 2009 г.;21:317–20, 353. [PubMed] [Google Scholar]
98. Boeck K, Abeck D, Werfel S, Ring J. Периоральный дерматит у детей – клиническая картина, факторы, связанные с патогенезом, и реакция на местный метронидазол. Дерматология. 1997; 195: 235–8. [PubMed] [Google Scholar]
99. Rodriguez-Caruncho C, Bielsa I, Fernandez-Figueras MT, Ferrándiz C. Детский гранулематозный периорифициальный дерматит с хорошим ответом на пероральный метронидазол. Педиатр Дерматол. 2013;30:e98–9. [PubMed] [Академия Google]
100. Шмадель Л.К., МакЭвой Г.К. Местный метронидазол: новая терапия розацеа. Клин Фарм. 1990; 9: 94–101. [PubMed] [Google Scholar]
101. Del Rosso JQ, Baum EW. Комплексное медицинское лечение розацеа: промежуточный отчет об исследовании и обзор литературы. J Clin Эстет Дерматол. 2008; 1:20–5.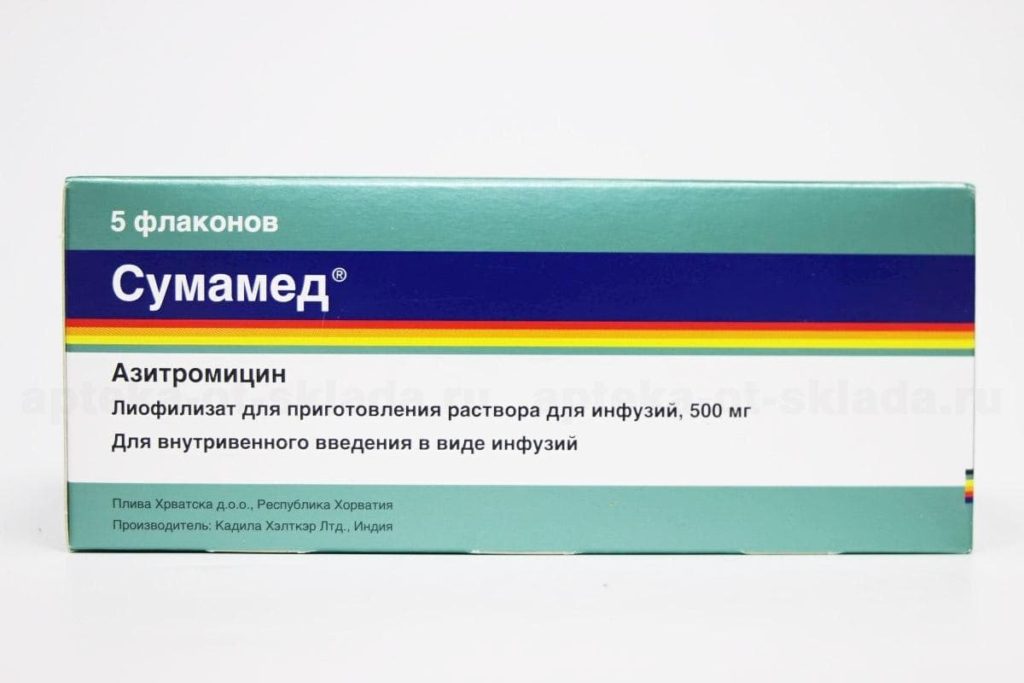 [Бесплатная статья PMC] [PubMed] [Google Scholar]
[Бесплатная статья PMC] [PubMed] [Google Scholar]
102. Del Rosso JQ. Отчет о состоянии медицинского лечения розацеа: основное внимание уделяется местной терапии. Кутис. 2002; 70: 271–5. [PubMed] [Академия Google]
103. Молния СМ. Инновационное использование местного метронидазола. Дерматол клин. 2010;28:525–34. [PubMed] [Google Scholar]
104. Миячи Ю., Имамура С., Нива Ю. Антиоксидантное действие метронидазола: возможный механизм действия при розацеа. Бр Дж Дерматол. 1986; 114: 231–4. [PubMed] [Google Scholar]
105. Биковски Дж. Лицевой себорейный дерматит: отчет о текущем состоянии и терапевтических горизонтах. J Препараты Дерматол. 2009; 8: 125–33. [PubMed] [Google Scholar]
106. McFalda WL, Roebuck HL. Рациональное лечение папуло-пустулезной розацеа с сопутствующим себорейным дерматитом лица: клинический случай. J Clin Эстет Дерматол. 2011; 4:40–2. [Бесплатная статья PMC] [PubMed] [Google Scholar]
107. Секин Д., Гурбуз О., Акин О. Метронидазол 0,75% гель против кетоконазола 2% крем при лечении лицевого себорейного дерматита: рандомизированное двойное слепое исследование. J Eur Acad Dermatol Venereol. 2007; 21: 345–50. [PubMed] [Google Scholar]
J Eur Acad Dermatol Venereol. 2007; 21: 345–50. [PubMed] [Google Scholar]
108. Mendonça CO, Griffiths CE. Комбинированная терапия клиндамицином и рифампицином при гнойном гидрадените. Бр Дж Дерматол. 2006; 154: 977–8. [PubMed] [Google Scholar]
109. Мела М., Манкузо А., Берроуз А.К. Обзорная статья: Зуд при холестатических и других заболеваниях печени. Алимент Фармакол Тер. 2003; 17: 857–70. [PubMed] [Академия Google]
110. ЛеКлюйз ЭЛ. Рецептор прегнана X: молекулярная основа видовых различий в индукции CYP3A ксенобиотиками. Химическое биологическое взаимодействие. 2001; 134: 283–9. [PubMed] [Google Scholar]
111. Marschall HU, Wagner M, Zollner G, Fickert P, Diczfalusy U, Gumhold J, et al. Дополнительная стимуляция гепатобилиарной системы транспорта и детоксикации рифампицином и урсодезоксихолевой кислотой у человека. Гастроэнтерология. 2005; 129: 476–85. [PubMed] [Google Scholar]
112. Khurana S, Singh P. Rifampin безопасен для лечения зуда, вызванного хроническим холестазом: метаанализ проспективных рандомизированных контролируемых исследований. Печень инт. 2006;26:943–8. [PubMed] [Google Scholar]
Печень инт. 2006;26:943–8. [PubMed] [Google Scholar]
113. Казанджиева Дж., Камарашев Дж., Хиньков Г., Цанков Н. Рифампицин и псориаз. Акт Дерматол. 1997; 23:78–81. [Google Scholar]
114. Paunescu E. In vivo и in vitro подавление гуморального и клеточного иммунологического ответа рифампицином. Природа. 1970; 228:1188–90. [PubMed] [Google Scholar]
115. Nilsson BS. Рифампицин: иммунодепрессант? Ланцет. 1971; 2:374. [PubMed] [Google Scholar]
116. Даджани Б.М., Канади М.С., Томпсон Дж.С., Касик Дж.Е. Рифампицин: иммунодепрессант? Ланцет. 1972;2:1094. [PubMed] [Google Scholar]
117. Монах Э., Шалита А., Сигель Д.М. Клиническое применение неантимикробных тетрациклинов в дерматологии. Фармакол рез. 2011;63:130–45. [PubMed] [Google Scholar]
118. Griffin MO, Fricovsky E, Ceballos G, Villarreal F. Тетрациклины: семейство плейтропных соединений с многообещающими терапевтическими свойствами. Обзор литературы. Am J Physiol Cell Physiol. 2010; 299:C539–48. [Бесплатная статья PMC] [PubMed] [Google Scholar]
2010; 299:C539–48. [Бесплатная статья PMC] [PubMed] [Google Scholar]
119. Шаричи Г., Чинар С., Армутку Ф., Алтиньязар С., Коджа Р., Текин Н.С. Окислительный стресс при вульгарных угрях. J Eur Acad Dermatol Venereol. 2010; 24:763–7. [PubMed] [Google Scholar]
120. Skidmore R, Kovach R, Walker C, Thomas J, Bradshaw M, Leyden J, et al. Эффекты доксициклина в субантимикробной дозе при лечении акне средней степени тяжести. Арка Дерматол. 2003; 139: 459–64. [PubMed] [Google Scholar]
121. Webster GF, Leyden JJ, McGinley KJ, McArthur WP. Подавление продукции хемотаксического фактора полиморфноядерных лейкоцитов в Propionibacterium acnes субминимальными ингибирующими концентрациями тетрациклина, ампициллина, миноциклина и эритромицина. Противомикробные агенты Chemother. 1982; 21: 770–2. [Бесплатная статья PMC] [PubMed] [Google Scholar]
122. Bahrami F, Morris DL, Pourgholami MH. Тетрациклины: препараты с огромным терапевтическим потенциалом. Mini Rev Med Chem. 2012; 12:44–52. [PubMed] [Google Scholar]
2012; 12:44–52. [PubMed] [Google Scholar]
123. Rao TN, Guruprasad P, Sowjanya CH, Nagasridevi I. Сливной и сетчатый папилломатоз: успешное лечение миноциклином. Индийский J Дерматол Венереол Лепрол. 2010;76:725. [PubMed] [Академия Google]
124. Bachelez H, Senet P, Cadranel J, Kaoukhov A, Dubertret L. Использование тетрациклинов для лечения саркоидоза. Арка Дерматол. 2001; 137: 69–73. [PubMed] [Google Scholar]
125. Webster GF, Toso SM, Hegemann L. Ингибирование модели образования гранулемы in vitro тетрациклинами и ципрофлоксацином. Участие протеинкиназы C. Arch Dermatol. 1994; 130:748–52. [PubMed] [Google Scholar]
126. Маккарти М., Фивенсон Д. Два десятилетия использования комбинации производных тетрациклина и ниацинамида в качестве средств, сберегающих стероиды, при лечении пузырчатки: определение ниши для этих низкотоксичных средств. J Am Acad Дерматол. 2014; 71: 475–9.. [PubMed] [Google Scholar]
127. Le Saché-de Peufeilhoux L, Raynaud E, Bouchardeau A, Fraitag S, Bodemer C. Семейная доброкачественная хроническая пузырчатка и доксициклин: обзор 6 случаев. J Eur Acad Dermatol Venereol. 2014;28:370–3. [PubMed] [Google Scholar]
Семейная доброкачественная хроническая пузырчатка и доксициклин: обзор 6 случаев. J Eur Acad Dermatol Venereol. 2014;28:370–3. [PubMed] [Google Scholar]
128. Shan XF, Zhang FR, Tian HQ, Wang N, Zhou SJ, Wang GJ. Случай линейного IgA-дерматоза, успешно вылеченного тетрациклином и ниацинамидом. Int J Дерматол. 2016;55:e216–7. [PubMed] [Google Scholar]
129. Richards C, Pantanowitz L, Dezube BJ. Антимикробные и неантимикробные тетрациклины в исследованиях рака у человека. Фармакол рез. 2011;63:151–6. [PubMed] [Академия Google]
130. Dezube BJ, Krown SE, Lee JY, Bauer KS, Aboulafia DM. Рандомизированное исследование фазы II ингибитора матриксной металлопротеиназы COL-3 при саркоме Капоши, связанной со СПИДом: исследование консорциума злокачественных новообразований при СПИДе. Дж. Клин Онкол. 2006; 24:1389–94. [PubMed] [Google Scholar]
131. Ханташ Б.М., Канцлер М.Х. Эффективность тетрациклиновых антибиотиков для лечения красного плоского лишая: открытое клиническое исследование. Бр Дж Дерматол. 2007; 156: 758–60. [PubMed] [Google Scholar]
Бр Дж Дерматол. 2007; 156: 758–60. [PubMed] [Google Scholar]
132. Kloppenburg M, Verweij CL, Miltenburg AM, Verhoeven AJ, Daha MR, Dijkmans BA, et al. Влияние тетрациклинов на активацию Т-клеток. Клин Эксп Иммунол. 1995;102:635–41. [Бесплатная статья PMC] [PubMed] [Google Scholar]
133. Эстевес Т., Фариа А., Алвес Р., Мароте Дж., Виана И., Вейл Э. Рассеянная волчанка: клинический случай. Dermatol Online J. 2010; 16:10. [PubMed] [Google Scholar]
134. Джоши Р.К., Атукорала Д.Н., Абанми А., Аль Хамис О., Халим А. Успешное лечение синдрома Свита доксициклином. Бр Дж Дерматол. 1993; 128: 584–6. [PubMed] [Google Scholar]
135. Берт-Джонс Дж., Тан С.В., Грэм-Браун Р.А., Пемброк А.С. Успешное использование миноциклина при гангренозной пиодермии — отчет о семи случаях и обзор литературы. J Дерматол Трет. 1989;1:23–5. [Google Scholar]
136. Piampongsant T. Тетрациклин для лечения лихеноидного лишая. Бр Дж Дерматол. 1974; 91: 319–22. [PubMed] [Google Scholar]
137. Kim TI, Choi JW, Jeong KH, Shin MK, Lee MH. Пустулезная пигментная почесуха лечится доксициклином. J Дерматол. 2016 Epub впереди печати. [PubMed] [Google Scholar]
Kim TI, Choi JW, Jeong KH, Shin MK, Lee MH. Пустулезная пигментная почесуха лечится доксициклином. J Дерматол. 2016 Epub впереди печати. [PubMed] [Google Scholar]
138. Matsumoto C, Kinoshita M, Baba S, Suzuki H, Kanematsu S, Kanematsu N. Везикулярное пигментное пруриго, вылеченное миноциклином. J Eur Acad Dermatol Venereol. 2001; 15: 354–6. [PubMed] [Академия Google]
139. Oberholzer PA, Nobbe S, Kolm I, Kerl K, Kamarachev J, Trueb RM. Болезнь красной кожи головы — розацеаподобный дерматоз кожи головы. Успешная терапия пероральным тетрациклином? Дерматология. 2009; 219:179–81. [PubMed] [Google Scholar]
140. Уоллина У. Синдром красной мошонки. J Dermatol Case Rep. 2011; 5:38–41. [Бесплатная статья PMC] [PubMed] [Google Scholar]
141. Baldwin HE. Диагностика и лечение розацеа: современное состояние. J Препараты Дерматол. 2012; 11: 725–30. [PubMed] [Академия Google]
142. Perret LJ, Tait CP. Неантибиотические свойства тетрациклинов и их клиническое применение в дерматологии. Австралас Дж. Дерматол. 2014;55:111–8. [PubMed] [Google Scholar]
Австралас Дж. Дерматол. 2014;55:111–8. [PubMed] [Google Scholar]
143. Ní Raghallaigh S, Powell FC. Уровни гидратации эпидермиса у пациентов с розацеа улучшаются после терапии миноциклином. Бр Дж Дерматол. 2014; 171: 259–66. [PubMed] [Google Scholar]
144. Бен-Цви И., Кивитис С., Лангевитц П., Шенфельд Ю. Гидроксихлорохин: от малярии к аутоиммунитету. Клин Рев Аллергия Иммунол. 2012;42:145–53. [Бесплатная статья PMC] [PubMed] [Google Scholar]
145. Абариентос С., Спербер К., Шапиро Д.Л., Аронов В.С., Чао С.П., Эш Дж.Ю. Гидроксихлорохин при системной красной волчанке и ревматоидном артрите и его безопасность при беременности. Экспертное заключение Drug Safe. 2011;10:705–14. [PubMed] [Google Scholar]
146. Sisó A, Ramos-Casals M, Bové A, Brito-Zerón P, Soria N, Muñoz S, et al. Предыдущая противомалярийная терапия у пациентов с диагнозом волчаночный нефрит: влияние на исходы и выживаемость. волчанка. 2008; 17: 281–8. [PubMed] [Академия Google]
147. Costedoat-Chalumeau N, Dunogué B, Morel N, Le Guern V, Guettrot-Imbert G. Гидроксихлорохин: многогранное лечение волчанки. Пресс Мед. 2014; 43 (6 ч. 2): e167–80. [PubMed] [Google Scholar]
Costedoat-Chalumeau N, Dunogué B, Morel N, Le Guern V, Guettrot-Imbert G. Гидроксихлорохин: многогранное лечение волчанки. Пресс Мед. 2014; 43 (6 ч. 2): e167–80. [PubMed] [Google Scholar]
148. Carlin MC, Ratz JL. Случай генерализованной кольцевидной гранулемы, отвечающей на гидроксихлорохин. Клив Клин J Med. 1987; 54: 229–32. [PubMed] [Google Scholar]
149. Бабуна Г., Буюкбабани Н., Язганоглу К.Д., Байкал С. Эффективное лечение гидроксихлорохином в случае кольцевидной эластолитической гигантоклеточной гранулемы. Индийский J Дерматол Венереол Лепрол. 2011;77:110–1. [PubMed] [Академия Google]
150. Джонс Э., Каллен Дж. П. Гидроксихлорохин является эффективной терапией для лечения кожных саркоидных гранулем. J Am Acad Дерматол. 1990; 23 (3 часть 1): 487–9. [PubMed] [Google Scholar]
151. Atzmony L, Reiter O, Hodak E, Gdalevich M, Mimouni D. Лечение кожного красного плоского лишая: систематический обзор и метаанализ. Am J Clin Дерматол. 2016;17:11–22. [PubMed] [Google Scholar]
152. van Loosdregt J, Spreafico R, Rossetti M, Prakken BJ, Lotz M, Albani S. Гидроксихлорохин преимущественно индуцирует апоптоз эффекторных Т-клеток CD45RO путем ингибирования аутофагии: возможный механизм терапевтической модуляции Т-клетки. J Аллергия Клин Иммунол. 2013;131:1443–6.e1. [Бесплатная статья PMC] [PubMed] [Google Scholar]
van Loosdregt J, Spreafico R, Rossetti M, Prakken BJ, Lotz M, Albani S. Гидроксихлорохин преимущественно индуцирует апоптоз эффекторных Т-клеток CD45RO путем ингибирования аутофагии: возможный механизм терапевтической модуляции Т-клетки. J Аллергия Клин Иммунол. 2013;131:1443–6.e1. [Бесплатная статья PMC] [PubMed] [Google Scholar]
153. Reeves GE, Boyle MJ, Bonfield J, Dobson P, Loewenthal M. Влияние терапии гидроксихлорохином на хроническую крапивницу: исследование и оценка хронической аутоиммунной крапивницы. Intern Med J. 2004; 34: 182–6. [PubMed] [Google Scholar]
154. Ochsendorf FR. Применение противомалярийных препаратов в дерматологии. J Dtsch Dermatol Ges. 2010;8:829–44. [Бесплатная статья PMC] [PubMed] [Google Scholar]
155. Rassai S, Mehri M, Yaghoobi R, Sina N, Mohebbipour A, Feily A. Превосходная эффективность азитромицина и левамизола по сравнению с азитромицином при лечении воспалительных обыкновенных угрей : Слепое рандомизированное клиническое исследование исследователя на 169пациенты. Int J Clin Pharmacol Ther. 2013;51:490–4. [PubMed] [Google Scholar]
Int J Clin Pharmacol Ther. 2013;51:490–4. [PubMed] [Google Scholar]
156. De Cree J, De Cock W, Verhaegen H. Лечение воспалительных акне левамизолом. Восстановление нарушенной функции Т-клеток сопровождается исчезновением очагов поражения. Биомедицина. 1979; 31: 95–9. [PubMed] [Google Scholar]
157. Scherak O, Smolen J, Kolarz G, Kojer M, Menzel J. Клинический опыт лечения левамизолом пациентов с системной красной волчанкой (авторский перевод) Wien Klin Wochenschr. 1979;91:758–62. [PubMed] [Google Scholar]
158. Rovenský J, Cebecauer L, Zitnan D, Lukác J, Ferencík M. Левамизол для лечения системной красной волчанки. Ревмирующий артрит. 1982; 25: 470–1. [PubMed] [Google Scholar]
159. Лозада Ф., Спитлер Л., Сильверман С., мл. Клинические и иммунологические реакции на левамизол у 13 пациентов с мультиформной эритемой. Int J Immunopharmacol. 1980; 2: 63–8. [Google Scholar]
160. Лозада Ф. Левамизол в лечении многоформной эритемы: двойное слепое исследование у четырнадцати пациентов. Oral Surg Oral Med Oral Pathol. 1982;53:28–31. [PubMed] [Google Scholar]
Oral Surg Oral Med Oral Pathol. 1982;53:28–31. [PubMed] [Google Scholar]
161. Кастро Гарсон М., Мубита М., Качинка Л. Лечение левамизолом ВИЧ-инфицированных детей Замбии. Ланцет. 1992; 340:1099–100. [PubMed] [Google Scholar]
162. Kar HK, Bhatia VN, Kumar CH, Sirumban P, Roy RG. Оценка левамизола, иммуностимулирующего средства, при лечении лепроматозной проказы. Индийский Дж. Лепр. 1986; 58: 592–600. [PubMed] [Google Scholar]
163. Lu SY, Chen WJ, Eng HL. Ответ на левамизол и низкие дозы преднизолона у 41 пациента с хроническими язвами полости рта: 3-летнее открытое клиническое исследование и последующее исследование. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 1998;86:438–45. [PubMed] [Google Scholar]
164. Хондкер Л., Хан С.И. Эффективность левамизола при лечении медленно распространяющегося витилиго. Mymensingh Med J. 2013;22:761–6. [PubMed] [Google Scholar]
165. Renoux G. Модуляция иммунитета левамизолом. J Pharmacol Ther. 1978; 2: 288–96. [Google Scholar]
[Google Scholar]
Другая сторона антибиотиков
Марк Б. Абельсон, доктор медицинских наук, Арон Шапиро, Акимицу Макино и Кит Лейн, Северный Андовер, Массачусетс
Так же, как бактерии имеют две стороны, с способность быть одновременно патогенной и полезной для организма1, антибиотики также могут оказывать двойное действие: бороться как с бактериями, так и с воспалением. Хотя интуитивно понятно, что устранение источника инфекции уменьшит воспаление — это часть заживления — антибиотики могут также влиять на воспалительный иммунный ответ независимо от того, присутствуют бактерии или нет. Хотя точные механизмы, с помощью которых антибиотики блокируют воспаление, не совсем понятны и все еще находятся в процессе оценки, ясно, что они обладают некоторой способностью модулировать иммунный ответ. В этой статье мы рассмотрим то, что мы в настоящее время знаем о противовоспалительной стороне антибиотиков.
In-vitro и доклинический анализ
К сожалению, клинические исследования противовоспалительного действия антибиотиков имеют инфекционное происхождение. Таким образом, исследования были сведены к двум направлениям: in-vitro анализ воспалительных реакций клеток, стимулированных провоспалительными цитокинами, без инфекционного участия; и in-vivo анализ способности различных антибиотиков смягчать воспаление. В последнем случае воспаление обычно имеет инфекционное происхождение, хотя участвующие в нем микроорганизмы не всегда известны.
Таким образом, исследования были сведены к двум направлениям: in-vitro анализ воспалительных реакций клеток, стимулированных провоспалительными цитокинами, без инфекционного участия; и in-vivo анализ способности различных антибиотиков смягчать воспаление. В последнем случае воспаление обычно имеет инфекционное происхождение, хотя участвующие в нем микроорганизмы не всегда известны.
Было показано, что фторхинолоны, класс антибиотиков, открытых в 1980-х годах, которые ингибируют активность ДНК-гиразы, обладают эффектом смягчения воспаления. У мышей, которым вводили липополисахариды из клеточной мембраны грамотрицательных бактерий, воспалительные реакции уменьшались при лечении тровафлоксацином, ципрофлоксацином и тосуфлоксацином. Это исследование также показало, что уровни цитокинов были значительно снижены.2 На недавнем собрании Ассоциации исследований в области зрения и офтальмологии плакат описывал противовоспалительные эффекты безифлоксацина, который в настоящее время разрабатывается в Bausch & Lomb (9). 0123 Cavet ME, et al. IOVS 2008;49: ARVO E-Abstract 2500 ), на клетках эпителия роговицы in vitro . Стимулируя эпителиальные клетки провоспалительным цитокином интерлейкином-1 бета, исследователи обнаружили, что бесфлоксацин значительно ингибирует выработку воспалительных цитокинов дозозависимым образом.
0123 Cavet ME, et al. IOVS 2008;49: ARVO E-Abstract 2500 ), на клетках эпителия роговицы in vitro . Стимулируя эпителиальные клетки провоспалительным цитокином интерлейкином-1 бета, исследователи обнаружили, что бесфлоксацин значительно ингибирует выработку воспалительных цитокинов дозозависимым образом.
Открытые в 1940-х тетрациклины (включая миноциклин и доксициклин) воздействуют на бактериальные рибосомы, не позволяя им эффективно транслировать мРНК в жизненно важные белки. Широко используемые в противоинфекционных целях, тетрациклины по-прежнему находятся в центре внимания спустя примерно 60 лет после их открытия, в основном из-за их уникальных противовоспалительных свойств. Интересно, что их противовоспалительный механизм может быть связан с их антиинфекционным механизмом посредством нарушения процесса трансляции от мРНК к сборке белка. Секреция провоспалительных цитокинов, включая фактор некроза опухоли альфа и IL-1b, снижалась по сравнению с концентрацией тетрациклина, в то время как уровни мРНК, кодирующих эти цитокины, не изменялись. 3
3
Многочисленные исследования, проведенные для определения противовоспалительных механизмов действия тетрациклинов, позволили выявить модуляцию продукции провоспалительных цитокинов, но не выявили окончательно ни одной причинной активности. Доксициклин подавляет широкий спектр провоспалительных цитокинов (интерлейкинов и факторов некроза опухоли) и хемокинов, которые продуцируются различными митоген-активируемыми протеинкиназными путями, серией клеточных активностей, которые приводят к воспалению. Эти воспалительные цитокины привлекают лейкоциты в область воспаления, что приводит к усугублению повреждения тканей. Доксициклин также подавляет экспрессию нескольких провоспалительных ферментов, включая матриксную металлопротеиназу и коллагеназу, которые отвечают за расщепление внеклеточных белков в воспалительном состоянии. цитокины, иммуноглобины, коллагеназа и молекула межклеточной адгезии-1, критический поверхностный белок, который способствует воспалению и экспрессируется на лейкоцитах. 5,7,8,9Исследования показали, что миноциклин снижает уровень оксида азота, возможно, за счет подавления синтазы оксида азота, фермента, который катализирует выработку оксида азота, побочного продукта воспалительного каскада в макрофагах мышей ( ex vivo ) и крыс.10,11
5,7,8,9Исследования показали, что миноциклин снижает уровень оксида азота, возможно, за счет подавления синтазы оксида азота, фермента, который катализирует выработку оксида азота, побочного продукта воспалительного каскада в макрофагах мышей ( ex vivo ) и крыс.10,11
Множество исследований пролили свет на основной механизм действия противовоспалительных свойств макролидов. Эритромицин, открытый в 1950-х годах, ингибирует воспаление за счет подавления провоспалительных цитокинов, хемокинов, продукции оксидантов и усиления апоптоза нейтрофилов.12,13 Кларитромицин, производное эритромицина, открытое в 1970-х, запрещает экспрессию цитокинов и ICAM-1.14 Азитромицин, производное эритромицина, открытое в 1980 году, не только ингибирует медиаторы, секретируемые лейкоцитами, но также увеличивает процент макрофагов, которые фагоцитируют апоптотические бронхиальные эпителиальные клетки, возможно, из-за измененного фенотипа.15-17 Кроме того, макролиды, по-видимому, ингибируют выработку NO, блокируя экспрессию NOS у крыс. 18 Поскольку высокий уровень NO связан с воспалением, ингибирование NO может быть одним из многочисленных противовоспалительных механизмов макролидов.
18 Поскольку высокий уровень NO связан с воспалением, ингибирование NO может быть одним из многочисленных противовоспалительных механизмов макролидов.
Другие антибиотики различных классов также обладают противовоспалительными свойствами. В настоящее время было проведено слишком мало исследований, чтобы определить тенденцию для этих агентов. Тем не менее, некоторые исследования показывают, что эти антибиотики потенциально могут быть приняты в качестве противоинфекционных и противовоспалительных средств. Аминогликозиды, такие как гентамицин и тобрамицин, нарушают функцию бактериальных рибосом подобно тетрациклинам. Гентамицин, открытый в 1963 году, ингибирует воспаление за счет подавления активности никотинамидадениндинуклеотидфосфата (НАДФН) оксидазы, что было показано в исследованиях с собранными нейтрофилами человека.19НАДФН-оксидаза усугубляет воспаление за счет продукции различных активных форм кислорода, которые, в свою очередь, активируют воспалительный путь. Нарушая активность НАДФН-оксидазы, предотвращается воспаление. Исследования, оценивающие тобрамицин на свиньях, показали, что он проявляет другие противовоспалительные свойства, такие как ингибирование цитокинов интерлейкина-6. , вводимые через клизмы, уменьшают воспаление.21
Нарушая активность НАДФН-оксидазы, предотвращается воспаление. Исследования, оценивающие тобрамицин на свиньях, показали, что он проявляет другие противовоспалительные свойства, такие как ингибирование цитокинов интерлейкина-6. , вводимые через клизмы, уменьшают воспаление.21
Клиническая значимость?
Причины воспаления не всегда известны. Многие состояния, такие как саркоидоз, подозреваются в бактериальном поражении, но точная природа этого вовлечения неясна. Известно, что другие воспалительные состояния имеют бактериальные компоненты, но уничтожение бактерий уменьшает воспаление, что затрудняет расшифровку причинно-следственной связи. Из-за этого клинические оценки противовоспалительного действия антибиотиков остаются неубедительными. Например, макролид азитромицин был предложен в качестве противовоспалительного средства при муковисцидозе, состоянии, связанном с аномальным уровнем бактерий в легких.22,
В клинических условиях тетрациклины модулируют признаки воспаления. У пациентов с пародонтитом, получавших тетрациклин в течение 16 недель, наблюдалось заметное улучшение клинических признаков (т. е. кровотечение и потеря соединительной ткани, диагностируемых при зондировании) со снижением уровня провоспалительных медиаторов. восстановление секреции IL-1b через 16 недель, что может быть нежелательным для противовоспалительного средства.
У пациентов с пародонтитом, получавших тетрациклин в течение 16 недель, наблюдалось заметное улучшение клинических признаков (т. е. кровотечение и потеря соединительной ткани, диагностируемых при зондировании) со снижением уровня провоспалительных медиаторов. восстановление секреции IL-1b через 16 недель, что может быть нежелательным для противовоспалительного средства.
Существует несколько исследований, в которых оценивалась способность антибиотиков окончательно уменьшать небактериальное воспаление по сравнению со стероидами и НПВП. Однако одно исследование, проведенное у пациентов с саркоидозом, продемонстрировало способность антибиотиков уменьшать хроническое воспаление, которое не отвечало на другие виды лечения (гидроксихлорохин и преднизолон). Эти пациенты получали миноциклин ежедневно в течение 12 месяцев. У большинства пациентов наблюдалась ремиссия поражений кожи в течение периода наблюдения, продолжавшегося 26 месяцев. В трех из 12 случаев рецидива поражений после приема миноциклина пациентам назначали доксициклин в той же дозе, поскольку известно, что доксициклин имеет минимальный профиль побочных эффектов по сравнению с миноциклином, что привело к полной ремиссии поражений кожи. 24
24
Аналогичные результаты уменьшения воспаления наблюдались в исследованиях с участием различных воспалительных заболеваний, включая пузырчатку, пемфигоид и ревматоидный артрит. антибиотики обладают противовоспалительными свойствами.
Исследования на животных и людях показали, что макролиды эффективно уменьшают медиаторы воспаления при различных заболеваниях, включая панбронхиолит, муковисцидоз и хронический синусит.15,23 Одна из групп также обнаружила, что низкая доза 500 нг/ мл достаточно для смягчения хронической обструктивной болезни легких у людей.28
Исследование показало, что котримоксазол, комбинация антибиотиков сульфаметоксазола и триметоприма, обладал противовоспалительными свойствами, когда у пациента с гранулематозом Вегенера наблюдалось улучшение симптомов и снижение уровня провоспалительных медиаторов при лечении комбинацией.29 Наконец, , по данным одной исследовательской группы, котримоксазол потенциально может использоваться для лечения ревматоидного артрита благодаря своим противовоспалительным свойствам. 30
30
Возрождение
Хотя широкое использование антибиотиков вызывает опасения по поводу возникновения резистентности, некоторые из этих противоинфекционных средств могут иметь дальнейшее применение в обширной области медицины. Поскольку это относится к офтальмологии, в будущем для лечения воспаления глаз может потребоваться не стероид и фторхинолон, объединенные в одном флаконе, а единый химический компонент, который эффективно блокирует воспаление и убивает инфекционные микробы при нанесении на глаз. Способность сопоставлять эффективность противоинфекционного/противовоспалительного средства с силой заболевания позволит максимизировать результаты выздоровления и свести к минимуму остаточные эффекты.
Поскольку это относится к офтальмологии, в будущем для лечения воспаления глаз может потребоваться не стероид и фторхинолон, объединенные в одном флаконе, а единый химический компонент, который эффективно блокирует воспаление и убивает инфекционные микробы при нанесении на глаз. Способность сопоставлять эффективность противоинфекционного/противовоспалительного средства с силой заболевания позволит максимизировать результаты выздоровления и свести к минимуму остаточные эффекты.
Следует также отметить, что новые антибиотики, скорее всего, будут обладать противовоспалительными свойствами. Но что более важно, недавнее внимание к разнообразию полезных эффектов, обеспечиваемых противоинфекционными средствами, может открыть окно в будущее. Идеальная терапия направлена на несколько аспектов заболевания с помощью одного активного агента, тем самым ограничивая потенциал неблагоприятных побочных эффектов и непредвиденных лекарственных взаимодействий, которые существуют с лекарственными коктейлями, и мы ожидаем отход от традиционного «один признак или симптом, одно лекарство». на «множество признаков или симптомов, одно лекарство».
на «множество признаков или симптомов, одно лекарство».
В ближайшем будущем у нас может быть возможность лечения противоинфекционным средством, блокирующим воспаление, противовоспалительным средством, также стимулирующим секрецию слезной железы, антигистаминным средством, блокирующим зуд, гиперемию и поздние фазы воспаления; и, возможно, даже средство для снижения внутриглазного давления, которое ингибирует апоптоз ганглиозных клеток. Хотя мы с большим энтузиазмом наблюдаем за разработкой антибиотиков с противовоспалительным действием, мы понимаем, что для клиницистов и в научных исследованиях противовоспалительная эффективность любого нового продукта будет сравниваться со стероидами.
Доктор Абельсон, адъюнкт-профессор клинической офтальмологии Гарвардской медицинской школы и старший клинический научный сотрудник Научно-исследовательского института глаза Schepens, консультирует по офтальмологическим фармацевтикам. Г-н Шапиро является директором по противоинфекционным и противовоспалительным препаратам в ORA Clinical Research and Development в Северном Андовере, где г-н Лейн является старшим менеджером по исследованиям и разработкам, а г-н Макино — клиническим ученым.
1. Duan K, Dammel C, Stein J, et al. Модуляция экспрессии генов Pseudomonas aeruginosa микрофлорой хозяина посредством межвидовой коммуникации. Мол Микробиол 2003;50:5:1477-91.
2. Хан А.А., Слифер Т.Р., Араужо Ф.Г., Судзуки Ю., Ремингтон Дж.С. Защита от липополисахарид-индуцированной смерти от фторхинолонов. Противомикробные агенты Chemother 2000;44:11:3169-73.
3. Shapira L, Soskolne WA, Houri Y, Barak V, Halabi A, Stabholz A. Защита от эндотоксического шока и индуцированного липополисахаридами локального воспаления тетрациклином: корреляция с ингибированием секреции цитокинов. 1996;64:3:825-8.
4. Суомалайнен К., Сорса Т., Голуб Л.М., Рамамурти Н., Ли Х.М., Уитто В.Дж., Саари Х., Конттинен Ю.Т. Специфичность антиколлагеназного действия тетрациклинов: отношение к их противовоспалительному потенциалу. Противомикробные агенты Chemother 1992; 36:1:227-9.
5.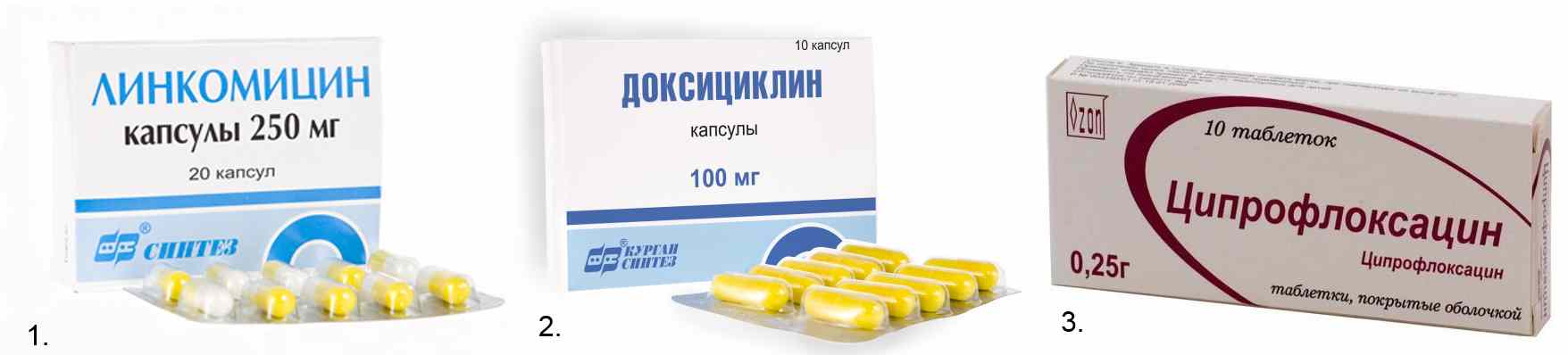 Де Пайва К.С., Корралес Р.М., Вильяреал А.Л., Фарли В.Дж., Ли Д.К., Стерн М.Е., Пфлюгфельдер СК. Кортикостероид и доксициклин подавляют экспрессию ММР-9 и воспалительных цитокинов, активацию МАРК в эпителии роговицы при экспериментальном синдроме сухого глаза. Exp Eye Res 2006; 83: 526-35.
Де Пайва К.С., Корралес Р.М., Вильяреал А.Л., Фарли В.Дж., Ли Д.К., Стерн М.Е., Пфлюгфельдер СК. Кортикостероид и доксициклин подавляют экспрессию ММР-9 и воспалительных цитокинов, активацию МАРК в эпителии роговицы при экспериментальном синдроме сухого глаза. Exp Eye Res 2006; 83: 526-35.
6. Кракауэр Т., Бакли М. Доксициклин оказывает противовоспалительное действие и ингибирует цитокины и хемокины, индуцированные стафилококковым экзотоксином. Противомикробные агенты Chemother 2003;47:11:3630-3.
7. Клоппенбург М., Дейкманс БАК, Вервей К.Л., Бридвельд ФК. Воспалительные и иммунологические параметры активности заболевания у больных ревматоидным артритом, получавших миноциклин. Иммунофармакология. 1996; 31:163-9.
8. Tikka T, Fiebich BL, Goldsteins G, Keinanen R, Koistinaho J. Миноциклин, производное тетрациклина, обладает нейропротекторным действием против эксайтотоксичности путем ингибирования активации и пролиферации микроглии. J Neurosci 2001; 21:8:2580-8.
J Neurosci 2001; 21:8:2580-8.
9. Келли К.Дж., Саттон Т.А., Уэзерд Н., Рэй Н., Колдуэлл Э.Дж., Плоткин З., Дагер П.С. Миноциклин ингибирует апоптоз и воспаление в крысиной модели ишемического повреждения почек. Am J Physiol Renal Physiol 2004; 287:760-6.
10. Lin S, Zhang Y, Dodel R, Farlow MR, Paul SM, Du Y. Миноциклин блокирует нейротоксичность, вызванную оксидом азота, путем ингибирования киназы p38 MAP в гранулярных нейронах мозжечка крысы. Нейроски Летт. 2001; 315:61.
11. Амин А.Р., Аттур М.Г., Таккер Г.Д., Патель П., Вьяс П.Р., Патель Р.Н., Патель И.Р., Абрамсон С.Б. Новый механизм действия тетрациклинов: влияние на синтазы оксида азота. Proc Natl Acad Sci USA 1996;93:14014-9.
12. Сугияма Ю., Янагисава К., Томинага С.И., Китамура С. Влияние длительного введения эритромицина на продукцию цитокинов в альвеолярных макрофагах крыс. Eur Respir J 1999; 14:113-6.
13. Baik AR, Lee J. Эритромицин ингибирует экспрессию интерлейкина-6 и интерлейкина-8 и способствует апоптозу активированных нейтрофилов человека in vitro. Korean J Physiol Pharmacol 2007; 11:259-62.
Baik AR, Lee J. Эритромицин ингибирует экспрессию интерлейкина-6 и интерлейкина-8 и способствует апоптозу активированных нейтрофилов человека in vitro. Korean J Physiol Pharmacol 2007; 11:259-62.
14. Миянохара Т., Ушикай М., Мацунэ С., Уэно К., Катахира С., Куроно Ю. Влияние кларитромицина на культивируемые эпителиальные клетки и фибробласты носа человека. Ларингоскоп 2000;110:126-31.
15. Ткалчевич В.И., Босняк Б., Хрвачич Б., Боснар М., Марьянович Н., Ференцич З., Ситум К., Кулик О., Парнхам М.Дж., Эракович В. Eur J Pharmacol. Противовоспалительная активность азитромицина ослабляет эффекты введения липополисахарида у мышей. 2006;539:131-8.
16. Мерфи Б.С., Сундарешан В., Кори Т.Дж., Хейс Д. мл., Анстед М.И., Феола Д.Дж. Азитромицин изменяет фенотип макрофагов. J Antimicrob Chemother 2008;61:554-60.
17. Legssyer R, Huaux F, Lebacq J, Delos M, Marbaix E, Lebecque P, Lison D, Sholte BJ, Wallemacq P, Leal T. Азитромицин уменьшает спонтанное и индуцированное воспаление у мышей с муковисцидозом ¢F508. Респираторные исследования 2006; 7:1:134.
Азитромицин уменьшает спонтанное и индуцированное воспаление у мышей с муковисцидозом ¢F508. Респираторные исследования 2006; 7:1:134.
18. Kohri K, Tamaoki J, Kondo M, Aoshiba K, Tagaya E, Nagai A. Макролидные антибиотики ингибируют образование оксида азота легочными альвеолярными макрофагами крысы. Европейское дыхание J 2000; 15:1:62-7.
19. Умеки С. Противовоспалительное действие гентамицина через ингибирующее влияние на активность НАДФН-оксидазы нейтрофилов. Comp Biochem Physiol 1995; 110B:4:817-21.
20. Goscinski G, Lipcsey M, Eriksson M, Larsson A, Tano E, Sjolin J. Нейтрализация эндотоксина и противовоспалительное действие тобрамицина и цефтазидима при эндотоксиновом шоке у свиней. Критическая помощь 2004; 8: 1: R35-41.
21. Видела С., Виласека Дж., Гуарнер Ф., Салас А., Тресерра Ф., Креспо Э., Антолин М., Малагелада Дж. Р. Роль кишечной микрофлоры в хроническом воспалении и изъязвлении толстой кишки крыс. Гут 1994;35:1090-7.
Гут 1994;35:1090-7.
22. Элизур А, Кэннон Ч.Л., Феркол Т.В. Воспаление дыхательных путей при муковисцидозе. Грудь. 2008; 133:2:489-95.
23. Ламстер И.Б., Пуллман Дж.Р., Челенти Р.С., Грбич Дж.Т. Влияние терапии тетрациклиновыми волокнами на бета-глюкуронидазу и интерлейкин-1 бета в щелевой жидкости. Дж. Клин Пародонтол 1996;23:9:816-22.
24. Bachelez H, Senet P, Cadranel J, Kaoukhov A, Dubertret L. Использование тетрациклинов для лечения саркоидоза. Арч Дерматол 2001; 137:69-73.
25. Озог Д.М., Гогстеттер Д.С., Скотт Г., Гаспари А.А. Индуцированная миноциклином гиперпигментация у пациентов с пузырчаткой и пемфигоидом. Арч Дерматол 2000;136:1133-8.
26. Клоппенбург М., Дейкманс БАК, Вервей К.Л., Бридвельд ФК. Воспалительные и иммунологические параметры активности заболевания у больных ревматоидным артритом, получавших миноциклин. Иммунофармакология 1996;31:163-9.
27. Мудрый Р.Д. Субмикробный доксициклин и розацеа. Compr Ther 2007; 33:2:78-81.
28 Ходж С., Ходж Г., Брозина С., Джерсманн Х., Холмс М., Рейнольдс П.Н. Азитромицин усиливает фагоцитоз апоптотических клеток эпителия бронхов альвеолярными макрофагами. Европейское дыхание J 2006; 28:486.
29. Отаке Т., Кобаяши С., Хондзё Й., Шираи Т., Такаянаги С., Тохьяма К., Токура Й., Кимура М. Генерализованный гранулематоз Вегенера в ответ на монотерапию сульфаметоксазолом-триметопримом. Интерн Мед 2001;40:7:666-70.
30. Розин А., Шапира Д., Браун-Московичи Ю., Нахир А.М. Котримоксазол для лечения ревматоидного артрита. Sem Arthritis Rheum 2001;31:2:133-41 .
Назначение противовоспалительных препаратов при инфекциях мочевыводящих путей снижает использование антибиотиков, но увеличивает риск осложнений
Это краткое изложение оригинальной исследовательской статьи на простом английском языке % с учетом противовоспалительных средств. Противовоспалительные средства уменьшили использование антибиотиков, но у 5% женщин развилась более тяжелая инфекция почек.
Противовоспалительные средства уменьшили использование антибиотиков, но у 5% женщин развилась более тяжелая инфекция почек.
Инфекции мочевыводящих путей являются второй наиболее частой причиной назначения антибиотиков в общей практике после респираторных инфекций. Таким образом, это использование может способствовать повышению устойчивости к антибиотикам.
В этом швейцарском исследовании было проведено важное прямое сравнение лечения антибиотиками с противовоспалительным диклофенаком у 253 женщин.
Полученные данные не указывают на то, что переход к назначению противовоспалительных средств женщинам с явными симптомами мочевой инфекции был бы подходящим шагом для борьбы с устойчивостью к антибиотикам.
Симптомы продлеваются примерно до четырех дней по сравнению с двумя днями при приеме антибиотиков. Это происходит за счет повышенного риска потенциально серьезных осложнений.
Отсроченное назначение антибиотиков может использоваться наряду с первой стратегией нестероидных противовоспалительных препаратов (НПВП).
Зачем было нужно это исследование?
Инфекции мочевыводящих путей очень распространены среди женщин, затрагивая как минимум каждую пятую в течение жизни.
По оценкам, более 90% здоровых женщин, обращающихся к своему врачу с симптомами болезненного и частого мочеиспускания, будут иметь бактерии в моче. Поэтому стандартной практикой является назначение короткого трехдневного курса антибиотиков только на основании симптомов. Щуп для анализа мочи иногда полезен, если у женщины наблюдаются только легкие или единичные симптомы, и в этом случае наличие лейкоцитов или нитритов указывает на высокую вероятность инфекции.
Около 10-20% всех назначений антибиотиков в общей практике приходится на инфекции мочевыводящих путей. Сокращение назначения антибиотиков при неосложненных инфекциях у женщин может помочь снизить растущую устойчивость к антибиотикам.
Поскольку симптомы со стороны мочевыводящих путей могут быть вызваны воспалением, НПВП могут быть способом сократить использование антибиотиков.
Что дало это исследование?
Это рандомизированное контролируемое исследование было проведено в 17 клиниках общей практики в Швейцарии. В него вошли 253 взрослых женщины (в возрасте от 18 до 70 лет) с симптомами и положительным тестом мочи на лейкоциты и/или нитриты. Были исключены беременные женщины и женщины с возможной инфекцией почек, а также женщины с различными другими заболеваниями.
Женщины получали антибиотик норфлоксацин (400 мг в день) или НПВП диклофенак (75 мг в день) в течение трех дней. Оба препарата имели одинаковый внешний вид и частоту приема, поэтому ни женщины, ни врачи не знали, какое лечение применялось. Антибиотик «спасения» (фосфомицин) был доступен для всех женщин, если симптомы сохранялись через три дня.
Первоначальный план состоял в том, чтобы набрать 400 женщин, но вербовка шла медленно и была прекращена досрочно. Однако исследователи подсчитали, что у них было достаточно женщин, чтобы надежно обнаружить разницу в результатах.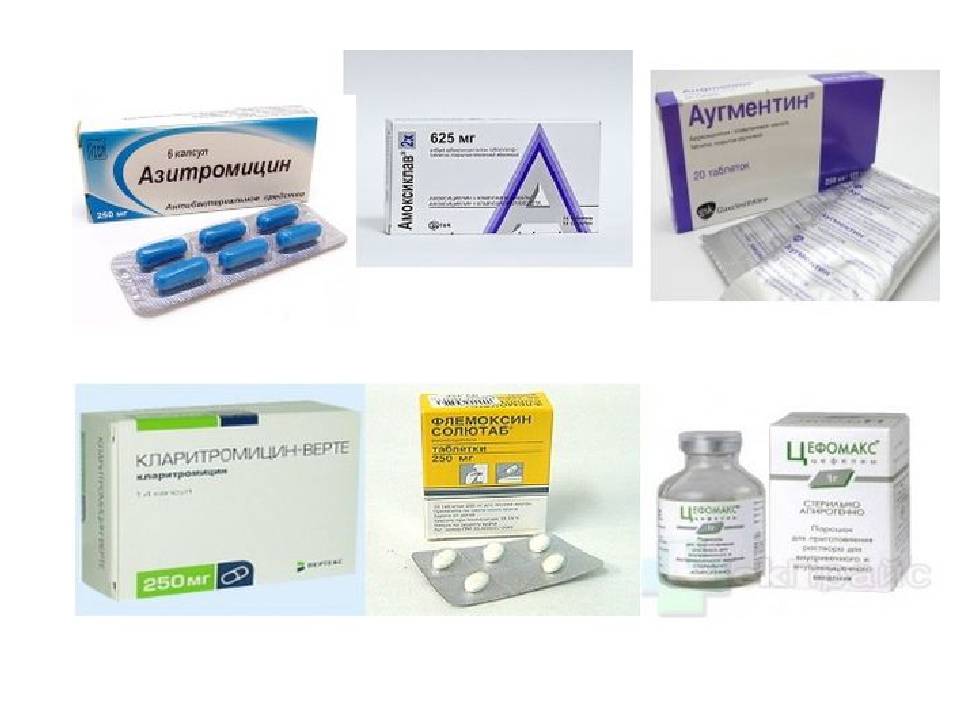
Что он нашел?
- Антибиотики лучше, чем НПВП, уменьшали симптомы на три дня. Симптомы исчезли у 80% женщин в группе норфлоксацина (96/120) по сравнению с 54% в группе диклофенака (72/133).
- Время до исчезновения симптомов было удвоено при использовании НПВП: в среднем (медиана) четыре дня по сравнению с двумя днями для антибиотиков.
- Неудивительно, что назначение НПВП сократило использование антибиотиков. 98% женщин в группе норфлоксацина принимали антибиотики к 30 дню по сравнению с 62% в группе диклофенака. Сорок один процент в группе диклофенака почувствовали потребность в экстренном приеме антибиотика фосфомицина на третий день по сравнению с 8% в группе норфлоксацина.
- НПВП повышают риск осложнений, связанных с инфекцией. В группе диклофенака (5%) было 6 случаев почечной инфекции (пиелонефрита) по сравнению с ни одним в группе норфлоксацина.
Что говорится в текущем руководстве по этому вопросу?
В стандарте качества NICE по инфекциям мочевыводящих путей у взрослых указано, что посев мочи требуется для тех, кто не отвечает на начальное лечение антибиотиками.
Рекомендации NICE взяты из руководства SIGN 2012 года. SIGN рекомендует назначать антибиотики (триметоприм или нитрофурантоин в течение трех дней) здоровым женщинам в возрасте до 65 лет, у которых есть три или более симптомов. Они советуют использовать тест-полоску для мочи для диагностики инфекции у женщин с легкими симптомами.
Каковы последствия?
Для борьбы с растущей устойчивостью к антибиотикам необходимо сократить использование антибиотиков. Но это исследование не указывает на то, что назначение противовоспалительных препаратов при инфекциях мочевыводящих путей является ответом.
Женщины с несколькими симптомами почти наверняка имеют бактериальную инфекцию. Противовоспалительные препараты могут уменьшить использование антибиотиков, но исчезновение симптомов менее вероятно, и существует более высокий риск того, что инфекция поднимется на почки.
Как отмечают авторы, они выбрали антибиотик с известной эффективностью в своем регионе. В странах и условиях с более высоким уровнем устойчивости к антибиотикам разница между антибиотиками и НПВП может быть менее заметной.
Цитирование и финансирование
Кроненберг А., Бутикофер Л., Одутайо А. и др. Симптоматическое лечение неосложненных инфекций нижних мочевыводящих путей в амбулаторных условиях: рандомизированное двойное слепое исследование. БМЖ. 2017;359:j4784.
Это исследование финансировалось Швейцарским национальным фондом, Швейцарской академией медицинских наук, фондом SwissLife и фондом Эльзы Кронер-Фрезениус.
Библиография
Gágyor I, Bleidorn J, Kochen MM, et al. Ибупрофен против фосфомицина при неосложненной инфекции мочевыводящих путей у женщин: рандомизированное контролируемое исследование. БМЖ. 2015;351:h6544.
НИЦЦА. Инфекции мочевыводящих путей у взрослых. КС90. Лондон: Национальный институт здравоохранения и передового опыта; 2015.
ЗНАК. Ведение пациентов с подозрением на инфекцию мочевыводящих путей. SIGN 88. Эдинбург: Шотландская межвузовская сеть руководящих принципов; 2012.
Произведено Университетом Саутгемптона и Базиана от имени NIHR через Центр распространения NIHR
Типы, побочные эффекты и прочее
Обзор
Безрецептурные препараты можно купить без рецепта врача. Нестероидные противовоспалительные препараты (НПВП) — это препараты, которые помогают уменьшить воспаление, что часто помогает облегчить боль. Другими словами, это противовоспалительные препараты.
Нестероидные противовоспалительные препараты (НПВП) — это препараты, которые помогают уменьшить воспаление, что часто помогает облегчить боль. Другими словами, это противовоспалительные препараты.
Вот наиболее распространенные безрецептурные НПВП:
- высокие дозы аспирина
- ибупрофен (адвил, мотрин, мидол)
- напроксен (алив, напросин)
очень эффективные НПВП. Они имеют тенденцию действовать быстро и, как правило, имеют меньше побочных эффектов, чем кортикостероиды, которые также уменьшают воспаление.
Тем не менее, прежде чем использовать НПВП, вы должны знать о возможных побочных эффектах и лекарственном взаимодействии. Прочтите эту информацию, а также советы о том, как безопасно и эффективно использовать НПВП.
НПВП блокируют простагландины — вещества, повышающие чувствительность нервных окончаний и усиливающие боль при воспалении. Простагландины также играют роль в контроле температуры тела.
Подавляя действие простагландинов, НПВП помогают облегчить боль и снизить температуру. Фактически, НПВП могут быть полезны для уменьшения многих видов дискомфорта, включая:
Фактически, НПВП могут быть полезны для уменьшения многих видов дискомфорта, включая:
- головную боль
- боль в спине
- мышечную боль
- воспаление и скованность, вызванные артритом и другими воспалительными состояниями
- менструальные боли и боли
- боль после небольшой операции
- растяжения связок или другие травмы
НПВП особенно важны для лечения симптомов артрита, таких как боль в суставах, воспаление и скованность. НПВП, как правило, недороги и легко доступны, поэтому их часто назначают в первую очередь людям с артритом.
Рецептурный препарат целекоксиб (целебрекс) часто назначают для длительного лечения симптомов артрита. Это потому, что это легче для вашего желудка, чем другие НПВП.
НПВП блокируют фермент циклооксигеназу (ЦОГ) от образования простагландинов. Ваше тело производит два типа ЦОГ: ЦОГ-1 и ЦОГ-2.
ЦОГ-1 защищает слизистую оболочку желудка, а ЦОГ-2 вызывает воспаление. Большинство НПВП неспецифичны, что означает, что они блокируют как ЦОГ-1, так и ЦОГ-2.
Большинство НПВП неспецифичны, что означает, что они блокируют как ЦОГ-1, так и ЦОГ-2.
Неспецифические НПВП, отпускаемые без рецепта в США, включают:
- высокие дозы аспирина
- ибупрофен (адвил, мотрин, мидол)
- напроксен (алив, напросин)
Низкие дозы аспирина обычно не классифицируются как НПВП.
Nonspecific NSAIDs that are available with a prescription in the United States include:
-
- diclofenac (Zorvolex)
- diflunisal
- etodolac
- famotidine/ibuprofen (Duexis)
- flurbiprofen
- indomethacin (Tivorbex)
- ketoprofen
- мефенамовая кислота (Ponstel)
- мелоксикам (Vivlodex, Mobic)
- набуметон
- оксапрозин (Daypro)
- пироксикам (Feldene)
- сулиндак
Селективные ингибиторы ЦОГ-2 — это НПВП, которые блокируют больше ЦОГ-2, чем ЦОГ-1. Целекоксиб (Целебрекс) в настоящее время является единственным селективным ингибитором ЦОГ-2, отпускаемым по рецепту в США.
Тот факт, что некоторые НПВП можно купить без рецепта, не означает, что они абсолютно безвредны. Возможны побочные эффекты и риски, наиболее распространенными из которых являются расстройство желудка, газы и диарея.
НПВП предназначены для периодического и краткосрочного применения. Ваш риск побочных эффектов увеличивается, чем дольше вы их используете.
Всегда консультируйтесь со своим лечащим врачом перед использованием НПВП и не принимайте разные типы НПВП одновременно.
НПВП блокируют ЦОГ-1, что помогает защитить слизистую оболочку желудка. В результате прием НПВП может способствовать возникновению незначительных проблем с желудочно-кишечным трактом, включая:
- расстройство желудка
- газы
- диарею
- изжога
- тошнота и рвота
- запор
В более серьезных случаях прием НПВП может раздражать слизистую оболочку желудка настолько, что это может вызвать язву. Некоторые язвы могут даже привести к внутреннему кровотечению.
Если у вас возникли какие-либо из следующих симптомов, немедленно прекратите прием НПВП и обратитесь к врачу:
- сильная боль в животе
- черный или смолистый стул
- кровь в стуле
Риск развития проблем с желудком выше для людей, которые:
- часто принимают НПВП
- имеют в анамнезе язву желудка
- принимают антикоагулянты или кортикостероиды
- старше 65 лет
антацид.
Если у вас возникли проблемы с желудочно-кишечным трактом, ваш лечащий врач может порекомендовать вам перейти на селективный ингибитор ЦОГ-2, такой как целекоксиб (целебрекс). Они реже вызывают раздражение желудка, чем неспецифические НПВП.
Прием НПВП увеличивает риск:
- сердечного приступа
- сердечной недостаточности
- инсульта
- тромбов
Риск развития этих состояний увеличивается при частом использовании и более высоких дозах.
Люди с сердечно-сосудистыми заболеваниями подвергаются повышенному риску развития проблем с сердцем при приеме НПВП.
Немедленно прекратите прием НПВП и обратитесь за медицинской помощью, если у вас возникнут какие-либо из следующих симптомов:
- Звонок в ушах
- Blurry Vision
- сыпь, ульев и зуд
- Задержка жидкости
- Кровь в моче или табурет
- . учащенное сердцебиение
- желтуха
НПВП могут взаимодействовать с другими лекарствами. Некоторые препараты становятся менее эффективными при взаимодействии с НПВП. Двумя примерами являются лекарства от кровяного давления и низкие дозы аспирина (при использовании в качестве разжижителя крови).
Другие комбинации препаратов также могут вызывать серьезные побочные эффекты. Будьте осторожны, если вы принимаете следующие препараты:
- Варфарин. НПВП могут усиливать действие варфарина (кумадина), лекарства, используемого для предотвращения или лечения образования тромбов. Комбинация может привести к чрезмерному кровотечению.
- Циклоспорин.
 Циклоспорин (Неорал, Сандиммун) используется для лечения артрита или язвенного колита (ЯК). Его также назначают людям, перенесшим трансплантацию органов. Прием его с НПВП может привести к повреждению почек.
Циклоспорин (Неорал, Сандиммун) используется для лечения артрита или язвенного колита (ЯК). Его также назначают людям, перенесшим трансплантацию органов. Прием его с НПВП может привести к повреждению почек. - Литий. Сочетание НПВП с литием, стабилизирующим настроение, может привести к опасному накоплению лития в организме.
- Низкие дозы аспирина. Прием НПВП с низкими дозами аспирина может увеличить риск развития язвы желудка.
- Селективные ингибиторы обратного захвата серотонина (СИОЗС). Кровотечение в пищеварительной системе также может быть проблемой, если вы принимаете НПВП с селективными ингибиторами обратного захвата серотонина (СИОЗС).
- Диуретики. Обычно не проблема принимать НПВП, если вы также принимаете диуретики. Тем не менее, ваш лечащий врач должен следить за вами на предмет высокого кровяного давления и повреждения почек, пока вы принимаете их оба.
Всегда консультируйтесь со своим лечащим врачом, прежде чем давать какие-либо НПВП ребенку младше 2 лет. Дозировка для детей зависит от веса, поэтому ознакомьтесь с таблицей дозировок, прилагаемой к препарату, чтобы определить, сколько давать ребенку.
Дозировка для детей зависит от веса, поэтому ознакомьтесь с таблицей дозировок, прилагаемой к препарату, чтобы определить, сколько давать ребенку.
Ибупрофен (Адвил, Мотрин, Мидол) является наиболее часто используемым НПВП у детей. Кроме того, это единственный препарат, одобренный для использования у детей в возрасте от 3 месяцев. Напроксен (Алеве, Напросын) можно назначать детям старше 12 лет.
Хотя аспирин разрешен к применению у детей старше 3 лет, детям в возрасте 17 лет и младше, у которых может быть ветряная оспа или грипп, следует избегать приема аспирина и продуктов, его содержащих.
Прием аспирина детьми может увеличить риск развития у них синдрома Рейе — серьезного заболевания, вызывающего отек печени и головного мозга.
Синдром Рея
Ранние симптомы синдрома Рея часто возникают во время выздоровления от вирусной инфекции, такой как ветряная оспа или грипп. Однако у человека также может развиться синдром Рея через 3–5 дней после начала инфекции.
Начальные симптомы у детей младше 2 лет включают диарею и учащенное дыхание. Начальные симптомы у детей старшего возраста и подростков включают рвоту и необычную сонливость.
К более тяжелым симптомам относятся:
- спутанность сознания или галлюцинации
- агрессивное или иррациональное поведение
- слабость или паралич в руках и ногах
- судороги
- потеря сознания
- 9000 спасение жизни. Если вы подозреваете, что у вашего ребенка синдром Рея, немедленно обратитесь за медицинской помощью.
Чтобы получить наилучшие результаты безрецептурного лечения, следуйте этим советам.
Оцените свои потребности
Некоторые безрецептурные препараты, такие как ацетаминофен (тайленол), хорошо снимают боль, но не помогают при воспалении. Если вы можете их переносить, НПВП, вероятно, являются лучшим выбором при артрите и других воспалительных состояниях.
Читайте этикетки
Некоторые безрецептурные препараты сочетают в себе ацетаминофен и противовоспалительные препараты.
 НПВП можно найти в некоторых лекарствах от простуды и гриппа. Обязательно прочитайте список ингредиентов всех безрецептурных препаратов, чтобы знать, сколько каждого препарата вы принимаете.
НПВП можно найти в некоторых лекарствах от простуды и гриппа. Обязательно прочитайте список ингредиентов всех безрецептурных препаратов, чтобы знать, сколько каждого препарата вы принимаете. Прием слишком большого количества активного ингредиента в комбинированных продуктах увеличивает риск побочных эффектов.
Храните их надлежащим образом
Безрецептурные препараты могут потерять свою эффективность до истечения срока годности, если они хранятся в жарком и влажном месте, например, в аптечке в ванной. Чтобы они прослужили долго, храните их в прохладном, сухом месте.
Примите правильную дозу
При приеме безрецептурного НПВП обязательно прочтите и следуйте инструкциям. Продукты различаются по силе действия, поэтому убедитесь, что вы каждый раз принимаете нужное количество.
Нестероидные противовоспалительные препараты подходят не всем. Прежде чем принимать эти лекарства, проконсультируйтесь со своим лечащим врачом, если у вас есть или были:
- аллергическая реакция на аспирин или другое обезболивающее
- заболевание крови
- желудочное кровотечение, пептическая язва или проблемы с кишечником
- высокое кровяное давление или болезнь сердца
- болезнь печени или почек
- диабет, который трудно вылечить
- инсульт или инфаркт в анамнезе
Проконсультируйтесь с врачом, если вам больше 65 лет и вы планируете принимать НПВП.

Если вы беременны, проконсультируйтесь со своим лечащим врачом, прежде чем принимать НПВП. Некоторые исследования показали, что прием НПВП на ранних сроках беременности может увеличить риск выкидыша, но необходимы дополнительные исследования.
Прием НПВП в третьем триместре беременности не рекомендуется. Они могут вызвать преждевременное закрытие кровеносного сосуда в сердце ребенка.
Вам также следует поговорить со своим лечащим врачом о безопасности использования НПВП, если вы употребляете три или более алкогольных напитков в день или принимаете препараты, разжижающие кровь.
НПВП могут быть отличным средством для облегчения боли, вызванной воспалением, и многие из них доступны без рецепта. Спросите своего поставщика медицинских услуг о правильной дозировке и не превышайте этот предел.
НПВП могут входить в состав некоторых лекарств, поэтому обязательно читайте этикетку любого безрецептурного препарата, который вы принимаете.
В чем разница между антибиотиком и противовоспалительным средством
16 сентября 2022 г.

от Lakna
Чтение через 3 мин.
Основное различие между антибиотиком и противовоспалительным средством заключается в том, что антибиотик используется против бактериальных инфекций, тогда как противовоспалительные препараты уменьшают воспаление или отек.
Антибиотики и противовоспалительные препараты — это два типа препаратов, важных для лечения бактериальных инфекций и воспалений соответственно. Они бывают в виде таблеток, капсул, жидкостей, кремов, лосьонов, спреев, капель и инфекций.
Основные сферы деятельности
- Что такое антибиотик
- Определение, характеристики, важность
- Противовоспалительное действие
- Определение, характеристики, важность
- Сходства между антибиотиком и противовоспалительным средством
- Общие характеристики
- Разница между антибиотиком и противовоспалительным средством
- Сравнение ключевых отличий
Ключевые термины
Антибиотик, противовоспалительное средство
Что такое антибиотик
Антибиотик — это противомикробное вещество, активное против бактерий.
 Таким образом, он борется с бактериальными инфекциями. Следовательно, это важно для лечения и профилактики бактерий. Антибиотики убивают или подавляют рост бактерий. Хотя антибиотики обладают некоторой противопротозойной активностью, они не активны против таких вирусов, как простуда или грипп.
Таким образом, он борется с бактериальными инфекциями. Следовательно, это важно для лечения и профилактики бактерий. Антибиотики убивают или подавляют рост бактерий. Хотя антибиотики обладают некоторой противопротозойной активностью, они не активны против таких вирусов, как простуда или грипп. Рисунок 1: Антибиотики
Кроме того, антибиотики естественным образом вырабатываются микроорганизмами для борьбы друг с другом. Однако некоторые антибактериальные препараты являются синтетическими; следовательно, они не являются антибиотиками. Пенициллин является примером антибиотика, в то время как сульфаниламиды не являются антибиотиками и полностью синтезированы. Однако оба агента могут убивать или предотвращать рост микроорганизмов. Поэтому они являются антибактериальной химиотерапией.
Противовоспалительное средство
Противовоспалительные средства относятся к веществам, которые лечат воспаление, уменьшая воспаление или отек. Однако воспаление представляет собой сложную биологическую реакцию тканей организма на вредные раздражители.
 Обычно такими вредными раздражителями могут быть патогены, поврежденные клетки или раздражители. Более того, это защитная реакция организма, в которой участвуют иммунные клетки, кровеносные сосуды и молекулярные медиаторы.
Обычно такими вредными раздражителями могут быть патогены, поврежденные клетки или раздражители. Более того, это защитная реакция организма, в которой участвуют иммунные клетки, кровеносные сосуды и молекулярные медиаторы. Рисунок 2: Воспаление
Основная функция воспаления заключается в устранении первоначальной причины повреждения клеток, удалении некротических клеток и тканей, поврежденных первоначальной причиной, чтобы инициировать восстановление тканей. Существует пять основных признаков воспаления: жар, боль, покраснение, отек и потеря функции. Воспаление является механизмом врожденного иммунитета, поэтому оно неспецифично. Что еще более важно, половина противовоспалительных препаратов являются анальгетиками.
Сходства между антибиотиками и противовоспалительными препаратами
- Антибиотики и противовоспалительные препараты назначают для лечения бактериальных инфекций и уменьшения воспаления соответственно.
- Они выпускаются в виде таблеток, капсул, жидкостей, кремов, лосьонов, спреев, капель и инфекций.

Разница между антибиотиком и противовоспалительным средством
Определение
Антибиотик относится к лекарству (например, пенициллину или его производным), которое подавляет рост или уничтожает микроорганизмы, а противовоспалительное средство относится к лекарству или веществу, которое уменьшает воспаление (покраснение). , отек и боль) в теле.
Способ действия
Обычно антибиотики в основном действуют против бактерий, а противовоспалительные средства действуют против воспаления.
Функция
Антибиотики убивают или подавляют рост бактерий, а противовоспалительные уменьшают воспаление.
Возникновение
Кроме того, антибиотики естественным образом синтезируются бактериями, тогда как противовоспалительные средства могут быть как природными, так и синтетическими.
Примеры
Некоторыми примерами антибиотиков являются пенициллин, тетрациклин, аминогликозиды и цефалоспорины, а аспирин, ибупрофен, напроксен и диклофенак являются примерами противовоспалительных препаратов.

Заключение
Антибиотики – это природные соединения, синтезируемые одним бактериальным штаммом против другого бактериального штамма. Как правило, антибиотики являются антибактериальными и либо убивают, либо подавляют рост бактерий. Однако не все антибактериальные средства являются антибиотиками, а неантибиотические антибактериальные средства являются синтетическими. С другой стороны, противовоспалительные вещества уменьшают воспаление или отек. Большинство противовоспалительных средств являются обезболивающими. Помимо боли, другие признаки воспаления включают жар, покраснение, отек и потерю функции. Однако противовоспалительные средства инициируют восстановление тканей. Таким образом, основное различие между антибиотиком и противовоспалительным средством заключается в их способе действия.
Ссылки:
- Фонд Викимедиа. (2022, 3 сентября). Антибиотик . Википедия. Проверено 14 сентября 2022 г. .
- Фонд Викимедиа. (2022, 4 сентября).
 Противовоспалительное . Википедия. Проверено 14 сентября 2022 г. .
Противовоспалительное . Википедия. Проверено 14 сентября 2022 г. .
Изображение предоставлено:
- «Золотой стафилококк (тест AB)» CDC — собственная работа (общественное достояние) через Commons Wikimedia
- «Аллергия на антибиотик цефаклор», доктор Гарри Гувас, собственная работа (CC BY-SA 3.0) через Commons Wikimedia
Об авторе: Лакна
Лакна, выпускник факультета молекулярной биологии и биохимии, молекулярный биолог и проявляет большой интерес к открытиям, связанным с природой
Просмотреть все сообщения
Вам также могут понравиться эти
Антибиотики и противовоспалительные препараты для лечения кистозного фиброза
- James F. Chmiel1,
- Майкл В. Констан1 и
- Дж.
 Стюарт Элборн2
Стюарт Элборн2
- 1 Отделение педиатрии, Медицинский факультет Университета Кейс Вестерн Резерв, Радужная детская больница для новорожденных, Кливленд, Огайо 44106
- 2 Медицина и хирургия, Королевский университет Белфаста, Городская больница Белфаста, Белфаст BT97AB, Северная Ирландия, Великобритания
- Адрес для переписки: michael.konstan{at}case.edu
Next Section
Abstract
Кистозный фиброз (CF) заболевание легких характеризуется хронической бактериальной инфекцией и непрекращающейся воспалительной реакцией, которые ответственны за большую часть заболеваемости и смертности от МВ.
 Медиана ожидаемой выживаемости увеличилась с <6 месяцев в 1940
до >38 лет сейчас. Это резкое улучшение, хотя и недостаточно значительное, связано с развитием терапии, направленной на вторичное
патологии заболеваний, особенно антибиотиков. Важность разработки методов лечения, направленных против сильных воспалительных
ответ был реализован в 1990-х годах. Теперь на горизонте видны новые методы лечения основного дефекта. Однако,
влияние этих препаратов на последующие патологические последствия неизвестно. Скорее всего антибиотики и противовоспалительные
в обозримом будущем лекарственные препараты останутся важной частью схемы поддерживающей терапии МВ. Настоящий и будущий антибиотик
и рассмотрены противовоспалительные методы лечения муковисцидоза.
Медиана ожидаемой выживаемости увеличилась с <6 месяцев в 1940
до >38 лет сейчас. Это резкое улучшение, хотя и недостаточно значительное, связано с развитием терапии, направленной на вторичное
патологии заболеваний, особенно антибиотиков. Важность разработки методов лечения, направленных против сильных воспалительных
ответ был реализован в 1990-х годах. Теперь на горизонте видны новые методы лечения основного дефекта. Однако,
влияние этих препаратов на последующие патологические последствия неизвестно. Скорее всего антибиотики и противовоспалительные
в обозримом будущем лекарственные препараты останутся важной частью схемы поддерживающей терапии МВ. Настоящий и будущий антибиотик
и рассмотрены противовоспалительные методы лечения муковисцидоза.
Хотя кистозный фиброз (МВ) поражает многие системы органов, на заболевания легких приходится большая часть заболеваемости и смертности (Davis et al.
 1996). Аномальный или недостаточный регулятор трансмембранной проводимости при муковисцидозе (CFTR) ведет от дефектного гена и белка
к аномальной поверхностной среде к порочному кругу обструкции, хронической инфекции и воспалению (Chmiel et al. 2002a). Устранение обструкции с помощью муколитиков и очистки дыхательных путей, борьба с инфекцией с помощью антибиотиков и уменьшение воспаления
с противовоспалительными препаратами были краеугольным камнем комплексной программы лечения легких при муковисцидозе.
1996). Аномальный или недостаточный регулятор трансмембранной проводимости при муковисцидозе (CFTR) ведет от дефектного гена и белка
к аномальной поверхностной среде к порочному кругу обструкции, хронической инфекции и воспалению (Chmiel et al. 2002a). Устранение обструкции с помощью муколитиков и очистки дыхательных путей, борьба с инфекцией с помощью антибиотиков и уменьшение воспаления
с противовоспалительными препаратами были краеугольным камнем комплексной программы лечения легких при муковисцидозе.
Previous SectionNext Section
INFECTION AND INFLAMMATION IN THE CF AIRWAY
CF airways are most susceptible to chronic infection with Staphylococcus aureus , Hemophilus influenzae , Pseudomonas aeruginosa , Burkholderia cepacia complex organisms, Stenotrophomonas maltophilia и Achromobacter xylosoxidans. 90–124 Большинство этих микробов образуют биопленки, которые служат стойкими воспалительными стимулами (Chmiel and Davis, 2003).
 Когда локальные защитные механизмы хозяина нарушаются интеркуррентными вирусными или бактериальными инфекциями, большое количество нейтрофилов
набираются в дыхательные пути. Хотя воспаление предназначено для искоренения инфекции, в конечном итоге это не удается, и преувеличенное
воспалительная реакция, которая возникает в результате, ответственна за большую часть патологии легких.
Когда локальные защитные механизмы хозяина нарушаются интеркуррентными вирусными или бактериальными инфекциями, большое количество нейтрофилов
набираются в дыхательные пути. Хотя воспаление предназначено для искоренения инфекции, в конечном итоге это не удается, и преувеличенное
воспалительная реакция, которая возникает в результате, ответственна за большую часть патологии легких.
Воспалительная реакция при муковисцидозе начинается в раннем возрасте, становится стойкой и часто чрезмерной по сравнению с бременем инфекции. Жидкость бронхоальвеолярного лаважа (БАЛ) у пациентов с муковисцидозом, включая младенцев и пациентов с легкой формой заболевания, содержит большие концентрации медиаторов воспаления и клеток, особенно нейтрофилов (Konstan et al., 1993, 1994; Birrer et al., 1994; Armstrong et al., 1995, 1997; Balough et al., 1995; Bonfield et al., 1995a; Khan et al., 19).95; Киршнер и др.
 1996). Наличие больших концентраций медиаторов воспаления при отсутствии обнаруживаемых возбудителей свидетельствует о том, что
воспалительная реакция действует независимо от инфекции или что не удается остановить воспалительную реакцию
после устранения провоцирующего раздражителя (Khan et al., 1995). Воспалительный ответ может быть вызван транзиторной вирусной или бактериальной инфекцией, которую невозможно остановить. В
Кроме того, исследования БАЛ показывают, что инфицированные младенцы с муковисцидозом имеют более выраженное воспаление, чем младенцы с таким же инфицированием без муковисцидоза (Noah et al. 19).97; Мюлебах и др. 1999).
1996). Наличие больших концентраций медиаторов воспаления при отсутствии обнаруживаемых возбудителей свидетельствует о том, что
воспалительная реакция действует независимо от инфекции или что не удается остановить воспалительную реакцию
после устранения провоцирующего раздражителя (Khan et al., 1995). Воспалительный ответ может быть вызван транзиторной вирусной или бактериальной инфекцией, которую невозможно остановить. В
Кроме того, исследования БАЛ показывают, что инфицированные младенцы с муковисцидозом имеют более выраженное воспаление, чем младенцы с таким же инфицированием без муковисцидоза (Noah et al. 19).97; Мюлебах и др. 1999).
Нейтрофилы, присутствующие в огромных количествах, выделяют актин, ДНК, провоспалительные цитокины и хемокины, оксиданты и протеазы. В-клетки и Т-клетки, особенно клетки TH-17, также вносят вклад в заболевание легких при МВ (Dubin et al. 2007).
 Постоянное присутствие бактерий вызывает непрекращающуюся воспалительную реакцию, которая приводит к постоянному образованию бактерий.
провоспалительных медиаторов, включая хемоаттрактанты нейтрофилов IL-8 и LTB 4 , которые привлекают больше нейтрофилов в дыхательные пути, подпитывая порочный круг воспаления, который приводит к разрушению легких.
(Констан и Бергер, 1997; Чмиэль и др., 2002а). Поскольку нейтрофилы играют центральную роль в патофизиологии дыхательных путей при муковисцидозе, любой противовоспалительный препарат, разработанный для лечения муковисцидоза, должен
либо прямо, либо косвенно воздействуют на нейтрофил и его продукты (таблица 1).
Постоянное присутствие бактерий вызывает непрекращающуюся воспалительную реакцию, которая приводит к постоянному образованию бактерий.
провоспалительных медиаторов, включая хемоаттрактанты нейтрофилов IL-8 и LTB 4 , которые привлекают больше нейтрофилов в дыхательные пути, подпитывая порочный круг воспаления, который приводит к разрушению легких.
(Констан и Бергер, 1997; Чмиэль и др., 2002а). Поскольку нейтрофилы играют центральную роль в патофизиологии дыхательных путей при муковисцидозе, любой противовоспалительный препарат, разработанный для лечения муковисцидоза, должен
либо прямо, либо косвенно воздействуют на нейтрофил и его продукты (таблица 1).
Посмотреть эту таблицу:
Таблица 1.
Нейтрофильные хемоаттрактанты и продукты, на которые нацелены противовоспалительные препараты
Поверхностная жидкость дыхательных путей пациентов с МВ содержит большие концентрации медиаторов воспаления, включая IL-8, IL-17 и GM-CSF (Bonfield et al.
 , 1995a; McAllister et al., 2005). Синтезу этих медиаторов способствуют несколько факторов транскрипции, включая AP-1, NF-kB и MAPK. Кроме того
к усиленной провоспалительной ветви, по-видимому, неадекватно снижены контррегуляторные пути, особенно
с участием ИЛ-10 и оксида азота (NO) (Bonfield et al. 1995б, 1999; Бальфур-Линн и др. 1996 год; Граземанн и др. 1997). Когда контррегуляторный контроль ненормальный, возникает дисбаланс, что приводит к длительному и избыточному медиаторному воспалению.
производство. Возможно, комбинация этих механизмов подпитывает деструктивный воспалительный каскад. Маловероятно
что одиночный дефект в одном проводящем пути объясняет всю гипертрофированную воспалительную реакцию. Несколько путей
вероятно, активируются (т. е. пути, которые активируют воспалительный ответ) или подавляются (т. е. пути, которые
прекратить воспалительную реакцию) в ответ на попытку клетки скорректировать основную физиологическую аномалию
из-за ненормального CFTR.
, 1995a; McAllister et al., 2005). Синтезу этих медиаторов способствуют несколько факторов транскрипции, включая AP-1, NF-kB и MAPK. Кроме того
к усиленной провоспалительной ветви, по-видимому, неадекватно снижены контррегуляторные пути, особенно
с участием ИЛ-10 и оксида азота (NO) (Bonfield et al. 1995б, 1999; Бальфур-Линн и др. 1996 год; Граземанн и др. 1997). Когда контррегуляторный контроль ненормальный, возникает дисбаланс, что приводит к длительному и избыточному медиаторному воспалению.
производство. Возможно, комбинация этих механизмов подпитывает деструктивный воспалительный каскад. Маловероятно
что одиночный дефект в одном проводящем пути объясняет всю гипертрофированную воспалительную реакцию. Несколько путей
вероятно, активируются (т. е. пути, которые активируют воспалительный ответ) или подавляются (т. е. пути, которые
прекратить воспалительную реакцию) в ответ на попытку клетки скорректировать основную физиологическую аномалию
из-за ненормального CFTR. Конечным результатом является нарушение тонкого баланса между про- и противовоспалительными звеньями.
и пути, способствующие активации и сохранению воспалительной реакции, являются предпочтительными. Схема воздуховода при муковисцидозе
видно на рисунке 1.
Конечным результатом является нарушение тонкого баланса между про- и противовоспалительными звеньями.
и пути, способствующие активации и сохранению воспалительной реакции, являются предпочтительными. Схема воздуховода при муковисцидозе
видно на рисунке 1.
Просмотреть увеличенную версию:
- Загрузить в виде слайда PowerPoint
Рис. 1.
Инфекция и воспаление легких при муковисцидозе. Заболевание легких при МВ представляет собой, по существу, эндобронхиальный/перибронхиальный процесс. Альвеолы не вовлекаться до поздней стадии болезни. При муковисцидозе дефект гена приводит к аномальной среде поверхности дыхательных путей. а затем к обструкции дыхательных путей слизью (представленной в виде аморфной серой области в центре дыхательных путей), хронической бактериальной инфекции и стойкого воспаления.
 Хотя существует несколько различных типов бактерий, которые инфицируют дыхательные пути при муковисцидозе,
S. aureus преобладает в начале жизни, но обычно уступает P. aeruginosa . Однако у большинства пациентов имеются полимикробные инфекции, что делает выбор адекватных антибиотиков для лечения
тяжелое легочное обострение. Бактериальная инфекция связана с сильной воспалительной реакцией, которая характеризуется
крупной нейтрофильной инфильтрацией. Другие воспалительные клетки также участвуют в воспалительной реакции, включая эпителиальные.
клетки, макрофаги, дендритные клетки, В-лимфоциты и Т-лимфоциты. Эти клетки выделяют множество воспалительных цитокинов и
медиаторы, усиливающие воспалительную реакцию. Воспалительная реакция неэффективна для уничтожения бактерий.
из дыхательных путей, но избыточное выделение медиаторов воспаления в эндобронхиальное и перибронхиальное пространство повреждает
стенок дыхательных путей и, в конечном итоге, привести к бронхоэктазам.
Хотя существует несколько различных типов бактерий, которые инфицируют дыхательные пути при муковисцидозе,
S. aureus преобладает в начале жизни, но обычно уступает P. aeruginosa . Однако у большинства пациентов имеются полимикробные инфекции, что делает выбор адекватных антибиотиков для лечения
тяжелое легочное обострение. Бактериальная инфекция связана с сильной воспалительной реакцией, которая характеризуется
крупной нейтрофильной инфильтрацией. Другие воспалительные клетки также участвуют в воспалительной реакции, включая эпителиальные.
клетки, макрофаги, дендритные клетки, В-лимфоциты и Т-лимфоциты. Эти клетки выделяют множество воспалительных цитокинов и
медиаторы, усиливающие воспалительную реакцию. Воспалительная реакция неэффективна для уничтожения бактерий.
из дыхательных путей, но избыточное выделение медиаторов воспаления в эндобронхиальное и перибронхиальное пространство повреждает
стенок дыхательных путей и, в конечном итоге, привести к бронхоэктазам. На этом рисунке основное внимание уделяется провоспалительным аспектам дыхательных путей при муковисцидозе.
воспаление. Нарушения контррегуляторных механизмов при МВ не показаны.
На этом рисунке основное внимание уделяется провоспалительным аспектам дыхательных путей при муковисцидозе.
воспаление. Нарушения контррегуляторных механизмов при МВ не показаны.
Предыдущий разделСледующий раздел
ТЕРАПИЯ, НАПРАВЛЕННАЯ НА БАКТЕРИАЛЬНУЮ ИНФЕКЦИЮ
Спектр микроорганизмов, особенно бактерий, которые были идентифицированы в дыхательных путях при муковисцидозе, намного шире, чем ранее высоко оценены (Tunney et al. 2008, 2011). Используя молекулярные методы, организмы, которые ранее не поддавались культивированию, особенно микроаэрофильные и анаэробные бактерии, были идентифицированы (Липума, 2012). Вирулентность этих организмов и их сложное взаимодействие в качестве микробиома дыхательных путей еще предстоит полностью установить. Тем не менее, есть некоторые исследования, которые предполагают, что разнообразие или отсутствие разнообразия в мокроте и БАЛ у людей с МВ связан с более тяжелым и хроническим заболеванием, и это может быть частично обусловлено антибактериальной терапией (Tunney et al.
 , 2011; Zhao et al., 2012).
, 2011; Zhao et al., 2012).
Антимикробная терапия при муковисцидозе имеет долгую историю, и эффективное лечение инфекции считается одним из ключевых достижений которые привели к улучшению исходов за последние 50 лет у людей с муковисцидозом (Döring et al. 2012). S. aureus был идентифицирован в 1949 г. как преобладающий патоген в культурах, взятых у детей раннего возраста с муковисцидозом. Впоследствии P. aeruginosa был идентифицирован как микроорганизм, связанный с бронхоэктазами и хроническим течением. С конца 1950-х годов, P. aeruginosa все чаще регистрировались у детей с муковисцидозом, а мукоидный фенотип для P. aeruginosa был впервые описан в 1966 г. (J Littlewood; www.cfmedicine.com). Поэтому специфическая антимикробная терапия при МВ направлена против этих микроорганизмов. В последующие десятилетия, ряд других доминирующих организмов создал проблемы для антибактериальной терапии.
 К ним относятся представители комплекса B. cepacia , S. maltophilia , виды Achromobacter и другие грамотрицательные инфекции. Нетуберкулезная микобактериальная инфекция также становится новой проблемой для
лечение антибиотиками людей с муковисцидозом.
К ним относятся представители комплекса B. cepacia , S. maltophilia , виды Achromobacter и другие грамотрицательные инфекции. Нетуберкулезная микобактериальная инфекция также становится новой проблемой для
лечение антибиотиками людей с муковисцидозом.
Предыдущий разделСледующий раздел
АНТИБИОТИЧНАЯ ПРОФИЛАКТИКА
Присутствие S. aureus в выделениях из дыхательных путей у людей с муковисцидозом побудило первых клиницистов рассмотреть вопрос об использовании антибиотиков для профилактики и контролировать стафилококковую инфекцию в первые годы (Smyth and Walters 2012). Этот тип лечения был и остается спорным в некоторых странах. В некоторых небольших исследованиях профилактическое лечение от диагноза с флуклоксациллином было связано со снижением частоты положительных Staphylococcal Культуры образцов из дыхательных путей и сокращение числа госпитализаций, но долгосрочных улучшений функции легких не наблюдалось.
 Эти наблюдения были продолжены клиническими испытаниями цефалексина, антибиотика более широкого спектра действия, которые не показали
любой эффективности. Но у пациентов, получавших длительную профилактику, наблюдалось увеличение частоты новых инфекций.
с P. aeruginosa .
Эти наблюдения были продолжены клиническими испытаниями цефалексина, антибиотика более широкого спектра действия, которые не показали
любой эффективности. Но у пациентов, получавших длительную профилактику, наблюдалось увеличение частоты новых инфекций.
с P. aeruginosa .
Эти наблюдения были подтверждены несколькими исследованиями реестра. В недавно обновленном Кокрейновском обзоре был представлен метаанализ четырех исследований, включающих 401 пациента в возрасте до семи лет (Smyth and Walters 2012). В этом анализе не было продемонстрировано значительного увеличения количества изолятов P. aeruginosa между обработанными и необработанными группами из опубликованных исследований, хотя наблюдалась тенденция к более низкому кумулятивному количеству. степень изоляции P. aeruginosa у пациентов, длительно лечившихся антибиотиками в течение 2–3 лет, и с более высокой частотой выделения от 4 до 6 лет.
 Эти исследования использовали
ряд антибиотиков, включая флуклоксациллин, ко-тримоксазол, цефадроксил и цефалексин. Непонятно, какая клиническая
Преимущества простого сокращения частоты посева S. aureus могут быть.
Эти исследования использовали
ряд антибиотиков, включая флуклоксациллин, ко-тримоксазол, цефадроксил и цефалексин. Непонятно, какая клиническая
Преимущества простого сокращения частоты посева S. aureus могут быть.
Антибиотикотерапия для
S. aureusS. aureus — очень распространенный микроорганизм, инфицирующий людей с муковисцидозом. Чаще всего это метициллин-чувствительный S. aureus (MSSA), но метициллин-устойчивый S. aureus (MRSA) становится все более распространенным в мокроте людей с муковисцидозом. Рост заболеваемости MRSA у людей с муковисцидозом вызывает особую озабоченность, поскольку он связан с более быстрой скоростью снижения функции легких и худшей выживаемостью. (Дасенбрук и др., 2008, 2010). Когда MSSA или MRSA идентифицируются в мокроте, имеет смысл предпринять попытку эрадикации. При MSSA назначают цефалексин, флуклоксациллин, ко-тримоксазол, а дополнительно у взрослых для этого могут быть использованы тетрациклины.
 Точно так же MRSA можно ликвидировать с помощью
комбинация препаратов, используемых клиницистами, включая ванкомицин, линезолид, рифампин, рифампицин, фузидиевую кислоту, тетрациклин,
и режимы на основе ко-тримоксазола. Несколько исследований в настоящее время пытаются определить наилучший режим лечения этого организма.
Точно так же антибиотики могут быть использованы для лечения обострений у людей, которые хронически инфицированы этим заболеванием.
организм.
Точно так же MRSA можно ликвидировать с помощью
комбинация препаратов, используемых клиницистами, включая ванкомицин, линезолид, рифампин, рифампицин, фузидиевую кислоту, тетрациклин,
и режимы на основе ко-тримоксазола. Несколько исследований в настоящее время пытаются определить наилучший режим лечения этого организма.
Точно так же антибиотики могут быть использованы для лечения обострений у людей, которые хронически инфицированы этим заболеванием.
организм.
Предыдущий разделСледующий раздел
АНТИБИОТИЧНАЯ ТЕРАПИЯ ПРИ ИНФЕКЦИИ, СВЯЗАННОЙ С
P. aeruginosaВ отличие от дебатов по поводу антибиотикопрофилактики S. aureus , в настоящее время не ведется дискуссий по антибиотикопрофилактике P. aeruginosa у людей с муковисцидозом (Döring et al. 2012). В настоящее время в Европе проводятся клинические испытания с использованием птичьих антител к иммуноглобулину Y, которые вводят в горло, чтобы выяснить, это новое вмешательство в лечение ротоглотки может предотвратить Приобретение P.
 aeruginosa в нижних дыхательных путях (EUDRACT-2011-000801-39).
aeruginosa в нижних дыхательных путях (EUDRACT-2011-000801-39).
Однако существует убедительное обоснование для эрадикационной терапии антибиотиками P. aeruginosa при муковисцидозе. Этот подход был поддержан Копенгагенским центром, который в ранних исследованиях этого вмешательства, используя историческую сравнительная когорта показала, что существуют убедительные доказательства того, что комбинация ингаляционного колистина и перорального ципрофлоксацина привели к примерно 80% успеха в Ликвидация P. aeruginosa (Валериус и др., 1991). Последующие исследования, такие как исследования ELITE и EPIC, показали, что ингаляция тобрамицина в течение 4 недель также является эффективным средством. эрадикационная терапия антибиотиками (Ratjen et al., 2010; Treggiari et al., 2011). В двух небольших исследованиях не было выявлено различий между этими двумя режимами с сопоставимой скоростью эрадикации (Taccetti et al.
 , 2012; Proesmans, 2013).
, 2012; Proesmans, 2013).
В настоящее время раннее вмешательство является рекомендуемой частью большинства руководств по лечению новой или повторной инфекции P. aeruginosa (Деринг и др., 2012). Менее ясно, какое лечение лучше всего использовать при неудачной эрадикации: колистин/ципрофлоксацин или ингаляционный тобрамицин. режимы должны быть. Недавняя рекомендация консенсусной группы заключалась в том, что после двух попыток эрадикации с помощью ингаляционного и пероральной терапии следует рассмотреть возможность внутривенного введения антисинегнойных антибиотиков. В Соединенном Королевстве в настоящее время проводится клиническое испытание (Torpedo; www.torpedo-cf.org.uk/index.html), в котором сравнивают колистин/ципрофлоксацин и внутривенные антибиотики.
Лечение хронической инфекции
P. aeruginosaПримерно у 75% людей с муковисцидозом P.
 aeruginosa в конечном итоге не удается уничтожить и возникает хроническая инфекция (Döring et al. 2012). Когда это происходит, бактерии часто имеют мукоидный фенотип и существуют в виде биопленки. Это и другие важные изменения
снижают эффективность врожденной защиты хозяина и снижают эффективность лечения антибиотиками (Williams and Davies, 2012). При развитии хронической инфекции важным и эффективным вмешательством является длительное лечение аэрозольными антибиотиками.
Тобрамицин (TOBI, Bramitob) и азтреонам лизин (Cayston) одобрены большинством регулирующих органов во всем мире.
Оба этих метода лечения продемонстрировали превосходство над плацебо в измерениях функции легких, качества жизни и снижении
при легочных обострениях (Döring et al., 2012). Колистин также используется в хронической супрессивной терапии в форме распыления. Недавно появились тобрамицин и колистин.
превратились в порошковые ингаляционные антибиотики.
aeruginosa в конечном итоге не удается уничтожить и возникает хроническая инфекция (Döring et al. 2012). Когда это происходит, бактерии часто имеют мукоидный фенотип и существуют в виде биопленки. Это и другие важные изменения
снижают эффективность врожденной защиты хозяина и снижают эффективность лечения антибиотиками (Williams and Davies, 2012). При развитии хронической инфекции важным и эффективным вмешательством является длительное лечение аэрозольными антибиотиками.
Тобрамицин (TOBI, Bramitob) и азтреонам лизин (Cayston) одобрены большинством регулирующих органов во всем мире.
Оба этих метода лечения продемонстрировали превосходство над плацебо в измерениях функции легких, качества жизни и снижении
при легочных обострениях (Döring et al., 2012). Колистин также используется в хронической супрессивной терапии в форме распыления. Недавно появились тобрамицин и колистин.
превратились в порошковые ингаляционные антибиотики. Ингаляционный порошок тобрамицина (TobiPodhaler) одобрен EMA, а также
находится на рассмотрении FDA, а ингаляционный порошок колистина (Colobreathe) был одобрен EMA для лечения (Konstan et al. 2011; Schuster et al. 2012). Оба этих препарата не уступают по ключевым клиническим результатам тобрамицину, доставляемому с помощью небулайзера.
усиление кашля как общий побочный эффект.
Ингаляционный порошок тобрамицина (TobiPodhaler) одобрен EMA, а также
находится на рассмотрении FDA, а ингаляционный порошок колистина (Colobreathe) был одобрен EMA для лечения (Konstan et al. 2011; Schuster et al. 2012). Оба этих препарата не уступают по ключевым клиническим результатам тобрамицину, доставляемому с помощью небулайзера.
усиление кашля как общий побочный эффект.
В целом ингаляционные антисинегнойные антибиотики снижают бактериальную нагрузку (измеряется в КОЕ/г мокроты), улучшают функцию легких и качество жизни, а также снизить частоту легочных обострений (Döring et al., 2012). Колистин вводят каждый день, тогда как тобрамицин разрешен для применения в качестве терапии через месяц. Много пациентов описывают усиление симптомов и снижение ОФВ 1 в течение месяца без приема тобрамицина. Поэтому многие пациенты переключаются между двумя разными ингаляционными антибиотиками.
 Оптимальный режим
для аэрозольной антибиотикотерапии, так как долгосрочная супрессивная терапия еще не определена. Маловероятно, что рандомизированный
контролируемое исследование позволит провести любые дальнейшие прямые сравнения между режимами или ответить на сложный вопрос о том, является ли непрерывным
Небулайзерные антибиотики с использованием альтернативных режимов, например, чередования тобрамицина, азтреонама, лизина и колистина, будут
превосходить текущие рекомендуемые режимы «месяц-выход-месяц-включено».
Оптимальный режим
для аэрозольной антибиотикотерапии, так как долгосрочная супрессивная терапия еще не определена. Маловероятно, что рандомизированный
контролируемое исследование позволит провести любые дальнейшие прямые сравнения между режимами или ответить на сложный вопрос о том, является ли непрерывным
Небулайзерные антибиотики с использованием альтернативных режимов, например, чередования тобрамицина, азтреонама, лизина и колистина, будут
превосходить текущие рекомендуемые режимы «месяц-выход-месяц-включено».
Несколько других ингаляционных антибиотиков против P. aeruginosa находятся в разработке. Две формы левофлоксацина, ципрофлоксацин в виде порошкового ингалятора и ципрофлоксацин и амикацин поскольку липосомальные препараты находятся на разных стадиях разработки и могут стать доступными в ближайшем будущем (Döring et al.
 2012).
2012).
Лечение обострений у пациентов с хронической инфекцией
P. aeruginosaЛегочные обострения (PEs) являются важным событием у людей с муковисцидозом. Эти явления связаны с увеличением легочной симптомы, системные симптомы, включая потерю веса, иногда новые клинические признаки, физиологические изменения функции легких и часто свидетельствует о местном и системном воспалении. Частота легочных обострений связана с более быстрым снижением в FEV 1 и снижение выживаемости (Smyth and Elborn 2008; Döring et al. 2012). Таким образом, профилактика легочных обострений является ключевым вмешательством, и имеются убедительные доказательства того, что длительные супрессивные антибиотикотерапия, сопутствующая человеческая ДНКаза (Пульмозим), азитромицин и ингаляционный гипертонический раствор сокращают время до следующего обострения в клинических испытаниях и, экстраполируя, вероятно, уменьшить частоту этих событий у людей с СР.
 Оптимизация долгосрочного лечения для уменьшения этих событий и воздействия воспалительных повреждений, которые они оказывают на легкие у людей.
при муковисцидозе является критически важным вмешательством (Stenbit and Flume 2011).
Оптимизация долгосрочного лечения для уменьшения этих событий и воздействия воспалительных повреждений, которые они оказывают на легкие у людей.
при муковисцидозе является критически важным вмешательством (Stenbit and Flume 2011).
Оптимизация антибактериальной терапии и продолжительности лечения имеет важное значение при лечении легочных обострений. Есть некоторые доказательства того, что около 25% легочных обострений приводят к неспособности вернуться к исходной функции легких и/или быстрому рецидиву (Сандерс и др., 2010; Стенбит и Флюм, 2011; Паркинс и др., 2012). Подбор антибиотиков для лечения таких обострений во многом эмпирический. Использование современных методов для определения чувствительность к противомикробным препаратам in vitro, по-видимому, не улучшает результаты (Döring et al. 2012). Это особая проблема с P. aeruginosa , поскольку при повторной терапии антибиотиками у этих микроорганизмов развивается резистентность.
 Однако ответ на антибиотики не появляется
напрямую связаны с чувствительностью in vitro, которая в настоящее время определяется в микробиологических лабораториях. Выбор начального
назначение антибиотиков для лечения легочного обострения часто основывается на тестах на чувствительность к антибиотикам и зависит от пациента.
переносимость. Если клинический ответ не оптимален, часто в схему антибиотикотерапии вносятся изменения на основании клинического опыта.
независимо от теста на чувствительность.
Однако ответ на антибиотики не появляется
напрямую связаны с чувствительностью in vitro, которая в настоящее время определяется в микробиологических лабораториях. Выбор начального
назначение антибиотиков для лечения легочного обострения часто основывается на тестах на чувствительность к антибиотикам и зависит от пациента.
переносимость. Если клинический ответ не оптимален, часто в схему антибиотикотерапии вносятся изменения на основании клинического опыта.
независимо от теста на чувствительность.
Существует хорошее историческое и текущее обоснование использования комбинации пенициллина пролонгированного действия и аминогликозида. Традиционно эта терапия проводилась в течение 14 дней, хотя в недавнем исследовании на основе регистра 10 дней может быть достаточным периодом. времени для большинства пациентов (Van Devanter et al.
 , 2010). Однако этот подход не подвергался проспективному исследованию.
, 2010). Однако этот подход не подвергался проспективному исследованию.
Предыдущий разделСледующий раздел
ЛЕЧЕНИЕ ДРУГИМИ БАКТЕРИАЛЬНЫМИ ПАТОГЕНАМИ ПРИ МВ
S. maltophilia и Achromobacter SpeciesS. maltophilia и Виды Achromobacter обычно выделяют в мокроте при муковисцидозе, хотя их распространенность варьирует. Отдельные центры сообщили о до 25% преобладание того или иного организма. Клиническое значение этих организмов трудно определить, хотя ясно, что у отдельных пациентов с любой из этих бактерий в качестве основного возбудителя может наблюдаться прогрессирующее ухудшение состояния легких. функции и легочные обострения. Против этих бактерий может быть полезен ряд антибиотиков, включая тетрациклины, ко-тримоксазол, колистин и пиперациллин/тазобактам. Исследования по эрадикации у людей, инфицированных этим вирусом, не проводились.
 бактерии, но логично попытаться очистить эти организмы, если это возможно. Ингаляционный колистин можно использовать в течение S. maltophilia , а комбинации указанных выше антибиотиков можно использовать для лечения обострений (Döring et al. 2012).
бактерии, но логично попытаться очистить эти организмы, если это возможно. Ингаляционный колистин можно использовать в течение S. maltophilia , а комбинации указанных выше антибиотиков можно использовать для лечения обострений (Döring et al. 2012).
B. cepacia Сложные штаммыЛечение штаммов комплекса B. cepacia весьма проблематично. В целом, члены этого комплекса обладают природной устойчивостью к антибиотикам, и Burkholderia cenocepacia , которая исторически была наиболее распространенной Burkholderia у людей с муковисцидозом почти всегда устойчив к кастрюле. Антибиотики длительного действия, рекомендованные для лечения пациентов, отсутствуют. при хронической инфекции комплексными штаммами B. cepacia , а недавнее исследование ингаляционного азтреонама лизина не показало пользы. Внутривенное лечение антибиотиками основано в нескольких исследованиях, которые предполагают, что тетрациклин, ко-тримоксазол, хлорамфеникол, колистин, цефтазидим, меропенем, и комбинации пиперациллин/тазобактам могут иметь клиническую эффективность (Döring et al.
 2012).
2012).
Нетуберкулезная микобактериальная инфекция
Нетуберкулезная микобактериальная инфекция представляет собой новую область, которая в настоящее время вызывает трудности в диагностике и лечении. Несколько нетуберкулезных микобактерий были выделены у людей с муковисцидозом, хотя преобладающими группами являются микроорганизмы Mycobacterium avium и Mycobacterium abscessus . Инфекция M.abscessus при МВ и других хронических заболеваниях легких связана с особыми проблемами (Döring et al. 2012). Лечение обоих организмов требует длительной терапии комбинацией пероральных, внутривенных и/или ингаляционных антимикобактериальных препаратов. агенты. Сложные организмы Mycobacterium avium обычно лечат комбинациями этамбутола, рифампина, макролидов и ингаляционного амикацина. За Mycobacterium abscessus , используются комбинации амикацина, линезолида, макролидов, цефокситина, тигициклина и/или меропенема.
 В настоящее время международное
в настоящее время разрабатываются руководящие принципы, которые помогут в дальнейшем направлять лечение этой сложной группы бактерий.
В настоящее время международное
в настоящее время разрабатываются руководящие принципы, которые помогут в дальнейшем направлять лечение этой сложной группы бактерий.
Другие виды бактерий
Многие другие виды бактерий обнаруживаются в микробиоте дыхательных путей у людей с муковисцидозом. Лечение таких организмов как виды Streptococcus и анаэробные бактерии, такие как Prevotella , Veillonella , Rothia и Actinomyces видов, не ясно (Tunney et al. 2011; Zhao et al. 2012). В ближайшие несколько лет могут произойти изменения в нашем восприятии лечения антибиотиками, поскольку второе поколение секвенирование позволяет лучше понять сложную микробиоту дыхательных путей у людей с муковисцидозом. Антимикробная терапия остается ключевой краеугольный камень модуляции инфекции и воспаления при муковисцидозе.
Предыдущий разделСледующий раздел
ТЕРАПИЯ, НАПРАВЛЕННАЯ НА ВОСПАЛИТЕЛЬНУЮ РЕАКЦИЮ ДЫХАТЕЛЬНЫХ ПУТЕЙ МВ
Воздействие на воспалительную реакцию оправдано, поскольку это основной процесс, ведущий к разрушению легких.
 Несколько шагов
в патофизиологическом каскаде могут быть нацелены. Однако эффективность на любом этапе может быть полезной. Раннее противовоспалительное
исследования лекарственных средств были сосредоточены на системных и ингаляционных кортикостероидах, ибупрофене и других нестероидных противовоспалительных препаратах (НПВП).
Многие противовоспалительные препараты изучались при муковисцидозе с 19 лет.90. Хотя многие из них были переведены со скамьи в клиническую
испытания, очень немногие рекомендуются для клинического использования (таблица 2). Объем этого обзора не позволяет подробно обсудить все эти препараты. В этом обзоре основное внимание уделяется препаратам, которые
подверглись углубленной оценке или более поздним разработкам. Сначала рассматриваются кортикостероиды и ибупрофен, затем цитокины.
и антицитокины, модуляторы внутриклеточной передачи сигналов, антиоксиданты, ингибиторы протеазы и другие противовоспалительные средства.
Несколько шагов
в патофизиологическом каскаде могут быть нацелены. Однако эффективность на любом этапе может быть полезной. Раннее противовоспалительное
исследования лекарственных средств были сосредоточены на системных и ингаляционных кортикостероидах, ибупрофене и других нестероидных противовоспалительных препаратах (НПВП).
Многие противовоспалительные препараты изучались при муковисцидозе с 19 лет.90. Хотя многие из них были переведены со скамьи в клиническую
испытания, очень немногие рекомендуются для клинического использования (таблица 2). Объем этого обзора не позволяет подробно обсудить все эти препараты. В этом обзоре основное внимание уделяется препаратам, которые
подверглись углубленной оценке или более поздним разработкам. Сначала рассматриваются кортикостероиды и ибупрофен, затем цитокины.
и антицитокины, модуляторы внутриклеточной передачи сигналов, антиоксиданты, ингибиторы протеазы и другие противовоспалительные средства.
Посмотреть эту таблицу:
Таблица 2.
Противовоспалительная терапия, оцененная при МВ
Предыдущий разделСледующий раздел
КОРТИКОСТЕРОИДЫ
Кортикостероиды были первыми противовоспалительными препаратами, изученными при МВ. Они уменьшают образование слизи и отек; запрещать хемотаксис, адгезия и активация лейкоцитов; ингибировать активацию NF-κB; и мешают синтезу или действиям медиаторов воспаления. В нескольких исследованиях оценивали кортикостероиды в качестве хронической терапии для ослабления воспаления дыхательных путей при муковисцидозе. Два 4-летних двойных слепых плацебо-контролируемых исследования пероральных кортикостероидов заложили основу для будущих противовоспалительных препаратов. испытаний (Auerbach et al. 1985; Эйген и др. 1995). В этих исследованиях прием кортикостероидов через день был связан с улучшением функции легких, улучшением прибавки в весе и меньшим госпитализации.
 В одном испытании положительное влияние на функцию легких наблюдалось в первую очередь у пациентов, инфицированных P. aeruginosa (Eigen et al. 1995). Побочные эффекты, в том числе нарушение толерантности к глюкозе, нарушение роста и образование катаракты, ограничивают долгосрочное практическое применение препарата.
применение через день пероральных кортикостероидов. В последующем исследовании дефицит роста сохранялся после прекращения терапии.
(Лай и др., 2000). Ввиду этих результатов и других известных видов токсичности кортикостероидов, включая остеопению, остеопороз и скелетные
мышечная слабость, длительное применение системных кортикостероидов для замедления снижения функции легких не рекомендуется (Flume et al., 2007).
В одном испытании положительное влияние на функцию легких наблюдалось в первую очередь у пациентов, инфицированных P. aeruginosa (Eigen et al. 1995). Побочные эффекты, в том числе нарушение толерантности к глюкозе, нарушение роста и образование катаракты, ограничивают долгосрочное практическое применение препарата.
применение через день пероральных кортикостероидов. В последующем исследовании дефицит роста сохранялся после прекращения терапии.
(Лай и др., 2000). Ввиду этих результатов и других известных видов токсичности кортикостероидов, включая остеопению, остеопороз и скелетные
мышечная слабость, длительное применение системных кортикостероидов для замедления снижения функции легких не рекомендуется (Flume et al., 2007).
Побочные эффекты, связанные с системными кортикостероидами, вызвали исследования ингаляционных кортикостероидов (ICS). Вдыхаемый может принести пользу с меньшим риском, чем системное введение, но системное введение может быть необходимо, чтобы повлиять на миграции нейтрофилов.
 Постоянное использование ICS было связано с более медленным снижением функции легких. Тем не менее, ICS также используют
был связан со снижением массы тела и роста по отношению к возрасту, а также увеличением использования инсулина и пероральных гипогликемических средств в одном
большое обсервационное исследование (Ren et al. 2008). В другом обсервационном исследовании ИКС были связаны с более медленным ОФВ9.1201 1 снижение числа детей с муковисцидозом в возрасте 6–12 лет, но не в других возрастных группах (De Boeck et al., 2011). В рандомизированных плацебо-клинических исследованиях преимущества ИКС не были показаны. Ни одно из испытаний ИКС при МВ не показало убедительных результатов.
воздействие на функцию легких или маркеры воспаления дыхательных путей (Ross et al., 2009). Этим исследованиям препятствовали небольшие исследуемые популяции и короткие периоды наблюдения. В крупном проспективном многоцентровом исследовании
отмена ICS на 6-месячный период не была связана со значительным ухудшением заболевания легких при МВ (Balfour-Lynn et al.
Постоянное использование ICS было связано с более медленным снижением функции легких. Тем не менее, ICS также используют
был связан со снижением массы тела и роста по отношению к возрасту, а также увеличением использования инсулина и пероральных гипогликемических средств в одном
большое обсервационное исследование (Ren et al. 2008). В другом обсервационном исследовании ИКС были связаны с более медленным ОФВ9.1201 1 снижение числа детей с муковисцидозом в возрасте 6–12 лет, но не в других возрастных группах (De Boeck et al., 2011). В рандомизированных плацебо-клинических исследованиях преимущества ИКС не были показаны. Ни одно из испытаний ИКС при МВ не показало убедительных результатов.
воздействие на функцию легких или маркеры воспаления дыхательных путей (Ross et al., 2009). Этим исследованиям препятствовали небольшие исследуемые популяции и короткие периоды наблюдения. В крупном проспективном многоцентровом исследовании
отмена ICS на 6-месячный период не была связана со значительным ухудшением заболевания легких при МВ (Balfour-Lynn et al. , 2006). У пациентов, у которых прием стероидов был прекращен, не отмечалось ухудшения функции легких, повышения потребности в пероральном или внутривенном введении
антибиотики, или более короткое время до легочного обострения. Таким образом, хотя ингаляционные стероиды могут быть эффективны у пациентов с
сосуществующей астмой, их использование в качестве противовоспалительного средства при муковисцидозе не обосновано. Возможные долгосрочные осложнения
ИКС не были адекватно оценены при муковисцидозе. Следует соблюдать осторожность при назначении ИГКС пациентам с муковисцидозом. кистозный
Экспертная группа Fibrosis Foundation рекомендовала не применять ИКС в течение длительного времени у пациентов с муковисцидозом старше 6 лет, которые не получали
имеют сопутствующую астму или аллергический бронхолегочный аспергиллез (АБЛА) (Flume et al., 2007).
, 2006). У пациентов, у которых прием стероидов был прекращен, не отмечалось ухудшения функции легких, повышения потребности в пероральном или внутривенном введении
антибиотики, или более короткое время до легочного обострения. Таким образом, хотя ингаляционные стероиды могут быть эффективны у пациентов с
сосуществующей астмой, их использование в качестве противовоспалительного средства при муковисцидозе не обосновано. Возможные долгосрочные осложнения
ИКС не были адекватно оценены при муковисцидозе. Следует соблюдать осторожность при назначении ИГКС пациентам с муковисцидозом. кистозный
Экспертная группа Fibrosis Foundation рекомендовала не применять ИКС в течение длительного времени у пациентов с муковисцидозом старше 6 лет, которые не получали
имеют сопутствующую астму или аллергический бронхолегочный аспергиллез (АБЛА) (Flume et al., 2007).
Предыдущий разделСледующий раздел
ИБУПРОФЕН
НПВП обладают свойствами, подобными кортикостероидам, но имеют меньше побочных эффектов.
 Ибупрофен получил наибольшее внимание
при муковисцидозе, в основном потому, что он обладает специфической активностью в отношении нейтрофилов. Хемотаксис нейтрофилов в эпителий слизистой значительно
снижается при пероральном приеме ибупрофена, что приводит к пиковой концентрации в плазме >50 мкг/мл (Konstan et al., 2003). В 4-летнем двойном слепом плацебо-контролируемом клиническом исследовании, проведенном в США у пациентов с муковисцидозом, высокие дозы дважды в день
ибупрофен ассоциировался с более медленным снижением показателей легочной функции, лучшим сохранением массы тела,
меньшее число госпитализаций и лучшие показатели рентгенографии грудной клетки по Брасфилду без значительных побочных эффектов (Konstan et al. 19).95). Положительный эффект был наиболее выражен у самых молодых пациентов (5–13 лет). 2-летний плацебо-контролируемый многоцентровый
исследование, проведенное в Канаде у 145 детей с муковисцидозом, также показало положительный эффект ибупрофена на функцию легких (Lands et al.
Ибупрофен получил наибольшее внимание
при муковисцидозе, в основном потому, что он обладает специфической активностью в отношении нейтрофилов. Хемотаксис нейтрофилов в эпителий слизистой значительно
снижается при пероральном приеме ибупрофена, что приводит к пиковой концентрации в плазме >50 мкг/мл (Konstan et al., 2003). В 4-летнем двойном слепом плацебо-контролируемом клиническом исследовании, проведенном в США у пациентов с муковисцидозом, высокие дозы дважды в день
ибупрофен ассоциировался с более медленным снижением показателей легочной функции, лучшим сохранением массы тела,
меньшее число госпитализаций и лучшие показатели рентгенографии грудной клетки по Брасфилду без значительных побочных эффектов (Konstan et al. 19).95). Положительный эффект был наиболее выражен у самых молодых пациентов (5–13 лет). 2-летний плацебо-контролируемый многоцентровый
исследование, проведенное в Канаде у 145 детей с муковисцидозом, также показало положительный эффект ибупрофена на функцию легких (Lands et al. , 2007). Результаты анализа данных наблюдений из реестра пациентов CF Foundation показали, что клинические
применение ибупрофена у 1365 детей с муковисцидозом, получавших лечение в среднем в течение 4 лет, снижало годовой уровень ОФВ 1 снижение на 29% по сравнению с теми, кто не лечился ибупрофеном (Konstan et al. 2007).
, 2007). Результаты анализа данных наблюдений из реестра пациентов CF Foundation показали, что клинические
применение ибупрофена у 1365 детей с муковисцидозом, получавших лечение в среднем в течение 4 лет, снижало годовой уровень ОФВ 1 снижение на 29% по сравнению с теми, кто не лечился ибупрофеном (Konstan et al. 2007).
Тем не менее, ибупрофен не получил широкого распространения, в основном из-за логистических проблем, связанных с необходимостью установить дозу для каждого пациента с помощью 3-часового фармакокинетического теста и опасений, связанных с побочными эффектами препарата (Констан 2008). По данным реестра пациентов Фонда CF США, использование ибупрофена связано с желудочно-кишечными кровотечениями, но встречается редко (ежегодная заболеваемость 0,37% против 0,14% у тех, кто не лечился ибупрофеном [Konstan et al. 2007]). Одновременное применение антацидов, ингибиторов протонной помпы или мизопростола (PGE 1 аналог ), вероятно, ограничит это нежелательное явление.
 Почечная недостаточность, связанная с терапией ибупрофеном, была предметом
немного сообщений о случаях, но данные регистра CF Foundation свидетельствуют о том, что частота почечной недостаточности не увеличивается среди пациентов с МВ
лечили ибупрофеном (Konstan et al., 2007). Таким образом, преимущества этой терапии, по-видимому, перевешивают связанные с ней риски. Группа экспертов рекомендовала высокие дозы ибупрофена
для пациентов с муковисцидозом с легким заболеванием легких (Flume et al., 2007). А Кокрановский обзор также пришел к выводу, что «высокие дозы ибупрофена могут замедлить прогрессирование заболевания легких у людей с муковисцидозом, особенно у детей,
и это говорит о том, что стратегии модуляции воспаления легких могут быть полезны для людей с муковисцидозом» (Lands and Stanojevic 2007).
Почечная недостаточность, связанная с терапией ибупрофеном, была предметом
немного сообщений о случаях, но данные регистра CF Foundation свидетельствуют о том, что частота почечной недостаточности не увеличивается среди пациентов с МВ
лечили ибупрофеном (Konstan et al., 2007). Таким образом, преимущества этой терапии, по-видимому, перевешивают связанные с ней риски. Группа экспертов рекомендовала высокие дозы ибупрофена
для пациентов с муковисцидозом с легким заболеванием легких (Flume et al., 2007). А Кокрановский обзор также пришел к выводу, что «высокие дозы ибупрофена могут замедлить прогрессирование заболевания легких у людей с муковисцидозом, особенно у детей,
и это говорит о том, что стратегии модуляции воспаления легких могут быть полезны для людей с муковисцидозом» (Lands and Stanojevic 2007).
Предыдущий разделСледующий раздел
ЦИТОКИНЫ И АНТЦИТОКИНЫ
После первых испытаний кортикостероидов появилось много новых противовоспалительных препаратов для лечения других болезни.
 Противовоспалительные цитокины и антитела к провоспалительным цитокинам могут быть эффективны при муковисцидозе. Большинство цитокинов
являются плейоморфными, и хотя у одних преобладает провоспалительный эффект, у других преобладает противовоспалительный эффект.
последствия. ИЛ-10 обладает многими противовоспалительными свойствами. Ингибирует продукцию многих провоспалительных цитокинов,
ингибирует активацию NF-κB, индуцирует апоптоз нейтрофилов и снижает презентацию антигена и стимуляцию Т-клеток. Потому что
ИЛ-10 купирует воспалительную реакцию, его дефицит, как показано при МВ (Bonfield et al. 1999), может привести к стойкому воспалению даже после устранения раздражителя. Дефицит IL-10 усугубляет эндобронхиальное воспаление
у мышей, инфицированных P. aeruginosa (Chmiel et al. 2002b). Введение IL-10 инфицированным мышам показало благотворное влияние на воспаление дыхательных путей (Chmiel et al.
Противовоспалительные цитокины и антитела к провоспалительным цитокинам могут быть эффективны при муковисцидозе. Большинство цитокинов
являются плейоморфными, и хотя у одних преобладает провоспалительный эффект, у других преобладает противовоспалительный эффект.
последствия. ИЛ-10 обладает многими противовоспалительными свойствами. Ингибирует продукцию многих провоспалительных цитокинов,
ингибирует активацию NF-κB, индуцирует апоптоз нейтрофилов и снижает презентацию антигена и стимуляцию Т-клеток. Потому что
ИЛ-10 купирует воспалительную реакцию, его дефицит, как показано при МВ (Bonfield et al. 1999), может привести к стойкому воспалению даже после устранения раздражителя. Дефицит IL-10 усугубляет эндобронхиальное воспаление
у мышей, инфицированных P. aeruginosa (Chmiel et al. 2002b). Введение IL-10 инфицированным мышам показало благотворное влияние на воспаление дыхательных путей (Chmiel et al. , 1999). Запланированное клиническое испытание препарата было прекращено по причинам, не связанным с муковисцидозом, но это остается интересным терапевтическим направлением.
вариант. Интерферон-γ, другой цитокин с противовоспалительным действием, не улучшал легочную функцию и не изменял мокроту.
медиаторы воспаления в многоцентровом клиническом исследовании, несмотря на его способность восстанавливать контррегуляторные функции в клетках муковисцидоза.
моделей (Мосс и др., 2005).
, 1999). Запланированное клиническое испытание препарата было прекращено по причинам, не связанным с муковисцидозом, но это остается интересным терапевтическим направлением.
вариант. Интерферон-γ, другой цитокин с противовоспалительным действием, не улучшал легочную функцию и не изменял мокроту.
медиаторы воспаления в многоцентровом клиническом исследовании, несмотря на его способность восстанавливать контррегуляторные функции в клетках муковисцидоза.
моделей (Мосс и др., 2005).
Альтернативным подходом к введению противовоспалительных цитокинов может быть ингибирование специфических провоспалительных медиаторов. Антитела к ICAM-1 и IL-8 оценивались в доклинических исследованиях, но никогда не применялись в клинических испытаниях. Ил-17, провоспалительный цитокин, участвующий в передаче сигналов клетками TH-17, повышен в легких при муковисцидозе (McAllister et al.
 2005; Dubin and Kolls 2007) и играет важную роль в рекрутировании нейтрофилов в дыхательные пути в ответ на инфекционные стимулы. Антитела к ИЛ-17
снижение нейтрофилии дыхательных путей у мышей, подвергшихся воздействию липополисахарида (ЛПС) (Ferretti et al. 2003). Недавно были завершены клинические испытания анти-ИЛ-17 при ревматоидном артрите и псориазе. Учитывая сходство
между воспалением легких при МВ и этими гипервоспалительными состояниями анти-ИЛ-17 можно рассматривать для лечения МВ.
2005; Dubin and Kolls 2007) и играет важную роль в рекрутировании нейтрофилов в дыхательные пути в ответ на инфекционные стимулы. Антитела к ИЛ-17
снижение нейтрофилии дыхательных путей у мышей, подвергшихся воздействию липополисахарида (ЛПС) (Ferretti et al. 2003). Недавно были завершены клинические испытания анти-ИЛ-17 при ревматоидном артрите и псориазе. Учитывая сходство
между воспалением легких при МВ и этими гипервоспалительными состояниями анти-ИЛ-17 можно рассматривать для лечения МВ.
Предыдущий разделСледующий раздел
ЭЙКОЗАНОИДНЫЕ МОДУЛЯТОРЫ
LTB 4 , мощный хемоаттрактант нейтрофилов, присутствует в высоких концентрациях в дыхательных путях при муковисцидозе (Konstan et al. 1993). BIIL 284 BS (амелубант), специфический антагонист рецептора LTB 4 , изучался при МВ, но исследование было прекращено досрочно из-за статистически значимого увеличения при серьезных нежелательных явлениях, связанных с легкими, у взрослых, получавших BIIL 284 BS (Konstan et al.
 , 2005). Одно из возможных объяснений состоит в том, что LTB 4 оказывает другой ранее неизвестный положительный эффект при муковисцидозе, а его ингибирование вредно. Более правдоподобное объяснение
Возможно, ингибирующее действие BIIL 284 BS на путь LTB 4 было слишком сильным, что приводило к нарушению антимикробной защиты и повышало риск обострения. Несмотря на,
результаты этого исследования показывают, что необходимо соблюдать осторожность при выборе противовоспалительного средства для будущих клинических испытаний.
, 2005). Одно из возможных объяснений состоит в том, что LTB 4 оказывает другой ранее неизвестный положительный эффект при муковисцидозе, а его ингибирование вредно. Более правдоподобное объяснение
Возможно, ингибирующее действие BIIL 284 BS на путь LTB 4 было слишком сильным, что приводило к нарушению антимикробной защиты и повышало риск обострения. Несмотря на,
результаты этого исследования показывают, что необходимо соблюдать осторожность при выборе противовоспалительного средства для будущих клинических испытаний.
Дефицит некоторых жирных кислот может способствовать воспалению легких при МВ. Увеличивается содержание арахидоновой кислоты и снижение уровня докозагексаеновой кислоты (ДГК) у мышей cftr -/- (Freedman et al. 1999). Исследователи показали, что пероральное введение DHA cftr -/- мышам корректировало дисбаланс липидов и обращало вспять наблюдаемые патологические проявления (Freedman et al.
 2002; Beharry et al. 2007). Было проведено несколько исследований добавок ДГК у пациентов с муковисцидозом (Van Biervliet et al., 2008; Aldamiz-Echevarria et al., 2009).). К сожалению, доза ДГК, размер исследования, продолжительность лечения и показатели исхода сильно различаются. Немногие являются плацебо-контролируемыми,
а некоторые не проявляют клинического влияния на функцию легких, возможно, из-за коротких периодов наблюдения. Несмотря на эти недостатки,
совокупные данные этих исследований показывают, что пероральный прием ДГК может эффективно повышать содержание фосфолипидов в сыворотке крови.
концентрации этой незаменимой жирной кислоты, и что это может иметь благотворное влияние на здоровье, включая улучшение состояния легких.
функция. Чтобы подтвердить это утверждение, необходимы более крупные плацебо-контролируемые испытания с адекватным периодом наблюдения.
2002; Beharry et al. 2007). Было проведено несколько исследований добавок ДГК у пациентов с муковисцидозом (Van Biervliet et al., 2008; Aldamiz-Echevarria et al., 2009).). К сожалению, доза ДГК, размер исследования, продолжительность лечения и показатели исхода сильно различаются. Немногие являются плацебо-контролируемыми,
а некоторые не проявляют клинического влияния на функцию легких, возможно, из-за коротких периодов наблюдения. Несмотря на эти недостатки,
совокупные данные этих исследований показывают, что пероральный прием ДГК может эффективно повышать содержание фосфолипидов в сыворотке крови.
концентрации этой незаменимой жирной кислоты, и что это может иметь благотворное влияние на здоровье, включая улучшение состояния легких.
функция. Чтобы подтвердить это утверждение, необходимы более крупные плацебо-контролируемые испытания с адекватным периодом наблюдения.
Предыдущий разделСледующий раздел
МОДУЛЯТОРЫ ВНУТРИКЛЕТОЧНОЙ СИГНАЛИЗАЦИИ
Поскольку цитокины способствуют чрезмерному воспалительному ответу при муковисцидозе, кажется логичным воздействовать на сигнальные пути, ответственные за для регулирования их производства.
 К сожалению, нет единого мнения о том, что это за пути и как они могут взаимодействовать.
с основным дефектом при CF. Высокие дозы ибупрофена и ИЛ-10 ингибируют активацию NF-κB, тем самым подавляя воспалительный процесс.
ответ на транскрипционном уровне. Другие препараты, которые ограничивают транскрипцию провоспалительных молекул, могут быть полезны при муковисцидозе.
Другой механизм ингибирования активности NF-κB происходит через активацию рецептора, активирующего пролиферацию пероксисом (PPAR).
с тиазолидиндионами или глитазонами (Ruan et al. 2003; Vanden Berghe et al. 2003; Zingarelli et al. 2003). В тканях муковисцидоза дефицит PPAR (Ollero et al. 2004; Perez et al. 2008). Снижение экспрессии PPAR приводит к дисбалансу между IκB и NF-κB и способствует усилению воспаления. Активация
PPAR может подавлять воспалительную реакцию при муковисцидозе. Один из механизмов действия ибупрофена при муковисцидозе заключается в ингибировании
NF-κB путем активации PPARγ (Jaradat et al.
К сожалению, нет единого мнения о том, что это за пути и как они могут взаимодействовать.
с основным дефектом при CF. Высокие дозы ибупрофена и ИЛ-10 ингибируют активацию NF-κB, тем самым подавляя воспалительный процесс.
ответ на транскрипционном уровне. Другие препараты, которые ограничивают транскрипцию провоспалительных молекул, могут быть полезны при муковисцидозе.
Другой механизм ингибирования активности NF-κB происходит через активацию рецептора, активирующего пролиферацию пероксисом (PPAR).
с тиазолидиндионами или глитазонами (Ruan et al. 2003; Vanden Berghe et al. 2003; Zingarelli et al. 2003). В тканях муковисцидоза дефицит PPAR (Ollero et al. 2004; Perez et al. 2008). Снижение экспрессии PPAR приводит к дисбалансу между IκB и NF-κB и способствует усилению воспаления. Активация
PPAR может подавлять воспалительную реакцию при муковисцидозе. Один из механизмов действия ибупрофена при муковисцидозе заключается в ингибировании
NF-κB путем активации PPARγ (Jaradat et al. 2001; Davis et al. 2003). Троглитазон и циглитазон активируют PPAR в первичных эпителиальных клетках дыхательных путей при муковисцидозе и эпителиальных клеточных линиях при муковисцидозе и снижают
продукция провоспалительных медиаторов в ответ на P. aeruginosa (Перес и др., 2008 г.). 28-дневное клиническое исследование пиоглитазона не показало положительного влияния на медиаторы воспаления мокроты (Konstan et al., 2009). Однако это могло произойти из-за того, что доза пиоглитазона была недостаточной для ингибирования воспаления, продолжительность
исследование было слишком коротким, количество субъектов было слишком маленьким ( N = 20), или измерения мокроты могли быть недостаточно чувствительными для обнаружения незначительных изменений. Хотя это исследование не показало
положительный эффект, необходима дальнейшая оценка глитазонов при муковисцидозе.
2001; Davis et al. 2003). Троглитазон и циглитазон активируют PPAR в первичных эпителиальных клетках дыхательных путей при муковисцидозе и эпителиальных клеточных линиях при муковисцидозе и снижают
продукция провоспалительных медиаторов в ответ на P. aeruginosa (Перес и др., 2008 г.). 28-дневное клиническое исследование пиоглитазона не показало положительного влияния на медиаторы воспаления мокроты (Konstan et al., 2009). Однако это могло произойти из-за того, что доза пиоглитазона была недостаточной для ингибирования воспаления, продолжительность
исследование было слишком коротким, количество субъектов было слишком маленьким ( N = 20), или измерения мокроты могли быть недостаточно чувствительными для обнаружения незначительных изменений. Хотя это исследование не показало
положительный эффект, необходима дальнейшая оценка глитазонов при муковисцидозе.
Многочисленные исследования показывают снижение NO в выдыхаемом воздухе (eNO) у пациентов с муковисцидозом (Balfour-Lynn et al.
 , 1996; Grasemann et al., 1997). NO представляет собой высокореактивную молекулу с важными антимикробными и противовоспалительными свойствами. Потеря продукции NO
из дыхательных путей может способствовать бактериальной инфекции и чрезмерному воспалению (Kelley and Drumm, 1998; Meng et al., 1998). Одной из потенциальных причин снижения eNO при муковисцидозе является активация RhoGTPase, сигнальной молекулы, снижающей экспрессию NOS2.
(Крайнак и др., 2002). Повышающая регуляция RhoGTPase также может способствовать воспалительной реакции за счет увеличения продукции IL-8. RhoGTPase может
ингибируется путем блокирования 3-гидрокси-3-метилглутарил-КоА-редуктазы (HMG-CoAR) коммерчески доступными статинами (например,
симвастатин) (Kraynack et al., 2002). Статины обладают и другими противовоспалительными эффектами, включая способность ингибировать миграцию нейтрофилов, уменьшать провоспалительную
производство цитокинов и усиление транскрипционной активации PPAR (Dunzendorfer et al.
, 1996; Grasemann et al., 1997). NO представляет собой высокореактивную молекулу с важными антимикробными и противовоспалительными свойствами. Потеря продукции NO
из дыхательных путей может способствовать бактериальной инфекции и чрезмерному воспалению (Kelley and Drumm, 1998; Meng et al., 1998). Одной из потенциальных причин снижения eNO при муковисцидозе является активация RhoGTPase, сигнальной молекулы, снижающей экспрессию NOS2.
(Крайнак и др., 2002). Повышающая регуляция RhoGTPase также может способствовать воспалительной реакции за счет увеличения продукции IL-8. RhoGTPase может
ингибируется путем блокирования 3-гидрокси-3-метилглутарил-КоА-редуктазы (HMG-CoAR) коммерчески доступными статинами (например,
симвастатин) (Kraynack et al., 2002). Статины обладают и другими противовоспалительными эффектами, включая способность ингибировать миграцию нейтрофилов, уменьшать провоспалительную
производство цитокинов и усиление транскрипционной активации PPAR (Dunzendorfer et al. 1997; Резайе-Маджд и др. 2002 г.; Зельвите и др. 2002). Клиническое исследование симвастатина показало тенденцию к увеличению eNO, но не было отмечено влияния на маркеры воспаления в мокроте.
Это может быть вызвано теми же причинами, что и для пиоглитазона, указанными выше (Kraynack et al., 2008). Также изучались другие агенты, увеличивающие продукцию NO. Активность аргиназы повышена в крови и мокроте
у пациентов с муковисцидозом и может дополнительно снижать уровень NO за счет деградации l-аргинина, субстрата NO (Gracemann et al., 2005a). В модели на грызунах L-аргинин был связан с уменьшением повреждения тканей, снижением рекрутирования нейтрофилов и снижением IL-1β (Hopkins et al. 2006). Небольшое исследование L-аргинина при муковисцидозе ассоциировалось с повышенным eNO (Grasemann et al., 2005b). L-аргинин обладает потенциалом, но крупных проспективных клинических испытаний не проводилось.
1997; Резайе-Маджд и др. 2002 г.; Зельвите и др. 2002). Клиническое исследование симвастатина показало тенденцию к увеличению eNO, но не было отмечено влияния на маркеры воспаления в мокроте.
Это может быть вызвано теми же причинами, что и для пиоглитазона, указанными выше (Kraynack et al., 2008). Также изучались другие агенты, увеличивающие продукцию NO. Активность аргиназы повышена в крови и мокроте
у пациентов с муковисцидозом и может дополнительно снижать уровень NO за счет деградации l-аргинина, субстрата NO (Gracemann et al., 2005a). В модели на грызунах L-аргинин был связан с уменьшением повреждения тканей, снижением рекрутирования нейтрофилов и снижением IL-1β (Hopkins et al. 2006). Небольшое исследование L-аргинина при муковисцидозе ассоциировалось с повышенным eNO (Grasemann et al., 2005b). L-аргинин обладает потенциалом, но крупных проспективных клинических испытаний не проводилось.
Синтетические тритерпеноиды представляют собой низкомолекулярные производные встречающихся в природе соединений, которые повышают активность Nrf2.
 нрф2,
фактор транскрипции, активный в респираторном эпителии и играющий ключевую роль в смягчении острой воспалительной реакции, дефицитен
в клетках муковисцидоза (Чен и др., 2008; Николс и др., 2009). Небольшие молекулы, такие как синтетические тритерпеноиды, которые нацелены на нарушения провоспалительной передачи сигналов в клетках муковисцидоза, могут быть
кандидатов на клинические испытания. Доклинические исследования показывают способность 2-циано-3,12-диоксоолеана-1,9-диен-28-овая кислота (CDDO)
для уменьшения воспалительной реакции (Nichols et al. 2009). По-прежнему требуется много исследований, чтобы определить их полезность, но ранние данные предполагают теорию о том, что соединения, влияющие на транскрипцию
регуляторы воспаления (как про-, так и противовоспалительные) являются перспективными терапевтическими агентами.
нрф2,
фактор транскрипции, активный в респираторном эпителии и играющий ключевую роль в смягчении острой воспалительной реакции, дефицитен
в клетках муковисцидоза (Чен и др., 2008; Николс и др., 2009). Небольшие молекулы, такие как синтетические тритерпеноиды, которые нацелены на нарушения провоспалительной передачи сигналов в клетках муковисцидоза, могут быть
кандидатов на клинические испытания. Доклинические исследования показывают способность 2-циано-3,12-диоксоолеана-1,9-диен-28-овая кислота (CDDO)
для уменьшения воспалительной реакции (Nichols et al. 2009). По-прежнему требуется много исследований, чтобы определить их полезность, но ранние данные предполагают теорию о том, что соединения, влияющие на транскрипцию
регуляторы воспаления (как про-, так и противовоспалительные) являются перспективными терапевтическими агентами.
Предыдущий разделСледующий раздел
АНТИОКСИДАНТЫ
Нейтрофилы выделяют кислородные радикалы, которые способствуют локальному повреждению тканей и усугубляют воспаление.
 Повышенные концентрации
оксидантов были обнаружены в дыхательных путях мышей и пациентов с муковисцидозом (Hull et al. 1997; Велсор и др. 2001). Дисбаланс оксидант-антиоксидант способствует преувеличенной и повреждающей воспалительной реакции. Некоторые биохимические нарушения
при муковисцидозе можно обратить антиоксидантами. N -Ацетилцистеин, первоначально разработанный как муколитик, вызывает новый интерес в качестве антиоксиданта, который ингибирует H 2 O 2 и повышает уровень глутатиона. В экспериментальном исследовании пероральный прием N -ацетилцистеина был связан с повышением уровня глутатиона в цельной крови и снижением нейтрофилов мокроты, IL-8 и
активность эластазы (Tirouvanziam et al. 2006). Исследование было непродолжительным и не позволяло выявить изменения легочной функции или другие показатели клинического исхода.
Большое рандомизированное двойное слепое плацебо-контролируемое исследование с участием N -Ацетилцистеин продолжается у пациентов с муковисцидозом.
Повышенные концентрации
оксидантов были обнаружены в дыхательных путях мышей и пациентов с муковисцидозом (Hull et al. 1997; Велсор и др. 2001). Дисбаланс оксидант-антиоксидант способствует преувеличенной и повреждающей воспалительной реакции. Некоторые биохимические нарушения
при муковисцидозе можно обратить антиоксидантами. N -Ацетилцистеин, первоначально разработанный как муколитик, вызывает новый интерес в качестве антиоксиданта, который ингибирует H 2 O 2 и повышает уровень глутатиона. В экспериментальном исследовании пероральный прием N -ацетилцистеина был связан с повышением уровня глутатиона в цельной крови и снижением нейтрофилов мокроты, IL-8 и
активность эластазы (Tirouvanziam et al. 2006). Исследование было непродолжительным и не позволяло выявить изменения легочной функции или другие показатели клинического исхода.
Большое рандомизированное двойное слепое плацебо-контролируемое исследование с участием N -Ацетилцистеин продолжается у пациентов с муковисцидозом.
Дисбаланс оксидантов и антиоксидантов может усугубляться отклонениями в CFTR. Если глутатион транспортируется с помощью CFTR (Linsdell and Hanrahan 1998), то аномалии CFTR снижают концентрацию этого важного антиоксиданта на поверхности эпителия, что приводит к дыхательные пути уязвимы даже для обычного уровня окислительного стресса. Поскольку снижение концентрации глутатиона в легких были показаны у мышей и пациентов с муковисцидозом (Roum et al. 1993; Велсор и др. 2001), кажется логичным увеличить его концентрацию в легком при МВ. Уровень глутатиона в жидкости эпителиальной выстилки может быть повышен при два раза в день лечение аэрозольным глутатионом. Это лечение также снижает выработку супероксида воспалительными клетками. (Рум и др., 1993). Однако у субъектов, получавших ингаляционный глутатион, не было выявлено заметных изменений маркеров окислительного стресса в БАЛ (Bishop et al.
 , 2005; Hartl, 2005). Ингаляционная глутатионовая терапия при муковисцидозе привлекла большое внимание, но ее терапевтическая эффективность недостаточно изучена.
, 2005; Hartl, 2005). Ингаляционная глутатионовая терапия при муковисцидозе привлекла большое внимание, но ее терапевтическая эффективность недостаточно изучена.
Предыдущий разделСледующий раздел
ИНГИБИТОРЫ ПРОТЕАЗ
В раннем возрасте нейтрофилы проникают в дыхательные пути при муковисцидозе и высвобождают огромное количество протеаз, подавляющих антипротеазы, включая ингибитор альфа-1-протеазы (α 1 -PI) и ингибитор секреторной лейкоцитарной протеазы (SLPI). Концентрация α 1 -PI в жидкости БАЛ больных МВ в несколько раз выше, чем у здоровых лиц, но даже у пациентов с легким течением избыток эластазы и других нейтрофильных протеаз в сотни-несколько тысяч раз, что значительно превышает возможности ингибиторы (Birrer et al. 1994; Констан и др. 1994 год; Хмель и др. 2002а). Дисбаланс между протеазами и их ингибиторами усугубляется во время обострений и, несомненно, приводит к травма дыхательных путей.
 Антипротеазы исследуются при муковисцидозе с 1990 года. Аэрозольная доставка α 1 -антитрипсина подавляла воспалительные маркеры, включая свободную нейтрофильную эластазу, провоспалительные цитокины и нейтрофилы.
(МакЭлвани и др., 1991; Бергер и др., 1995; Билтон и др., 19).99; Гриз и др. 2007). Другие ингибиторы нейтрофильной эластазы, изученные при CF, включают rSLPI и низкомолекулярный препарат EPI-hNE4 (McElvaney et al., 1993; Grimbert et al., 2003). Хотя эти ингибиторы показали положительный эффект при муковисцидозе, дальнейшие испытания этих ингибиторов не проводились.
Данные, касающиеся антипротеазной терапии, позволяют предположить, что антипротеазная терапия обладает потенциалом воздействия на воспаление при муковисцидозе. Из
антипротеазная терапия, изучаемая при CF, ингаляция α 9 , полученного из плазмы1201 1 -антитрипсин наиболее близок к возможному клиническому применению.
Антипротеазы исследуются при муковисцидозе с 1990 года. Аэрозольная доставка α 1 -антитрипсина подавляла воспалительные маркеры, включая свободную нейтрофильную эластазу, провоспалительные цитокины и нейтрофилы.
(МакЭлвани и др., 1991; Бергер и др., 1995; Билтон и др., 19).99; Гриз и др. 2007). Другие ингибиторы нейтрофильной эластазы, изученные при CF, включают rSLPI и низкомолекулярный препарат EPI-hNE4 (McElvaney et al., 1993; Grimbert et al., 2003). Хотя эти ингибиторы показали положительный эффект при муковисцидозе, дальнейшие испытания этих ингибиторов не проводились.
Данные, касающиеся антипротеазной терапии, позволяют предположить, что антипротеазная терапия обладает потенциалом воздействия на воспаление при муковисцидозе. Из
антипротеазная терапия, изучаемая при CF, ингаляция α 9 , полученного из плазмы1201 1 -антитрипсин наиболее близок к возможному клиническому применению.
Предыдущий разделСледующий раздел
ДРУГИЕ ТЕРАПИИ, ВОЗДЕЙСТВУЮЩИЕ НА ВОСПАЛЕНИЕ В ДЫХАТЕЛЬНЫХ ПУТЯХ МВ
Гидроксихлорохин, ингибитор дигидрофолатредуктазы, который повышает внутриклеточный рН и обладает неподтвержденной эффективностью при некоторые редкие интерстициальные заболевания легких оценивались в небольшом 28-дневном исследовании при муковисцидозе (Williams et al.
 , 2008). Препарат хорошо переносился, но маркеры воспаления в мокроте не изменились (Williams et al., 2008). CXCR2 является важным рецептором хемотаксиса нейтрофилов. Клинические и доклинические исследования оценивали эффекты
Антагонисты CXCR2 при многих заболеваниях легких, включая ХОБЛ, астму и озон-индуцированное воспаление дыхательных путей (Lazaar et al. 2011). Клинические испытания SB-6569 при муковисцидозе33, антагонист CXCR2, был недавно завершен и показывает некоторые перспективы в модуляции дыхательных путей.
воспаление (Moss et al. 2012). Хотя химиотерапевтические препараты изучались при рефрактерной астме, было проведено мало исследований при муковисцидозе. Циклоспорин в низких дозах
Снижение потребности в системных кортикостероидах в одной небольшой серии случаев (Bhal et al., 2001). В небольшом пилотном исследовании метотрексат увеличивал ОФВ 1 и снижал общий уровень иммуноглобулинов в сыворотке у пяти пациентов с муковисцидозом после 1 года лечения (Ballmann et al.
, 2008). Препарат хорошо переносился, но маркеры воспаления в мокроте не изменились (Williams et al., 2008). CXCR2 является важным рецептором хемотаксиса нейтрофилов. Клинические и доклинические исследования оценивали эффекты
Антагонисты CXCR2 при многих заболеваниях легких, включая ХОБЛ, астму и озон-индуцированное воспаление дыхательных путей (Lazaar et al. 2011). Клинические испытания SB-6569 при муковисцидозе33, антагонист CXCR2, был недавно завершен и показывает некоторые перспективы в модуляции дыхательных путей.
воспаление (Moss et al. 2012). Хотя химиотерапевтические препараты изучались при рефрактерной астме, было проведено мало исследований при муковисцидозе. Циклоспорин в низких дозах
Снижение потребности в системных кортикостероидах в одной небольшой серии случаев (Bhal et al., 2001). В небольшом пилотном исследовании метотрексат увеличивал ОФВ 1 и снижал общий уровень иммуноглобулинов в сыворотке у пяти пациентов с муковисцидозом после 1 года лечения (Ballmann et al. , 2003). Однако в более позднем исследовании метотрексат плохо переносился и был связан с повышенной потребностью во внутривенном введении антибиотиков.
(Орманн и др., 2007). Его рутинное использование не может быть оправдано. Из-за токсичности химиотерапевтические препараты следует сначала изучить на животных моделях.
Однако, даже если они токсичны, некоторые агенты могут иметь благоприятный профиль риска/пользы.
, 2003). Однако в более позднем исследовании метотрексат плохо переносился и был связан с повышенной потребностью во внутривенном введении антибиотиков.
(Орманн и др., 2007). Его рутинное использование не может быть оправдано. Из-за токсичности химиотерапевтические препараты следует сначала изучить на животных моделях.
Однако, даже если они токсичны, некоторые агенты могут иметь благоприятный профиль риска/пользы.
Предыдущий разделСледующий раздел
ЗАКЛЮЧЕНИЕ
МВ болезнь легких начинается в раннем младенчестве и не ослабевает. Стойкая инфекция и чрезмерное воспаление являются ключевыми факторами к прогрессированию муковисцидоза легких. Исследования показали, что разумное использование антибиотиков и противовоспалительных препаратов полезно. Разработка как системных, так и ингаляционных антибиотиков значительно улучшила выживаемость и остается краеугольным камнем терапии.
 Учитывая, что в настоящее время доступен более широкий спектр антибиотиков, важно, чтобы наиболее эффективные схемы хронической терапии, которые
уменьшать легочные обострения, определяться. Крайне важно также своевременное выявление и лечение легочных обострений.
с соответствующими комбинациями антибиотиков.
Учитывая, что в настоящее время доступен более широкий спектр антибиотиков, важно, чтобы наиболее эффективные схемы хронической терапии, которые
уменьшать легочные обострения, определяться. Крайне важно также своевременное выявление и лечение легочных обострений.
с соответствующими комбинациями антибиотиков.
Противовоспалительные препараты — еще одно важное оружие в борьбе с муковисцидозом. Хотя чаще всего назначают ИКС. противовоспалительной терапии при муковисцидозе, их преимущества, как и риски, полностью не установлены. До сих пор высокодозовый хронический Лечение ибупрофеном является наиболее хорошо зарекомендовавшим себя противовоспалительным препаратом, хотя его использование в сообществе больных муковисцидозом на удивление малоэффективно. низкий. Новые противовоспалительные средства, вероятно, пройдут клинические испытания в течение следующих нескольких лет.
 Дополнительные исследования противовоспалительных
агенты необходимы для полного выяснения механизмов их действия, чтобы определить, какие из них принесут наибольшую пользу при муковисцидозе.
пациентов, а также установить оптимальный возраст пациента и стадию заболевания легких для начала лечения.
Дополнительные исследования противовоспалительных
агенты необходимы для полного выяснения механизмов их действия, чтобы определить, какие из них принесут наибольшую пользу при муковисцидозе.
пациентов, а также установить оптимальный возраст пациента и стадию заболевания легких для начала лечения.
Лекарства, предназначенные для воздействия на аномальный CFTR, могут не полностью облегчить неуклонное прогрессирование заболевания легких у пациентов с муковисцидозом с установленными бронхоэктазами. Поэтому активные исследования и разработки в области противоинфекционных и противовоспалительных терапевтических средств необходимо продолжать борьбу с вторичной патологической патологией. Улучшенная антибактериальная и противовоспалительная терапия должна уменьшить заболеваемость, улучшить качество жизни и увеличить выживаемость.
Предыдущий разделСледующий раздел
БЛАГОДАРНОСТЬ
Грантовая поддержка Национального института здравоохранения (Грант P30-DK27651) и Фонда муковисцидоза США с благодарностью признал.
 Мы благодарим за редакционную помощь Роберта С. Стерна, доктора медицины.
Мы благодарим за редакционную помощь Роберта С. Стерна, доктора медицины.
Предыдущий разделСледующий раздел
Сноски
-
Редакторы: Джон Р. Риордан, Ричард С. Буше и Пол М. Куинтон
-
Дополнительные перспективы муковисцидоза доступны на сайте www.perspectivesinmedicine.org
Предыдущий раздел
РЕКОМЕНДАЦИИ
- ↵
- Aldámiz-Echevarría L,
- Прието Дж.А.,
- Андраде Ф,
- Элорз Дж.,
- Соджо А,
- Лаге С,
- Санхурджо П.
 ,
,
- Васкес С,
- Родригес-Сориано J
Aldámiz-Echevarría L, Prieto JA, Andrade F, Elorz J, Sojo A, Lage S, Sanjurjo P, Vázquez C, Rodríguez-Soriano J. 2009. Сохранение дефицита незаменимых жирных кислот при кистозном фиброзе, несмотря на пищевую терапию. Pediatr Res 66: 585–589.
- ↵
- Армстронг ДС,
- Гримвуд К.,
- Карзино Р,
- Карлин Дж.Б.,
- Олинский А,
- Фелан PD
Армстронг Д.
 С., Гримвуд К., Карзино Р., Карлин Дж.Б., Олински А., Фелан П.Д. 1995. Инфекция и воспаление нижних дыхательных путей у новорожденных с впервые диагностированным муковисцидозом. BMJ 310: 1571–1572.
С., Гримвуд К., Карзино Р., Карлин Дж.Б., Олински А., Фелан П.Д. 1995. Инфекция и воспаление нижних дыхательных путей у новорожденных с впервые диагностированным муковисцидозом. BMJ 310: 1571–1572. - ↵
- Армстронг ДС,
- Гримвуд К.,
- Карлин Дж.Б.,
- Армстронг ДС,
- Гримвуд К.,
- Карлин Дж.Б.,
- Карзино Р,
- Гутьеррес JP,
- Халл Дж,
- Олинский А
Армстронг Д.
 С., Гримвуд К., Карлин Дж.Б., Армстронг Д.С., Гримвуд К., Карлин Дж.Б., Карзино Р., Гутьеррес Дж.П., Халл Дж., Олински А. и др. 1997. Воспаление нижних дыхательных путей у младенцев и детей раннего возраста с муковисцидозом. Am J Respir Crit Care Med 156: 1197–1204.
С., Гримвуд К., Карлин Дж.Б., Армстронг Д.С., Гримвуд К., Карлин Дж.Б., Карзино Р., Гутьеррес Дж.П., Халл Дж., Олински А. и др. 1997. Воспаление нижних дыхательных путей у младенцев и детей раннего возраста с муковисцидозом. Am J Respir Crit Care Med 156: 1197–1204. - ↵
- Ауэрбах HS,
- Уильямс М,
- Киркпатрик Дж. А.,
- Колтен HR
Ауэрбах Х.С., Уильямс М., Киркпатрик Дж.А., Колтен Х.Р. 1985. Преднизолон через день снижает заболеваемость и улучшает легочную функцию при муковисцидозе. Ланцет 2: 686–688.
- ↵
- Balfour-Lynn IM,
- Лаверти А,
- Динвидди R
Balfour-Lynn IM, Laverty A, Dinwiddie R.
 1996. Снижение уровня оксида азота в верхних дыхательных путях при муковисцидозе. Arch Dis Child 75: 319–322.
1996. Снижение уровня оксида азота в верхних дыхательных путях при муковисцидозе. Arch Dis Child 75: 319–322. - ↵
- Бальфур-Линн И.М.,
- Лис Б.,
- Холл П,
- Филипс Г,
- Хан М,
- Флатер М,
- Элборн JS
Balfour-Lynn IM, Lees B, Hall P, Phillips G, Khan M, Flather M, Elborn JS, CF WISE (оценка отказа от ингаляционных стероидов) Исследователи. 2006. Многоцентровое рандомизированное контролируемое исследование отмены ингаляционных кортикостероидов при муковисцидозе.
 Am J Respir Crit Care Med 173: 1356–1362.
Am J Respir Crit Care Med 173: 1356–1362. - ↵
- Баллманн М,
- Юнге С,
- фон дер Хардт H
Ballmann M, Junge S, von der Hardt H. 2003. Низкие дозы метотрексата при запущенных заболеваниях легких у пациентов с муковисцидозом. Respir Med 97: 498–500.
- ↵
- Балоу К.,
- МакКаббин М,
- Вайнбергер М,
- Смитс В.,
- Аренс Р,
- Фик Р
Balough K, McCubbin M, Weinberger M, Smits W, Ahrens R, Fick R.
 1995. Взаимосвязь между инфекцией и воспалением на ранних стадиях заболевания легких от кистозного фиброза. Pediatr Pulmonol 20: 63–70.
1995. Взаимосвязь между инфекцией и воспалением на ранних стадиях заболевания легких от кистозного фиброза. Pediatr Pulmonol 20: 63–70. - ↵
- Бехарри С.,
- Акерли С,
- Кори М,
- Кент Г.,
- Хенг Ю.М.,
- Кристенсен Х,
- Лук С,
- Янтис РК,
- Насер И.А.,
- Заман М
Бехарри С.
 , Акерли С., Кори М., Кент Г., Хенг Ю.М., Кристенсен Х., Лук С., Янтис Р.К., Насер И.А., Заман М. и др. 2007. Долгосрочная терапия докозагексаеновой кислотой в конгенной мышиной модели кистозного фиброза. Am J Physiol Gastrointest Liver Physiol 292: G839–G848.
, Акерли С., Кори М., Кент Г., Хенг Ю.М., Кристенсен Х., Лук С., Янтис Р.К., Насер И.А., Заман М. и др. 2007. Долгосрочная терапия докозагексаеновой кислотой в конгенной мышиной модели кистозного фиброза. Am J Physiol Gastrointest Liver Physiol 292: G839–G848. - ↵
- Бергер М,
- Констан МВ,
- Хиллиард JB
Бергер М., Констан М.В., Хиллиард Дж.Б. 1995. Аэрозольный проластин (α 1 -ингибитор протеазы) при муковисцидозе. Pediatr Pulmonol 20: 421.
- ↵
- Бхал Г.К.,
- Магуайр С.А.,
- Боулер IM
Бхал Г.
 К., Магуайр С.А., Боулер И.М. 2001. Использование циклоспорина А в качестве стероидсберегающего средства при муковисцидозе. Arch Dis Child 84: 89.
К., Магуайр С.А., Боулер И.М. 2001. Использование циклоспорина А в качестве стероидсберегающего средства при муковисцидозе. Arch Dis Child 84: 89. - ↵
- Билтон Д,
- Элборн С,
- Конвей С,
- Эдгар Дж.,
- Редмонд А
Билтон Д., Элборн С., Конвей С., Эдгар Дж., Редмонд А. 1999 г. Испытание фазы II для оценки клинической эффективности трансгенного α-1-антитрипсина (tg-hAAT) в качестве эффективного средства для лечения кистозных фиброз. Pediatr Pulmonol 28 (Приложение 19): 246.

- ↵
- Биррер П.,
- МакЭлвани Н.Г.,
- Рюдеберг А,
- Соммер CW,
- Лихти-Галлати S,
- Кремер Р.,
- Хаббард Р.,
- Кристалл RG
Биррер П., МакЭлвани Н.Г., Рюдеберг А., Зоммер К.В., Лихти-Галлати С., Кремер Р., Хаббард Р., Кристал Р.Г. 1994. Протеазно-антипротеазный дисбаланс в легких у детей с муковисцидозом.
 Am J Respir Crit Care Med 150: 207–213.
Am J Respir Crit Care Med 150: 207–213. - ↵
- Бишоп С,
- Хадсон В.М.,
- Хилтон, Южная Каролина,
- Уайльд С
Bishop C, Hudson VM, Hilton SC, Wilde C. 2005. Пилотное исследование влияния вдыхаемого буферного восстановленного глутатиона на клиническое состояние пациентов с муковисцидозом. Сундук 127: 308–317.
- ↵
- Бонфилд TL,
- Панушка младший,
- Констан МВ,
- Хиллиард К.
 А.,
А.,
- Хиллиард Дж. Б.,
- Гнаим Х,
- Бергер М
Бонфилд Т.Л., Панушка Дж.Р., Констан М.В., Хиллиард К.А., Хиллиард Дж.Б., Гнаим Х., Бергер М. 1995a. Воспалительные цитокины при муковисцидозе легких. Am J Respir Crit Care Med 152: 2111–2118.
- ↵
- Бонфилд TL,
- Констан МВ,
- Бурфайнд П.,
- Панушка младший,
- Хиллиард Дж.
 Б.,
Б.,
- Бергер М
Bonfield TL, Konstan MW, Burfeind P, Panuska JR, Hilliard JB, Berger M. 1995б. Нормальные бронхиальные эпителиальные клетки конститутивно продуцируют противовоспалительный цитокин интерлейкин-10, уровень которого подавляется. при муковисцидозе. Am J Respir Cell Mol Biol 13: 257–261.
- ↵
- Бонфилд TL,
- Констан МВ,
- Бергер М
Bonfield TL, Konstan MW, Berger M. 1999. Измененная продукция цитокинов респираторными эпителиальными клетками при муковисцидозе. J Allergy Clin Immunol 104: 72–78.

- ↵
- Чен Дж.,
- Кинтер М,
- хвостовик С,
- Хлопок С,
- Келли Т.Дж.,
- Зиади АГ
Чен Дж., Кинтер М., Шанк С., Коттон С., Келли Т.Дж., Зиади А.Г. 2008. Дисфункция Nrf-2 в эпителии CF приводит к избытку внутриклеточного H 2 O 2 и производство воспалительных цитокинов. PLoS ONE 3: e3367.
- ↵
- Хмель Дж. Ф.,
- Дэвис ПБ
Чмиэль Дж.
 Ф., Дэвис П.Б. 2003. Современное состояние: почему легкие пациентов с муковисцидозом инфицируются и почему они не могут избавиться от инфекции? Respir Res 4: 8–21.
Ф., Дэвис П.Б. 2003. Современное состояние: почему легкие пациентов с муковисцидозом инфицируются и почему они не могут избавиться от инфекции? Respir Res 4: 8–21. - ↵
- Хмель Дж. Ф.,
- Констан МВ,
- Кнесебек Ю.Е.,
- Хиллиард Дж. Б.,
- Бонфилд Т.Л.,
- Доусон Д.В.,
- Бергер М
Chmiel JF, Konstan MW, Knesebeck JE, Hilliard JB, Bonfield TL, Dawson DV, Berger M. 1999.
 IL-10 ослабляет чрезмерное воспаление при хронической инфекции Pseudomonas у мышей. Am J Respir Crit Care Med 160: 2040–2047.
IL-10 ослабляет чрезмерное воспаление при хронической инфекции Pseudomonas у мышей. Am J Respir Crit Care Med 160: 2040–2047. - ↵
- Хмель Дж. Ф.,
- Констан МВ,
- Бергер М
Хмель Дж.Ф., Констан М.В., Бергер М. 2002a. Роль воспаления в патофизиологии муковисцидоза легких. Clin Review Allergy Immunol 23: 5–27.
- ↵
- Хмель Дж. Ф.,
- Констан МВ,
- Саадане А,
- Креницкий Ю.
 Е.,
Е.,
- Лестер Киршнер Х,
- Бергер М
Хмель Дж.Ф., Констан М.В., Саадане А., Креницки Дж.Е., Лестер Киршнер Х., Бергер М. 2002b. Длительный воспалительный ответ на острую провокацию Pseudomonas у мышей с нокаутом интерлейкина-10. Am J Respir Crit Care Med 165: 1176–1181.
- ↵
- Дасенбрук ЕС,
- Мерло Калифорния,
- Динер-Вест М,
- Лехцин Н,
- Бойл MP
Dasenbrook EC, Merlo CA, Diener-West M, Lechtzin N, Boyle MP.
 2008. Устойчивый к метициллину Staphylococcus aureus и скорость снижения ОФВ1 при муковисцидозе. Am J Respir Crit Care Med 178: 814–821.
2008. Устойчивый к метициллину Staphylococcus aureus и скорость снижения ОФВ1 при муковисцидозе. Am J Respir Crit Care Med 178: 814–821. - ↵
- Дасенбрук ЕС,
- Чекли В.,
- Мерло Калифорния,
- Констан МВ,
- Лехцин Н,
- Бойл MP
Dasenbrook EC, Checkley W, Merlo CA, Konstan MW, Lechtzin N, Boyle MP. 2010. Связь между резистентным к метициллину респираторного тракта Staphylococcus aureus и выживаемостью при муковисцидозе.
 JAMA 303: 2386–2392.
JAMA 303: 2386–2392. - ↵
- Дэвис П.Б.,
- Драмм М,
- Констан МВт
Дэвис П.Б., Драмм М., Констан М.В. 1996. Муковисцидоз. Уровень развития. Am J Resp Crit Care Med 154: 1229–1256.
- ↵
- Дэвис П.Б.,
- Гупта С.,
- Истман Дж.,
- Констан МВт
Дэвис П.Б., Гупта С., Истман Дж.
 , Констан М.В. 2003. Ингибирование продукции провоспалительных цитокинов агонистами PPARγ в эпителиальных клетках дыхательных путей. Pediatr Pulmonol 36 (Приложение 25): 268–269.
, Констан М.В. 2003. Ингибирование продукции провоспалительных цитокинов агонистами PPARγ в эпителиальных клетках дыхательных путей. Pediatr Pulmonol 36 (Приложение 25): 268–269. - ↵
- Де Бёк К.,
- Вермёлен Ф,
- Ваньяма С.,
- Томас М
De Boeck K, Vermeulen F, Wanyama S, Thomas M, члены Бельгийского регистра CF. 2011. Ингаляционные кортикостероиды и снижение функции легких у детей раннего возраста с муковисцидозом. Евр Респир J 37: 1091–1095.
- ↵
- Деринг Г.,
- Лоток P,
- Хейджерман Х,
- Элборн JS
Деринг Г.
 , Флюм П., Хейджерман Х., Элборн Дж.С., Исследовательская группа консенсуса. 2012. Лечение инфекции легких у пациентов с муковисцидозом: текущие и будущие стратегии. J Cyst Fibros 2012 11: 461–479.
, Флюм П., Хейджерман Х., Элборн Дж.С., Исследовательская группа консенсуса. 2012. Лечение инфекции легких у пациентов с муковисцидозом: текущие и будущие стратегии. J Cyst Fibros 2012 11: 461–479. - ↵
- Дубин П.Я.,
- Коллс JK
Дубин П.Дж., Коллс Дж.К. 2007. IL-23 опосредует воспалительные реакции на слизистую Pseudomonas aeruginosa легочную инфекцию у мышей. Am J Physiol Lung Cell Mol Physiol 292: L519–L528.
- ↵
- Дубин П.Я.,
- Макаллистер Ф.,
- Коллс JK
Дубин П.
 Дж., Макаллистер Ф., Коллс Дж.К. 2007. Является ли кистозный фиброз болезнью Th27? Inflamm Res 56: 221–227.
Дж., Макаллистер Ф., Коллс Дж.К. 2007. Является ли кистозный фиброз болезнью Th27? Inflamm Res 56: 221–227. - ↵
- Дунцендорфер С,
- Ротбухер Д,
- Шрацбергер П,
- Райниш Н,
- Калер СМ,
- Видерманн CJ
Дунцендорфер С., Ротбухер Д., Шратцбергер П., Райниш Н., Калер К.М., Видерманн К.Дж. 1997. Зависимое от мевалоната ингибирование трансэндотелиальной миграции и хемотаксиса нейтрофилов периферической крови человека с помощью правастатина. Circ Res 81: 963–969.
- ↵
- Эйген Х,
- Розенштейн Б.
 Дж.,
Дж.,
- ФитцСиммонс С,
- Шидлоу Д.В.
Эйген Х., Розенштейн Б.Дж., ФитцСиммонс С., Шидлоу Д.В. 1995. Многоцентровое исследование терапии преднизолоном через день у пациентов с муковисцидозом. Фонд муковисцидоза Преднизолон Пробная группа. J Pediatr 126: 515–523.
- ↵
- Ферретти С,
- Бонно О,
- Дюбуа ГР,
- Джонс СЕ,
- Трифильев А
Ferretti S, Bonneau O, Dubois GR, Jones CE, Trifilieff A.
 2003. IL-17, продуцируемый лимфоцитами и нейтрофилами, необходим для индуцированной липополисахаридами нейтрофилии дыхательных путей: IL-15 as
возможный триггер. J Immunol 170: 2106–2112.
2003. IL-17, продуцируемый лимфоцитами и нейтрофилами, необходим для индуцированной липополисахаридами нейтрофилии дыхательных путей: IL-15 as
возможный триггер. J Immunol 170: 2106–2112. - ↵
- Flume PA,
- О’Салливан BP,
- Робинсон К.А.,
- Госс CH,
- Могайзел П.Дж. младший,
- Вилли-Куран БД,
- Бужан Дж.,
- Искатель J,
- Лестер М,
- Квиттел L
Flume PA, O’Sullivan BP, Robinson KA, Goss CH, Mogayzel PJ Jr.
 , Willey-Courand DB, Bujan J, Finder J, Lester M, Quittell L, et al. 2007. Руководство по муковисцидозу легких. Am J Respir Crit Care Med 176: 957–969.
, Willey-Courand DB, Bujan J, Finder J, Lester M, Quittell L, et al. 2007. Руководство по муковисцидозу легких. Am J Respir Crit Care Med 176: 957–969. - ↵
- Фридман С.Д.,
- Кац МХ,
- Паркер ЭМ,
- Лапосата М,
- Урман М.Ю.,
- Альварес JG
Фридман С.Д., Кац М.Х., Паркер Э.М., Лапосата М., Урман М.Ю., Альварес Дж.Г. 1999. Дисбаланс мембранных липидов играет роль в фенотипическом выражении муковисцидоза у мышей cftr -/- .
 Proc Natl Acad Sci 96: 13995–14000.
Proc Natl Acad Sci 96: 13995–14000. - ↵
- Фридман SD,
- Вайнштейн Д,
- Бланко П.Г.,
- Мартинес-Кларк П.,
- Урман С,
- Заман М,
- Морроу JD,
- Альварес JG
Фридман С.Д., Вайнштейн Д., Бланко П.Г., Мартинес-Кларк П., Урман С., Заман М., Морроу Д.Д., Альварес Д.Г. 2002. Характеристика воспаления легких, вызванного ЛПС, у мышей cftr -/- и влияние докозагексаеновой кислоты.
 J Appl Physiol 92: 2169–2176.
J Appl Physiol 92: 2169–2176. - ↵
- Граземанн Х,
- Михлер Э.,
- Валлот М,
- Ратьен Ф
Grasemann H, Michler E, Wallot M, Ratjen F. 1997. Снижение концентрации оксида азота в выдыхаемом воздухе (NO) у пациентов с муковисцидозом. Pediatr Pulmonol 24: 173–177.
- ↵
- Граземанн Х,
- Швирц Р,
- Маттисен С.,
- Раке К.
 ,
,
- Ратьен Ф
Граземанн Х., Швирц Р., Маттисен С., Раке К., Ратьен Ф. 2005a. Повышенная активность аргиназы в дыхательных путях при муковисцидозе. Am J Respir Crit Care Med 172: 1523–1528.
- ↵
- Граземанн Х,
- Граземанн С,
- Курц Ф,
- Титце-Шиллингс Г.,
- Вестер У,
- Ратьен Ф
Граземанн Х.
 , Граземанн С., Курц Ф., Титце-Шиллингс Г., Вестер У., Ратьен Ф. 2005b. Пероральные добавки L-аргинина у пациентов с муковисцидозом: плацебо-контролируемое исследование. Eur Respir J 25: 62–68.
, Граземанн С., Курц Ф., Титце-Шиллингс Г., Вестер У., Ратьен Ф. 2005b. Пероральные добавки L-аргинина у пациентов с муковисцидозом: плацебо-контролируемое исследование. Eur Respir J 25: 62–68. - ↵
- Гризе М,
- Лацин П.,
- Капплер М,
- Векерле К,
- Хайнцльмайер Т,
- Бернхардт Т,
- Хартл Д
Griese M, Latzin P, Kappler M, Weckerle K, Heinzlmaier T, Bernhardt T, Hartl D.
 2007. Ингаляции α1-антитрипсина уменьшают воспаление дыхательных путей у пациентов с муковисцидозом. Eur Respir J 29: 240–250.
2007. Ингаляции α1-антитрипсина уменьшают воспаление дыхательных путей у пациентов с муковисцидозом. Eur Respir J 29: 240–250. - ↵
- Гримберт Д,
- Вечеллио Л,
- Делепин П.,
- Аттуччи С,
- Буассино Э,
- Пончин А,
- Готье Ф.,
- Валат С,
- Саудубрей Ф.,
- Антониоз П
Гримбер Д.
 , Вечеллио Л., Делепин П., Аттуччи С., Буассино Э., Понсен А., Готье Ф., Валат С., Саудубрей Ф., Антониоз П. и др. 2003. Характеристики аэрозоля EPI-hNE4: новый ингибитор эластазы для лечения муковисцидоза. J Aerosol Med 16: 121–129.
, Вечеллио Л., Делепин П., Аттуччи С., Буассино Э., Понсен А., Готье Ф., Валат С., Саудубрей Ф., Антониоз П. и др. 2003. Характеристики аэрозоля EPI-hNE4: новый ингибитор эластазы для лечения муковисцидоза. J Aerosol Med 16: 121–129. - ↵
- Хартл Д,
- Староста В,
- Майер К.,
- Бек-Шпейер I,
- Ребхан С,
- Беккер БФ,
- Лацин П.,
- Фишер Р,
- Ратьен Ф.
 ,
,
- Хубер RM
Hartl D, Starosta V, Maier K, Beck-Speier I, Rebhan C, Becker BF, Latzin P, Fischer R, Ratjen F, Huber RM, et al. 2005. Ингаляционный глутатион снижает уровень PGE2 и увеличивает количество лимфоцитов в легких при муковисцидозе. Free Radic Biol Med 39: 463–472.
- ↵
- Хопкинс Н.,
- Ганнинг Ю.,
- О’Кроинин Д.Ф.,
- Лаффи Дж. Г.,
- Маклафлин P
Хопкинс Н.
 , Ганнинг Ю., О’Кроинин Д.Ф., Лаффи Дж.Г., Маклафлин П. 2006. Противовоспалительный эффект повышенного производства оксида азота при хронической инфекции легких. Дж. Патол 209: 198–205.
, Ганнинг Ю., О’Кроинин Д.Ф., Лаффи Дж.Г., Маклафлин П. 2006. Противовоспалительный эффект повышенного производства оксида азота при хронической инфекции легких. Дж. Патол 209: 198–205. - ↵
- Корпус J,
- Верваарт П,
- Гримвуд К.,
- Фелан П
Hull J, Vervaart P, Grimwood K, Phelan P. 1997. Легочная реакция на окислительный стресс у маленьких детей с муковисцидозом. Грудная клетка 52: 557–560.
- ↵
- Жарадат М.С.,
- Вонгсуд Б,
- Форнчирасилп С,
- Рангвала СМ,
- Шамс Г.
 ,
,
- Саттон М,
- Ромштедт К.Ю.,
- Нунан диджей,
- Феллер DR
Джарадат М.С., Вонгсуд Б., Форнчирасилп С., Рангвала С.М., Шамс Г., Саттон М., Ромстедт К.Дж., Нунан Д.Дж., Феллер Д.Р. 2001. Активация изоформ рецепторов, активируемых пролифераторами пероксисом, и ингибирование синтазы простагландина H 2 ибупрофеном, напроксеном и индометацином. Biochem Pharmacol 62: 1587–1595.
- ↵
- Келли Т.Дж.,
- Барабан ML
Келли Т.
 Дж., Драмм М.Л. 1998. Экспрессия индуцируемой синтазы оксида азота снижена в эпителиальных клетках дыхательных путей мышей и человека с муковисцидозом. J Clin Invest 102: 1200–1207.
Дж., Драмм М.Л. 1998. Экспрессия индуцируемой синтазы оксида азота снижена в эпителиальных клетках дыхательных путей мышей и человека с муковисцидозом. J Clin Invest 102: 1200–1207. - ↵
- Хан Т.З.,
- Вагенер Дж.С.,
- Бост Т,
- Мартинес Дж,
- Аккурсо ФДЖ,
- Богатство DW
Хан Т.З., Вагенер Дж.С., Бост Т., Мартинес Дж., Аккурсо Ф.Дж., Ричес Д.В. 1995. Раннее воспаление легких у младенцев с муковисцидозом. Am J Respir Crit Care Med 151: 1075–1082.

- ↵
- Киршнер К.К.,
- Вагенер Дж.С.,
- Хан Т.З.,
- Копенгавер СК,
- Аккурсо FJ
Киршнер К.К., Вагенер Дж.С., Хан Т.З., Копенхейвер СК, Аккурсо Ф.Дж. 1996. Повышение уровня ДНК в жидкости бронхоальвеолярного лаважа, полученной от младенцев с муковисцидозом. Am J Respir Crit Care Med 154: 1426–1429.
- ↵
- Констан МВ
Констан М.В. 2008. Терапия ибупрофеном при муковисцидозе легких: пересмотр.
 Curr Opin Pulm Med 14: 567–573.
Curr Opin Pulm Med 14: 567–573. - ↵
- Констан М.В.,
- Бергер М
Констан М.В., Бергер М. 1997. Современное понимание воспалительного процесса при муковисцидозе — начало и этиология. Pediatr Pulmonol 24: 137–142.
- ↵
- Констан М.В.,
- Валенга RW,
- Хиллиард К.А.,
- Хиллиард JB
Констан М.В., Валенга Р.В., Хиллиард К.А., Хиллиард Дж.Б. 1993. Лейкотриен В4 заметно повышен в жидкости эпителиальной выстилки у пациентов с муковисцидозом.
 Am Rev Respir Dis 148: 896–901.
Am Rev Respir Dis 148: 896–901. - ↵
- Констан М.В.,
- Хиллиард К.А.,
- Норвелл ТМ,
- Бергер М
Konstan MW, Hilliard KA, Norvell TM, Berger M. 1994. Результаты бронхоальвеолярного лаважа у пациентов с муковисцидозом со стабильным, клинически легким заболеванием легких свидетельствуют о продолжающейся инфекции. и воспаление. Am J Respir Crit Care Med 150: 448–454.
- ↵
- Констан М.В.,
- Бярд П.
 Дж.,
Дж.,
- Хоппель CL,
- Дэвис ПБ
Констан М.В., Байярд П.Дж., Хоппель К.Л., Дэвис П.Б. 1995. Влияние высоких доз ибупрофена на больных муковисцидозом. N Engl J Med 332: 848–854.
- ↵
- Констан М.В.,
- Креницкий Ю.Е.,
- Финни М.Р.,
- Киршнер ХЛ,
- Хиллиард К.А.,
- Хиллиард Дж. Б.,
- Дэвис ПБ,
- Хоппель CL
Konstan MW, Krenicky JE, Finney MR, Kirchner HL, Hilliard KA, Hilliard JB, Davis PB, Hoppel CL.
 2003. Влияние ибупрофена на миграцию нейтрофилов in vivo при муковисцидозе. J Pharmacol Exp Ther 306: 1086–1091.
2003. Влияние ибупрофена на миграцию нейтрофилов in vivo при муковисцидозе. J Pharmacol Exp Ther 306: 1086–1091. - ↵
- Констан М.В.,
- Доринг Г.,
- Земля ЛК,
- Хиллиард К.А.,
- Кокер П,
- Бхаттачарья С.,
- Стааб А,
- Гамильтон AL
Констан М.В., Доринг Г., Лэндс Л.С., Хиллиард К.А., Кокер П.
 , Бхаттачарья С., Стааб А., Гамильтон А.Л. 2005. Результаты клинического испытания фазы II BIIL 284 BS (антагонист рецептора LTB 4 ) для лечения муковисцидоза легких. Pediatr Pulmonol 40 (Приложение 28): 125–127.
, Бхаттачарья С., Стааб А., Гамильтон А.Л. 2005. Результаты клинического испытания фазы II BIIL 284 BS (антагонист рецептора LTB 4 ) для лечения муковисцидоза легких. Pediatr Pulmonol 40 (Приложение 28): 125–127. - ↵
- Констан М.В.,
- Шлухтер, доктор медицины,
- Сюэ В.,
- Дэвис ПБ
Констан М.В., Шлухтер М.Д., Сюэ В., Дэвис П.Б. 2007. Клиническое применение ибупрофена связано с более медленным снижением ОФВ1 у детей с муковисцидозом. Am J Respir Crit Care Med 176: 1084–1089.
- ↵
- Констан М,
- Креницкий Дж.
 ,
,
- Хиллиард К.,
- Хиллиард Дж.
Констан М., Креницки Дж., Хиллиард К., Хиллиард Дж. 2009 г.. Пилотное исследование по оценке влияния пиоглитазона, симвастатина и ибупрофена на миграцию нейтрофилов in vivo у здоровых предметы. Pediatr Pulmonol 44 (Приложение 32): 289–290.
- ↵
- Констан М.В.,
- Геллер DE,
- Минич П,
- Брокгауз Ф,
- Чжан Дж.
 ,
,
- Аньялоси Г
Konstan MW, Geller DE, Minić P, Brockhaus F, Zhang J, Angyalosi G. 2011. Ингаляционный порошок тобрамицина для инфекции P. aeruginosa при муковисцидозе: исследование EVOLVE. Педиатр Пульмонол 46: 230–238.
- ↵
- Крайнак Северная Каролина,
- Кори Д.А.,
- Элмер ХЛ,
- Келли Т.Дж.
Крайнак Н.К., Кори Д.А., Элмер Х.Л., Келли Т.Дж. 2002. Механизмы регуляции NOS2 с помощью передачи сигналов Rho GTPase в эпителиальных клетках дыхательных путей.
 Am J Physiol Lung Cell Mol Physiol 283: L604–L611.
Am J Physiol Lung Cell Mol Physiol 283: L604–L611. - ↵
- Крайнак Северная Каролина,
- Хмель Дж. Ф.,
- Сюэ В.,
- Шлухтер, доктор медицины,
- Гибсон Р.Л.,
- Келли Т.Дж.,
- Хиллиард Дж. Б.,
- Констан МВт
Kraynack NC, Chmiel JF, Xue W, Schluchter MD, Gibson RL, Kelley TJ, Hilliard JB, Konstan MW.
 2008. Влияние симвастатина на выдыхаемый оксид азота и маркеры воспаления в мокроте у пациентов с муковисцидозом. Pediatr Pulmonol 43 (Приложение 31): 300.
2008. Влияние симвастатина на выдыхаемый оксид азота и маркеры воспаления в мокроте у пациентов с муковисцидозом. Pediatr Pulmonol 43 (Приложение 31): 300. - ↵
- Лай Х-К,
- ФитцСиммонс СК,
- Аллен ДБ,
- Косорок МР,
- Розенштейн Б.Дж.,
- Кэмпбелл П.В.,
- Фаррелл PM
Lai HC, FitzSimmons SC, Allen DB, Kosorok MR, Rosenstein BJ, Campbell PW, Farrell PM. 2000. Риск стойкого нарушения роста после лечения преднизолоном через день у детей с муковисцидозом.
 N Engl J Med 342: 851–859.
N Engl J Med 342: 851–859. - ↵
- Земли L,
- Станоевич С
Lands L, Stanojevic S. 2007. Пероральная нестероидная противовоспалительная лекарственная терапия муковисцидоза. Cochrane Database Syst Rev 17: CD001505.
- ↵
- Земли LC,
- Милнер Р.,
- Кантин AM,
- Мэнсон Д,
- Кори М
Lands LC, Milner R, Cantin AM, Manson D, Corey M.
 2007. Высокие дозы ибупрофена при муковисцидозе: Канадское исследование безопасности и эффективности. J Pediatr 151: 228–230.
2007. Высокие дозы ибупрофена при муковисцидозе: Канадское исследование безопасности и эффективности. J Pediatr 151: 228–230. - ↵
- Лазар А.Л.,
- Суини LE,
- Макдональд Эй Джей,
- Алексис NE,
- Чен С,
- Таль-Зингер Р
Lazaar AL, Sweeney LE, MacDonald AJ, Alexis NE, Chen C, Tal-Singer R. 2011. SB-656933, новый селективный антагонист CXCR2, ингибирует активацию нейтрофилов ex vivo и вызванное озоном воспаление дыхательных путей. в людях.
 Br J Clin Pharmacol 72: 282–293.
Br J Clin Pharmacol 72: 282–293. - ↵
- Линсделл П.,
- Ханрахан JW
Линсделл П., Ханрахан Дж.В. 1998. Глутатионовая проницаемость CFTR. Am J Physiol 275 (часть 1): C323–C326.
-
- ЛиПума J
LiPuma J. 2010. Изменение микробной эпидемиологии при муковисцидозе. Clin Microbiol Rev 23: 299–323.
- ↵
- LiPuma J
LiPuma J. 2012. Новая микробиология кистозного фиброза: требуется сообщество. Грудная клетка 67: 851–852.

- ↵
- Макаллистер Ф.,
- Генри А,
- Крайндлер Дж.Л.,
- Дубин П.Дж.,
- Ульрих Л.,
- Стил С,
- Искатель JD,
- Пилевски Ю.М.,
- Каррено БМ,
- Голдман SJ
Макаллистер Ф.
 , Генри А., Крайндлер Дж. Л., Дубин П. Дж., Ульрих Л., Стил С., Финдер Дж. Д., Пилевски Дж. М., Каррено Б. М., Голдман С. Дж. и др. 2005. Роль IL-17A, IL-17F и рецептора IL-17 в регуляции связанных с ростом онкогенов-α и колониестимулирующих гранулоцитов.
фактор в бронхиальном эпителии: значение воспаления дыхательных путей при кистозном фиброзе. J Immunol 175: 404–412.
, Генри А., Крайндлер Дж. Л., Дубин П. Дж., Ульрих Л., Стил С., Финдер Дж. Д., Пилевски Дж. М., Каррено Б. М., Голдман С. Дж. и др. 2005. Роль IL-17A, IL-17F и рецептора IL-17 в регуляции связанных с ростом онкогенов-α и колониестимулирующих гранулоцитов.
фактор в бронхиальном эпителии: значение воспаления дыхательных путей при кистозном фиброзе. J Immunol 175: 404–412. - ↵
- МакЭлвани Н.Г.,
- Хаббард RC,
- Биррер П,
- Черник М.С.,
- БД Каплан,
- Фрэнк М.М.,
- Кристалл RG
МакЭлвани Н.
 Г., Хаббард Р.С., Биррер П., Черник М.С., Каплан Д.Б., Фрэнк М.М., Кристал Р.Г. 1991. Аэрозольное лечение муковисцидоза α1-антитрипсином. Ланцет 337: 392–394.
Г., Хаббард Р.С., Биррер П., Черник М.С., Каплан Д.Б., Фрэнк М.М., Кристал Р.Г. 1991. Аэрозольное лечение муковисцидоза α1-антитрипсином. Ланцет 337: 392–394. - ↵
- МакЭлвани Н.Г.,
- Доджайи Б.,
- Стон МЮ,
- Бернхэм МР,
- Ву MC,
- Кристалл RG
McElvaney NG, Doujaiji B, Moan MJ, Burnham MR, Wu MC, Crystal RG. 1993. Фармакокинетика рекомбинантного ингибитора секреторной лейкопротеазы, вводимого аэрозолем нормальным людям и лицам с муковисцидозом.
 Am Rev Respir Dis 148 (часть 1): 1056–1060.
Am Rev Respir Dis 148 (часть 1): 1056–1060. - ↵
- Мэн QH,
- Спринголл ДР,
- Епископ А.Э.,
- Морган К.,
- Эванс Т.Дж.,
- Хабиб С,
- Грюнерт, округ Колумбия,
- Гий Км,
- Ходсон МЭ,
- Якуб MH
Meng QH, Springall DR, Bishop AE, Morgan K, Evans TJ, Habib S, Gruenert DC, Gyi KM, Hodson ME, Yacoub MH, et al.
 1998. Отсутствие индуцируемой синтазы оксида азота в бронхиальном эпителии: возможный механизм восприимчивости к инфекции при кистозных
фиброз. Дж. Патол 184: 323–331.
1998. Отсутствие индуцируемой синтазы оксида азота в бронхиальном эпителии: возможный механизм восприимчивости к инфекции при кистозных
фиброз. Дж. Патол 184: 323–331. - ↵
- Мох РБ,
- Майер-Хэмблет Н.,
- Вагенер Дж,
- Дейнс С,
- Хейл К.,
- Аренс Р,
- Гибсон Р.Л.,
- Андерсон П.,
- Ретч-Богарт Г.
 ,
,
- Наср СЗ
Мосс Р.Б., Майер-Хамблетт Н., Вагенер Дж., Дайнс С., Хейл К., Аренс Р., Гибсон Р.Л., Андерсон П., Реч-Богарт Г., Наср С.З. и др. 2005. Рандомизированное двойное слепое плацебо-контролируемое исследование с увеличением дозы аэрозольного интерферона γ-1b у пациентов с легкой и умеренный кистозный фиброз легких. Pediatr Pulmonol 39: 209–218.
- ↵
- Мох РБ,
- Мистри С.Дж.,
- Констан МВ,
- Пилевски Ю.М.,
- Керем Э.
 ,
,
- Таль-Зингер Р,
- Лазар AL
Мосс Р.Б., Мистри С.Дж., Констан М.В., Пилевски Дж.М., Керем Э., Таль-Зингер Р., Лазаар А.Л., для следователей CF2110399. 2012. Безопасность и ранние эффекты лечения антагониста CXCR2 SB-656933 у пациентов с муковисцидозом. J Cyst Fibros pii: S1569-1993(12)00155-5
- ↵
- Muhlebach MS,
- П. В. Стюарт,
- Ли М.В.,
- Ной TL
Muhlebach MS, PW Stewart, Leigh MW, Noah TL.
 1999. Количественная оценка воспалительной реакции на бактерии у молодых пациентов с муковисцидозом и контрольной группы. Am J Respir Crit Care Med 160: 186–191.
1999. Количественная оценка воспалительной реакции на бактерии у молодых пациентов с муковисцидозом и контрольной группы. Am J Respir Crit Care Med 160: 186–191. - ↵
- Николс Д.П.,
- Зиади АГ,
- Хвостовик SL,
- Истман Дж. Ф.,
- Дэвис PB
Николс Д.П., Зиади А.Г., Шэнк С.Л., Истман Дж.Ф., Дэвис П.Б. 2009. Тритерпеноид CDDO ограничивает воспаление в доклинических моделях кистозного фиброза легких. Am J Physiol Lung Cell Mol Physiol 297: L828–L836.
- ↵
- Ной TL,
- Черный HR,
- Ченг П.
 В.,
В.,
- Дерево РЭ,
- Ли MW
Ной Т.Л., Блэк Х.Р., Ченг П.В., Вуд Р.Э., Ли М.В. 1997. Цитокины жидкости назального и бронхоальвеолярного лаважа при раннем кистозном фиброзе. J Infect Dis 175: 638–647.
- ↵
- Эрманн СМ,
- Кац М,
- Уиллер С,
- Камминг S
Oermann CM, Katz M, Wheeler C, Cumming S. 2007. Пилотное исследование по оценке потенциального использования низких доз метотрексата в качестве противовоспалительной терапии при муковисцидозе легких.
 болезнь. Pediatr Pulmonol 42 (Приложение 30): 292–293.
болезнь. Pediatr Pulmonol 42 (Приложение 30): 292–293. - ↵
- Оллеро М,
- Джунаиди О,
- Заман ММ,
- Цамели I,
- Феррандо АА,
- Андерссон С,
- Бланко П.Г.,
- Белецкий Е,
- Фридман SD
Оллеро М.
 , Джунаиди О., Заман М.М., Цамели И., Феррандо А.А., Андерссон С., Бланко П.Г., Бялецки Э., Фридман С.Д. 2004. Снижение экспрессии рецептора γ, активируемого пролифератором пероксисом, у cftr -/- мыши. J Cell Physiol 200: 235–244.
, Джунаиди О., Заман М.М., Цамели И., Феррандо А.А., Андерссон С., Бланко П.Г., Бялецки Э., Фридман С.Д. 2004. Снижение экспрессии рецептора γ, активируемого пролифератором пероксисом, у cftr -/- мыши. J Cell Physiol 200: 235–244. - ↵
- Паркинс, Мэриленд,
- Рендалл Дж. К.,
- Элборн JS
Parkins MD, Rendall JC, Elborn JS. 2012. Заболеваемость и факторы риска неэффективности лечения легочных обострений у пациентов с муковисцидозом, хронически инфицированных. с Синегнойная палочка . Сундук 141: 485–493.
- ↵
- Перес А,
- ван Хеккерен А.
 М.,
М.,
- Николс Д,
- Гупта С.,
- Истман Дж. Ф.,
- Дэвис ПБ
Перес А., ван Хекерен А.М., Николс Д., Гупта С., Истман Дж.Ф., Дэвис П.Б. 2008. Рецептор-γ, активируемый пролифератором пероксисом, в муковисцидозном эпителии легких. Am J Physiol Lung Cell Mol Physiol 295: L303–L313.
- ↵
- Проесманс М
Proesmans M. 2013. Сравнение двух схем лечения для эрадикации инфекции P. aeruginosa у детей с муковисцидозом. J Cyst Fibros 12: 29–34.

- ↵
- Ратьен Ф.,
- Мунк А,
- Хо П,
- Аньялоси Г
Ratjen F, Munck A, Kho P, Angyalosi G, Исследовательская группа ELITE. 2010. Лечение ранней инфекции Pseudomonas aeruginosa у пациентов с муковисцидозом: исследование ELITE. Грудная клетка 65: 286–291.
- ↵
- Рен КЛ,
- Паста DJ,
- Расулиян Л,
- Вагенер Дж.
 С.,
С.,
- Констан МВ,
- Морган WJ
Ren CL, Pasta DJ, Rasouliyan L, Wagener JS, Konstan MW, Morgan WJ, Научная консультативная группа исследователей и координаторов эпидемиологического исследования муковисцидоза. 2008. Взаимосвязь между терапией ингаляционными кортикостероидами и скоростью снижения функции легких у детей с муковисцидозом. J Pediatr 153: 746–751.
- ↵
- Резайе-Майд А,
- Мака Т,
- Бучек Р.А.,
- Валент П,
- Мюллер М.
 Р.,
Р.,
- Хуслейн П.,
- Кашанипур А,
- Минар Е,
- Багестанский M
Rezaie-Majd A, Maca T, Bucek RA, Valent P, Müller MR, Husslein P, Kashanipour A, Minar E, Baghestanian M. 2002. Симвастатин снижает экспрессию цитокинов интерлейкина-6, интерлейкина-8 и хемоаттрактанта моноцитов. белок-1 в циркулирующей моноцитов у пациентов с гиперхолестеринемией. Arterioscler Thromb Vasc Biol 22: 1194–1199.
- ↵
- Росс КР,
- Хмель Дж.
 Ф.,
Ф.,
- Констан МВт
Росс К.Р., Чмиэль Дж.Ф., Констан М.В. 2009. Роль ингаляционных кортикостероидов в лечении кистозного фиброза. Pediatr Drugs 11: 101–113.
- ↵
- Рум JH,
- Буль Р,
- МакЭлвани Н.Г.,
- Борок З,
- Кристалл RG
Роум Дж.Х., Буль Р., МакЭлвани Н.Г., Борок З., Кристал Р.Г. 1993. Системный дефицит глутатиона при муковисцидозе. J Appl Physiol 75: 2419–2424.

- ↵
- Руан Х,
- Паунолл Х.Дж.,
- Лодиш ВЧ
Руан Х., Паунолл Х.Дж., Лодиш Х.Ф. 2003. Троглитазон противодействует репрограммированию экспрессии генов адипоцитов, индуцированному фактором некроза опухоли-α, путем ингибирования транскрипционного регуляторные функции NF-κB. J Biol Chem 278: 28181–28192.
- ↵
- Сандерс Д.Б.,
- Биттнер РЦ,
- Розенфельд М,
- Хоффман LR,
- Реддинг Г.
 Дж.,
Дж.,
- Госс CH
Сандерс Д.Б., Биттнер Р.К., Розенфельд М., Хоффман Л.Р., Реддинг Г.Дж., Госс Ч. 2010. Неспособность восстановить исходную легочную функцию после обострения муковисцидоза легких. Am J Respir Crit Care Med 182: 627–632.
- ↵
- Шустер А,
- Халиберн С,
- Деринг Г.,
- Голдман MH
Шустер А., Халиберн К., Деринг Г., Гольдман М.Х., для Исследовательской группы свободы. 2012. Безопасность, эффективность и удобство применения сухого порошка колистиметата натрия для ингаляций (Colobreathe DPI) у пациентов с муковисцидозом: Рандомизированное исследование.
 Грудная клетка 68: 344–350.
Грудная клетка 68: 344–350. - ↵
- Смит А,
- Элборн JS
Смит А., Элборн Дж.С. 2008. Обострения при муковисцидозе: 3 — Управление. Грудная клетка 63: 180–184.
- ↵
- Смит АР,
- Уолтерс С
Smyth AR, Walters S. 2012. Профилактические антистафилококковые антибиотики при муковисцидозе. Cochrane Database Syst Rev 12: CD001912. 23235585.
- ↵
- Стенбит АЕ,
- Лоток PA
Stenbit AE, Flume PA.
 2011. Легочные обострения при муковисцидозе. Curr Opin Pulm Med 17: 442–447.
2011. Легочные обострения при муковисцидозе. Curr Opin Pulm Med 17: 442–447. - ↵
- Такчетти Г.,
- Бьянкини Э.,
- Кариани Л,
- Буззетти Р,
- Костантини Д,
- Тревизан F
Taccetti G, Bianchini E, Cariani L, Buzzetti R, Costantini D, Trevisan F. 2012. Раннее лечение антибиотиками для эрадикации Pseudomonas aeruginosa у пациентов с муковисцидозом: рандомизированное многоцентровое исследование, сравнивающее два разных протокола. Грудная клетка 67: 853–859.

- ↵
- Тируванзиам Р,
- Конрад К.К.,
- Боттильери Т,
- Герценберг Л.А.,
- Мох РБ,
- Герценберг Л.А.
Тируванзиам Р., Конрад К.К., Боттильери Т., Герценберг Л.А., Мосс Р.Б., Герценберг Л.А. 2006. Пероральные высокие дозы N -ацетилцистеина, пролекарства глутатиона, модулируют воспаление при муковисцидозе. Proc Natl Acad Sci 103: 4628–4633.
- ↵
- Треджиари ММ,
- Ретч-Богарт Г.
 ,
,
- Майер-Хэмблет Н.,
- Хан У,
- Кулич М,
- Кронмал Р,
- Уильямс Дж.,
- Хиатт П,
- Гибсон Р.Л.,
- Спенсер Т
Треджиари М.М., Реч-Богарт Г., Майер-Хамблетт Н., Хан У., Кулич М., Кронмал Р., Уильямс Дж., Хиатт П., Гибсон Р.Л., Спенсер Т. и др. 2011. Сравнительная эффективность и безопасность 4 рандомизированных схем лечения ранних Инфекция Pseudomonas aeruginosa у детей с муковисцидозом.
 Arch Pediatr Adolesc Med 165: 847–856.
Arch Pediatr Adolesc Med 165: 847–856. - ↵
- Танни М.М.,
- Полевой ТР,
- Мориарти ТФ,
- Патрик С,
- Деринг Г.,
- Мюлебах М.С.,
- Вольфганг МЦ,
- Буше Р,
- Гилпин Д.Ф.,
- Макдауэлл А
Танни М.
 М., Филд Т.Р., Мориарти Т.Ф., Патрик С., Деринг Г., Мюлебах М.С., Вольфганг М.С., Буше Р., Гилпин Д.Ф., Макдауэлл А. и др. 2008. Обнаружение анаэробных бактерий в большом количестве в мокроте больных муковисцидозом. Am J Respir Crit Care Med 177: 995–1001.
М., Филд Т.Р., Мориарти Т.Ф., Патрик С., Деринг Г., Мюлебах М.С., Вольфганг М.С., Буше Р., Гилпин Д.Ф., Макдауэлл А. и др. 2008. Обнаружение анаэробных бактерий в большом количестве в мокроте больных муковисцидозом. Am J Respir Crit Care Med 177: 995–1001. - ↵
- Танни М.М.,
- Клем ER,
- Фодор А.А.,
- Гилпин Д.Ф.,
- Мориарти ТФ,
- МакГрат С.Дж.,
- Мюлебах М.С.,
- Буше RC,
- Кардуэлл С,
- Деринг Г
Tunney MM, Klem ER, Fodor AA, Gilpin DF, Moriarty TF, McGrath SJ, Muhlebach MS, Boucher RC, Cardwell C, Doering G, et al.
 2011. Использование культурального и молекулярного анализа для определения влияния лечения антибиотиками на разнообразие микробного сообщества и
обилие в период обострения у больных муковисцидозом. Грудная клетка 66: 579–584.
2011. Использование культурального и молекулярного анализа для определения влияния лечения антибиотиками на разнообразие микробного сообщества и
обилие в период обострения у больных муковисцидозом. Грудная клетка 66: 579–584. - ↵
- Валериус Н.Х.,
- Кох С,
- Хёйби N
Valerius NH, Koch C, Høiby N. 1991. Профилактика хронической Pseudomonas aeruginosa колонизации муковисцидоза путем раннего лечения. Ланцет 338: 725–726.
- ↵
- Ван Бирвлит С,
- Девос М,
- Делхай Т.
 ,
,
- Ван Бирвлит JP,
- Робберехт Э.,
- Кристоф А
Van Biervliet S, Devos M, Delhaye T, Van Biervliet JP, Robberecht E, Christophe A. 2008. Пероральный прием DHA у пациентов с гомозиготным муковисцидозом ΔF508. Простагландины Лейкот Эссенциальные жирные кислоты 78: 109–115.
- ↵
- Ванден Берге В.,
- Вермёлен Л,
- Делерив П,
- Де Босшер К,
- Стальс Б,
- Хегеман Г
Vanden Berghe W, Vermeulen L, Delerive P, De Bosscher K, Staels B, Haegeman G.
 2003. Парадигма регуляции генов: воспаление, NF-κB и PPAR. Adv Exp Med Biol 544: 181–196.
2003. Парадигма регуляции генов: воспаление, NF-κB и PPAR. Adv Exp Med Biol 544: 181–196. - ↵
- ВанДевантер ДР,
- О’Риордан Массачусетс,
- Блюмер Дж.Л.,
- Констан МВт
ВанДевантер Д.Р., О’Риордан М.А., Блумер Д.Л., Констан М.В. 2010. Оценка времени до улучшения функции легких после лечения антибиотиками обострений острого кистозного фиброза. Respir Res 11: 137.
- ↵
- Велсор LW,
- ван Хеккерен А,
- день минет
Велсор Л.
 В., ван Хеккерен А., Дэй Б.Дж. 2001. Антиоксидантный дисбаланс в легких мышей с трансмембранным регулятором проводимости муковисцидоза. Am J Physiol Lung Cell Mol Physiol 281: L31–L38.
В., ван Хеккерен А., Дэй Б.Дж. 2001. Антиоксидантный дисбаланс в легких мышей с трансмембранным регулятором проводимости муковисцидоза. Am J Physiol Lung Cell Mol Physiol 281: L31–L38. - ↵
- Уильямс HD,
- Дэвис JC
Уильямс HD, Дэвис JC. 2012. Фундаментальная наука для пульмонолога: Pseudomonas aeruginosa и муковисцидоз дыхательных путей. Грудная клетка 67: 465–467.
- ↵
- Уильямс Б.,
- Робинетт М,
- Словис Б,
- Дереци В.
 ,
,
- Перкетт Е
Williams B, Robinette M, Slovis B, Deretci V, Perkett E. 2008. Гидроксихлорохин — пилотное исследование противовоспалительного действия при муковисцидозе. Pediatr Pulmonol 43 (Приложение 31): 314.
- ↵
- Зельвите И,
- Доминайтиен Р,
- Крисби М,
- Янцяускене S
Zelvyte I, Dominaitiene R, Crisby M, Janciauskiene S. 2002. Модуляция медиаторов воспаления и экспрессии PPARγ и NFκB правастатином в ответ на липопротеины в моноцитах человека в пробирке.
 Pharmacol Res 45: 147–154.
Pharmacol Res 45: 147–154. - ↵
- Чжао Дж.,
- Шлосс Полиция,
- Каликин Л.М.,
- Кармоди, Лос-Анджелес,
- Фостер БК,
- Петросино ЖФ,
- Кавальколи JD,
- ВанДевантер ДР,
- Мюррей С.,
- Ли ДЖЗ
Чжао Дж.
 , Шлосс П.Д., Каликин Л.М., Кармоди Л.А., Фостер Б.К., Петрозино Дж.Ф., Кавалколи Д.Д., ВанДевантер Д.Р., Мюррей С., Ли Дж.З. и др. 2012. Десятилетняя динамика бактериального сообщества в дыхательных путях при муковисцидозе. Proc Natl Acad Sci 109: 5809–5814.
, Шлосс П.Д., Каликин Л.М., Кармоди Л.А., Фостер Б.К., Петрозино Дж.Ф., Кавалколи Д.Д., ВанДевантер Д.Р., Мюррей С., Ли Дж.З. и др. 2012. Десятилетняя динамика бактериального сообщества в дыхательных путях при муковисцидозе. Proc Natl Acad Sci 109: 5809–5814. - ↵
- Зингарелли Б,
- Шихан М.,
- Хек PW,
- О’Коннор М.,
- Дененберг А,
- Кук JA
Зингарелли Б., Шихан М., Хейк П.В., О’Коннор М., Дененберг А., Кук Дж.А. 2003. Лиганды γ-рецептора активатора пролиферации пероксисом, 15-дезокси-Δ 12,14 -простагландин J 2 и циглитазон, уменьшают системное воспаление при полимикробном сепсисе путем модуляции путей передачи сигнала.

