что делать и как лечить?
- Заболевания горла
- Причины боли в горле без признаков простуды
- Психосоматика
- Диагностика
- Чем лечить боль в горле
Изображение от gpointstudio на Freepik
Боль в горле возникает по разным причинам, в числе которых травмы, заболевания, которые вызваны вирусами и бактериями, аллергические реакции, попадание инородного тела, опухоли. Это состояние усиливается при глотании или разговоре.
Заболевания горла
Самая частая причина, почему начинает болеть горло, — инфекции, аллергены. Они вызывают воспалительные процессы в носоглотке и приводят к неприятным ощущениям из-за патогенного воздействия на слизистую поверхность. Наиболее распространенными вирусными инфекциями являются:
- Вирусный фарингит, который сопровождается болью, першением, сухим кашлем, неприятными ощущениями при сглатывании.
- Инфекционный мононуклеоз, вызывающий сильную боль при глотании.

- Аденовирусная инфекция, которая приводит к болям при глотании и во время беседы. На миндалинах появляется налет белого цвета в виде небольших пятнышек. Болезнь сопровождается «лающим» кашлем, насморком, слезотечением.
- Причиной, по которой болит горло, может стать осложнение герпевирусной инфекции. Температура поднимается до 38С и выше, на слизистой формируются пузырьки с содержимым светло-серого цвета.
Причиной, почему болит горло, когда глотаешь, являются заболевания респираторного тракта, которые вызваны патогенными бактериями: стафилококком, стрептококком, пневмококком. Если человек испытывает боль при глотании, а миндалины покраснели и увеличились в размерах, это является классической картиной ангины. Иначе это заболевание называют тонзиллитом. Он протекает в разных формах. В тяжелых случаях у пациента развивается острое гнойное воспаление (паратонзиллярный абсцесс).
Если у ребенка болит горло и возникают сложности с глотанием, дыханием, это может свидетельствовать о воспалении надгортанника. Такое заболевание называют эпиглоттитом или гортанной ангиной. В этом случае важно вовремя обратиться в медицинское учреждение. У маленьких детей это заболевание может приводить к нарушению дыхания, что обусловлено анатомическими особенностями строения носоглотки.
При ларингите возникает ощущение жжения и царапанья, кроме этого, болит горло и больно глотать. Болезнь сопровождается повышением температуры, осиплостью голоса, «лающим» кашлем. При переходе ларингита в хроническую форму у пациента регулярно возникают незначительные болевые ощущения при глотании, голос становится более хриплым, появляется повышенная утомляемость.
Фарингиты и ларинготрахеиты могут иметь аллергическую этиологию. При контакте с раздражителем у пациента появляются боли в глотке, кашель, чихание, слезотечение.
Причины боли в горле без признаков простуды
Часто возникает вопрос, почему болит горло без простуды. Одна из причин — кандидоз ротовой полости. Он вызван грибковой инфекцией. Болезнь проявляет себя трещинами в уголках губ, плотным белым налетом на слизистой. Кандидоз ротовой полости свидетельствует о низком иммунитете. Этому заболеванию подвержены люди с приобретенным иммунодефицитом, пациенты с онкологией.
Еще одна причина, почему болит горло без признаков простуды, — повреждение слизистой или попадание постороннего предмета. При глотании возникают колющие или режущие боли, человек сильно кашляет. В тяжелых случаях инородное тело блокирует дыхательные пути, что приводит к удушью. В этом случае требуется срочная медицинская помощь.
Причиной, почему по утрам болит горло, может быть гастроэзофагеальный рефлюкс. Он характерен для язвы желудка и 12-перстной кишки, гастрита. Содержимое из желудка попадает в глотку и раздражает слизистую из-за содержания кислоты. Чаще всего это происходит в ночное время, а утром человек испытывает чувство жжения в горле, кислую отрыжку.
Чаще всего это происходит в ночное время, а утром человек испытывает чувство жжения в горле, кислую отрыжку.
У взрослого человека боль в горле может быть связана с особенностями диеты или ухудшением усвоения питательных веществ. Жжением и болями в горле проявляется нехватка витамина B2, B12, C. Гиповитаминоз сопровождается изменениями слизистой, появлением трещинами в уголках губ и другими симптомами.
Почему болит горло, если нет простуды и аллергии? Возможные причины — эндокринные патологии и патологии внутренних органов. При сахарном диабете пациенты отмечают у себя боли в глотке, которые сопровождаются сухостью слизистых. Некомфортные ощущения во время глотания возникают при гипотиреозе — сниженной функции щитовидной железы. При нарушении работы печени и почек в организме накапливаются токсичные соединения, что приводит к постоянному воспалению и атрофии слизистой глотки.
Когда сильно болит горло и есть ощущение сдавливания, распирания, это может свидетельствовать о развитии опухоли в глотке или гортани. Симптомы нарастают постепенно, у пациента меняется тембр голоса, появляется кашель.
Симптомы нарастают постепенно, у пациента меняется тембр голоса, появляется кашель.
Прием антибиотиков и глюкокортикостероидов, злоупотребление каплями для носа способствует раздражению и сухости слизистой глотки. Из-за этого появляются боли.
Психосоматика
Тому что болит горло, может способствовать психосоматика. Это теория неразрывной связи между душой и телом. Когда возникает душевное неблагополучие из-за нерешенных проблем, появляются проблемы со здоровьем. Если человек постоянно находится в напряжении, испытывает негативные «подавленные» эмоции, это приводит к появлению болей в разных частях тела. Носоглотка и гортань не являются исключением. Для устранения психогенных болей необходимо убрать те факторы, по которым они возникают. При нормализации психологического состояния наступает улучшение самочувствия.
Диагностика
При болях в носоглотке и гортани необходимо обратиться к ЛОР-врачу. Он осматривает ротовую полость, назначает обследование органов дыхания. Для выявления причины болей используются следующие методы:
Для выявления причины болей используются следующие методы:
- фарингоскопия и ларингоскопия;
- анализ мазка из зева;
- УЗИ;
- рентгенография или компьютерная томография;
- общеклинические анализы.
При сопутствующей симптоматике пациенту показаны консультации других специалистов: эндокринолога, аллерголога, невролога.
Чем лечить боль в горле
Когда возникает боль в горле, характер лечения зависит от природы патологии. Если причиной болей является инфекция, врач назначает антибиотики, противовирусные средства или противомикробные препараты для полости рта. Для уменьшения болезненности в лечении используют противовоспалительные и антисептические средства. Полезным дополнением к основному лечению будет полоскание отварами лекарственных трав. Практически во всех случаях рекомендовано теплое питье.
Боли аллергического характера требуют правильного подбора и приема антигистаминов, а при гастроэзофагеальном рефлюксе проблему решат медикаменты для снижения кислотности желудочного сока.
Если боль сопровождается гнойным поражением тканей, используют внутривенное введение препаратов для устранения интоксикации.
Хирургическое лечение назначается при абсцессах, опухолях.
Причины и лечение болей в пояснице
Большинство людей в течение жизни испытывают ту или иную форму болей в пояснице. Около 97% болей в спине вызваны механическими проблемами и быстро проходят. Но другие потенциальные причины должны быть рассмотрены на ранней стадии, потому что многие из них требуют очень специфического консервативного или хирургического лечения. Внимательное раннее внимание для постановки правильного диагноза максимизирует успех лечения, выбранного для конкретного пациента.
Когда боль в спине сопровождается лихорадкой, потерей чувствительности или силы в ногах или затрудненным мочеиспусканием, требуется срочная медицинская помощь. В тех случаях, когда боль в спине связана с механической проблемой, пациенты могут выполнять упражнения и изучать техники подъема и движения для предотвращения будущих эпизодов.
Доступны различные процедуры обезболивания, такие как эпидуральная инъекция стероидов, а также ряд хирургических процедур для людей, у которых консервативные меры неэффективны.
- Насколько распространена боль в пояснице?
- Каковы причины?
- К какому врачу следует обратиться при болях в спине?
- Важность точного диагноза
- Механическая боль в пояснице
- Воспалительная боль в пояснице
- Боль в пояснице, вызванная инфекцией
- Переломы и боли в пояснице
- Боль в пояснице и рак
- Боли, иррадиирующие в поясничный отдел
- Хроническая боль в пояснице
- Когда необходимы диагностические тесты?
- Варианты лечения острой боли в пояснице
- Операция при болях в пояснице
Насколько распространена боль в пояснице?
Двое из каждых трех взрослых хоть раз страдают от болей в пояснице. Боль в спине — причина № 2 для посещения врача взрослыми и причина № 1 для посещения ортопеда. Он не дает людям работать дома и мешает рутинной повседневной деятельности, отдыху и физическим упражнениям. Хорошая новость в том, что за 9из 10 пациентов с болью в пояснице боль острая, то есть кратковременная и проходит в течение нескольких дней или недель. Однако бывают случаи болей в пояснице, для устранения которых требуется гораздо больше времени, а некоторые требуют оценки возможной причины, отличной от мышечного напряжения или артрита.
Он не дает людям работать дома и мешает рутинной повседневной деятельности, отдыху и физическим упражнениям. Хорошая новость в том, что за 9из 10 пациентов с болью в пояснице боль острая, то есть кратковременная и проходит в течение нескольких дней или недель. Однако бывают случаи болей в пояснице, для устранения которых требуется гораздо больше времени, а некоторые требуют оценки возможной причины, отличной от мышечного напряжения или артрита.
Симптомы могут варьироваться от мышечной боли до стреляющей или колющей боли, ограниченной гибкости и/или диапазона движений или неспособности стоять прямо.
Какие структуры образуют спину?
Спина представляет собой сложную структуру костей, мышц и других тканей, формирующих спину или заднюю часть туловища от шеи до таза. В центре находится позвоночник, который не только поддерживает вес верхней части тела, но и содержит и защищает спинной мозг — тонкую структуру нервной системы, передающую сигналы, контролирующие движения тела и передающие его ощущения. Наложенные друг на друга около 30 костей — позвонков — образуют позвоночный столб, также известный как позвоночник. Каждая из этих костей содержит круглое отверстие, которое, будучи сложенным вместе со всеми остальными, образует канал, окружающий спинной мозг. Спинной мозг спускается от основания головного мозга и простирается (у взрослых) чуть ниже грудной клетки.1
Наложенные друг на друга около 30 костей — позвонков — образуют позвоночный столб, также известный как позвоночник. Каждая из этих костей содержит круглое отверстие, которое, будучи сложенным вместе со всеми остальными, образует канал, окружающий спинной мозг. Спинной мозг спускается от основания головного мозга и простирается (у взрослых) чуть ниже грудной клетки.1
Позвонки — это кости, образующие позвоночник. Мелкие нервы («корешки») входят и выходят из спинного мозга через промежутки между этими позвонками. Поскольку кости позвоночника продолжают расти еще долгое время после того, как спинной мозг достигает своей полной длины в раннем детстве, нервные корешки в нижней части спины и ног проходят на много дюймов вниз по позвоночнику, прежде чем выйти. Этот большой пучок нервных корешков называется  Связки и сухожилия удерживают позвонки на месте и прикрепляют мышцы к позвоночнику.2
Связки и сухожилия удерживают позвонки на месте и прикрепляют мышцы к позвоночнику.2
Начиная сверху, позвоночник состоит из четырех позвоночных отделов:
- Семь шейных или шейных позвонков (обозначены C1-C7)
- Двенадцать грудных или верхних позвонков спины (обозначены T1-T12)
- Пять поясничных позвонков (обозначены L1-L5), известные как нижняя часть спины
- Крестец и копчик, группа костей, сросшихся в основании позвоночника.
Каковы причины болей в пояснице?
Подавляющее большинство пациентов испытывают боли в спине по механическим причинам. Они напрягают мышцы при поднятии тяжестей или скручиваниях, переносят внезапный толчок в автомобильной аварии, испытывают нагрузку на кости и ткани позвоночника, что приводит к грыже межпозвоночного диска, или страдают от спондилеза (остеоартрит позвоночника), потенциально болезненной дегенерации одного или больше суставов позвоночника. Распространенные причины болей в пояснице:
- механическая или функциональная травма (вызывает 97% случаев)
- воспаление
- перелом
- активная инфекция
- новообразования (опухоли)
- отраженная боль (боль в одном месте, ощущаемая в другом, например, боль от камней в почках, иррадиирующая в нижнюю часть спины или вокруг живота)
Чтобы выбрать самое безопасное и эффективное лечение, врачи должны учитывать весь спектр возможных основных проблем, таких как воспалительные состояния, переломы, инфекции, а также некоторые серьезные состояния, не связанные со спиной, которые иррадиируют боль в спину.
К какому врачу следует обратиться при болях в спине?
Это зависит от вашего состояния или симптомов. Если у вас нет очевидной травмы, которая могла бы объяснить вашу боль, вы можете начать с посещения физиотерапевта. Это специалист в области физической медицины, который может диагностировать боль в спине и определить, могут ли помочь нехирургические методы лечения, такие как физиотерапия. В зависимости от этих результатов физиотерапевт может также направить вас к хирургу позвоночника, врачу по обезболиванию или другому специалисту по спине, ревматологу, для дополнительного обсуждения.
Важность точного диагноза
Врач должен будет тщательно собрать историю болезни и провести медицинский осмотр, чтобы выявить определенные тревожные флажки, указывающие на необходимость рентгенологического или другого визуализирующего обследования. Однако в большинстве случаев визуализация, такая как рентген, МРТ (магнитно-резонансная томография) или КТ (компьютерная томография), не требуется.
В истории болезни пациента также могут быть определенные подсказки. Неиррадиирующая боль в пояснице обычно возникает из-за мышечного напряжения и спазма. Боль, которая иррадиирует в ягодицу и вниз по ноге, может быть вызвана ишиасом, состоянием, при котором выпуклый (выпирающий) диск давит на седалищный нерв, который проходит вниз по позвоночнику к месту его выхода в тазу и несет нервные волокна к нога. Это сдавление нерва вызывает боль в нижней части спины, иррадиирующую через ягодицы и вниз по одной ноге, которая может опускаться ниже колена, часто в сочетании с локализованными областями онемения. В самых крайних случаях помимо онемения и боли пациент испытывает слабость, что предполагает необходимость быстрой оценки состояния.
Постоянная стреляющая или покалывающая боль может указывать на заболевание поясничного диска. Боль, которая приходит и уходит, достигая пика, а затем затихая на минуту или две, только для того, чтобы снова достичь пика, может свидетельствовать о совершенно другой причине боли в спине, например о камне в почках.
Во время физического осмотра врач может попросить пациента двигаться определенным образом, чтобы определить пораженную область. Например, пациента можно попросить чрезмерно вытянуть спину, прогнувшись назад на 20–30 секунд, чтобы проверить, не вызывает ли это движение боли. Если это так, причиной может быть спинальный стеноз, сужение канала, проходящего через позвонки и вмещающего спинномозговые нервы.
При подозрении на опухоль или инфекцию врач может назначить анализы крови, включая общий анализ крови и определение скорости оседания. (Повышенная скорость оседания свидетельствует о возможном воспалении).
Вопросы возраста и пола
Возраст и пол являются важными факторами, которые следует учитывать при диагностике боли в пояснице. У молодого пациента причиной может быть доброкачественная опухоль позвоночника, называемая остеоид-остеомой. Воспалительные заболевания кишечника у молодых людей могут быть связаны со спондилитом (воспалением в суставах позвоночника) и сакроилеитом (воспалением крестцово-подвздошного сустава в месте перехода позвоночника в таз). Боль в пояснице из-за болезни диска или дегенерации позвоночника чаще возникает с возрастом. Такие состояния, как абдоминальная аневризма (расширение крупной артерии в брюшной полости) или множественная миелома (опухоль, которая может поразить кость), также рассматриваются у пожилых людей.
Боль в пояснице из-за болезни диска или дегенерации позвоночника чаще возникает с возрастом. Такие состояния, как абдоминальная аневризма (расширение крупной артерии в брюшной полости) или множественная миелома (опухоль, которая может поразить кость), также рассматриваются у пожилых людей.
Остеопороз и фибромиалгия гораздо чаще вызывают боли в спине у женщин, чем у мужчин. Остеопороз — это прогрессирующее снижение плотности костной ткани, которое делает кости хрупкими, пористыми и склонными к переломам. Фибромиалгия — это хроническое заболевание, которое вызывает широко распространенную мышечно-скелетную боль, усталость и множественные «чувствительные точки» в шее, позвоночнике, плечах и бедрах.
Механическая боль в пояснице
Поскольку она составляет 97% случаев, механическая боль в пояснице заслуживает обсуждения в первую очередь. Чтобы определить факторы, вызывающие боль, врач рассмотрит следующие причины механической боли в пояснице:
- Растяжение мышц.

- Спондилолистез (сползание одного тела позвонка на другой).
- Грыжа диска (диски или подушечки, которые действуют как амортизаторы между позвонками, могут выпячиваться в пространство, содержащее спинной мозг или нервный корешок, и вызывать боль).
- Остеоартрит (распространенная форма артрита, при которой разрушается хрящ, покрывающий суставы, и в суставе образуются костные отростки, вызывающие боль и отек).
- Спинальный стеноз (вызванный сужением костного канала и предрасполагающий некоторых людей к боли, связанной с давлением на спинномозговые нервы или сам спинной мозг).
Боль в пояснице, усиливающаяся при сидении, может указывать на грыжу поясничного отдела позвоночника (один из дисков в нижней части спины). Это связано с тем, что определенные положения тела могут изменить величину давления, которое смещенный диск может давить на нерв. Это одна из причин, по которой мы рекомендуем людям с болями в пояснице периодически вставать и разминаться или ходить, а не сидеть постоянно. Острое начало, то есть боль, возникающая внезапно, может свидетельствовать о грыже диска или растяжении мышц, в отличие от более постепенного начала боли, которое больше характерно для остеоартрита, стеноза позвоночника или спондилолистеза.
Острое начало, то есть боль, возникающая внезапно, может свидетельствовать о грыже диска или растяжении мышц, в отличие от более постепенного начала боли, которое больше характерно для остеоартрита, стеноза позвоночника или спондилолистеза.
Воспалительная боль в нижней части спины
Хотя относительно небольшое количество пациентов имеют боль в нижней части спины из-за системного воспалительного состояния, эта проблема может оставаться на всю жизнь и может значительно нарушать функцию. Хорошая новость заключается в том, что лечение может помочь практически всем пациентам и привести к серьезным улучшениям.
Серонегативные спондилоартропатии (классический анкилозирующий спондилоартрит) — группа воспалительных заболеваний, начинающихся в молодом возрасте с постепенным началом. Как и другие воспалительные заболевания суставов, они связаны с утренней скованностью, которая проходит при физической нагрузке. Иногда происходит сращение позвонков в шейном или поясничном отделах позвоночника. Лекарства, называемые блокаторами TNF-альфа (такие как этанерцепт, инфликсимаб и адалимумаб), которые используются при ревматоидном артрите, также используются для лечения скованности, боли и отека спондилоартропатии, когда случаи тяжелые и не реагируют на традиционные лекарства.
Лекарства, называемые блокаторами TNF-альфа (такие как этанерцепт, инфликсимаб и адалимумаб), которые используются при ревматоидном артрите, также используются для лечения скованности, боли и отека спондилоартропатии, когда случаи тяжелые и не реагируют на традиционные лекарства.
У людей со спондилоартропатией наблюдается скованность, которая обычно усиливается по утрам, и уменьшается подвижность позвоночника. У них также может быть снижена способность делать глубокий вдох из-за потери подвижности грудной клетки. Для врача важно искать проблемы с расширением грудной клетки у пациентов со спондилоартропатией.
Лечение воспалительной боли в спине включает упражнения на растяжку и укрепление. При поражении стенки грудной клетки важное значение имеет физиотерапия грудной клетки. Избегание подушек под шею во время сна может помочь шейному отделу позвоночника — если он срастается — срастись в менее изнурительном положении. Полезны нестероидные противовоспалительные средства. У пациентов с более тяжелым заболеванием обычно используются сульфасалазин и метотрексат. Если пациент не чувствует себя хорошо, несмотря на то, что принимает эти лекарства, блокаторы TNF-альфа, по-видимому, приносят пользу при таких спондилоартропатиях, как анкилозирующий спондилоартрит и псориатический артрит. Этанерцепт (Энбрел®), адалимумаб (Хумира®), инфликсимаб (Ремикейд®), Голимумаб (Симпони®) и цертолизумаб (Симзия®) являются пятью препаратами против ФНО, в настоящее время одобренными FDA для использования в этом состоянии. Более новые препараты, такие как секукинумаб и иксекизумаб, также эффективны. Эти агенты явно улучшают способность пациента двигаться и функционировать. Необходимы дополнительные исследования, чтобы увидеть, могут ли эти лекарства предотвратить сращение позвоночника в долгосрочной перспективе, хотя некоторые исследования недавно показали, что они могут помочь предотвратить дальнейшее повреждение позвоночника.
У пациентов с более тяжелым заболеванием обычно используются сульфасалазин и метотрексат. Если пациент не чувствует себя хорошо, несмотря на то, что принимает эти лекарства, блокаторы TNF-альфа, по-видимому, приносят пользу при таких спондилоартропатиях, как анкилозирующий спондилоартрит и псориатический артрит. Этанерцепт (Энбрел®), адалимумаб (Хумира®), инфликсимаб (Ремикейд®), Голимумаб (Симпони®) и цертолизумаб (Симзия®) являются пятью препаратами против ФНО, в настоящее время одобренными FDA для использования в этом состоянии. Более новые препараты, такие как секукинумаб и иксекизумаб, также эффективны. Эти агенты явно улучшают способность пациента двигаться и функционировать. Необходимы дополнительные исследования, чтобы увидеть, могут ли эти лекарства предотвратить сращение позвоночника в долгосрочной перспективе, хотя некоторые исследования недавно показали, что они могут помочь предотвратить дальнейшее повреждение позвоночника.
Синдром реактивного артрита — одна из форм спондилоартропатии. Это форма артрита, которая возникает в ответ на инфекцию где-то в организме и имеет свой собственный набор признаков и симптомов. Врач будет искать:
Это форма артрита, которая возникает в ответ на инфекцию где-то в организме и имеет свой собственный набор признаков и симптомов. Врач будет искать:
- кожную сыпь, проблемы с желудочно-кишечным трактом или мочеиспусканием, воспаление глаз, язвы во рту
- боль в суставах рук или ног, помимо болей в спине.
- инфекции (сальмонеллы, шигеллы, кампилобактеры, C. difficile, хламидии)
Реактивный артрит лечат так же, как анкилозирующий спондилоартрит и псориатический артрит, с помощью сульфасалазина и метотрексата и, при необходимости, блокаторов ФНО-альфа или других средств. Если во время начала артрита есть какие-либо признаки инфекции, такие как инфекционная диарея или инфекция мочеполового тракта, эти состояния будут лечиться. Однако даже при лечении основной инфекции реактивный артрит может продолжаться. Это связано с тем, что реактивный артрит является воспалительной реакцией на инфекцию, и воспаление может продолжаться после исчезновения инфекции.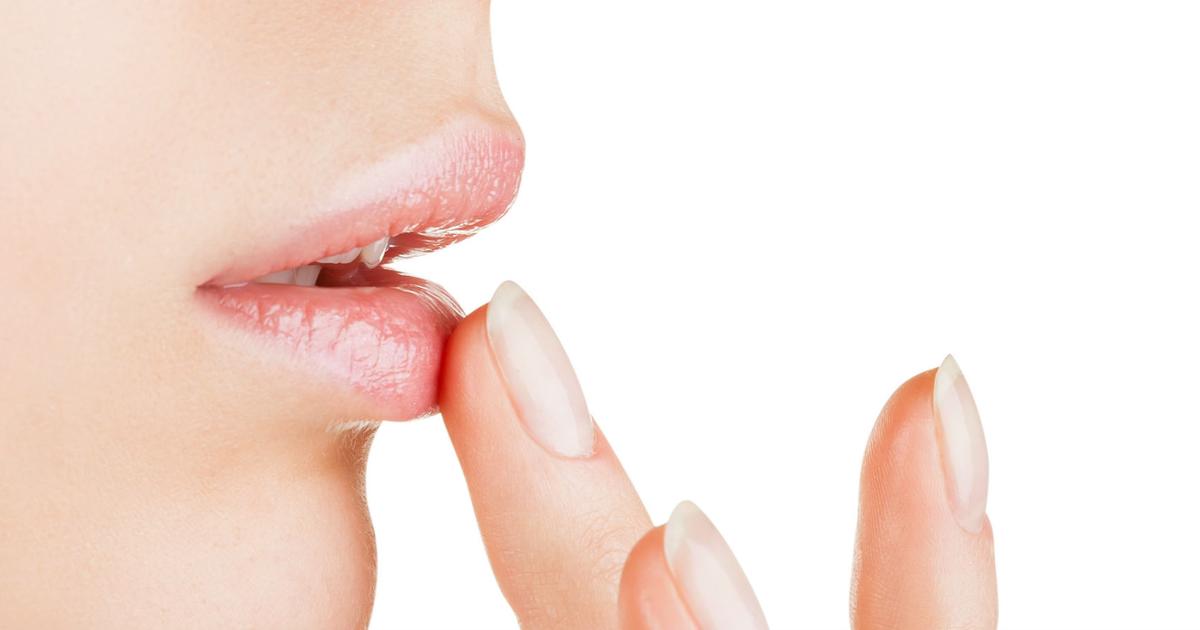
Боль в пояснице, вызванная инфекцией
Инфекции позвоночника встречаются нечасто, но встречаются. Врач спросит об обычных признаках и симптомах инфекции, особенно когда боль в спине сопровождается лихорадкой и/или ознобом. Диализные пациенты, потребители наркотиков внутривенно и пациенты, недавно перенесшие операцию, травму или кожные инфекции, подвержены риску инфекций позвоночника. Инфекции позвоночника могут быть вызваны рядом агентов, чаще всего бактериями. Врачи сначала проверят на наличие бактерий, а затем назначат антибиотики.
Переломы и боли в нижней части спины
Переломы позвоночника часто вызывают очень сильную боль и указывают на возможное наличие остеопороза (заболевание костей, характеризующееся прогрессирующей потерей плотности и прочности костей, делающее кости хрупкими и уязвимыми для переломов). У пациентов с тяжелым остеопорозом переломы позвоночника могут возникать без предупреждения и без значительной травмы — пациенту не нужно падать, чтобы сломать позвонок.
У пациентов с компрессионными переломами позвоночника возникают спазмы и часто очень сильные боли.
У пациентов с болью в пояснице, причину которой трудно определить, особенно у пожилых пациентов с остеопорозом, причиной боли может быть перелом крестца (кости между двумя бедренными костями). Стандартный рентген или сканирование костей могут не показать перелом крестца. Методы визуализации, такие как компьютерная томография или МРТ (магнитно-резонансная томография, которая отображает как мягкие ткани, так и кости), часто могут выявить эти переломы.
Очень важно, чтобы пациенты с острыми компрессионными переломами поясничного отдела были обследованы на остеопороз. Исследование плотности костной ткани необходимо, если только у пациента нет других факторов риска остеопороза и если у пациента не было перелома с очень высокой ударной нагрузкой. Исследования показали, что многие пациенты с переломами в США выписываются из больниц без планов по лечению их проблем с плотностью костей, которые затем ухудшаются.
При обнаружении остеопороза доступны многие методы лечения, включая кальций, витамин D и ряд рецептурных препаратов. Разнообразие средств, доступных для лечения остеопороза, достаточно велико, чтобы можно было найти средство для каждого пациента, даже если другие медицинские проблемы делают тот или иной из средств неподходящим для них. После измерения плотности костной ткани можно принять решение о долгосрочном лечении остеопороза.
Хотя боль может быть очень сильной, пациентам с переломом поясничного отдела лучше как можно скорее возобновить активность. Особенно это касается пожилых пациентов, которые слишком легко могут ослабнуть и развить другие осложнения, если подвижность снижена слишком долго. Опиоиды (наркотические препараты) могут быть необходимы для обезболивания в течение как можно более короткого периода времени.
Боль в пояснице и рак
Рак поясничного отдела позвоночника (нижняя часть спины) не является частой причиной болей в спине. Однако у людей, у которых в анамнезе был рак, например, в молочной железе или простате, или у которых наблюдается потеря веса или потеря аппетита вместе с болью в спине, необходимо учитывать рак.
Ночная боль может указывать на рак позвоночника. Доброкачественная опухоль, называемая остеоид-остеомой, которая чаще всего поражает молодых людей, вызывает боль, которая, как правило, хорошо поддается лечению аспирином. Множественная миелома — это злокачественное новообразование, которое возникает, когда плазматические клетки в костном мозге начинают бесконтрольно распространяться. Это чаще всего встречается у пожилых людей и может вызывать боль во многих частях позвоночника. При подозрении на опухоль или инфекцию могут быть назначены анализы крови, включая общий анализ крови (общий анализ крови, особенно для выявления анемии), скорость оседания (повышенная скорость оседания указывает на воспаление, опухоль или инфекцию) и электрофорез белков (который является скрининговым тестом). для миеломы).
Боль, иррадиирующая в поясничный отдел позвоночника и от него
Боль в поясничном отделе позвоночника может быть вызвана серьезными проблемами, которые на самом деле не связаны со спиной. Отраженная боль возникает, когда проблема в одном месте тела вызывает боль в другом месте. Боль проходит по нерву. Источники отраженной боли в нижней части спины (и ее можно спутать с проблемой позвоночника) могут включать аневризму брюшной полости (расширенная артерия в животе), трубную беременность, камни в почках, панкреатит и рак толстой кишки. Признаки этих заболеваний включают боль, которая нарастает и ослабевает в течение короткого периода времени, с частыми пиками сильной боли, потерей веса, аномалиями, обнаруженными при осмотре брюшной полости, и следовыми количествами крови в моче. С другой стороны, боль может быть передана из в нижней части спины и ощущаться в другом месте, как это часто бывает при ишиасе. Например, нередко у пациента с «скольжением диска» (грыжей диска) в нижней части спины возникает боль в задней части бедра, в голени или даже в стопе, а боли в пояснице нет. . В этой ситуации врач должен определить тип боли и провести обследование, чтобы показать, что боль на самом деле исходит из позвоночника (и рентгенологические исследования могут помочь подтвердить это).
Отраженная боль возникает, когда проблема в одном месте тела вызывает боль в другом месте. Боль проходит по нерву. Источники отраженной боли в нижней части спины (и ее можно спутать с проблемой позвоночника) могут включать аневризму брюшной полости (расширенная артерия в животе), трубную беременность, камни в почках, панкреатит и рак толстой кишки. Признаки этих заболеваний включают боль, которая нарастает и ослабевает в течение короткого периода времени, с частыми пиками сильной боли, потерей веса, аномалиями, обнаруженными при осмотре брюшной полости, и следовыми количествами крови в моче. С другой стороны, боль может быть передана из в нижней части спины и ощущаться в другом месте, как это часто бывает при ишиасе. Например, нередко у пациента с «скольжением диска» (грыжей диска) в нижней части спины возникает боль в задней части бедра, в голени или даже в стопе, а боли в пояснице нет. . В этой ситуации врач должен определить тип боли и провести обследование, чтобы показать, что боль на самом деле исходит из позвоночника (и рентгенологические исследования могут помочь подтвердить это).
Хроническая боль в пояснице
Если боль в спине продолжается более трех месяцев, она считается хронической. Хотя у большинства людей приступ боли в спине к этому времени проходит, в некоторых случаях он прогрессирует и может серьезно повлиять на способность человека функционировать. Для некоторых пациентов физиотерапия с локальным применением тепла или льда (10–15 минут с перерывом на 10 минут) в сочетании с программой домашних упражнений и обучением правильному положению для подъема тяжестей и другим техникам движения может иметь большое значение. Пациенты должны научиться терпеть определенную степень боли, иначе они могут позволить себе стать более недееспособными, чем необходимо. Пациенты в Больнице специальной хирургии добились успеха с помощью «ступенчатых упражнений», чтобы справиться с болью, постепенно увеличивая квоту упражнений на каждом сеансе, чтобы они могли научиться терпеть больше упражнений, несмотря на боль, и вернуться к работе и занятиям. . Подробнее об этой теме читайте в статье «Цели физиотерапии при болях в пояснице».
Когда необходимы диагностические тесты при болях в пояснице?
Многим пациентам не требуется рентген в первые несколько недель боли, потому что в конечном итоге их боль проходит. Многим больше не нужны КТ или МРТ, которые слишком чувствительны и часто выявляют отклонения, не связанные с болью пациента. Однако эти формы визуализации могут быть чрезвычайно полезны, если у человека хроническая или сильная боль и/или неврологические симптомы. При подозрении на инфекцию или опухоль могут быть назначены анализы крови.
Рентген
Агентство по политике и исследованиям в области здравоохранения разработало рекомендации по лечению острой боли в пояснице в 1994 году. Федеральное агентство предлагает восемь красных флажков при болях в пояснице, которые указывают на необходимость рентгена:
- возраст пациентов старше 50 лет
- история рака
- лихорадка или потеря веса или повышенная СОЭ
- травма
- дефицит мотора
- судебный процесс/компенсация
- история употребления стероидов
- История злоупотребления наркотиками
Эти красные флажки выявляют пациентов с большей вероятностью заражения инфекцией, раком или переломами и меньшей вероятностью простого растяжения мышц. (Судебная компенсация была включена, потому что в случаях компенсации работникам обычно требуется рентген.) Если ни один из этих красных флажков не существует, рентген и другие исследования могут быть отложены на один месяц, в течение которого 90% пациентов с острой болью в спине будут чувствовать себя лучше.
(Судебная компенсация была включена, потому что в случаях компенсации работникам обычно требуется рентген.) Если ни один из этих красных флажков не существует, рентген и другие исследования могут быть отложены на один месяц, в течение которого 90% пациентов с острой болью в спине будут чувствовать себя лучше.
МРТ или КТ
При наличии признаков инфекции, перелома или более серьезного заболевания, скорее всего, потребуется МРТ или КТ. Кроме того, если симптомы длятся дольше месяца и рассматривается возможность хирургического вмешательства, необходима визуализация. Если пациент ранее перенес операцию на спине, целесообразно получить визуализацию, выходящую за рамки простого рентгена.
Если у пациента есть признаки синдрома конского хвоста, серьезное повреждение спинного мозга, вызывающее такие симптомы, как слабость в ногах, онемение промежности (онемение между внутренней поверхностью бедер) и затрудненное мочеиспускание), этот синдром может привести к стойкому неврологическому повреждению. осталось необработанных. Если признаки этого синдрома присутствуют, срочно необходима МРТ или, как минимум, компьютерная томография.
осталось необработанных. Если признаки этого синдрома присутствуют, срочно необходима МРТ или, как минимум, компьютерная томография.
Медицинское сообщество обеспокоено чрезмерным использованием высокотехнологичных методов визуализации, таких как МРТ и КТ, при острой боли в пояснице. Часто эти чувствительные методы визуализации выявляют бессимптомные аномалии в поясничном отделе позвоночника, которые не являются причиной боли у пациента. В одном исследовании добровольцам, у которых в анамнезе не было болей в спине, сделали МРТ, и у 90% людей старше 60 лет был остеохондроз. МРТ, выявляющая механические аномалии в поясничном отделе позвоночника, вызывающие нет симптомов не помогает.
Анализы крови
При подозрении на опухоль или инфекцию могут быть назначены анализы крови, включая общий анализ крови (общий анализ крови, особенно для выявления анемии) и определение скорости оседания. (Повышенная скорость оседания предполагает наличие воспаления.)
Варианты лечения острой боли в пояснице
Большинство болей в пояснице возникает из-за мышечного напряжения и спазма и не требует хирургического вмешательства. Для снятия боли можно использовать такие лекарства, как ацетаминофен (тайленол), нестероидные противовоспалительные средства (такие как аспирин, напроксен и ибупрофен), габапентин или прегабалин. НПВП подавляют воспаление, боль и лихорадку, ингибируя определенные химические вещества, вызывающие воспаление, в организме. Ацетаминофен уменьшает боль и лихорадку, но не подавляет воспаление. Габапентин и прегабалин, препараты, которые использовались для противосудорожной активности, также обладают способностью блокировать боль. Опиоиды (например, кодеин) облегчают боль и иногда могут назначаться для снятия сильной боли в спине. Тем не менее, опиоиды имеют много проблем, таких как привыкание, запор и головокружение, и их следует избегать, когда это возможно, и использовать в течение как можно более короткого периода времени. Эпидуральная инъекция является вариантом, если боль в спине не отвечает на эти методы лечения. Каждый человек индивидуален в плане реакции на лекарства.
Для снятия боли можно использовать такие лекарства, как ацетаминофен (тайленол), нестероидные противовоспалительные средства (такие как аспирин, напроксен и ибупрофен), габапентин или прегабалин. НПВП подавляют воспаление, боль и лихорадку, ингибируя определенные химические вещества, вызывающие воспаление, в организме. Ацетаминофен уменьшает боль и лихорадку, но не подавляет воспаление. Габапентин и прегабалин, препараты, которые использовались для противосудорожной активности, также обладают способностью блокировать боль. Опиоиды (например, кодеин) облегчают боль и иногда могут назначаться для снятия сильной боли в спине. Тем не менее, опиоиды имеют много проблем, таких как привыкание, запор и головокружение, и их следует избегать, когда это возможно, и использовать в течение как можно более короткого периода времени. Эпидуральная инъекция является вариантом, если боль в спине не отвечает на эти методы лечения. Каждый человек индивидуален в плане реакции на лекарства.
Вопреки распространенному мнению, многочисленные исследования показали, что постельный режим дольше двух-трех дней не помогает. Пациенты должны возобновить деятельность как можно скорее. Упражнения — эффективный способ ускорить восстановление и помочь укрепить мышцы спины и живота. Упражнения также помогают снизить риск того, что боль в спине вернется. Врачи или физиотерапевты должны предоставить список упражнений, которые можно выполнять дома. Также важно изучить методы подъема и упражнения, чтобы уменьшить травмы на рабочем месте. Поясничные корсеты подходят только в том случае, если они полезны в рабочих условиях. Регулярное использование поясничных корсетов может ослабить силу кора (спинные и брюшные мышцы) и замедлить выздоровление. Манипуляции на позвоночнике могут быть эффективными для некоторых пациентов с острой болью в пояснице.
Пациенты должны возобновить деятельность как можно скорее. Упражнения — эффективный способ ускорить восстановление и помочь укрепить мышцы спины и живота. Упражнения также помогают снизить риск того, что боль в спине вернется. Врачи или физиотерапевты должны предоставить список упражнений, которые можно выполнять дома. Также важно изучить методы подъема и упражнения, чтобы уменьшить травмы на рабочем месте. Поясничные корсеты подходят только в том случае, если они полезны в рабочих условиях. Регулярное использование поясничных корсетов может ослабить силу кора (спинные и брюшные мышцы) и замедлить выздоровление. Манипуляции на позвоночнике могут быть эффективными для некоторых пациентов с острой болью в пояснице.
Другие нехирургические методы лечения болей в пояснице включают внутридисковую электротермическую терапию (IDET), нуклеопластику и радиочастотное воздействие.
Исследования в области лечения в HSS
В HSS продолжаются исследования по поиску молекулярных способов отсрочить или остановить дегенерацию межпозвонковых дисков, которая может вызывать хроническую боль в спине, например, исследование, проводимое Лабораторией развития и регенерации позвоночника HSS.
Операция при болях в пояснице
Поскольку подавляющее большинство пациентов выздоравливают от боли в пояснице без помощи врача, обоснование выбора операции должно быть убедительным. Восемьдесят процентов пациентов с ишиасом в конечном итоге выздоравливают без хирургического вмешательства.
Тяжелые прогрессирующие заболевания нервной системы, дисфункция кишечника или мочевого пузыря и синдром конского хвоста (описанный выше) составляют наиболее четкие показания к операции на позвоночнике. Операция на спине также рассматривается, если признаки и симптомы пациента хорошо коррелируют с такими исследованиями, как МРТ или электромиограмма (диагностическая процедура для оценки электрической активности нерва, которая может определить, является ли мышечная слабость результатом травмы или проблемы с нервами, контролирующими нервы). эта мышца).
В наиболее серьезных случаях, когда другие методы лечения не помогают, может потребоваться хирургическое вмешательство для облегчения болей, вызванных проблемами со спиной. Некоторые общие процедуры включают в себя:
Некоторые общие процедуры включают в себя:
- Дискэктомия, такая как микродискэктомия или малоинвазивная поясничная дискэктомия – удаление части грыжи диска
- Спондилодез – костный трансплантат, который способствует срастанию позвонков
- Спинальная ламинэктомия – удаление пластинки для создания большего пространства и уменьшения раздражения и воспаления
Обновлено: 15.11.2021
Авторы
Теодор Р. Филдс, доктор медицины, FACP
Лечащий врач, Больница специальной хирургии
Профессор клинической медицины, Медицинский колледж Вейла Корнелла
Статьи по теме
Ссылки и полезные ссылки
- 1, 2. Инсульт, Национальный институт здравоохранения
- Информационный бюллетень по боли в пояснице, Национальный институт неврологических расстройств и инсульта, Национальный институт здравоохранения. Отзыв от 26 июля 2003 г.
- Дейо Р.
 А., Вайнштейн Дж.Н., Боль в пояснице, N Engl J Med, том 344, № 5, 1 февраля 2001 г., стр. 363-370.
А., Вайнштейн Дж.Н., Боль в пояснице, N Engl J Med, том 344, № 5, 1 февраля 2001 г., стр. 363-370.
Что врачи хотят, чтобы пациенты знали о пероральных противовирусных препаратах для лечения COVID-19
С момента своего появления вариант SARS-CoV-2 Омикрон привел к значительному увеличению числа случаев заболевания COVID-19. Этот рост числа случаев COVID-19 вызвал перегрузку больниц и отделений неотложной помощи по всей территории Соединенных Штатов, что привело к увеличению спроса на лечение. Несмотря на то, что люди постоянно нуждаются в вакцинации — и усилении — против COVID-19, два противовирусных пероральных препарата доступны в ограниченном количестве, но пациенты по-прежнему не уверены в том, кто имеет право на них и как они работают.
В прошлом месяце два пероральных противовирусных препарата — паксловид (PDF) и молнупиравир (PDF) — были разрешены для амбулаторных пациентов с COVID-19 легкой и средней степени тяжести в соответствии с разрешением на экстренное использование (EUA) от Управления по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA). Лечение этими пероральными противовирусными препаратами должно начинаться в течение пяти дней после появления симптомов, чтобы сохранить эффективность продукта. Узнайте, что такое COVID-19методы лечения одобрены FDA, и что работает.
Лечение этими пероральными противовирусными препаратами должно начинаться в течение пяти дней после появления симптомов, чтобы сохранить эффективность продукта. Узнайте, что такое COVID-19методы лечения одобрены FDA, и что работает.
Серия публикаций AMA «Что врачи хотят, чтобы пациенты знали»™ предоставляет врачам платформу, на которой они могут поделиться тем, что они хотят, чтобы пациенты поняли о сегодняшних заголовках в области здравоохранения, особенно во время пандемии COVID-19.
В этом выпуске член АМА Элиза Чой, доктор медицинских наук, терапевт и специалист по инфекционным заболеваниям, обсуждает, что пациенты должны знать о противовирусных таблетках от COVID-19.
«Первый — это комбинация таблеток, более известная как Паксловид», — сказал доктор Чой. «Это комбинация таблеток нирматрелвира и фармакологической стимулирующей таблетки под названием ритонавир».
«Есть также вторая таблетка под названием молнупиравир», — добавила она, отметив, что когда этот противовирусный препарат попадает в кровоток, он блокирует способность вируса SARS-CoV-2 к репликации».
«Паксловид в настоящее время разрешен для использования у всех взрослых пациентов и у детей в возрасте 12 лет и старше с массой тела не менее 88 фунтов», — сказал д-р Чой. «Молнупиравир разрешен только для взрослых пациентов в возрасте 18 лет и старше, потому что молнупиравир может влиять на рост костей и хрящей, что может быть вредным для детей».
Хотя данные все еще ограничены, «в одном исследовании, которое цитировалось в EUA, было обнаружено, что Паксловид снижает долю людей с госпитализацией или смертью, связанных с COVID-19, примерно на 88% по сравнению с группой лечения плацебо», — говорится в сообщении. Доктор Чой. «И это для тех пациентов, которые получили лечение в течение пяти дней после появления симптомов».
«Второй препарат, молнупиравир, имеет более низкий уровень эффективности по сравнению с Паксловидом», — сказала она. «Уровень снижения госпитализации или смертности составил около 30% по сравнению с группой плацебо».
«Оба этих пероральных противовирусных препарата используются только для лечения пациентов с подтвержденной инфекцией COVID-19», — сказал д-р Чой. «Они не предназначены для какой-либо профилактики — ни до, ни после воздействия — а только для лечения симптомов».
«Они не предназначены для какой-либо профилактики — ни до, ни после воздействия — а только для лечения симптомов».
«Даже с инфекцией COVID-19 EUA для этих двух препаратов действительно распространяется только на не госпитализированных взрослых с симптомами, у которых заболевание COVID-19 от легкой до умеренной степени тяжести» и которые подвержены высокому риску прогрессирования COVID-19 в тяжелую форму. 19, включая госпитализацию или смерть, сказала она.
Сопутствующее покрытие
Что врачи должны знать о клинической терапии COVID-19«В исследованиях изучались пациенты, у которых симптомы COVID-19 считались легкими или умеренными», — сказал д-р Чой, добавив, что «если у пациента есть тяжелые симптомы COVID, ему, вероятно, потребуется более высокий уровень ухода».
«Паксловид и молнупиравир не показаны лицам с тяжелым течением COVID-19, поскольку эти препараты предназначены для амбулаторного лечения», — сказала она. Для тех, у кого тяжелая форма COVID-19инфекции, «им, вероятно, потребуется кислородная поддержка или более интенсивный клинический мониторинг».
«По необходимости пациентам с тяжелой инфекцией COVID-19 потребуется высокий уровень ухода, который, вероятно, потребует госпитализации и не будет лечиться амбулаторно», — добавил д-р Чой.
В виде комбинации таблеток Паксловид «выпускается в виде таблеток нирматрелвира и ритонавира», — сказал д-р Чой. «Для полной дозы Паксловида это будет две таблетки нирматрелвира, что в сумме составит 300 миллиграммов вместе с одной таблеткой ритонавира».
«Всего будет три таблетки, и их будут принимать внутрь два раза в день в течение пяти дней», — сказала она, отметив, что «надеюсь, что когда люди просматривают рецепты, инструкции будут ясны, потому что многие люди могут не привыкнуть принимать лекарство в сочетании с фармакологической бустерной таблеткой, что и представляет собой Паксловид».
«Ритонавир действует как фармакологический усилитель нирматрелвира», — добавил д-р Чой.
«Второй противовирусный препарат, молнупиравир, составляет всего 800 миллиграммов», — сказал доктор Чой. Это означает, что пациент принимает «четыре капсулы по 200 миллиграмм каждая».
Это означает, что пациент принимает «четыре капсулы по 200 миллиграмм каждая».
«Что касается молнупиравира, четыре капсулы принимаются перорально каждые 12 часов или два раза в день в течение пяти дней и не дольше», — сказала она.
«Наиболее распространенными побочными эффектами Паксловида являются изменение вкуса или возможная потеря вкуса», — сказал д-р Чой. «Есть также желудочно-кишечный побочный эффект диареи, и может быть миалгия, что означает мышечные боли».
«Молнупиравир также имеет некоторые побочные эффекты со стороны желудочно-кишечного тракта, а именно диарею и тошноту, а также некоторые зарегистрированные побочные эффекты в виде головокружения».
«Паксловид, поскольку в его состав входит ритонавир, стимулирующий лекарство, создает потенциальные лекарственные взаимодействия», — сказал д-р Чой. «Любой, кто получает рецепт на Паксловид, должен убедиться, что его врач проверяет все другие лекарства пациента, которые он принимает».
«Это включает в себя безрецептурные лекарства и добавки или другие безрецептурные лекарства, которые они принимают, для проверки любых взаимодействий с лекарствами», — добавила она, отметив, что «это проще всего сделать с помощью определенных инструментов взаимодействия с лекарствами, для которых врачи будут иметь доступ. »
»
«Многие пациенты не думают упоминать о лекарствах, которые они принимают без рецепта или которые могут быть добавками, но обо всем следует сообщать своим врачам», — сказал доктор Чой.
«Спрос на эти пероральные противовирусные препараты прямо сейчас превышает предложение из-за быстро распространяющегося варианта COVID-19 Omicron», — сказал д-р Чой, отметив, что «большая часть доступа к этим лекарствам регулируется государством. отделов здравоохранения к конкретным местным отделам здравоохранения, аптекам, клиникам, больницам и врачебным кабинетам».
«Не все врачи смогут получать эти лекарства по запросу для своих пациентов — в разных штатах существует большая вариабельность», — сказала она.
Сопутствующее покрытие
Бустеры вакцины против COVID-19 для всех взрослых: что нужно знать врачам «Молнупиравир не рекомендуется использовать во время беременности из-за потенциального вреда для плода у беременных», — сказал д-р Чой. «Тем не менее, нюанс заключается в том, что если врач пациента определил, что польза от лечения молнупиравиром перевешивает риск для пациента, тогда следует обсудить потенциальные преимущества и потенциальные риски при приеме этого препарата. медикаментозное лечение беременной пациентки с COVID-19инфекционное заболевание.»
медикаментозное лечение беременной пациентки с COVID-19инфекционное заболевание.»
«Хотя молнупиравир, как правило, не рекомендуется во время беременности, это развивающаяся область, и методы лечения инфекции COVID-19 ограничены», — добавила она. «Необходимо четкое информирование о рисках и преимуществах молнупиравира с четким документированием врачом того, что эти риски и преимущества были обсуждены с пациентом».
«Для Paxlovid, на данном этапе, нет такого запрета на использование во время беременности», — сказал д-р Чой. «Беременные пациенты должны, несмотря ни на что, обсудить риски и преимущества любых методов лечения COVID-19.инфекции со своими врачами, чтобы можно было обсудить имеющиеся в настоящее время доказательства».
«Для пациентов моложе 18 лет молнупиравир на данный момент не разрешен, и его не следует рассматривать в качестве терапевтического варианта для педиатрических пациентов с COVID-19 легкой и средней степени тяжести», — сказал д-р Чой. «Педиатрическим пациентам в возрасте до 12 лет или с массой тела менее 88 фунтов не следует назначать Паксловид».
«Другие группы пациентов, которым необходимо соблюдать осторожность при использовании этих противовирусных препаратов, — это пациенты с тяжелой печеночной недостаточностью или заболеванием печени», — сказала она. «Другое предостережение предназначено для людей с тяжелым заболеванием почек, по крайней мере, до тех пор, пока не будут получены дополнительные медицинские данные и доказательства».
«Я не могу не подчеркнуть, что эти пероральные противовирусные препараты не заменяют получение вакцины против COVID-19. В настоящее время у нас гораздо больше вакцин, чем противовирусных, и профилактика всегда предпочтительнее лечения», — сказал доктор Чой. «Если люди не были полностью вакцинированы против COVID-19, им необходимо обновить свои вакцины против COVID-19», что означает введение двух доз мРНК-вакцины и ревакцинацию.
«Если они получили первичная серия вакцины против COVID-19, но не получили свою вакцину против COVID-19ревакцинации, им необходимо получить бустерную дозу, когда они имеют на это право», — сказала она. «Это первые шаги, которые нужно предпринять, даже прежде чем думать о чем-либо, связанном с противовирусными препаратами, потому что вакцины работают и очень безопасны».
«Это первые шаги, которые нужно предпринять, даже прежде чем думать о чем-либо, связанном с противовирусными препаратами, потому что вакцины работают и очень безопасны».
«Вакцины и бустеры COVID-19 работают против варианта Omicron, и они помогут предотвратить заболевание человека, заразившегося COVID-19, настолько тяжелым заболеванием, что ему потребуется госпитализация или — в худшем случае — смерть», — сказал Доктор Чой. «Эти противовирусные препараты никоим образом не заменяют самый большой приоритет прямо сейчас, который заключается в том, чтобы как можно больше людей было вакцинировано и как можно полнее усилено против COVID-19.».
Посетите ресурсный центр AMA COVID-19 для получения клинической информации, руководств и ресурсов, а также обновленной информации о защите интересов и медицинской этике.
Содержание
- Есть два варианта
- Они предотвращают госпитализацию или смерть
- Таблетки не для предварительного воздействия
- Тяжелая форма COVID-19 требует особого ухода
- Паксловид – это три таблетки.



 А., Вайнштейн Дж.Н., Боль в пояснице, N Engl J Med, том 344, № 5, 1 февраля 2001 г., стр. 363-370.
А., Вайнштейн Дж.Н., Боль в пояснице, N Engl J Med, том 344, № 5, 1 февраля 2001 г., стр. 363-370.