Подробней об обезболивании при проведении операций. Виды наркоза, используемые при операциях К.В. Пучкова
Могу ли я помочь именно Вам?
Константин Викторович Пучков — доктор медицинских наук, профессор, директор АНО «Центр клинической и экспериментальной хирургии» (г. Москва). Сертифицирован по специальностям: хирургия, гинекология, урология, колопроктология и онкология
При проведении оперативных вмешательств мы используем все основные виды анестезии.
- Местная анестезия, при которой происходит обезболивание непосредственно места вмешательства, используется при небольших открытых операциях.
- Эпидуральная анестезия, приводящая к обезболиванию нижней половины тела, проводится в тех случаях, когда необходим контакт врача и пациента. Этот вид анестезии возможен при больших открытых операциях на органах малого таза.
- Общая анестезия, при которой пациент погружается в глубокий сон, применяется при всех гистероскопических и лапароскопических операциях.

Самый часто используемый вид анестезии в моей практике — общая многокомпонентная анестезия с искусственной вентиляцией легких. Этот вид анестезии обеспечивает отличные условия проведения операции врачу-хирургу, сводит к минимуму потерю крови в ходе операции, создает пациенту идеальный психо-эмоциональный настрой до и после вмешательства.
Перед операцией врач-анестезиолог осматривает пациента, проводит дополнительное физикальное исследование, знакомится с данными обследования и анализами, выбирает оптимальный для конкретного больного вид и дозировку анестетиков.
Мы стремимся использовать максимально щадящую управляемую анестезию при проведении малоинвазивных хирургических операций. В связи с этим мы отказались от применения медицинских газов (закиси азота, фторотана, ксенона и других). Мы используем мультианестезию, одновременно применяя индивидуально подобранный комплекс инфузионных и инъекционных препаратов. Он позволяет:
- контролировать глубину наркоза, требуемую в ходе данной операции у конкретного пациента;
- расслабить мускулатуру брюшной стенки;
- обеспечить быстрое выведение пациента из наркоза после завершения операции.

Мультианестезия проводится с помощью современных лекарственных препаратов, не дающих аллергических и других побочных эффектов и не влияющих на состояние памяти.
«А что, операция уже прошла?» — это самый частый вопрос пациента после операции, которым гордятся анестезиологи клиники, в которой я провожу операции. Премедикация проводится в палате, чтобы пациент уснул и не видел обстановки операционной. Создаваемый спокойный психо-эмоциональный настрой, управляемая глубина и длительность наркоза обеспечивают идеальные условия кровоснабжения внутренних органов и гемодинамики организма пациента. Это облегчает хирургу выполнение операции, предупреждает развитие интраоперационных осложнений и обеспечивает гладкое течение послеоперационного периода. Мультианестезия создает оптимальные условия для выхода пациента из наркоза: пациент просыпается в палате сразу после окончания операции.
При проведении искусственной вентиляции легких мы используем как классическую интубацию, так и ларингеальные маски с катетером — в зависимости от объема проводимой операции. В ходе операции используется превосходный наркозно-дыхательный аппарат экспертного класса. Надежная и информативная следящая аппаратура контролирует глубину наркоза по параметрам дыхания и гемодинамики.
В ходе операции используется превосходный наркозно-дыхательный аппарат экспертного класса. Надежная и информативная следящая аппаратура контролирует глубину наркоза по параметрам дыхания и гемодинамики.
Для интенсивного лечения в клинике всегда готова палата реанимации с аппаратом искусственной вентиляции и следящей аппаратурой. Вывод из наркоза осуществляется под контролем параметров дыхания, гемодинамики и функции центральной нервной системы.
Мы считаем очень важным круглосуточное дежурство анестезиолога после операции. Врач-анестезиолог, который проводил наркоз, остается с пациентом в течение последующих суток вместе с дежурным хирургом из операционной бригады, которая проводила операцию.
Врач рассказал, как обезболивают некоторых онкобольных, если препараты уже не помогают
Темой очередного выпуска программы «Скажите, доктор» стало обезболивание в онкологии.
Гостем студии вновь стал врач отделения паллиативной помощи Новгородского областного клинического онкологического диспансера Павел Павлов. Напомним, ранее он рассказывал о том, как врачи облегчают страдания неизлечимых больных.
Напомним, ранее он рассказывал о том, как врачи облегчают страдания неизлечимых больных.
По словам эксперта, на 3 и 4 стадии рака от хронического болевого синдрома страдают 90% пациентов, они сталкиваются с болями различной степени интенсивности. На 1 и 2 стадии опухоль еще не проявляет себя таким образом.
Подбор обезболивающих препаратов в каждом случае сугубо индивидуальный.
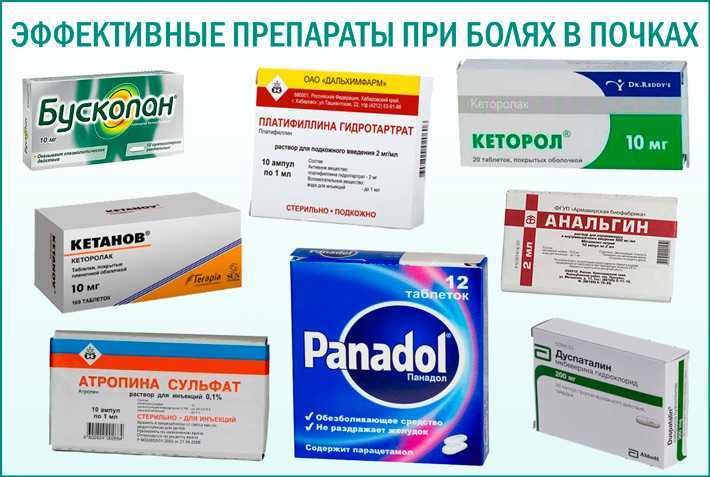
Подбирать их врачи начинают «по лестнице». Сначала идут нестероидные противовоспалительные препараты, такие, как кеторол и диклофенак. Если обезболивающий эффект не наступает, увеличивают дозу либо меняют препарат. Следующая «ступень» — предопиодные (трамадол, палексия) или слабые опиодные. Продолжается наблюдение за пациентов. Если болевой синдром купирован, то пациент остается на этой терапии. Если продолжается или нарастает – следом идут опиоидные препараты. Сначала минимальная дозировка, потом она увеличивается.
Онкологи используют различные формы обезболивающих препаратов:
— таблетированные, пролонгированного действия (в течение 12 часов), которые очень важно принимать строго по времени, чтобы сохранить концентрацию;
— пластыри, через которых лекарственное средство поступает в кровоток, при этом обезболивающий эффект поддерживается в течение 72 часов;
— инъекции морфина, которые вводятся внутримышечно.
По словам Павла Павлова, индивидуальный подход связан еще и с тем, что у пациентов возникают различные реакции на тот или иной препарат. Например, тошнота, рвота, аллергические реакции, непереносимость. Поэтому существует большой пул морфиносодержащих препаратов.
Во время эфира врач ответил на вопросы телезрителей.
Так, новгородец Никита поинтересовался: «Насколько эффективно лекарственное обезболивание? К кому обратиться для назначения препаратов? Может ли пациент сам, или по советам окружающих, подобрать себе схему лечения боли?».
Павел Павлов ответил так:
«Лекарственное обезболивание наиболее эффективно, оно используется в 95% случаев. Если же препараты не помогают, то используется хирургическое лечение – пересечение нерва, либо блокада нерва».
За назначением лекарств нужно обратиться к своему лечащему врачу-онкологу. Если боль меняется, усиляется – нужно обратиться повторно. Самому подбирать схему не стоит категорически – это может вызвать негативные эффекты и ухудшить состояние.
Больше ценной информации – в программе «Скажите, доктор», которую ведет Светлана Стерлигова:
Сегодня выпуск программы посвятят проблемам со зрением у детей. В студию придёт врач-офтальмолог Детского диагностического центра при Новгородской областной клинической больнице, главный внештатный детский офтальмолог Минздрава Новгородской области – Татьяна Сергеевна Большакова. Готовьте вопросы для прямого эфира, задавайте их заранее на нашем сайте в комментариях, а также в ВК-группе «Скажите, доктор!».
Фото: Александра Хмелёва
Континуум глубины седации: определение общей анестезии и уровней седации/анальгезии
Разработано: Комитетом по управлению качеством и ведомственной администрацией
Последнее изменение: 23 октября 2019 г. (исходное утверждение: 13 октября 1999 г.)
(исходное утверждение: 13 октября 1999 г.)
Скачать PDF
| Минимальная седация Анксиолизис | Умеренная седация/анальгезия («Седация в сознании») | Глубокая седация/анальгезия | Общая анестезия | |
|---|---|---|---|---|
| Оперативность | Нормальная реакция на вербальную стимуляцию | Целенаправленный** ответ на словесное или тактильная стимуляция | Целенаправленная** реакция после повторной или болезненной стимуляции | Не возбуждается даже при болевом раздражении |
| Воздушный путь | Без изменений | Вмешательство не требуется | Может потребоваться вмешательство | Часто требуется вмешательство |
| Спонтанная вентиляция | Без изменений | Адекватный | Может быть неадекватным | Часто не соответствует требованиям |
| Сердечно-сосудистая функция | Без изменений | Обычно поддерживается | Обычно поддерживается | Может быть обесценен |
Минимальная седация (анксиолиз) — это вызванное лекарствами состояние, во время которого пациенты нормально реагируют на словесные команды. Хотя когнитивная функция и физическая координация могут быть нарушены, рефлексы дыхательных путей, а также дыхательная и сердечно-сосудистая функции не затрагиваются.
Хотя когнитивная функция и физическая координация могут быть нарушены, рефлексы дыхательных путей, а также дыхательная и сердечно-сосудистая функции не затрагиваются.
Умеренная седация/анальгезия («Седация в сознании») — медикаментозное угнетение сознания, при котором больные целенаправленно реагируют** на словесные команды либо самостоятельно, либо в сопровождении легкой тактильной стимуляции. Никаких вмешательств для поддержания проходимости дыхательных путей не требуется, спонтанная вентиляция является адекватной. Сердечно-сосудистая функция обычно сохраняется.
* Мониторируемая анестезиологическая помощь («MAC») не описывает континуум глубины седации, а скорее описывает «конкретную анестезиологическую услугу, выполняемую квалифицированным анестезиологом для диагностической или терапевтической процедуры». Показания к контролируемой анестезии включают «необходимость более глубоких уровней обезболивания и седации, чем может быть обеспечено умеренной седацией (включая потенциальный переход на общую или регионарную анестезию» 9).
** Рефлекторное отторжение болевого раздражителя НЕ считается целенаправленной реакцией.
Глубокая седация/анальгезия — лекарственное угнетение сознания, при котором пациенты не могут быть легко разбужены, но целенаправленно реагируют** на повторную или болезненную стимуляцию. Может быть нарушена способность самостоятельно поддерживать дыхательную функцию. Пациентам может потребоваться помощь в поддержании проходимости дыхательных путей, а спонтанная вентиляция может быть неадекватной. Сердечно-сосудистая функция обычно сохраняется.
Общая анестезия — это медикаментозная потеря сознания, во время которой пациенты не пробуждаются даже при болезненной стимуляции. Часто нарушается способность самостоятельно поддерживать дыхательную функцию. Пациентам часто требуется помощь в поддержании проходимости дыхательных путей, и может потребоваться вентиляция с положительным давлением из-за угнетения спонтанной вентиляции или вызванного лекарствами угнетения нервно-мышечной функции. Сердечно-сосудистая функция может быть нарушена.
Сердечно-сосудистая функция может быть нарушена.
Поскольку седация является континуумом, не всегда возможно предсказать реакцию отдельного пациента. Следовательно, практикующие врачи, намеревающиеся добиться заданного уровня седации, должны быть в состоянии спасти*** пациентов, чей уровень седации становится глубже, чем предполагалось изначально. Лица, применяющие умеренную седацию/анальгезию («Седацию в сознании»), должны быть в состоянии спасти*** пациентов, которые входят в состояние глубокой седации/анальгезии, в то время как лица, применяющие глубокую седацию/анальгезию, должны быть в состоянии спасти*** пациентов, которые входят в состояние глубокой седации/анальгезии. состояние общей анестезии.
** Рефлекторное отторжение болевого раздражителя НЕ считается целенаправленной реакцией.
*** Спасение пациента от более глубокого, чем предполагалось, уровня седации — это вмешательство практикующего врача, обладающего навыками обеспечения проходимости дыхательных путей и расширенных средств жизнеобеспечения. Квалифицированный практикующий врач корректирует неблагоприятные физиологические последствия более глубокого, чем предполагалось, уровня седации (такие как гиповентиляция, гипоксия и гипотензия) и возвращает пациента к исходно предполагаемому уровню седации. Нецелесообразно продолжать процедуру при непреднамеренном уровне седации.
Квалифицированный практикующий врач корректирует неблагоприятные физиологические последствия более глубокого, чем предполагалось, уровня седации (такие как гиповентиляция, гипоксия и гипотензия) и возвращает пациента к исходно предполагаемому уровню седации. Нецелесообразно продолжать процедуру при непреднамеренном уровне седации.
1 Американское общество анестезиологов. Позиция по контролируемой анестезии. Последнее изменение от 17 октября 2018 г.
Часто задаваемые вопросы об анестезии: опасности, побочные эффекты, факты
Что такое анестезия?
Анестезия — это лекарство, которое не дает пациентам чувствовать боль или значительно уменьшает боль во время операции или родов.
Врачи-анестезиологи?
Да. Анестезиологи – это высококвалифицированные врачи, специализирующиеся в этой конкретной области. Они получают такое же образование, как и другие врачи. Их подготовка включает четыре года резидентуры по анестезиологии, а также дополнительную стажировку по определенным специальностям.
Какие бывают виды анестезии?
Существует четыре типа:
- Общая анестезия , используемая для серьезных операций, вызывает потерю сознания или усыпляет и лишает вас возможности двигаться.
- Седация , часто используемая при малоинвазивной хирургии, блокирует боль и вызывает сонливость, но не усыпляет.
- Регионарная анестезия, , такая как эпидуральная анестезия или блокада нерва, вызывает онемение значительной части тела, пока вы остаетесь в сознании. Врачи часто используют регионарную анестезию с седацией или общую анестезию.
- Местная анестезия обезболивает небольшой участок тела при незначительных процедурах, таких как наложение швов или удаление родинки.
Как врачи делают вам анестезию?
Вы можете получать анестетики в виде инъекций, ингаляций, местного лосьона, спрея, глазных капель или кожных пластырей.
Как проводится общая анестезия?
Взрослым и детям старшего возраста общую анестезию вводят внутривенно (в/в).
Маленькие дети могут вдыхать анестезию через маску или трубку, получая внутривенное введение после потери сознания.
Через какое время подействует анестезия?
Общая анестезия обычно усыпляет менее чем за 30 секунд.
Должен ли я решать, какую анестезию я хочу?
Это зависит от типа операции, но это обсуждение между вами, хирургом и анестезиологом. Чтобы принять наилучшее решение, ваши врачи захотят узнать:
- История болезни, включая любые реакции на предыдущую анестезию
- Текущие лекарства или лекарства, отпускаемые без рецепта
- Известные аллергии
Насколько опасна общая анестезия?
Усовершенствованная технология мониторинга и улучшенные анестезирующие препараты делают общую анестезию безопасной для здоровых пациентов.
У вас будет повышенный риск хирургического вмешательства и анестезии, если у вас есть серьезные проблемы со здоровьем, такие как проблемы с сердцем или почками. Ваш хирург и команда анестезиологов тщательно изучат историю болезни и проведут медицинский осмотр перед операцией, чтобы оценить риск.
Почему нельзя есть перед операцией?
Если вы поели перед операцией, содержимое желудка может попасть в легкие, пока вы находитесь под анестезией. Это называется аспирацией — когда ваше тело дышит рвотными массами. Эта ситуация может быть опасной для жизни.
Каковы побочные эффекты анестезии?
После анестезии у вас могут возникнуть:
- Тошнота или рвота
- Боль в горле
- Вялость
Как общая анестезия влияет на мой мозг и тело?
Общая анестезия не позволяет вашему телу двигаться, пока вы без сознания. Тем не менее, ваше тело может немного двигаться. Поскольку даже небольшие движения могут быть опасны для некоторых операций, в этих случаях вам также дадут мышечный релаксант.
Могу ли я получить аллергическую реакцию на анестезию?
Иногда у людей возникает аллергическая реакция на анестетики. Симптомы схожи с любой другой аллергической реакцией. Если у вас уже была реакция, сообщите об этом своему анестезиологу.
Вы останавливаете дыхание во время общей анестезии?
Нет. После того, как вы потеряете сознание, анестезиолог вставит вам в рот и нос дыхательную трубку, чтобы обеспечить правильное дыхание во время процедуры.
Анестезиолог остается со мной все время, пока я без сознания?
Да. Ваш анестезиолог руководит бригадой анестезиологов-резидентов и медсестер. Член бригады анестезиологов будет находиться рядом с вами, чтобы следить за вашими жизненно важными показателями и дыханием на протяжении всей операции. Это также гарантирует, что вы постоянно получаете правильную дозу анестезии. Анестезиолог будет часто проверять вас во время лечения.
Как долго длится наркоз?
Сроки варьируются:
- В/в обезболивающее может помочь до 8 часов
- Блокада нерва помогает справиться с болью на 12–24 часа
- Спинальные блокады могут облегчить боль на 24-48 часов
- Эпидуральная анестезия — самая продолжительная, облегчающая боль на срок до 4-5 дней
Сколько времени занимает восстановление после наркоза?
Это зависит от типа перенесенной операции и вашей индивидуальной ситуации.