Гнойники в горле у ребенка и взрослого
Воспаление гортани, глотки, небных миндалин может осложняться очаговыми или распространенными гнойными процессами. Гной в горле выглядит по-разному: обильный налет серого цвета, мелкий гнойничок размером с точку, желтоватые пятна в толще слизистой, крупный заглоточный абсцесс. Жалобы больного варьируются от легкого дискомфорта до выраженных болей, затрудненного глотания, высокой температуры. Гной оказывает токсическое воздействие, проявляющееся резкой слабостью, головной болью, ломотой.
Причины гноя в горле и пробок в гландах
Возбудители гнойного воспаления носоглотки – бактериальная флора. Стафилококк в горле вызывает налет и мелкие очаги на слизистой гортани, стрептококки чаще поражают небо и миндальную область, реже причиной бывают диплококки, коринебактерии. Гноем в горле осложняются затянувшееся катаральное воспаление или хроническое заболевание при обострении на фоне снижения защитных механизмов.
Гнойные пробки в миндалинах
Единичные или множественные белесоватые гнойнички, напоминающие гранулы на поверхности миндалин – следствие некачественно пролеченной ангины. Горло при пробках может не болеть, но воспаление постепенно ослабляет больного, может спровоцировать гнойный абсцесс в горле. Гнойники на миндалинах без температуры не означают начало выздоровления, скорее свидетельствуют о снижении иммунной защиты. Пробки нужно удалить, лучше на приеме у врача, откладывание лечения приводит к необходимости оперативного вмешательства.
Горло при пробках может не болеть, но воспаление постепенно ослабляет больного, может спровоцировать гнойный абсцесс в горле. Гнойники на миндалинах без температуры не означают начало выздоровления, скорее свидетельствуют о снижении иммунной защиты. Пробки нужно удалить, лучше на приеме у врача, откладывание лечения приводит к необходимости оперативного вмешательства.
Фарингит
Воспаление горла осложняется гнойным процессом вследствие присоединения бактериальной инфекции, чаще стафилококковой. Признаки болезни:
- слизистые оболочки покрыты обильным серо-желтым налетом;
- гной вязкий, стекает по задней стеке;
- болит и першит горло;
- поднимается температура;
- нарастает слабость;
- ощущается привкус гноя во рту;
- у ребенка зачастую увеличиваются шейные лимфатические узлы, возникают ложные симптомы отита.
Тонзилитные пробки
Гной на миндалинах имеет характерный вид: округлые, слегка выступающие наружу белесоватые пятна. Частые спутники хронического тонзиллита представляют собой заполненные гноем лакуны. Увидев фото гнойной пробки, распознать такую картину в собственном горле не сложно. Остальные отделы горла выглядят здоровыми, иногда появляется покраснение небных дужек. Глубоко расположенные пробки приводят к зарастанию лакуны, гной распространяется на клетчатку, могут образовываться абсцессы.
Частые спутники хронического тонзиллита представляют собой заполненные гноем лакуны. Увидев фото гнойной пробки, распознать такую картину в собственном горле не сложно. Остальные отделы горла выглядят здоровыми, иногда появляется покраснение небных дужек. Глубоко расположенные пробки приводят к зарастанию лакуны, гной распространяется на клетчатку, могут образовываться абсцессы.
Ларингит
Воспаление гортани сопровождается сильным кашлем, жжением, болью, хрипотой, симптомы напоминают ангину. Обильная слизь поначалу прозрачная, далее приобретает характер гноя, течёт по задней стенке зева. Вовлечение голосовых связок усугубляет состояние, пропадает голос. Очаговые гнойные осложнения редки, возникают при атрофических процессах. Отек стенок гортани у ребенка может затруднять дыхание, вынуждать дышать через рот, становиться причиной ложного крупа.
Гнойники в горле
Появление мелких сероватых пятен на мягком небе, стенках глотки может вызывать вирус герпеса. Комочки гноя могут напоминать изменения слизистой при фарингомикозе – поражении, вызванном патогенными грибками. Небольшие язвочки, возникшие при стоматите, могут распространяться на зев, покрываться пленкой гноя. Характерный признак стоматита – притупление, изменение вкуса. Заметив в горле гной, следует глотнуть воды – не исключено, что это лишь частицы пищи.
Абсцесс в горле
Воспаление клетчатки, окружающей миндалины, развивается вследствие осложненного течения ангины, отита, фарингита. Инфицирование возможно при травмах горла. Возбудителями являются стафилококк, стрептококк, кишечная палочка, протей. Возникает абсцесс – полость с гноем. Проявляется локальной, головной, мышечной болью, затрудненным глотанием, больной вынужденно наклоняет голову на больную сторону. Увеличение размеров очага грозит нарушением дыхания. Лечение хирургическое – вскрытие абсцесса, эвакуация гноя, дренаж.
Воспаление задней стенки горла
Инфицированная слизистая задних отделов горла отекает, приобретает красный цвет, причиняет боль, затрудняет глотание. Лимфоидные валики, окружающие глотку, реагируют на инфекционное вторжение гиперплазией, добавляют неприятных ощущений.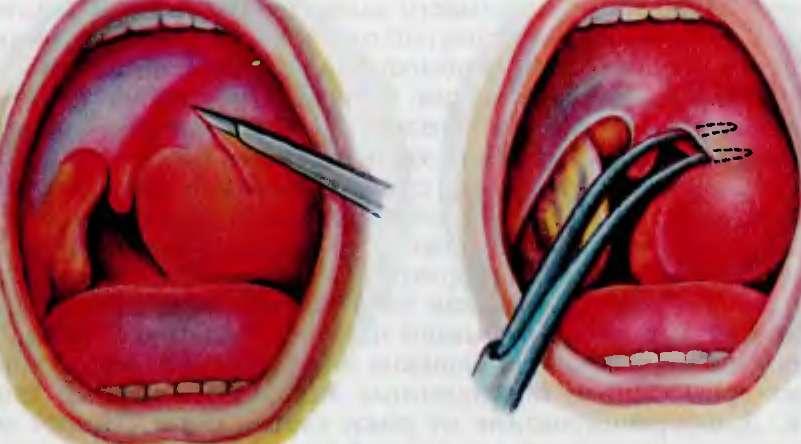 Пытаясь удалить обильную слизь, больной часто сглатывает, напрягая мышцы горла, порой до спазма. Затянувшееся бактериальное воспаление вызывает неприятный привкус, запах гноя, налет на языке.
Пытаясь удалить обильную слизь, больной часто сглатывает, напрягая мышцы горла, порой до спазма. Затянувшееся бактериальное воспаление вызывает неприятный привкус, запах гноя, налет на языке.
Лечение дома
Гной на стенках зева, миндалинах обязательно надо лечить:
- Убрать налет помогут полоскания, растворы годятся многие, нужно подобрать подходящий: солевой, содовый, с добавлением йода.
- Эффективно смывают гной готовые настойки «Хлорофиллипт», «Салин», «Ротокан». Хороши травяные настои (тысячелистник, эвкалипт, ромашка, календула, шалфей).
- Антисептические растворы «Фурациллин», «Хлоргексидин» пагубно воздействуют на бактериальную флору, разжижают и удаляют гной.
- Нельзя пренебрегать режимом, желателен постельный.
- Свежеприготовленные соки, ягодные морсы, травяные чаи помогут справиться с интоксикацией, улучшат сон.
- Уменьшить воспалительный компонент, устранить гной, снять боль позволяют комплексные таблетированные препараты «Тонзилотрен», «Септолете», «Стрепсилс».
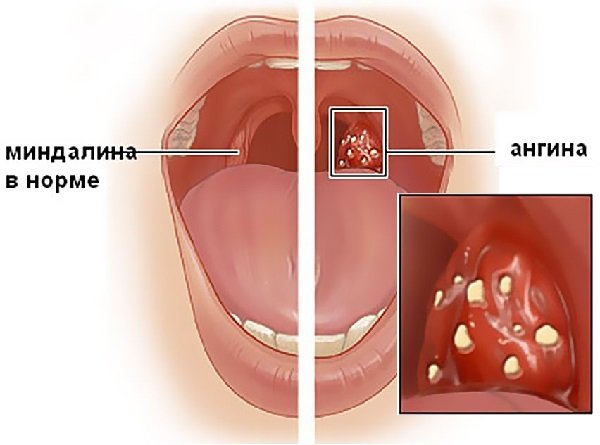 Рассасывание таблетки оказывает быстрое местное воздействие на воспаленное горло.
Рассасывание таблетки оказывает быстрое местное воздействие на воспаленное горло.
Как лечить пробки
Главное правило: гной из миндалин выдавливать нельзя. Травмированные ткани усилят воспаление, спровоцируют новое обострение. Избавиться от пробок в горле поможет сочетание полосканий с орошением горла раствором стрептоцида. Горечь препарата неприятна, однако стоит потерпеть, не запивать водой, чтобы лекарство оказало нужное действие. Полезными будут еще хвойные ингаляции. Если гной остался после таких процедур – показано вмешательства врача.
Промывание миндалин в домашних условиях
Удалять в горле белый гнойник требуется осторожно во избежание повреждения миндалины, зева. Промывание лакун миндалин в домашних условиях выполняют шприцем без иглы, наполненным раствором антисептика. Носик шприца следует подводить непосредственно к пробке, содержащей гной, струю выпускать под напором. Можно удалить гной спринцовкой. Эффективность промывания существенно возрастает, когда оно выполняется врачом.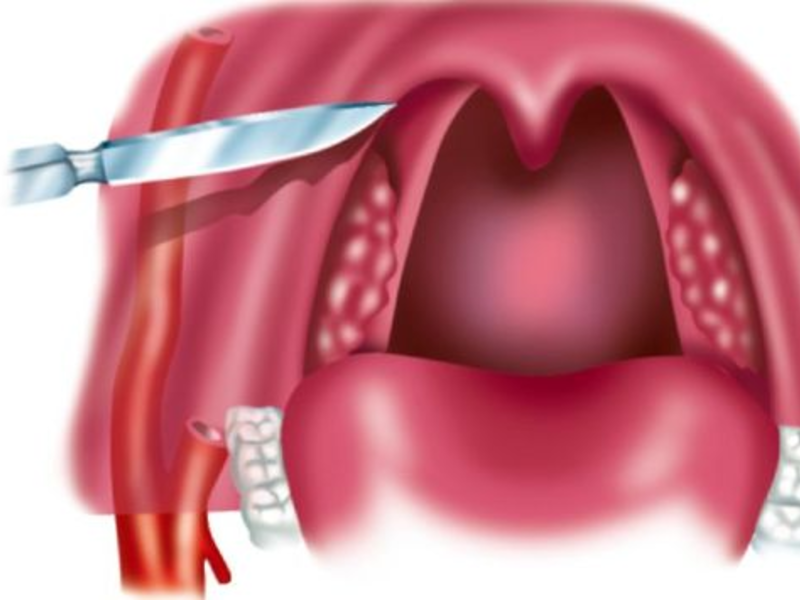 Использование аппарата «Тонзиллор» обеспечивает глубокое очищение лакун, ультразвуковое воздействие разрежает гной, уничтожает возбудителей.
Использование аппарата «Тонзиллор» обеспечивает глубокое очищение лакун, ультразвуковое воздействие разрежает гной, уничтожает возбудителей.
Видео о казеозных пробках
Распространенный симптом инфекционной патологии в носоглотке. Обычно данное явление сопровождается другими симптомами. Гнойник на слизистой горла может способствовать развитию серьезных осложнений, если заниматься самолечением или не выполнять рекомендации врача.
Гнойник в горле свидетельствует о бактериальной или грибковой инфекции
При ослаблении иммунитета миндалины в горле являются идеальной средой для размножения болезнетворных микроорганизмов. Гнойники представляют собой белые круглые точки на слизистой оболочке. Скапливание гноя на миндалинах является своеобразной защитной реакцией на патогенные микроорганизмы.
Появление гнойников может указывать на следующие инфекционные заболевания:
- Дифтерия
- Паратонзиллярный абсцесс
Часто данные патологии вызываются , аденовирусами, риновирусами, грибком и др.
В редких случаях гнойнички на задней стенке глотки появляются на фоне ожога или механического воздействия.
Стоматит также может способствовать развитию гнойного налета. При этом поражается вся полость рта. На раннем этапе у больного нет ярко выраженных симптомов, отсутствует температура. Спровоцировать развитие стоматита могут различные заболевания полости рта, а также гастрит, анемия, авитаминоз и др.
Гнойники — это не единственный симптом, который наблюдается при заболеваниях горла. Гнойные пробки в сочетании с другими симптомами позволяют правильно диагностировать патологию.
Из видео можно узнать, лучшие народные рецепты для лечения гнойной ангины:
Кроме гнойного налета могут быть и другие признаки, а именно:
- Боль и .
- Головная боль.
- Гнойный привкус во рту.
- Покраснение небных дужек.
Данные симптомы ухудшают качество жизни больного, поэтому важно своевременно обратиться к врачу за лечением. Следует отметить, что гнойная ангина не всегда сопровождается температурой. Это обусловлено неправильным лечением и антибиотики подавляют иммунную активность к защите от болезнетворных микроорганизмов.
Симптоматика зависит от основной патологии, которая способствовала развитию гнойников в горле. Правильный диагноз сможет поставить только отоларинголог после осмотра зева и сдачи анализов.
Следует отметить, что гнойная ангина не всегда сопровождается температурой. Это обусловлено неправильным лечением и антибиотики подавляют иммунную активность к защите от болезнетворных микроорганизмов.
Симптоматика зависит от основной патологии, которая способствовала развитию гнойников в горле. Правильный диагноз сможет поставить только отоларинголог после осмотра зева и сдачи анализов.
Какие осложнения он может вызвать?
Если не лечить гнойник в горле, то в дальнейшем он может спровоцировать развитие серьезных осложнений. Заболевания из острой формы может перейти в хроническую, тогда лечение будет затяжное. Патогенные микроорганизмы распространяются за пределы слизистой миндалин, в результате чего и развиваются осложнения.
Гнойники в запущенной форме могут способствовать развитию следующих осложнений:
- Абсцесс. В окружающей миндалины ткани распространяется инфекция, что приводит к острому воспалительному процессу. Вокруг очага инфекции формируется капсула с гноем.
 При развитии абсцесса больной жалуется на ощущение инородного тела и может испытывать трудности при проглатывании пищи.
При развитии абсцесса больной жалуется на ощущение инородного тела и может испытывать трудности при проглатывании пищи.
- Флегмона окологлоточной клетчатки. При флегмоне подкожно-жировой клетчатки развивается воспалительный процесс, который в дальнейшем может привести к сепсису.
- Если воспалительный процесс протекает длительное время, то постепенно нормальная лимфоидная ткань замещается соединительной.
- Сепсис. Одним из тяжелых осложнений гнойников в горле является сепсис. Это состояние характеризуется попаданием в кровь и распространением по всему организму бактерий и токсинов. Сепсис — опасное состояние для жизни человека и требует незамедлительной госпитализации.
Во избежание развития возможных осложнений следует незамедлительно обратиться к врачу при первых признаках гнойников в горле.
Лекарства и антибиотики
Лечение назначается только после сдачи необходимых анализов и выявления возбудителя. С учетом этого выбирается методика лечения:
- При ангине, фарингите, абсцессе гнойного характера используют антибактериальные препараты.
 Основные антибиотики, которые применяют для лечения: , Супракс и др.
Основная задача антибактериальной терапии устранить вредоносную микрофлору и уменьшить проявление симптомов. Антибиотики подбираются для каждого индивидуально с учетом тяжести поражения слизистой гноя и противопоказаний.
Основные антибиотики, которые применяют для лечения: , Супракс и др.
Основная задача антибактериальной терапии устранить вредоносную микрофлору и уменьшить проявление симптомов. Антибиотики подбираются для каждого индивидуально с учетом тяжести поражения слизистой гноя и противопоказаний. - Для повышения иммунитета используют иммуномодулирующие препараты.
- Важной частью лечения является местная терапия, которая заключается в орошении и полоскании горла. Орошение пораженной области можно проводить с помощью , и др. Полоскание горла можно делать с помощью фурацилина, раствора морской соли, пищевой соды.
- От гнойников можно использовать рассасывающие препараты в виде таблеток.
- Если образование гнойного налета обусловлено грибковой инфекцией, то используют противогрибковые препараты: Нистатин, Флуконазол, Тербизол, Леворин и др.
- Для устранения болезненных ощущений используют противовоспалительные средства.
На время лечения, чтобы избежать раздражения в горле, следует отказаться от твердой пищи, слишком холодной или горячей пищи. Категорически запрещается делать согревающие компрессы, чтобы избежать размножения болезнетворных микроорганизмов.
Категорически запрещается делать согревающие компрессы, чтобы избежать размножения болезнетворных микроорганизмов.
Народные методы и рецепты
В домашних условиях избавиться от неприятных симптомов и гнойника можно с помощью народных методов.
Эффективно помогают от гнойников полоскания травяными отварами и настоями:
- Отвар и коры дуба. В равном количестве (по 20 г) взять сухого сырья, залить литром кипятка и прокипятить около 5 минут. Далее остудить, процедить и использовать для полоскания.
- Отвар на основе эвкалипта и ноготков. Взять по чайной ложке травы эвкалипта и ноготков и залить 0,5 литра кипятка. Накрыть плотно крышкой и оставить на 2 часа.
- Целебный сбор. В равной пропорции смешать ромашку, эвкалипт, зверобой. Залить кипятком и оставить настояться на 30 минут. По истечении указанного периода времени применять для полоскания.
- Раствор морской соли. В стакане теплой воды растворить 5 г морской соли. Применять для полоскания. Для этой процедуры можно использовать обычную поваренную соль с добавлением соды и нескольких капель йода.
- Смесь на основе свеклы и меда. Взять столовую ложку свекольного сока, 2 ложки сока лимона, 3 ложки меда. Все ингредиенты перемешать и залить стаканом теплой воды.
- Полезно рассасывать мед. Он оказывает бактерицидное и противовоспалительное действие. Делать процедуру следует в том случае, если нет аллергии на мед.
Полоскания горла следует проводить не менее 4-5 раз в день. Если проводить процедуру регулярно, то от гнойников можно избавиться за неделю. Для успешного и скорейшего выздоровления рекомендуется совмещать нетрадиционные и консервативные методы лечения.
Опасные признаки и осложнения
Недолеченное заболевание способствует разрастанию инфекции и рецидиву. Чаще всего развитию гнойников способствует не до конца вылеченное заболевание. Если инфекционный процесс продолжается длительное время, то в дальнейшем он опуститься в дыхательные пути и будет провоцировать развитие заболеваний бронхов и легких.
В этом случае может подниматься температура до 39 градусов, наблюдается слабость, повышенное потоотделение, сильная боль в области поражения. При самолечении инфекция может поражать суставы и мышечную ткань. В тяжелых случаях может быть задета сердечная мышца и в дальнейшем стать причиной ишемической болезни сердца.
Во избежание развития гнойников в горле следует придерживаться рекомендаций врача и соблюдать меры профилактики:
- Укреплять иммунную систему (закаливать организм, правильно питаться и т.д.)
- Избегать контакта с больными людьми и при необходимости использовать защитную маску.
- Соблюдать гигиену полости рта. Чистить зубы следует не менее 2 раз в день.
- Своевременно лечить заболевания ЛОР-органов. Соблюдая постельный режим и выполняя все рекомендации, врача можно снизить вероятность перехода острой формы в хроническую.
- Употреблять достаточное количество воды. Это не только избавит от гнойного содержимого, но и предотвратит от интоксикации организма.
- Избегать переохлаждения организма. Это снижает защитные силы организма и увеличивает риск активации инфекции. Также рекомендуется не употреблять в холодное время года холодные напитки, есть мороженное и т. д.
В группу риска входят люди с хроническим тонзиллитом. Выше перечислены основные рекомендации, которых следует придерживаться, чтобы избежать образования гнойников.
Если в горле у взрослого, а тем более – ребенка, на задней стенке появились болячки, вызывающие к тому же повышение температуры – необходима консультация врача.
Появление в горле гнойных болячек, вызывающих неприятные симптомы, боль и дискомфорт, требует немедленного вмешательства врачей.
Важно знать!
Об этом должен знать КАЖДЫЙ. НЕВЕРОЯТНО, НО ФАКТ.
Красное горло – это первый признак наличия инфекции в организме, обнаружение и лечение которой обязательны, иначе болезнь будет прогрессировать. Для блокировки ее развития, необходимо точно определить факторы, вызвавшие появление и начать лечение.
Причины гноя могут быть следующие:
- снижение иммунитета;
- регулярное употребление алкогольной продукции;
- пренебрежение правилами личной гигиены;
- стоматологические заболевания;
- обострение хронических заболеваний;
- отравление.
Заболевание часто обнаруживается в детском и подростковом возрасте, а также у молодых людей до 20 лет. Предпосылок, почему может развиться абсцесс горла, несколько.
Почему же в горле появляется гной? Фундаментальной причиной являются бактерии – стрептококки, стафилококки и прочие вредоносные микроорганизмы. Их активной жизнедеятельности способствуют следующие факторы:
- общее ослабление иммунитета;
- болезни других органов носоглотки и ротовой полости;
- местное или общее переохлаждение.
Это один из симптомов более серьезных заболеваний ЛОР-органов – ангины и ее разновидностей, хронического тонзиллита.
Иногда при заболевании глотки или гортани на приёме у врача можно услышать следующую фразу — горло гнойное, нужно ложиться в стационар. Что же означает такой диагноз и насколько необходимо стационарное лечение?
Под этим понятием чаще всего скрывается паратонзиллярный абсцесс — достаточно частое осложнение нелеченой ангины (см. Осложнения после ангины гнойной – чего ожидать). При этом происходит образование абсцесса в области небных дужек — выглядит это как крупные гнойные шарики в горле. Процесс обычно односторонний, но может развиваться и на обеих дужках.
Иногда и сама ангина может быть гнойной. Горло при гнойной ангине красное, покрыто обильными желто-зелеными налетами.
Виды и классификация
Из-за топографических особенностей абсцедирование горла можно перепутать с аналогичным поражением гортани, поэтому существующая систематизация патологий отражает все процессы, наблюдающиеся в ротоглотке.
Обнаружив в полости рта образование в виде шишки, следует немедленно обратиться к стоматологу. Этот симптом указывает на наличие гнойного абсцесса и требует незамедлительного вмешательства врача. В противном случае, эта проблема может привести к заражению окружающих тканей во рту и ухудшению здоровья.
Понятие и причины абсцесса полости рта
Абсцесс полости рта в простонародии известен как нарыв или флегмона. Он представляет собой сгусток гноя, накапливающегося в оболочке из фиброзных волокон и грануляционной ткани на небе, десне или другой области. Внешний вид нарыва можно увидеть на фото. Его появлению способствует развитие воспалительного процесса, при котором вредоносные организмы начинают активно размножаться.
Причины абсцесса ротовой полости:
- отсутствие терапии или проведение неполного ее курса при ангине, пневмонии и прочих воспалительных заболеваниях;
- попадание гноеродных микроорганизмов в открытые раны во рту;
- несоблюдение правил асептики и антисептики во время лечения зубов;
- отсутствие обработки кожи и других тканей после полученных травм.
Классификация и симптомы
Существует три разновидности паратонзиллярного абсцесса, каждый из которых имеет собственные отличительные черты:
- Передне-верхний — встречается в 90% случаев. Это связано с плохим оттоком гноя с верхнего полюса миндалины, что приводит к накоплению его и дальнейшему распространению на клетчатку.
- Задний — выявляется у каждого десятого заболевшего. Он может осложниться отеком гортани и, как следствие, нарушением дыхания.
- Нижний — встречается довольно редко. Его развитие связано, как правило, с одонтогенной причиной. Абсцесс располагается в клетчатке за нижней третью небной дужки между небной и язычной миндалинами.
Симптомы
Абсцесс горла развивается как осложнение ангины, реже некоторых других заболеваний. Если лечение было неадекватным, несвоевременным или неполным, то велик риск неприятных и даже опасных последствий. Обычно это осложнение появляется после стабилизации состояния человека, однако оно возможно и на острой стадии тонзиллита.
Гнойники в горле не могут появиться без серьезной причины, они не являются самостоятельным заболеванием.
Появление любой язвочки на горле свидетельствует о поражении слизистой на задней стенке или миндалинах патогенными бактериями, как на фото.
Чаще всего заражение происходит кокковыми микробами:
- стафилококк;
- стрептококк;
- пневмококк;
- энтерококк.
Также нарыв в горле может быть следствием воздействия синегнойной палочки, или проникновения в организм грибков рода кандида, вызывающих кандидозную грибковую ангину.
Почему необходимо обратиться к врачу
Если в горле у взрослого, а тем более – ребенка, на задней стенке появились болячки, вызывающие к тому же повышение температуры – необходима консультация врача.
Белые гнойники в горле нельзя лечить самостоятельно по ряду причин:
- Невозможно без специального исследования определить причины, вызвавшие нарывы в горле. Это могут быть последствия вирусной инфекции, бактериальное или грибковое поражение, лечение которых проводится разными препаратами.
- На появившиеся у ребенка гнойники на слизистой гортани следует обратить особое внимание, так как такие симптомы часто сигнализируют об опасной инфекции, вплоть до дифтерии. Чтобы применить правильное лечение, также необходимы лабораторные исследования.
- Если несвоевременно и неправильно лечить появившуюся инфекцию, организм подвергается серьезной опасности: может развиться ревматизм, поражающий сердечную мышцу и соединительные ткани суставов.
Поэтому, если есть гнойники в горле, сопровождающиеся повышением температуры, не нужно пытаться лечить их самостоятельно — необходимо срочно вызывать на дом врача.
Нарыв в горле: причины возникновения
Проникновение на слизистую горла патогенных бактерий вызывает многочисленные болячки с накоплением гноя. Гной образуется как следствие защитной реакции организма на агрессию патогенной флоры:
- к очагу заражения направляются так называемые «помощники» — лейкоциты группы Т-хелперов, усиливающие иммунитет;
- Т-хелперы обнаруживают белок чужеродной бактерии, маркируют его, направляя атаку макрофагов;
- макрофаги атакуют бактериальную клетку, поглощают ее, скапливаясь в пораженной воспалением зоне. Скопление макрофагов визуально выглядит как болячки на задней стенке горла, наполненные гноем.
Уничтожение патогенной флоры сопровождается образованием продуктов распада, включая токсины, которые выводятся с помощью лимфатической системы, проходя фильтрацию в подчелюстных лимфоузлах. При этом возможно повышение температуры, увеличение лимфоузлов, их уплотнение.
Наиболее распространенными заболеваниями, при которых образуются гнойники на миндалинах или задней стенке горла, являются:
- тонзиллит – острый или хронический;
- ангина: гнойная, катаральная, лакунарная;
- осложнение ангины – паратонзиллярный абсцесс;
- дифтерия;
- кандидоз глотки, гортани;
- ожоги или механические повреждения.
Для герпесной ангины характерны гнойнички с серозной прозрачной жидкостью, которые быстро созревают. После их самостоятельного вскрытия наблюдается эрозированная поверхность слизистой ярко-красного цвета, как на фото.
При механической травме или ожоге причины образования гнойничков — обсеменение травмированной слизистой агрессивной микрофлорой, содержащей патогенные бактерии.
Очень часто при появлении гнойничков в горле отсутствует ряд других характерных для болезни симптомов.
Атипичность заболеваний вызывает неправильное лечение, когда используемые антибактериальные препараты подавляют иммунные способности организма к защите от инфекции.
Одним из таких атипичных заболеваний является ангина, когда болит горло, есть гнойники, но не наблюдается повышение температуры.
Второй при чиной появления на слизистой гортани белого налета, при нормальном общем самочувствии пациента, является заражение слизистой грибковым заболеванием.
Творожистый белый налет на миндалинах, характерный для кандидозов, легко счищается, однако также легко вновь образуется, как на фото.
Основные причины появления кандидоза:
- длительный прием антибактериальных средств, приводящий к побочным явлениям;
- несоблюдение гигиены.
Для определения истинных причин болей и образования гнойников на миндалинах и задней поверхности гортани необходимо провести лабораторный анализ взятого со слизистых мазка.
Исследование содержимого мазка позволит выявить вид патогенных бактерий и их реакцию на воздействие этиотропных препаратов, после чего врач назначает необходимое лечение.
Лечение нарывов в горле
Гнойники в горле белого цвета следует лечить, используя антибиотики и антибактериальные средства местного воздействия, а также применяя полоскания, ингаляции, все они составляют лечение.
Важен правильно установленный диагноз, так как лечение, например, герпеса или кандидоза препаратами, предназначенными для борьбы с патогенными бактериями, не только бесполезно, но может осложнить состояние больного и отдалить выздоровление.
Анализ патогенной микрофлоры позволит врачу определить возбудитель болезни и назначить эффективное лечение.
При предварительном определении бактериальной этиологии заболевания врач назначает антибиотики с широким спектром воздействия:
- Ципрофлоксацин;
- Амоксициллин;
- Азитромицин;
- Сумамед;
- Амоксилав.
Наряду с одним из перечисленных антибиотиков для предотвращения развития ревматизма врач обязан назначить Ацетилсалициловую кислоту или Ибупрофен.
Ацетилсалициловую кислоту необходимо принимать даже при отсутствии повышенной температуры или головных болей – в течение недели трижды в сутки по 0,5 г.
Для укрепления стенок сосудов и повышения иммунитета назначается также курс витаминотерапии, где преобладает Аскорбиновая кислота, Пиридоксин гидрохлорида, Цинк, Рутин.
Помимо медицинских препаратов, принимаемых перорально, необходима местная терапия – полоскания, орошения горла.
Полоскания можно проводить разведенной теплой кипяченой водой с растворенной в ней таблеткой Фурацилина, или содой. Хороши также полоскания отваром ромашки.
Для орошения гортани следует применять:
- Каметон;
- Гексорал;
- Хлоргексидин;
- Мирамистин.
При выявлении кандидозной инфекции следует внутрь принимать Нистатин, полоскать горло содовым раствором, а для орошения использовать Мирамистин.
Терапия должна проводиться при постоянном врачебном контроле и проведении контрольных лабораторных исследований. О тонзиллите интересно и позновательно в видео в этой статье.
Гнойники на миндалинах без температуры: фото, лечение
Как правило, гнойники на миндалинах являются одним из основных признаков ангины. Но это заболевание обычно протекает с высокой температурой. А вот если ее нет, то необходимо задуматься о том, что привило к появлению гноя в горле. Попробуем разобраться, в каких ситуациях это возможно.
Причины появления
Небные миндалины считаются идеальным местом для распространения инфекции. В их толще находятся каналы, которые постоянно очищаются от попадающих в них бактерий. Но при ослаблении иммунитета этот механизм может быть нарушен, и их заполняют микроорганизмы, которые создают гнойники на миндалинах. Без температуры указанные проблемы возникают достаточно редко. Ведь чаще всего они появляются в результате ангины или фарингита – заболеваний, для которых свойственна гипертермия. Они могут быть вызваны кокковой флорой, а также аденовирусами, риновирусами, гриппом и другими инфекционными поражениями.
Тонзиллит и фарингит
Ангина начинается с поражения миндалин. Поверхностные их слои краснеют и отекают. При этом вполне могут образоваться гнойники на миндалинах без температуры. Называется такое заболевание катаральной ангиной. Для нее, помимо поражения миндалин, характерно увеличение лимфатических узлов. Также болезнь сопровождает чувство сухости и першения в горле.
Острый фарингит характеризуется сухостью и болезненностью в глотке. При этом на задней стенке образуются гнойники. Болезнь может перейти в хроническую форму. Она развивается часто на фоне гнойных синуситов, кариеса, искривления перегородки носа, увеличенных аденоидов.
Безболезненные образования
Существует ряд заболеваний, при которых появляются гнойники на миндалинах без температуры и боли. Например, хронический тонзиллит может стать причиной появления в горле пробок, схожих с налетом, который возникает при острой ангине. Также идентичная клиническая картина наблюдается при грибковом поражении глотки, при развитии стоматита. При диагностике заболеваний нельзя исключать и сифилисную ангину или заболевание Венчана.
Острый тонзиллит, при котором образуются гнойники на миндалинах без температуры, свойственен лишь для лиц, находящихся в состоянии глубокой иммунодепрессии. Их организм не в состоянии бороться с инфекцией. Поэтому, обнаружив белый точкообразный налет на миндалинах, лучше обратиться к специалистам.
Схожие симптомы
Даже если вы можете рассмотреть что-то похожее на гнойники в горле, это еще не означает, что у вас инфекционное заболевание. Иногда причина их образования несколько иная. Так, в ряде случаев их можно перепутать с остатками пищи. Кисломолочные продукты сразу после употребления могут стать причиной образования налета, который можно принять за гнойные образования. Исключить эту версию можно, просто выпив несколько глотков воды.
Также образования, похожие на появившиеся гнойники на миндалинах без температуры, могут быть фибринозным налетом. Он появляется на раневой поверхности после ожогов или различных травм глотки.
Проблемы у малышей
Родители детей, которые достаточно часто болеют, могут столкнуться с осложнениями у малышей. Так, могут возникнуть гнойники на миндалинах без температуры у ребенка. Это свидетельствует о том, что данные органы перестали справляться со своей функцией. А значит, иммунитет существенно ослаблен. Недооценивать серьезность этого симптома нельзя.
Такие пробки могут стать свидетельством развития хронического тонзиллита. Но если болезнь не вызывает гипертермии и не сопровождается болями, это не значит, что она не представляет опасности. Хроническая ангина в первую очередь является причиной регулярного появления острой формы этого заболевания. Кроме того, болезнь чревата осложнениями: миокардитом, ревматизмом, полиартритом. Также нельзя исключать вероятность поражения почек.
Лечение
Если вы хотите знать, как выглядят гнойники на миндалинах без температуры, фото глоток людей с аналогичными проблемами даст возможность рассмотреть все в мельчайших подробностях. Если вы убедились, что у вас именно такое поражение, то это не повод заниматься самолечением. Вначале необходимо установить диагноз. Для точного его определения может понадобиться соскоб с проблемных участков и анализ крови.
Так, если очаги инфекций на миндалинах были вызваны грибами рода Candida, то без соответствующих препаратов не обойтись. В качестве терапии могут быть назначены такие средства, как «Фуцис», «Нистатин». Причем последний рекомендуют по возможности рассасывать во рту. Также могут быть назначены антисептические средства для горла, например, препараты «Хлорофиллипт» или «Ингалипт».
Если было установлено, что стрептококки или стафилококки стали причиной того, что появились гнойники на миндалинах без температуры, лечение должно быть основано на применении антибактериальных препаратов. Хорошие результаты дает терапия с использованием антибиотиков пенициллинового ряда. Это могут быть такие препараты, как «Флемоксин Солютаб», «Ампиокс», «Аугментин», «Флемоклав Солютаб», «Трифамокс», «Цефалексин», «Цефиксим». В ряде случаев показаны иные средства, могут быть назначены медикаменты «Сумамед», «Клабакс», «Фромилид», «Эрмицед».
Если у вас были обнаружены гнойники на миндалинах без температуры при беременности, лучше сдать анализы для точной постановки диагноза. Даже если врач пропишет антибиотики, не стоит от них отказываться. В ряде случаев перенесенное на ногах заболевание без соответствующей терапии чревато развитием серьезных осложнений. При этом возможный вред от антибактериальных препаратов будет намного ниже.
Использование местных средств и полоскания
Отдельно стоит отметить важность проведения симптоматического лечения. Для этих целей часто используют препарат «Люголь». Им несколько раз в день смазывают пораженные места. Также могут назначать местную антибактериальную терапию. Для этих целей используют спрей «Биопарокс», который распыляют в полости рта, и «Граммидин», который необходимо рассасывать до полного растворения.
Если были обнаружены гнойники на миндалинах, еще до посещения врача можно сделать полоскание. Для этого вам понадобится таблетка фурацилина или стрептоцида, которую необходимо растворить в 0,5 л воды. Указанным раствором необходимо полоскать горло. Это будет способствовать уничтожению болезнетворных микроорганизмов, вымыванию их из каналов миндалин и препятствовать их дальнейшему размножению.
Также для полоскания можно готовить раствор из соли, соды и йода. Для этого на стакан горячей воды нужно взять 1 ч. л. морской или обычной соли, 0,5 ч. л. соды и 1-2 капли йода. Полоскать горло желательно каждый час. При улучшении состояния можно перейти на отвар календулы или ромашки.
Подскажите пожалуйста, начинаеться видимо гнойная ангина, так как слева в горле белый гнойник появился и болит
Ответы:
Аврора Конс
Себе ангину несколько раз вылечила чесноком, не хотелось принимать антибиотики. Откусила небольшой уголок и держала во рту часа 2 не разжевывая (чтобы не обжечь слизистую) . Делала это вечером, утром горло еще немножко болело, как заживающая ранка, к обеду проходило. Еще можно натереть луковицу на мелкой терке и дышать испарениями лука минут 5. Есть очень хороший проверенный рецепт-старинный. Помогает на 100%. Снимите с себя носок (только не чистый) обмотайте себе на ночь горло им-особенно то место, где болит. Сверху закрепите чем -нибудь, чтобы ночью не сполз. Утром все пройдет! Если уже появился гнойничок, то сделайте раствор солевой. Столовуюложку соли на стакан воды. Возьмите стерильный бинтик, намочите и постарайтесь прочистить этот гнойник. Затем прополощите горло оставшимся раствором и замотайте горло носком. Утром ангины не будет! ! Могу дать много старинных » бабушкиных «рецептов. Но не все положительно к ним относятся) . Я только так лечила детей и своих родных. Обходились без антибиотиков и ангину быстро лечили.
Полина Филиппова
иди к врачу
Анна Счастливая
Мне в таких случаях помогает биопарокс — спрей и тонзилгон. И ещё частое полоскание сода+соль+йод.
Александр Пирогов
это у тебя гнойный фолликулит. с гнойной ангиной тыб валялся при смерти и не факт, что пришел бы ты обратно в этот мир живых людей. и вообще, ты налет на миндалине мог принять при рассматривании в зеркало своей хвори за гнойничок. иди к терапевту, он лучше увидит — у него есть инструменты для этого. не удивлюсь, если ты еще и штангенциркуль используешь для измерения…. ээ….
Виктор, Ольга Довгань
У меня была недавно, к врачам я принцыпиально не обращаюсь, я свела ее за неделю полностью: просто нужно делать очень соленый раствор соли в теплой воде+немного соды+капля йода, ватной палочкой постаратся снять гнойные пробки и прополоскать этим растворомЯзык должен неметь, а гланда щипать, не страшно но эффективно) , а вконце прополоскать какой-нибудь настойкой, или водкой для убиения микробов. В идеале потом еще намазать люголем. А так не ешьте горького, гострого, не пейте газировку, вобщем не раздражайте горлышко! Чем чаще полоскать тем лучше!
У меня на гландах образовались гнойники…
Ответы:
Асель
матушка у Вас гнойная ангина (тонзиллит), полоскайте горло ромашкой или солью. впрыскивайте биопарокс (2 впрыска) 3 р в день. и пропейте имупрет (2 таблетки) 3 р. в день, раствором люголя смазывайте изнутри, поверьте простыми народными средствами вы себе не поможете. и сходите к терапевту.
Людмила Варламова
Полощи горло настойкой календулы (2ч ложки на стакан воды) . У меня тоже такие проблемы несколько лет были. Возможно, у тебя гнойная ангина. Только полоскать старайся как можно глубже, и потом где-то 1 час не пить и 2-3 часа стараться не есть. Еще мне очень помогали пастилки с шалфеем, гадость та еще, но помогают очень хорошо. Название, к сожалию, не помню.
Светлана
сходить к лору и промыть горло на тонзилоре… от гнойников могут быть осложнения на сердце и суставе
saffary
такая же фигня была. Причем в разгар жаркого лета. Я просто содой поласкала. И «Йокс» прыскала пару раз в день. Все зажило как на собаке!)))) Ничего страшного…. Потом я прям пальцем достала до гланды и убрала гнойник (тьфу, гадость то какая)))… осталась после этого такая дырочка, но стало сразу легче.
Mill
Ну извините, если это гнойная ангина, то ее не лечат народными методами. Мож конечно обострился тонзилит. Пусть лор посмотрит и если нужно антибиотик подберет.
Татьяна Исаева
Настойкой чеснока полощите. Чеснок любую заразу убивает
Светлана Крылова
Конечно гнойную ангину только антибиотиком лечить надо. мне врач назначала на пять дней. А для горла хорошо помогают рассасывающие таблетки Тонзилотрен. Принимать нужно каждые 2 часа пока улучшения не наступят.
Заболел ангиной. В горле гнойники, но температуры нет, и горло не болит! Нужна помощь!!!
Ответы:
Shast`e
полоскайте горло как можно чаще ромашкой, водным раствором хлоргексидина, и рассасывать лизобакт, имудон, чтобы повысить местный имменитет, и убрать инфекцию
~Zefa~
это наверно тонзилит-полоскать горло и не есть горячее
Zina Zeta
у вас хронический тонзиллит, а не ангина, но это одно и то же, просто ангина это начало заболевания, а тонзиллит его продолжение на протяжении всей сотавшейся жизни. Лишний вес есть? Проблемы с ЖКТ?
Мария Рудская
конечно лучше к врачу бы. Но так — можете полоскать мирамистином, если диагноз вы себе поставили верно, непременно поможет
В статье рассказывается о причине возникновения гнойников у ребёнка на слизистой горла. Описаны заболевания, при которых они наблюдаются. Даны рекомендации по лечению.
Такой симптом, как гнойнички в горле у ребёнка, может заметить очень внимательная мама или врач, у которого ребёнок уже наблюдается. От какого заболевания нужно лечить ребёнка при обнаружении такого симптома?
Гнойники в горле у ребёнка — симптом какого-то инфекционного поражения слизистой.
Такое поражение может возникать при:
- ангинах и тонзиллитах;
- осложнении ангины — ;
- травмировании слизистой горла и присоединении микробной флоры.
Наиболее часто гнойное горло у ребёнка все же будет наблюдаться при тонзиллите.
Описание заболеваний с этим симптомом
Гнойничок в горле у ребёнка выглядит как локальная припухлость ярко-красного цвета и с белым центром. Слизистая вокруг гнойника также может быть отечной и покрасневшей. Такое образование может быть одиночным или множественным.
Таблица 1. Как выглядят гнойнички в горле при разных заболеваниях:
| Ангина | Тонзиллит | Паратонзиллярный абсцесс | Травматический гнойник |
| При ангине гной в горле у ребёнка покрывает миндалины частично или полностью.
Слизистая зева рыхлая и ярко-красная, миндалины и небные дужки увеличены в размерах. |
При этом заболевании можно обнаружить белые гнойнички в горле у ребёнка.
Они расположены на миндалинах в виде небольших точек (фото). Слизистая вокруг рыхлая и гиперемированная. |
Это заболевание является осложнением или кариеса.
При этом гнойная пробка в горле у ребёнка выглядит как локальная припухлость с тонкой покрышкой, через которую просвечивает гной. Он располагается в области небных дужек. |
Если у ребёнка гнойнички на горле посттравматического происхождения, они могут располагаться в любом месте и в любом количестве.
Это будет зависеть от характера полученной травмы. В качестве микробного фактора обычно выступает синегнойная палочка в горле у ребёнка или взрослого. |
Помимо локальных симптомов, наблюдаются признаки общей интоксикации — недомогание, лихорадка, головные боли.
Методы диагностики
Гнойные пробки в горле у ребёнка возникают по разным причинам. Поэтому для постановки диагноза нужно обращаться к врачу. Специалист осматривает горло и назначает необходимые анализы. После этого будет рекомендовано подходящее лечение.
Лечение
Лечить такие заболевания нужно комплексно, используя различные методики. Такой подход позволяет значительно ускорить выздоровление.
Медикаментозная терапия
Если у ребёнка гнойнички в горле, врач назначает курсовой приём препаратов. Основу лечения составляют антибиотики (см. ), в качестве симптоматической терапии используются средства для полоскания и орошения горла, леденцы для рассасывания.
Таблица 2. Медикаменты для лечения гнойников в горле:
| Препарат | Эффект | Инструкция по применению |
| Тонзилгон | Оказывает противовоспалительное и антисептическое действие. | Используется для приёма внутрь. Дозируется каплями по схеме. Также выпускается в виде драже для рассасывания. |
| Биопарокс | Антибиотик для местного применения. | Спрей для орошения слизистой горла. Применяется дважды в день. |
| Имудон | Антибиотик, способствует восстановлению нормальной микрофлоры слизистой горла. | . Назначаются по одной таблетке каждый час. |
| Тантум верде | Обладает обезболивающим и противовоспалительным действием. | Используется для полоскания три раза в день. |
Антибиотики для внутреннего применения назначаются врачом. Он определяет суточную дозу и длительность лечения.
Лечебные процедуры
В качестве лечения применяются физиотерапевтические методики. Их можно проводить в специальном кабинете поликлиники или дома — при наличии аппарата.
Что относится к таким методам:
- . Этот аппарат превращает раствор лекарства в мельчайшие частицы, которые легко проникают в воспаленную слизистую и обеспечивают длительный лечебный эффект.
- Магнит на область шеи. Магнитное излучение обеспечивает противовоспалительный эффект, способствует более быстрому вскрытию гнойника и эвакуации гноя.
Физиотерапевтические методики используются после устранения лихорадки. Подробнее об этих и других методах можно узнать из видео в этой статье.
Народные средства
Когда появляются у ребёнка в горле белые гнойнички, можно использовать домашнее лечение — но после консультации с педиатром. Цена такого лечения невысока, и средства легко приготовить своими руками.
Из народных рецептов широко используются растительные отвары и настои. Их применяют для полоскания горла. Для их приготовления можно использовать цветки ромашки, листья эвкалипта, шалфей и зверобой.
Гнойнички в горле у ребёнка — признак инфекционного заболевания. Поэтому заниматься самолечением в таких случаях не только неэффективно, но и небезопасно.
ФЛЕГМОНОЗНАЯ АНГИНА | Что это? Причины возникновенения. Симптомы. Осложнения. Лечение.
Флегмонозная ангина (паратонзиллярный абсцесс) — это острый воспалительный процесс паратонзиллярной клетчатки со сформировавшимся гнойником в тканях, окружающих небную миндалину.
Между капсулой миндалины и глоточной фасцией, расстояние между которыми в норме 0.5-1 см, находится паратонзиллярная клетчатка, а за глоточной фасцией (латеральнее) располагается клетчатка парафарингеального пространства. Эти пространства выполнены клетчаткой, воспаление которой, а в конечной стадии и абсцедирование и определяет клинику названного заболевания. Абсцесс вызывается чаще всего неспецифической флорой в результате тонзиллогенного распространения инфекции, хотя описаны абсцессы от кариозных зубов и более далеких очагов воспаления. Подавляющее большинство паратонзиллярных абсцессов вызывается одним видом стрептококков, среди которых доминирует Streptococcuspyogenes. В некоторых случаях установлена этиологическая роль Staphylococcusaureus, Staph. epidermidis, Neisseria, а также ассоциации различных видов стрептококка со Staph. epidermidis. Реже Escherichia colli, Haemophilus Influenzae, Klebsiella, дрожжевые грибы рода Candida.
Причины возникновения
Причиной могут быть также травма глотки инородным телом, неправильное прорезывание зуба мудрости или перикоронарит последнего. Однако одного проникновения инфекции для развития патологического процесса недостаточно. Поэтому факторы, влияющие на общую реактивность: переохлаждение, нарушение обмена веществ, стресс имеют также большое значение.
Виды паратонзиллярныx абсцесов
В зависимости от локализации абсцесса в паратонзиллярной клетчатке различают:
- Передне-верхний абсцесс (гной скапливается за передней дужкой и мягким небом около верхнего полюса миндалины) — чаще всего.
- Наружный или боковой абсцесс (скопление гноя между капсулой миндалины и глоточной фасцией).
- Задний абсцесс (скоплении гноя в области задней дужки) — полностью отсутствует феномен тризма. Именно этот абсцесс потенциально опасен развитием отека гортани, с последующим острым стенозом этого органа.
- Нижний абсцесс (передняя нёбная дужка смещена книзу и кпереди за счет инфильтрации нижнего отдела).
Передневерхний абсцесс характеризуется гиперемией, инфильтрацией, отечностью супратонзиллярного пространства. Миндалина на стороне поражения мало изменена, прикрыта и оттеснена книзу и кпереди инфильтрированной передней нёбной дужкой.
Задний паратонзиллярный абсцесс встречается реже. Отличается значительным отеком и инфильтрацией задней нёбной дужки. Отек может распространяться на вестибулярный отдел гортани, мягкое нёбо. Миндалина на стороне поражения смещена кпереди. В жалобах доминируют боли в горле при глотании, но тризм жевательной мускулатуры отсутствует.
Боковой паратонзиллярный абсцесс (наружный) характеризуется инфильтрацией ткани в области боковой поверхности шеи с наличием шейного лимфаденита, болезненностью при пальпации в подчелюстной области, тризмом жевательной мускулатуры, выбуханием миндалины к средней линии ротоглотки, наличием умеренной инфильтрации всей паратонзиллярной клетчатки.
Нижний паратонзиллярный абсцесс встречается редко. Передняя нёбная дужка смещена книзу и кпереди за счет инфильтрации нижнего отдела. Больные жалуются на сильную боль при глотании, усиливающуюся при открывании рта, с иррадиацией в ухо на стороне поражения. В ряде случаев отек смещается на язычную поверхность надгортанника
Клинико-морфологические формы:
- отечная,
- инфильтративная,
- абсцессирующая.
Симптомы флегмонозной ангины
Начинается заболевание остро с появления боли при глотании чаще с одной стороны (односторонний абсцесс бывает в 100 раз чаще двухстороннего). Обычно паратонзиллярный абсцесс возникает после перенесенной ангины в период выздоровления. При осмотре глотки отмечается резкий отек и гиперемия (покраснение) тканей вокруг миндалины (дужки, мягкое небо, язычок), выпячивание миндалины из ниши, смещение к средней линии. Абсцесс формируется в среднем около двух суток. Общие симптомы, слабость, лихорадка, увеличение шейных лимфоузлов на стороне абсцесса.
Отмечена классическая триада паратонзиллярного абсцесса:
- Обильное слюнотечение.
- Тризм жевательных мышц (затруднение или невозможность в полном объеме открыть рот).
- Открытая гнусавость (в результате паралича мышц небной занавески).
Осложнения
Кровотечения, флегмона шеи, сепсис, развитие заглоточного абсцесса, некроз близлежащих тканей.
Лечение паратонзиллярныx абсцесов
Лечение абсцессов комбинированное: антибиотики внутримышечно, учитывая боли при глотании и вынужденное голодание, аспирин, анальгетики, полуспиртовой компресс на боковую область шеи (на стороне абсцесса), антигистаминные препараты. Одновременно проводится хирургическое лечение.
При удалении гноя состояние больного как правило значительно улучшается, однако терапию следует продолжать. Через сутки края разреза разводят зажимом для удаления скопившегося гноя.
В настоящее время неплохо себя показывает минералотерапия и лазерная медицина.
Стоимость услуг ЛОРа в нашем Медцентре
Комарова Ольга Владимировна | ЛДЦ «АВАНГАРД»
Перечень лечебных манипуляций оториноларинголога.
Удаление инородных тел из ЛОР-органов:
Чаще всего инородные тела в носу встречаются в детском возрасте, дети засовывают в нос и уши маленькие игрушки, семечки, ягодные косточки. Во взрослом возрасте инородные тела полости носа могут попасть при травме, через хоаны носа во время рвоты. Иногда инородные тела образуются в результате вдыхания порошкообразных веществ, образующих в носу комок, либо фосфорные и известковые соли образуют носовые камни. Локализация инородных тел – нижний и общий носовой ход, наружное ухо. Когда инородное тело плотно зажато в носовом ходу или ухе, самостоятельное удаление может привести к повреждению органа.
Способ удаления инородного тела определяется врачом и зависит от его размера и формы. Округлые инородные тела извлекаются крючком Ланге, плоские и матерчатые можно удалить при помощи щипцов.
Вскрытие фурункула носа и уха:
Фурункул – острое гнойное воспаление волосяного фолликула. Вскрытие фурункула носа и наружного слухового прохода проводится при распространении инфекции на другие участки тела и проникновении инфильтратов вглубь тканей с обильным образованием гноя.
Цель данной манипуляции — вскрыть гнойник, удалить омертвевшие ткани и обеспечить постоянный дренаж раны для оттока гнойного отделяемого. Вскрытие фурункула проводится в день обращения под местной анестезией. После вскрытия фурункула пациенту назначаются обезболивающие и антибиотики, иммуностимулирующие препараты.
Вскрытие паратонзиллярного абсцесса:
Паратонзиллярный абсцесс – гнойное воспаление тканей вблизи небной миндалины. Заболевание развивается как осложнение острой ангины, либо при обострении хронического тонзиллита.
Цель манипуляции: вскрытие абсцесса, обеспечение оттока гноя. Выполняется небольшой разрез узким скальпелем, далее инструментом место разреза немного раздвигается для ускорения оттока гноя. Проводится под местным обезболиванием. Сразу после вскрытия абсцесса наблюдается улучшение состояния, снятие субъективных симптомов. Место разреза обрабатывается раствором антисептика, вводится антибиотик. Пациенту назначаются сеансы физиотерапии, а также частое полоскание горла противомикробными препаратами. При остром течении заболевания может потребоваться выполнение тонзиллэктомии.
Перемещение по Проетцу «Кукушка»:
«Кукушка» — популярный метод лечения гайморита, практически безболезненный даже без анестезии. «Кукушка» легко переносится пациентами и достаточно часто позволяет избежать пункции гайморовой пазухи. «Кукушка» эффективна на начальных стадиях гайморита. Процедура заключается в промывании носа путем перемещения жидкости, в результате носовые ходы и полость носа очищаются от слизи и гноя. Всего требуется 5-7 сеансов, однако уже после первой процедуры самочувствие пациента значительно улучшается.
Прокол гайморовой пазухи (пункция верхнечелюстной пазухи):
Прокол гайморовой пазухи выполняется при гайморите для восстановления проходимости соустья и для беспрепятственного оттока гноя и слизи. Пункция необходима для того, чтобы откачать слизь и гной, промыть полость пазухи антибактериальными лекарствами, при помощи лекарственных препаратов и антибиотиков снять отек, воспаление и боль. После выполнения пункции снижается давление на стенки носовой пазухи, а, следовательно, уходят головные боли и температура, общее самочувствие больного улучшается.
Перед проколом гайморовой пазухи выполняется местная анестезия. Для пункции используются специальные тонкие иглы.
Вымывание серной пробки из наружного слухового прохода:
Показания: наличие серной пробки в наружном слуховом проходе. Процедура совершенно безболезненна, сразу после ее проведения наблюдается заметное улучшение слуха, устранение дискомфорта и болевых ощущений. Для промывания используется чистая вода температуры тела (примерно 37 градусов), при помощи медицинского шприца Жане. Остатки воды, после процедуры, удаляются стерильными турундами. Слуховой проход на время закрывают ватным тампоном. Мягкие пробки и инородные тела удаляются практически сразу, для устранения твердой устаревшей серной пробки требуется проведение дополнительных процедур. Среди противопоказаний: перфорация барабанной перепонки и хронический гнойный отит.
Лечение аппаратом «Тонзиллор»:
«Тонзиллор – ММ» — это аппарат для противовоспалительной, рассасывающей и иммуностимулирующей терапии при таких заболеваниях ЛОР-органов, как: хронический тонзиллит, фарингит, аденоидит, ринит, отит, гайморит; операции на среднем ухе, носовой перегородке и околоносовых пазухах. Высокая эффективность аппарата «Тонзиллор – ММ» обусловлена терапевтической энергией низкочастотного ультразвука и воздействием лекарственных веществ на пораженные ткани ЛОР-органов. Применяемый аппарат увеличивает в 2 раза эффективность лечения хронических заболеваний и позволяет в 4 раза сократить число операций по удалению небных миндалин. Лечение аппаратом «Тонзиллор» с успехом применяется у пациентов, имеющих противопоказания к оперативному удалению небных миндалин.
Продувание слуховых труб по Политцеру:
Показания: определение проходимости слуховых труб, улучшение слуха. Продувание проводится при помощи баллона Политцера – резиновой груши, имеющей съемный наконечник в виде оливы. При выполнении процедуры один конец отоскопа баллона вводят в наружный слуховой проход пациента, второй – в ухо врача.
Пациента просят произносить слова «раз, два, три», «также-также». При произнесении гласных звуков баллон сжимается, и воздух входит в полость носоглотки. При отсутствии воспаления и хорошей проходимости врач слышит обычный шум. Отсутствие звуков свидетельствует о непроходимости трубы, резкий звук может говорить о возможном наличии воспаления. Противопоказания: обострение инфекционных заболеваний носа и носоглотки.
Передняя тампонада носа при кровотечении:
Для проведения тампонады используется марлевые турунды шириной 1,5 см., коленчатый пинцет или щипцы Гартмана. В полость носа вводят турунды, пропитанные кровоостанавливающими, сосудосуживающими препаратами, вазелиновым маслом. При кровотечении переднего отдела тампон вводится в передние отделы носа. При кровотечении заднего и среднего отдела проводят тампонаду всей полости носа, вводя длинную марлевую турунду в виде петли. Для снятия болезненности процедуры выполняется местная анестезия. Удалять турунды из носа необходимо не позже 2 дней после процедуры для исключения нагноения и воспаления.
Промывание лакун миндалин:
Показания к проведению процедуры: тонзиллит хронический, тонзиллит острый, ангина, фарингит, наличие патологического содержимого в миндалинах.
Миндалины играют значительную роль в иммунологии и выполняют защитную функцию, защищают дыхательную и пищеварительную систему от заражения, вырабатывают антитела для защиты слизистой оболочки. При попадании инфекции миндалины увеличиваются, воспаляются, в них может скапливаться гной и слизь. В таких случаях проводят промывание лакун миндалин. В результате удаляется гной из миндалин, оказывается антибактериальное и противовоспалительное действие. Промывание лакун миндалин проводится при помощи специального гортанного шприца и антисептических препаратов. Наконечник шприца вводят в лакуну и антисептиком вымывают из нее патологическое содержимое. Процедура безболезненная, на первых этапах лечения проводится ежедневно, далее через день. Курс промываний может составлять до 10 сеансов. В случае наличия хронического заболевания промывание лакун миндалин проводится с периодичностью раз в полгода.
Другие методы лечения и диагностики:
По показаниям, пациенту могут быть рекомендованы сеансы физиотерапии, которые можно выполнить в нашей клинике. У нас выполняется: электрофорез, магнито-лазерная терапия, гальванизация, УВЧ, УФО, микроволновая терапия, дарсонвализация, лазеротерапия.
Слухопротезирование
Конечно, спектр оказываемых услуг был бы не полным, в том случае, когда, в силу различных причин, пациенту требуется слухопротезирование. С 2015 года ЛДЦ «Авангард» совместно с фирмой «Widex» (Дания) оказывает услуги по слухопротезированию. В ЛДЦ на специализированном оборудовании определяются спектр частот, которые пациент не слышит и на основании полученных данных врачом производится индивидуальная настройка слухового аппарата для пациента. Таким образом, спектр воспринимаемых частот выравнивается и приводится к естественному (первоначальному) состоянию. Пациент начинает слышать. Таким образом, помимо повышения качества жизни, снимается ряд ограничений в профессиональной деятельности пациента.
Вторым этапом, с помощью производственного подразделения фирмы «Widex», изготавливается индивидуальный вкладыш для пациента и данные о вкладыше заносятся в БД «Widex» на случай его утери или повреждения.
Кроме того, врач в ЛДЦ производится донастройка слуховых аппаратов, сервисное и гарантийное обслуживание, обеспечение расходными материалами (элементы питания, трубки и пр.).
Техническая поддержка одной из самых известных европейских специализированных компаний позволяет быстро решать возникающие у пациентов проблемы.
Тонзиллит
ГлавнаяПациентуЗаболевания
Тонзиллит
Скачать http://www.lor.ru/download/tonzillit.pdf
Опять болит горло! Опять беспокоят «железки» на шее. Снова больно глотать, снова температура, недомогание… Это та самая ангина. Пора удалять «гланды»… Вам знакомы эти ощущения? Наверное, нет человека, который не перенес в течение жизни ангину, и не знающего, сколько сил и времени отнимает болезнь. Зачастую, мы болеем ангиной один раз в год или реже, но, к сожалению, так бывает не всегда, и мы заболеваем снова и снова. Этому способствуют неадекватное лечение или его отсутствие, что в итоге приводит к возникновению хронического тонзиллита, заболеванию, которым страдает более 20% населения земли. Но если многим известно, что такое ангина, то что такое хронический тонзиллит и какие изменения в организме он вызывает, осведомлены далеко не все. Поэтому стоит подробнее рассказать о заболевании, с которым чаще всего сталкиваются ЛОР-врачи.
Начнем с самого главного — небных миндалин. Это парное образование, находящееся в глотке человека. Помимо небных, существует еще несколько образований, именуемых миндалинами. Прежде всего это глоточная или носоглоточная миндалина, а проще — аденоиды, кроме того есть язычная, и две трубные миндалины. Строение и физиологические функции каждой миндалины идентичны, но в условиях заболевания клинические проявления отличаются друг от друга. Однако, в повседневной жизни более распространен термин «гланды», который обобщает все то, что находится в глотке и носоглотке, в т.ч. и аденоиды (глоточную миндалину) и является ошибочным. В данной статье остановимся на заболеваниях именно небных миндалин.
На поверхности имеются небольшие углубления, проникающие глубоко в ткань миндалины и образующие лакуны. Отсюда название болезни — лакунарная ангина. Благодаря лакунам общая поверхность небных миндалин увеличивается. Ткань миндалин содержит так называемые фолликулы, представляющие собой скопления лимфоидной ткани и игравющие важную роль в формировании иммунитета. Небные миндалины расположены на пересечении дыхательного и пищеварительного путей, поэтому, относятся к органам «первой защиты», так как уже с рождения соприкасаются с воздухом и пищей. Нетрудно предположить, какое количество компонентов внешней среды приходит в контакт с миндалинами в течение жизни человека. Отсюда и основная функция миндалин — защитная. Кроме последней, они также участвуют в формировании иммунитета, кроветворении и обмене веществ. И это далеко не все. Так, например, если ввести краситель в ткань миндалины, то через некоторое время он обнаруживается во многих органах и тканях: сердце, легких и даже в яичниках, что свидетельствует о важной роли миндалин в развитии и функционировании организма. Поэтому заболевания миндалин так ощутимо отражаются на организме человека.
Острое воспаление миндалин называется ангиной или острым тонзиллитом, длительное — хроническим тонзиллитом. Остановимся на каждой форме.
Ангина — термин, который с давних времен закрепился в медицинской практике. Однако, его перевод означает сжатие, удушье. Поэтому он не совсем подходит для диагноза острого тонзиллита, но используется, так как прочно закрепился среди населения и врачей.
Причиной возникновения как острого, так и хронического тонзиллита являются патогенные микроорганизмы (бактерии вирусы и грибки), которые, проникая в ткань миндалины, вызывают воспалительный процесс. Как правило, заболевание возникает на фоне снижения защитных сил организма, чему способствуют интоксикации, общее или местное переохлаждение, нарушения питания, неадекватные условия труда и быта. Способствуют тонзиллиту такие заболевания как хронический ринит, искривление носовой перегородки, кариес зубов, у детей — аденоиды. Рассмотрим, какие признаки являются характерными для острого тонзиллита или ангины.
Ангина начинается остро. У пациента появляются постепенно нарастающие боли в горле в покое и при глотании. Ухудшается общее состояние, повышается температура тела. Ангина может быть катаральной, когда воспалительный процесс проявляется покраснением и отеком миндалин; фолликулярной, когда на поверхности миндалин появляются желтоватые гнойные точки — нагноившиеся фолликулы; лакунарной, при которой в лакунах образуется жидкий гной или гнойно-казеозные пробки. Для всех форм характерно появление неприятного запаха изо рта при разговоре и дыхании. Пациент ощущает неприятный привкус во рту. Воспалительный процесс отражается на лимфатических узлах, находящихся в шейной и околоушной областях. Среди населения более распространен термин «железки». При ангине чаще вовлекаются лимфоузлы расположенные в верхних отделах шеи и подчелюстные. При этом ощущается дискомфорт в указанных областях, при дотрагивании до «железок», которые нередко увеличиваются в размерах, ощущается болезненность. Если человек страдает болями в сердце и суставах, возможно обострение указанных симптомов. Нередко появляются аллергические реакции, или обостряются хронические аллергические заболевания.
Ангина, как уже отмечалось, приносит пациенту массу неудобств. Но гораздо серьезны ее осложнения, одним из которых является паратонзиллярный абсцесс. Он возникает, когда инфекционно-воспалительный процесс распространяется из ткани миндалины на окружающие мягкие ткани неба, где формируется абсцесс. Основным симптомом, свидетельствующим о начавшемся абсцессе, является появление односторонней, постепенно усиливающейся боли в горле, которая нередко отдает в ухо или в шею. Изредка случается и двусторонний процесс. Характерно и появление затруднения при открытии рта, что затрудняет и без того болезненный прием пищи. Если посмотреть горло, то отчетливо будет видна асимметрия мягкого неба, а одна из миндалин и находящиеся рядом с ней ткани увеличиваются в размерах. В этом случае очень важно своевременно обратиться к отоларингологу, так как при данном заболевании эффективно только хирургическое лечение, при своевременном проведении которого пациент быстро поправляется. Наличие паратонзиллярных абсцессов свидетельствует о неспособности миндалин выполнять свою функцию и требует серьезного подхода к лечению тонзиллита.
Не будем останавливаться на вопросах лечения ангины, их много, а основным моментом является терапия антибиотиками. Затронем другой вопрос, который часто удивляет пациента. Дело в том, что при ангине врач нередко рекомендует пациенту госпитализацию в инфекционное отделение стационара, что вполне правильно. Ангина — инфекционное заболевание, и пациент, страдающий ей способен распространить инфекцию на окружающих. Кроме того, существует ряд заболеваний, таких как скарлатина, корь, дифтерия, инфекционный мононуклеоз, которые сопровождаются ангиной. Эти заболевания, еще более контагиозны (опаснны для окружающих) и требуют соответствующей госпитализации в инфекционную больницу. Так что не стоит пугаться, ведь любое заболевание или его осложнение легче предотвратить, чем вылечить. А неправильно леченная или вообще не леченная ангина со временем перейдет в хронический тонзиллит, о котором далее пойдет речь.
Конечно, точный диагноз может установить ЛОР-врач. Но есть симптомы, которые может обнаружить каждый. Прежде всего, это дискомфорт в горле, который отмечается в покое и при глотании. У некоторых пациентов возникают периодические болевые ощущения, как правило связанные даже с незначительным переохлаждением, и затрудняющие прием пищи. Частым симптомом является неприятный запах изо рта, который вызывается жизнедеятельностью бактерий, обитающих в миндалинах. Это часто принимается за заболевание зубов, однако, у таких пациентов после полного излечения кариеса сохраняется указанный симптом, что очень огорчает пациента. В лакунах миндалин образуются гнойные пробки или же они содержат жидкий гной, что часто видит пациент, осматривая свое горло в зеркало.
Особо следует остановиться на следующих проявлениях. При хроническом тонзиллите у человека может отмечаться длительная субфебрильная (от 37 до 38) температуры тела, особенно в вечернее время. Это сочетается с повышенной утомляемостью, утренней слабостью, беспокойным сном, нарушением аппетита, что в итоге снижает трудоспособность человека. Такое состояние носит название тонзиллогенной интоксикации. Очень часто пациент, побывав на приеме у многих специалистов, так и уходит от них без ответа на вопрос: почему у него повышенная температура? А все дело только в хроническом воспалении миндалин, при лечении которого указанные симптомы исчезают.
При хроническом тонзиллите рецидивы (повторы) ангин могут повторяться каждый месяц, что доставляет пациенту массу неудобств, и в конечном итоге, он готов на что угодно ради здорового горла.
Следует упомянуть и об осложнениях тонзиллита, которые возникают при длительном течении болезни при отсутствии лечения. При этом обостряются заболевания сердца и сосудов, суставов. Неспособность миндалин бороться с инфекцией приводит к ее проникновению в окружающие миндалину ткани, что формирует паратонзиллярные абсцессы, а также в нижележащие дыхательные пути, что вызывает фарингит и бронхит. По этой же причине развиваются и поддерживаются хронические воспалительные и аллергические процессы слизистой полости носа, кожи и др. Особо следует подчеркнуть такие заболевания, как ревматизм и артрит, которые могут часто обостряться при хроническом тонзиллите. Уже доказано, что при хроническом тонзиллите у мужчин возникают проблемы с потенцией, у женщин —нарушения менструального цикла.
Теперь о лечении. На сегодняшний день существует 2 вида лечения: хирургическое (операция по удалению миндалин, а у детей частичное удаление миндалин) и консервативное (без хирургического вмешательства). Каждый пациент, страдающий хроническим тонзиллитом наверняка сталкивался с одним из методов лечения. К сожалению, более распространен первый метод. Он, с одной стороны, прост (небольшая операция), не отнимает много времени и эффективен — так как миндалины удаляются, хронического тонзиллита быть не может. Но с другой стороны, не всегда удаление миндалин благоприятно для организма. У таких пациентов могут развиваться хронические фарингиты, ларингиты и бронхиты, они чаще подвержены простудным заболеваниям, поскольку миндалины участвуют в формировании иммунитета, то слабеют защитные механизмы организма. Есть данные, подтверждающие, что удаление миндалин в детском возрасте способно нарушать половое созревание, а у девочек — менструальную функцию. Поэтому, удаление миндалин должно производиться строго по показаниям, важнейшим из которых является отсутствие лечебного эффекта от адекватно производимой консервативной терапии. Иными словами, если пациент длительное время проходит курсы лечения, но продолжает болеть ангинами, у него возникают осложнения в виде паратонзиллярных абсцессов, обострений ревматизма, болезней суставов, сердца и сосудов, сохраняются описанные выше симптомы тонзиллогенной интоксикации — показана операция.
Консервативных методов лечения существует много, и это не очень хорошо, так как свидетельствует, что ни один из них не способен адекватно излечить пациента. Поэтому, остановимся не на конкретных методах, а на целях, которым они должны удовлетворять.
Так как тонзиллит является инфекционным процессом, нельзя обойтись без антибиотиков и антисептиков. Но их следует использоватьлибо при обострении (собственно при ангине) либо только после бактериологического исследования мазка с миндалин, когда известны возбудитель и антибиотик, который на него действует. Неотъемлемым является промывание миндалин, для удаления гноя и пробок, что позволяет восстановить нормальную функцию миндалины. Отметим, что обычное полоскание малоэффективно, так как оказывает эффект только на поверхности миндалин, поэтому адекватно промыть миндалины может только ЛОР-врач. В своей практике я часто сталкиваюсь с самолечением. Особо популярен метод, когда пациент, осматривая свое горло в зеркало, ложкой давит на миндалины и выдавливает из них пробки и гной. Конечно, это тоже метод, особенно, если нет времени ходить к врачу, но я советую доверять миндалины только опытному специалисту, так как указанным методом можно травмировать миндалину и вызвать сильное кровотечение.
Восстанавливают функцию миндалины и физиотерапевтические процедуры: ультразвук, ультрафиолет, лазер и др. Параллельно с местными процедурами используются и средства общего действия на организм: витамины, иммуностимуляторы, закаливающие процедуры и т.п. Не смотря на множество фармацевтических препаратов в аптеках, помогающих в лечении тонзиллита, ими следует пользоваться только по указанию врача.
Наиболее эффективным на сегодняшний день, является лечение хронического тонзиллита низкочастотным ультразвуком в сочетании с ваккумированием (отсасыванием патологического содержимого) миндалин и промыванием их растворами антисептиков с антибиотиками, с последующим курсом низкочастотного фонофореза. Это позволяет выполнить аппарат УРСК, более известный как ТОНЗИЛЛОР. При указанном комплексном лечении хронического тонзиллита достигается эффективность до 90%, что позволяет избежать удаления миндалин. Курс лечения проводится амбулаторно и состоит из 7-15 совершенно безболезненных процедур, что позволяет использовать данный метод у детей. Во многих медицинских учреждениях, с успехом применяется данная методика.
Как бы там ни было, но во всем мире признано, что эдинственным эффективным методом лечения тонзиллита является тонзиллэктомия- удаление мииндалин. Такую операцию лучше проводить в стационаре, хотя многие клиники проводят эту процедуру амбулаторно. Сама по себе операция не сложна. В частности у меня она отнимет не более 4-7 минут. Гораздо опаснее осложнения в виде кровотечения в силу богатого кровоснабжения миндалин. Кровотечение часто развивается в первые двое суток. Поэтому пациент после тонзиллэктомии доолжен наблюдаться в стационаре, где ему быстро окажут помощь.
Абсолютными показаниями к удалению миндалин являются следующие:
— Паратонзиллярный абсцесс
— Увеличение миндалин
— Наличие сопутствующих заболеваний сердца, сосудов, почек и др.
— частота ангин более 2-3 раз в год
— малая или неэффективная нехирургическая терапия
В конце раздела, подчеркну, что лично я занимаюсь только хирургическим лечением тонзиллита.
С уважением,
ЛОР-хирург, кандидат медицинских наук,
Заведующий отделением эндоскопической микрохирургии
Верхних дыхательных путей ЛОР-клиники Медакадемии им И.М. Сеченова
Главный специалист МЦ «ЛОР-врач»
Петр Александрович Кочетков
8-962-957-11-22
8-495-978-65-07
| Использование материалов сайта доктора Кочеткова П.А. на других интернет-ресурсах допускается при наличии активной гиперссылки на сайт http://www.lor.ru/ Любое другое использование материалов без письменного согласия автора запрещено! |
Паратонзиллярный абсцесс — Клиника «Сити Мед» Оренбург
Паратонзиллярный абсцесс лечение в Оренбурге
Хронический тонзиллит – очень распространенное заболевание, многие люди даже считают такое состояние вариантом нормы. Но при длительном течении этого заболевание в миндалинах происходит постепенное снижение защитных функций, которые в норме должны препятствовать распространению инфекции за пределы миндалин. И спустя время происходит полное разрушение защитных капсул миндалин: инфекция переходит на более глубоко расположенные жировые ткани, окружающие небные миндалины, и развивается острый гнойный воспалительный – паратонзиллярный абсцесс.
Причины возникновения паратонзиллярного абсцесса
Паратонзиллярный абсцесс в абсолютном большинстве случаев развивается на фоне продолжительных хронических инфекционных процессов, которые как правило не получали адекватного лечения. Причинами паратонзиллярного абсцесса чаще всего становятся:
Паратонзиллярный абсцесс имеет инфекционную природу, вызван повышенной активностью стафилококков, стрептококков, пневмококков, грибов рода Кандида, других патогенных микроорганизмов на фоне дисфункции иммунной системы. Болезнь встречается не часто, но при ее развитии врачи не исключают воздействие следующих провоцирующих факторов: длительное переохлаждение организма; хроническое воспаление небных миндалин; некачественно проведенная операция по удалению миндалин; кариес или другие заболевания зубов тяжелой формы; сахарный диабет одной из разновидностей; анатомические особенности глотки; неправильное питание; иммунодефицитные заболевания; вредные привычки; неблагоприятные климатические условия; хронические болезни ЛОР-практики. У детей Основной причиной характерного недуга в детском возрасте становится не вылеченная вовремя ангина, дополнительные инфекции. Кроме того, паратонзиллярный абсцесс возникает после удаления миндалин из-за образования очага патологии, снижения защитных сил детского организма. Важно клиническими методами определить, где может располагаться область поражения, ее гнойное содержимое. При абсцессе паратонзиллярном привычное дыхание ребенка нарушено, поэтому важно вовремя выяснить потенциальные провоцирующие факторы: неправильное питание; иммунодефицит; хронические болезни дыхательной системы; ослабленный иммунитет; сахарный диабет.
Классификация Воспалительный процесс имеет несколько разновидностей, которые определяются локализацией очага патологии в полости рта, размером абсцесса. Если правильно поставить диагноз, обеспечена положительная динамика при консервативной терапии.
Ниже описаны существующие виды:
Паратонзиллярный абсцесс между небно-язычной дужкой и верхним полюсом миндалины является самым распространенным диагнозом. Причина – недостаточное дренирование верхней части миндалины, выступ отечного неба вперед. При задней форме между небно-глоточной дужкой и миндалиной в патологический процесс дополнительно вовлекается гортань с дальнейшим сужением просвета и затрудненным дыханием пациента. При нижней форме паратонзиллярного абсцесса характерное воспаление происходит у нижнего полюса миндалины, а развивается на фоне стоматологических заболеваний осложненной формы, например, кариеса. Еще одна область поражения – снаружи от миндалины, причем само заболевание считается редким. Паратонзиллярный абсцесс затрагивает обширное пространство ротовой полости, требует проведения антибактериальной терапии. Гнойная ангина у детей — причины возникновения, симптомы, диагностика и лечение Антибиотики при фурункулезе у детей и взрослых По особенностям патологического процесса и выраженности тревожной симптоматики паратонзиллярный абсцесс бывает: отечной формы, при которой симптомы представлены легкой степенью, а болезненные ощущения носят умеренный характер; инфильтративной формы, при которой наблюдается боль при глотании, нарушается дыхание; абсцедирующей формы, которая характеризуется острым течением патологического процесса, чревата осложнениями.
Диагностика
Прогрессирующий абсцесс при ангине можно определить клиническим путем. Пациент при появлении боли в горле и возникновении чувства инородного тела должен немедленно обратиться к врачу. Сбора данных анамнеза не хватает, чтобы поставить окончательный диагноз. Необходимы следующие информативные методы диагностики: фарингоскопия, предусматривающая осмотр больного горла; ларингоскопия – визуальный осмотр гортани; УЗИ мягких тканей шеи, если есть подозрение на серьезные осложнения, вовлечение в патологический процесс лимфатических узлов; КТ шеи; исследование желез внутренней секреции; общий анализ крови, мочи.
Лечение паратонзиллярного абсцесса в Оренбурге
Эффективная терапия паратонзиллярного абсцесса заключается в подавлении патогенной флоры, устранении гнойных масс на миндалинах, нормализации дыхания и глотательного рефлекса. Начинать эффективное лечение требуется с визита к отоларингологу, подробной диагностики в условиях стационара. Пациента требуется госпитализировать, чтобы определить характер нарушений, этиологию и потенциальные осложнения. Подход к проблеме со здоровьем комплексный, включает следующие мероприятия: вскрытие образования под местной анестезией; промывание полости антисептическим раствором; проведение антибактериальной, противоотечной терапии при внутривенном, внутримышечном введении; назначение обезболивающих, жаропонижающих препаратов по показаниям; использование антисептических средств от больного горла; физиотерапевтическое лечение в зависимости от стадии патологического процесса. хирургическое вмешательство при формировании флегмоны.
Операция в клинике Сити Мед
При возникновении паратонзиллярного абсцесса необходимо срочное хирургическое вмешательство, особенно при угрозе вскрытия гнойника, заражения крови. Операция должна проводиться под местной анестезией, поскольку при помощи скальпеля выполняется вскрытие гнойника и установка дренажа. На вторые сутки рану вновь открывают, и гнойные массы выходят наружу. Если такие оперативные действия оказались неэффективными, лечащий врач назначает удаление абсцесса вместе с миндалиной. После этого необходим длительный реабилитационный период.
Осложнения
Паратонзиллярный абсцесс быстро прогрессирует, и пациенту грозит летальный исход от заражения крови после вскрытия гнойника на миндалине. Это не единственное осложнение, которое может привести пациента любого возраста в реанимацию. Потенциальная угроза здоровью при паратонзиллярном абсцессе может быть такой: сепсис с масштабным распространением гноя по системному кровотоку во всем пораженном организме; флегмона шеи, которая провоцирует воспалительный процесс преимущественно мягких тканей характерной зоны; медиастинит, при котором в патологический процесс вовлечена не столько дыхательная система, сколько легкие, миокард; острый стеноз гортани, при котором пациент может скоропостижно скончаться от приступа асфиксии. синдром внезапной смерти, который чаще возникает в ночное время суток.
Профилактика
При паратонзиллярном абсцессе исход для пациента самый непредсказуемый, причем в большинстве клинических картин наблюдаются серьезные осложнения. Заболевание важно предотвратить, а для этого надо своевременно лечить ангину, предотвращать развитие хронического тонзиллита. Если такое заболевание ЛОР-практики заметно затянулось, не исключено, что на миндалинах появляются гнойники, склонные к стремительному росту. Их уже приходится удалять вместе с миндалинами, это осложненное течение недуга, которое может приводить к серьезным последствиям. Если пациент попадает в группу риска, его основная задача – укрепить иммунитет, предотвратить заражение вредоносными микроорганизмами, своевременно лечить воспалительные процессы гортани. Специально для этих целей предусмотрены следующие профилактические мероприятия, которые можно реализовать в домашней обстановке от паратонзиллярного абсцесса: своевременное лечение стоматологических заболеваний; коррекция иммунодефицитных состояний и сахарного диабета; окончательный отказ от вредных привычек; адекватное лечение болезней носа и ротовой полости; исключение спиртных напитков из суточного рациона; укрепление иммунодефицитных состояний; предотвращение длительного переохлаждения организма.
Перитонзиллярный абсцесс — Детская больница Джонса Хопкинса
Что такое перитонзиллярный абсцесс?
Абсцесс перитонзиллярного типа — это участок ткани, заполненный гноем, в задней части рта, рядом с одной из миндалин. Абсцесс может быть очень болезненным и затруднять открытие рта.
Это также может вызвать отек, который может подтолкнуть миндалину к язычку (свисающий мясистый объект в задней части рта). Это может заблокировать горло, из-за чего будет трудно глотать, говорить, а иногда даже дышать.
Абсцесс, который не лечить вовремя, может привести к распространению инфекции на шею и грудь и другим серьезным осложнениям.
Что вызывает перитонзиллярный абсцесс?
Большинство перитонзиллярных абсцессов вызывается теми же бактериями (группа A , стрептококк ), вызывающими стрептококк в горле. Иногда участвуют и другие виды бактерий.
Перитонзиллярные абсцессы обычно возникают как осложнение тонзиллита, когда инфекция распространяется от миндалины в пространство вокруг нее.К счастью, такие абсцессы встречаются редко, потому что врачи используют антибиотики для лечения тонзиллита.
Заболевание зубов или десен и курение могут увеличить вероятность развития абсцесса.
Каковы признаки перитонзиллярного абсцесса?
Обычно первым признаком перитонзиллярного абсцесса является боль в горле. По мере развития абсцесса появляются другие симптомы, например:
- красные, опухшие миндалины
- болезненные опухшие железы (лимфатические узлы) с одной стороны шеи
- миндалина, которая прижимается к язычку
- Сильная боль с одной стороны горла
- затруднение и боль при глотании или открытии рта
- лихорадка и озноб
- головная боль
- боль в ухе
- слюни
- приглушенный или хриплый голос
Абсцесс, который долго не лечить, может привести к серьезным осложнениям — например, инфекция может распространиться на челюсть, шею и грудь.Если абсцесс разрывается, инфекция может привести к пневмонии.
Как диагностировать перитонзиллярный абсцесс?
Обратитесь к врачу, если у вашего ребенка наряду с лихорадкой болит горло или есть какие-либо другие симптомы перитонзиллярного абсцесса. Редко, когда абсцесс ограничивает дыхание, но если это так, вам может потребоваться немедленно отвезти ребенка в отделение неотложной помощи.
Врач осмотрит рот, горло и шею вашего ребенка. Врач также может сделать посев из горла и анализ крови.В редких случаях врач может назначить компьютерную томографию или УЗИ для постановки диагноза.
Как лечить перитонзиллярный абсцесс?
Обычное лечение перитонзиллярного абсцесса включает его дренирование. Это можно сделать в кабинете врача, взяв гной с помощью иглы (так называемая аспирация) или сделав небольшой разрез в абсцессе с помощью скальпеля, чтобы гной мог вытечь.
Если это не сработает, возможно, потребуется удалить миндалины при тонзиллэктомии. Это особенно актуально для детей, у которых в последнее время было несколько случаев тонзиллита или предшествующего перитонзиллярного абсцесса.
Детям, перенесшим тонзиллэктомию, может потребоваться кратковременное пребывание в больнице. Таким образом, врачи могут следить за ними, чтобы убедиться, что все прошло по плану.
Врач наверняка пропишет болеутоляющие и антибиотики. Убедитесь, что ваш ребенок завершил полный курс лечения антибиотиками, даже если он или она чувствует себя лучше через несколько дней. В противном случае инфекция может вернуться.
Чем быстрее диагностируется перитонзиллярный абсцесс, тем легче его лечить. Поэтому, если вы заметили симптомы, немедленно позвоните своему врачу.
Можно ли предотвратить перитонзиллярные абсцессы?
Соблюдение правил гигиены полости рта поможет детям избежать перитонзиллярного абсцесса. Подростки не должны курить, потому что, помимо прочего риска для здоровья, курение может увеличить их шансы на развитие абсцесса.
Примечание. Вся информация предназначена только для образовательных целей. Для получения конкретных медицинских рекомендаций, диагностики и лечения проконсультируйтесь с врачом.© 1995-2021 KidsHealth® Все права защищены. Изображения предоставлены iStock, Getty Images, Corbis, Veer, Science Photo Library, Science Source Images, Shutterstock и Clipart.com
Тонзиллит и перитонзиллярный абсцесс | SpringerLink
Тонзиллит — это воспаление миндалин, особенно небных миндалин.
Эпидемиология
Острый фарингит — одно из наиболее распространенных заболеваний, наблюдаемых в учреждениях первичной медико-санитарной помощи, на долю которого приходится до 1,2% всех посещений отделений неотложной помощи и до 6% посещений кабинетов детей и подростков [4, 5]. Большинство случаев у детей наблюдается зимой и ранней весной, когда респираторные вирусы более распространены.В летние месяцы энтеровирусы являются причиной большинства случаев [6]. Тонзиллит, вызванный β-гемолитическим стрептококком группы А (БГСА), чаще всего встречается у детей в возрасте 5–15 лет, поражая менее 15% детей младше 3 лет, 24% детей младше 5 лет и 37% детей. дети школьного возраста [7]. Финансовое бремя тонзиллита, вызванного БГСА, оценивается в размере от 224 до 539 миллионов долларов в год, причем более половины приходится на немедицинские расходы [8]. Neisseria gonorrhoeae — важный патоген у сексуально активных людей или жертв сексуального насилия [6]. Повторные эпизоды тонзиллита всех причин зарегистрированы у 0,9% детей в возрасте до 1 года и у 5,3% детей в возрасте от 1 до 4 лет [9].
Microbiology
Тонзиллит может быть вызван вирусной или бактериальной инфекцией миндалин, чаще всего небных миндалин. Вирусная этиология — самая частая причина тонзиллита в педиатрической популяции.Общие вирусные патогены включают энтеровирусы, в частности вирус Коксаки, респираторные вирусы (например, аденовирус, риновирус, вирус гриппа, коронавирус, вирус парагриппа и респираторно-синцитиальный вирус) и вирусы семейства герпесвирусов, такие как вирус Эпштейна-Барра (EBV), цитомегаловирус (ЦМВ). и вирус простого герпеса (HSV) [7]. Наиболее распространенным бактериальным патогеном, вызывающим острый тонзиллит, является GABHS, на который приходится до 30% всех эпизодов острого фаринготонзиллита у детей. Менее частые бактериальные причины включают Staphylococcus aureus , Streptococcus pneumoniae , стрептококк группы C, Mycoplasma pneumoniae , Chlamydophila pneumoniae , Corynebacterium diphtheriae , Arcanobacterium diphtheriae , Arcanobacterium haemoly13 Yersinia enterocolitica и смешанная анаэробная флора полости рта [7]. Fusobacterium necrophorum , грамотрицательные аэробные бациллы, наиболее частая причина синдрома Лемьера, были культивированы у подростков и молодых людей с неосложненным тонзиллитом [10].
Симптомы
Пациенты с тонзиллитом обращаются с различными симптомами, включая боль в горле, лихорадку, озноб, одинофагию, аденопатию шейки матки, тризм, галитоз, эритематозные и экссудативные миндалины и миндалины (рис. 10.2). Наличие конъюнктивита, ринита, кашля, стоматита, диареи и охриплости с большой вероятностью указывает на вирусную этиологию.У детей младше 3 лет может быть атипичное проявление инфекции GABHS, называемое стрептококкозом, которое характеризуется лихорадкой, слизисто-гнойным или серозным ринитом и аденопатией, за которыми следует раздражительность, потеря аппетита и вялость. Экссудативный тонзиллит в этой возрастной группе встречается редко. При физикальном обследовании часто бывает трудно отличить вирусный тонзиллит от бактериального, но некоторые клинические данные могут дать важные ключи к разгадке этиологического агента. Например, ВПГ обычно проявляется стоматитом, ВЭБ может включать лимфаденит, а инфекции, вызванные вирусом Коксаки, могут проявляться язвами в горле (герпангина) или как часть заболевания «рука-ступня».Рис. 10.2Тонзиллит с нагноением (Фото любезно предоставлено доктором Дэниелом П. Фоксом)
Осложнения
Осложнения тонзиллита могут иметь гнойный или негнойный характер. Гнойные осложнения включают перитонзиллярный абсцесс, абсцесс парафарингеального или заглоточного пространства и гнойный шейный лимфаденит. Острое нарушение дыхательных путей, ревматическая лихорадка, гломерулонефрит и скарлатина — негнойные осложнения тонзиллита, вызванного GABHS. Синдром стрептококкового токсического шока — редкое, но быстро прогрессирующее заболевание, которое может осложнять случаи фарингита, вызванного токсическим штаммом GABHS [11].
Диагностика
Тонзиллит — это в первую очередь клинический диагноз. Поддерживающие тесты включают посевы из горла, экспресс-тест на антиген GABHS и титры антител к стрептолизину-O (ASO), дезоксирибонуклеазе B (анти-ДНКаза B), антигиалуронидазе и стрептокиназе [12]. Другие тесты могут быть полезны на основании клинических подозрений, например, серологический тест на ВЭБ или тест на моноспот (гетерофильные антитела), полимеразную цепную реакцию ВЭБ (ПЦР) или ПЦР на ВПГ, если это необходимо. Тест с моноспотом особенно нечувствителен к детям младшего возраста: только 25–50% детей в возрасте до 12 лет, инфицированных ВЭБ, имеют положительный тест с моноспотом [13].Специфическая серология EBV для обнаружения антител против вирусных капсидных антигенов (VCA), которая включает VCA-IgG и VCA-IgM в сочетании с антителами против ядерного антигена Эпштейна-Барра или EBNA, является предпочтительным методом диагностики в этой возрастной группе. ПЦР-анализ ВЭБ в реальном времени полезен у пациентов с иммунодефицитными состояниями и для подтверждения диагноза у пациентов с отрицательной серологией, но с сильным клиническим подозрением на инфекцию [14].
Самым важным шагом в диагностике является различение вирусного тонзиллита от GABHS, поскольку антибактериальные средства неэффективны при лечении вирусного тонзиллита.Кроме того, за некоторыми редкими исключениями (например, Arcanobacterium haemolyticum , Neisseria gonorrhoeae и Fusobacterium spp.) Антимикробное лечение не оказывает положительного воздействия на бактериальные причины тонзиллита, за исключением GABHS, учитывая, что не наблюдается значительного снижения заболеваемости. осложнений или продолжительности клинических симптомов [7]. Семьдесят процентов пациентов с болью в горле лечат антибиотиками, в то время как только у 20–30% задокументирован тонзиллит, вызванный БГСА.Лечение антибиотиками может быть связано с побочными эффектами лекарств, которые варьируются от легкой диареи до тяжелых аллергических реакций. Таким образом, необходимо определить полезность этих препаратов, чтобы избежать потенциального отбора резистентных организмов, воздействия побочных эффектов, связанных с применением противомикробных препаратов, и дополнительных затрат. Лечение GABHS играет важную роль в предотвращении потенциально долгосрочных и опасных для жизни осложнений, связанных с этим патогеном, особенно, что наиболее важно, ARF. Лечение также помогает контролировать острые признаки и симптомы, предотвращает гнойные осложнения и снижает передачу БГСА близким контактам [7].Боль в горле и жар проходят самостоятельно через 1 неделю и 3-5 дней, соответственно, после начала, если их не лечить; при лечении оба симптома исчезают в течение 3 дней [15]. Микроорганизмы удаляются из глотки через 10 дней лечения. ОПН можно предотвратить, даже если лечение начато через 9 дней от начала заболевания [11]. Следует отметить, что лечение не предотвращает развитие ПСГН [7].
Американское общество инфекционных болезней (IDSA) рекомендует тестирование на БГСА, если только у пациента не появляются симптомы, явно указывающие на вирусную этиологию; примеры таких симптомов включают кашель, насморк, ринорею, стоматит или охриплость голоса.Тестирование на БГСА также не показано детям младше 3 лет. У детей этой возрастной группы нет классических симптомов БГСА-тонзиллита, а заболеваемость острой почечной недостаточностью редка и поражает примерно 0,2% детей [7, 9]. Тестирование на БГСА у этих детей должно проводиться только при наличии других факторов риска, таких как братья и сестры школьного возраста с задокументированной инфекцией БГСА, тесный домашний контакт с диагнозом симптоматического заболевания или при наличии в личном или семейном анамнезе осложнения БГСА (ОРБ). ) [7].
Одним из наиболее часто используемых в офисе диагностических тестов на БГСА является тест на быстрое определение антигена (RADT). Этот тест проводится с помощью мазка из зева с поверхности миндалин или миндалин и задней стенки глотки. Мазки с других участков ротоглотки или полости рта могут давать ложноотрицательные результаты. Затем проводят иммуноферментный анализ со временем оборота всего 5 мин. Он специфичен на 95% и чувствителен на 70–90% в зависимости от типа или производителя используемого RADT. В случае положительного результата RADT следует лечить детей антибиотиками.В случае отрицательного результата RADT IDSA рекомендует сделать посев из горла во время того же визита в офис. Из-за вариабельности чувствительности RDTA в зависимости от производителя, высокого уровня GABHS у детей и последствий осложнений рекомендуется посев из горла для выявления любых ложноотрицательных результатов. Быстрое время выполнения RADT делает его полезным для быстрого выявления и лечения GABHS. Быстрое лечение снижает риск распространения БГСА среди близких людей, количество пропущенных из школы или работы времени для лиц, осуществляющих уход, а также продолжительность и тяжесть острых признаков и симптомов БГСА тонзиллита [7].
Посев из горла рекомендуется детям в случае отрицательного RADT перед назначением антибиотиков, чтобы избежать ложноотрицательных результатов. Чувствительность одного мазка из зева при правильном выполнении составляет 90–95%. Берут мазок из зева, аналогичный тесту RADT, который затем либо обрабатывают в офисной лаборатории, либо отправляют в микробиологическую лабораторию. Если культуры выращиваются в офисе, необходимо соблюдать особые инструкции. Мазок обрабатывают на чашке с агаром с овечьей кровью и инкубируют при 35–37 ° C в течение 18–24 часов.В то время как решение о лечении может быть принято на основе модели роста через 24 часа, пластина без роста должна быть повторно исследована через 48 часов, чтобы убедиться в правильности диагноза. Два основных недостатка использования посевов из горла в диагностических целях — это обучение и стоимость, связанные с точным тестированием, а также отложенная диагностика из-за времени обработки. Однако даже поздняя диагностика может быть полезной. Исследования показывают, что лечение БГСА-тонзиллита можно отложить на срок до 9 дней с момента появления симптомов и при этом эффективно предотвратить такие осложнения, как ОПН [7, 16, 17].Поэтому, независимо от задержки в лечении, у детей с отрицательным RADT следует делать посев из горла [7].
Другие варианты тестирования включают титры антистрептококковых антител; однако эти титры не помогают в диагностике острого тонзиллита, вызванного БГСА. Скорее, они указывают на предыдущую инфекцию. Титры антител становятся положительными через 3–8 недель после острой инфекции и могут сохраняться до года после разрешения инфекции. Таким образом, они могут быть полезны при определении этиологии осложнений [7, 17, 18].
Дети с рецидивирующим тонзиллитом иногда являются хроническими носителями БГСА с наложенными вирусными инфекциями. До 20% бессимптомных детей школьного возраста могут быть носителями БГСА в зимние и весенние месяцы [7, 19]. IDSA не рекомендует выявление или лечение этих хронических носителей по нескольким причинам. Отличить хронических носителей от рецидивирующих остро инфицированных детей невозможно при нынешних диагностических методах, хронические носители БГСА вряд ли распространят бактерии среди близких людей, и у них минимальный риск развития осложнений БГСА или его отсутствие [7].Более того, искоренить GABHS из колонизированных миндалин и аденоидов намного сложнее, чем лечение острого GABHS тонзиллита. Однако определенные обстоятельства требуют лечения хронических носителей БГСА [7]. Эти показания, а также варианты лечения обсуждаются ниже в разделе «Лечение тонзиллита».
Не рекомендуется рутинная процедура после лечения RADT или посев из горла для подтверждения искоренения GABHS. Тестирование после лечения может проводиться в случае пациента с высоким риском развития ОПН (личный или семейный анамнез ОПН) или рецидивирующих классических симптомов БГСА тонзиллита вскоре после завершения лечения.Тестирование или лечение бессимптомных домашних контактов не рекомендуется, поскольку не было показано, что это снижает частоту последующего тонзиллита, вызванного БГСА [7].
Лечение
Лечение вирусного тонзиллита в основном состоит из поддерживающих мер, включая постельный режим, гидратацию, анальгетики и гигиену полости рта. В большинстве случаев вирусный тонзиллит проходит через 3-4 дня. Рекомендуемые анальгетики включают парацетамол и нестероидные противовоспалительные препараты (НПВП). Следует избегать приема аспирина из-за риска синдрома Рея, редкого тяжелого заболевания, характеризующегося быстро прогрессирующей энцефалопатией с нарушением функции печени и уровнем смертности до 40% у детей и подростков, страдающих вирусной инфекцией, особенно ветряной оспой или гриппом. в связи с использованием салицилатов [20].Могут использоваться другие НПВП, такие как ибупрофен или диклофенак. НПВП и парацетамол не только снимают боль, но и снижают температуру. Кортикостероиды доказали свою эффективность в сокращении продолжительности и тяжести других признаков и симптомов, но они не влияют на уровень боли. Таким образом, они не рекомендуются для симптоматического контроля при остром тонзиллите [7, 21].
Острый бактериальный тонзиллит лечится антимикробной терапией в дополнение к поддерживающим мерам, перечисленным выше.Пенициллины нацелены на наиболее часто замешанный патоген, GABHS. Это препараты узкого спектра действия с наивысшим профилем безопасности и максимальной эффективностью при более низкой стоимости, чем другие альтернативы. Кроме того, не было зарегистрировано случаев резистентного к пенициллину БГСА. Десятидневный курс перорального приема пенициллина или амоксициллина или однократная доза бензатин-пенициллина G внутримышечно является лечением выбора. Суспензия амоксициллина предпочтительна для детей младшего возраста из-за приема препарата один раз в день и лучшего вкуса, что способствует лучшему соблюдению режима лечения.Хотя клинический ответ должен быть достигнут в течение 24–48 часов после начала антибактериальной терапии, было показано, что 10-дневный курс антибиотиков позволяет достичь максимальной скорости уничтожения бактерий в глотке [7].
Пациентов с предшествующими неанафилактическими аллергическими реакциями на пенициллин можно лечить цефалоспоринами первого поколения в течение 10 дней. Цефалоспорины первого поколения узкого спектра, такие как цефадроксил и цефалексин, предпочтительнее цефалоспоринов широкого спектра, таких как цефаклор, цефуроксим, цефиксим, цефдинир и цефподоксим.Примерно 10% пациентов с аллергией на пенициллины также будут иметь аллергию на цефалоспорины. Этих пациентов можно лечить 10-дневным курсом клиндамицина, кларитромицина или 5-дневным курсом азитромицина. Эритромицин следует применять для лечения резистентных инфекций из-за высокого уровня побочных эффектов со стороны желудочно-кишечного тракта. Уровень устойчивости БГСА к антибиотикам в США составляет примерно 1% к клиндамицину и 5–8% к макролидам [7, 22].
Ампициллин и пероральные антибиотики на основе пенициллина могут вызывать генерализованную папулезную сыпь на фоне инфекционного мононуклеоза.Таким образом, при подозрении на инфекционный мононуклеоз лечение антибиотиками не рекомендуется.
IDSA не рекомендует использовать некоторые антибиотики для лечения тонзиллита GABHS. Учитывая высокую распространенность резистентных штаммов GABHS, тетрациклины не рекомендуются, а триметоприм-сульфаметоксазол не эффективно устраняет GABHS при остром тонзиллите. Новые фторхинолоны, такие как левофлоксацин и моксифлоксацин, доказали свою активность против GABHS in vitro, но их эффективность in vivo не подтверждена.Фторхинолоны также являются дорогими антибиотиками широкого спектра действия с развивающейся устойчивостью к Streptococcus pneumoniae во всем мире и не рекомендуются детям в возрасте 18 лет и младше из-за их потенциальной токсичности для суставов и хрящей [7, 23, 24].
Рецидивирующий тонзиллит можно лечить с помощью пенициллина, цефалоспоринов, макролидов или клиндамицина. Если тонзиллит рецидивирует вскоре после завершения курса антибиотиков, следует рассмотреть возможность внутримышечного введения пенициллина.Альтернативно, 3–6-недельный курс пенициллина в сочетании с ингибитором бета-лактамазы, таким как амоксициллин плюс клавуланат, оказался эффективным при лечении рецидивирующего тонзиллита [7].
Как обсуждалось ранее, рутинное лечение хронических носителей БГСА не рекомендуется. Однако есть несколько конкретных показаний к лечению. Согласно IDSA и Американской академии педиатрии, хронических носителей следует лечить в следующих случаях: (1) во время локальной вспышки ОРЛ, ПСГН или инвазивной инфекции БГСА, (2) вспышки фарингита БГСА в закрытом сообществе, (3) личный или семейный анамнез ОПН, (4) чрезмерная тревога семьи или опекуна по поводу инфекции GABHS, или (5) если тонзиллэктомия рассматривается только на основании хронического носительства GABHS.Пациентам, отвечающим любому из вышеперечисленных критериев, следует назначать пероральный клиндамицин, пероральный пенициллин плюс рифампин, пероральный амоксициллин плюс клавуланат или внутримышечный пенициллин плюс пероральный рифампин [7, 11].
Тонзиллэктомию следует рассматривать у пациентов, страдающих хроническим или рецидивирующим тонзиллитом, частота инфицирования которых не снижается, несмотря на соответствующее лечение антибиотиками, и при отсутствии других объяснений тонзиллита. Конкретные показания к тонзиллэктомии более подробно рассматриваются в разделе «Тонзиллэктомия».
Перитонзиллярный абсцесс и сопутствующий COVID-19 у 21-летнего мужчины
Предпосылки
Трансоральное дренирование перитонзиллярного абсцесса во время пандемии COVID-19 представляет собой процедуру с высоким риском из-за потенциальной аэрозолизации SARS-CoV-2 . Этот случай имеет важное значение для медицинских работников при оценке пациентов с потенциальным перитонзиллярным абсцессом и рассмотрении планового дренирования во время пандемии COVID-19. Мы демонстрируем, что перитонзиллярный абсцесс можно лечить с помощью высоких доз внутривенных антибиотиков и стероидной терапии без чрезмерного риска для медицинских работников или ухудшения результатов лечения пациента.
Случай из практики
21-летний мужчина поступил в региональную больницу с 5-дневной историей боли в горле, лихорадки, прогрессирующей одинофагии и изменения голоса. Пациент находился в обычном состоянии здоровья до 5 дней до госпитализации, когда появились боли в горле и миалгия. За день до госпитализации у пациента поднялась температура с сопутствующим ознобом и ознобом.
При поступлении пациент отрицал кашель, одышку, боль в груди, аносмию или желудочно-кишечные симптомы.За семь недель до обращения пациент вернулся из 6 месяцев путешествия в Канаду и прошел обязательный пандемический домашний карантин на 14 дней по возвращении. В анамнезе пациент не предъявлял медицинских жалоб, не принимал текущие лекарства и не имел симптомов во время пребывания за границей.
При осмотре у пациента был обнаружен правосторонний перитонзиллярный отек с окружающей эритемой, отклонением язычка и тризмом, что соответствует классической клинической картине перитонзиллярного абсцесса (ангины). Его температура была 38.9 ° C, частота сердечных сокращений 66 ударов в минуту, артериальное давление 117/65 мм рт.ст., сатурация кислорода 98% в воздухе помещения и частота дыхания 16 вдохов в минуту. Не было ни стридора, ни стертора. У пациента были взяты кровь для общего анализа крови, мочевины, электролитов и креатинина, функциональные пробы печени, D-димер, C-реактивный белок, прокальцитонин и исследования свертывания крови, а также был взят мазок из носоглотки.
Быстрый анализ (ПЦР Cepheid Xpert Xpress SARS-CoV-2) мазка из носоглотки показал обнаружение РНК SARS-CoV-2.Официальный анализ SARS-CoV-2 (анализ ПЦР Roche 6800/800 SARS-CoV-2) подтвердил присутствие РНК SARS-CoV-2. Количество лейкоцитов у пациента составляло 14,2 × 10 9 / л (контрольный диапазон, от 3,5 × 10 9 / л до 11,0 × 10 9 / л) с нейтрофилией 11,59 × 10 9 / л (контрольный диапазон , 1,7 × 10 9 / л до 7,0 × 10 9 / л) и лимфопения 1,16 × 10 9 / л (референсный диапазон, 1,5 × 10 9 / л до 4,0 × 10 9 / л ), нормальный D-димер 0,41 мг / л (нормальный диапазон <0.50 мг / л) и с повышенным уровнем C-реактивного белка 156 мг / л (референсный диапазон <3 мг / л) (таблица 1). Расширенная панель респираторных вирусов дала отрицательный результат в отношении сопутствующего гриппа A, гриппа B и респираторно-синцитиальной вирусной инфекции.
Таблица 1Результаты клинических лабораторных исследований
Пациент был переведен в ближайший специализированный специализированный центр для помещения в изолятор COVID-19. Ни плановая аспирация, ни разрез и дренирование абсцесса не производились из-за риска аэрозолизации SARS-CoV-2.Было начато консервативное лечение с применением высоких доз внутривенных антибиотиков (бензилпенициллин и метронидазол) и внутривенных стероидов (дексаметазон).
КТ-исследование с контрастированием подтвердило диагноз перитонзиллярного абсцесса, демонстрируя скопление 22,3 × 19,5 мм в аксиальном измерении и 23 мм в краниокаудальном измерении без распространения на парафарингеальное или заглоточное пространство (рис. 1).
Рисунок 1Правый перитонзиллярный абсцесс у здорового, иммунокомпетентного мужчины 21 года с COVID-19.
Серология на SARS-CoV-2 по иммунофлуоресценции в день госпитализации (5 дней от появления симптомов) была отрицательной (IgG <10, IgM <10, IgA <10).
Повторный анализ ПЦР SARS-CoV-2 на мазке из носоглотки дал отрицательный результат через 72 часа после госпитализации (через 8 дней с момента появления симптомов).
Клиническое улучшение у пациента улучшилось, и через 5 дней внутривенного введения антибиотиков (10 дней с момента появления симптомов) стероидная терапия была прекращена, а антибиотикотерапия была снижена до перорального амоксициллина и перорального метронидазола.
Перитонзиллярный абсцесс значительно уменьшился в размерах за период терапии. Повторная серология на SARS-CoV-2 по иммунофлуоресценции (IgG <10, IgM <10, IgA <10) дала отрицательный результат через 5 дней после госпитализации (через 10 дней от появления симптомов). Пациент был выписан через 7 дней после поступления (12 дней с момента появления симптомов) на пероральных антибиотиках.
Исход и наблюдение
Повторный анализ ПЦР SARS-CoV-2 на мазке из носоглотки дал отрицательный результат через 2 дня после выписки (14 дней с момента появления симптомов), а повторная серология на SARS-CoV-2 с помощью иммунофлуоресценции продемонстрировала сероконверсию (IgG 40 , IgM 10, IgA <10).
Амбулаторный осмотр через 4 дня после выписки (16 дней с момента появления симптомов) подтвердил полное клиническое разрешение перитонзиллярного абсцесса без тризма, нормальную полость рта и ротоглотку (рис. 2). Пациент указал, что может нормально есть и пить.
Рисунок 2Нормальное обследование ротоглотки при прекращении антибактериальной терапии.
КТ обследование, назначенное через 4 дня, показало, что перитонзиллярный абсцесс почти полностью исчез (рис. 3), и лечение антибиотиками было прекращено.
Рис. 3 Внешний видКТ по завершении лечения антибиотиками.
Обсуждение
Это первый зарегистрированный случай COVID-19 с одновременным перитонзиллярным абсцессом. Современное понимание патофизиологии перитонзиллярного абсцесса — это развитие бактериальной инфекции в перитонзиллярном пространстве, вторичное по отношению к вирусной инфекции верхних дыхательных путей, остром бактериальному тонзиллиту или распространению бактерий из перитонзиллярных слюнных желез.1 2 Этот случай показывает, что перитонзиллярный абсцесс может возникать при инфекции COVID-19 как отдельные, но одновременные образования.
Этот случай подчеркивает значительные риски рутинного дренирования перитонзиллярного абсцесса3 во время пандемии COVID-19, учитывая, что это процедура с образованием аэрозолей.4 5 Разрез и дренирование перитонзиллярного абсцесса были впервые описаны в 14 веке6 и остались основой лечения для перитонзиллярного абсцесса, переживающего наступление эры антибиотиков.Единственный доступный Кокрановский систематический обзор рандомизированных контролируемых исследований по лечению перитонзиллярного абсцесса касается пункционной аспирации, разреза и дренирования, но не рассматривает консервативное лечение только внутривенными антибиотиками и стероидной терапией. терапия показала возможное более короткое время восстановления у тех, кто лечился с помощью пункционной аспирации или разреза и дренирования, но не только с внутривенными антибиотиками.7
В рекомендациях общества отоларингологии и хирургии головы и шеи по лечению перитонзиллярного абсцесса во время пандемии COVID-19 рекомендовано консервативное лечение с медикаментозной терапией в случаях отсутствия нарушения дыхательных путей или системного сепсиса8. это руководство во время пандемии COVID-19. Таким образом, перитонзиллярный абсцесс можно лечить с помощью высоких доз внутривенных антибиотиков и терапии стероидами без чрезмерного риска для медицинских работников или ухудшения результатов лечения пациента, как в этом случае.Ограничения такого подхода включают длительное пребывание в больнице (в данном случае 7 дней) в отличие от амбулаторного лечения.9
Этот случай имеет важные последствия для медицинских работников при оценке пациента с потенциальным перитонзиллярным абсцессом во время пандемии COVID-19. На момент презентации не было зарегистрировано новых местных случаев COVID-19 в течение 5 недель (несмотря на обширное тестирование, проведенное правительством штата). Общее количество новых случаев COVID-19 в Австралии за 24 часа до постановки диагноза составило 12, при этом большая часть активных случаев была выявлена у вернувшихся путешественников в обязательном карантине отеля, что свидетельствует об очень низкой скорости передачи инфекции в сообществе.10
Этот случай должен напоминать врачам о необходимости сохранять высокую степень подозрительности в районах с низкой распространенностью COVID-19, особенно при обследовании пациентов с симптомами инфекции верхних дыхательных путей и такими проявлениями, как перитонзиллярный абсцесс.
Очки обучения
-
COVID-19 и перитонзиллярная инфекция могут проявляться одновременно, и медицинские работники должны знать о таком потенциальном сосуществовании.
-
Перитонзиллярный абсцесс можно лечить с помощью высоких доз внутривенных антибиотиков и стероидной терапии без чрезмерного риска для медицинских работников или ухудшения результатов лечения пациента.
-
Сохраняйте высокую степень подозрительности в регионах с низкой распространенностью COVID-19, особенно при обследовании пациентов с симптомами инфекции верхних дыхательных путей и такими проявлениями, как перитонзиллярный абсцесс.
Представление клинического случая и обзор современной литературы, касающейся противоречий в диагностике и лечении
Хотя односторонний перитонзиллярный абсцесс является частым осложнением острого бактериального тонзиллита, двусторонние перитонзиллярные абсцессы встречаются довольно редко.Сообщается, что частота неожиданного контралатерального перитонзиллярного абсцесса, выявленного при тонзиллэктомии, составляет от 1,9% до 24%, в то время как общая частота двустороннего перитонзиллярного абсцесса достигает 4,9%. Диагноз может быть основан на клинических критериях или методах визуализации. Что касается лечения, принято считать, что основная стратегия состоит из системных антибиотиков и дренирования гноя. Мы сообщаем о случае 19-летней девушки, которую лечили в отделении неотложной помощи с помощью двусторонней диагностической пункционной аспирации с последующим двусторонним разрезом и дренированием вместе с внутривенным введением клиндамицина с противовоспалительными средствами и гидратацией.После лечения у пациентки наблюдалось заметное облегчение одинофагии. Через 48 часов она была выписана на 10-дневный курс лечения клиндамицином.
1. Введение
Перитонзиллярные абсцессы (ПТА) представляют собой скопления гнойного материала, которые обычно развиваются вне капсулы миндалин рядом с верхним полюсом. Они развиваются как наиболее частое осложнение острого тонзиллита, когда инфекция распространяется из крипт на рыхлые альвеолярные перитонзиллярные ткани.Они в основном расположены в области верхнего полюса и включают мягкое небо, толкая миндалины вперед и к средней линии. Заболевание обычно одностороннее и чаще встречается у молодых людей мужского пола (преобладание мужчин 2: 1) [1–6]. В нашем 10-летнем ряду (1999–2009 гг.) Соотношение мужчин и женщин составляет около 100/63 (рис. 1), при этом большинство случаев диагностируется в возрасте от 20 до 40 лет (рис. 2).
Перитонзиллярный абсцесс считается частью клинического метода, который прогрессирует от острого тонзиллита до перитонзиллярного целлюлита и, наконец, до перитонзиллярного абсцесса.Наиболее частыми симптомами при поступлении являются боль в горле, одинофагия (обычно односторонняя), дисфагия, оталгия, тризм, слюнотечение и высокая температура. Ранняя диагностика с дренированием абсцесса имеет решающее значение для предотвращения перфорации парафарингеального / заглоточного пространства и дальнейшего распространения по сосудам шеи к средостению и основанию черепа. Возможная аспирация и тяжелая обструкция верхних дыхательных путей из-за надгортанника или отека гортани может развиться, если лечение откладывается [3, 5–7].
Методы дренирования менялись, и соответствующий подход к окончательному лечению перитонзиллярного абсцесса остается спорным.Варианты терапевтического лечения, как правило, включают пункционную аспирацию, разрез и дренирование, тонзиллэктомию при ангине, внутривенное введение антибиотиков и стероидную терапию. Хотя односторонний перитонзиллярный абсцесс является частым осложнением острого бактериального тонзиллита, двусторонний перитонзиллярный абсцесс встречается довольно редко. Сообщается, что общая частота двусторонней ПТА достигает 4,9% [3, 5–8]. В большинстве двусторонних случаев во время тонзиллэктомии обнаруживается неожиданный контралатеральный абсцесс. Сообщается, что частота неожиданного контралатерального перитонзиллярного абсцесса, выявленного при тонзиллэктомии, составляет от 1.9% и 24% [3, 5–8].
2. Описание клинического случая
19-летняя девушка поступила в отделение неотложной помощи нашей больницы с 6-дневной историей обострения одинофагии, двусторонней боли в ухе, затрудненным глотанием твердой пищи, субъективной лихорадкой и значительным тризмом. Несмотря на назначение кларитромицина внутрь, ее симптомы ухудшились за 24 часа до госпитализации. При интраоральном осмотре обнаружено диффузно эритематозное мягкое небо и язычок с заметным отеком и выступом по средней линии (рис. 3).При фиброоптической эндоскопии признаков обструкции верхних дыхательных путей не было. Лабораторные тесты показали значительное увеличение лейкоцитов, нормальных электролитов и отсутствие моноцитоза.
Поскольку у пациентки наблюдалась значительная симметричная выпуклость мягкого неба, ее лечили в отделении неотложной помощи с помощью двусторонней диагностической игольной аспирации (использовалась игла 10 размера) с последующим двусторонним разрезом и дренированием (рис. 3). Компьютерная томография не проводилась, так как диагноз был ясен.
Хотя двусторонние перитонзиллярные абсцессы диагностируются довольно редко, необходимо учитывать, что в большинстве случаев тонзиллит, очевидно, является двусторонним заболеванием. Следовательно, развитие перитонзиллярного целлюлита или абсцесса весьма вероятно происходит с обеих сторон [3], как в этом случае. Окончательное прогрессирование этого — первоначально двустороннего — заболевания на любой стороне обычно зависит от физического состояния пациента и системной реакции на инфекцию, от перенесенных ранее хирургических вмешательств на ротоглотке и предшествующего лечения, особенно антибиотиками [3, 5].В нашем случае пациентка лечилась кларитромицином в течение 5 дней перед госпитализацией, а также была серьезно обезвожена и недоедала в течение примерно одной недели из-за значительной одинофагии. Эти факты могли повлиять на физический анамнез заболевания, что привело к этому редкому двустороннему диагностическому методу.
Гной с неприятным запахом был удален из обоих абсцессов и отправлен на аэробные и анаэробные культуры и определение чувствительности. Аэробная культура вырастила несколько альфа-гемолитических стрептококков, случайные бета-гемолитические стрептококки (не группы A и B), редкие Staphylococcus aureus и редкие Candida albicans .Анаэробная культура вырастила несколько бета-лактамаз-положительных палочек Prevotella melaninogenica и несколько других бета-лактамаз-положительных, анаэробных, грамотрицательных палочек. Устойчивых к пенициллину организмов не было выделено.
Пациент был госпитализирован в нашу клинику и лечился внутривенным клиндамицином с противовоспалительными средствами и внутривенной гидратацией. После лечения у пациентки наблюдалось заметное облегчение одинофагии. Через 48 часов она была выписана на 10-дневный курс лечения клиндамицином.Контрольное внутриротовое обследование через неделю показало хорошо разрешенную инфекцию и нормальную слизистую.
3. Обсуждение
Односторонний перитонзиллярный абсцесс (ПТА) является частым осложнением острого бактериального тонзиллита и описывается со времен Гиппократа [1–3]. Однако двусторонние перитонзиллярные абсцессы встречаются довольно редко. Сообщения в литературе относительно частоты двусторонних абсцессов весьма разнообразны. Больший процент включает случаи, когда неожиданный контралатеральный абсцесс был обнаружен во время тонзиллэктомии.Сообщается, что частота неожиданного контралатерального перитонзиллярного абсцесса, выявленного при тонзиллэктомии, составляет от 1,9% до 24%, в то время как общая частота ПТА достигает 4,9% [3, 5-8].
Поскольку тонзиллит представляет собой инфекцию, в основном поражающую обе миндалины, вероятно, что прогрессирование до перитонзиллярного абсцесса также происходит с обеих сторон, причем стадии развития абсцессов различаются с каждой стороны. Однако большинство авторов поддерживают тот факт, что системная реакция человека на инфекцию, антибиотики или хирургическое вмешательство может прервать прогрессирование этого заболевания на любой стадии [3].Более того, адекватное лечение антибиотиками, а также разрез и дренирование очевидного абсцесса часто могут подавить развитие и даже замаскировать наличие перитонзиллярного абсцесса на противоположной стороне [3]. Таким образом, мы считаем, что случаи двусторонних абсцессов являются весьма вероятно, что данные будут занижены.
В подавляющем большинстве перитонзиллярных абсцессов обитают множественные организмы. Наиболее распространенными изолированными аэробными организмами являются Streptococcus pyogenes , Streptococcus milleri , Haemophilus influenza и стрептококки группы viridans, в то время как fusobacterium и Prevotella melaninogenica , как сообщается, обычно являются анаэробными организмами [6].В нашем случае результаты культивирования показали совершенно другие организмы, чем ожидалось, такие как Staphylococcus aureus и Candida albicans . Этот факт можно объяснить недавним лечением кларитромицином, а также множественными курсами лечения антибиотиками в течение последних 6 месяцев, как показал анамнез пациента.
Внутриротовой вид двустороннего перитонзиллярного абсцесса лишен классической асимметрии и отклонения язычка, которые считаются отличительными чертами одностороннего абсцесса.Более того, лечение антибиотиками, противовоспалительными препаратами или стероидами часто может маскировать признаки и симптомы ПТА [3–7]. Таким образом, двусторонние абсцессы можно спутать с другими состояниями, такими как двусторонние лимфомы миндалин, инфильтрирующие карциномы мягкого неба или язычка, любые опухоли малых слюнных желез полости рта, целлюлит миндалин или инфекционный мононуклеоз [3–7]. . Это причина, по которой некоторые авторы поддерживают тот факт, что КТ с контрастированием может помочь в диагностике двусторонней ПТА и ее следует рассматривать при наличии выраженного тризма, но при отсутствии односторонних воспалительных явлений [9].Однако контрастная компьютерная томография довольно дорога и обычно не доступна сразу. Поэтому мы считаем, что следует иметь в виду диагноз двусторонних перитонзиллярных абсцессов, когда клинические проявления предполагают диагноз ЧТА, но физикальное обследование выявляет двусторонние опухшие миндалины со срединным язычком. В таких случаях пункционная аспирация является надежной альтернативной диагностической процедурой, поскольку в большинстве ситуаций она приводит к немедленному и точному диагнозу. Некоторые авторы также поддерживают диагностическое использование интраорального ультразвука у кооперативных пациентов [10–12], сообщая о значительно хороших результатах.
В нашем случае у пациента было значительное симметричное выпячивание мягкого неба и значительный тризм. Ей лечили в отделении неотложной помощи с помощью двусторонней диагностической пункционной аспирации, которая дала положительный результат с обеих сторон. За этой первоначальной процедурой последовали двусторонний разрез и дренирование. Компьютерная томография не проводилась, так как диагноз был достаточно ясен сразу после двусторонней диагностической пункционной аспирации.
Что касается лечения перитонзиллярного абсцесса, общепринято считать, что основная стратегия состоит из системных антибиотиков, охватывающих группу А β -гемолитические стрептококки, которые, как сообщается, являются наиболее распространенным возбудителем, и последующим дренированием гноя. [3–7].Дренирование гноя из полости абсцесса может осуществляться с помощью игольной аспирации (иногда под контролем УЗИ), разреза-дренажа или немедленной (ангинозной) тонзиллэктомии [3–8].
Хирургическое лечение перитонзиллярного абсцесса, не осложненного обструкцией верхних дыхательных путей, до сих пор остается спорным. Немедленная тонзиллэктомия — это простая в выполнении одноэтапная хирургическая процедура, обеспечивающая быстрое облегчение тризма и боли и полное удаление гноя. Такая операция может впоследствии выявить и неожиданный контралатеральный перитонзиллярный абсцесс [3–8].Напротив, разрез и дренирование, которое также поддерживается многими авторами, является неудобной процедурой, очень неприятной для пациента, которая часто может привести к неполному опорожнению полости абсцесса. По этой причине процедуру часто приходится повторять несколько раз. Кроме того, если планируется интервальная тонзиллэктомия, такая операция может быть технически более сложной из-за обычно развивающегося фиброза ложа миндалин [3–8].
Сторонники ангинозной тонзиллэктомии также ссылаются на необходимость предотвращения повторного абсцесса.Однако те, кто предпочитает только разрез и дренирование, заявляют, что частота рецидивов четко не определена. Фактически, зарегистрированная частота рецидивов перитонзиллярных абсцессов в нескольких сериях составляет от 5,9 до 22,7% [3].
Большинство авторов признают, что и пункционная аспирация, и разрез-дренаж являются основой лечения большинства перитонзиллярных абсцессов и, как сообщается, одинаково эффективны для лечения заболевания, тогда как немедленная тонзиллэктомия в настоящее время считается надежным и безопасным процедура, рекомендованная для двусторонних случаев, пациентов с ослабленным иммунитетом или в случаях отсутствия ответа на системные антибиотики или разрез и дренирование [3–8, 13].
С другой стороны, первоначальное консервативное лечение (нехирургическое лечение) все еще поддерживается некоторыми авторами в отдельных случаях, прежде чем рисковать хирургическим дренированием [13–15]. Сообщается, что эта стратегия применяется особенно в случаях перитонзиллярного абсцесса нижнего полюса при условии, что пациент обладает иммунокомпетентным статусом и не имеет серьезных системных заболеваний [14, 15]. Пациент получает парентеральное лечение антибиотиками и находится под тщательным наблюдением в течение первых 48 часов. Мы полагаем, что плохой ответ на антибиотики, прогрессирующее ухудшение клинического статуса или развитие других осложнений всегда должны перенаправлять терапевтический план в сторону хирургического лечения.Более того, авторы считают, что эта консервативная стратегия может также применяться в течение первых 48 часов в отдельных случаях перитонзиллярного целлюлита при условии, что диагностическая пункционная аспирация отрицательна с обеих сторон и отсутствуют доказательства иммунодефицита или какие-либо клинические признаки или данные изображений, заставит врача заподозрить опасное для жизни осложнение.
4. Выводы
Хотя односторонний перитонзиллярный абсцесс является частым осложнением острого бактериального тонзиллита, двусторонние абсцессы диагностируются довольно редко.Внутриротовой вид двустороннего перитонзиллярного абсцесса лишен классической асимметрии и отклонения язычка. Это причина, по которой ЛОР-хирург должен помнить об этом диагностическом методе, даже если клинический вид не совсем наводит на размышления, особенно если ранее принималось лечение антибиотиками или стероидами. Диагноз может быть подтвержден как методами визуализации (такими как КТ или внутриротовое ультразвуковое исследование), так и двусторонней иглой аспирации. Лечение по выбору состоит из системных антибиотиков и дренирования гноя через двусторонний разрез и дренирование или немедленную ангионевротическую тонзиллэктомию.Первоначальное консервативное (нехирургическое лечение) поддерживается некоторыми авторами в отдельных случаях, прежде чем идти на риск хирургического вмешательства.
Обзор перитонзиллярного абсцесса
Перитонзиллярный абсцесс (ПТА) или ангина — это бактериальная инфекция, которая вызывает скопление гноя рядом с миндалинами и глоткой по направлению к задней части глотки. Обычно это происходит только рядом с одной из ваших миндалин и обычно прогрессирует от целлюлита до абсцесса. Как правило, формирование перитонзиллярных абсцессов занимает от 2 до 8 дней и обычно вызывается Staphylococcus aureus (стафилококковая инфекция), Haemophilus influenzae (пневмония и менингит) и гемолитическими стрептококками группы A (ГАЗ; часто встречается при стрептококковой ангины или фарингите). ) бактерии.Взаимодействие с другими людьми
milanvirijevic / Getty ImagesПеритонзиллярный абсцесс обычно зажат между небной миндалиной и верхней констрикторной мышцей (которая используется в процессе глотания пищи) в задней части глотки. Существует три «отсека», в которых обычно располагается абсцесс или гной. В самой верхней области, называемой верхней, возникает большинство случаев перитонзиллярного абсцесса. Остальное происходит в средней или нижней части между миндалинами и мышцами.Взаимодействие с другими людьми
Распространенность и факторы риска
Перитонзиллярные абсцессы являются частой причиной экстренного обращения за помощью к отоларингологу (врачу, специализирующемуся на заболеваниях ушей, носа и горла). У вас примерно 30 из 100000 шансов получить ПТА, и это может быть выше из-за устойчивых к антибиотикам штаммов бактерий.
У вас будет повышенный риск развития перитонзиллярного абсцесса в ситуациях падения:
У вас также может быть повышенный риск развития перитонзиллярных абсцессов, если вы злоупотребляете алкоголем или запрещенными наркотиками, такими как кокаин.Эти препараты, а также другие стереотипные привычки, которые могут сопровождать употребление запрещенных препаратов, вероятно, ухудшат ваше здоровье и ослабят вашу иммунную систему, что сделает вас более восприимчивым к перитонзиллярным абсцессам. Если вы причастны к какому-либо из этих веществ, немедленно обратитесь за помощью.
Симптомы
Боль в горле, предшествующая перитонзиллярному абсцессу, является одной из самых частых жалоб. В некоторых случаях стрептококковая ангина не может быть обнаружена посевом или экспресс-тестом на стрептококк и усугубляется превращением в перитонзиллярный абсцесс.В этих случаях перитонзиллярный абсцесс вызывает более сильную боль в горле, чем когда у вас только что была ангина. Другие симптомы включают:
- Лихорадка
- Голос «Горячий картофель»
- Слюнотечение
- Неприятный запах изо рта (неприятный запах изо рта)
- Тризм (затруднение открывания рта) присутствует всегда, но может варьироваться по степени тяжести
- Болезненное глотание (одинофагия)
- Затруднение глотания (дисфагия)
- Боль в ухе
Диагноз
Будут проведены тесты, чтобы определить, действительно ли у вас перитонзиллярный абсцесс.История вашего здоровья является очень важной частью определения того, есть ли у вас перитонзиллярный абсцесс, но ваш врач также проведет некоторые дополнительные тесты, чтобы сделать более убедительное определение. Общие тесты, которые могут быть выполнены, включают визуальный осмотр вашего горла, компьютерную томографию и / или УЗИ. Ультразвук вашего горла становится все более популярным, поскольку ультразвуковые устройства становятся все более доступными. У ультразвука также есть дополнительное преимущество, заключающееся в том, что не требуется облучение. Однако не во всех больницах и клиниках есть подходящие ультразвуковые насадки для проведения достаточного обследования.В этом случае лучшим выбором будет компьютерная томография.
Другие тесты, которые, вероятно, будут выполнены, включают одноэлементный анализ крови, посев из горла и гноя. Эти тесты будут выполнены, чтобы помочь определить, есть ли у вас другая проблема, которую следует рассмотреть. Культуры также помогут выбрать для вас наилучшее продолжающееся лечение.
Ультразвук, компьютерная томография, лабораторные исследования или эндоскопия могут использоваться для исключения подобных диагнозов, таких как:
Лечение
Лечение перитонзиллярного абсцесса может включать госпитализацию маленьких детей, если присутствует обезвоживание.Однако в большинстве случаев в госпитализации нет необходимости. Для лечения причины инфекции потребуются антибиотики, и необходимо будет выполнить одну из следующих процедур:
- Вырез и дренирование гноя
- Игла аспирационная (извлечение через иглу) гноя
- Тонзиллэктомия
Тонзиллэктомия требуется редко, гной просто удаляется, а антибиотики продолжают курс лечения в течение 10–14 дней, чтобы вылечить инфекцию.
Двусторонний перитонзиллярный абсцесс: тематическое исследование и обзор литературы | Журнал хирургических историй болезни
Абстрактные
В то время как перитонзиллярные абсцессы являются наиболее распространенными инфекциями глубоких отделов шеи, двусторонние формы встречаются редко. Перитонзиллярный абсцесс возникает, когда гной накапливается в перитонзиллярном пространстве, расположенном между миндалинами и верхней констрикторной мышцей, вызывая медиальное смещение язычка, тризм, одинофагию или даже обструкцию верхних дыхательных путей.Высокая клиническая подозрительность необходима для диагностики двустороннего перитонзиллярного абсцесса из-за частого анамнеза, компьютерная томография шеи с внутривенным контрастированием облегчает точную диагностику и полную оценку состояния пациента. Разрез и дренаж необходимы для удаления гноя вместе с системными антибиотиками для облегчения симптомов пациента с последующей интервальной тонзиллэктомией, которая обычно выполняется через 6 недель.
ВВЕДЕНИЕ
Перитонзиллярные абсцессы являются наиболее распространенными инфекциями глубоких отделов шеи и часто возникают как осложнение острого тонзиллита.Односторонние перитонзиллярные абсцессы встречаются относительно часто, но редко встречаются двусторонние [1]. Диагностика является сложной задачей и требует серьезного клинического подозрения и надлежащего обследования, чтобы исключить другие дифференциальные диагнозы. Большинство исследователей согласны с тем, что и аспирация с помощью иглы, и разрез, и дренирование являются оптимальными клиническими подходами к лечению перитонзиллярных абсцессов и одинаково эффективны для лечения заболевания. Ангинальная тонзиллэктомия — надежная и безопасная процедура, рекомендованная для двусторонних случаев, пациентов с ослабленным иммунитетом или в случае отсутствия улучшения в ответ на антибиотики или дренирование абсцесса через разрез [2].
Рисунок 1
Компьютерная томография с внутривенным контрастированием, аксиальный вид, показывающий двусторонний перитонзиллярный абсцесс с усилением ободка.
Рис. 1
Компьютерная томография с контрастированием, аксиальный вид, показывающий двусторонний перитонзиллярный абсцесс с усилением края.
КОРПУС
В наше учреждение обратилась 35-летняя пациентка из южного региона Саудовской Аравии. У нее не было медицинских заболеваний, в анамнезе три кесарева сечения и острый тонзиллит в течение 2 недель.Она лечилась пероральными и внутривенными антибиотиками в течение 4 дней, но улучшения не произошло. Пациент обратился с жалобами на одинофагию, дисфагию, изменение голоса, слюнотечение, снижение перорального приема и лихорадку в течение 3 дней.
Обследование показало, что пациент выглядел больным, бледным, с приглушенным голосом, известным как голос горячего картофеля, легким тризмом с ограниченным открыванием рта, без стридора или респираторного дистресса, двусторонним увеличением латеральных лимфатических узлов шеи, лихорадкой, увеличенными перитонзиллярными пространствами и двусторонним миндалины с экссудатом и язычком выдвинуты кпереди, задняя стенка глотки не визуализируется, дыхательные пути узкие.Ее насыщение кислородом из комнатного воздуха было более 95%, температура 37,8 ° C, частота сердечных сокращений 138 уд / мин, лейкоциты 9,59, C-реактивный белок 270 и скорость оседания эритроцитов 55. Компьютерная томография шеи с внутривенным контрастированием показала двустороннюю гиподензию периферических тканей. увеличенные полости, заполненные жидкостью в перитонзиллярных пространствах, с левым многоячеистым видом (рис. 1). Отмечены двусторонние шейные лимфатические узлы.
Рисунок 2
Шесть недель после острой интервальной тонзиллэктомии.
Рисунок 2
Шесть недель после острой интервальной тонзиллэктомии.
Во время операции пациенту была интубирована эндотрахеальная трубка под общей анестезией с помощью видеоларингоскопа, около 5 мл было аспирировано с каждой стороны в наиболее заметном месте, после чего был сделан разрез в том же месте аспирации. Культура аспирированного гноя показала отрицательный рост с небольшим количеством гнойных клеток. Пациенту были назначены внутривенные жидкости, внутривенные анальгетики, двойное внутривенное введение антибиотиков и внутривенные стероиды в периоперационном периоде.Все симптомы полностью исчезли в течение 3 дней, и через 3 дня после процедуры пациентка была выписана. Через 6 недель без осложнений была выполнена тонзиллэктомия (рис. 2).
ОБСУЖДЕНИЕ
Двусторонние перитонзиллярные абсцессы встречаются редко, несмотря на то, что односторонние перитонзиллярные абсцессы являются наиболее частым осложнением острого тонзиллита [3]. Перитонзиллярные абсцессы поражают молодых людей в возрасте 20–40 лет с соотношением мужчин и женщин 2: 1 [4], что составляет 1.9–2,4% зарегистрированных случаев тонзиллэктомий при ангине [5]. Перитонзиллярный абсцесс — это скопление гноя внутри перитонзиллярного пространства между верхней констрикторной мышцей и капсулой миндалин [6]. Обычными симптомами одностороннего перитонзиллярного абсцесса являются боль в горле, связанная с одинофагией, сильной лихорадкой и слюнотечением. Это может вызвать обструкцию верхних дыхательных путей при затруднении оперативной интубации из-за тризма. Хотя наиболее распространенным микроорганизмом, культивируемым из перитонзиллярных абсцессов, являются бета-гемолитические стрептококки группы А ( Streptococcus pyogenes ), обычно это не требуется для диагностики или плана лечения [4].Двусторонняя картина абсцесса дает представление о других состояниях, таких как острый фолликулярный тонзиллит, лимфома, инфекционный мононуклеоз или образование околоушных и поднижнечелюстных желез [5, 6]. Заболеваемость может быть изолированной или вызванной инфекционным мононуклеозом [7]. Раннее хирургическое вмешательство настоятельно рекомендуется для быстрого выздоровления и разрешения болезни, особенно если абсцесс хорошо сформирован, и для предотвращения обструкции дыхательных путей или распространения на другие области шеи, такие как окологлоточное пространство, средостение или основание черепа [1, 8].С 1980-х годов пункционная аспирация считается основным методом лечения, поскольку она предлагает диагностические и терапевтические возможности, а другие медицинские возможности отсутствуют [5]. Другие подходы к лечению перитонзиллярных абсцессов включают рассечение и дренирование или тонзиллэктомию при ангине. Нет большой разницы между лечением односторонних и двусторонних абсцессов, основная цель — избежать осложнений, которые могут усугубиться при двустороннем предлежании. В обоих случаях используется пункционная аспирация для облегчения симптомов и в качестве диагностического теста, а затем с помощью разреза и дренирования в качестве оптимального лечения большинства абсцессов в организме, включая перитонзиллярный абсцесс, как односторонний, так и двусторонний.Исследователи обнаружили, что эти варианты являются наиболее эффективными с наименьшей частотой рецидивов, а затем с меньшей потребностью в тонзиллэктомии после ангины, и что можно рассмотреть возможность разреза и дренирования или тонзиллэктомии при ангинозе, когда пункционная аспирация не дает улучшения [9]. Безопасность дыхательных путей при неотложной помощи имеет решающее значение и спасает жизнь [10]. Пациенты с ослабленным иммунитетом нуждаются в большем внимании при обращении с таким заболеванием, поскольку им может потребоваться тонзиллэктомия при ангине в качестве первой линии лечения, чтобы избежать таких осложнений, как инфекции глубоких пространств шеи и скопления абсцессов.У таких пациентов следует обращать внимание на плохой социально-экономический статус и плохую гигиену полости рта, поскольку они могут быть факторами риска бактериального заражения, ведущего к прогрессированию заболевания и задержке заживления.
В заключение, двусторонний перитонзиллярный абсцесс — редкое осложнение острого тонзиллита, которое требует серьезного клинического подозрения, поскольку у пациента может быть обструкция дыхательных путей, вызывающая потенциальную смертность. Обязательно сообщите анестезиологу о возможности затруднения интубации из-за тризма.Компьютерная томография шеи с внутривенным контрастированием — это диагностический инструмент, который лучше всего подходит для подтверждения диагноза и расширения, как если бы абсцесс выглядел многоячечным в компьютерной томографии, о чем следует помнить во время процедуры. Обычно проводится аспирация или разрез и дренирование, чтобы исключить другие дифференциальные диагнозы. Разрез и дренирование являются оптимальным подходом к лечению, которому предшествует аспирация, как и при односторонних перитонзиллярных абсцессах. Непрерывное наблюдение после выписки пациентов полезно для исключения воспоминаний и улучшения качества жизни.Тонзиллэктомия через 6 недель после появления абсцесса является излечивающей для пациента и снижает вероятность рецидивов заболевания.
Заявление о конфликте интересов
Не объявлено.
Финансирование
Нет.
Список литературы
(1)
Fasano
CJ
,Chudnofsky
C
,Vanderbeek
P
.Двусторонние перитонзиллярные абсцессы: необычная ангина
.J Emerg Med
2005
;29
:45
—7
. (2)
Dalton
RE
,Abedi
E
,Sismanis
A
.Двусторонние перитонзиллярные абсцессы и тонзиллэктомия при ангине
.J Natl Med Assoc
2006
;27
:807
—12
. (3)
Алдахайль
AA
,Хан
MI
.Ретроспективное исследование перитонзиллярного абсцесса в медицинском комплексе Эр-Рияда [исправлено]
.Saudi Med J
2006
;27
:1217
—21
. (4)
Papacharalampous
GX
,Vlastarakos
PV
,Kotsis
G
,Davilis
Davilis
.Двусторонние перитонзиллярные абсцессы: описание случая и обзор современной литературы, касающейся противоречий в диагностике и лечении
.Case Rep Med
2011
;2011
:981924
. (5)
Lin
YY
,Lee
JC
.Двусторонние перитонзиллярные абсцессы, осложняющие острый тонзиллит
.CMAJ
2011
;183
:1276
—9
. (6)
Simons
JP
,Branstetter
BF
IV,Mandell
DL
.Двусторонние перитонзиллярные абсцессы: клинический случай и обзор литературы
.Am J Otol
2006
;27
:443
—5
. (7)
Burstin
PP
,Marshall
CL
.Инфекционный мононуклеоз и двусторонний перитонзиллярный абсцесс, приводящий к обструкции дыхательных путей
.Дж Ларингол Отол
1998
;112
:1186
—8
. (8)
Tachibana
T
,Orita
Y
,Abe-Fujisawa
I
, 000 0004 Ogawara Y ,Shimizu
A
и др.Факторы прогноза и последствия раннего хирургического дренирования у пациентов с перитонзиллярным абсцессом
.J Infect Chemother
2014
;20
:722
—5
. (9)
Johnson
RF
,Stewart
MG
,Wright
CC
.Научно обоснованный обзор лечения перитонзиллярного абсцесса
.Отоларингол Хирургия головы и шеи
2003
;128
:332
—43
.(10)
AlAwadh
I
,Aldrees
T
,AlQaryan
S
,Alharethy
S
,Alshehri
H
.Двусторонний перитонзиллярный абсцесс: описание случая и обзор соответствующей литературы
.Int J Surg Case Rep
2017
;36
:34
—7
.Издано Oxford University Press и JSCR Publishing Ltd.Все права защищены. © Автор (ы) 2020.
Это статья в открытом доступе, распространяемая в соответствии с условиями некоммерческой лицензии Creative Commons Attribution (http://creativecommons.org/licenses/by-nc/4.0/), которая разрешает не -коммерческое повторное использование, распространение и воспроизведение на любом носителе при условии надлежащего цитирования оригинальной работы. По вопросам коммерческого повторного использования обращайтесь по адресу [email protected].Перитонзиллярный абсцесс. Информация о ангинах.
Сиделл Д, Шапиро, Нидерланды; Острый тонзиллит.Заразить мишени лекарств Disord. 2012 августа 12 (4): 271-6.
Галиото, штат Нью-Джерси; Паратонзиллярный абсцесс. Я семейный врач. 2008, январь 1577 (2): 199-202.
Корделук С., Новак Л., Путерман М. и др .; Связь перитонзиллярной инфекции и острого тонзиллита: миф или реальность? Otolaryngol Head Neck Surg. 2011 декабрь 145 (6): 940-5. DOI: 10.1177 / 0194599811415802. Epub 2 августа 2011 г.
Маром Т., Цинамон У., Ицковиз Д. и др .; Изменение тренда перитонзиллярного абсцесса.Am J Otolaryngol. 2010 Май-июнь 31 (3): 162-7. Epub 2009, 23 апреля.
Заутнер А.Е., Краузе М., Стропаль Г. и др .; Внутриклеточный персистирующий золотистый стафилококк является основным возбудителем рецидивирующего тонзиллита. PLoS One. 15 марта 2010 г. (3): e9452. DOI: 10.1371 / journal.pone.0009452.
Райан С., Датта С., Симо Р.; Роль скрининга на инфекционный мононуклеоз у пациентов, поступивших с изолированным односторонним перитонзиллярным абсцессом. J Laryngol Otol. 2004 Май 118 (5): 362-5.
Ручей I; Микробиология и лечение перитонзиллярных, заглоточных и парафарингеальных абсцессов.J Oral Maxillofac Surg. 2004 Dec62 (12): 1545-50.
Боль в горле острая; NICE CKS, октябрь 2012 г. (только для Великобритании)
Mills LD, May K, Mihlon F; Перитонзиллярный абсцесс с увулярной водянкой. West J Emerg Med. 2010, 11 февраля (1): 83-5.
Repanos C, Mukherjee P, Alwahab Y; Роль микробиологических исследований в лечении перитонзиллярного абсцесса. J Laryngol Otol. 2009 Август 123 (8): 877-9. DOI: 10.1017 / S0022215108004106. Epub 4 декабря 2008 г.
Вонг С. и др .; Новые микробы и инфекции, природа.com, 2012
Чау Дж. К., Сейкали Х. Р., Харрис Дж. Р. и др .; Кортикостероиды в лечении перитонзиллярного абсцесса: слепое плацебо-контролируемое клиническое испытание. Ларингоскоп. 2014 Январь 124 (1): 97-103. DOI: 10.1002 / lary.24283. Epub 2013 9 июля.
Пелаз А.К., Альенде А.В., Льоренте Пендас Дж.Л. и др .; Консервативное лечение заглоточного и парафарингеального абсцесса у детей. J Craniofac Surg. 2009 Июль 20 (4): 1178-81.
Sowerby LJ, Hussain Z, Husein M; Эпидемиология, устойчивость к антибиотикам и течение перитонзиллярных абсцессов после выписки в Лондоне, Онтарио.J Otolaryngol Head Neck Surg. 31 января 2013 г. 42: 5. DOI: 10.1186 / 1916-0216-42-5.
Лин Й.Й., Ли Дж. К.; Двусторонние перитонзиллярные абсцессы, осложняющие острый тонзиллит. CMAJ. 2011 август 9183 (11): 1276-9. DOI: 10.1503 / cmaj.100066. Epub 2011 16 мая.
Костантино Т.Г., Сац В.А., Денкамп В. и др .; Рандомизированное исследование, сравнивающее внутриротовое ультразвуковое исследование с пункционной пункционной пункцией у пациентов с подозрением на перитонзиллярный абсцесс. Acad Emerg Med. 2012 июн 19 (6): 626-31.DOI: 10.1111 / j.1553-2712.2012.01380.x.
Simon LM, Matijasec JW, Perry AP, et al; Детский перитонзиллярный абсцесс: ангина или интервальная тонзиллэктомия. Int J Pediatr Otorhinolaryngol. 2013 Август 77 (8): 1355-8. DOI: 10.1016 / j.ijporl.2013.05.034. Epub 2013 28 июня.
Losanoff JE, Missavage AE; Запущенный перитонзиллярный абсцесс, приводящий к некротической инфекции мягких тканей шеи и грудной стенки. Int J Clin Pract. 2005 Dec59 (12): 1476-8.
Collin J, Beasley N; Тонзиллит до медиастинита.J Laryngol Otol. 2006 ноябрь 120 (11): 963-6. Epub 6 июля 2006 г.
Пауэлл Дж., Уилсон Дж. А.; Обзор перитонзиллярного абсцесса, основанный на фактических данных. Клин Отоларингол. 2012 Апрель 37 (2): 136-45. DOI: 10.1111 / j.1749-4486.2012.02452.x.
Farmer SE, Khatwa MA, Zeitoun HM; Перитонзиллярный абсцесс после тонзиллэктомии: обзор литературы. Ann R Coll Surg Engl. 2011 Июль 93 (5): 353-5. DOI: 10.1308 / 003588411X579793.
Spinks A, Glasziou PP, Del Mar CB; Антибиотики при ангине.Кокрановская база данных Syst Rev.2013, ноябрь 511: CD000023.
Worrall G; Острая ангина. Может Фам Врач. 2011 июль 57 (7): 791-4.
