Как должно выглядеть здоровое горло (фото)?
Горло здорового человека должно выглядеть чистым, розовым. В нем не должны быть пузырьков, миндалины нормальных размеров, так же розового цвета, без белых пробок. Больное горло обычно приобретает красный воспаленный вид, иногда видны даже кровяные паутинки на задней стенке.
Вообще, я бы посоветовала посмотреть свое горло при здоровом состоянии чтобы знать больное состояние.
Здоровое горло не имеет налта, оно спокойного розового цвета, нет никаких воспалений и припухлостей. Обычно, по моим наблюдениям, когда болит горло на стенках горла появляются мелкие пупырышки и они бывают как-то окутаны красными нитевидными кровеносными сосудами. У здорового горла они отсутствуют. Миндалины так же остаются на своих местах и не выпячивают при осмотре горла.
Здоровое горло должно быть без каких-либо покраснений. Миндалины должны быть чистые и язык без налета. Если часто беспокоит горло, то можно сделать анализы на наличие стрептококковой или стафилококковой инфекции.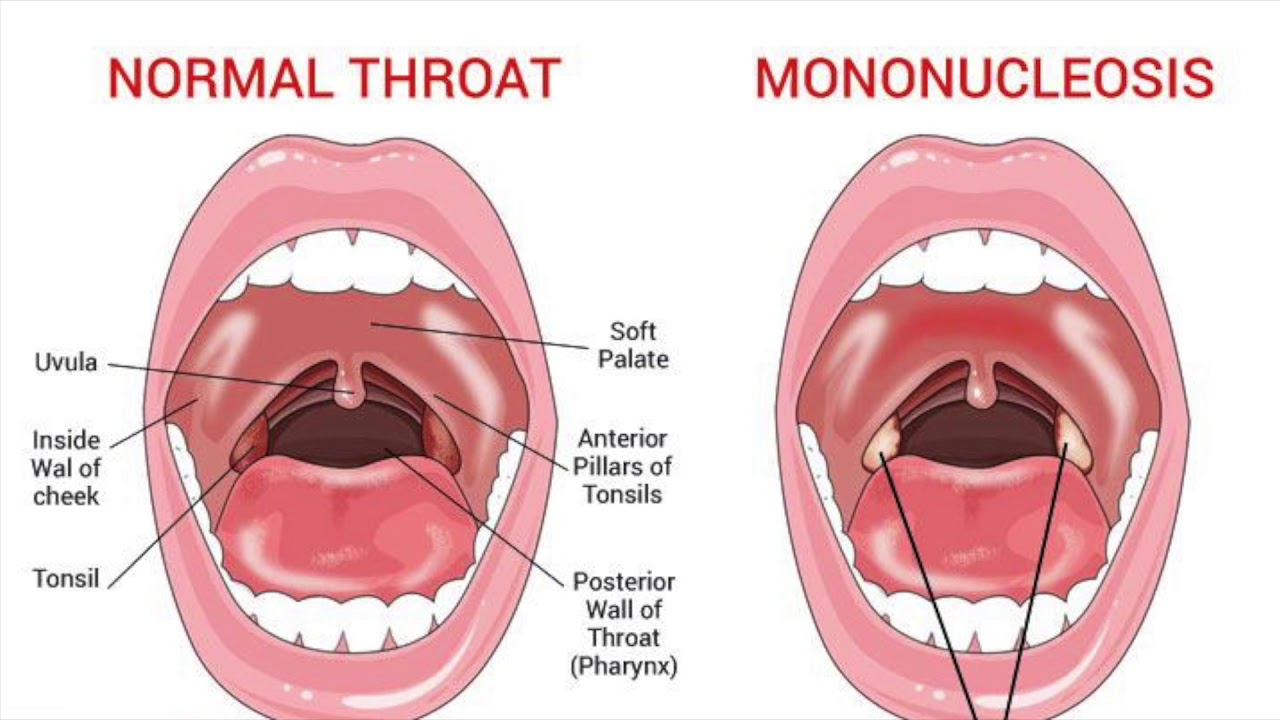 На анализ берется мазок из горла и обычно из носа. Золотистый стафилококк в мазке из гола, пожалуй самый вредный. Чтобы избавится от всех этих инфекций обычно проводят еще и пробу на чувствительность этих инфекций к разным антибиотикам. И назначают подходящий. Лечат еще и бактериофагами, но это очень дорого. Из мне известных народных средств, хорошо подходят полоскания содой, а потом еще и лекарственными травами: календула, эвкалипт и кора осины.
На анализ берется мазок из горла и обычно из носа. Золотистый стафилококк в мазке из гола, пожалуй самый вредный. Чтобы избавится от всех этих инфекций обычно проводят еще и пробу на чувствительность этих инфекций к разным антибиотикам. И назначают подходящий. Лечат еще и бактериофагами, но это очень дорого. Из мне известных народных средств, хорошо подходят полоскания содой, а потом еще и лекарственными травами: календула, эвкалипт и кора осины.
На самом деле заболевание горла можно обнаружить у себя ещ до осмотра, поскольку появляются неприятные симптомы: больно глотать, дерт, хочется кашлять, печт.
Здоровое горло имеет нежно розовый цвет без воспалений и налтов.
К сожалению, найти в интернете фото здорового горла проблематично. Обычно выкладывают фотографии именно больного горла. Но можно идти от противного и тогда станет ясно, что здоровое горло должно быть розового, а не красного цвета, без какого-либо налета, гноя, наростов и пупырышек, миндалины должны быть небольшие
Здоровое горло должно выглядеть здоровым по таким признакам: слизистая нежно-розового цвета, язык без признаков налета, миндалины без гноя, язычек ровный и розовый. Дыхание свежее, нет покраснений И пожелтений.
Дыхание свежее, нет покраснений И пожелтений.
Нормальное, здоровое горло должно быть без покраснений, воспалений, без увеличенных миндалин. Наличие белого налета говорит о бактериальной инфекции, часто об ангине.
Вот еще горло. Миндалины в переводе на английский язык (tonsil), а их воспаление называют тонзиллитом.
Как отличить здоровое горло от больного? На самом деле, не так уж и сложно. На левой фотографии внизу здоровое горло.
Самым главным признаком здорового горла конечно же является отсутствие боли и рези, и конечно же температуры. Но могут быть и другие заболевания, которые могут сопровождаться без температуры.
У здорового горла здоровый вид, розового спокойного цвета, равномерно распределенного. Нет никаких покраснений и красных точек, на миндалинах отсутствуют всякие посторонние белые налеты.
Итак, признаки здорового горла таковы:
Здоровое горло — не болит! Вообще организм чтко скажет вам когда не есть, а когда есть. Когда болит горло — это организм вам намекает ничего не глотать, на самом деле. Потому как лучшее средство от любой болезни — голодание (и это не положить зубы на полку, как убедил нас с вами социум)!
Когда болит горло — это организм вам намекает ничего не глотать, на самом деле. Потому как лучшее средство от любой болезни — голодание (и это не положить зубы на полку, как убедил нас с вами социум)!
Здоровое горло выглядит как спокойного блено-розовое горло, обычный цвет для слизистой. При этом наблюдается розовый язычек, не набухшие миндалины, нет налета на стенках горла и нет покраснений и выпуклостей. Фото нормы и патологии:
Здоровое горло выглядит как розовая слизистая, ровный розовый язычек, отсутствует расширенеи пазух миндалин, нет гноя, нет красноты и пупырышек на горле, нет следов покраснений и воспаления. Фото нормального здорового горла
Как выглядит здоровое горло у взрослого и ребенка
Изменено: 20 июня 2018
Боль в горле — наиболее частая жалоба пациентов на приеме у отоларинголога. Этот симптом неспецифичен, характерен для многих патологий.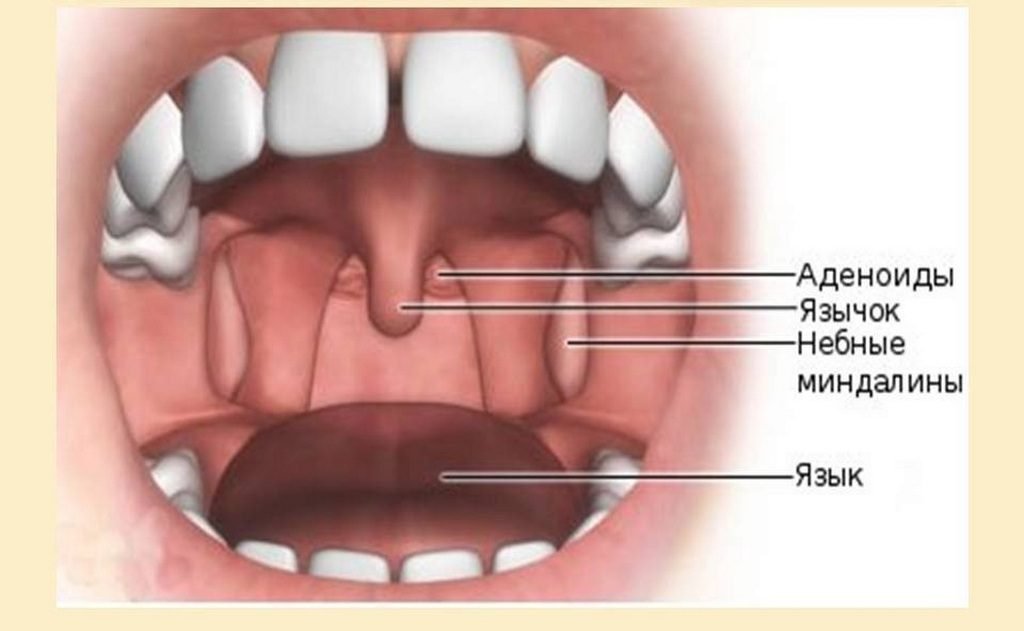 Отличать здоровое горло от больного несложно научиться. Азами может овладеть любой человек. Для этого нужно знать, как выглядит горло в норме и как правильно проводить осмотр.
Отличать здоровое горло от больного несложно научиться. Азами может овладеть любой человек. Для этого нужно знать, как выглядит горло в норме и как правильно проводить осмотр.Признаки здорового горла
Как выглядят здоровые миндалины, должен представлять каждый, чтобы вовремя распознать появление заболевания у себя и ребенка и в случае необходимости обратиться за помощью к специалисту. Нормальное горло имеет определенные признаки.
Итак, как должны выглядеть здоровые гланды? Небные миндалины состоят из лимфоидной ткани и выполняют защитную функцию. Они являются своеобразным барьером, преграждают путь бактериям и вирусам, обезвреживают их.
Миндалины здорового человека и небные дужки, на которых они расположены, имеют бледно-розовую окраску, однородные, без постороннего налета и гиперемии. Они в норме не должны смыкаться между собой, имеют небольшой размер, не выступают за дужки. Поверхность гланд слегка бугристая, без крупных неровностей, шишек.
У здорового человека нет отека мягких тканей горла. Задняя стенка глотки бледно-розовая, без фолликулов, расширенных сосудов, кровоизлияний и прочей патологии. Так выглядит горло здорового человека в норме. Теперь поговорим об отклонениях.
Задняя стенка глотки бледно-розовая, без фолликулов, расширенных сосудов, кровоизлияний и прочей патологии. Так выглядит горло здорового человека в норме. Теперь поговорим об отклонениях.
Как отличить больное горло от здорового
Зная, как выглядят здоровые гланды, легче распознать патологию. Во время появления заболеваний горла у людей появляются характерные симптомы. Все их можно разделить на общие и местные.
Местные:
- покраснение мягкого неба, миндалин, небных дужек, стенок глотки, увеличение фолликул говорят о воспалении;
- синюшный цвет, набухлость слизистых возникает при аллергических состояниях;
- боль в горле, затруднение глотания, першение, зуд может встречаться как при простудных, так и при аллергических заболеваниях;
- поперхивание во время приема пищи развивается при инсульте, рассеянном склерозе;
- осиплость голоса появляется при ларингите, рассеянном склерозе, заболеваниях щитовидной железы, при курении, ожогах гортани, а также у здоровых людей после больших голосовых нагрузок (крика, пения, длительного выступления перед аудиторией), нервного потрясения;
- гипертрофия, разрыхленность миндалин характерны для тонзиллита, они могут настолько увеличиться, что полностью смыкаются между собой;
- истончение слизистой, выступание кровеносных сосудов наблюдается при атрофическом фарингите;
- появление гнойных пробок на гландах может быть при лакунарной ангине;
- везикулезные высыпания характерны для герпетического поражения;
- белесоватый, легко снимающийся налет образуется при кандидозе полости рта;
- серый, трудно отделяемый налет характерен для дифтерии;
- во время кори на слизистой щек напротив 2-х моляров появляются пятна Бельского — Филатова — Коплика;
- при онкологической патологии могут возникать новообразования на мягких тканях глотки, которые впоследствии могут расти, увеличиваться, изъязвляться;
- стекание слизи по задней стенке глотки наблюдается при рините, синусите.

Миндалины могут вообще отсутствовать. Это возможно после их удаления хирургическим путем. Обычно тонзилэктомию проводят после безуспешного лечения консервативными методами при хроническом тонзиллите.
К общим признакам относят повышение температуры тела, озноб, слабость, утомляемость, недомогание. Эти симптомы носят неспецифичный характер и могут наблюдаться во время многих заболеваний.
Существуют дополнительные способы, с помощью которых можно выявить поражение горла:
- посев из зева на стафилококк;
- анализ крови — для воспаления характерно увеличение СОЭ, повышение количества лейкоцитов.
Здоровое горло у ребенка
При повышении температуры, появлении недомогания у ребенка родители должны сразу осмотреть зев малыша, чтобы вовремя обратиться к врачу. Ответ на вопрос, как выглядит здоровое горло у ребенка, должны знать все родители. Обращают внимание на цвет и его однородность, размер гланд, наличие постороннего налета, высыпаний.
Как выглядят гланды у здорового взрослого человека, описано выше. Те же признаки характерны для миндалин ребенка. Как должны выглядеть здоровые миндалины в горле, какого они цвета? Миндалины должны быть бледно-розовыми, однородной окраски, не выступать за дужки. Гланды здорового ребенка не должны смыкаться между собой. На них не должно быть пятен, высыпаний и налета.
Правила осмотра горла
Чтобы верно оценить состояние горла, нужно знать, как правильно его осматривать. Особенно это важно для родителей маленьких детей.
Основные правила осмотра:
- Естественного освещения может быть недостаточно для выполнения полноценного обследования. Для осмотра в домашних условиях следует подвести пациента как можно ближе к окну, расположенному на солнечной стороне. В случае необходимости дополнительно можно использовать фонарик или настольную лампу.
- Можно попросить у обследуемого человека протяжно произносить гласные звуки, как бы тянуть их.

- При изучении состояния горла использовать шпатель или обычную ложку. Надавливать нужно на кончик языка или его середину, а не на корень, чтобы не спровоцировать рвотный рефлекс. При повышенной реакции лучше попытаться провести осмотр без помощи посторонних предметов.
- Для полноценного осмотра миндалин нужно попросить пациента как можно сильнее высунуть язык.
- При исследовании задней стенки глотки шире открывают рот, ложечкой слегка прижимают язык.
- При осмотре пациент должен глубоко дышать ртом, при этом язык рефлекторно опускается вниз, а мягкое небо приподнимается вверх, делая максимально доступными для исследования миндалины.
- Во время манипуляции оценивают цвет, размер, поверхность гланд. Большое значение имеет наличие налета, однородность окраски миндалин и задней стенки глотки.
- Обследование ребенка лучше проводить в форме игры, ласково разговаривая с ним. Если малыш капризничает, плачет, лучше попытаться отвлечь его и перенести осмотр на другое время, когда его настроение улучшится.

При правильном проведении исследования не возникает болезненных ощущений, рвотного рефлекса. Особенно осторожно нужно осматривать горло у ребенка. Если обследование не вызвало у малыша неприятных ощущений, то у него не возникнет страха в последующем при подобных осмотрах. Это очень важно при посещениях врача.
Автор: Светлана Иванова, врач,
специально для Moylor.ru
Полезное видео о том, как выглядит нездоровое горло
Рейтинг статьи
как снять, чем полоскать и чем лечить горло при воспалении?
Боль в горле — самая частая жалоба на приеме у терапевта и ЛОР-врача. Настолько распространенная, что пациентом она уже не воспринимаются всерьез. А напрасно: игнорирование симптомов может привести к развитию серьезных осложнений даже при легкой простуде. Чтобы не выпасть из обоймы жизни надолго, необходимо правильно определить причину воспаления горла и знать, какие меры можно предпринять. Об этом и поговорим в статье.
А напрасно: игнорирование симптомов может привести к развитию серьезных осложнений даже при легкой простуде. Чтобы не выпасть из обоймы жизни надолго, необходимо правильно определить причину воспаления горла и знать, какие меры можно предпринять. Об этом и поговорим в статье.
Причины воспалительных процессов
Холодное время года у многих ассоциируется со вспышками инфекционных заболеваний и повышенной вероятностью свалиться дома с недомоганием. И действительно: переохлаждение, сниженный иммунитет и авитаминоз, которые характерны для этой поры, значительно подрывают защитные функции организма. Но на самом деле инфекции — далеко не единственная причина воспалительных процессов в горле. Рассмотрим основные из них.
Инфекционные заболевания различной этиологии — самая распространенная причина болезненных ощущений. Они могут вызываться бактериями, вирусами и даже грибками. Возбудитель и локализация инфекционного процесса оказывают влияние на особенности клинической картины и подходы к лечению.
- ОРВИ (острая респираторная вирусная инфекция) — широкая группа клинически и морфологически схожих заболеваний, причиной возникновения которых являются вирусы. Наиболее распространенными возбудителями ОРВИ являются: риновирус, аденовирус, вирус гриппа, парагриппа и другие — всего более 200 вариантов. Взрослый человек переносит одну из форм ОРВИ около двух или трех раз в год. В зависимости от возбудителя и особенностей иммунитета клиническая картина может несколько меняться, но основными признаками остаются воспаление слизистой горла с катаральными симптомами (покраснение, боль и першение в горле, насморк, кашель, чихание), а также слабость, повышение температуры, головная боль.
На заметку
На долю ОРВИ приходится более 90% всех инфекционных заболеваний[1]. Ежегодно в России регистрируется до 41,2 миллионов случаев ОРВИ. Именно они являются причиной почти 40% нетрудоспособности в больничных листах работников[2].
- Фарингит — воспалительное заболевание глотки, которое возникает под влияние вирусной, бактериальной (стрептококки, стафилококки) и грибковой (кандида) инфекции. На развитие фарингита также влияют неблагоприятные климатические факторы, вдыхание загрязненного воздуха, травмы и аллергии. Клиническая картина фарингита включает в себя интенсивную гиперемию (покраснение) слизистой глотки, боль и першение в горле, кашель, субфебрильную температуру. Выделяют острое и хроническое течение. Хроническая форма развивается после недолеченной острой, из-за частых инфекционно-воспалительных заболеваний, курения и плохой экологической обстановки. Симптомы хронического фарингита более сглажены, но во время обострений становятся такими же, как при острой форме.
- Тонзиллит — инфекционно-воспалительное заболевание глоточных миндалин. Основной причиной являются бактерии, но встречаются вирусные и грибковые возбудители. Наблюдается острое начало с сильной болью в горле, усиливающейся при глотании.
 Процесс ограничен лакунами миндалин или распространяется на лимфоидную и другие окружающие ткани. Пораженные миндалины имеют рыхлый вид с гнойными пробками. Могут присоединиться лимфаденит и признаки интоксикации. Недолеченная острая форма иногда переходит в хроническую и может стать причиной таких серьезных осложнений, как паратонзиллярный абсцесс, болезни почек, сердца и коллагенозы.
Процесс ограничен лакунами миндалин или распространяется на лимфоидную и другие окружающие ткани. Пораженные миндалины имеют рыхлый вид с гнойными пробками. Могут присоединиться лимфаденит и признаки интоксикации. Недолеченная острая форма иногда переходит в хроническую и может стать причиной таких серьезных осложнений, как паратонзиллярный абсцесс, болезни почек, сердца и коллагенозы. - Ларингит — воспаление гортани, которое возникает на фоне простудно-инфекционных заболеваний, переохлаждения, загрязненного воздуха или перенапряжения гортани. В клинике воспаление слизистой гортани сильно выражено, видна гиперемия и инфильтрация тканей. Все это сопровождается першением, сухостью в горле, изнуряющим «лающим» кашлем, охриплостью голоса, признаками интоксикации.
Это важно!
У детей младшего возраста в связи с анатомическими особенностями может развиться опасный вариант ларингита — ложный круп. Это обструктивная форма, которая требует экстренной госпитализации ребенка, причем не в ЛОР-отделение, а в отделение интенсивной терапии или реанимационное[3]. Из-за выраженного отека сильно сужается просвета гортани, что приводит к резкому затруднению дыхания. Необходимо немедленно доставить ребенка в больницу или вызвать неотложную помощь.
Из-за выраженного отека сильно сужается просвета гортани, что приводит к резкому затруднению дыхания. Необходимо немедленно доставить ребенка в больницу или вызвать неотложную помощь.
- Трахеит — воспалительный процесс в трахее. Этиология такая же, как у предыдущих заболеваний. Часто сочетается с ларингитом (ларинготрахеит). Возникает приступообразный кашель (чаще сухой), особенно при глубоких вдохах и выдохах, что не дает дышать «полной грудью». Также наблюдаются другие симптомы: боли в горле, грудной клетке и мышцах, пропадает голос, повышается температура и так далее.
Опухолевые заболевания глотки и гортани развиваются постепенно и первое время могут никак не давать о себе знать. По мере роста новообразования возникают ощущения, которые можно перепутать с симптомами инфекционных заболеваний: изменение тембра голоса, неприятные ощущения при глотании (причем в первую очередь твердой пищи), боли в горле, кровохарканье, затруднение дыхания. Необходимо знать, что при простудных заболеваниях эти проявления редко сохраняются больше двух недель. С визитом к врачу не стоит затягивать в любом случае, но если принято решение лечиться самостоятельно, а симптомы держатся уже три и более недель, то обратиться к специалисту необходимо в срочном порядке. К общим проявлениям относится слабость, недомогание, потеря веса.
Необходимо знать, что при простудных заболеваниях эти проявления редко сохраняются больше двух недель. С визитом к врачу не стоит затягивать в любом случае, но если принято решение лечиться самостоятельно, а симптомы держатся уже три и более недель, то обратиться к специалисту необходимо в срочном порядке. К общим проявлениям относится слабость, недомогание, потеря веса.
Стоматит — распространенное инфекционно-воспалительное заболевание слизистой оболочки полости рта, которое часто возникает на фоне сниженного иммунитета, плохой гигиены, случайных травм при приеме пищи, ношении некачественных зубных протезов. В зависимости от природы поражающего фактора выделяют вирусный, бактериальный, грибковый и химический стоматит. Появляются покраснения, гнойнички, пузырьки, налеты и эрозии на слизистой. Обычно очаги стоматита локализуются на внутренней стороне губ, щек и под языком, но процесс может переходить на нёбо и миндалины. Все это сопровождается болезненными ощущениями. Системные явления обычно не наблюдаются.
Системные явления обычно не наблюдаются.
Чем лечить воспаление гортани
Важно как можно больше знать о том, как снять воспаление горла, ведь это состояние встречается повсеместно. Если принять меры вовремя, то можно не только предотвратить осложнения, но и «задушить инфекцию на корню», избежав долгих мучений с высокой температурой и изнуряющим кашлем. Сегодня доступно много способов, чтобы облегчить свое состояние и вернуться к привычному образу жизни как можно скорее.
Симптоматические средства:
- Обильное теплое питье. Инфекционное заболевание — это всегда интоксикация организма, и достаточное употребление жидкости помогает с ней справиться. Но не стоит увлекаться: хватит 30 мл на 1 кг собственного веса. При этом следует помнить, что слишком горячие напитки будут оказывать дополнительное раздражающее действие. Достаточно, чтобы температура потребляемой жидкости немного превышала температуру тела.
- Таблетки от боли в голе — это симптоматическое средство против воспаления горла: позволяет снять дискомфортные ощущения в нем, а также немного «промыть» пораженный очаг.

Противовирусные препараты:
- Аэрозоли и спреи. Современные формы, которые активно применяются в медицинской практике как эффективные средства от воспаления горла. Специальные микрораспылители помогают равномерно распределить лекарственное вещество в точной дозировке и избежать побочных эффектов при парентеральном применении. Маленький размер частиц обеспечивает высокую степень проникновения даже в труднодоступные места. К примеру, в этой форме выпускаются некоторые препараты на основе интерферона альфа-2b.
- Средства для полоскания. Один из самых эффективных и проверенных методов, который позволяет получить противовирусный, антисептический и дезинфицирующий эффект. Без полоскания нельзя обойтись при лечении сильного воспаления горла и миндалин. Оно оказывает симптоматическое действие и борется с возбудителем. Можно использовать народные средства (соду, травы с антибактериальным эффектом — ромашку, шалфей, календулу), средства с антисептическим действием («Мирамистин», «Гексэтидин»). Кроме того, в форме средств для полоскания сегодня доступны препараты с прямым противомикробным действием, такие как нитрофурал.
- Порошки и таблетки от воспаления горла. Препараты для приема внутрь позволяют оказывать системное воздействие на организм. С вирусами борются аналоги специальных ферментов — пуриновых нуклеозидов, необходимых всему живому для быстрого клеточного роста. Искусственно синтезированные нуклеозиды с внесенными в их молекулу изменениями, принимаются вирусами за натуральные, поглощаются и включаются в цепочку вирусной ДНК, вызывая обрыв цепи. Другие вещества, такие как римантадин, как бы сковывают, ингибируют (подавляют) высвобождение вирусного ДНК в человеческой клетке. А, например, вещество умифеновир блокирует слияние липидной оболочки вируса и клеточных мембран. Все эти биохимические механизмы препятствует репликации (размножению) вируса внутри клетки человека.
Системные антибиотики:
- Мишенью антибиотиков является бактериальная флора. Они не эффективны против вирусов. Чтобы избежать побочных эффектов, токсичного воздействия и привыкания микроорганизмов из-за бесконтрольного применения антибиотиков, принимать их следует только в строгом соответствии с назначениями лечащего врача.
Итак, в начале заболевания может быть достаточно местной терапии: симптоматических средств и полосканий. Но не стоит затягивать с лечением, чтобы не усугубить развитие инфекции. В более тяжелых случаях придется прибегать к комплексной терапии: противовирусные средства или антибиотики для приема внутрь (в зависимости от возбудителя) в сочетании с местной терапией. Рекомендуется чередовать полоскания с приемом таблеток от боли в горле и применением аэрозолей.
Профилактические меры
Лучший способ борьбы с воспалением горла и гортани — это предотвращение развития заболевания. Невозможно уберечься от всего на свете, но риск заражения значительно снизится, если следовать этим советам.
- Отказ от курения: курильщики в большей степени подвержены простудным заболеваниям, поскольку сигаретный дым снижает местный иммунитет и является дополнительным раздражающим фактором, а никотин суживает сосуды, мешая кровоснабжению очагов поражения.
- Здоровая диета: острая, жареная и сильносоленая пища оказывает раздражающее действие на слизистую и усиливает отек, а также создает дополнительную нагрузку на ЖКТ. Следует сбалансировать свой рацион, добавляя в него больше блюд с высоким содержанием витаминов.
- Увлажнение воздуха: относительная влажность воздуха должна составлять 50–70%. Сухой воздух значительно увеличивает риск осложнений и мешает организму бороться с инфекциями. Это особенно важно для детей, у которых есть риск развития ложного крупа.
- Проветривания позволят снизить концентрацию микробов в воздухе и нормализовать микроклимат. Но не стоит постоянно держать окна приоткрытыми, создавая сквозняки и риск незаметного переохлаждения. В холодное время проветривать нужно, открывая окна настежь несколько раз в день, но всего на три минуты, чтобы большая часть объема воздуха обновилась.
- Соблюдение гигиены подразумевает тщательное мытье рук, применение дезинфицирующих средств, частую смену постельного белья, избегание контакта с кашляющими и чихающими людьми и прочее.
Болезни горла и гортани: какие бывают (список), симптомы и лечение
Болезни горла часто встречаются у детей и взрослых, поскольку гортань – первый фильтр после носоглотки, через который проходят все патогенные микроорганизмы. Большинство патологий имеют схожую клиническую картину, но разную этиологию. Лечение включает в себя прием лекарственных препаратов, использование народных средств и коррекцию питания.
Горло человека часто поражается патогенными микроорганизмами
Список болезней горла
Причиной появления боли в горле могут быть различные патогенные микроорганизмы, новообразования, механические повреждения. Часто неприятные ощущения возникают при простуде, гриппе, ОРВИ.
Основные причины заболеваний горла:
- вирусные инфекции – ротавирусы, аденовирусы, энтеровирусы провоцируют развитие фарингита, острого ларингита;
- бактериальные патологии – развиваются на фоне активного размножения стрептококков, стафилококков, ангину и тонзиллит считают детскими заболеваниями, чаще всего эти болезни диагностируют в возрасте 5–15 лет;
- грибковые болезни;
- разного рода новообразования – злокачественные опухоли, папилломы, полипы, метастазы в глотке;
- механические повреждения.
Ангина
Ангина часто развивается у ребёнка как осложнение простуды и гриппа, как выглядит здоровое горло и слизистая при различных формах патологии, можно рассмотреть на фото. Код по МКБ-10 – J03, для хронической формы – J35.
Здоровое горло человека
Виды ангины:
- Катаральная ангина – самая лёгкая форма заболевания, характеризуется небольшой отёчностью миндалин, покраснением и зернистостью слизистой оболочки зева, болью при глотании, на языке заметен белый налёт. У взрослых наблюдается незначительное повышение температуры, у детей показатели термометра могут достигать 40 градусов. Продолжительность болезни не более 5 дней.
Катаральная ангина — самая легкая разновидность заболевания
- Лакунарная ангина – заболевание развивается стремительно, температура повышается очень быстро, появляется слабость, головная боль. Внутри гланд скапливается гной, образуются пробки, которые заметно возвышаются над поверхностью миндалин в виде бугорков. При лакунарной ангине резко повышается температура
- Фолликулярная ангина – начинается с резкого и стремительного повышения температуры до 39 и более градусов, возникает интенсивная боль в горле, ломота мигрень. Миндалины отекают и краснеют, на их поверхности можно увидеть много жёлтых пятен гноя.
При фолликулярной ангине краснеют миндалины
- Флегмонозная ангина – гнойные процессы возникают в лимфоидной ткани, развивается абсцесс. Заболевание протекает на фоне высокой температуры, озноба, боль в горле чаще всего носит односторонний характер, усиливается при глотании, разговоре, появляется неприятный запах изо рта.
Снижение тембра голоса или внезапная его потеря, кашель без других признаков инфекционного заболевания могут иметь психосоматический характер, свидетельствовать о стрессе, неврологическом расстройстве.
При флегмонозной ангине появляются скопления гноя
Тонзиллит
Воспаление нёбных миндалин – следствие частых ангин, может протекать в острой и хронической форме. Спровоцировать развитие болезни может корь, скарлатина, дифтерия. Код по МКБ-10 – J03.
При тонзиллите воспаляются небные миндалины
Тонзиллит чаще всего протекает без повышения температуры, сопровождается атрофией лимфоидной ткани миндалин, на фоне гипертрофии возникают проблемы с дыханием.
Внезапная охриплость голоса, хрипота часто возникают при гормональных нарушениях – патологии щитовидной железы, дефицит эстрогена у женщин во время климакса.
Ларингит
Воспалительный процесс локализуется в слизистой оболочке гортани, протекает в острой и хронической форме. Болезнь развивается при переохлаждении, вдыхании холодного или загрязнённого воздуха, табачного дыма. Код по МКБ-10 – J04.
Острый ларингит – чаще всего один из симптомов ОРВИ, гриппа, коклюша, скарлатины, развивается при переохлаждении, длительном пребывании в помещении с запылённым воздухом, на фоне пагубных привычек.
Для заболевания характерен лающий кашель, но через некоторое время начинается отхождение мокроты, человек жалуется на сухость в горле, голос становится хриплым, может совсем исчезнуть, температура повышается незначительно, мешает ком в горле.
Формы и симптомы хронического ларингита:
- Катаральный – сопровождается диффузным поражением слизистой гортани. Основные признаки – охриплость, слабость, ощущение сужения горла, периодически появляется влажный кашель.
- Гипертрофический – на фоне длительного воспаления происходит прорастание эпителия в другие слои эпидермиса. Заболевание сопровождается афонией, жжением в горле, кашлем.
- Атрофический – внутренняя оболочка я гортани атрофируется, становится тонкой. Симптомы – снижение тембра голоса, першение в горле, сухой кашель, при сильном приступе могут отходить корки с прожилками крови.
При гипертрофическом ларингите иногда приходится удалять участки с гиперплазией хирургическим способом.
Фарингит
Острый или хронический воспалительный процесс в слизистой оболочке глотки. Код по МКБ-10 – J02.
Острая форма патологии развивается на фоне инфекционных заболеваний верхних дыхательных путей.
Фарингит может возникнуть при длительном вдыхании морозного воздуха ртом, на фоне курения и злоупотребления спиртными напитками, после употребления очень горячей или холодной пищи.
Боль в горле усиливается при проглатывании слюны, болезнь сопровождается субфебрильной температурой, в глотке возникает першение, при этом в целом человек чувствует себя нормально.
Горло при фарингите
Хронический фарингит развивается на фоне гайморита, тонзиллита, кариеса, нарушения обменных процессов, заболеваний сердца, лёгких. Патология сочетается с атрофией слизистой оболочки носа, сопровождается сильным царапаньем в горле, сухим лающим кашлем, отёком языка, гнойными выделениями, субфебрильной температурой.
Острая форма ларингита – опасное заболевание для детей младше двух лет, часто сопровождается сильным катаральным ринитом, отёчностью и воспалением слизистой носоглотки, что становится причиной значительного ухудшения носового дыхания.
Аденоидит
Воспаление глоточной миндалины часто носит вирусный характер, проявляется в виде сильной головной боли, сухого душащего кашля, приступов одышки и удушья, диагностируют у детей в возрасте 3–15 лет. Код по МКБ-10 – J35.
Болезнь развивается на фоне ослабленного иммунитета, при дефиците витамина D, при переохлаждении, наличии в анамнезе хронического ринита или заболеваний верхних дыхательных путей.
Аденоидит — воспаление глоточной миндалины
Злокачественные и доброкачественные новообразования
Рак гортани сложно диагностировать на ранних стадиях, поскольку заболевание может долгое время протекать без ярко выраженных симптомов, поэтому опухоли часто диагностируют, когда они достигают большого размера. Код по МКБ-10 – С32.
Возможные признаки онкологии:
- ощущение инородного тела в горле, першение, дискомфорт при глотании;
- затруднённое дыхание;
- наличие кровянистых вкраплений в слизи из горла и носа;
- повышенное слюноотделение;
- частая заложенность ушей без явных признаков воспалительного процесса;
- зубная боль, при этом стоматолог не может обнаружить причину появления неприятных ощущений;
- охриплость голоса.
Кровяные сгустки в слюне могут свидетельствовать о развитии новообразований в горле
Болезни горла: виды, названия, симптомы, принципы лечения :
Заболевания горла диагностируются довольно часто как у детей, так и у взрослых. Спектр этих заболеваний широк. Каждая болезнь имеет ряд характерных симптомов.
Вы не можете диагностировать и лечить их в одиночку. Иногда это может привести к серьезным осложнениям. Однако каждый должен учитывать существующие заболевания гортани и горла.
Это позволяет выявить заболевание на ранней стадии и принять соответствующие меры.
Виды и причины
Заболевания горла (рисунок ниже) могут быть вызваны различными факторами. Однако у них есть одна общая черта: их локализация. Они сопровождаются болезнью.
Если вы чувствуете себя плохо, принимайте капли от кашля с мятой или ментолом. Это помогает, но только на ранней стадии инфекционного заболевания.
Есть множество причин, вызывающих боль.
Если человек не получает правильного лечения на ранней стадии болезни, он переходит в запущенную форму. Тогда бороться с этим становится намного труднее. Однако следует отметить, что ряд заболеваний вызывает серьезные осложнения. В этом случае лечение может быть длительным и менее эффективным. Особенно трудно быть подверженным хроническим заболеваниям.
Выделите несколько классов заболеваний, которые могут развиваться в горле. В том числе:
- инфекций. Триггерным фактором являются вирусы или бактерии.
- Грибок. Эта группа заболеваний редка. Однако их нельзя исключить.
- Доброкачественные опухоли. Они вызваны неопластическими процессами, происходящими в гортани или носоглотке.
- Злокачественные новообразования.
- Другие патологии.
Инфекционные заболевания чаще всего поражают горло. Однако мы не должны исключать возможности возникновения других заболеваний. Причины заболеваний горла также весьма разнообразны.
Чаще всего это заболевание вызывает патогенные микроорганизмы. Они постоянно живут в нашем теле. Однако при благоприятных условиях они начинают размножаться на слизистых оболочках.
Это происходит при снижении иммунитета.
https://www.youtube.com/watch?v=OiELF7uvNUM
Патологический процесс может быть вызван переохлаждением, сильной нагрузкой на горло (плач), стрессом, гормональными нарушениями, травмами шеи и повышенным уровнем сахара. Плохие привычки, особенно курение, негативно влияют на весь организм, включая горло.
Вирусы
При расследовании болезней и симптомов горла (далее можно посмотреть фотографии инфекционных заболеваний) следует начинать с наиболее распространенной причины заболевания — инфекционных болезней. Они вызваны бактериями и вирусами. Для того чтобы лечение было эффективным, необходимо определить тип патогена. Некоторые лекарства используются для вирусов, другие — для бактерий.
Эта группа заболеваний часто встречается как у взрослых, так и у детей. Вирусные заболевания включают ОРВ, грипп. Ветрянка и корь также являются менее распространенными инфекциями в этой группе. Воспалительный процесс, развивающийся в горле под действием патогенных микроорганизмов, распространяется вокруг горла. В то же время пациент чувствует проникающую боль.
Одно из самых распространенных заболеваний (если горло болит, его не следует списывать) — мононуклеоз. Мононуклеоз развивается из-за герпеса 4-го типа, который является коварным заболеванием. Его осложнения могут быть серьезными. При мононуклеозе воспалительный процесс со временем распространяется на селезенку и печень. Лимфатические узлы становятся больше.
Практически все вирусные заболевания характеризуются появлением характерных симптомов. Человек чувствует снижение силы, общую слабость. Могут возникнуть головные боли. Температура повышается, но лишь незначительно.
Болезнь сопровождается сильным ринитом, кашлем. Если болезнь вызвана распространением кори или ветрянки, на коже появляется характерная сыпь.
В некоторых случаях лихорадка может резко повышаться.
Почти все эти болезни проникают в организм через капли воздуха или через домашнее хозяйство (через посуду). Поэтому во время эпидемии лучше не выходить из дома без необходимости и избегать общественных мест.
Любой человек может заразиться такими вирусами, если его иммунитет ослаблен. Последствия некоторых болезней могут быть печальными. Вирусы постоянно мутируют, так что симптомы могут варьироваться от человека к человеку.
Только лабораторные тесты могут определить причину заболевания.
Бактерии и грибок
Заболевания горла (фото ниже), которые вызывают бактерии, являются наиболее распространенными. К этой категории относятся фарингит, ларингит и стенокардия. Патогены, вызывающие эти заболевания, могут быть разными.
Стафилококки и стрептококки наиболее распространены. Нетипичными возбудителями таких заболеваний являются хламидиоз, гонококки, туберкулезные палочки и микоплазма. Они менее распространены в этой области, но такое явление все же возможно.
Люди реже страдают от инфекционных заболеваний, вызванных бактериями, такими как дифтерия и скарлатина. Они также сопровождаются воспалением горла. Эпиглоттис еще реже. Так что, если вы рассмотрите так называемую боль в горле, вы, возможно, не сможете точно угадать, что вызвано этим. Следует отметить, что надгортанник более восприимчив к нему у маленьких детей в возрасте до 4 лет. Это очень опасная болезнь.
Это может привести к ухудшению или полному отсутствию прохода воздуха через дыхательные пути. При возникновении определенных симптомов следует как можно скорее обратиться к врачу.
Общими симптомами, связанными с бактериальными инфекциями, являются слабость, стояние или боль в горле, отеки мягких тканей (миндалины, гортань). Температура также довольно резко повышается. Иногда она достигает отметки 40 ºC.
Дрожжи или плесневый грибок могут вызвать различные проблемы с горлом. Этот класс заболеваний может также вызывать стенокардию, фарингит и ларингит. Если болезнь вызвана микозом, на слизистых оболочках появляются характерные белые или вьющиеся бляшки. Боль в горле становится очень сильной. Однако в этом случае температура тела не повышается.
https://www.youtube.com/watch?v=NM31Rf25AAc
Микозы вызваны снижением иммунитета. Эти заболевания особенно часто возникают во время авитаминоза и после приема антибиотиков или гормональной терапии. Они также вызывают дисфункции желудочно-кишечного тракта.
Ангина
Пектрис ангины (фото) — заболевание горла, симптомы которого известны почти всем. Лишь немногие знают его второе (официальное) название — острый тонзиллит.
Ангина Ангина — воспалительное заболевание, которое развивается как в горле, так и на небных миндалинах. Причины этого заболевания могут быть самыми разными и многочисленными. Стенокардия вызвана травмой горла. Это может происходить, например, во время терапевтических вмешательств или диагностических процедур. Инфекция также попадает в организм через зараженную пищу.
Существуют различные типы стенокардии. Однако их симптомы очень похожи. Боль в горле становится очень сильной. В основном это ощущается при глотании или дыхании. Говорить тоже становится трудно. Там есть гнойные затычки. Они расположены в лакунах и выглядят как маленькие желтые мешочки. Когда они находятся под давлением, их содержимое может протечь.
Также развивается гнойничковая экссудация. Лакуны выделяют много гноя. Это вызвано инфекционным поражением. Ксев раздувается, его гиперемия наступает. Даже если ты осмотришь собственное горло, ты сможешь его увидеть. Структура мягких тканей расслабляется, и температура его тела резко повышается.
Цветы миндаля также воспламеняются. Они покрыты белым налетом. Это состояние часто сопровождается болью в суставах, мигренью. В этом случае нет антибиотиков от болезней горла. Они назначаются в сочетании с лекарственными препаратами, поддерживающими микрофлору кишечника и функцию печени.
Пектрис ангины может вызвать серьезные осложнения. В основном он поражает сердце, легкие и почки. Поэтому его необходимо лечить быстро и правильно. Нет необходимости в популярных средствах. Врач обязательно назначит анальгетики, противовоспалительные препараты, антибиотики, антисептики для местного лечения горла и жаропонижающие препараты.
Фарингит
Существуют различные заболевания горла и симптомы. Фарингит является распространенным заболеванием как у детей, так и у взрослых. Воспаление влияет на ротоглотку. Причинами этого являются переохлаждение, большие перепады температур, например, при питье холодной воды в жаркий день, а также глубокое вдыхание воздуха в мороз.
Длительное использование капель, узкие сосуды которых также могут приводить к таким эффектам. Фарингит может быть результатом хронических заболеваний верхних дыхательных путей, таких как синусит и др. Это может быть спровоцировано травмами шеи, термическими или химическими ожогами.
Симптомы этой болезни можно легко перепутать с другими болезнями. Боль в горле становится сильнее. Есть ощущение сидения и покалывания. Дискомфорт сосредоточен в области мягких небесных тканей. Он может стать более интенсивным, когда глотает, разговаривает.
Когда есть боль в горле, пахнет неприятным запахом изо рта. Это связано с развитием патогенной флоры. Голос может слегка измениться, стать грубее. Иногда становится очень трудно говорить. Температура повышается. Состояние пациента сопровождается головной болью и общей слабостью. Кашель обычно сухой, но видно небольшое количество мокроты.
Лечение этого типа заболеваний горла также достаточно специфично. Его прописывает врач. Он назначает нестероидные противовоспалительные препараты, а также стероиды (глюкокортикоиды).
Они неизбежно также используют антисептики широкого спектра. Антибиотики назначаются только после исследования флоры на чувствительность к лекарственным препаратам.
Если лечение не завершено вовремя, могут возникнуть различные осложнения, и болезнь становится хронической.
Ларингит
При рассмотрении симптомов заболеваний горла следует учитывать еще одно распространенное заболевание — ларингит. Характеризуется воспалительными процессами в гортани. Это распространенное заболевание, с которым многие люди уже столкнулись.
Основные причины ларингита могут быть несколькими. Одна из них — травма гортани. Повреждение гортани может произойти при диагностике гортани. Ларингоскопия особенно опасна в этом случае.
Ингаляция различных токсичных, патогенных веществ (пыль, шлак, пыльца и т.д.) также может привести к таким последствиям. Болезнь может быть вызвана аллергенами. Аллергический ларингит быстро развивается и приводит к воспалению и отеку слизистой оболочки гортани.
Также механические повреждения, ожоги гортани могут привести к этому явлению. Сильный плач, переохлаждение, снижение иммунитета также способствуют болезни.
Признаки этого заболевания гортани весьма специфичны — это боль в области не только горла, но и шеи. Почти невозможно определить, где сконцентрирована зона дискомфорта. Иногда даже трудно сформулировать симптомы, потому что они размыты. А еще у них кашель. Это интенсивно и похоже на лай. Это характерный признак ларингита. Нет никакой мокроты.
В процессе лечения принимают лекарства для подавления кашля. Они действуют на рефлексы центральной нервной системы. Они также прописывают лекарства от кашля периферического типа, противовоспалительные нестероидные препараты или глюкокортикоиды.
Муколитические препараты группы не нужны при лечении ларингита. В этом случае они не только бесполезны, но и могут быть весьма опасны.
ОРВИ
Одно из самых распространенных вирусных заболеваний — ОРВ. Эта болезнь также вызывает боль в горле. Заболевание попадает в категорию вирусных заболеваний. Чувство сухости и сидения в горле. Это может вызвать боль. Болезнь также сопровождается страхом перед голосом, бегущим носом. Температура высокая, но редко превышает 38ºC.
Есть много способов заразиться этой болезнью. Однако наиболее важным путем является передача по воздуху (вдыхание аэрозоля, образующегося при кашле или чихании). Поэтому важно избегать мест скопления людей во время эпидемии. Второй общий путь передачи ОРВИ — оральный.
Например, при поцелуях, рукопожатиях или при касании зараженной поверхности (тарелок, общих туалетных принадлежностей и т.д.) с последующим дрейфом в рот. Гораздо реже инфекция передается от одного человека к другому через предметы домашнего обихода, постельное белье, игрушки и т.д.
Инфекция, передающаяся воздушно-капельным путем, может распространиться дальше от носоглотки или горла. Вирусы, вызывающие заболевание, проходят через кровь и лимфатическую жидкость.
У пожилых людей и детей могут возникать инфекции горла. Лечение также особенно затруднено у взрослых с ослабленной иммунной функцией. Антибиотики противопоказаны в этом случае. Они не только не влияют на вирус, но и значительно ухудшают и без того ослабленную защитную функцию организма.
В этом случае врач пропишет противовирусные препараты. Иммуномодуляторы и витаминные комплексы также срочно необходимы. Горло должно быть промыто противовоспалительными препаратами. Также необходимо пить более теплый чай.
Травяные отвары из липы, шиповника, смородины и малины лучше всего подходят в этом случае. Ты также можешь есть мёд. Она должна постепенно растворяться небольшими порциями.
Мед не должен добавляться в горячие напитки.
Аденоиды
Симптомы и лечение заболеваний горла могут сильно различаться. Болезненность может быть значительной или отсутствовать вовсе. Вторая возможность часто характерна для опухолей. Часто они никак не проявляют себя. Их присутствие заметно только в том случае, если новообразование достаточно большое.
https://www.youtube.com/watch?v=5OZOyc_UwUs
Доброкачественные опухоли не склонны к метастазам. Однако, в связи с их ростом, дыхание может быть нарушено и могут появиться определенные симптомы. Иногда они вырастают настолько, что это становится опасным для жизни, и может произойти удушье.
Тип опухоли, не являющейся даже доброкачественной или злокачественной, является аденоидитом. Это вызвано воспалительным процессом аденоида. В этом случае растет нёбная миндалина (миндалина).
Аденоидит чаще всего диагностируется у детей. Взрослые практически невосприимчивы к этому заболеванию. Только в некоторых исключительных случаях болезнь может появиться через 15 лет.
Болезнь имеет ряд симптомов. Носовое дыхание нарушено. Этот процесс становится трудным. Разрастающиеся полипы блокируют стадо и джоуны. Это вызывает дискомфорт. Ребенок должен дышать ртом. Это также приводит к частым фарингитам.
Полипы могут вызвать небольшое повышение температуры тела. Могут возникнуть симптомы общего опьянения. В большинстве случаев это заболевание горла лечится хирургическим путем. Затем удаляются полипы. Это радикальное решение проблемы.
Опухоли
Если рассматривать симптомы болезни горла, то следует отметить, что доброкачественные и злокачественные новообразования могут проявляться недолго. В них много болезней.
Кода опухоль развивается до значительных размеров, возникают затруднения с дыханием, отеки в области горла, возможно прикрепление ушей и затруднение глотания. Иногда кровавая слизь выделяется из носа.
Со временем может возникнуть необъяснимая зубная боль. Голос может измениться, стать грубее. Могут проявиться инфекции в ушах и носоглотке. Слух, дыхание могут ухудшиться, могут возникнуть головные боли. Самолечение и народные средства в этом случае не помогают. Обработка должна быть выполнена правильно и быстро. В противном случае опухоль может привести к инвалидности и смерти.
Доброкачественные опухоли включают полипы, кисты, папилломы, липомы, ангиомы и фибромы. Злокачественные опухоли включают саркому, плоскоклеточный рак и хондросаркому. Чем раньше болезнь будет обнаружена, тем эффективнее лечение и тем менее опасны последствия.
Профилактика
Заболевания горла можно хорошо предотвратить. Нужно вести здоровый образ жизни, бросать курить, разнообразить диету фруктами, овощами и белками. Вы должны добавлять в свой рацион продукты, богатые витамином С.
Если воздух в помещении очень сухой, его необходимо увлажнить. Вы должны соблюдать правила гигиены и мыть руки перед едой. Регулярные посещения врача также предотвращают возникновение бессимптомных жалоб. Нужно одеваться в соответствии с погодой.
Из рассмотрения наиболее распространенных заболеваний горла можно сделать вывод, что без правильного диагноза невозможно определить причину. В этом случае лечение может оказаться неэффективным. Поэтому, если вы испытываете боль и характерные симптомы в горле, вы должны проконсультироваться с врачом.
Симптомы болезни горла и гортани, фото воспаления у взрослых
Боль в гортани и выраженный дискомфорт — эти симптомы проявились почти у всех людей. Эти симптомы обычно игнорируются. Ментоловые леденцы используются для борьбы с болью в горле, что не всегда верно. Такие болезни не должны лечиться легкомысленно. Некоторые патологии могут спровоцировать развитие серьезных осложнений для организма. Патогенная микрофлора, злокачественные новообразования, механические повреждения могут вызвать ощущение боли в тканях горла. Индиссозиция присутствует при простуде и вирусных инфекциях. Основные провоцирующие факторы патологии горла:
- поражения вирусной природы — ротавирусы, энтеровирусы и аденовирусы приводят к фарингиту и различным видам ларингита;
- патологии бактериальной природы — развиваются с активным увеличением числа стрептококков и стафилококков;
- микозовых поражений;
- неоплазий различной этиологии — опухолевого роста, папиллом и наличия метастазов в горле;
- механических поражений.
Все патологии горла инфекционного характера, кроме сильных болей при глотании, сопровождаются другими признаками — повышением температуры тела, болью по всему телу, ринитом, утолщением лимфатических масс, гиперслюнотечением. Муцилагиновые структуры расслабляются и становятся красными. Но каждое воспаление имеет свое собственное описание.
Как выглядит горло здорового взрослого человека и как оно поражено, можно увидеть на картинке.
Ангина
Это заболевание обычно развивается у детей на фоне простуды и гриппа.
Виды стенокардии:
- катаральная — это мягчайшее течение болезни, которое характеризуется небольшим набуханием миндалины, слизистой краснотой и появлением зернистых пятен на зубах, ощущением боли при глотании, на языке появляется белая патина. Патология у взрослых мягкая, температура редко поднимается. У детей может быть выраженная гипертермия. Заболевание длится около 5 дней;
- лакунар — характеризуется быстрым течением, быстрым повышением температуры тела, выраженной слабостью, головной болью.
- фолликулярный — начинается с выраженной гипертермии и сильной боли в горле. Также присутствуют мышечная слабость и мигрень. У пациента есть слабость. Миндалины воспаляются и становятся красными, их поверхность покрывается желтыми гнойными пятнами;
- флегмоноз — поражение прогрессирует в лимфатической ткани, развивается абсцесс. Патологический процесс характеризуется повышением температуры тела, ознобом, общей слабостью. Синдром боли в горле обычно проявляется с одной стороны, он усугубляется актом глотания. Может возникнуть неприятный запах из ротовой полости. Также может произойти уменьшение или потеря тембра голоса.
Горло болит с левой или с правой стороны и болезненно глотает
Тонзиллит
Воспалительный процесс в небе — результат частой стенокардии, которая может проявляться в острой или длительной форме. Любая бактериальная или инфекционная болезнь может быть спусковым механизмом. Кодовое обозначение ICD 10 — J03.
Справка! Тонзиллит обычно не сопровождается повышением температуры тела. Происходит атрофия лимфатической ткани, вызывающая проблемы с дыхательной функцией. Голос и хрипота могут быть результатом гормональных нарушений, таких как дефицит эстрогена во время менопаузы и заболевания щитовидной железы.
Ларингит
Поражения поражают слизистую гортани и могут быть хроническими и острыми. Заболевание провоцируется общей переохлаждением, выдохом воздуха с высокой концентрацией пыли или химикатов, табачным дымом.
Болезни присвоен код J04. Острый ларингит обычно действует как симптом вирусного заболевания. Это происходит после длительного пребывания в климатических условиях с низкими температурами, загрязненным воздухом и вредными привычками.
Воспалительный процесс характеризуется лаем, сухой слизистой оболочкой в горле, хрипотом в горле, небольшим повышением температуры тела.
Выделите следующие формы хронического ларингита:
- катаральный — это тип поражения слизистой оболочки гортани, проходящий через диффузный тип. Главные признаки: хрипота, общая слабость, сужение глотки, появление влажной отслойки;
- гипертрофическая — развивается на фоне воспалительного процесса, связанного со вращением эпителия в другие слои эпидермиса. Заболевание приводит к ожогам в пораженных областях;
- атрофическая — внутренняя гортанная ткань атрофирована и истончена. Снижается тембр голоса, перфорация в горле, сухость в носоглотке, форма струпьев. При этом заболевании необходимо хирургически удалить зоны гиперплазии.
Фарингит
Острое или стойкое воспаление в структурах горла. Острая стадия патологического процесса развивается как осложнение инфекции верхних дыхательных путей. Длительное вдыхание холодного воздуха, злоупотребление вредными привычками провоцирует развитие фарингита.
Потребление слишком горячей, острой или холодной пищи также может привести к фарингиту. Усиление боли вызвано проглатыванием слюны. Патология сопровождается субфебрильной температурой, постоянным кровообращением в носоглотке.
Хронический фарингит развивается на фоне бактериальной инфекции, с нарушениями обменных процессов, патологией легких и сердца. Имеются атрофические изменения слизистых оболочек, жжение в носоглотке, сухость, лай при кашле, отечность языка, гнойные выделения, гипертермия отсутствует.
Патология в острой стадии — болезнь, угрожающая маленьким детям. Воспаление сопровождается катаральным ринитом, отеком и воспалением слизистой оболочки, что тяжело сказывается на дыхании.
Как видно на картинке.
Аденоидит
Процесс воспаления глоточных миндалин часто провоцируется вирусными патогенами, которые проявляются в виде головной боли, сухого удушливого кашля, расстройства дыхания. Обычно диагноз ставится детям до 15 лет.
Патология закодирована J35. Заболевание развивается на фоне снижения иммунитета, дефицита витамина D, общей переохлаждения и других респираторных заболеваний.
Новообразования различной этиологии
Рак носоглоточного аппарата трудно обнаружить на ранних стадиях, так как заболевание бессимптомно в течение длительного времени. По этой причине опухоли обнаруживаются, когда они уже достигли выраженных размеров. В онкологии можно увидеть следующие признаки:
- ощущение присутствия инородного тела в горле;
- перфорация;
- затруднение глотания;
- гиперсоление;
- пробка уха без симптомов воспалительного процесса;
- сила голоса.
Доброкачественные опухоли не характеризуются опасным течением, но необходима терапия. Частые повреждения могут спровоцировать опасные осложнения. Узелки и полипы развиваются на фоне постоянного напряжения полос, курения, хронических воспалительных процессов.
Такие структуры образуются при активации HPV. Опухоли могут расти на любом участке верхних дыхательных путей. Рак гортани часто встречается у мужчин старше 55 лет и у курильщиков с большим опытом работы.
Микозные поражения
Развитие грибковых инфекций наблюдается при ослабленном иммунитете. Микозы могут быть хроническими или острыми. Присутствуют покраснение носоглоточных структур, боль, зубной налет и язвы. Часто встречаются следующие заболевания полости рта: псевдомембранный кандидоз, микоз и эритематозный зуд. Их труднее лечить, чем бактериальные поражения.
Причины заболевания
Среди различных заболеваний носоглотки не так уж много провоцирующих факторов. Обычно это следующее:
- вирусные патогены;
- бактериальная микрофлора;
- грибки;
- опухоли;
- механические повреждения.
Диагностические мероприятия
Заболевания глотки
На сегодняшний день заболевание гортани является одной из основных проблем в ЛОР-медицине. Заболевания гортани встречаются у людей всех полов и всех возрастов, и с каждым годом их число увеличивается, особенно у подростков и детей.
Согласно официальной статистике, на верхние дыхательные пути приходится около 30% всех воспалений, поражающих ткани гортани и фаринги.
Острые воспалительные заболевания глотки
К ним относятся такие заболевания, как фарингит, надгортанник, аденоидит, кандидоз, различные формы стенокардии и другие.
https://www.youtube.com/watch?v=CIZbX_gUApU
Острый фарингит — острое воспаление слизистой оболочки. Это влияет на все части горла. Обычно это заболевание сопровождается инфекциями дыхательных путей.
У пациента потливость, боль, сухость в горле, интенсивность голоса. Во время обследования врач может заметить скопление вязкой слизи на задней стенке, гиперемию слизистой оболочки всех частей горла. Общие симптомы — слабость, жар, недомогание.
Пектрис ангины — одна из самых распространенных болезней в мире. Только при острых вирусных респираторных инфекциях дыхательных путей и гриппе он уступает стенокардии по частоте заболевания; он может вызвать тяжелые осложнения, которые могут привести к осложнениям многих заболеваний.
У взрослых каждый двадцатый имеет стенокардия, у детей — каждый шестнадцатый. Обычно стенокардия встречается чаще весной и осенью.
Банальная стенокардия, которая встречается гораздо чаще в различных формах:
- Студенческая стенокардия.
- Catarrhal angina pectoris.
Катаральная стенокардия — самая лёгкая из всех форм стенокардии. Это воспаление только слизистой оболочки неба.
Болезнь начинается остро, сопровождается кровообращением, сухостью и ощущением жжения в горле, затем появляется легкая боль, которая усиливается при глотании.
У пациента также есть ощущение осколков, тошноты и головной боли. Температура тела повышается в течение длительного периода времени.
Пустая ангина . Этот термин часто используется для описания состояния, связанного с появлением гноя на миндалинах. В общепринятой медицинской классификации существуют 2 типа гнойных стенокардии: фолликулярная и лакунарная стенокардия.
F фолликулярная стенокардия — острое гнойное воспаление фолликулов миндалины, характеризующееся пунктиформной локализацией гноя. Могут возникнуть воспаления миндалины языка, глотки, трубы и неба.
Лакунарная боль в горле — гнойное воспаление небных миндальных фолликулов, характеризующееся пунктуальной локализацией пустулы. Lacunar angina pectoris — это болезнь, которая наиболее часто встречается в детском и подростковом возрасте. У взрослых лакунарная стенокардия обычно является обострением тлеющей инфекции. Взрослые заболевают до пятидесяти лет. Этот тип стенокардии диагностируется в течение всего года, причем большинство случаев происходит в период с октября по январь.
Атипичные формы стенокардии включают в себя как те, которые не являются проявлением болезни крови или инфекционного заболевания, так и те, которые встречаются гораздо реже.
Грибковая боль в горле — инфекционно-воспалительное поражение небных миндалин. Это вызвано дрожжевыми грибами Candida. Обычно это вызвано нарушениями иммунной системы или неправильным лечением антибактериальными препаратами. Чаще всего страдают дети, но часто это происходит и у взрослых.
Язвенная некротическая стенокардия — заболевание, вызванное условно патогенной флорой полости рта. Заболевание вызвано оральными спирохетами и веретенообразными бактериями Bacillus. Это заболевание обычно развивается, когда организм исчерпывается и ему не хватает протеина. Гигиена полости рта (включая курение и кариес) также является фактором риска.
Язвенная некротическая стенокардия проявляется поверхностными язвами небесной миндалины, покрытой грязно-зеленой бляшкой с неприятным запахом. Часто единственное, на что жалуется пациент — это неприятное ощущение при глотании. Слюноотделение может усиливаться, а также может быть неприятным запахом изо рта.
Флегмоз Ангины — острое гнойное воспаление перимидальных волокон. В качестве осложнения оно возникает через один-три дня после лакунарной или фолликулярной стенокардии. Люди в возрасте от пятнадцати до сорока лет обычно подвержены этому заболеванию, еще реже — до пятнадцати лет — и очень редко страдают дети в возрасте до шести лет.
Аденоидит — воспаление патологически развившегося фарингеального тонзиллита (аденоиды), которое проявляется затруднением дыхания через нос, гнойными выделениями из носа, потерей слуха.
Обычно это встречается у детей, потому что в этом возрасте растет аденоидная ткань. Аденоидит гораздо реже встречается у взрослых. Воспаление обычно распространяется от миндалины до слизистой оболочки среднего и верхнего горла.
Острый ларингит. Это воспаление гортани. Обычно это связано с простудой или инфекционными заболеваниями. Ларингиту способствуют курение и употребление алкоголя, ротовое дыхание, переохлаждение, запыленный воздух и гортанная гипертензия.
Кандидоз горла — заболевание слизистой оболочки рта, вызванное дрожжеподобным грибком Кандидаальбиканы Кандидоз также известен как дрожжевой дерматит или молочница.
Эта проблема обычно развивается у младенцев, но и у пожилых людей, страдающих различными хроническими заболеваниями. Кандидоз гортани также может возникать у взрослых, которые принимают сильные антибиотики в течение длительного периода времени.
Гипертрофия миндалин в небе приводит к увеличению миндалин без воспалительных процессов. Дети чаще всего подвержены этому заболеванию. Вместе с гипертрофированными небесными миндалинами врачи обычно обнаруживают увеличение полипов у детей.
Надгортанник — воспаление надгортанника и окружающих тканей. Это может привести к нарушению проходимости дыхательных путей.
Эпиглоттис может быть результатом бактериальной и вирусной инфекции и повреждения, вызванного прямой травмой и ожогами в горле.
Надгортанник обычно проявляется внезапной лихорадкой, болью при глотании и редко одышкой.
Хронические воспалительные заболевания глотки
Могут быть рассмотрены широко распространенные заболевания, такие как хронический фарингит, хронический тонзиллит и другие.
Хронический фарингит — хроническое воспаление слизистой оболочки горла. Он развивается, когда острое воспаление лечится неправильно и присутствуют неразрешенные этиологические факторы.
Хронический фарингит развивается в большинстве случаев из-за длительного раздражения слизистой оболочки. Такие факторы, как неблагоприятные условия окружающей среды, различные воспаления и другие, повышают риск рецидива хронического фарингита.
Иногда причиной являются инфекционные заболевания, заболевания желудочно-кишечного тракта, гормональные и эндокринные нарушения, употребление алкоголя, а также слишком горячая или холодная пища. Хронические инфекционные заболевания могут также вызывать хронический фарингит.
Хронический тонзиллит — хроническое воспаление небных миндалин. У него есть фазы улучшения и обострения.
Это заболевание часто проявляется низкой, продолжительной температурой тела, а также приводит к функциональным нарушениям вегетативной нервной системы. Она может сопровождаться различными осложнениями: пониженной защитой организма, пневмонией и другими.
Самолечение и отсутствие профилактических мер могут привести к серьезным осложнениям.
Наступление хронического ларингита является результатом длительного воспаления или рецидивирующего острого ларингита. Риск хронического ларингита увеличивается при курении, голосовом напряжении и употреблении алкоголя. Он часто развивается у учителей.
Фаррингомикоз — заболевание слизистой оболочки гортани. Это вызвано условно патогенными грибами. Очень распространенное заболевание, составляет до 40% от общего числа инфекционных заболеваний горла.
болезни поражают все группы населения: взрослых и детей, мужчин и женщин. Часто это заболевание сопровождается грибковыми поражениями других органов полости рта.
Опухоли глотки
Рассматриваются наиболее распространенные факторы риска заболевания раком горла:
- Курят. Табачный дым негативно влияет на клетки слизистой оболочки гортани. Только 10% людей с раком горла не употребляют табак.
- Потребление алкоголя. Алкоголь также отрицательно влияет на клетки слизистой оболочки горла. Около 75% людей с раком горла злоупотребляют алкоголем.
- Плохо подходящие вставные зубы. Они впитывают алкоголь и табак, которые отрицательно влияют на клетки слизистой оболочки глотки.
- Лейкоплакия. Это образования на языке или слизистой оболочке ротовой полости, которые выглядят как беловатые пятна.
- Эритроплазия. Это красноватое образование на слизистой оболочке ротовой полости.
- Вирус папилломы человека — это вирус, вызывающий вирус папилломы. Эти образования могут быть кожными гениталиями.
Опухоли носоглотки. Они могут быть злокачественными и доброкачественными. Мужчины в возрасте 30-50 лет наиболее подвержены риску развития опухолей носоглотки.
Орофарингеальные опухоли. Этот тип рака очень редкий. Наиболее часто встречается у мужчин старше 50 лет, реже — в разном возрасте.
Опухоли гортани. Из всех участков гортани наиболее распространены злокачественные опухоли. Эти опухоли могут быть тесно связаны с опухолями ротоглотки, гортани и исходного пищевода.
Заболевания горла чаще всего вызываются бактериальными, вирусными или грибковыми микробами. Заболевания горла могут быть как симптомами другого процесса, так и самостоятельными симптомами или болезнями.
Ларингит — лечение у взрослых, симптомы, диагностика и рекомендации
Содержание статьи
Ларингит – это воспалительный процесс в области слизистой оболочки гортани и связок, имеющий острое или хроническое течение. Чаще всего воспаление провоцируется вирусными инфекциями, вызывая ощущение сухости, лающий кашель, осиплость голоса. У детей до 5 лет состояние может приводить к ложному крупу, сильному отеку гортани с резким сужением воздухоносных путей и удушьем.
Причины развития
Острые ларингиты обычно развиваются не как самостоятельная патология, а как одно из проявлений различных инфекций. Признаки острого ларингита типичны для ряда вирусных заболеваний:
- грипп;
- коклюш;
- корь;
- аденовирус;
- некоторые другие возбудители ОРВИ.
Иногда ларингиты возникают как проявление скарлатины, дифтерии – микробных инфекций.
Факторы риска для развития острых ларингитов – это переохлаждение как в области шеи, так и системного характера, пыльный воздух, гарь, курение, прием алкоголя, рефлюкс содержимого желудка в пищевод и глотку. Ларингиты чаще возникают при наличии атрофии мышц, изменений в голосовых связках, сухости слизистых, типичных для преклонного возраста.
Выделяют две формы ларингитов:
- катаральный с поражением слизистого и подслизистого слоя, частично мышц гортани;
- флегмонозный с гнойным воспалением в области слизистой, мышц и связочного аппарата гортани, частично с поражением хрящей.
Хронический ларингит обычно является результатом невылеченного острого или развивается на фоне курения, постоянного вдыхания гари, пыли, перегрузок голосового аппарата, на фоне патологий пищеварения, стрессов Источник:
Reveiz L, Cardona AF. Antibiotics for acute laryngitis in adults // Cochrane Database Syst Rev. 2015 May 23;2015(5):CD004783. doi: 10.1002/14651858.CD004783.pub5..
Симптомы
Острый процесс обычно возникает на фоне простуды или других инфекций, наблюдается першение, сухость, ощущение дискомфорта в области шеи, может возникать ощущение инородного предмета, осиплость, каркающий или лающий кашель, боль при глотании, потеря голоса или его осиплость. Иногда ларингит протекает без температуры, хотя в основном типична слабость и невысокая лихорадка. По тому, как выглядит слизистая, врач может определить форму болезни.
По мере прогрессирования болезни кашель становится влажным, отделяется мокрота, голос возвращается. Болезнь проходит примерно через 7-10 дней.
Если возникают симптомы ложного крупа с беспокойством, одышкой, учащением дыхания, хрипами и шумом, немедленно нужно оказать первую помощь, успокоив ребенка, дав подышать влажным воздухом (в ванной с паром или вынести на прохладный воздух) и вызвать неотложку. Если приступ возникает не впервые, потребуется небулайзер для проведения ингаляций с препаратами, которые порекомендует врач.
Приём пульмонолога в наших клиниках
Методы диагностики
Методы лечения
Диагностика
Обычно диагноз ставится на основании жалоб и типичных симптомов, наличия лающего кашля, хрипов, осиплости голоса и указаний на ОРВИ. Кроме того, врач проводит ларингоскопию, осматривая состояние слизистых. Если необходимо, назначают дополнительные анализы – исследования крови, мазки с носоглотки на определение возбудителя Источник:
Е.В. Носуля. Острая респираторно-вирусная инфекция – сложности диагностики и лечения // Медицинский совет, 2013, №3, с.20-26..
Лечение
Основа лечения ларингита у взрослых – создание покоя для воспаленной гортани и симптоматическая терапия. При доказанной микробной природе необходим прием антибиотиков. Для облегчения состояния и уменьшения воспаления рекомендованы ингаляции с различными растворами (разжижающие мокроту, солевые, для увлажнения, с гормонами). Важно обильное питье, постельный режим, легкое питание и достаточный отдых для связок (режим тишины Источник:
А.И. Крюков, Н.Л. Кунельская, С.Г. Романенко, О.Г. Павлихин, О.В. Елисеев, В.С. Яковлев, Д.И. Красникова, Е.В. Лесогорова. Терапия воспалительных заболеваний гортани // Медицинский совет, 2013, №2, с.38-41.).
Профилактика
Основные рекомендации для профилактики ларингитов просты – предотвращение контактов с больными ОРВИ, отказ от крика и громких разговоров, курения и приема алкоголя.
Источники:
- А.И. Крюков, Н.Л. Кунельская, С.Г. Романенко, О.Г. Павлихин, О.В. Елисеев, В.С. Яковлев, Д.И. Красникова, Е.В. Лесогорова. Терапия воспалительных заболеваний гортани // Медицинский совет, 2013, №2, с.38-41.
- Е.В. Носуля. Острая респираторно-вирусная инфекция – сложности диагностики и лечения // Медицинский совет, 2013, №3, с.20-26.
- Reveiz L, Cardona AF. Antibiotics for acute laryngitis in adults // Cochrane Database Syst Rev. 2015 May 23;2015(5):CD004783. doi: 10.1002/14651858.CD004783.pub5.
Не пропустите первые признаки пневмонии
Пневмония или воспаление легких – это заболевание легких преимущественно инфекционного происхождения с поражением концевых участков легких – альвеол и нарушением газообмена на их уровне. Альвеолы заполняются жидкостью или гнойным материалом, вызывая кашель с мокротой, реже кровохарканье, жар, озноб и затрудненное дыхание. Пневмонию могут вызывать различные микроорганизмы, включая бактерии, вирусы и грибы.
Пневмония может варьировать от легкой до угрожающей жизни, наиболее опасное для младенцев и детей младшего возраста, людей старше 65 лет и людей с ослабленной иммунной системой.
Симптомы пневмонии
Признаки и симптомы пневмонии варьируются от легких до тяжелых, в зависимости от таких факторов, как тип микроба, вызывающего инфекцию, возраст и общее состояние здоровья. Легкие признаки и симптомы часто похожи на симптомы простуды или гриппа, но они длятся дольше.
Признаки и симптомы пневмонии могут включать в себя:
- Боль в груди, когда вы дышите или кашляете
- Кашель с мокротой
- Сбивчивое дыхание (одышка) при меньшей нагрузке, разговоре, в покое
- Усталость
- Температура тела ниже нормальной (у взрослых старше 65 лет и людей со слабой иммунной системой)
- Изменение настроения, аппетита, физической активности у пожилых (в сочетании с другими факторами)
- Тошнота, рвота или диарея (в редких случаях)
У новорожденных и младенцев может не быть никаких признаков инфекции. Может быть рвота, лихорадка и кашель, беспокойство, усталость и отсутствие энергии, а также проблемы с дыханием и приемом пищи.
Когда обратиться к врачу
Обратитесь к врачу, если у вас проблемы с дыханием, боль в груди, постоянная лихорадка (38.5 C) или выше, кашель, особенно если вы кашляете с мокротой.
Важно, чтобы обращались к врачу люди из групп риска:
- Взрослые старше 65 лет
- Дети младше 2 лет с признаками и симптомами
- Больные с экзогенной интоксикацией (алкоголь, наркотики)
- Люди с плохим и удовлетврительным состоянием здоровья или ослабленной иммунной системой
- Пациенты с хроническими заболеваниями, особенно в стадии декомпенсации (обструктивный бронхит, сердечная недостаточность, сахарный диабет, цирроз печени)
- Люди, получающие химиотерапию или лекарства, которые подавляют иммунную систему
- Длительно лежащие в постели
Для некоторых пожилых людей и людей с сердечной недостаточностью или хроническими заболеваниями легких пневмония может быстро стать опасным для жизни состоянием.
Причины пневмонии
Пневмонию могут вызвать многие микроорганизмы. Наиболее распространенными являются бактерии и вирусы в воздухе, которым мы дышим, особенно в воздухе помещений. иммунитет человека обычно предотвращает заражение этими микроорганизмами легких. Но иногда эти микробы могут подавить иммунную систему, даже если здоровье в целом хорошее.
Пневмония классифицируется в соответствии с типами микроорганизмов, которые ее вызывают и места возникновения инфекции.
Внебольничная пневмония
Внебольничная пневмония является наиболее распространенным типом пневмонии. Это происходит за пределами больниц или других медицинских учреждений. Это может быть вызвано:
Бактерии: Наиболее распространенной причиной бактериальной пневмонии является пневмококк (лат. Streptococcus pneumoniae). Этот тип пневмонии может возникнуть сам по себе или после того, как вы простудились или заболели гриппом. Может затронуть одну часть (долю) легкого.
Бактериоподобные организмы. Mycoplasma pneumoniae также может вызывать пневмонию. Обычно он вызывает более легкие симптомы, чем другие виды пневмонии. Ходячая пневмония – это неофициальное название для данного типа пневмонии, которая обычно недостаточно серьезна, чтобы требовать постельного режима.
Грибы или плесень: Этот тип пневмонии чаще всего встречается у людей с хроническими проблемами со здоровьем или ослабленной иммунной системой, а также у людей, которые вдыхали большие дозы организмов. Грибки, вызывающие его, могут быть обнаружены в почве или птичьем помете и варьируются в зависимости от географического положения.
Вирусы. Некоторые вирусы, вирус гриппа, герпес-вирусы, аденовирусы вызывающие простуду, могут также вызывать пневмонию. Вирусы являются наиболее распространенной причиной пневмонии у детей младше 5 лет. Вирусная пневмония обычно легкая. Но в некоторых случаях это может стать очень серьезным.
Внутрибольничная пневмония
Некоторые люди заболевают воспалением легких во время пребывания в больнице из-за другой болезни. Больничная пневмония может быть серьезной, потому что бактерии, вызывающие ее, могут быть более устойчивыми к антибиотикам и потому, что люди, которые ее получают, уже больны и ослаблены. Люди, которые находятся на дыхательных аппаратах (ИВЛ), часто используемых в отделениях интенсивной терапии, подвержены более высокому риску этого типа пневмонии.
Пневмония, связанная с медицинским вмешательством
Это бактериальная инфекция, которая встречается у людей, которые находятся в учреждениях длительного ухода или получают лечение в амбулаторных условиях, включая центры диализа почек. Как и внутрибольничная пневмония, может быть вызвана бактериями, которые более устойчивы к антибиотикам.
Аспирационная пневмония
Аспирационная пневмония возникает, когда пациент вдыхает пищу, питье, рвоту или слюну в легкие. Аспирация более вероятна, если что-то нарушает нормальные рвотный или кашлевый рефлексы, например, повреждение мозга, чрезмерное употребление алкоголя или наркотиков.
Факторы риска
Пневмония может повлиять на любого. Но в двух возрастных группах риск повышен:
- Дети 2 лет или младше
- Люди в возрасте 65 лет и старше
Другие факторы риска включают в себя:
- Нахождение в стационаре: повышается риск развития пневмонии, особенно в отделениях интенсивной терапии больниц, особенно при искусственной вентиляции лёгких.
- Хроническое заболевание. Риски заболеть пневмонией повышаются при бронхиальной астме, хронической обструктивной болезни легких (ХОБЛ) или хронических заболеваних сердца, сахарном диабете, циррозе печени.
- Курение. Курение нарушает естественную защиту организма от бактерий и вирусов.
- Ослабленная или подавленная иммунная система. Люди с ВИЧ/СПИДом, перенесшие пересадку органов, болеющие туберкулёзом получающие химиотерапию или длительно принимающие стероиды.
Осложнения при пневмонии
Даже при лечении некоторые люди с пневмонией, особенно в группах высокого риска, могут испытывать осложнения, в том числе:
- Бактерии в кровотоке (бактериемия). Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функции этих органов и дальнейшего прогрессирования заболевания.
- Затрудненное дыхание (одышка). При тяжёлых пневмониях, особенно на фоне хронических заболеваний легких, возникают проблемы с получением достаточного количества кислорода. Может потребоваться госпитализация и использование дыхательного аппарата (ИВЛ) на время лечения.
- Накопление жидкости вокруг легких (плевральный выпот). Пневмония может вызвать накопление жидкости в тонком пространстве между слоями ткани, которые выстилают легкие и грудную полость (плевру).
- Абсцесс легкого. Абсцесс возникает, если в легких образуется гной. Абсцесс обычно лечится антибиотиками. Иногда для удаления гноя требуется операция или дренаж с длинной иглой или трубкой, помещенной в абсцесс.
При подозрение на пневмонию обязательно обращение к врачу!
Не своевременное обращение, самолечение приводят к поздней диагностике, антибиотикорезистентности, различным осложнениям и даже летальному исходу.
| jarpt ica [36.8K] |
Ангина или ангина | Услуги неотложной помощи | Лечение
Царапающее, раздражение, боль в горле — одна из наиболее частых проблем, которые лечат медицинские работники FastMed. В зависимости от причины, боль в горле может быть лишь незначительным недостатком или признаком более серьезного заболевания, например, ангины.
В редких случаях боль в горле может считаться неотложной помощью. Если вы или кто-либо из ваших опекунов испытываете затрудненное дыхание, слюнотечение и значительные затруднения при глотании, немедленно обратитесь в скорую помощь.В противном случае вашу боль в горле можно вылечить в любом FastMed. Мы открыты семь дней в неделю, 365 дней в году, без предварительной записи.
Что вызывает боль в горле или фарингит?
Типичная ангина также известна как фарингит. Это может сопровождаться расчесыванием, затрудненным или болезненным глотанием, отеком миндалин и охриплостью голоса. Это также может быть связано с ломотой в теле, головными болями, лихорадкой, ознобом, насморком, тошнотой и рвотой.
Типичные причины боли в горле:
- Аллергены, такие как пыльца, перхоть домашних животных, пыль или постназальные выделения
- Вирусы, такие как грипп, простуда или мононуклеоз
- Бактериальные инфекции, такие как ангина или инфекция верхних дыхательных путей
Большинство болей в горле вызваны вирусной инфекцией, например, простудой или гриппом.Другие вирусные инфекции, вызывающие боль в горле, включают корь, ветряную оспу, круп и мононуклеоз — инфекционное заболевание, передающееся через слюну.
В случае бактериальной инфекции наиболее вероятными причинами являются стрептококковые бактерии, дифтерия или коклюш — инфекция слизистых оболочек. Другие причины могут включать факторы окружающей среды, такие как аллергены или другие заболевания.
Каковы симптомы боли в горле?
Помимо боли в горле, першения в горле, симптомы боли в горле могут включать затрудненное глотание, жар, охриплость голоса более одной недели, болезненность более недели, боль в ухе, затрудненное открытие рта, сыпь или комок на шее.Эти более серьезные симптомы должны быть оценены врачом скорой помощи больницы.
Симптомы ангины
Стрептококковая ангина имеет многие из тех же симптомов, что и типичная ангина, но в этом случае болезненность вызвана бактериями, называемыми стрептококками. Боль при фарингите часто напоминает боль в горле, вызванную другими заболеваниями, но ангина может привести к серьезным осложнениям.
По этой причине важно, чтобы любая боль в горле, которая длится дольше одного-двух дней, была оценена поставщиком FastMed.Если окажется, что это вызвано стрептококковыми бактериями, может потребоваться курс антибиотиков.
Средства и лечение ангины
Средства от боли в горле и лекарства от боли, вызванной вирусом или факторами окружающей среды, могут включать:
- Прием парацетамола, ибупрофена или напроксена
- Полоскание горла теплой соленой водой (1 чайная ложка соли на большой стакан воды)
- Рассасывание леденцов или леденцов
- Отсос замороженных десертов, например, мороженого
- Использование увлажнителя
Средства и лечение ангины
Обычных средств от ангины недостаточно для лечения ангины или боли, вызванной бактериями.Если ваш поставщик FastMed определит, что ваша ангина вызвана стрептококком или другими бактериями, вам, скорее всего, будут прописаны антибиотики. Обязательно продолжайте полный курс антибиотиков, даже если через несколько дней вы почувствуете себя лучше. Это предотвратит возвращение бактерий, а также развитие устойчивых к лекарствам бактерий — растущей во всем мире проблемы.
Когда обращаться за медицинской помощью при ангине или фарингите
В целом, если боль в горле длится дольше одного-двух дней или сопровождается другими симптомами, такими как боль в суставах, затрудненное дыхание, боль в животе, сыпь или лихорадка, вам следует обратиться за медицинской помощью в ближайший к вам филиал FastMed.
FastMed гордится быстрым, эффективным и экономичным лечением ангины по многим причинам. Наша команда высококвалифицированных медицинских специалистов, представленная во всех клиниках FastMed, готова вас обслужить. Мы можем оценить вашу боль в горле и другие симптомы и подобрать лечение, соответствующее вашему состоянию, или даже предоставить лекарства на месте, если они доступны.
Все отделения FastMed открыты 365 дней в году с расширенным графиком работы. Если вы испытываете боль в горле, посетите ближайший к вам FastMed, чтобы получить удобную, профессиональную и доступную помощь без предварительной записи.
* Содержимое, представленное на этой странице, не предназначено для диагностики проблем со здоровьем или замены профессиональной медицинской помощи.
Болезнь Стилла у взрослых — NORD (Национальная организация по редким заболеваниям)
Симптомы, прогрессирование и тяжесть AOSD сильно различаются от одного человека к другому, но были идентифицированы три основных модели:
Монофазная модель: пациенты с у монофазных АОСД есть единичный эпизод симптомов, который обычно длится от нескольких недель до месяцев, но обычно менее года.
Полифазный (прерывистый) образец: у пациентов с полифазным АОСН развивается более одного эпизода симптомов. У больных между эпизодами симптомы обычно отсутствуют от нескольких недель до нескольких лет. Как правило, последующие эпизоды менее тяжелы и короче по продолжительности по сравнению с первоначальным.
Хроническая картина: пациенты с хроническим АОСН имеют стойкие симптомы с течением времени.
У большинства людей с АОСН развивается комбинация симптомов, обычно связанных с системным воспалительным заболеванием.К ним относятся резкая лихорадка, кожная сыпь, мышечная боль (миалгия), боль в суставах (артралгия) и воспаление (артрит). Температура, наблюдаемая при AOSD, обычно превышает 102,2 ° F (39 ° C). У некоторых пациентов скачки температуры возникают один или два раза в день, обычно ближе к вечеру или ранним вечером. Сыпь при AOSD, которая обычно, но не всегда появляется во время приступа лихорадки, бывает розового или лососевого цвета. В основном это поражает грудь и бедра, но также может поражать руки, ноги и лицо. Это может быть или не быть зудящим (зудящим) и имеет тенденцию быстро исчезать (мимолетное).Пораженные суставы могут опухать, сковывать и воспаляться. Чаще всего поражаются колени, запястья, лодыжки и бедра. Боль в мышцах и суставах может быть интенсивной и часто усиливается во время приступа лихорадки. Если AOSD не лечить, хроническое воспаление суставов может потенциально привести к разрушению пораженных суставов. Хроническое воспаление суставов, приводящее к этим осложнениям, чаще встречается при хроническом АОСН и потенциально может вызывать долгосрочные, тяжелые и приводящие к инвалидности осложнения. Другие симптомы, которые можно увидеть при AOSD, включают боль в горле, боль в животе, тошноту, потерю аппетита (анорексию), потерю веса и увеличение селезенки (спленомегалия), печени (гепатомегалия) и лимфатических узлов (лимфаденопатия).
Реже АОСД может вызывать воспаление внутренних органов. У некоторых пациентов тонкая мешкообразная оболочка, окружающая сердце (перикард) или сердечную мышцу (миокард), может воспаляться (перикардит или миокардит соответственно). Мембрана, выстилающая легкие, также может воспаляться (плеврит) и вызывать скопление жидкости вокруг легких (плевральный выпот). Поражение сердца и легких может вызвать затрудненное дыхание и боль в груди, но у большинства пациентов оно обычно недостаточно серьезное, чтобы быть очевидным, и часто обнаруживается только при визуализации.Другим редким, но потенциально опасным осложнением АОСД является синдром активации макрофагов (MAS), также называемый вторичным гемофагоцитарным лимфогистиоцитозом (HLH), состояние, характеризующееся сверхактивной и аномальной реакцией иммунной системы (для получения дополнительной информации об этом расстройстве выберите HLH) в качестве поискового запроса в базе данных редких заболеваний).
Может ли боль в горле быть вызвана кислотным рефлюксом?
У вас был кашель, першение в горле, зуд в горле или хриплый голос, который не проходит, несмотря на то, что вы не простужены или плохо себя чувствуете? Избыток слизи заставляет вас откашливаться так часто, что это раздражает, а иногда и неловко? Многие, кто страдает этими симптомами, получают лечение у врачей и врачей неотложной помощи с помощью лекарств от аллергии, назальных спреев, противоотечных средств и даже антибиотиков.Несмотря на это, симптомы не проходят. Часто эти симптомы вызваны не аллергией, инфекцией носовых пазух или простудой, а ларингофарингеальным рефлюксом (LPR). LPR, также называемый рефлюксом дыхательных путей, рефлюкс-ларингитом или атипичным рефлюксом, является одним из самых распространенных заболеваний 21 века. В отличие от гастроэзофагеальной рефлюксной болезни (ГЭРБ), которая в первую очередь поражает пищевод, LPR влияет на гортань и глотку — вашу систему голосового управления. Лиссетт Жиро, доктор медицины, дает представление об этом широко распространенном заболевании и отвечает на распространенные вопросы.
Что вызывает LPR?
Принято считать, что это состояние вызвано оттоком кислоты или желчи. Симптомы ГЭРБ, такие как изжога, не типичны для этого состояния, но могут появляться. Наиболее частыми симптомами LPR являются охриплость, боль в горле, избыток слизи в горле, постоянный кашель, симптомы астмы (хрипы, стеснение в груди и затрудненное дыхание), постназальный подтек, ощущение комка в горле, затруднения при глотании , и боль в ушах.Однако у каждого человека LPR проявляется по-разному.
Когда мне следует обратиться к врачу?
Если у вас болит горло, болезненное глотание, кашель, затрудненное глотание или охриплость голоса в течение 10-14 дней, вам следует обратиться за медицинской помощью, желательно к ЛОРу.
Как лечить LPR?
Лечение будет зависеть от тяжести симптомов. Это может быть так же просто, как внесение изменений в свой рацион, например, отказ от острой пищи, помидоров, шоколада, кофеина, цитрусовых напитков или продуктов, а также алкоголя.
Другие решения включают:
- Избегайте обильных приемов пищи
- Прием пищи за три часа до сна
- Подъем головы на восемь дюймов во время сна
- Отказ от курения
- Похудение при избыточном весе
Ваш врач может также порекомендовать лекарство для уменьшения выработки кислоты в желудке, такое как Зантак или Пепцид, на несколько недель или дольше. Если изменение диеты и образа жизни не помогло, могут быть рекомендованы более сильные лекарства.
Нужны ли мне какие-либо тесты, такие как компьютерная томография, рентген или МРТ, для диагностики LPR?
Диагноз LPR в основном основывается на симптомах и офисной процедуре, называемой гибкой ларингоскопией — эндоскопическом исследовании голосового аппарата и горла, выполняемом ЛОРом, и реакции на лечение. В некоторых случаях может быть рекомендовано верхнее эндоскопическое обследование для оценки желудка и пищевода на предмет воспаления, язв или каких-либо аномальных поражений. Более сложные тесты, такие как определение pH и манометрия пищевода, рекомендуются реже и обычно выполняются в сложных случаях.
Какие осложнения возникают при невылеченном LPR?
Если не лечить LPR, у пациентов могут возникнуть поражения голосовых связок, такие как полипы или гранулемы, хронический ларингит или астма.
Если вы или ваш близкий человек страдаете от вышеуказанных симптомов, посетите ЛОР-врача, который будет готов провести полное обследование и определить, есть ли у вас LPR, и порекомендовать лечение.
Что коронавирус делает с телом?
В результате некоторые пациенты могут пострадать не только от вируса, но и от их собственной иммунной системы, стремящейся бороться с инфекцией.
Специалисты еще не подтвердили, может ли вирус повлиять на мозг. Но ученые, изучающие атипичную пневмонию, сообщили о некоторых доказательствах того, что вирус атипичной пневмонии может проникать в мозг некоторых пациентов. Учитывая сходство между SARS и Covid-19, инфекцией, вызванной новым коронавирусом, в статье, опубликованной в прошлом месяце в Журнале медицинской вирусологии, утверждается, что не следует исключать возможность того, что новый коронавирус может заразить некоторые нервные клетки. .
Почему некоторые люди сильно болеют, а большинство — нет?
Около 80 процентов людей, инфицированных новым коронавирусом, имеют относительно легкие симптомы.Но около 20 процентов людей заболевают более серьезно, и примерно у 2 процентов пациентов в Китае, где было больше всего случаев заболевания, болезнь закончилась смертельным исходом.
Болезнь может серьезно повредить взрослым людям любого возраста. Согласно отчету о первых зарегистрированных случаях в Соединенных Штатах, у молодых, ранее здоровых взрослых могут развиться серьезные симптомы, которые могут потребовать искусственной вентиляции легких и других средств жизнеобеспечения. У этих пациентов может быть больше шансов на выживание. Пожилые, более слабые люди или люди с основными проблемами со здоровьем, такими как диабет или другое хроническое заболевание, сталкиваются с большей вероятностью смерти от вируса.
В Китае д-р Сяо провел патологическое обследование двух человек, которые попали в больницу в Ухане в январе по другой причине — им потребовалась операция по поводу рака легких на ранней стадии — но чьи записи позже показали, что у них также была коронавирусная инфекция, которую в то время больница не узнала. По его словам, ни у одного из пациентов рак легких не был настолько развит, чтобы убить их.
Одна из этих пациенток, 84-летняя женщина с диабетом, умерла от пневмонии, вызванной коронавирусом, Dr.Сяо сказал, что записи показали.
Другой пациент, 73-летний мужчина, был несколько более здоровым, у него в анамнезе была гипертония, которую он хорошо лечил в течение 20 лет. Доктор Сяо сказал, что мужчине была проведена успешная операция по удалению опухоли легкого, он был выписан и через девять дней вернулся в больницу из-за высокой температуры и кашля, которые были определены как коронавирус.
Устал от усталости и усталости
Лабораторное исследование железистой лихорадки может не потребоваться, если клинические особенности пациента позволяют поставить диагноз.Тем не менее, тестирование рекомендуется, если клиническая картина неясна или неправильный диагноз потенциально может иметь место. вызвать значительную заболеваемость. Беременным женщинам и людям с ослабленным иммунитетом всегда следует иметь лабораторию. запрошенные исследования в связи с последствиями пропущенного диагноза острого ВИЧ, токсоплазмоза или цитомегаловирусной инфекции являются более значительными и могут привести к неблагоприятным исходам для плода и повышению заболеваемости и смертности.
Когда показано тестирование, рекомендуются следующие тесты: полный анализ крови (FBC) и тест на гетерофильные антитела с последующим анализом. серологией, если диагноз остается неясным.Посев на вирус для диагностики не проводится. (См. ниже для конкретных рекомендаций по тестированию у детей, пожилых людей, беременных женщин и людей с ослабленным иммунитетом).
Начать с общего анализа крови и теста на гетерофильные антитела
Общий анализ крови в сочетании с результатами клинического обследования может указывать на железистую лихорадку.
Количество лейкоцитов у человека с железистой лихорадкой составляет в среднем 12-18 x 10 9 / л, при более чем 50% составляют мононуклеарные лимфоциты. 1,6 Атипичные лимфоциты появляются в первую неделю симптоматического заболевания, увеличится до более чем 20% общего количества лейкоцитов на второй неделе, а затем снизится в течение нескольких недель. Мазок крови с атипичными лимфоцитами не менее 10% у человека с симптомами имеет чувствительность 75% и специфичность. 92% для диагностики инфекционного мононуклеоза, хотя не обязательно инфицирования ВЭБ. 1,7 Дифференциал Диагностика атипичного лимфоцитоза включает острые вирусные инфекции, токсоплазмоз и реакции гиперчувствительности к лекарствам.
Железистая лихорадка маловероятна у пациентов с нормальным или пониженным общим количеством лейкоцитов и лимфоцитов, но пациенты те, кто проходит тестирование в течение одной недели после появления симптомов, с меньшей вероятностью имеют повышенный атипичный лимфоцитоз.
Тесты на гетерофильные антитела используются для подтверждения того, что железистая лихорадка вызвана острой инфекцией ВЭБ и таким образом, чтобы исключить другие причины повышенного количества атипичных лимфоцитов.
Гетерофильные антитела представляют собой группу антител иммуноглобулина M (IgM), индуцированных острой инфекцией ВЭБ, которые реагируют на антигены эритроцитов других видов.Гетерофильные антитела присутствуют на клинически значимых уровнях у время появления симптомов и пика между двумя и пятью неделями позже. Определяемые уровни гетерофильных антител могут сохраняться. у человека с железистой лихорадкой на срок до одного года.
Присутствие гетерофильных антител у подростка или молодого взрослого с симптомами имеет чувствительность приблизительно 90% и почти 100% специфичность для железистой лихорадки. 3 Однако ложноотрицательные результаты появляются у 25% людей на ранней стадии в ходе болезни (e.грамм. в первую неделю). 1 У пациентов может наблюдаться 2–3% ложноположительных результатов. с ВИЧ-инфекцией, краснухой, системной красной волчанкой и лейкемией, а также пожилым людям или беременным женщинам.
Гетерофильные тесты могут быть указаны в бланках лабораторных запросов как Моноспот, гетерофильные антитела, инфекционный мононуклеоз. экран или Пол-Баннелл.
Мазки из горла на фарингит следует брать, если есть сомнения в дифференцировке железистой лихорадка от стрептококкового фарингита.Практикующие должны учитывать заболеваемость ревматической лихорадкой в их области, и вероятность неблагоприятных последствий пропущенного диагноза стрептококкового фарингита. Новозеландская боль В рекомендациях из горла указано, что порог для мазка из горла должен быть ниже у пациентов с симптомами, у которых есть следующие особенности: 5
- Маори или тихоокеанская национальность
- Возраст от 3 до 45 лет (с наибольшей дотестовой вероятностью положительного результата в возрастной группе от 3 до 14 лет)
- Проживание в нижних социально-экономических районах Северного острова
- Ревматическая лихорадка в анамнезе
Однако положительный результат мазка из горла на стрептококк не указывает на наличие активной инфекции. или бессимптомное носительство, и в этом случае железистая лихорадка все еще возможна.Примерно 30% людей с первичной железистой лихорадка будет иметь бессимптомное носительство стрептококка. 1
Функциональные пробы печени обычно не рекомендуются в качестве диагностического теста при железистой лихорадке. Тесты ненормальны в более более 80% людей с железистой лихорадкой, но острая печеночная недостаточность, связанная с ВЭБ, встречается очень редко. 8 Кроме того, отклонения в тестах печени можно ожидать при всех формах инфекционного мононуклеоза и многих других заболеваниях.
Тесты печени следует рассмотреть у пациентов с желтухой или значительной гепатомегалией. 2 Если измерять, Уровни аспартаттрансаминазы (AST) и аланинтрансаминазы (ALT) более чем в десять раз превышают верхний предел нормы. эта железистая лихорадка маловероятна, и следует учитывать острый вирусный гепатит. 7 Нормальные тесты печени не исключить железистую лихорадку.
Если диагноз остается неясным, рекомендуется серологическое исследование
Если первоначальные тесты FBC и гетерофилов не указывают на железистую лихорадку, может потребоваться специфическая серология на ВЭБ.В качестве альтернативы, Анализы FBC и гетерофилов могут быть повторены через семь дней с последующим проведением серологического анализа на ВЭБ, если результаты неубедительны. 9
Серологические тестыВЭБ позволяют поставить диагноз в зависимости от стадии. Большинство населения является серопозитивным, поэтому идентификация первичная инфекция важна. Тесты измеряют активность трех видов антител: антигена вирусного капсида (VCA). Антитела IgM и VCA IgG и антитела против ядерного антигена EB (EBNA).
VCA IgM-антитела обычно присутствуют на клинических уровнях с самого начала симптомов железистой лихорадки и сохраняются. за два-четыре месяца до снижения (рис. 1). 3 Антитела VCA IgG появляются позже, чем антитела VCA IgM но упорствовать гораздо дольше, часто на всю жизнь. 3 антитела EBNA появляются через шесть-двенадцать недель после появляются симптомы, а также сохраняются на всю жизнь. 3
Отсутствие антител к EBNA указывает на то, что у человека ранее не было инфекции, вызванной железистой лихорадкой. VCA IgM и Затем антитела VCA IgG могут указывать на текущую инфекцию. Тест авидности на антитела VCA IgG дает указание времени с момента заражения — низкая авидность указывает на недавнее заражение, а высокая авидность более шести-восьми недель с момента острой инфекции.
Наличие антител к EBNA указывает на предыдущую инфекцию EBV. У человека без иммунодефицита это исключает острую Инфекция ВЭБ как объяснение текущих симптомов. В этом случае следует пересмотреть первоначальный диагноз и другие потенциальные причины инфекционного мононуклеоза исследованы.
Тестирование у пожилых людей, детей и людей с ослабленным иммунитетом или беременных
Специфическая серология EBV и FBC рекомендуются в качестве тестов первой линии для беременных женщин, людей с ослабленным иммунитетом, дети и пожилые люди.Тесты на гетерофильные антитела не нужны (и не используются у детей).
Людям с ослабленным иммунитетом и беременным женщинам следует сдать специальные серологические тесты на ВЭБ. Это необходимо уверенно исключить другие формы инфекционного мононуклеоза, так как они связаны с неблагоприятными исходами для плода. 1 Дано риски, связанные с первичным цитомегаловирусом и токсоплазмозом во время беременности, и риск передачи от матери ребенку ВИЧ, окончательное тестирование на другие причины инфекционного мононуклеоза (т.е. тесты на цитомегаловирус, токсоплазмоз и ВИЧ) также показан беременным женщинам с инфекционным мононуклеозом. 1
Детям и пожилым людям требуется серологическое тестирование, потому что тесты на гетерофильные антитела менее точны за пределами возраст от 12 до 25 лет. Тесты на гетерофильные антитела могут быть ложноотрицательными у 50-75% детей и старше. взрослые могут оставаться реактивными после перенесенной инфекции или быть ложноположительными. 1
Вы думаете, что у вас COVID-19.Что вы должны сделать?
Если вы думаете, что у вас COVID-19, изолируйте себя дома и займитесь своими симптомами. Обратитесь к врачу за помощью, если ваши симптомы ухудшатся. Фото: Getty Images. Черезмесяцев после вспышки коронавируса, вызывающего COVID-19, было зарегистрировано множество симптомов.
В их числе:
- Лихорадка или озноб
- Кашель
- Одышка или затрудненное дыхание
- Усталость
- Боли в мышцах или теле
- Головная боль
- Новая потеря вкуса или запаха
- Боль в горле
- Заложенность или насморк
- Тошнота или рвота
- Диарея
Если у вас наблюдаются эти симптомы и вы подозреваете, что у вас COVID-19, оставайтесь дома и изолируйте себя от других, за исключением случаев получения медицинской помощи.Отдыхайте, избегайте обезвоживания и принимайте безрецептурные лекарства, которые помогут вам чувствовать себя лучше.
UCHealth разработало инструмент, который помогает определить, как долго следует изолироваться или находиться в карантине после заражения или положительного результата теста на COVID-19. Щелкните здесь для английской версии и здесь для испанской версии.
Чтобы узнать больше о тестировании через UCHealth, щелкните здесь. Чтобы найти сайты тестирования сообщества по всему Колорадо, щелкните здесь. Чтобы запланировать виртуальную неотложную медицинскую помощь, щелкните здесь.Чтобы запланировать виртуальное посещение, щелкните здесь.
Вам следует обратиться за медицинской помощью, если у вас или у кого-то появляются какие-либо из этих признаков:
- Проблемы с дыханием
- Постоянная боль или давление в груди
- Новая путаница
- Неспособность просыпаться или бодрствовать
- Голубоватые губы или лицо
Вы можете позвонить в службу 911 или заранее позвонить в больницу, чтобы уведомить учреждение о том, что вы обращаетесь за помощью для кого-то, у кого есть или может быть COVID-19.
Доктор Дэвид Штайнбрунер, главный врач Центральной больницы Мемориала UCHealth, говорит, что 80% людей, инфицированных коронавирусом, также известным как COVID-19, будут страдать от легкой до умеренной формы болезни.
Учитывая рост числа людей, у которых положительный результат теста на COVID-19, и количество госпитализаций по всей стране, Штайнбрунер сказал: «Вы, вероятно, захотите серьезно подумать сейчас, прежде чем заболеть, о том, чтобы убедиться, что у вас есть лекарства и то, что вам может понадобиться, и имейте это в наличии.”
По данным Центров по контролю и профилактике заболеваний, если у вас есть симптомы COVID-19 или подтвержденный положительный результат:
- По возможности оставайтесь в отдельной комнате и подальше от других людей и домашних животных в вашем доме. По возможности следует использовать отдельный санузел. Если вам нужно находиться рядом с другими людьми или животными в доме или за его пределами, наденьте маску.
- Сообщите своим близким, что они могли заразиться COVID-19. Зараженный человек может передать COVID-19 за 48 часов (или 2 дня) до того, как у человека появятся какие-либо симптомы или положительный результат теста.Сообщая вашим близким знакомым, что они были разоблачены, вы помогаете защитить всех.
- Используйте этот инструмент, чтобы определить, как долго вы должны изолировать или помещать в карантин. Щелкните здесь для английской версии и здесь для испанской версии.
Чтобы узнать обо всех обновлениях и статьях о новом коронавирусе, посетите сайт uchealth.org/covid19
Штайнбрунер сказал, что люди, которые не тяжело больны, могут принести пользу обществу, если они останутся дома и не разделят болезнь даже с одним дополнительным человеком.
«Не существует доказанного лечения этого заболевания, кроме лечения симптомов, но медицинское сообщество в настоящее время работает над лечением наиболее сильно пострадавших», — сказал он.
Если вы не очень больны, избегайте личного посещения врача или отделения неотложной помощи, это поможет поставщикам медицинских услуг сохранить ресурсы, необходимые для оказания помощи тяжелобольным пациентам и тем, у кого уже есть заболевания, которые еще больше усугубляют вирус сказал.
Штайнбрунер рекомендует, если у вас кашель, боль в горле, головная боль и жар, вам следует оставаться дома и лечить болезнь, как если бы вы болели гриппом.Убедитесь, что у вас есть лекарства, которыми вы обычно лечитесь дома. Для предотвращения распространения:
- При кашле или чихании прикрывайте рот и нос салфеткой.
- Утилизируйте использованные салфетки в мусорном ведре с покрытием.
- Вымойте руки водой с мылом в течение 20 секунд или дезинфицирующим средством для рук, содержащим не менее 70% спирта.
- Надеть маску.
Если вы не уверены, стоит ли вам посетить врача, один из лучших способов выяснить это, не выходя из дома, — это назначить телефонный звонок или визит в виртуальную службу неотложной помощи поставщику медицинских услуг.
«Это действительно возможность, что впервые в Америке мы видим, как люди используют свои телефоны и планшеты, чтобы обратиться к врачу», — сказал Штайнбрунер. «В случае ограничения распространения этого нового коронавируса это помогает двумя способами: помогает сберечь ресурсы больниц и предотвращает распространение инфекции в больницы и клиники. И это позволяет людям получать обратную связь от поставщика в режиме реального времени, не выходя из собственного дома, чтобы они могли взять на себя ответственность за свое здоровье.’’
Штайнбрунер также рекомендует, чтобы больные люди заходили на веб-сайт CDC и выполняли все шаги по уходу за собой дома.
Поскольку число случаев коронавируса растет, а сезон гриппа приближается, важно сделать прививку от гриппа. Также важно, чтобы взрослые и дети были в курсе всех своих вакцин, включая MMR, Tdap и гепатит A. Чтобы запланировать визит к лечащему врачу, нажмите здесь.
Вот некоторые дополнительные рекомендации CDC:Оставайтесь дома : Люди, которые легко болеют COVID-19, могут изолироваться дома во время болезни.Вам следует ограничить деятельность вне дома, за исключением получения медицинской помощи. Узнайте больше о том, когда и как долго изолировать или помещать в карантин в зависимости от вашего сценария.
Прикрывайте рот и нос, когда кашляете или чихаете, чтобы микробы не распространялись. Фото: Getty Images.Прикрывайте рот и нос, если вы больны: Если у вас есть маска для лица, вы должны ее носить или иным образом прикрывать рот и нос, если вам приходится делить комнату или транспортное средство с другими людьми или когда вы входите в офис врача .
Избегайте общественных мест: Не ходите на работу, в школу или в общественные места.
Избегайте общественного транспорта : По возможности не пользуйтесь общественным транспортом, услугами совместного использования или такси, чтобы не передать вирус кому-либо еще.
Отделите себя от других людей и животных в своем доме: Держитесь подальше от других. Насколько это возможно, вы должны оставаться в отдельной комнате и подальше от других людей в вашем доме. Также вам следует использовать отдельную ванную комнату, если таковая имеется.
Ограничьте контакт с домашними животными: Вам следует ограничить контакт с домашними и другими животными, пока вы больны COVID-19, как и с другими людьми. Хотя не поступало сообщений о том, что домашние животные или другие животные заболевают COVID-19, тем не менее рекомендуется, чтобы люди, заболевшие COVID-19, ограничивали контакты с животными до тех пор, пока не станет известна дополнительная информация.
Позвоните заранее перед визитом к врачу: Если у вас назначена медицинская встреча, позвоните заранее в офис вашего поставщика и сообщите им, что у вас может быть COVID-19.Это поможет офису вашего поставщика медицинских услуг принять меры, чтобы уберечь других людей от заражения или заражения.
Типы, признаки, этапы и методы лечения
Взрослые лимфомы Ходжкина — это заболевание, при котором злокачественные (раковые) клетки образуются в лимфатической системе.Лимфома Ходжкина у взрослых — это тип рака, который развивается в лимфатической системе.Лимфатическая система является частью иммунной системы. Это помогает защитить организм от инфекций и болезней.
Лимфатическая система состоит из следующих элементов:
- Лимфа: Бесцветная водянистая жидкость, которая движется по лимфатическим сосудам и переносит Т- и В-лимфоциты. Лимфоциты — это разновидность лейкоцитов.
- Лимфатические сосуды: сеть тонких трубок, которые собирают лимфу из разных частей тела и возвращают ее в кровоток.
- Лимфатические узлы: небольшие структуры в форме бобов, которые фильтруют лимфу и хранят лейкоциты, помогающие бороться с инфекциями и болезнями.Лимфатические узлы расположены вдоль сети лимфатических сосудов по всему телу. Группы лимфатических узлов находятся в средостении (область между легкими), шее, подмышками, животе, тазу и паху. Лимфома Ходжкина чаще всего формируется в лимфатических узлах над диафрагмой и часто в лимфатических узлах средостения.
- Селезенка: орган, вырабатывающий лимфоциты, хранящий эритроциты и лимфоциты, фильтрующий кровь и разрушающий старые клетки крови. Селезенка находится на левой стороне живота возле живота.
- Тимус: орган, в котором созревают и размножаются Т-лимфоциты. Тимус находится в груди за грудиной.
- Костный мозг: Мягкая губчатая ткань в центре определенных костей, таких как бедренная кость и грудина. Лейкоциты, эритроциты и тромбоциты производятся в костном мозге.
- Миндалины: два небольших образования лимфатической ткани в задней части глотки. С каждой стороны горла расположены миндалины. Лимфома Ходжкина у взрослых редко образуется в миндалинах.
Лимфатическая ткань также находится в других частях тела, таких как слизистая оболочка пищеварительного тракта, бронхов и кожи.
Существует два основных типа лимфомы: лимфома Ходжкина и неходжкинская лимфома. Это краткое описание лечения лимфомы Ходжкина у взрослых, в том числе во время беременности.
Существует два основных типа лимфомы Ходжкина: классическая и с преобладанием узловых лимфоцитов.Большинство лимфом Ходжкина относятся к классическому типу.Когда образец ткани лимфатического узла рассматривается под микроскопом, можно увидеть раковые клетки лимфомы Ходжкина, называемые клетками Рида-Штернберга. Классический тип подразделяется на следующие четыре подтипа:
- Узловая склерозирующая лимфома Ходжкина.
- Смешанная клеточная лимфома Ходжкина.
- Истощение лимфоцитов Лимфома Ходжкина.
- Классическая лимфома Ходжкина с высоким содержанием лимфоцитов.
Узловая лимфома Ходжкина с преобладанием лимфоцитов встречается редко и имеет тенденцию к более медленному росту, чем классическая лимфома Ходжкина.Узловая лимфома Ходжкина с преобладанием лимфоцитов часто возникает в виде увеличенного лимфатического узла в области шеи, груди, подмышек или паха. У большинства людей на момент постановки диагноза отсутствуют какие-либо другие признаки или симптомы рака. Лечение часто отличается от классической лимфомы Ходжкина.
Возраст, мужской пол, перенесенная инфекция Эпштейна-Барра и наличие в семейном анамнезе лимфомы Ходжкина могут увеличить риск развития лимфомы Ходжкина у взрослых.Все, что увеличивает риск заболевания, называется фактором риска.Наличие фактора риска не означает, что вы заболеете раком; отсутствие факторов риска не означает, что вы не заболеете раком. Поговорите со своим врачом, если вы считаете, что подвергаетесь риску. Факторы риска развития лимфомы Ходжкина у взрослых включают следующее:
- Возраст . Лимфома Ходжкина чаще всего встречается в раннем взрослом возрасте (возраст 20–39 лет) и в позднем взрослом возрасте (возраст 65 лет и старше).
- Быть мужчиной . Риск взрослой лимфомы Ходжкина у мужчин несколько выше, чем у женщин.
- Прошлый Вирус Эпштейна-Барра Инфекция . Заражение вирусом Эпштейна-Барра в подростковом или раннем детстве увеличивает риск лимфомы Ходжкина.
- A Семейная история лимфомы Ходжкина . Наличие родителя, брата или сестры с лимфомой Ходжкина увеличивает риск развития лимфомы Ходжкина.
Эти и другие признаки и симптомы могут быть вызваны лимфомой Ходжкина у взрослых или другими заболеваниями. Проконсультируйтесь с врачом, если у вас есть какие-либо из следующих симптомов, которые не проходят:
- Безболезненное увеличение лимфатических узлов в области шеи, подмышек или паха.
- Повышенная температура по неизвестной причине.
- Мокрый ночной пот.
- Похудание по неизвестной причине за последние 6 месяцев.
- Кожный зуд, особенно после купания или употребления алкоголя.
- Чувство сильной усталости.
Лихорадка по неизвестной причине, потеря веса по неизвестной причине и сильная ночная потливость называются симптомами B. Симптомы B являются важной частью определения стадии лимфомы Ходжкина и понимания шансов пациента на выздоровление.
Тесты, которые исследуют лимфатическую систему и другие части тела, используются для диагностики и определения стадии лимфомы Ходжкина у взрослых.Результаты анализов и процедур, представленных ниже, также помогают принять решение о лечении.
Эти тесты могут включать:
- Физический осмотр и здоровье История болезни : Осмотр тела для проверки общих признаков здоровья, включая проверку на признаки болезни, такие как опухоли или что-либо еще, что кажется необычным. Также будет записан анамнез здоровья пациента, включая лихорадку, ночную потливость и потерю веса, перенесенные болезни и лечение.
- Общий анализ крови (CBC) : процедура, при которой берется образец крови и проверяется на следующее:
- Количество эритроцитов, лейкоцитов и тромбоцитов.
- Количество гемоглобина (белка, переносящего кислород) в красных кровяных тельцах.
- Часть образца, состоящая из эритроцитов.
- Исследования биохимии крови : процедура, при которой образец крови проверяется для измерения количества определенных веществ, попадающих в кровь органами и тканями организма. Необычное (большее или меньшее, чем обычно) количество вещества может быть признаком болезни.
- LDH test : процедура, при которой образец крови проверяется для измерения количества лактатдегидрогеназы (ЛДГ).Повышенное количество ЛДГ в крови может быть признаком повреждения тканей, лимфомы или других заболеваний.
- Гепатит B и гепатит C тест : процедура, при которой образец крови проверяется для измерения количества специфичных для вируса гепатита B антигенов и / или антител и количества специфичных для вируса гепатита C антитела. Эти антигены или антитела называются маркерами. Различные маркеры или комбинации маркеров используются, чтобы определить, есть ли у пациента инфекция гепатита B или C, перенесла ли он предшествующую инфекцию или вакцинацию или подвержен ли он инфекции.Информация о том, есть ли у пациента гепатит В или С, может помочь в планировании лечения.
- Тест на ВИЧ : Тест для измерения уровня антител к вирусу иммунодефицита человека (ВИЧ) в образце крови. Антитела вырабатываются организмом, когда в него вторгается инородное вещество. Высокий уровень антител к ВИЧ может означать, что организм инфицирован ВИЧ. Информация о том, есть ли у пациента ВИЧ, может помочь в планировании лечения.
- Скорость оседания : процедура, при которой берется образец крови и проверяется скорость, с которой эритроциты оседают на дно пробирки.Скорость оседания — это мера того, сколько воспалений в организме. Скорость оседания выше нормы может быть признаком лимфомы или другого заболевания. Также называется скоростью оседания эритроцитов, скоростью седиментации или СОЭ.
- ПЭТ-КТ-сканирование : процедура, объединяющая изображения позитронно-эмиссионной томографии (ПЭТ) и компьютерной томографии (КТ). Сканирование ПЭТ и КТ выполняется одновременно на одной машине. Изображения с обоих сканированных изображений объединены, чтобы получить более детальную картину, чем любой тест по отдельности.ПЭТ-КТ-сканирование может использоваться для диагностики заболевания, такого как рак, определения стадии, планирования лечения или выяснения эффективности лечения.
- Компьютерная томография (компьютерная томография) : процедура, которая создает серию подробных снимков областей внутри тела, таких как шея, грудь, живот, таз и лимфатические узлы, снятых под разными углами. Снимки сделаны компьютером, подключенным к рентгеновскому аппарату. Краситель можно ввести в вену или проглотить, чтобы органы или ткани были видны более четко.Эта процедура также называется компьютерной томографией, компьютерной томографией или компьютерной аксиальной томографией. Если сканирование ПЭТ-КТ недоступно, можно сделать только компьютерную томографию.
- ПЭТ-сканирование (сканирование позитронно-эмиссионной томографии) : ПЭТ-сканирование — это процедура для обнаружения злокачественных опухолевых клеток в организме. В вену вводят небольшое количество радиоактивной глюкозы (сахара). Сканер ПЭТ вращается вокруг тела и делает снимок того, где глюкоза используется в организме. Клетки злокачественных опухолей отображаются на изображении ярче, потому что они более активны и потребляют больше глюкозы, чем нормальные клетки.
- Биопсия лимфатического узла : удаление всего или части лимфатического узла. Патолог рассматривает ткань под микроскопом, чтобы найти раковые клетки, называемые клетками Рида-Штернберга. Клетки Рида-Штернберга часто встречаются при классической лимфоме Ходжкина.
- Может быть сделан один из следующих типов биопсии:
- Эксцизионная биопсия : удаление всего лимфатического узла.
- Послеоперационная биопсия : Удаление части лимфатического узла.
- Центральная биопсия : Удаление ткани из лимфатического узла с помощью широкой иглы.
- Другие области тела, такие как печень, легкие, кости, костный мозг и мозг, также могут иметь образец ткани, взятый и проверенный патологом на наличие признаков рака.
Следующий тест может быть проведен на удаленной ткани: - Иммунофенотипирование : лабораторный тест, в котором используются антитела для идентификации раковых клеток на основе типов антигенов или маркеров на поверхности клеток.Этот тест используется для диагностики определенных типов лимфомы.
Для беременных с лимфомой Ходжкина используются методы визуализации, которые защищают будущего ребенка от вредного воздействия радиации. К ним относятся:
- MRI (магнитно-резонансная томография) : процедура, при которой используются магнит, радиоволны и компьютер для создания серии подробных снимков участков внутри тела. Эта процедура также называется ядерной магнитно-резонансной томографией (ЯМРТ).У беременных женщин контрастный краситель во время процедуры не используется.
- Ультразвук экзамен : процедура, при которой высокоэнергетические звуковые волны (ультразвук) отражаются от внутренних тканей или органов и создают эхо. Эхо формирует картину тканей тела, называемую сонограммой.
Прогноз (шанс на выздоровление) и варианты лечения зависят от следующего:
- Признаки и симптомы пациента, включая наличие у него B-симптомов (лихорадка без известной причины, потеря веса без известной причины или сильная ночная потливость).
- Стадия рака (размер раковых опухолей и распространение рака на брюшную полость или более чем одну группу лимфатических узлов).
- Тип лимфомы Ходжкина.
- Результаты анализа крови.
- Возраст, пол и общее состояние пациента.
- Был ли рак впервые диагностирован, продолжает ли он расти во время лечения или вернулся после лечения.
При лимфоме Ходжкина во время беременности варианты лечения также зависят от:
- Пожелания пациента.
- Возраст будущего ребенка.
Взрослую лимфому Ходжкина можно вылечить, если ее обнаружить и лечить на ранней стадии.
Стадии взрослой лимфомы Ходжкина После диагностики взрослой лимфомы Ходжкина проводятся тесты, чтобы выяснить, распространились ли раковые клетки в лимфатической системе или в другие части тела.Процесс, используемый для определения того, распространился ли рак в лимфатической системе или на другие части тела, называется стадированием.Информация, собранная в процессе определения стадии, определяет стадию заболевания. Важно знать стадию, чтобы спланировать лечение. Результаты тестов и процедур, проведенных для диагностики и определения стадии лимфомы Ходжкина, используются для принятия решения о лечении.
Рак распространяется по организму тремя способами.Рак может распространяться через ткани, лимфатическую систему и кровь:
- Ткань. Рак распространяется от того места, где он возник, в близлежащие районы.
- Лимфатическая система. Рак распространяется оттуда, где он возник, попадая в лимфатическую систему. Рак распространяется по лимфатическим сосудам в другие части тела.
- Кровь. Рак распространяется от того места, где он возник, попадая в кровь. Рак распространяется по кровеносным сосудам в другие части тела.
Взрослые лимфомы Ходжкина I стадии подразделяются на I и IE стадии.
- На стадии I рак обнаруживается в одном из следующих мест лимфатической системы:
- Один или несколько лимфатических узлов в группе лимфатических узлов.
- Кольцо Вальдейера.
- Тимус.
- Селезенка.
- На стадии IE рак обнаруживается в одной области за пределами лимфатической системы.
Взрослые лимфомы Ходжкина II стадии подразделяются на II и IIE стадии.
- На стадии II рак обнаруживается в двух или более группах лимфатических узлов, расположенных либо над диафрагмой, либо под диафрагмой.
- На стадии IIE рак распространился из группы лимфатических узлов в близлежащую область, которая находится за пределами лимфатической системы. Рак мог распространиться на другие группы лимфатических узлов на той же стороне диафрагмы.
На стадии II термин объемное заболевание относится к большей опухоли. Размер опухолевой массы, которая называется объемной болезнью, зависит от типа лимфомы.
III этапПри лимфоме Ходжкина III стадии обнаружен рак:
- в группах лимфатических узлов как выше, так и ниже диафрагмы; или
- в лимфатических узлах над диафрагмой и в селезенке.
В стадии IV взрослой лимфомы Ходжкина, рак:
- распространился по одному или нескольким органам за пределами лимфатической системы; или
- обнаруживается в двух или более группах лимфатических узлов, которые находятся либо над диафрагмой, либо под диафрагмой, и в одном органе, который находится за пределами лимфатической системы, а не рядом с пораженными лимфатическими узлами; или
- обнаруживается в группах лимфатических узлов как выше, так и ниже диафрагмы и в любом органе, находящемся за пределами лимфатической системы; или
- обнаруживается в печени, костном мозге, более чем в одном месте легких или спинномозговой жидкости (CSF).Рак не распространился напрямую в печень, костный мозг, легкие или спинномозговую жидкость из близлежащих лимфатических узлов.
Ранняя благоприятная лимфома Ходжкина у взрослых — это стадия I или стадия II без факторов риска, которые увеличивают вероятность рецидива рака после лечения.
Ранние неблагоприятныеРанняя неблагоприятная лимфома Ходжкина у взрослых — это стадия I или стадия II с одним или несколькими из следующих факторов риска, которые увеличивают вероятность того, что рак вернется после лечения:
- Наличие опухоли в грудной клетке, размер которой превышает 1/3 ширины грудной клетки или составляет не менее 10 сантиметров.
- Рак другого органа, кроме лимфатических узлов.
- Обладает высокой скоростью оседания (в пробе крови эритроциты оседают на дно пробирки быстрее, чем обычно).
- Наличие трех или более лимфатических узлов с раком.
- Наличие симптомов группы B (лихорадка по неизвестной причине, потеря веса по неизвестной причине или сильная ночная потливость).
Продвинутая лимфома Ходжкина III или IV стадии.Развитая благоприятная лимфома Ходжкина означает, что у пациента имеется 0–3 из перечисленных ниже факторов риска. Прогрессирующая неблагоприятная лимфома Ходжкина означает, что у пациента имеется 4 или более факторов риска, указанных ниже. Чем больше факторов риска у пациента, тем больше вероятность того, что рак вернется после лечения:
- Низкий уровень альбумина (белка) в крови (ниже 4).
- Низкий уровень гемоглобина (ниже 10,5).
- Мужчина.
- Возраст 45 лет и старше.
- Болезнь IV стадии.
- Наличие высокого количества лейкоцитов (15 000 или выше).
- Имеет низкое количество лимфоцитов (ниже 600 или менее 8% от количества лейкоцитов).
Рецидивирующая лимфома Ходжкина у взрослых — это рак, который рецидивировал (вернулся) после лечения. Рак может вернуться в лимфатическую систему или в другие части тела.
Существуют различные методы лечения пациентов с лимфомой Ходжкина у взрослых.Пациентам с лимфомой Ходжкина у взрослых доступны различные виды лечения. Некоторые методы лечения являются стандартными (используемыми в настоящее время), а некоторые проходят клинические испытания. Клиническое испытание лечения — это научное исследование, призванное помочь улучшить существующие методы лечения или получить информацию о новых методах лечения пациентов с онкологическими заболеваниями. Когда клинические испытания показывают, что новое лечение лучше, чем стандартное, новое лечение может стать стандартным лечением.Пациенты могут захотеть принять участие в клиническом исследовании. Некоторые клинические испытания открыты только для пациентов, которые еще не начали лечение.
Лечение беременных с лимфомой Ходжкина тщательно подбирается для защиты будущего ребенка. Решение о лечении зависит от желания матери, стадии лимфомы Ходжкина и возраста будущего ребенка. План лечения может измениться по мере изменения признаков и симптомов рака и беременности. Выбор наиболее подходящего лечения рака — это решение, в котором в идеале принимают участие пациент, семья и медицинский персонал.
Лечение пациентов с лимфомой Ходжкина должно планироваться группой медицинских работников, имеющих опыт лечения лимфом.Лечение будет проводить онколог, врач, специализирующийся на лечении рака. Медицинский онколог может направить вас к другим поставщикам медицинских услуг, которые имеют опыт и знания в лечении лимфомы Ходжкина у взрослых и специализируются в определенных областях медицины. Сюда могут входить следующие специалисты:
- Врач-радиолог.
- Специалист по реабилитации.
- Гематолог.
- Другие онкологи.
Побочные эффекты от лечения рака, которые начинаются после лечения и продолжаются в течение месяцев или лет, называются поздними эффектами. Лечение лимфомы Ходжкина химиотерапией и / или лучевой терапией может увеличить риск повторного рака и других проблем со здоровьем в течение многих месяцев или лет после лечения.Эти поздние эффекты зависят от типа лечения и возраста пациента при лечении и могут включать следующее:
- Второй рак.
- Острый миелолейкоз и неходжкинская лимфома.
- Солидные опухоли, такие как мезотелиома и рак легких, груди, щитовидной железы, костей, мягких тканей, желудка, пищевода, толстой кишки, прямой кишки, шейки матки, а также головы и шеи.
- Бесплодие.
- Гипотиреоз (слишком мало гормона щитовидной железы в крови).
- Болезнь сердца, например сердечный приступ.
- Проблемы с легкими, например затрудненное дыхание.
- Аваскулярный некроз кости (гибель костных клеток из-за отсутствия кровотока).
- Тяжелая инфекция.
- Хроническая усталость.
Регулярное наблюдение врачей, которые являются экспертами в обнаружении и лечении поздних эффектов, важно для долгосрочного здоровья пациентов, получающих лечение от лимфомы Ходжкина.
Используются четыре типа стандартной обработки: ХимиотерапияХимиотерапия — это лечение рака, при котором используются одно или несколько лекарств, чтобы остановить рост раковых клеток, либо убивая клетки, либо останавливая их деление.Лечение рака с использованием более чем одного химиотерапевтического препарата называется комбинированной химиотерапией. Когда химиотерапия принимается внутрь или вводится в вену или мышцу, лекарства попадают в кровоток и могут достигать раковых клеток по всему телу (системная химиотерапия). Когда химиотерапия вводится непосредственно в спинномозговую жидкость, орган или полость тела, такую как брюшная полость, лекарства в основном воздействуют на раковые клетки в этих областях (региональная химиотерапия).
Способ проведения химиотерапии зависит от типа и стадии лечения рака.Системная комбинированная химиотерапия используется для лечения лимфомы Ходжкина у взрослых.
Когда беременная женщина проходит курс химиотерапии от лимфомы Ходжкина, невозможно защитить будущего ребенка от воздействия химиотерапии. Некоторые схемы химиотерапии могут вызвать врожденные дефекты, если их проводить в первом триместре. Винбластин — это противоопухолевый препарат, применение которого во втором или третьем триместре беременности не связано с врожденными дефектами.
Лучевая терапияЛучевая терапия — это лечение рака, при котором используются высокоэнергетические рентгеновские лучи или другие виды излучения для уничтожения раковых клеток или предотвращения их роста.Есть два вида лучевой терапии:
- Внешняя лучевая терапия использует устройство, расположенное вне тела, чтобы направить излучение на рак. Определенные способы проведения лучевой терапии могут помочь предотвратить повреждение близлежащих здоровых тканей радиацией. Эти виды внешней лучевой терапии включают следующее:
- Протонная лучевая терапия: Протонная лучевая терапия — это вид высокоэнергетической внешней лучевой терапии. Аппарат лучевой терапии направляет потоки протонов (крошечные, невидимые, положительно заряженные частицы) на раковые клетки, чтобы убить их.
- Внутренняя лучевая терапия использует радиоактивное вещество, запечатанное в иглах, семенах, проводах или катетерах, которые вводятся непосредственно в опухоль или рядом с ней.
Способ проведения лучевой терапии зависит от типа и стадии рака, подлежащего лечению. Наружная лучевая терапия используется для лечения лимфомы Ходжкина у взрослых.
Для беременных с лимфомой Ходжкина лучевую терапию следует по возможности отложить до родов, чтобы избежать риска радиационного облучения будущего ребенка.Если требуется немедленное лечение, женщина может принять решение о продолжении беременности и получить лучевую терапию. Свинцовый экран используется для прикрытия живота беременной женщины, чтобы максимально защитить будущего ребенка от радиации.
Таргетная терапияТаргетная терапия — это вид лечения, при котором для поражения раковых клеток используются лекарства или другие вещества. Таргетная терапия может причинить меньший вред нормальным клеткам, чем химиотерапия или лучевая терапия.
Терапия моноклональными антителами — это тип таргетной терапии, применяемый при лечении лимфомы Ходжкина.
- Терапия с использованием моноклональных антител — это лечение с использованием антител, полученных в лаборатории из одного типа клеток иммунной системы. Эти антитела могут идентифицировать вещества на раковых клетках или нормальные вещества, которые могут способствовать росту раковых клеток. Антитела прикрепляются к веществам и убивают раковые клетки, блокируют их рост или препятствуют их распространению. Моноклональные антитела вводятся путем инфузии. Их можно использовать отдельно или для переноса лекарств, токсинов или радиоактивных материалов непосредственно к раковым клеткам.Брентуксимаб и ритуксимаб — моноклональные антитела, используемые для лечения лимфомы Ходжкина.
Иммунотерапия — это лечение, которое использует иммунную систему пациента для борьбы с раком. Вещества, производимые организмом или производимые в лаборатории, используются для усиления, направления или восстановления естественной защиты организма от рака. Этот тип лечения рака также называется биотерапией или биологической терапией.
Терапия ингибиторами иммунных контрольных точек — это вид иммунотерапии.
- Терапия ингибиторами иммунных контрольных точек: PD-1 — это белок на поверхности Т-клеток, который помогает контролировать иммунные реакции организма. Когда PD-1 прикрепляется к другому белку, называемому PDL-1, на раковой клетке, он останавливает Т-клетку от ее уничтожения. Ингибиторы PD-1 прикрепляются к PDL-1 и позволяют Т-клеткам убивать раковые клетки. Ниволумаб и пембролизумаб — это типы ингибиторов иммунных контрольных точек, используемых для лечения рецидивирующей (возвращающейся) лимфомы Ходжкина.
Бдительное ожидание — это тщательное наблюдение за состоянием пациента без какого-либо лечения, если только признаки или симптомы не появятся или не изменятся.Роды могут быть вызваны в возрасте от 32 до 36 недель, чтобы мать могла начать лечение.
Стероидная терапияСтероиды — это гормоны, которые естественным образом вырабатываются в организме надпочечниками и репродуктивными органами. Некоторые виды стероидов производятся в лаборатории. Было обнаружено, что некоторые стероидные препараты помогают химиотерапии лучше работать и помогают остановить рост раковых клеток. Если вероятны преждевременные роды, стероиды также могут помочь легким будущего ребенка развиваться быстрее, чем обычно.Это дает детям, родившимся рано, больше шансов на выживание.
Новые виды лечения проходят клинические испытания.В этом сводном разделе описаны методы лечения, которые изучаются в ходе клинических испытаний. Он может не упоминать каждое новое изучаемое лечение. Информация о клинических испытаниях доступна на сайте NCI.
Химиотерапия с трансплантацией стволовых клетокВысокие дозы химиотерапии используются для уничтожения раковых клеток.Здоровые клетки, в том числе кроветворные, также разрушаются при лечении рака. Трансплантация стволовых клеток — это лечение для замещения кроветворных клеток. Стволовые клетки (незрелые клетки крови) удаляются из крови или костного мозга пациента или донора, замораживаются и хранятся. После того, как пациент завершит химиотерапию и лучевую терапию, сохраненные стволовые клетки размораживают и возвращают пациенту в виде инфузии. Эти повторно введенные стволовые клетки прорастают (и восстанавливают) клетки крови организма.
Пациенты могут захотеть принять участие в клиническом исследовании.Для некоторых пациентов участие в клинических испытаниях может быть лучшим выбором лечения. Клинические испытания являются частью процесса исследования рака. Клинические испытания проводятся, чтобы выяснить, являются ли новые методы лечения рака безопасными и эффективными или лучше, чем стандартное лечение.
Многие из сегодняшних стандартных методов лечения рака основаны на ранее проведенных клинических испытаниях. Пациенты, принимающие участие в клиническом исследовании, могут получать стандартное лечение или быть одними из первых, кто получит новое лечение.
Пациенты, принимающие участие в клинических испытаниях, также помогают улучшить методы лечения рака в будущем. Даже когда клинические испытания не приводят к созданию новых эффективных методов лечения, они часто дают ответы на важные вопросы и помогают продвигать исследования вперед.
Пациенты могут участвовать в клинических испытаниях до, во время или после начала лечения рака.Некоторые клинические испытания включают только пациентов, которые еще не получали лечения. В других испытаниях проверяются методы лечения пациентов, у которых рак не вылечился.Существуют также клинические испытания, в которых проверяются новые способы предотвращения рецидива (возвращения) рака или уменьшения побочных эффектов лечения рака.
Клинические испытания проходят во многих частях страны. Информацию о клинических испытаниях, поддерживаемых NCI, можно найти в поиске NCI по клиническим испытаниям. Клинические испытания, проводимые при поддержке других организаций, можно найти на веб-сайте ClinicalTrials.gov.
Могут потребоваться дополнительные тесты.Некоторые тесты, которые были сделаны для диагностики рака или определения стадии рака, могут быть повторены.Некоторые тесты будут повторяться, чтобы увидеть, насколько эффективно лечение. Решения о продолжении, изменении или прекращении лечения могут быть основаны на результатах этих тестов.
Некоторые тесты будут продолжаться время от времени после окончания лечения. Результаты этих тестов могут показать, изменилось ли ваше состояние, или рак рецидивировал (вернулся). Эти тесты иногда называют контрольными или контрольными обследованиями.
Варианты лечения ранней благоприятной классической лимфомы ХоджкинаЛечение ранней благоприятной классической лимфомы Ходжкина у взрослых может включать следующее:
- Комбинированная химиотерапия.
- Комбинированная химиотерапия с лучевой терапией раковых участков тела.
- Только лучевая терапия у пациентов, которых нельзя лечить с помощью комбинированной химиотерапии.
Для получения информации о перечисленных выше методах лечения см. Раздел «Обзор вариантов лечения».
Используйте поиск клинических испытаний, чтобы найти поддерживаемые NCI клинические испытания рака, в которые принимаются пациенты. Вы можете искать испытания в зависимости от типа рака, возраста пациента и места проведения испытаний.Также доступна общая информация о клинических исследованиях.
Варианты лечения ранней неблагоприятной классической лимфомы ХоджкинаЛечение ранней неблагоприятной классической лимфомы Ходжкина у взрослых может включать следующее:
- Комбинированная химиотерапия с лучевой терапией на раковые участки тела.
- Комбинированная химиотерапия.
- Клиническое испытание таргетной терапии моноклональными антителами (брентуксимаб) или иммунотерапии с терапией ингибиторами иммунных контрольных точек.
Для получения информации о перечисленных выше методах лечения см. Раздел «Обзор вариантов лечения».
Используйте поиск клинических испытаний, чтобы найти поддерживаемые NCI клинические испытания рака, в которые принимаются пациенты. Вы можете искать испытания в зависимости от типа рака, возраста пациента и места проведения испытаний. Также доступна общая информация о клинических исследованиях.
Варианты лечения расширенной классической лимфомы ХоджкинаЛечение распространенной классической лимфомы Ходжкина у взрослых может включать следующее:
- Комбинированная химиотерапия.
Для получения информации о перечисленных выше методах лечения см. Раздел «Обзор вариантов лечения».
Используйте поиск клинических испытаний, чтобы найти поддерживаемые NCI клинические испытания рака, в которые принимаются пациенты. Вы можете искать испытания в зависимости от типа рака, возраста пациента и места проведения испытаний. Также доступна общая информация о клинических исследованиях.
Варианты лечения рецидивирующей классической лимфомы ХоджкинаЛечение рецидивирующей классической лимфомы Ходжкина у взрослых может включать следующее:
- Таргетная терапия моноклональными антителами (брентуксимаб).
- Комбинированная химиотерапия с последующей высокодозной химиотерапией и трансплантацией стволовых клеток. Лучевая терапия может быть назначена, если рак остается после лечения. Таргетная терапия (брентуксимаб) может быть назначена после трансплантации стволовых клеток.
- Иммунотерапия ингибитором иммунных контрольных точек (ниволумаб или пембролизумаб).
- Комбинированная химиотерапия.
- Комбинированная химиотерапия с лучевой терапией на раковые участки тела для пациентов старше 60 лет.
- Лучевая терапия с химиотерапией или без нее для пациентов, у которых рак вернулся только в лимфатические узлы.
- Химиотерапия как паллиативная терапия для облегчения симптомов и улучшения качества жизни.
Для получения информации о перечисленных выше методах лечения см. Раздел «Обзор вариантов лечения».
Используйте поиск клинических испытаний, чтобы найти поддерживаемые NCI клинические испытания рака, в которые принимаются пациенты. Вы можете искать испытания в зависимости от типа рака, возраста пациента и места проведения испытаний.Также доступна общая информация о клинических исследованиях.
Варианты лечения узловой лимфоцитов с преобладанием лимфомы ХоджкинаЛечение узловой лимфомы Ходжкина с преобладанием лимфоцитов у взрослых может включать следующее:
- Лучевая терапия раковых участков тела для пациентов с лимфомой Ходжкина на ранней стадии с преобладанием узловых лимфоцитов.
- Химиотерапия для пациентов с лимфомой Ходжкина с преобладанием узловых лимфоцитов на поздней стадии.
- Таргетная терапия моноклональными антителами (ритуксимаб).
Для получения информации о перечисленных выше методах лечения см. Раздел «Обзор вариантов лечения».
Варианты лечения лимфомы Ходжкина во время беременности Лимфома Ходжкина в первом триместре беременностиКогда лимфома Ходжкина диагностируется в первом триместре беременности, это не обязательно означает, что женщине будет рекомендовано прервать беременность.Лечение каждой женщины будет зависеть от стадии лимфомы, скорости ее роста и ее пожеланий. Лечение лимфомы Ходжкина в первом триместре беременности может включать следующее:
- Настороженное ожидание, когда рак находится выше диафрагмы и медленно растет. Могут быть вызваны роды, и ребенок может родиться раньше, чтобы мать могла начать лечение.
- Лучевая терапия при раке выше диафрагмы. Свинцовый экран используется для максимальной защиты будущего ребенка от радиации.
- Химиотерапия с использованием одного или нескольких препаратов.
Когда лимфома Ходжкина диагностируется во второй половине беременности, большинство женщин могут отложить лечение до рождения ребенка. Лечение лимфомы Ходжкина во втором или третьем триместре беременности может включать следующее:
- Бдительное ожидание с планами по стимулированию родов в возрасте от 32 до 36 недель.
- Лучевая терапия для облегчения проблем с дыханием, вызванных большой опухолью в груди.
- Комбинированная химиотерапия с использованием одного или нескольких препаратов.
- Стероидная терапия.
Источник: Редакционная коллегия PDQ® Adult Treatment. PDQ Лечение лимфомы Ходжкина у взрослых. Бетесда, Мэриленд: Национальный институт рака. Обновлено 29.08.2019.


:max_bytes(150000):strip_icc()/56570406-56a46fd15f9b58b7d0d6fa18.jpg)
 Процесс ограничен лакунами миндалин или распространяется на лимфоидную и другие окружающие ткани. Пораженные миндалины имеют рыхлый вид с гнойными пробками. Могут присоединиться лимфаденит и признаки интоксикации. Недолеченная острая форма иногда переходит в хроническую и может стать причиной таких серьезных осложнений, как паратонзиллярный абсцесс, болезни почек, сердца и коллагенозы.
Процесс ограничен лакунами миндалин или распространяется на лимфоидную и другие окружающие ткани. Пораженные миндалины имеют рыхлый вид с гнойными пробками. Могут присоединиться лимфаденит и признаки интоксикации. Недолеченная острая форма иногда переходит в хроническую и может стать причиной таких серьезных осложнений, как паратонзиллярный абсцесс, болезни почек, сердца и коллагенозы.