404: Страница не найдена
Вероятно, страница была перемещена или удалена.
Сайт постоянно обновляется для поддержки информации в актуальном состоянии; отсутствие той или иной страницы — это нормальная ситуация.
Пожалуйста,
воспользуйтесь формой Поиска по сайту
выберите интересующую тему в Облаке тегов
или перейдите в нужный раздел через Карту сайта.
Cannot find ‘tags’ template with page »
Наши больницы
Университетская клиническая больница №1
г. Москва, ул. Большая Пироговская, д.6, стр.1
Университетская клиническая больница №2
г. Москва, ул. Погодинская, д. 1, стр. 1
Университетская клиническая больница №3
г. Москва, ул. Россолимо, д.11, стр. 4,5
Университетская клиническая больница №4
8 (499) 246-76-83
г.
Посмотреть все больницы
Наши больницы на карте
Университетская клиническая больница №1
Университетская клиническая больница №2
Университетская клиническая больница №3
Университетская клиническая больница №4
Университетская клиническая больница №5
Сеченовский центр материнства и детства
Центр Кардиоангиологии (НПЦИК)
Стоматологический центр
Институт медицинской паразитологии, тропических и трансмиссивных заболеваний им.
Новости
В Клинике урологии имени Р.М. Фронштейна Сеченовского Университета провели первую операцию на новом роботе
20.04.2023
7 апреля – Всемирный день здоровья
07.04.2023
27 марта – День нефролога
27.03.2023
«Кардиопластырь» вместо холтера. В Сеченовском Университете взяли сердечный ритм под контроль искусственного интеллекта
09.03.2023
15 февраля — Международный день операционной медицинской сестры
15.02.2023
9 февраля- Международный день стоматолога
08.02.2023
Все новостиТактика ведения пациентов с кистами верхнечелюстных пазух | Карпищенко С.
 А., Зерницкий А.Ю., Верещагина О.Е., Болознева Е.В., Зуева Е.А., Куприк А.И.
А., Зерницкий А.Ю., Верещагина О.Е., Болознева Е.В., Зуева Е.А., Куприк А.И. Введение
К кистоподобным образованиям верхнечелюстных пазух (ВЧП) относятся кисты, полипы и новообразования. Кисты ВЧП — доброкачественные образования, которые нередко являются случайной находкой при рентгенологических исследованиях, поскольку их наличие не сопровождается развитием какой-либо клинической симптоматики.
Кисты придаточных пазух носа преимущественно исходят из нижней стенки ВЧП.
В исследовании J. Kanagalingam et al. [1] среди 257 пациентов без симптомов ринита кисты выявили у 35,6%. В среднем кисты ВЧП выявляются у 21,6% обследованных [2].
Кисты классифицируют по содержимому, локализации и морфологическим признакам. Практическое значение имеет последняя из перечисленных классификаций, предложенная М.И. Кадымовой [3].
Согласно морфологическим признакам различают ретенционные кисты (истинные), кистовидные растяжения (ложные), одонтогенные кисты, а также врожденные кисты. В большинстве случаев в практике оториноларинголога встречаются ложные и истинные кисты, в данной статье будут рассмотрены только они.
В большинстве случаев в практике оториноларинголога встречаются ложные и истинные кисты, в данной статье будут рассмотрены только они.
Ретенционные (истинные) кисты чаще всего являются случайной находкой при выполнении рентгенограммы придаточных пазух носа или КТ [4–6]. Это ставит перед врачом сложную задачу определения дальнейшей тактики ведения пациента, так как в настоящее время не существует однозначного мнения о необходимости хирургического лечения бессимптомных кист ВЧП.
При морфологическом исследовании обнаруживается: наружная и внутренняя стороны стенки ретенционных кист выстланы цилиндрическим мерцательным эпителием, стенка состоит из соединительной ткани с грубыми коллагеновыми волокнами, клетками воспалительного ряда: лимфоцитами, плазматическими клетками. Киста формируется из желез слизистой оболочки пазух: в результате воспаления нарушается мукоцилиарный клиренс, просвет протока и железы заполняется густым содержимым, что приводит к обтурации выводных протоков, железа растягивается и превращается в кисту.
К ложным кистам относятся кистовидные растяжения пазух, которые представляют собой полость, выстланную респираторным эпителием. Киста может содержать слизь (мукоцеле), в случае присоединения инфекции — гной (пиоцеле) или воздух (пневматоцеле). Ложные кисты способны приводить к деструкции костной ткани.
Таким образом, основным отличием ложных кист от ретенционных является отсутствие внутренней эпителиальной выстилки.
На сегодняшний день имеются проблемы в дифференциальной диагностике кист, выявленных случайно в процессе обследования пациента или лечения у него острых воспалительных заболеваний полости носа и пазух, а также сложности с выбором оптимальной тактики ведения пациентов.
Таким образом, актуальной проблемой является разработка дифференциальной диагностики, определение показаний к хирургическому лечению и выбор оптимальной тактики лечения пациентов с кистоподобными образованиями ВЧП.
Собственный опыт ведения пациентов с кистами ВЧП
Нами были обследованы и прооперированы 175 пациентов (86 мужчин и 89 женщин) в возрасте от 35 до 59 лет (средний возраст 44,93 года) с образованиями в ВЧП. На амбулаторном этапе пациенты обращались к ЛОР-врачу с жалобами на дискомфорт в проекции пазух, заложенность носа, постназальный затек, а также по поводу случайно выявленных в процессе стоматологического обследования и лечения бессимптомных кист пазух; подписывали информированное согласие на лечение.
На амбулаторном этапе пациенты обращались к ЛОР-врачу с жалобами на дискомфорт в проекции пазух, заложенность носа, постназальный затек, а также по поводу случайно выявленных в процессе стоматологического обследования и лечения бессимптомных кист пазух; подписывали информированное согласие на лечение.
Всем пациентам было выполнено комплексное клиническое обследование, направленное на дифференциальную диагностику кист, полипов и новообразований ВЧП. Обследование включало:
сбор жалоб и выяснение анамнеза заболевания и жизни;
осмотр врачом-оториноларингологом;
проведение КТ околоносовых пазух (ОНП).
Сбор анамнеза был направлен на выявление симптомов кист ВЧП. Также учитывались данные о заболеваниях зубочелюстной системы, ортодонтическом лечении, перенесенных синуситах и аллергические факторы.
Компьютерную томографию выполняли на трехмерном компьютерном томографе Galileos со специальным программным обеспечением Galaxis, позволяющим получить серию снимков исследуемой области в любой проекции.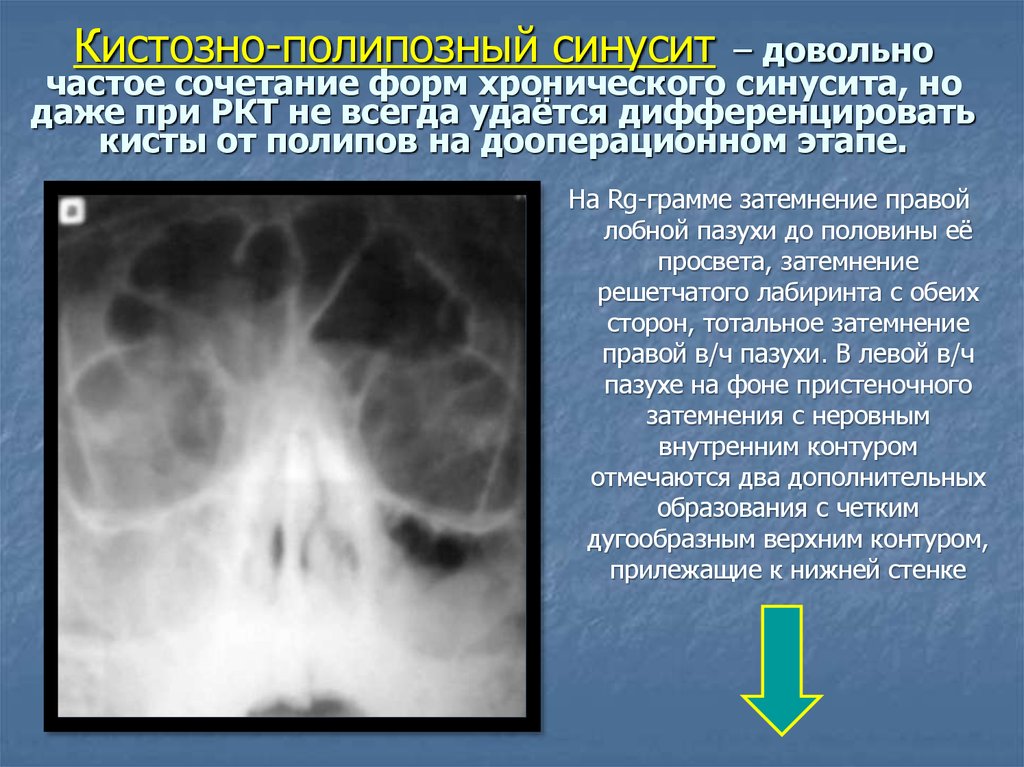 Изображение возможно просмотреть по осям X, Y и Z послойно, с интервалом 0,15–0,3 мм [7].
Изображение возможно просмотреть по осям X, Y и Z послойно, с интервалом 0,15–0,3 мм [7].
При оценке результатов дифференцировали кисты с риносинуситом, грибковым телом, новообразованием, учитывали следующие параметры: размер и расположение кисты, отношение к зоне естественного соустья пазухи (наличие или отсутствие обструкции), признаки хронического синусита.
Показаниями к оперативному лечению являлись клинические проявления кист, такие как боль, тяжесть в проекции пазух, отделяемое из носа, выявление кисты при выполнении КТ придаточных пазух носа в случае предстоящего стоматологического лечения, в том числе синус-лифтинг.
Всем пациентам выполнено хирургическое лечение эндоскопическим эндоназальным способом, в 135 случаях с доступом через нижний носовой ход, 40 пациентам доступ осуществлялся через средний носовой ход, что было обусловлено большим размером кисты. В 165 случаях операция была выполнена в условиях местной инфильтрационной анестезии. Общая анестезия была использована у 10 пациентов ввиду необходимости выполнения одномоментно септопластики, а также психоэмоционального состояния больного. Вмешательство проводилось в условиях управляемой гипотонии, что позволило свести кровопотерю к минимуму и обеспечить «сухое» операционное поле [8]. Операционный материал направлялся на гистологическое исследование.
Общая анестезия была использована у 10 пациентов ввиду необходимости выполнения одномоментно септопластики, а также психоэмоционального состояния больного. Вмешательство проводилось в условиях управляемой гипотонии, что позволило свести кровопотерю к минимуму и обеспечить «сухое» операционное поле [8]. Операционный материал направлялся на гистологическое исследование.
Согласно результатам гистологического исследования операционный материал — стенка кисты, представленная фиброзной тканью с хроническим воспалением, выстлана многорядным эпителием, т. е. результаты гистологического исследования подтверждали диагноз, выставленный в ходе клинико-инструментального обследования.
Послеоперационный период протекал без особенностей. Через 6 мес. пациентам была выполнена контрольная КТ ОНП. Во всех случаях определялось полное удаление кисты, пневматизация пазух была восстановлена.
Клиническое наблюдение
Пациентка, 35 лет, обратилась с жалобами на дискомфорт в проекции правой ВЧП, слизистое отделяемое из носа, заложенность носа.
В условиях общей анестезии под эндоскопическим контролем 0-градусного ригидного эндоскопа наложено искусственное соустье в нижнем носовом ходе. Обнаружено: киста в области нижней стенки правой ВЧП. Киста пунктирована, оболочки удалены, содержимое аспирировано. Ревизия пазухи эндоскопом 70. Соустье закрыто.
По заключению гистологического исследования стенка кисты представлена фиброзной тканью (с хроническим воспалением вне обострения), выстланной призматическим эпителием с участками гиперплазии.
После оперативного лечения пациентка отметила улучшение состояния, дискомфорт в проекции пазухи, слизистое отделяемое из носа купированы, носовое дыхание улучшилось. Динамика данных КТ представлена на рисунке.
Обсуждение
Для диагностики патологии ОНП традиционными методами исследования являются КТ и МРТ. Конусно-лучевая КТ — значимый метод для исследования анатомических структур лицевого отдела головы, позволяющий выявить патологию зубочелюстной системы и ОНП, определить форму, размер, строение ВЧП и выбрать оптимальный хирургический подход [9].
Для дифференциальной диагностики риносинуситов рино- и одонтогенной природы необходима детальная визуализация кортикальной замыкательной пластинки дна верхней челюсти на всем протяжении. При подозрении на грибковое поражение пазух применяют мягкотканный режим КТ, что позволяет идентифицировать гиперинтенсивные включения, характерные для грибкового поражения [6].
В некоторых случаях при подозрении на опухолевую природу образования максиллярного синуса показано выполнение КТ с контрастированием или МРТ, которая имеет свои ограничения, так как не обеспечивает визуализацию костной ткани, чувствительна к утолщению слизистой оболочки.
Поскольку в настоящее время не существует единого мнения относительно показаний к оперативному лечения кист ВЧП, необходим индивидуальный подход к решению данного вопроса, оценка пользы и рисков, в особенности в случаях бессимптомного течения и случайного обнаружения кист [2].
В нашем исследовании показанием к оперативному лечению являлись клинические проявления кист, выявление кисты при выполнении КТ придаточных пазух носа, а также предстоящее стоматологическое лечение. Важно отметить, что при наличии даже небольшой кисты ВЧП в базальных отделах показано хирургическое лечение, так как образование может иметь гнойное содержимое, что приведет к хроническому воспалению и неудачам последующего зубочелюстного лечения.
Как уже говорилось, нередко кисты являются случайной находкой при выполнении МРТ головного мозга или КТ верхней челюсти перед ортодонтическим лечением. Это ставит перед врачом вопрос о выборе тактики дальнейшего лечения. В случаях выявления блока соустья, больших размеров кисты (не менее ½ объема пазухи), объективных признаков воспаления и предстоящей процедуры синус-лифтинга показано удаление кисты. Если ортодонтическое лечение не планируется, киста имеет небольшие размеры, не вызывает обструкции естественного соустья, а жалобы отсутствуют, то такие пациенты подлежат динамическому наблюдению. В ходе исследования мы также проанализировали данные российских и зарубежных исследований относительно критериев для хирургического вмешательства, противоречий нашим результатам не выявлено [9, 10].
Хирургический доступ может быть осуществлен через средний или нижний носовые ходы (стойкое соустье не формируется, остиомеатальный лоскут укладывается на место).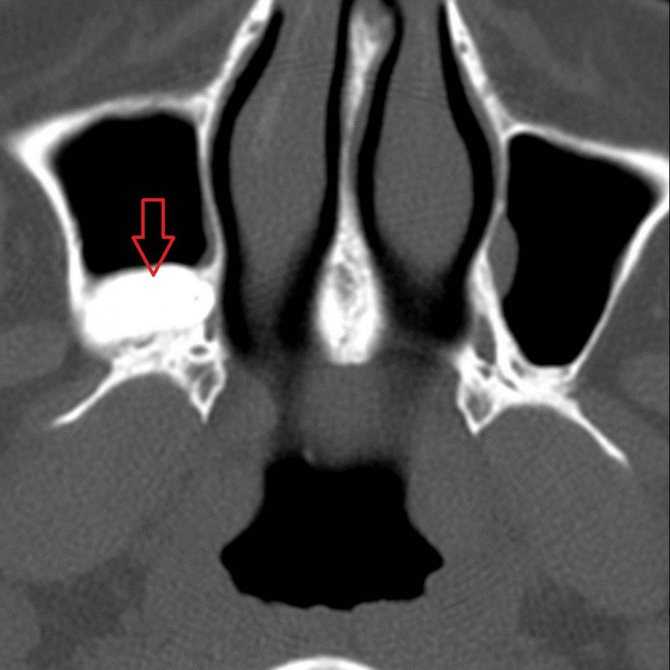 Нижняя антростомия значительно уменьшает технические сложности и предоставляет лучший обзор дистальных отделов синуса под эндоскопическим контролем [9].
Нижняя антростомия значительно уменьшает технические сложности и предоставляет лучший обзор дистальных отделов синуса под эндоскопическим контролем [9].
Таким образом, наши выводы относительно показаний к оперативному лечению и хирургического доступа согласуются с имеющимися сведениями [10].
Заключение
Дифференциальная диагностика кистоподобных образований ВЧП должна быть основана на клинических проявлениях, результатах лучевых методов исследования и динамического наблюдения пациентов со скудной симптоматикой. Оптимальным методом лечения кист ВЧП является эндоскопический эндоназальный способ с последующим морфологическим исследованием.
Несмотря на значительные достижения в развитии современных методов диагностики, визуализации и эндоскопического лечения кистоподобных образований придаточных пазух носа, в настоящее время еще остаются спорные вопросы относительно тактики ведения больных. Некоторые врачи придерживаются выжидательной тактики и динамического наблюдения. Требуется проведение дополнительных исследований с включением большего количества пациентов для изучения частоты выявления кист ВЧП, осложнений и рецидивов в послеоперационном периоде с целью разработки оптимальной тактики ведения таких пациентов.
Требуется проведение дополнительных исследований с включением большего количества пациентов для изучения частоты выявления кист ВЧП, осложнений и рецидивов в послеоперационном периоде с целью разработки оптимальной тактики ведения таких пациентов.
Сведения об авторах:
Карпищенко Сергей Анатольевич — д.м.н., профессор, заведующий кафедрой оториноларингологии с клиникой ФГБОУ ВО ПСПбГМУ им. акад. И.П. Павлова Минздрава России; 197022, Россия, г. Санкт-Петербург, ул. Льва Толстого, д. 6–8; ORCID iD 0000-0003-1124-193.
Зерницкий Александр Юрьевич — к.м.н., доцент кафедры ЧЛХ и стоматологии хирургической ФГБОУ ВО ПСПбГМУ им. акад. И.П. Павлова Минздрава России; 197022, Россия, г. Санкт-Петербург, ул. Льва Толстого, д. 6–8; ORCID iD 0000-0001-9185-3129.
Верещагина Ольга Евгеньевна — к.м.н., доцент кафедры оториноларингологии с клиникой ФГБОУ ВО ПСПбГМУ им. акад. И.П. Павлова Минздрава России; 197022, Россия, г.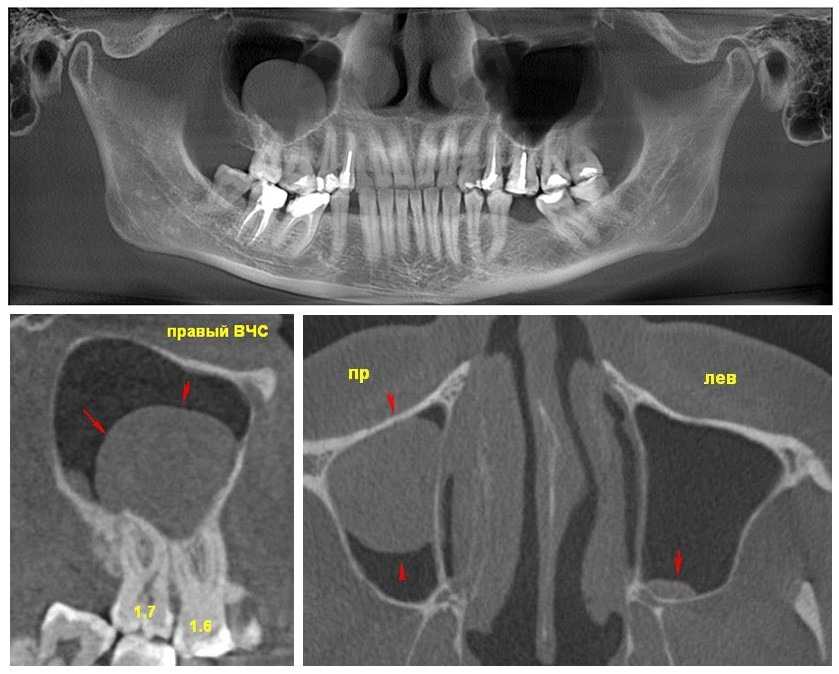 Санкт-Петербург, ул. Льва Толстого, д. 6–8; ORCID iD 0000-0001-9480-6547.
Санкт-Петербург, ул. Льва Толстого, д. 6–8; ORCID iD 0000-0001-9480-6547.
Болознева Елизавета Викторовна — к.м.н., ассистент кафедры оториноларингологии с клиникой, младший научный сотрудник отдела оториноларингологии НИИ неотложной хирургии и медицины ФГБОУ ВО ПСПбГМУ им. акад. И.П. Павлова Минздрава России; 197022, Россия, г. Санкт-Петербург, ул. Льва Толстого, д. 6–8; ORCID iD 0000-0003-0086-1997.
Зуева Евгения Александровна — соискатель кафедры оториноларингологии с клиникой ФГБОУ ВО ПСПбГМУ им. акад. И.П. Павлова Минздрава России; 197022, Россия, г. Санкт-Петербург, ул. Льва Толстого, д. 6–8.
Куприк Анастасия Игоревна — врач-оториноларинголог СПб ГБУЗ «Городская поликлиника № 109»; 192289, Россия, г. Санкт-Петербург, ул. Олеко Дундича, д. 8, корп. 2.
Контактная информация: Зуева Евгения Александровна, e-mail: [email protected].
Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах.
Конфликт интересов отсутствует.
Статья поступила 11.07.2022.
Поступила после рецензирования 03.08.2022.
Принята в печать 26.08.2022.
About the authors:
Sergey A. Karpishchenko — Dr. Sc. (Med.), Professor, Head of the Clinic Department of Otorhinolaryngology, I.P. Pavlov First St. Petersburg State Medical University; 6–8, Lev Tolstoy str., St. Petersburg, 197022, Russian Federation; ORCID iD 0000-0003-1124-193.
Alexander Yu. Zernitsky — C. Sc. (Med.), Associate Professor of the Department of Maxillofacial Surgery, I.P. Pavlov First St. Petersburg State Medical University; 6–8, Lev Tolstoy str., St. Petersburg, 197022, Russian Federation; ORCID iD 0000-0001-9185-3129.
Olga E. Vereschagina — C. Sc. (Med.), Associate Professor of the Clinic Department of Otorhinolaryngology, I.P. Pavlov First St. Petersburg State Medical University; 6–8, Lev Tolstoy str. , St. Petersburg, 197022, Russian Federation; ORCID iD 0000-0001-9480-6547.
, St. Petersburg, 197022, Russian Federation; ORCID iD 0000-0001-9480-6547.
Elizaveta V. Bolozneva — C. Sc. (Med.), Assistant of the Clinic Department of Otorhinolaryngology, Junior Researcher of the Department of Otorhinolaryngology of the Research Institute for Surgery and Emergency Medicine, I.P. Pavlov First St. Petersburg State Medical University; 6–8, Lev Tolstoy str., St. Petersburg, 197022, Russian Federation; ORCID iD 0000-0003-0086-1997.
Evgeniya A. Zueva — Candidate of the Clinic Department of Otorhinolaryngology, I.P. Pavlov First St. Petersburg State Medical University; 6–8, Lev Tolstoy str., St. Petersburg, 197022, Russian Federation.
Anastasia I. Kuprik — otolaryngologist, City Outpatient Clinic No. 109; 8, bldn. 2, Oleko Dundich str., St. Petersburg, 192289, Russian Federation.
Contact information: Evgeniya A. Zueva, e-mail: [email protected].
Financial Disclosure: no authors have a financial or property interest in any material or method mentioned.
There is no conflict of interests.
Received 11.07.2022.
Revised 03.08.2022.
Accepted 26.08.2022.
Хирургическое лечение необычной остеомы, ассоциированной с гомолатеральной корешковой кистой верхнечелюстной пазухи
| Проблема | J Oral Med Oral Surg Том 26, Номер 3 , 2020 | |
|---|---|---|
| Номер статьи | 30 | |
| Количество страниц) | 4 | |
| Раздел | Cas clinique / Краткий клинический случай | |
| ДОИ | https://doi.org/10.1051/mbcb/2020022 | |
| Опубликовано онлайн | 07 июля 2020 г. | |
J Oral Med Oral Surg 2020;26:30
Краткий клинический случай
Хирургическое лечение необычной остеомы, ассоциированной с гомолатеральной корешковой кистой верхнечелюстной пазухи
Елена Кантоне 1 * , Альдо Торриси 1 , Антонио Романо 2 , Антония Кама 2 , Джулия Фоски 1 900 68, Антонелла Мириам Ди Лулло 1 , Мишель Кавальере 1 , Серхио Мотта 1 , Луиджи Калифано 2 и Маурицио Иенго 1
1 Кафедра неврологии, репродуктивных и одонтостоматологических наук − секция ЛОР, Университет «Федерико II», Неаполь, Италия
2 Кафедра неврологии, репродуктивных и одонтостоматологических наук − Челюстно-лицевое отделение, Университет им. Федерико II, Неаполь, Италия
Федерико II, Неаполь, Италия
* Адрес для переписки: [email protected]
Получено:
9
Маршировать
2020
Принято:
20
Может
2020
Abstract
Введение: Описан редкий клинический случай остеомы, ассоциированной с гомолатеральной корешковой кистой верхнечелюстной пазухи. Наблюдение: Визуализация показала два разных поражения в правой верхнечелюстной пазухе. Мы выполнили комбинированный хирургический подход для полного удаления поражений и использовали плазму, богатую факторами роста, для восстановления корней зубов. Рецидивов через 2 года наблюдения не наблюдалось. Комментарии: В литературе редко описывается одновременное наличие двух крупных образований, остеомы 23,7 мм и корешковой кисты 33,7 мм в одной и той же верхнечелюстной пазухе. Хотя эндоскопия носа и визуализация являются обязательными для постановки диагноза, окончательный диагноз был поставлен после гистопатологического исследования. Комбинированный хирургический подход позволил полностью удалить оба образования, обеспечив при этом оптимальное операционное поле. Плазма, богатая факторами роста мембран, благодаря своим когезионным свойствам была особенно полезна для улучшения новообразования кости и регенерации пародонта. Заключение: Диагностическая оценка поражений верхней челюсти требует назальной эндоскопии, визуализации и гистопатологического исследования. Если эти поражения носят симптоматический характер, их следует полностью удалить и назначить малоинвазивное хирургическое вмешательство. Плазма, богатая факторами роста мембран, обеспечивает хорошее послеоперационное восстановление.
Комбинированный хирургический подход позволил полностью удалить оба образования, обеспечив при этом оптимальное операционное поле. Плазма, богатая факторами роста мембран, благодаря своим когезионным свойствам была особенно полезна для улучшения новообразования кости и регенерации пародонта. Заключение: Диагностическая оценка поражений верхней челюсти требует назальной эндоскопии, визуализации и гистопатологического исследования. Если эти поражения носят симптоматический характер, их следует полностью удалить и назначить малоинвазивное хирургическое вмешательство. Плазма, богатая факторами роста мембран, обеспечивает хорошее послеоперационное восстановление.
Ключевые слова: остеома / одонтогенная киста / верхняя челюсть / визуализация
© Авторы, 2020 г.
/by/4.0), что разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии надлежащего цитирования оригинальной работы.
Наблюдение
Женщина 41 года поступила в нашу больницу с жалобами на правостороннюю обструкцию носового дыхания, гомолатеральную слизисто-гнойную ринорею, эпифору, заложенность ушной раковины и какосмию в течение примерно 6 месяцев, без анамнеза хронического риносинусита, значимого семейного, социального или медицинского анамнез, кроме предыдущих плохо описанных стоматологических процедур и риносептопластики 11 лет назад.
Назальная эндоскопия показала медиализацию правой боковой стенки и подъем дна с гиперемией слизистой оболочки и обильным ипсилатеральным слизисто-гнойным отделяемым. Поражений носоглотки не обнаружено. Внутрищечное исследование показало отсутствие 16, 18, 28, 36, 37, 45, 47, 48 зубов без ороантральных свищей. Стоматологическая ортопантомография (ОПГ) показала лечение корневых каналов верхних резцов (12, 21 и 22), протезирование четырех верхних резцов и наличие кистозного образования, отходящего от зуба № 12.
Компьютерная томография (КТ) показала наличие двух образований в правой верхнечелюстной пазухе: первое 23,7 мм в наибольшем диаметре с местом имплантации на латеральной стенке верхнечелюстной пазухи, с содержанием кальция; вторая, 33,7 мм, полностью занимая верхнюю челюсть, размывая и истончая дно, выступала в ипсилатеральную полость носа. Визуализация показала обструкцию правого естественного устья верхней челюсти кистой, что в сочетании с остеомой вызвало сино-назальную дисвентиляцию и последующее риносинусальное воспаление (рис. 1).
1).
Магнитно-резонансная томография (МРТ) подтвердила облитерацию всей правой верхней челюсти и исключила контрастное усиление обоих поражений (рис. 2). Междисциплинарная клиническая оценка исключила наличие признаков, указывающих на синдром Гарднера.
Мы планировали комбинированную операцию, выбрав двойной эндоскопический доступ с двумя окнами доступа к верхней челюсти под общей анестезией с контролируемой гипотензией. Перед операцией пациенту было выполнено эндодонтическое перелечивание зуба № 12. Первым окном была срединная антростома. Под эндоскопическим контролем с использованием эндоскопа 0° средняя носовая раковина была аккуратно медиализована, чтобы идентифицировать структуры среднего носового хода с осторожностью, чтобы избежать перелома соединения носовой раковины с основанием черепа. Искатель устья верхней челюсти был помещен позади крючковидного отростка (UP) для смещения свободного края наружу и кпереди, UP был затем резецирован с помощью щипцов Blakesley. Естественный устье верхней челюсти визуализировали и прощупывали изогнутой аспирацией. Устье было увеличено костным пробойником.
Естественный устье верхней челюсти визуализировали и прощупывали изогнутой аспирацией. Устье было увеличено костным пробойником.
Второе окно было получено путем внутрибороздкового разреза от верхнего левого центрального резца (21) до правого второго моляра (17), поднятия слизисто-надкостничного лоскута и скелетирования межчелюстной кости и латеральной стенки. На верхушках корней 12 и 13 просверлена кость, вскрыта и энуклеирована киста. Мы обнаружили сообщение с верхнечелюстной пазухой из-за остеолиза, вызванного кистой. Латеральную стенку верхнечелюстной пазухи просверливали для удаления латеральной части остеомы, а оставшуюся медиальную часть остеомы удаляли через антростому (рис. 3).
Наконец, мы подготовили мембрану из плазмы, богатой факторами роста (PRGF), для покрытия корней зубов (рис. 3) [8]. Мы собрали 10 мл периферической крови в лабораторные стеклянные пробирки объемом 5 мл без антикоагулянта. Стеклянную пробирку центрифугировали при 2700 об/мин при комнатной температуре в течение 12 мин (IntraSpin-Intra-Lock System Europa™). Плазменный компонент над лейкоцитарной пленкой представлял собой PRGF [9] (рис. 3).
Плазменный компонент над лейкоцитарной пленкой представлял собой PRGF [9] (рис. 3).
Пациенту проводилась послеоперационная терапия антибиотиками, кортикостероидами, полосканиями рта с хлоргексидином и жидкой и полутвердой диетой. Пери- и послеоперационных осложнений не наблюдалось. Гистология была совместима с остеомой и радикулярной одонтогенной кистой. Наш пациент проходил еженедельное наблюдение в течение первого месяца, ежемесячно в течение следующих трех месяцев, затем амбулаторно каждые 6 месяцев в течение 2 лет. Через 2 года наблюдения рецидива заболевания не наблюдалось (рис. 4).
| рисунок 1
КТ (а, б — фронтальная проекция), (в, г — аксиальная проекция). *киста, § остеома. |
| Рис. 2 МР; (а, б) Т2 в коронарной проекции; (в) Т2 аксиальная проекция, (г, д) Т1 коронарная проекция; (f) Осевой вид T1. *киста, § остеома. |
Рис. 3 3Комбинированный хирургический доступ; а — I окно, средняя антростома, носовая перегородка s; б — II окно, фенестрация передне-нижней стенки, * киста; в — энуклеация кисты через II окно, * киста; г — удаление остеомы, § остеома; д — двойной хирургический доступ, I и II окна; (f) Расположение мембраны PRGF, разрез. |
| Рис. 4 Хирургический препарат (а) киста; в) остеома; (б) послеоперационная эндоскопия носа. |
Комментарии
Остеомы головы и шеи встречаются редко (0,43–1%). Они часто обнаруживаются в лобной и решетчатой пазухах, но редко в верхней и клиновидной пазухах. Хотя остеомы преобладают у мужчин, нашим пациентом была женщина [1].
Радикулярные кисты довольно малы (5–15 мм) и обычно обнаруживаются на верхней челюсти. Только в случае инфицирования или функционального нарушения они требуют хирургического лечения [2]. У наших пациентов мы обнаружили корешковую кисту размером 33,7 мм — намного больше, чем обычно, — происходящую из резца и занимающую почти всю верхнюю челюсть (рис. 1 и 2).
1 и 2).
Одновременное наличие остеомы 23,7 мм и корешковой кисты 33,7 мм в одной и той же верхнечелюстной пазухе, как в нашем клиническом случае, встречается очень редко, в литературе описан только один случай [3].
Риносинусит, обнаруженный у нашего пациента, был односторонним, и остеома была скорее не следствием, а скорее причиной риносинусального воспаления. Действительно, патофизиология риносинусального воспаления у нашего пациента предполагала обструкцию ипсилатерального естественного устья верхней челюсти обоими поражениями с последующим нарушением риносинусальной вентиляции.
КТ является золотым стандартом для диагностики как остеомы, так и радикулярной кисты верхней челюсти, но МРТ была полезна для дифференциальной диагностики и оценки возможного внутричерепного расширения [4].
Наличие местной инфекции и симптомов, связанных с объемом двух новообразований, потребовало хирургического лечения у нашего пациента. Эндоскопическая хирургия в настоящее время является методом выбора для лечения как остеом, так и кист, но необходимо разработать персонализированный хирургический подход. По данным литературы, малоинвазивный хирургический доступ, уменьшающий послеоперационную боль, отек и гематому, лучше переносится пациентами, чем другие доступы [5]. Из-за расширения двух поражений мы выбрали двойной хирургический доступ к верхней челюсти. Комбинированный хирургический доступ, обеспечивающий оптимальное операционное поле, позволил добиться полного удаления обоих образований.
По данным литературы, малоинвазивный хирургический доступ, уменьшающий послеоперационную боль, отек и гематому, лучше переносится пациентами, чем другие доступы [5]. Из-за расширения двух поражений мы выбрали двойной хирургический доступ к верхней челюсти. Комбинированный хирургический доступ, обеспечивающий оптимальное операционное поле, позволил добиться полного удаления обоих образований.
У нашего пациента мы использовали мембрану PRGF, чтобы способствовать периапикальному заживлению, изолировать открытые верхушки корней в просвете верхней челюсти и заполнить область разницы уровней между полостью, ранее занятой кистой, и дном верхней челюсти. .
В заключение, визуализация является обязательной для оценки диагноза, хотя окончательный диагноз может быть получен только после гистопатологического исследования. Минимально инвазивная хирургия особенно показана для полной ликвидации двух поражений.
Конфликт интересов
Авторы заявляют об отсутствии конфликта интересов в связи с публикацией данной статьи.
Каталожные номера
- Вольф А., Сафран Б., Пок Дж., Томазич П.В., Штаммбергер Х. Хирургическое лечение остеом придаточных пазух носа: опыт одного центра из 58 случаев. Ларингоскоп 2019; DOI: 10.1002/лари.28299. [Google Scholar]
- Колари В., Рао ХТА, Томас Т. Необычно большая корешковая киста верхней и нижней челюсти: отчет о редком случае. Natl J Maxillofac Surg. 2019;10:270–273. [Перекрестная ссылка] [В паблике] [Google Scholar]
- Khonsari RH, Corre P, Charpentier P, Huet P.
 Остеома верхнечелюстной пазухи, связанная со мукоцеле. Rev Stomatol Chir Maxillofac 2011;112:107–109. [Перекрестная ссылка]
[В паблике]
[Google Scholar]
Остеома верхнечелюстной пазухи, связанная со мукоцеле. Rev Stomatol Chir Maxillofac 2011;112:107–109. [Перекрестная ссылка]
[В паблике]
[Google Scholar] - Cantone E, Cavaliere M, Di Lullo AM, Guadagno E, Iengo I. Иммуногистохимические закономерности в дифференциальной диагностике ринофарингеальной гранулоцитарной саркомы. Oncol Lett 2016; 12: 2777–2781. [Перекрестная ссылка] [В паблике] [Google Scholar]
- Ташири С.
 , Корбелла С., Цесис И., Дель Фаббро М. Влияние использования плазмы, богатой факторами роста (PRGF), на качество жизни пациентов, подвергшихся эндодонтической хирургии, когда произошла перфорация синусовой мембраны. Oral Maxillofac Surg 2013; 18: 43–52.
[Google Scholar]
, Корбелла С., Цесис И., Дель Фаббро М. Влияние использования плазмы, богатой факторами роста (PRGF), на качество жизни пациентов, подвергшихся эндодонтической хирургии, когда произошла перфорация синусовой мембраны. Oral Maxillofac Surg 2013; 18: 43–52.
[Google Scholar]
Все фигурки
| рисунок 1
КТ (а, б — фронтальная проекция), (в, г — аксиальная проекция). *киста, § остеома. | |
| В тексте | |
| Рис. 2 МР; (а, б) Т2 в коронарной проекции; (в) Т2 аксиальная проекция, (г, д) Т1 коронарная проекция; (f) Осевой вид T1. *киста, § остеома. | |
| В тексте | |
Рис. 3 3Комбинированный хирургический доступ; а — I окно, средняя антростома, носовая перегородка s; б — II окно, фенестрация передне-нижней стенки, * киста; в — энуклеация кисты через II окно, * киста; г — удаление остеомы, § остеома; д — двойной хирургический доступ, I и II окна; (f) Расположение мембраны PRGF, разрез. | |
| В тексте | |
| Рис. 4 Хирургический препарат (а) киста; в) остеома; (б) послеоперационная эндоскопия носа. | |
| В тексте | |
Разрыв ретенционной кисты верхней челюсти: причина односторонней ринореи после травмы
Другое ГОЛОВА И ШЕЯ
J.K. Хоанг, Э.К. Смит и Д.П. Barboriak
Американский журнал нейрорадиологии, июнь 2009 г., 30 (6) 1121-1122; DOI.0212
Abstract
РЕЗЮМЕ: В этом исследовании описывается случай пациента с травматическим разрывом ретенционной кисты верхнечелюстной пазухи, у которого была интересная клиническая картина односторонней ринореи, имитирующей ликворею. Диагноз был поставлен случайно путем сравнения посттравматического КТ головного мозга с КТ синусового исследования, проведенного 1 днем ранее.
Диагноз был поставлен случайно путем сравнения посттравматического КТ головного мозга с КТ синусового исследования, проведенного 1 днем ранее.
Ретенционные кисты верхнечелюстной пазухи являются обычными случайными находками при визуализации и обычно не имеют клинического значения. Считается, что ретенционные кисты, которые разрешаются при контрольной визуализации, спонтанно разрываются, но редко имеется какой-либо клинический анамнез или данные визуализации, подтверждающие эту теорию. Мы представляем случай пациента с травматическим разрывом ретенционной кисты верхнечелюстной пазухи, который имел одностороннюю ринорею, симптом, связанный с утечкой спинномозговой жидкости.
История болезни
18-летняя белая женщина обратилась с жалобами на боль в шее после травмы во время выступления группы поддержки. Она держала над головой другую чирлидершу, когда ее партнер потерял равновесие и резко приземлился на голову пациентки. Сразу после аварии пациент заметил прозрачные выделения из левой ноздри в течение примерно 10 секунд, которые самопроизвольно прекратились. Явной потери сознания, болей в лице или головной боли не было. Медицинский анамнез был значимым для классической мигренозной головной боли и воспалительного заболевания носовых пазух. Результаты неврологического обследования и обследования мягких тканей лица были нормальными.
Явной потери сознания, болей в лице или головной боли не было. Медицинский анамнез был значимым для классической мигренозной головной боли и воспалительного заболевания носовых пазух. Результаты неврологического обследования и обследования мягких тканей лица были нормальными.
КТ головного мозга после травмы показала уровень жидкости в левой верхнечелюстной пазухе (рис. 1) без перелома лицевой кости. Переломов основания черепа на тонкослойной мультидетекторной КТ не выявлено. Дальнейший опрос показал, что пациенту было выполнено КТ исследование пазух накануне в другом учреждении. Это исследование было извлечено для сравнения и показало гладкое, выпуклое образование мягких тканей в левой верхнечелюстной пазухе, соответствующее ретенционной кисте (рис. 2). Киста также была отмечена при МРТ-исследовании головного мозга месяцем ранее. Эти серийные визуализирующие исследования подтвердили диагноз разрыва ретенционной кисты левой верхней челюсти как причины односторонней ринореи и уровня жидкости в левой верхнечелюстной пазухе. Пациент выздоровел без осложнений.
Пациент выздоровел без осложнений.
Рис. 1.
A , Аксиальная КТ у 18-летней женщины, выполненная после черепно-мозговой травмы, показывает уровень жидкости ( стрелка ) в левой верхнечелюстной пазухе. B , Переформатированная коронарная КТ не показывает признаков перелома. Отмечаются изменения после предыдущей функциональной эндоскопической операции на пазухах слева.
Рис. 2.
Аксиальная ( A ) и коронарная ( B ) КТ при КТ придаточных пазух, выполненная за день до травмы головы, показывает ретенционную кисту ( стрелки ) в левой верхнечелюстной пазухе.
Обсуждение
У пациентов с черепно-мозговой травмой наиболее важным дифференциальным признаком односторонней ринореи является ликворея или фистула. Это результат костно-дурального дефекта в основании черепа, соединяющего субарахноидальное пространство с придаточной пазухой носа. Существует несколько инвазивных и неинвазивных методов визуализации для исследования утечек спинномозговой жидкости, 1 , но перед проведением таких исследований рентгенолог и врач-клиницист должны провести дифференциальную диагностику доброкачественной посттравматической ринореи. Этот случай показывает, что односторонняя ринорея и уровень жидкости в пазухах при визуализации могут быть вызваны разрывом ретенционной кисты верхнечелюстной пазухи.
Существует несколько инвазивных и неинвазивных методов визуализации для исследования утечек спинномозговой жидкости, 1 , но перед проведением таких исследований рентгенолог и врач-клиницист должны провести дифференциальную диагностику доброкачественной посттравматической ринореи. Этот случай показывает, что односторонняя ринорея и уровень жидкости в пазухах при визуализации могут быть вызваны разрывом ретенционной кисты верхнечелюстной пазухи.
Ретенционные кисты — частая случайная и бессимптомная находка в придаточных пазухах носа, выявляемая в 13% случаев при КТ и МРТ. 2 Несмотря на то, что они широко известны как «слизистые ретенционные кисты», существуют 2 типа ретенционных кист: слизистые и серозные. 3 Слизистые ретенционные кисты встречаются чаще и вызываются закупоркой серозно-слизистой железы. Серозные ретенционные кисты возникают в результате скопления жидкости в подслизистом слое. Оба типа ретенционных кист при визуализации выглядят как гладкие, внешне выпуклые массы мягких тканей.
Большинство ретенционных кист остаются неизменными между исследованиями, но в некоторых случаях ретенционная киста может полностью рассосаться. 4 Общепринятая теория состоит в том, что заполненный жидкостью мешочек разрывается, и киста исчезает. Несмотря на высокую частоту встречаемости ретенционных кист, насколько нам известно, литература, описывающая симптомы разрыва ретенционных кист, отсутствует. Только в одном отчете описывается спонтанная последовательность разрыва кисты, задокументированная на обычных рентгенограммах. 5
Случай этого пациента показывает, что ретенционные кисты верхней челюсти могут разорваться при тупой травме головы. Более важно отметить, что это служит напоминанием о том, что разрыв ретенционной кисты следует рассматривать как доброкачественную причину односторонней ринореи и уровня жидкости в верхнечелюстной пазухе. Хотя сравнение с предыдущей визуализацией полезно, даже без предыдущих исследований следует рассмотреть диагноз, прежде чем приступать к инвазивным и дорогостоящим исследованиям травматической утечки спинномозговой жидкости.
Ссылки
- ↵
Ллойд К.М., ДельГаудио Дж.М., Хаджинс П.А. Визуализация утечек спинномозговой жидкости из основания черепа у взрослых. Radiology 2008;248:725–36
- ↵
Bhattacharyya N. Отражают ли ретенционные кисты верхнечелюстной пазухи явления обструкции пазухи? Arch Otolaryngol Head Neck Surg 2000;126:1369–71
- ↵
Eggesbo HB. Рентгенологическое исследование воспалительных очагов в полости носа и околоносовых пазухах. Eur Radiol 2006;16:872–88
- ↵
Casamassimo PS, Lilly GE. Кисты слизистой верхнечелюстной пазухи: клинико-рентгенологическое исследование. Oral Surg Oral Med Oral Pathol 1980;50:282–86
- ↵
Ruprecht A, Lau W. Разрыв слизистой ретенционной кисты. Oral Surg Oral Med Oral Pathol 1990;70:683

 Остеома верхнечелюстной пазухи, связанная со мукоцеле. Rev Stomatol Chir Maxillofac 2011;112:107–109. [Перекрестная ссылка]
[В паблике]
[Google Scholar]
Остеома верхнечелюстной пазухи, связанная со мукоцеле. Rev Stomatol Chir Maxillofac 2011;112:107–109. [Перекрестная ссылка]
[В паблике]
[Google Scholar] , Корбелла С., Цесис И., Дель Фаббро М. Влияние использования плазмы, богатой факторами роста (PRGF), на качество жизни пациентов, подвергшихся эндодонтической хирургии, когда произошла перфорация синусовой мембраны. Oral Maxillofac Surg 2013; 18: 43–52.
[Google Scholar]
, Корбелла С., Цесис И., Дель Фаббро М. Влияние использования плазмы, богатой факторами роста (PRGF), на качество жизни пациентов, подвергшихся эндодонтической хирургии, когда произошла перфорация синусовой мембраны. Oral Maxillofac Surg 2013; 18: 43–52.
[Google Scholar]