Классификация способов местной анестезии
Для медицины анестезия означает временную потерю болевой чувствительности. Главный русский ее синоним — обезболивание. Это состояние, позволяющее оператору свободно обращаться с тканями. Анестезия может быть общей и местной. В стоматологии основным, почти единственным способом пока остается местная инъекционная анестезия специфическими лекарствами — местными анестетиками.
Эффект анестезии обеспечивается следующим механизмом. С помощью инъектора, снабженного иглой, раствор местного анестетика подводится к наружной мишени на слизистой оболочке полости рта, игла ее перфорирует и продвигается к внутренней мишени, где инъектор под давлением создает региональное депо анестетика. Депо в области внутренней мишени обеспечивает эффективную концентрацию лекарства и необходимый его объем. Объемная доза анестетика очень важна для смачивания необходимого числа нервных рецепторов и перехватов Ранвье.
Для создания успешного регионального депо необходима точная доставка раствора к внутренней мишени, как правило, в избыточном объеме. Положение внутренней мишени виртуально при блокаде нижнеальвеолярного нерва (НАН) и зависит от многих факторов, как анатомических, так и психологических.
Создание депо возможно двумя способами: диффузионным и сосудистым. Диффузионный способ — основа классических инъекционных анестезий. Сосудистый способ топографического распределения анестетика представил A. Bier [21] в 1908 г. как внутривенную региональную анестезию. Она в историческом аспекте упоминается в общемедицинской литературе. Ее вариант, внутрикостная анестезия конечностей, возникла в Советском Союзе в Отечественную войну и была популярна, так как военный хирург совмещал в одном лице и оператора, и анестезиолога. С.Б. Фрайман (1947) [15], И.Л. Крупко и соавт. (1969) [4], Н.И. Атясов (1970) [1] доказали ее венозный механизм.
В стоматологической литературе, как в отечественной, так и зарубежной, считается, что для зубов сосудистой дентальной анестезии не существует, имеются лишь варианты диффузионной.
Во многих стоматологических учебниках и руководствах простейшая классификация инъекционной анестезии сводится к ее разделению на инфильтрационную и проводниковую. В таблице представлена реально используемая в дентальной практике терминология современных дентальных методов.
Классификация и терминология методов местной дентальной анестезии Примечание. * — в качестве модели проводниковых инъекций в таблице представлены методы блокады нижнеальвеолярного нерва у мандибулярного отверстия.
Проводниковые методы при этом сводятся, как правило, к блокаде НАН, который оказался наиболее сложной анестезиологической проблемой практического стоматолога. K. Wong (2001) [40] в системном обзоре определил полный успех блокады НАН на основании электротестирования в молярах с нормальной пульпой в 69%, а с необратимо воспаленной — 30%.
K. Wong (2001) [40] в системном обзоре определил полный успех блокады НАН на основании электротестирования в молярах с нормальной пульпой в 69%, а с необратимо воспаленной — 30%.
Недостаточность мандибулярных анестезий по сравнению с инфильтрационными произошла в результате широкого внедрения амидных анестетиков, которые в России появились в 80-90-е годы [8]. Неудачи проводниковых анестезий разрешались с помощью внутрикостной, интралигаментарной, интрасептальной и внутрипульпарной инъекций. Отсюда и возник объединяющий их термин — «дополнительные», «вспомогательные» [29]. Этот термин не отражает сущностную сторону их отличия от классических. Разница между ними очень глубокая. С нашей точки зрения более точен термин «спонгиозные».
Спонгиозные анестезии 4% артикаином с адреналином были высокоэффективны при обезболивании пульпы, особенно нижних зубов. Это показали и наши исследования спонгиозных инъекций с высокой частотой успеха только на нижних зубах: Д.В. Медведев (2011) [6] — 100%, О. Е. Ефимова (2011) [2] — 98,2%. Высока эффективность спонгиозного обезболивания как нижних, так и верхних зубов артикаином с адреналином 1:100 000 — 93% [17], 2% лидокаином с адреналином 1:80 000 — 87,1% [8]. При сопоставлении их с проводниковыми разница составляет 15-25%. Таким образом, спонгиозные анестезии становятся эффективной альтернативой проводниковым мандибулярным инъекциям [18, 29].
Е. Ефимова (2011) [2] — 98,2%. Высока эффективность спонгиозного обезболивания как нижних, так и верхних зубов артикаином с адреналином 1:100 000 — 93% [17], 2% лидокаином с адреналином 1:80 000 — 87,1% [8]. При сопоставлении их с проводниковыми разница составляет 15-25%. Таким образом, спонгиозные анестезии становятся эффективной альтернативой проводниковым мандибулярным инъекциям [18, 29].
Интралигаментарная анестезия получила особую популярность благодаря своей простоте. Например, в Болгарии 75,9% стоматологов используют ее почти при всех видах вмешательств в своей практике [27]. Анкетированием 800 из 2500 американских эндодонтистов установлено, что почти 95% из них используют дополнительные методы, чаще всего ИЛА — 50%, а также внутрикостную двухэтапную инъекцию [20]. В рабочих классификациях немецких авторов к основным инфильтрационным и проводниковым инъекциям присоединяется еще третий вид — интралигаментарная анестезия [19, 23, 32].
В 80-е годы вопрос о сосудистом характере спонгиозных анестезий изредка возникал в литературе [31, 36]. В XXI веке этот вопрос почти не ставился. Он представлен единичным исследованием [39] и решен в пользу диффузионного механизма. В то же время практики единодушно отмечают высокую частоту пульса после внутрикостных анестезий и связь с адреналином и дозой [6, 35].
В XXI веке этот вопрос почти не ставился. Он представлен единичным исследованием [39] и решен в пользу диффузионного механизма. В то же время практики единодушно отмечают высокую частоту пульса после внутрикостных анестезий и связь с адреналином и дозой [6, 35].
В настоящей работе представлен анализ литературы, указывающий на сосудистое распределение анестетического раствора при спонгиозном введении, объясняющее их многочисленные особенности. Представляем следующие доказательства сосудистого характера спонгиозных инъекций. Многие из них уже упоминались в наших ранних работах [7, 9, 10, 30].
1. Спонгиозная инъекция комбинации анестетика обязательно с эпинефрином содержит в себе как диффузный, так и сосудистый механизм распределения анестетического раствора в тканях. Диффузный элемент работает в первой фазе инъекции, переходя при дальнейшем введении в сосудистый. В сосудистой сети спонгиозного вещества кости создается депо анестетика. Депо «организует» эпинефрин, который при ретроградном распределении раствора по венам, капиллярам на уровне артериол прерывает их проходимость в артериальное русло через активацию α-адренорецепторов (рис.
Рис 1. Создание депо анестетического раствора при спонгиозной анестезии.
2. Присутствие эпинефрина в анестетическом растворе — обязательное условие для спонгиозных (сосудистых) инъекций [26].
3. При классической инъекции депо местного анестетика формируется диффузионно вокруг кончика иглы. При этом наблюдается потеря эффективности к периферии по радиусу в геометрической прогрессии. При спонгиозных анестезиях сосудистое депо также связано с иглой. Но границы депо неопределенны, так как оно образовано сетью венозных сосудов и капилляров. Возможны зоны выпадения анестезии соседних с инъекцией зубов и, наоборот, обезболивание очень отдаленных. Этот феномен мы назвали эффектом мозаичности спонгиозной анестезии [5].
4. Депо спонгиозного распределения охватывает пародонт и пульпу — пульпо-пародонтальный комплекс, как правило, нескольких зубов (многозубность). В среднем внутрикостная анестезия блокирует 3,2 [17], интралигаментарная — 3,6 [6]; интрасептальная — 2,6 [2] зуба.
5. Кривая эффект/время при спонгиозных анестезиях принципиально другая, чем при классических, например инфильтрационной (рис. 2). Суть различий в том, что все виды спонгиозной анестезии начинаются практически 1) сразу под иглой, 2) с максимальной глубиной и 3) резко заканчиваются. Закон «все или ничего».
Рис. 2. Спонгиозная (внутрикостная) анестезия (непрерывная линия): быстрое наступление (40 с), максимальный эффект в первую минуту (суперэффект) и резкое окончание. Инфильтрация (прерывистая): плавное наступление и плавное окончание анестезии. Максимальный эффект через 10-15 мин [16].
Кривая эффект/время инфильтрационной анестезии начинается плавно и плавно заканчивается, не обязательно достигая максимальной величины болевого порога. Клиницисты высоко оценивают быстрое (почти под иглой) наступление анестезии и ее глубину при спонгиозной инъекции.
6. Доза всех спонгиозных анестезий (внутрикостной, интралигаментарной и интрасептальной) приблизительно в 2 раза меньше, чем инфильтрационной.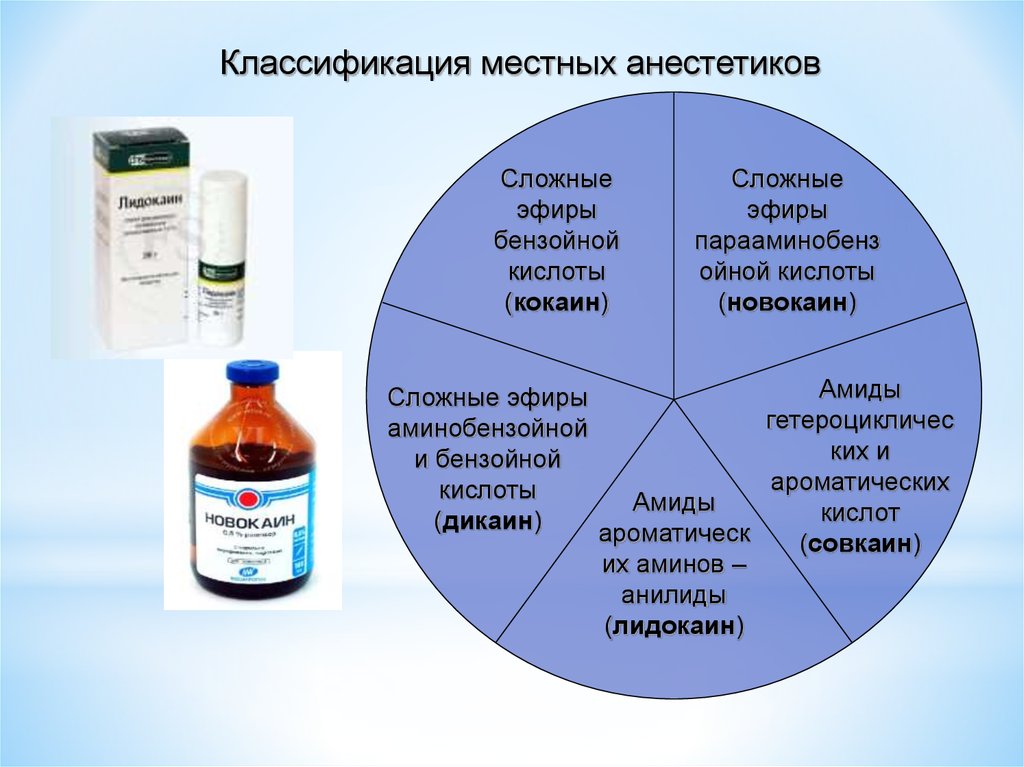 Высокая эффективность их была представлена выше. Иначе говоря, коэффициент полезного действия спонгиозных анестезий значительно превышает традиционные инъекции.
Высокая эффективность их была представлена выше. Иначе говоря, коэффициент полезного действия спонгиозных анестезий значительно превышает традиционные инъекции.
7. Аспирация «+» при всех спонгиозных анестезиях отмечается приблизительно в 90% случаев [11]. При интралигаментарной и интрасептальной инъекции положительная аспирация наблюдалась в виде тонкой струйки с частотой 34/36/94,4% и 68/76/89,4% соответственно. При внутрикостной аспирации частота положительных аспираций наблюдалась в 68/76/89,4%.
8. Рентгеновское распределение контрастного вещества после внутрикостного и интрасептального введения на трупах демонстрирует его наличие как в сосудах, окружающих зуб, так и в самой пульпе (рис. 3).
Рис. 3. Распределение ртути на трупе (мужчина 55 лет) после интрасептальной инъекции между 3,4 и 3,3. Ртуть наблюдается в тонких сосудах спонгиозного вещества кости. В пульпе 3,4 также определяется тонкий сосудик [8].
9. Гистологическая картина после интрасептальной инъекции красителя (туши) на трупе более четко демонстрирует его венозное распределение в пульпе зуба, из-за хорошей сосудистой проходимости туши по сравнению со ртутью (рис. 3, 4). При спонгиозных инъекциях ртути и красителей они почти всегда находят путь к сосудам кости и пульпы.
3, 4). При спонгиозных инъекциях ртути и красителей они почти всегда находят путь к сосудам кости и пульпы.
Рис. 4. Распределение красителя (туши) в пульпе премоляра после интрасептальной анестезии на трупе женщины 36 лет [8].
Попадание анестетика в сосуд еще не означает развитие там эффекта. Для активации анестетика необходимо, чтобы он задержался там определенное время — не менее 40 с (для создания депо) [34].
10. Доказана с помощью фотоплетизмографии остановка кровотока в пульпе зуба после интралигаментарной инъекции лидокаина с эпинефрином на 15 мин [26].
11. Качественной особенностью спонгиозных анестезий в отличие от классических, например мандибулярной, является отсутствие выраженных парестезий тканей лица: губ, щек, языка, кожи лица.
12. У спонгиозных анестезий бактериемия наблюдалась в 50-97%, при инфильтрационной щечной анестезии — в 16% [33]. R. Walton, B. Abbott [38] уточняют, что бактериемия встречается при интралигаментарных инъекциях не чаще, чем при других стоматологических вмешательствах. Бактериемия при интралигаментарной анестезии сопоставима с частотой, наблюдаемой при удалении зубного камня и кюретаже десневых карманов. Она носит временный характер. Антисептическая обработка десневой борозды снижает бактериемию с 61 до 30% [23].
Бактериемия при интралигаментарной анестезии сопоставима с частотой, наблюдаемой при удалении зубного камня и кюретаже десневых карманов. Она носит временный характер. Антисептическая обработка десневой борозды снижает бактериемию с 61 до 30% [23].
R. Heizmann, J. Gabka [25] не наблюдали бактериемии за более чем 10-летнее применение интралигаментарной анестезии в клинике. О том же за пятилетний период пишет W. Zugal [41]. Септичность инъекций является важной этической проблемой спонгиозных анестезий при учете их сосудистого механизма.
13. Сосудистое распределение эпинефрина при спонгиозных инъекциях — еще одна угроза развития системных осложнений. Анализ наших диссертационных работ по осложнениям: гипотензивным (обморок, коллапс) или гипертензивным (криз) при спонгиозных и классических анестезиях показывает, что реакции чуть чаще наблюдались при спонгиозных, чем классических инъекциях.
В литературе по дополнительным инъекционным технологиям отсутствуют данные о серьезных системных осложнениях, кроме очень ранней работы A.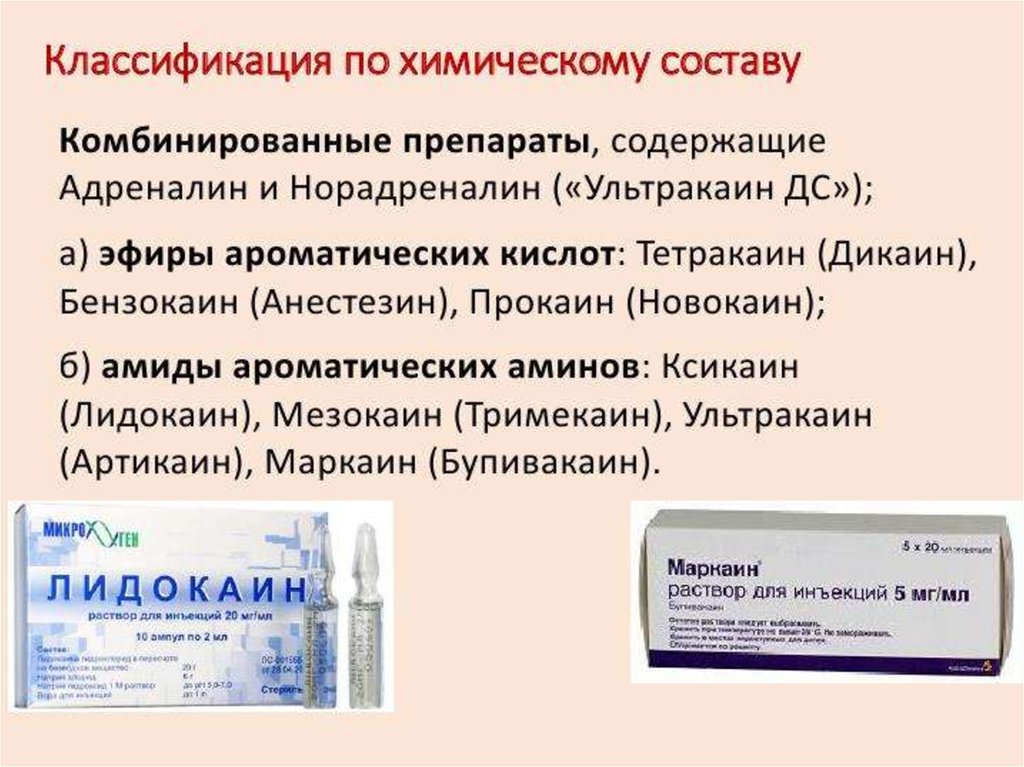 Boakes и соавт. [22], где проанализировано 12 докладов Комитета по Безопасности Лекарств (Англия) о тяжелых побочных реакциях применения дентальных анестетиков, содержащих норэпинефрин в концентрации 1:25 000. Интересно, что в 2 случаях из 12 реакции развились после проведения очень редкой в то время внутрикостной анестезии. У пациенток возникли мучительные головные боли сразу после внутрикостной инъекции в течение 4-5 мин. У одной из них имело место затемнение сознания, памяти, нарушение речи в течение нескольких дней.
Boakes и соавт. [22], где проанализировано 12 докладов Комитета по Безопасности Лекарств (Англия) о тяжелых побочных реакциях применения дентальных анестетиков, содержащих норэпинефрин в концентрации 1:25 000. Интересно, что в 2 случаях из 12 реакции развились после проведения очень редкой в то время внутрикостной анестезии. У пациенток возникли мучительные головные боли сразу после внутрикостной инъекции в течение 4-5 мин. У одной из них имело место затемнение сознания, памяти, нарушение речи в течение нескольких дней.
Мы также наблюдали 3 случая возникновения сильной и продолжительной головной боли после 205 проведенных интралигаментарных анестезий артикаином с эпинефрином.
Учитывая ведущий сосудистый компонент механизма спонгиозных анестезий;
— принимая во внимание эффективность и относительную их безопасность;
— учитывая универсальность применения, простоту выполнения и нарастающую распространенность в мире;
— традиционная классификация местной анестезии должна быть модифицирована. Суть модификации заключается в разделении всех методов на диффузионные и сосудисто-диффузионные:
Суть модификации заключается в разделении всех методов на диффузионные и сосудисто-диффузионные:
Местная анестезия
Внутрикостная, интралигаментарная и интрасептальная анестезии могут быть объединены уже сложившимся термином «спонгиозная анестезия». Не теряет значения уже старый с нашей точки зрения термин «дополнительные методы». Общепризнано, что все эти методы являются внутрикостными. Но использование этого термина не этично: «Я сейчас Вам сделаю внутрикостную инъекцию». Кроме того, в списке спонгиозных анестезий будет дважды встречаться термин «внутрикостная». Классификация не исключает применения дополнительных терминов: Malamed (1997) [29] — supplemental, Noque (1907) — diploique, Villette и соавт. (2008) — diploique, osteocentral, trascortical, Malamed (1997) [29] — intraosseous, Marthaler (1968) — intraseptale, Рабинович (2000) [13] — пародонтальная, Петрикас (1987) [8] — спонгиозная, Поллак (1936) [12] — спонгиозная.
Клинико-фармакологическое обоснование — Artiklid — Hambaarst.
 ee
ee Введение
Успехи современной стоматологии во многом обусловлены разработкой и внедрением в практику новых средств и методов, позволяющих безболезненно проводить длительные и травматичные вмешательства в полости рта. Большинство стоматологических вмешательств сопровождается болевыми ощущениями различной интенсивности, и только адекватное обезболивание, с одной стороны, уменьшает у пациента напряжение, страх и предотвращает формирование у него негативного отношения к посещению стоматологического кабинета, с другой — защищает нервную систему врача, обеспечивая более качественную и безопасную его работу. На сегодняшний день наиболее удобным и безопасным способом контроля над болью в условиях поликлинического приема остается местная анестезия (Matthew S.R et al, 1997). За последние годы на фармацевтическом рынке России значительно увеличился ассортимент местноанестезирующих препаратов, что облегчает выбор средств и методов обезболивания в зависимости от локализации, объема и болезненности планируемого вмешательства, возраста пациента и наличия у него сопутствующей патологии, и в то же время повышает ответственность врача за эффективность и безопасность проводимого лечения. Это свидетельствует о необходимости постоянного совершенствования знания врачей-стоматологов по фармакокинетике и фармакодинамике местноанестезирующих препаратов, а также мероприятий, связанных с профилактикой и лечением осложнений, обусловленных их использованием.
Это свидетельствует о необходимости постоянного совершенствования знания врачей-стоматологов по фармакокинетике и фармакодинамике местноанестезирующих препаратов, а также мероприятий, связанных с профилактикой и лечением осложнений, обусловленных их использованием.
В данном учебном пособии обобщены научные данные по физико-химическим свойствам, фармакокинетике и фармакодинамике наиболее широко используемых в стоматологической практике местных анестетиков, позволяющие облегчить практическому врачу целенаправленный выбор наиболее эффективных и безопасных препаратов, в зависимости от травматичности и длительности планируемого вмешательства, а также наличия у пациента сопутствующей патологии.
Не вызывает сомнений необходимость обезболивания при проведении различных вмешательств в челюстно-лицевой области у подавляющего большинства пациентов. Адекватное обезболивание создает психофизиологический комфорт, значительно снижает эмоциональную нагрузку как на пациента, так и на врача, что соответствует требованиям медицинской деонтологии, способствует достижению лучшего сотрудничества между врачом и пациентом, во многом определяя успех и сокращая сроки предстоящего лечения. Все это свидетельствует о высоком профессионализме врача, повышает его авторитет в глазах пациента и способствует коммерческому успеху.
Все это свидетельствует о высоком профессионализме врача, повышает его авторитет в глазах пациента и способствует коммерческому успеху.
Особенности стоматологического приема (частота и массовость обращаемости к врачам этого профиля, преимущественно поликлинический контингент пациентов, сложность в оказании при необходимости реанимационной помощи) ограничивают возможность использования в этих условиях общего обезболивания. Местноанестезирующие средства, действуя на чувствительные нервные окончания или проводники, уменьшают или полностью устраняют поток импульсов с места болезненных манипуляций в центральную нервную систему, вызывая временную обратимую утрату чувствительности — анестезию (от греч. аesthesis — ощущение, боль, an — отрицание). Поэтому местная анестезия является на сегодняшний день наиболее удобным и безопасным способом контроля над болью в амбулаторной стоматологии.
Развитие местного обезболивания идет в настоящее время в двух направлениях: с одной стороны, ведется поиск и внедрение в медицинскую практику новых высокоактивных средств для местного обезболивания, а с другой разрабатываются новые технологии их применения (совершенствуются методы введения и используемый инструментарий). При вмешательствах на тканях челюстно-лицевой области предпочтительным является инъекционное обезболивание. Большим достижением для стоматологической анестезиологии явился выпуск местных анестетиков в карпулах, что обеспечивает чистоту и стерильность препарата, точную дозировку анестетика и вазоконстриктора, а также создание специального карпульного шприца, удобного для проведения аспирационной пробы. Широкое применение в стоматологии местного обезболивания обусловлено его относительной безопасностью, сравнительной легкостью и быстротой выполнения.
При вмешательствах на тканях челюстно-лицевой области предпочтительным является инъекционное обезболивание. Большим достижением для стоматологической анестезиологии явился выпуск местных анестетиков в карпулах, что обеспечивает чистоту и стерильность препарата, точную дозировку анестетика и вазоконстриктора, а также создание специального карпульного шприца, удобного для проведения аспирационной пробы. Широкое применение в стоматологии местного обезболивания обусловлено его относительной безопасностью, сравнительной легкостью и быстротой выполнения.
Значительное увеличение на фармацевтическом рынке России ассортимента местноанестезирующих препаратов расширяет возможности местного обезболивания и повышает ответственность врача за правильный выбор препарата с учетом его фармакологических особенностей, зависящих от его химической структуры и физико-химических свойств.
Химическая структура, физико-химические свойства и фармакокинетика местных анестетиков
Большинство местных анестетиков являются слабыми основаниями. В молекуле этих препаратов имеется 3 структурных компонента (рис. 1): липофильный центр (ароматическая группа или тиафеновое кольцо), координирующий пассивную диффузию соединения через мембрану нервного волокна; гидрофильный центр (ионизированный, содержащий вторичный или третичный атом азота), который взаимодействует с белком-рецептором, расположенным на внутренней поверхности мембраны нервного волокна; промежуточная группа — алифатическая цепочка, соединяющая липофильную и гидрофильную части молекулы (Прянишникова Н.Т., 1970; Lee A.G., 1976; Butterworth J.F., Strichartz G.R., 1990; Glinert R.J., Zachary C.B., 1991 и др.).
В молекуле этих препаратов имеется 3 структурных компонента (рис. 1): липофильный центр (ароматическая группа или тиафеновое кольцо), координирующий пассивную диффузию соединения через мембрану нервного волокна; гидрофильный центр (ионизированный, содержащий вторичный или третичный атом азота), который взаимодействует с белком-рецептором, расположенным на внутренней поверхности мембраны нервного волокна; промежуточная группа — алифатическая цепочка, соединяющая липофильную и гидрофильную части молекулы (Прянишникова Н.Т., 1970; Lee A.G., 1976; Butterworth J.F., Strichartz G.R., 1990; Glinert R.J., Zachary C.B., 1991 и др.).
По строению промежуточной части выделяют местные анестетики группы сложных эфиров и амидов (табл. 1)
К группе сложных эфиров относятся кокаин, дикаин, анестезин и новокаин. Для инъекционного обезболивания в стоматологии используется только новокаин.
Рисунок 1. Химическая структура местных анестетиков.
К группе амидов относятся тримекаин, лидокаин, мепивакаин, бупивакаин, артикаин и пиромекаин.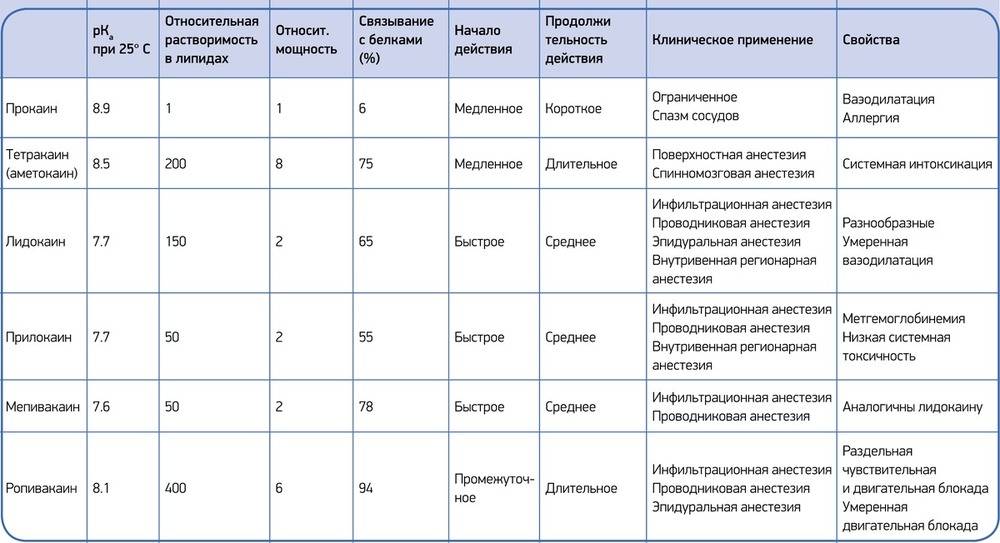 Последний используется только для поверхностной анестезии.
Последний используется только для поверхностной анестезии.
Тип связи определяет метаболизм соединения в организме и длительность его действия. Эфирные связи непрочные, анестетики этой группы гидролизуются эстеразами , в том числе бутирилхолинэстеразой (или псевдохолинэстеразой) крови, имеют небольшой период полувыведения и действуют коротко. Амиды метаболизируются микросомальными ферментами печени, действуют более длительно, лучше диффундируют в ткани и в настоящее время наиболее широко используются в стоматологической анестезиологии.
Таблица 1 .Классификация местных анестетиков по химической структуре
| Сложные эфиры | Амиды |
| Новокаин | Артикаин |
| Бензокаин | Лидокаин |
| Дикаин | Мепивакаин |
| Анестезин | Тримекаин |
| Кокаин | Бупивакаин |
Таким образом, ароматическое кольцо, промежуточная цепочка и аминогруппа играют решающую роль для проявления физико-химических свойств, а следовательно и фармакокинетики местных анестетиков. В то же время от фармакокинетики (всасывания, связывания с белками плазмы крови и тканей, метаболизма и выведения) зависит концентрация препарата на рецепторе, т.е. местноанестезирующая активность, а также способность всасываться в кровь и оказывать системное действие, в том числе токсическое. Поэтому при выборе местных анестетиков следует учитывать, что их химическая структура и физико-химические свойства непосредственно связаны с терапевтической активностью и токсичностью препаратов и их метаболитов.
В то же время от фармакокинетики (всасывания, связывания с белками плазмы крови и тканей, метаболизма и выведения) зависит концентрация препарата на рецепторе, т.е. местноанестезирующая активность, а также способность всасываться в кровь и оказывать системное действие, в том числе токсическое. Поэтому при выборе местных анестетиков следует учитывать, что их химическая структура и физико-химические свойства непосредственно связаны с терапевтической активностью и токсичностью препаратов и их метаболитов.
Согласно классическим представлениям Н.Е.Введенского, местные анестетики воздействуют на функциональное состояние чувствительных нервных окончаний и проводников, изменяя их проводимость и возбудимость. Основными проводниками сенсорной информации являются периферические нервные волокна группы А и С. В смешанных нервных стволах к действию местных анестетиков наиболее чувствительны тонкие немиелинизированные волокна группы С, затем тонкие миелинизированные волокна (группы А ), которые возбуждаются при нанесении раздражения большой силы и вызывают ощущение сильной боли. Толстые миелинизированные волокна (группа А ), способные возбуждаться от слабых тактильных раздражителей, менее чувствительны к действию местных анестетиков, которые могут воздействовать на них только в области перехватов Ранвье. Поскольку полное обезболивание достигается при блокаде проведения возбуждения по всем сенсорным волокнам, иногда ощущение давления на ткани полностью не снимается, и пациенты, особенно эмоционально лабильные, воспринимают его как болевое. Проведение импульсов по двигательным нервам обычными дозами местных анестетиков полностью не блокируется.
Толстые миелинизированные волокна (группа А ), способные возбуждаться от слабых тактильных раздражителей, менее чувствительны к действию местных анестетиков, которые могут воздействовать на них только в области перехватов Ранвье. Поскольку полное обезболивание достигается при блокаде проведения возбуждения по всем сенсорным волокнам, иногда ощущение давления на ткани полностью не снимается, и пациенты, особенно эмоционально лабильные, воспринимают его как болевое. Проведение импульсов по двигательным нервам обычными дозами местных анестетиков полностью не блокируется.
Являясь слабыми основаниями, местные анестетики плохо растворимы в воде. Для улучшения растворимости их используют в виде солей, наиболее часто в виде стабильных в растворе гидрохлоридов. При этом рН коммерческих растворов местных анестетиков варьирует от 3,2 (растворов с вазоконстрикторами) до 6,5 (без вазоконстрикторов). Транспорт лекарств через мембрану нервных окончаний и волокон, основу которой составляют липопротеиды, зависит от липофильности. Поэтому для проявления местноанестезирующего действия в тканях должен произойти гидролиз соли с образованием анестетика-основания, хорошо растворимого в липидах и проникающего через мембрану нервного волокна (Ritchie J.N., Greengard P., 1961; Ritchie J.N., Greengard P., 1966; Narahashi T., Frazier D.T., Yamada V. 1970 и др.).
Поэтому для проявления местноанестезирующего действия в тканях должен произойти гидролиз соли с образованием анестетика-основания, хорошо растворимого в липидах и проникающего через мембрану нервного волокна (Ritchie J.N., Greengard P., 1961; Ritchie J.N., Greengard P., 1966; Narahashi T., Frazier D.T., Yamada V. 1970 и др.).
Поскольку константа диссоциации (рКа) основных местных анестетиков в коммерческих препаратах лежит в пределах от 7,5 до 9,0 менее 3% препарата находится в растворе в виде неионизированного свободного основания. Для увеличения содержания в растворе анестетика- основания, можно повысить рН раствора, добавляя к нему, например, бикарбонаты, чтобы приблизить рН раствора к рКа анестетика. В этих условиях в растворе увеличится процент анестетика-основания, что ускорит и увеличит его проникновение к рецептору, уменьшит латентный период и повысит интенсивность нервной блокады. Однако повышение рН уменьшает стабиль6ность раствора, может вызвать его преципитацию и сделать непригодным к употреблению.
Хорошо растворяясь в воде, соли местных анестетиков удобны для инъекционного введения и легко диффундируют в водной среде межклеточного пространства. Это свойство солей местных анестетиков, вводимых в малой концентрации и большом объеме, используется при проведении инфильтрационной анестезии, когда необходимо воздействовать на окончания нервных волокон. Однако диффузия такого раствора через мембрану нервного волокна будет недостаточной для его блокады. Поэтому для проводниковой анестезии предпочитают использовать растворы более высокой концентрации, но объем вводимого препарата использовать меньший. В стоматологической практике большие объемы анестетиков не используются, что позволяет применять 1-4% растворы местноанестезирующих средств при проведении проводниковой и инфильтрационной анестезии.
Гидролиз соли мес
Регистр лекарственных средств России РЛС Пациент 2003.
Листать назад Оглавление Листать вперёд
Слово анестезия происходит от греческого aisthesis – ощущение, чувство и отрицания “ан” и означает отсутствие температурной, болевой и иной чувствительности. Местные анестетики, или местноанестезирующие средства, – лекарственные средства, которые вызывают местную потерю чувствительности, в первую очередь болевой. Очень широко местные анестетики применяют в стоматологической практике, поскольку большинство манипуляций врача-стоматолога вызывает болевые ощущения различной интенсивности.
Местные анестетики, или местноанестезирующие средства, – лекарственные средства, которые вызывают местную потерю чувствительности, в первую очередь болевой. Очень широко местные анестетики применяют в стоматологической практике, поскольку большинство манипуляций врача-стоматолога вызывает болевые ощущения различной интенсивности.
Чем вызван эффект местных анестетиков? Дело в том, что ощущения с чувствительных нервных окончаний в центральную нервную систему передаются по нервным волокнам за счет генерации электрического импульса. При раздражении нервных окончаний надавливанием, надрезом, воздействием температуры или иным способом по нервному волокну распространяется возбуждение, обусловленное волнообразным движением ионов натрия внутрь клетки и из нее. Если раздражение сильное и превышает порог чувствительности, который индивидуален для каждого человека, мы начинаем чувствовать боль. Боль – это одна из важнейших защитных реакций нашего организма, сигнал опасности, призывающий нас к действиям. Если это ожог или острый укол, мы немедленно рефлекторно отдергиваем, например руку, от источника боли. Но если это боль, связанная с необходимостью проведения медицинской процедуры, то ее необходимо стерпеть или подавить. Для этого и применяют местные анестетики.
Если это ожог или острый укол, мы немедленно рефлекторно отдергиваем, например руку, от источника боли. Но если это боль, связанная с необходимостью проведения медицинской процедуры, то ее необходимо стерпеть или подавить. Для этого и применяют местные анестетики.
Местные анестетики препятствуют возбуждению чувствительных рецепторов или блокируют проведение импульса к центральной нервной системе. | |||
Механизм их действия связан с тем, что, проникая в клетку, они закрывают ионные натриевые каналы с внутренней стороны клеточной мембраны, не позволяя ионам натрия войти в клетку. В результате возбуждение по нервному волокну не передается и чувство боли не возникает. При этом наше сознание не выключается.
Идеальный местный анестетик должен быстро, эффективно и достаточно долго действовать, иметь низкую токсичность, не раздражать ткани, выдерживать стерилизацию и не всасываться – оставаться в месте введения. К сожалению, такого лекарства, отвечающего сразу всем этим требованиям, не существует. Всем современным местным анестетикам присущи определенные недостатки, которые и учитываются при выборе препарата и способа его применения.
К сожалению, такого лекарства, отвечающего сразу всем этим требованиям, не существует. Всем современным местным анестетикам присущи определенные недостатки, которые и учитываются при выборе препарата и способа его применения.
По своей химической природе местные анестетики подразделяются на сложные эфиры и амиды. Хорошая растворимость этих веществ в жирах облегчает прохождение через клеточные мембраны.
К сложным эфирам относятся кокаин, прокаин, тетракаин, бензокаин, к амидам – артикаин, бимекаин, бупивакаин, лидокаин, мепивакаин, тримекаин и другие.
Сложноэфирная связь быстрее разрушается в тканях, поэтому анестетики этой группы действуют непродолжительно (30-50 мин) по сравнению с амидами; эффект лидокаина, артикаина, мепивакаина длится 45-90 мин, а бупивакаина – и более.
Амидные анестетики, которые в настоящее время используются чаще, чем эфирные, оказывают более сильное и быстрое действие, кроме того, они дают большую зону обезболивания.
В зависимости от объема обезболивания наиболее часто применяют поверхностную, инфильтрационную или проводниковую анестезию. Поверхностное обезболивание получают нанесением раствора, мази или присыпки на слизистую оболочку, поверхность раны или язвы. Инфильтрационная анестезия представляет собой послойное пропитывание тканей большим количеством раствора анестетика, поэтому для этого вида анестезии пригодны только малотоксичные препараты, например, прокаин (более известный у нас в стране как Новокаин) в низкой концентрации (0,25-0,5% растворы), поскольку для пропитывания тканей нередко требуются большие объемы препарата. При проводниковой анестезии раствор вводят по ходу нерва, блокируя проведение импульсов по нему и лишая, таким образом, чувствительности те ткани, которые иннервируются этим нервом. Для проводниковой анестезии используются те же препараты, что и для инфильтрационной, однако, объем вводимого анестетика меньше, а концентрация выше (1-4% растворы). Для спинномозговой анестезии применяют очень активные препараты (лидокаин) или используют новокаин в высокой (5%) концентрации, что допустимо из-за небольшого объема инъекции.
Для спинномозговой анестезии применяют очень активные препараты (лидокаин) или используют новокаин в высокой (5%) концентрации, что допустимо из-за небольшого объема инъекции.
Чтобы помешать или замедлить всасывание в кровь с места введения, анестетики часто сочетают с сосудосуживающими адренергическими средствами, в частности, с эпинефрином или фенилэфрином. Более подробно с ними вы познакомитесь в следующей главе, посвященной лекарствам, влияющим на вегетативную нервную систему.
В конечном счете, местные анестетики все-таки проникают через ткани и попадают в общий кровоток. Когда их концентрация в крови достигает определенного уровня, могут проявиться системные эффекты, то есть действие на организм в целом. А эти эффекты включают угнетение сердечной деятельности, снижение артериального давления за счет сосудорасширяющего действия, угнетение или возбуждение центральной нервной системы и некоторые другие. Чем лучше всасывается препарат с места введения, тем больше вероятность побочных действий. Например, кокаин, известный еще с давних времен как средство для повышения тонуса и снятия усталости, всасывается даже с неповрежденных тканей и, накапливаясь в организме, может вызывать паралич дыхания. Повторное и особенно частое применение кокаина с немедицинскими целями приводит к наркомании (кокаинизму). Отказ от него сопровождается ухудшением самочувствия (абстиненция), однако пристрастие к кокаину не физическое, а психическое, поэтому отмену наркотика можно производить сразу. Кокаин относится к эфирным анестетикам и является одним из самых токсичных в этой группе. Большей чем он токсичностью обладает только тетракаин.
Например, кокаин, известный еще с давних времен как средство для повышения тонуса и снятия усталости, всасывается даже с неповрежденных тканей и, накапливаясь в организме, может вызывать паралич дыхания. Повторное и особенно частое применение кокаина с немедицинскими целями приводит к наркомании (кокаинизму). Отказ от него сопровождается ухудшением самочувствия (абстиненция), однако пристрастие к кокаину не физическое, а психическое, поэтому отмену наркотика можно производить сразу. Кокаин относится к эфирным анестетикам и является одним из самых токсичных в этой группе. Большей чем он токсичностью обладает только тетракаин.
Некоторые часто используемые средства для местной анестезии перечислены ниже, подробные сведения по этим препаратам представлены на сайте www.rlsnet.ru.
[Торговое название (состав или характеристика) фармакологическое действие лекарственные формы фирма]
Ауробин (лидокаин+пантенол+преднизолон+триклозан) противовоспалительное, противоаллергическое, антиэкссудативное, анальгезирующее, регенерирующее, антисептическое, местноанестезирующее мазь Gedeon Richter (Венгрия)
Брилокаин – адреналин (артикаин+эпинефрин) местноанестезирующее, сосудосуживающее р-р д/ин.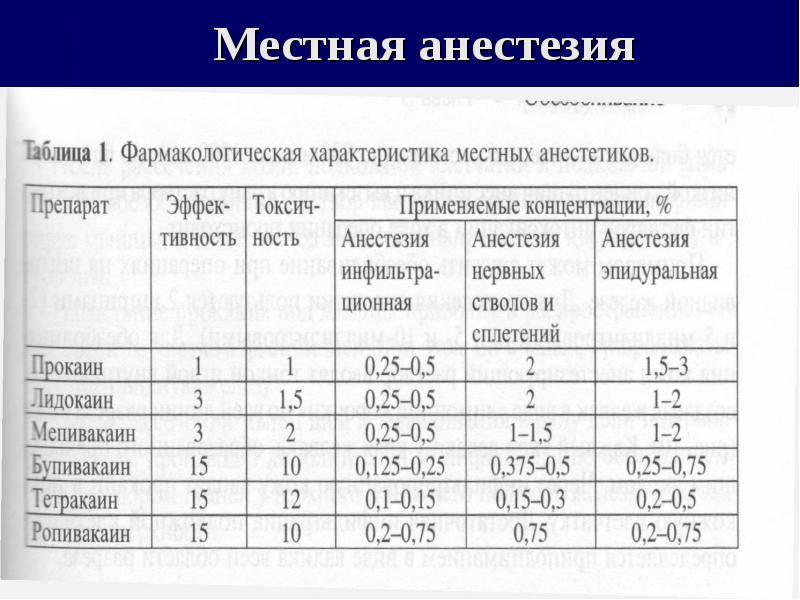 Брынцалов-А (Россия)
Брынцалов-А (Россия)
Брилокаин – адреналин форте (артикаин+эпинефрин) местноанестезирующее, сосудосуживающее р-р д/ин. Брынцалов-А (Россия)
Гепатромбин Г (гепарин+полидоканол+преднизолон) антитромботическое, противовоспалительное, противозудное, противоотечное, веносклерозирующее, местноанестезирующее мазь; супп.рект. Hemofarm (Югославия)
Дентинокс (лидокаин+полидоканол+ромашки экстракт) местноанестезирующее, противовоспалительное местное, антисептическое гель; р-р Dentinox (Германия)
Калгель (лидокаин+цетилпиридиния хлорид) антисептическое, местноанестезирующее гель зубн. GlaxoSmithKline (Великобритания)
Катеджель с лидокаином (лидокаин+хлоргексидин) антисептическое, местноанестезирующее гель наружн. Montavit (Австрия)
Лигентен (гентамицин+лидокаин+этоний) антибактериальное, антисептическое, местноанестезирующее гель Брынцалов-А (Россия)
Лидокаин (лидокаин) антиаритмическое, местноанестезирующее аэроз. доз.; р-р д/ин. Egis (Венгрия)
доз.; р-р д/ин. Egis (Венгрия)
Лидокаин ICN (лидокаин) местноанестезирующее спрей доз. ICN Pharmaceuticals (США), произв.: Ай Си Эн Октябрь (Россия)
Маркаин (бупивакаин) местноанестезирующее р-р д/ин. AstraZeneca (Великобритания)
Маркаин Адреналин (бупивакаин+эпинефрин) местноанестезирующее р-р д/ин. AstraZeneca (Великобритания)
Маркаин Спинал (бупивакаин) местноанестезирующее р-р д/ин. AstraZeneca (Великобритания)
Маркаин Спинал Хэви (бупивакаин) местноанестезирующее р-р д/ин. AstraZeneca (Великобритания)
Наропин (ропивакаин) местноанестезирующее р-р д/ин.; р-р д/инф. AstraZeneca (Великобритания)
Нигепан (бензокаин+гепарин) местноанестезирующее, антикоагуляционное супп.рект. Нижфарм (Россия)
Прокто-Гливенол (лидокаин+трибенозид) противогеморроидальное, местноанестезирующее крем; супп. рект. Novartis Consumer Health SA (Швейцария)
рект. Novartis Consumer Health SA (Швейцария)
Стрепсилс Плюс (амилметакрезол+дихлорбензиловый спирт+лидокаин) антисептическое, местноанестезирующее спрей доз.; табл. Boots Healthcare International (Великобритания)
Эмла (лидокаин+прилокаин) местноанестезирующее крем; пластырь AstraZeneca (Великобритания)
Листать назад Оглавление Листать вперёд
Анестетики в стоматологии
Анестетики в стоматологии – препараты, которые позволяют добиться эффекта обезболивания. Все средства для местной анестезии должны иметь следующие свойства: малая токсичность, быстрое наступление эффекта, легкая проницаемость через ткани, обратимость, легкая проницаемость, долгий срок хранения. Одни средства больше соответствуют этим нормам (современные препараты), другие менее (как правило, устаревшие аналоги).
| токсичность | длительность мин (без адреналина) |
максимальная доза (мг/кг) (с адреналином и без) |
иные наименования | |
| Кокаин | 4 | 20-25 | 1,5 | иного наименования нет |
| Новокаин | 1 | 15-20 | 8/10 | Аминокаин, Прокаин Цитокаин, Неокаин |
| Лидокаин | 2 | 50-60 | 5/7 | Лидокарт, Лидостезин Ксилокард, Солкаин |
| Мепивакаин | 2 | 40-90 | 5/7 | Мепивастезин, Скандикаин Скандомест, Меаверин |
| Артикаин | 1,5 | 60-120 | 7 | Ультракаин, Убистезин Септанест, Супракаин |
пояснения: жирным выделены группы, которые имеют наибольший и наименьший показатель (так сказать, чемпион и атусайдер)
Классификация
Классификация местных анестетиков в стоматологии подразумевает деление по химической структуре и по поколениям. По химической структуре они бывают:
По химической структуре они бывают:
- Сложные эфиры (Кокаин, Новокаин, Анестезин)
- Амиды (Лидокаин, Артикаин он же Ультракаин, Мепивакаин)
По поколениям (отсчёт ведётся по времени открытия) различают: I — кокаин в 1860, II — новокаин в 1905, III – лидокаин в 1943, IV — мепивакаин в 1957, V — артикаин в 1972. Все вещества как раз и будут рассмотрены по этой классификации местных анестетиков в стоматологии. Для наглядности посмотрите таблицу, где рассматриваются токсичность, длительность, максимальная доза.
- I поколение. Кокаин поначалу использовался в качестве обезболивающего. Как оказалось, если ввести его под кожу, то на треть часа пропадала чувствительность, что давало достаточно времени для проведения быстрых терапевтических и хирургических манипуляций. Однако врачи отмечали чрезвычайно высокую токсичность данного алкалоида, поэтому от него почти сразу же и отказались
- II поколение. Новокаин стал первым относительно безопасным средством обезболивания.
 Действовал он, правда, даже меньше своего предшественника: всего 15-20 минут. Стало понятно, что для пролонгирования эффектов надо будет либо увеличивать дозу, либо добавлять сторонние компоненты. Так местные анестетики в стоматологии начали смешивать с эфедрином (адреналин, норадреналин)
Действовал он, правда, даже меньше своего предшественника: всего 15-20 минут. Стало понятно, что для пролонгирования эффектов надо будет либо увеличивать дозу, либо добавлять сторонние компоненты. Так местные анестетики в стоматологии начали смешивать с эфедрином (адреналин, норадреналин) - III поколение. Лидокаин был синтезирован шведами (скандинавы совершили немало открытий в области анестезиологии). Он было круче, чем новокаин во всём: действовал дольше, сильнее, эффект наступал быстрее, но в то же время был в разы токсичнее. Поэтому сейчас его используют в основном в виде аэрозоля, но никак не для инфильтрационной анестезии или проводниковой
- IV поколение. Мепивакаин применяется до сих пор, хотя реже чем раньше. Он избавился от главного недостатка лидокаина – высокой токсичности. Его выпускают под названиями
- V поколение. Эффект наступает быстро, действуют долго, самый сильный из всех препаратов указанных выше, относительно умеренная токсичность. Впрочем, это не мешает вводить его даже беременным.
 Он единственный разрешен для будущих мам (форма без адреналина), так как плохо проникает через плаценту, а значит, не может навредить зародышу.
Он единственный разрешен для будущих мам (форма без адреналина), так как плохо проникает через плаценту, а значит, не может навредить зародышу.
Анестетики в стоматологии без адреналина
Как известно, для увеличения продолжительности действия к обезболивающим добавляют производные эфедрина. Они являются вазоконстрикторами, то бишь сужают сосуды. В некоторых случаях такое воздействие противопоказано (для беременных, людям с болезнями сердца и сосудов). Ниже перечислены «безопасные» анестетики в стоматологии без адреналина: Ультракаин Д (не перепутайте с приставками Д-С и Д-С Форте), Мепивастезин 3%, Скандонест CVS 3%. Их можно смело применять.
Современные анестетики в стоматологии
Как вы уже догадались, это препараты V поколения. К современным анестетикам в стоматологии относятся производные Артикаина: Ультракаин, Убистезин, Септанест. Впрочем, Мепивакаин и его аналоги пока не торопятся выкидывать на свалку истории, и их заказывают в стоматологические клиники.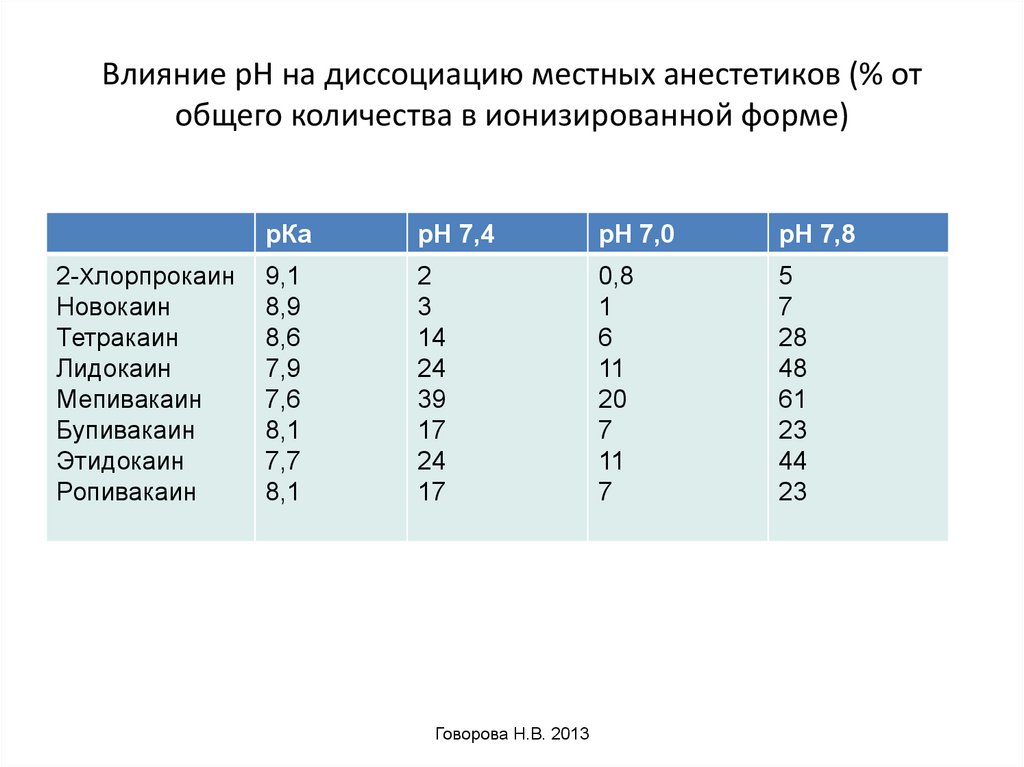 А какой же самый сильный анестетик в стоматологии? Награда достаётся Ультракаину. Дабы убедиться, сходите к стоматологу и попросите его сделать мандибулярную анестезию. Вам успеют залечить зуб, вы доедете домой и еще пар-тройку часов ничего не будут чувствовать и всё это «удовольствие» с 1 ампулы.
А какой же самый сильный анестетик в стоматологии? Награда достаётся Ультракаину. Дабы убедиться, сходите к стоматологу и попросите его сделать мандибулярную анестезию. Вам успеют залечить зуб, вы доедете домой и еще пар-тройку часов ничего не будут чувствовать и всё это «удовольствие» с 1 ампулы.
Механизм
Механизм действия всех препаратов одинаков. Если сказать кратко, то они уменьшают проникновение ионов на натрия на мембраны нервных клеток. Подробнее схема выглядит так: мембраны нейронов преодолеваются молекулами обезболивающего вещества в неактивной форме. Там они становятся активными, присоединив к себе (связав) ионы водорода, и остаются на натриевых каналах. Передача болевого импульса блокируется за счёт прекращения быстрого ввода ионов натрия, что ощущается организмом как анестезия.
Местное обезболивание в стоматологии
Местная анестезия – это уменьшение чувствительности (вплоть до полного её устранения) отдельных участков тела. В отличие от общей анестезии (наркоза) при местной не происходит отключения сознания.
Показания
Большинство стоматологических манипуляций проводится под местной анестезией.
Её использование обязательно в следующих случаях:
- Лечение пульпита (первое посещение)
- Пародонтологические операции (закрытый и открытый кюретаж, гингивопластика, устранение рецессий десны, направленная тканевая регенерация)
- Протезирование витальных (живых) зубов несъёмными конструкциями (коронками, вкладками, накладками, мостовидными протезами)
- Удаление зубов, имплантация, наращивание костной ткани, зубосохраняющие операции (резекция верхушки, ампутация корня, гемисекция), проведение разрезов при периостите, перикоронарите, вскрытие абсцессов и флегмон, удаление кист и опухолей
В некоторых ситуациях анестезия в основном используется, но пациенты с пониженной чувствительностью могут обходиться и без неё:
- Лечение кариеса, клиновидных дефектов, некариозных поражений, периодонтита
Процедуры, при которых анестезия чаще всего не нужна, но особо чувствительным пациентам может потребоваться:
- Профессиональная гигиена полости рта
- Реставрация депульпированных зубов (как пломбами, так и коронками или вкладками)
- Съёмное протезирование (при повышенном рвотном рефлексе может возникнуть необходимость обезболивания слизистой)
Анестезия не рекомендована:
- Осмотр полости рта
- Профилактические мероприятия (аппликации фторлака, герметизация фиссур)
- Отбеливание зубов
- Ортодонтическое лечение
Дети препарирование зуба при кариесе чаще переносят гораздо легче, чем укол в десну. Поэтому не стоит в первое посещение непременно делать инъекцию до начала лечения. Разумнее попробовать посверлить без анестезии и переходить к ней только при жалобах ребёнка на болезненность. Сердобольные родители, не беспокойтесь, что ваше чадо может испытать при этом адскую боль и откажется от дальнейшего лечения. Чувствительность дентина у детей меньше, чем у взрослых. От укола вероятность получить психологическую травму выше.
Поэтому не стоит в первое посещение непременно делать инъекцию до начала лечения. Разумнее попробовать посверлить без анестезии и переходить к ней только при жалобах ребёнка на болезненность. Сердобольные родители, не беспокойтесь, что ваше чадо может испытать при этом адскую боль и откажется от дальнейшего лечения. Чувствительность дентина у детей меньше, чем у взрослых. От укола вероятность получить психологическую травму выше.
Диагностическая местная анестезия используется для определения больного зуба. Когда несколько рядом стоящих зубов сильно разрушены, определить источник пульпитной боли затруднительно и пациенту, и врачу. Чтобы не депульпировать их все подряд, можно сделать анестезию для одного и подождать. Если боль прошла – его и нужно лечить в первую очередь, если нет – обезболить следующий зуб и проверить реакцию.
Противопоказания
- Аллергия на местные анестетики
- Панический страх стоматолога
- Психические расстройства
- Ранний детский возраст (до 2-4 лет)
- Неэффективность местной анестезии (встречается у 2-3% населения, широко распространена среди алкоголиков и наркоманов)
Виды местной анестезии в стоматологии
Поверхностная (аппликационная) анестезия
Осуществляется путём распыления, орошения или смазывания слизистой оболочки аппликационным анестетиком (чаще всего лидокаином). Основным достоинством является безболезненность выполнения (не проводится инъекция). Однако, эффективна только для обезболивания мягких тканей. Чувствительность зубов не снижает вовсе. Поэтому применение лишь поверхностной анестезии при лечении небольших кариозных полостей или ультразвуковой чистке зубов неоправданно.
Основным достоинством является безболезненность выполнения (не проводится инъекция). Однако, эффективна только для обезболивания мягких тканей. Чувствительность зубов не снижает вовсе. Поэтому применение лишь поверхностной анестезии при лечении небольших кариозных полостей или ультразвуковой чистке зубов неоправданно.
Часто применяется для снижения болезненности перед уколом.
Аппликационная анестезия помогает пациентам с повышенным рвотным рефлексом (при снятии оттисков, например).
Для удаления подвижных молочных зубов у детей иногда бывает достаточно поверхностной анестезии, но если корни рассосались ещё не полностью, то такого обезболивания недостаточно – необходима инфильтрационная анестезия.
Смазывание мазью предпочтительнее разбрызгивания спреем, поскольку легче контролировать площадь нанесения. При разбрызгивании анестетик может попасть на мягкое нёбо, создавая дискомфорт и дополнительную тревожность пациента в плане затруднения дыхания (удушья).
Инфильтрационная анестезия
Проводится путём инъекции обезболивающего препарата в то место, чувствительность которого требуется уменьшить. Раствор анестетика от точки вкола распространяется в близлежащие ткани (в том числе и зубные нервы), выключая на время болевые и прочие ощущения. При лечении зубов инфильтрационную анестезию делают в проекцию верхушек (там, где нервы входят в каналы зуба). Такой вид анестезии является предпочтительным для верхних и передних нижних зубов. Для нижних жевательных зубов инфильтрационная анестезия малоэффективна (из-за толстой и плотной костной ткани в этой области).
Раствор анестетика от точки вкола распространяется в близлежащие ткани (в том числе и зубные нервы), выключая на время болевые и прочие ощущения. При лечении зубов инфильтрационную анестезию делают в проекцию верхушек (там, где нервы входят в каналы зуба). Такой вид анестезии является предпочтительным для верхних и передних нижних зубов. Для нижних жевательных зубов инфильтрационная анестезия малоэффективна (из-за толстой и плотной костной ткани в этой области).
Самый безопасный способ из всех инъекционных. Из возможных незначительных осложнений можно назвать гематомы (синяки), стоматит на месте вкола.
При обезболивании однокоренных зубов (резцы и клыки) достаточно одного укола с щёчной стороны. Многокорневые зубы (моляры и некоторые премоляры) требуют инъекций с двух сторон: щёчной (губной, вестибулярной) и нёбной (язычной на нижней челюсти). С нёбной стороны укол более болезненный, чем с щёчной (поскольку слизистая нёба более плотная, и вводимый раствор больше травмирует мягкие ткани).
При периостите, абсцессе и других острых воспалительных процессах в мягких тканях эффективность инфильтрационного обезболивания снижается, а болезненность укола – увеличивается. В таких ситуациях показана проводниковая анестезия.
Проводниковая анестезия
Заключается в блокировании чувствительности нервного ствола целиком путём введения анестетика к месту его выхода из челюсти на поверхность. При этом можно лечить сразу несколько зубов одновременно.
Различают следующие подвиды проводниковой анестезии в стоматологии: мандибулярная и торусальная (обезболиваются нижние зубы на одной стороне), ментальная (нижние премоляры, клыки и частично резцы), нёбная (верхние зубы с нёбной стороны), резцовая (верхние резцы и клыки с нёбной стороны), туберальная (верхние моляры с щёчной стороны), инфраорбитальная (верхние премоляры и клыки с губной стороны).
Проводниковая анестезия не всегда удачно выполняется стоматологом. Приходится время от времени выполнять её повторно. По причине технической сложности выполнения: врач не видит нервного ствола, игла подводится к среднестатистическому месту его расположения в анатомическом атласе, а у конкретного пациента возможны индивидуальные (довольно сильно отличающиеся от стандартных) особенности анатомии. Введение анестетика на значительном удалении от крупного нерва не позволяет достичь полноценной блокады чувствительности.
По причине технической сложности выполнения: врач не видит нервного ствола, игла подводится к среднестатистическому месту его расположения в анатомическом атласе, а у конкретного пациента возможны индивидуальные (довольно сильно отличающиеся от стандартных) особенности анатомии. Введение анестетика на значительном удалении от крупного нерва не позволяет достичь полноценной блокады чувствительности.
Ещё хуже прямое попадание иглой в нерв при проводниковой анестезии. Помимо резкой боли (как описывают её пациенты – «удар током»), возможна потеря чувствительности впоследствии. Чаще всего выполняется мандибулярная или торусальная анестезия, поэтому наиболее распространена парестезия языка и нижней губы (одной половины). Покалывание, нарушение вкусовых ощущений, дискомфорт могут продолжаться несколько недель или месяцев. Обычно чувствительность самостоятельно возвращается без каких-либо манипуляций, однако в редких случаях парестезия остаётся на всю жизнь.
Поэтому проводниковая анестезия не рекомендуется тогда, когда можно обойтись более безопасной инфильтрационной.
Интралигаментарная анестезия
Осуществляется путём инъекции препарата в периодонтальную связку (расположенную между альвеолой и десной с одной стороны и зубом – с другой). Для полного выключения зуба требуется несколько вколов по периметру. Обезболивается только один зуб. Эффективна для всех зубов, но крайне болезненна. Рекомендуется её использовать после предварительной инфильтрационной анестезии.
При чрезмерном введении анестетика возможен некроз периодонтальной связки (с последующей потерей зуба). Если анестезия делается для удаления зуба – эта проблема неактуальна.
Внутрипульпарная анестезия
Проводится путём инъекции анестетика непосредственно в пульпу зуба при пульпите. Такой укол очень болезненный, поэтому делают его только после предварительной инфильтрационной, проводниковой или интралигаментарной анестезии. Зуб ещё предварительно рассверливается (иначе до пульпы не добраться). Эффективность близка к 100%, обезболивающее действие длится недолго, но обычно хватает этого отрезка времени для удаления пульпы.
Кроме болезненности осложнений не имеет.
Внутрикостная анестезия
Обеспечивается введением анестетика в костную ткань, окружающую зуб, после перфорации её. Необходима предварительная инфильтрационная или проводниковая анестезия. Из-за технической сложности выполнения применяется редко. Только при неудаче других видов местного обезболивания. Эффективность около 90%, может блокировать несколько зубов.
Инструменты для местной анестезии
Для проведения инъекции требуется шприц, игла и раствор местного анестетика.
Уже несколько десятилетий в стоматологии вместо одноразовых шприцов используется многоразовый карпульный шприц. В него вставляется одноразовая карпула анестетика и одноразовая игла. Они используются однократно, а сам металлический шприц стерилизуется после каждого пациента. Повторное использование не до конца израсходованной карпулы запрещается, поскольку во время проведения инъекции возможен обратный ток крови или иной жидкости через иглу в карпулу (возникает риск инфицирования следующего пациента).
Для интралигаментарной анестезии выпускается специальный шприц-пистолет. В него вставляются те же иглы и карпулы, что и в карпульный шприц. Он позволяет более аккуратно дозировать объём анестетика для данного вида анестезии (но обычным карпульным шприцом интралигаментарную анестезию выполнить также возможно).
Толщина игл, используемых в карпульных шприцах – 0,3-0,5 мм. Это значительно тоньше, чем у одноразовых шприцов (поэтому и укол намного менее болезненный). Длина – 8-30 мм. Для мандибулярной и торусальной анестезии используются более длинные и толстые иглы, чем для инфильтрационной. Для проведения внутрипульпарной и интралигаментарной анестезии иглу можно сгибать (она не ломается).
Карпула – это герметичный стеклянный картридж с резиновым плунжером. В стоматологии в большинстве случаев анестезирующий раствор помимо самого обезболивающего препарата содержит вазоконстриктор — сосудосуживающий компонент, препятствующий быстрому выведению анестетика через общий кровоток. Это адреналин (эпинефрин). Его концентрация ничтожно мала – 1:100000 или 1:200000. При ручном наборе подобной смеси в одноразовый шприц к раствору анестетика добавляют 1 каплю адреналина. Однако размер капли – величина настолько относительная, что концентрация этого весьма активного компонента может отличаться в разных шприцах в десятки раз. Это создаёт множество осложнений, вплоть до угрожающих жизни пациента ситуаций.
Это адреналин (эпинефрин). Его концентрация ничтожно мала – 1:100000 или 1:200000. При ручном наборе подобной смеси в одноразовый шприц к раствору анестетика добавляют 1 каплю адреналина. Однако размер капли – величина настолько относительная, что концентрация этого весьма активного компонента может отличаться в разных шприцах в десятки раз. Это создаёт множество осложнений, вплоть до угрожающих жизни пациента ситуаций.
Внедрение карпул с точной промышленной дозировкой компонентов намного сократило число подобных осложнений. Правда, следует отметить, что разные производители по-разному относятся к соблюдению строгой дозировки собственных карпул. У продукта российской фармацевтической промышленности Брилокаина (изготовитель – брынцаловский Ферейн) анестезирующий эффект двух карпул из одной упаковки может радикально отличаться: от полного отсутствия обезболивания до сверхсильного («аж ноги заморозились», по словам пациента). Хотя на упаковке заявлен точь-в-точь те же самые ингредиенты, что и у импортных Ультракаина, Убистезина или Септанеста.
Местные анестетики
В России наибольшее распространение получили 4 вида анестетиков: новокаин, лидокаин, артикаин и мепивакаин.
Новокаин (прокаин) синтезирован в 1905 году и получил широчайшее распространение во всём мире как первый ненаркотический анестетик. Является базовой точкой отсчёта – все последующие анестетики сравниваются по эффективности и токсичности с новокаином, чьи показатели взяты за единицу. После внедрения лидокаина потерял популярность в развитых странах. Отмечается высокая частота аллергических реакций на новокаин.
Лидокаин был изобретён в 1943 году. Его эффективность оказалась в 4 раза выше, чем у новокаина (при токсичности только вдвое большей). Широко распространён во всём мире (1 место по числу инъекций среди анестетиков в США). Однако, как и новокаин имеет относительно высокий процент аллергических реакций (в том числе и развитие анафилактического шока). Кроме того, часто применяется с повышенными концентрациями вазоконстриктора 1:50000 и 1:25000, что повышает его эффективность, но увеличивает число осложнений со стороны сердечно-сосудистой системы. Показан беременным женщинам — категория B по классификации FDA (см. статью Использование местных анестетиков для лечения зубов во время беременности; безопасность для рожениц).
Показан беременным женщинам — категория B по классификации FDA (см. статью Использование местных анестетиков для лечения зубов во время беременности; безопасность для рожениц).
Артикаин синтезирован в 1969 году. Начал использоваться в Германии, где был зарегистрирован под коммерческим названием «Ультракаин». Это наименование препарата и сейчас не менее популярно артикаина, хотя представляет продукт только одного производителя. «Убистезин», «Септанест», «Альфакаин» и несколько других коммерческих имён – это то же самое, что и «Ультракаин». Наиболее распространённый местный анестетик в Европе и России (в США был разрешён только в 2000 году, на 10 лет позже, чем у нас). Эффективнее новокаина в 5 раз. Токсичнее в 1,5 раза. По классификации FDA имеет категорию C.
Мепивакаин разработан в 1957 году. По эффективности равноценен лидокаину и уступает артикаину. Примечателен тем, что несмотря на категорию C часто используется для беременных пациенток, по причине разрешения безадреналиновых форм выпуска (карпулы лидокаина и артикаина продаются только с вазоконстриктором). Хотя на самом деле не является препаратом первого выбора для будущих мам (см. статью Можно ли делать местную анестезию при беременности?).
Хотя на самом деле не является препаратом первого выбора для будущих мам (см. статью Можно ли делать местную анестезию при беременности?).
Адреналин, он же эпинефрин – не является местным анестетиком, но в подавляющем большинстве случаев используется при стоматологических инъекциях. Сужая кровеносные сосуды, он способствует сохранению депо анестетика в месте вкола, снижает его токсическое действие на организм, а также уменьшает кровоточивость (что улучшает обзор при хирургических манипуляциях). Нежелательно его применение у беременных, пациентов с сердечно-сосудистыми заболеваниями (пароксизмальная желудочковая тахикардия, мерцательная тахиаритмия). С осторожностью следует использовать у пациентов с артериальной гипертензией, сахарным диабетом, гипертиреозом.
Помимо анестетика и вазоконстриктора в состав раствора могут входить консерванты (метилпарабен) и стабилизаторы адреналина (пиросульфит натрия). И метилпарабен, и пиросульфит (метабисульфит) натрия имеют высокую частоту аллергических реакций вплоть до наиболее опасной – анафилактического шока. Этот риск значительно выше, чем у самих анестетиков (а аллергической реакции на адреналин не может быть в принципе). Поэтому в карпулах от метилпарабена отказались полностью – он нужен только при использовании больших ёмкостей для консервации ещё не использованного раствора после вскрытия ампулы. Сульфиты необходимы для предотвращения окисления адреналина – в карпулах с вазоконстриктором от них отказаться нельзя. Поэтому пациентам с поливалентной аллергией рекомендуется анестезия без адреналина. Высока частота (до 5 %) провоцирования сульфитами приступа бронхиальной астмы, поэтому астматикам анестезия с адреналином также не рекомендована.
Этот риск значительно выше, чем у самих анестетиков (а аллергической реакции на адреналин не может быть в принципе). Поэтому в карпулах от метилпарабена отказались полностью – он нужен только при использовании больших ёмкостей для консервации ещё не использованного раствора после вскрытия ампулы. Сульфиты необходимы для предотвращения окисления адреналина – в карпулах с вазоконстриктором от них отказаться нельзя. Поэтому пациентам с поливалентной аллергией рекомендуется анестезия без адреналина. Высока частота (до 5 %) провоцирования сульфитами приступа бронхиальной астмы, поэтому астматикам анестезия с адреналином также не рекомендована.
Местная анестезия в детской стоматологии
Маленьким детям до 2-4 лет местная анестезия не рекомендуется. Даже если обманным путём удаётся уговорить ребёнка сделать укол, после него он, как правило, рот уже не откроет для дальнейшего лечения. До 6-7 лет оптимальным способом является инфильтрационная анестезия (в том числе и для лечения нижних зубов). В этом возрасте нижняя челюсть ещё не такая плотная и в проводниковой анестезии нужды нет. Из препаратов для детей оптимальным выбором будет артикаин с низким содержанием адреналина 1:200000 – поскольку длительные по времени манипуляции детям всё равно противопоказаны (они быстро устают от лечения) необходимости в длительном многочасовом обезболивании нет.
В этом возрасте нижняя челюсть ещё не такая плотная и в проводниковой анестезии нужды нет. Из препаратов для детей оптимальным выбором будет артикаин с низким содержанием адреналина 1:200000 – поскольку длительные по времени манипуляции детям всё равно противопоказаны (они быстро устают от лечения) необходимости в длительном многочасовом обезболивании нет.
Эффективность местной анестезии
Успешность наступления глубокой анестезии зависит от анестетика, концентрации вазоконстриктора, вида анестезии, дозы препарата, квалификации стоматолога и индивидуальной реакции пациента. 4% артикаин с концентрацией адреналина 1:100000 – наиболее эффективен. Проводниковая анестезия лучше обезболивает, чем инфильтрационная, но требует более высокой квалификации врача. (Тем не менее, даже у самых опытных специалистов имеется некоторый процент неудач). Взвинченное паническое состояние пациента, продолжительное терпение боли в течение нескольких дней перед визитом снижают результативность местной анестезии. Алкоголь и наркотики – тем более.
Алкоголь и наркотики – тем более.
Дозировка
Объём одной карпулы 1,7-1,8 мл. Такого количества хватает для большинства манипуляций в пределах одного-двух зубов. При лечении большего числа зубов (особенно, если они расположены далеко друг от друга) требуется несколько карпул и инъекции в разные участки ротовой полости.
Повторная инъекция анестетика в то же место проводится при безрезультатности первой или через некоторое время, когда продолжительное лечение ещё не завершено, а анестезия начинает отходить. Введение того же препарата может помочь при неэффективности проводниковой анестезии с первого раза. При других видах анестезии необходимо менять сам анестетик на более мощный. Увеличивать объём введённого раствора нельзя до бесконечности – при передозировке наступает токсическая реакция. Для артикаина с адреналином и лидокаина с адреналином максимальная доза – 7 мг/кг веса. Одна карпула (1,7-1,8 мл) содержит 34-36 мг 2%-ного лидокаина или 68-72 мг 4%-ного артикаина. Следовательно, для человека массой 70 кг предельное количество карпул за один приём: 14 – для 2%-ного лидокаина и 7 – для 4% артикаина.
Время наступления
Внутрипульпарная и интралигаментарная анестезия начинают действовать через несколько секунд. Аппликационная, инфильтрационная, внутрикостная – через 1-5 минут. Наиболее вариабельна проводниковая анестезия – от мгновенного обезболивания в ту же секунду (если игла попала прямо в нерв) до получаса. Иногда пациенты, поднимаясь из стоматологического кресла после завершения лечения, утверждают, что «только сейчас заморозка взяла по-настоящему».
Мягкие ткани обезболиваются раньше, чем зубы. Если губа или язык «уже заморозились», зубы ещё могут сохранять чувствительность, и их преждевременное препарирование окажется болезненным.
Период действия
Срок длительности анестезии также зависит от анестетика, концентрации вазоконстриктора, вида анестезии, дозы препарата, квалификации стоматолога и индивидуальной реакции пациента. Проводниковая анестезия сохраняется до 2-3 и более часов. Кто-то из пациентов отмечает, что полностью отходит анестезия только к вечеру (если лечение проводилось утром). Но это при сильном анестетике, высокой концентрации адреналина, значительной дозировке, близкому попаданию к нервному стволу. При других раскладах проводниковая анестезия может не продержаться и одного часа. Инфильтрационная анестезия работает 1 час и меньше. Другие виды – ещё меньше.
Но это при сильном анестетике, высокой концентрации адреналина, значительной дозировке, близкому попаданию к нервному стволу. При других раскладах проводниковая анестезия может не продержаться и одного часа. Инфильтрационная анестезия работает 1 час и меньше. Другие виды – ещё меньше.
Сайт разработан Heapsort
Местное обезболивание, курс для стоматологов.
Дата проведения курса: 3.10.2020
Местное обезболивание в стоматологии. Анестезия в стоматологии курсы для врачей стоматологов.
Харьков, ул. Сумская, 71. В стоматологии ValeoDent.
Телефон для регистрации: +3 8 068 602 11 20.
1 день.
Проводит: стоматолог-терапевт, ортопед, хирург, имплантолог, к. мед.н., Кальчук Роман Олегович.
мед.н., Кальчук Роман Олегович.
9:30 регистрация, с 10:00 до 18:00.
Группа 4 человека.
В стоимость входит:
- теория
- мастер-класс
- практическая отработка навыков участников курсов друг на друге
- сертификат
Программа курса:
- Анатомия тройничного нерва. Целевые пункты анестезии на верхней и нижней челюсти.
- Местное обезболивание: показания, относительные противопоказания, абсолютные противопоказания.
- Асептика в местном обезболивании.
- Современные местные анестетики: классификация, состав, консерванты, вазоконстрикторы, приоритет выбора, правила утилизации и хранения препаратов, правовые аспекты использования готовых лекарственных средств.
- Инъекционный инструментарий: классификация инъекторов, выбор карпульного шприца и игл, вопросы обеспечения безопасности местного обезболивания. Аспирационная проба: правила проведения и технические особенности. Утилизации игл и безопасная эксплуатация. Эргономика в местном обезболивании.

- Подготовка пациента и врача к проведению местного обезболивания.
- Аппликационная, инфильтрационная, проводниковая анестезия в области верхней и нижней челюсти. Основные ошибки и сложности при проведении мандибулярной анестезии. Анатомо-физиологические особенности. Роль индивидуального подхода в эффективности местного обезболивания.
- Аллергия на анестетик. Аллергопробы.
- Особенности проведения местной анестезии у детей. Анатомо-физиологические особенности. Показания и противопоказания. Обезболивание на верхней и нижней челюсти. Психологическая коррекция поведения.
- Особенности проведения местной анестезии у беременных.
- Особенности проведения местной анестезии у пациентов с сопутствующей соматической патологией.
- Профилактика местных и общих осложнений при проведении анестезии.
- Местные осложнения: повреждение сосудов, повреждение нервов, ишемия кожи, некроз слизистой оболочки в области инъекции, отлом инъекционной иглы, травма слизистой оболочки, гематома, лечение местных осложнений.

- Неотложные состояния при проведении местного обезболивания: интоксикация, обморок, коллапс, анафилактический шок, гипертонический криз, бронхоспазм.
- Практическая обработка навыков оказания неотложной помощи при проведении местного обезболивания.
- Ответы на вопросы. Обсуждение. Дискуссия.
Как проходят курсы?
Вы приходите в стоматологию ValeoDent:
- регистрируетесь, анкета, согласие на обработку персональных данных
- подписываем договор об оказании информационно-консультативной услуге по теме местного обезболивания в стоматологии
- подписываем информированное согласие на проведение местного обезболивания в рамках однодневного курса по теме местного обезболивания в стоматологии
- каждый участник курса заполняет индивидуальную карту здоровья
- подписываем согласие на отсутствие претензий в случае проявления местных и общих осложнений и их последствий, вовремя и после проведения местного обезболивания
- каждый участник должен иметь при себе аллергопробы на Артифрин, проведенные за 7 дней до дня начала курса
Затем переодеваемся. С собой взять хирургический костюм и сменную обувь.
С собой взять хирургический костюм и сменную обувь.
В зависимости от уровня подготовки курсантов, раздел анатомия подается развернуто или более сжато.С каждым участником я лично знакомлюсь по телефону, еще перед началом курса и выясняю все пожелания.
Все остальные разделы освещаются в полном объеме.
После теоретической части следует практическая часть.
Во время проведения курсов, мы придерживаемся очень высокого уровня стерильности, соблюдаем все меры асептики. Участникам предоставляются перчатки в неограниченном количестве, а также средства для дезинфекции. Все, что может быть одноразовое у нас одноразовое. Все лотки, инструменты и весь необходимый инвентарь в крафт пакетах.
На каждом из курсантов демонстрируется по одному виду местного обезболивания. К примеру, на одном участнике курса мандибулярная анестезия, на следующем небная, следующем туберальная, следующем ментальная.
Затем участники проводят местное обезболивание, друг на друге. После, участники меняются, тот кому проводили обезболивание-проводит обезболивание.
Чаще всего вопросов по теории и практике очень мало, так как я очень подробно, просто и понятно все объясняю. На практическом курсе, когда вы проводите обезболивание, стою вместе с вами и корректирую вас.
После курсов вы освоите или повысите теоретический и практический уровень проведения местного обезболивания в стоматологии.
Повысите практический навык оказания неотложной помощи на стоматологическом приеме.
Узнаете много нового или утвердитесь в своих знаниях.
У вас будет уверенность в своей теоретической и практической подготовке в местном обезболивание в стоматологии. Приходите будет интересно!
Каково значение местной анестезии в стоматологии?
Каково значение местной анестезии в стоматологии? Пресс
Введите
искать
iCliniq / Статьи о здоровье / Местная анестезия / Каково значение местной анестезии в стоматологии?
Стоматология и здоровье полости рта Данные провереныНаписано
Доктор Кришна Сваруп Ачанта
и с медицинской точки зрения
проверено доктором Инфантиной Мэрили
Опубликовано 03 февраля 2022 г. — 4 минуты чтения
— 4 минуты чтения
Abstract
Практически все стоматологические хирургические вмешательства выполняются под местной анестезией. Пожалуйста, прочитайте статью, чтобы узнать его состав, классификацию и механизм действия.
Содержание
Какова молекулярная структура местного анестетика?
Каковы желаемые свойства местных анестетиков?
Как классифицируются местные анестетики?
Каков состав местных анестетиков?
В стоматологии местные анестетики обладают превосходной эффективностью и безопасностью в стоматологической практике, но они также имеют общие показания, применение и нечастые побочные эффекты.
Какова молекулярная структура местного анестетика?
Местная анестезия в основном определяется как потеря чувствительности в ограниченной области тела, вызванная угнетением возбуждения в нервных окончаниях или торможением процесса проведения в периферических нервах. Нервная проводимость происходит за счет торможения притока ионов натрия. Местный анестетик в первую очередь зависит от своей молекулярной структуры, чтобы временно прерывать действие на определенный период.
Нервная проводимость происходит за счет торможения притока ионов натрия. Местный анестетик в первую очередь зависит от своей молекулярной структуры, чтобы временно прерывать действие на определенный период.
Молекула местного анестетика снова состоит из трех основных и основных компонентов:
- Липофильный ароматический компонент — Улучшает или повышает растворимость соединения в липидах для диффузии через оболочку нерва.
- Промежуточная сложноэфирная или амидная цепь — Определяет схему молекулярной биотрансформации.
- Терминальный амин — Его свойство состоит в том, чтобы сделать молекулы более растворимыми в воде.
Каждый из этих трех компонентов составляет молекулярную структуру молекулы анестетика, внося свой вклад в природу и механизм действия.
Основными составами местной анестезии, применяемыми в стоматологии, являются:
-
Лидокаин (анестетик).
-
Адреналин (вазоконстриктор).

-
Метилпарабен (агент).
-
Метабисульфит натрия (фунгицид).
-
Вода.
Местный анестетик может быть доступен и использоваться в виде инъекций, гелей, спреев, мазей, кремов, пластырей и жидкостей для местного применения. Для простых процедур, таких как снятие зубного камня и подготовка полости в гиперчувствительных зубах или простых педиатрических процедур, в стоматологии обычно используются гели и спреи с лидокаином.
Для хирургических процедур, таких как удаление зубов от простых до сложных, операции на деснах, установка зубных имплантатов и лечение корневых каналов, местный анестетик вводится с помощью специальных методов, основанных на пораженном зубе и месте инъекции, определяемом хирургом-стоматологом. Методы инъекций могут варьироваться от простой интралигаментарной и инфильтрационной блокады до блокад нервов, таких как блокада заднего верхнего альвеолярного нерва верхней челюсти и блокада нижнего альвеолярного нерва нижней челюсти.
Каковы желаемые свойства местных анестетиков?
-
Средство не должно раздражать местные ткани, на которые наносится.
-
Не должно вызывать каких-либо необратимых изменений или изменений в структуре нервов.
-
Системная токсичность агента LA должна быть низкой.
-
Желательно, чтобы время начала анестезии было как можно короче.
-
Продолжительность действия должна быть достаточной для завершения хирургической процедуры, но не превышать продолжительность, которая может потребовать длительного периода восстановления для пациента.
-
Средство LA не должно вызывать аллергических реакций.
-
Он должен быть стабилен в растворе и легко подвергаться биотрансформации в нашем организме.
Как классифицируются местные анестетики?
Стоматологические анестетики в основном подразделяются на сложные эфиры и амиды. Хотя обычно для инъекционных анестетиков для стоматологических хирургических процедур сложные эфиры больше не используются; некоторые практикующие врачи используют бензокаин как эффективное местное лекарство, особенно для облегчения боли и для вызывания адекватного онемения пораженного или воспаленного участка ротовой полости пациента. В инъекционной анестезии наиболее часто используется 2% раствор лидокаина. Его также можно использовать в качестве местного анестетика для аппликационных целей на месте болезненных поражений полости рта, язв и пораженных участков для эффективного облегчения боли.
В инъекционной анестезии наиболее часто используется 2% раствор лидокаина. Его также можно использовать в качестве местного анестетика для аппликационных целей на месте болезненных поражений полости рта, язв и пораженных участков для эффективного облегчения боли.
Широкая общая классификация местных анестетиков, используемых в стоматологии, представлена ниже:
В зависимости от молекулярной структуры местные анестетики классифицируются на:
1. Сложные эфиры:
a. Эфиры бензойной кислоты —
- Бутакаин.
- Кокаин.
- Этиламинобензоат (бензокаин).
- Гексилкаин.
- Пиперокаин.
б. Тетракаиновый эфир парааминобензойной кислоты —
- Хлорпрокаин.
- Прокаин.
- Пропоксикаин.
2. Амиды:
- Артикаин.
- Бупивакаин.
- Дибукаин.
- Этидокаин.
- Лидокаин.
- Мепивакаин.

- Прилокаин.
- Ропивакаин.
3. Хинолин:
- Центабукридин.
Каков состав местных анестетиков?
Основными компонентами флакона с местным анестетиком являются:
1. Местный анестетик — лидокаина гидрохлорид 2% (20 мг/мл)
Свойства молекулы местного анестетика были разработаны, как указано выше, т.е. е. в основном его функция заключается в эффективном подавлении нервной проводимости на определенный период времени. Для всех стоматологических хирургических процедур широко используется 2% лидокаин или гидрохлорид лигнокаина и широко предпочтительнее с другими инъекционными анестетиками, такими как мепивакаин и прилокаин (которые также предпочитают некоторые стоматологи-хирурги с точки зрения повышенного анестезирующего действия по сравнению с лигнокаином). В редких случаях у пациентов при аллергии на лидокаин исследования подтверждают использование артикаинового анестетика.
2. Сосудосуживающее средство – адреналин 1:80 000 (0,012 мг)
Сосудосуживающая функция раствора анестетика заключается в уменьшении притока крови в месте инъекции, чтобы увеличить местное поглощение анестетика в этой области и вокруг нее и предотвратить интоксикацию. Еще одним преимуществом является то, что кровотечение останавливается в месте введения анестетика. Продолжительность действия имеет решающее значение для успеха анестетика в течение хирургического периода; следовательно, сосудосуживающее средство играет важную роль, выполняя множество функций.
3. Восстанавливающий агент — метабисульфит натрия (0,5 мг)
Действуют в основном как консерванты для сосудосуживающих агентов. Раствор сосудосуживающего средства может стать нестабильным из-за окисления под воздействием солнечного света. Метабисульфит натрия является широко используемым восстановителем, который конкурирует за доступный кислород и поддерживает стабильность раствора.
4. Изотонический раствор – хлорид натрия или раствор Рингера (6 мг)
Также известен как «носитель» анестезирующего раствора. Дискомфорт в месте инъекции значительно снижается благодаря изотоничности раствора носителя.
5. Консервант – метилпарабен 0,1% (1 мг)
Ксилотокс и метилпарабен являются составляющими консерванта, которые помогают поддерживать стабильность раствора анестетика.
6. Азотный пузырек
Азотный пузырек предназначен для предотвращения загрязнения картриджа кислородом. Если кислород оказывается в ловушке внутри картриджа, то действие вазопрессора потенциально может быть поставлено под угрозу. Пузырь около 1-2 мм в диаметре
7. Другие агенты
Для регулирования pH используется гидроксид натрия. Тимол является широко используемым фунгицидным агентом, а дистиллированная вода используется в качестве разбавителя.
Заключение:
Местная анестезия является очень безопасным и часто используемым методом почти перед всеми стоматологическими хирургическими вмешательствами. Хирург-стоматолог должен понимать механизм и значение местных анестетиков для оказания стандартизированной и качественной помощи пациенту, особенно для безболезненного выполнения процедуры или с минимальным дискомфортом и болью.
Хирург-стоматолог должен понимать механизм и значение местных анестетиков для оказания стандартизированной и качественной помощи пациенту, особенно для безболезненного выполнения процедуры или с минимальным дискомфортом и болью.
- Критический анализ хромотерапии и ее научной эволюции
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC1297510/ - Свет какого цвета помогает при тревоге?
https://www.medicinenet.com/what_color_light_helps_anxiety/article.htm - Доказательства изменения химических и физических свойств воды и модулирования ее биологических функций солнечным светом, проходящим через цветовые диапазоны видимого спектра — Новое исследование
https ://www.ncbi.nlm.nih.gov/pmc/articles/PMC3810624/
Последнее рассмотрение по адресу:
03 фев 2022 — Чтение через 4 мин.
РЕЙТИНГ
Поставьте свою оценку
❤ 15
Доктор Кришна Сваруп Ачанта
Стоматология
Метки:
- Местная анестезия
- Лидокаин
Комплексное второе медицинское заключение. Отправьте заявку
Отправьте заявку
Связанные вопросы и ответы
Мое сердце бьется быстрее после эндоскопии с применением местного анестетика. Почему?
Запрос: Здравствуйте доктор, Две недели назад мне сделали эндоскопию. Это не было успокоительным, но они дали мне местный анестезирующий спрей, но после того, как мне сделали эндоскопию, я чувствую, что мое сердце бьется быстрее, чем обычно, и я чувствую, что мои нервы или, можно сказать, мышцы подергиваются или пульсируют, и я пошел на это. .. Читать полностью »
У моего 8-месячного ребенка проблемы со стулом. Что я могу сделать, чтобы улучшить его запор?
Запрос: Здравствуйте, доктор, Моему мальчику 8 месяцев, и у него проблемы со стулом. Врач прописал слабительные, у него твердый стул один раз в четыре-пять дней, и он плачет во время дефекации. Что я могу сделать, чтобы улучшить его запор? И какие изменения в диете мне нужно внести? В настоящее время я… Читать полностью »
Может ли отомикоз распространиться на среднее ухо через перфорацию барабанной перепонки?
Запрос:
Привет, доктор, В настоящее время у меня отомикоз в правом ухе, и он перфорировал барабанную перепонку до 10 дней. В настоящее время у меня симптомы кондуктивной тугоухости, шум в ушах и боль в ушах. Кажется, что это улучшается, и сейчас это происходит спорадически. У меня нет выделений из среднего уха со странным хлопком… Читать полностью »
В настоящее время у меня симптомы кондуктивной тугоухости, шум в ушах и боль в ушах. Кажется, что это улучшается, и сейчас это происходит спорадически. У меня нет выделений из среднего уха со странным хлопком… Читать полностью »
Самые популярные статьи
У вас есть вопрос о Местной анестезии или лидокаине?
Спросите врача онлайн* гарантированный ответ в течение 4 часов.
Отказ от ответственности: Никакой контент, опубликованный на этом веб-сайте, не предназначен для замены профессиональной медицинской диагностики, консультации или лечения квалифицированным врачом. Обратитесь за советом к своему врачу или другому квалифицированному медицинскому работнику, если у вас возникнут вопросы относительно ваших симптомов и состояния здоровья, чтобы поставить полный медицинский диагноз. Не откладывайте и не пренебрегайте обращением за профессиональной медицинской консультацией из-за того, что вы прочитали на этом сайте. Прочтите наш редакционный процесс, чтобы узнать, как мы создаем контент для статей и запросов о здоровье.
Прочтите наш редакционный процесс, чтобы узнать, как мы создаем контент для статей и запросов о здоровье.
» Местная анестезия для современного стоматолога-гигиениста » Непрерывное стоматологическое образование » Колледж стоматологии » Университет Флориды
Описание
Современный стоматолог-гигиенист должен быть хорошо осведомлен во всех аспектах гигиенической профессии, включая местную анестезию, чтобы обеспечить комфорт стоматологическому пациенту. Этот курс, представленный * ADA CERP, признанным Управлением непрерывного стоматологического образования Университета Флориды и с использованием преподавателей Университета Флориды, предоставляет участникам механизмы для создания благоприятной среды для пациентов с компетентным управлением болью и тревогой.
Изучаются все аспекты местной анестезии от фармакологии до анатомии и лечения всех стоматологических пациентов, нуждающихся в местной анестезии. Особое внимание уделяется проведению анестезии у пациентов с пародонтитом. Аспекты управления практикой снабжены «жемчужинами», позволяющими использовать качественную местную анестезию стоматологом-гигиенистом в качестве создателя практики с привлечением современного требовательного пациента.
Аспекты управления практикой снабжены «жемчужинами», позволяющими использовать качественную местную анестезию стоматологом-гигиенистом в качестве создателя практики с привлечением современного требовательного пациента.
Как и в любом практическом учебном курсе, участник должен понимать, что компетентность и, в конечном счете, мастерство в применении местной анестезии требуют повторного применения и периодического самообучения.
* Признанный поставщик ADA CERP
Только поставщики, которые могут соответствовать стандартам и процедурам ADA CERP, получают одобрение и имеют право использовать логотип ADA CERP и заявление о признании. После утверждения поставщики несут ответственность за поддержание тех же самых высоких стандартов посредством периодической переоценки.
Цели
Цели этого класса — помочь стоматологу-гигиенисту стать:
- Знания в области применения и введения местных анестетиков во всех аспектах стоматологии, включая пациентов с пародонтитом
- Знания в области фармакологии, нейрофизиологии, нейрохимии и анатомии, связанные с введением местных анестетиков в практическом здравом смысле
- Знания и компетентность в физическом и психологическом обследовании пациента перед местной анестезией или стоматологическим лечением
- Знания в побочных эффектах, осложнениях и решении проблем, связанных с местными анестетиками, для обеспечения безопасности в качестве приоритета
Цели
По окончании курса участник будет обучен:
- Область контроля боли и тревоги
- Нейрофизиология
- Фармакология местных анестетиков и вазоконстрикторов
- Armamentarium
- Физическая и психологическая оценка
- Анатомические соображения, клиническое применение и дополнительные системные инъекции 9046
Предпосылки и необходимые материалы
Вы должны выполнить все пункты этого списка в понедельник перед курсом.
- Canvas . После регистрации на курс вам будут отправлены инструкции и ссылка для доступа к Canvas .
- Выполните все онлайн-модули и задания курса в Canvas.
- Документы — заполните и загрузите ниже на Canvas — вы будете работать как оператор, так и пациент, нам необходимо представить следующие документы в соответствии с политиками UFCD.
- Копия действующей лицензии
- Копия действующей карточки CPR/BLS
- Медицинская анкета и формы Rx
- Форма участника LA
- Маркетинговая форма
- Сертификат HIPAA & Privacy Subborne 9004 Path Path 9004 Submit 9004 Submit
- Проверка на гепатит В (титр допустим)
- Приобретение – местная анестезия для стоматологов (2-е издание) Bassett, Di Marco and Naughton
- (при наличии) DVD «Методы успешной местной анестезии», 1-е издание, Ройанн Ройер и Карлин Паарманн
- DVD не обязателен | Вы можете приобрести учебник в Pearson или на Amazon.
 com | DVD Amazon.com
com | DVD Amazon.com
- DVD не обязателен | Вы можете приобрести учебник в Pearson или на Amazon.
- (при наличии) DVD «Методы успешной местной анестезии», 1-е издание, Ройанн Ройер и Карлин Паарманн
- Обзор – Учебный план курса – UFCDE-Local_Anesthesia_Course Curriculum Guide
Местная анестезия для стоматологов
Местная анестезия для современного стоматолога-гигиениста
Из-за обширного характера контента участники должны выполнить все предварительные условия, а также онлайн-материалы и материалы для самостоятельного обучения, прежде чем посещать выходные с живым практическим участием.
Формат программы – в связи с характером программы регистрация будет закрыта за две недели до начала курса. *Для завершения программы необходимо посетить живую сессию выходного дня, сдать письменный экзамен и выполнить все критерии для самостоятельного обучения и наблюдения в Интернете.
youtube.com/embed/6sTdJGRiT3w?feature=oembed» frameborder=»0″ allow=»accelerometer; autoplay; clipboard-write; encrypted-media; gyroscope; picture-in-picture» allowfullscreen=»»>Факультет
- Сэмюэл Б. Лоу, DDS, MS, MEd, Директор – директор курса, кафедра пародонтологии (веб-сайт факультета)
- «Я заявляю, что ни я, ни кто-либо из членов моей семьи не имеет финансовых договоренностей или связей с какой-либо корпорацией. организация, предлагающая финансовую поддержку или субсидию для этой программы непрерывного стоматологического образования на сумму более 999 долларов США, и при этом у меня нет финансовой заинтересованности более 1000 долларов США в каком-либо коммерческом продукте (ах), который я буду обсуждать в презентации».
Перио Наука | Филипс | Биолаза | Зонд Флориды | Ху-Фриди
Регистрационная информация
Расписание
Пятница:
с 13:00 до 18:00 | Дидактический
Суббота*:
8:00 – 17:00 | Клинический
Воскресенье*:
8:30–17:00 | Clinical
*Сетевой обед включен
Сборы
Раннее бронирование* : 1 299 долл. США
США
Обычный курс : 1 499 долл. США
Доступна командная скидка
Лимит на 30 участников
*Срок действия раннего бронирования истекает за 1 месяц до начала курса
Кредиты
Часы работы:
60 CEU (участие)
30 час. дидактический (5 часов в прямом эфире и 25 часов в Интернете и для самостоятельного обучения)
30 час. клинический (15 часов живого и 15 часов наблюдения)
Расположение
Стоматологический колледж UF
1395 Center Drive
Gainesville, FL 32610
352-273-8480
[email protected]
Даты предстоящих курсов
Гейнсвилл, Флорида
5-7 августа 2022 г.

Пятница: с 13:00 до 18:00 | Дидактический
Суббота: 8:00 – 17:00 | Клинический
Воскресенье: 8:30–17:00 | Клинический
Курс № 230006.02
Полная сессияГейнсвилл, Флорида
23-25 сентября 2022 г.
Пятница: с 13:00 до 18:00 | Дидактический
Суббота: с 8:00 до 17:00 | Клинический
Воскресенье: 8:30–17:00 | Клинический
Курс № 230006.01
Применить сейчасГейнсвилл, Флорида
2-4 декабря 2022 г.
Пятница: с 13:00 до 18:00 | Дидактический
Суббота: 8:00 – 17:00 | Клинический
Воскресенье: 8:30–17:00 | Клинический
Курс № 230006. 07
07
Гейнсвилл, Флорида
10-12 февраля 2023 г.
Пятница: с 13:00 до 18:00 | Дидактический
Суббота: 8:00 – 17:00 | Клинический
Воскресенье: 8:30–17:00 | Клинический
Курс № 230006.04
Зарегистрируйтесь сейчасГейнвилл, Флорида
14-16 апреля 2023 г.
Пятница: с 13:00 до 18:00 | Дидактический
Суббота: 8:00 – 17:00 | Клинический
Воскресенье: 8:30–17:00 | Клинический
Курс № 230006.05
Зарегистрируйтесь сейчасГейнсвилл, Флорида
9-11 июня 2023 г.

Пятница: с 13:00 до 18:00 | Дидактический
Суббота: 8:00 – 17:00 | Клинический
Воскресенье: 8:30–17:00 | Клинический
Курс № 230006.06
Зарегистрируйтесь сейчасНепрерывное стоматологическое образование
Сессия заполнена?
Отправьте информацию в список рассылки. Мы свяжемся с вами, когда появятся новые сеансы.
Добавьте меня в список рассылкиНепрерывное стоматологическое образование
Благодарю вас
Непрерывное стоматологическое образование в UFCD выражает признательность Florida Probe и PerioSciences за неограниченные образовательные гранты, которые помогли сделать этот курс возможным.
Политика отмены, действующая с 1 января 2019 г.
Стоматологические местные анестетики – сравнение и исследование
- опубликовано 15 февраля 2013 г.
- по Брайан Бауэр
- в Стоматологи
— это обезболивающие средства, которые стоматологи используют для обеспечения местной анестезии зубов и десен при выполнении своей работы. Есть несколько типов анестезии, которые мы можем использовать, и несколько методов, которые мы можем выбрать для ее доставки.
Стоматологические варианты местной анестезии
Стоматологические анестетики бывают амидными или сложными эфирами. Многие из них содержат вазопрессоры адреналин или левонордефрин и, таким образом, содержат метабисульфит натрия в качестве консерванта. Левонордефрин — это симпатомиметический амин, который мы используем в качестве сосудосуживающего средства, а адреналин сужает артерии в коже и тканях в рамках реакции «бей или беги». Оба вазопрессора жалят.
Оба вазопрессора жалят.
Некоторые из наиболее распространенных стоматологических местных анестетиков.
Амиды
- Лидокаин – лучше всего подходит для беременных
- Артикаин
- Мепивикаин
- Бупивакаин – вызывает воспаление, поэтому дайте НПВП
- Прилокаин
Сложные эфиры – этот класс образует метаболит ПАБК, который может быть источником аллергии
- Бензокаин – может вызывать метгемоглобинемию
Стоматологический местный анестетик продолжительность действия
Продолжительность действия стоматологического анестетика зависит от
- Том
- Растворимость в липидах
- Связывание с белками – тем лучше связывание, чем дольше действует
- Распространение за пределы площадки
- Тип инъекции – блоки служат дольше, чем инфильтрация
- Тип ткани – мягкие ткани сохраняются дольше, чем пульповые.

Стоматологические насадки для местной анестезии
Лидокаин – используйте 1:200k вместо 1:1ook, поскольку такая же эффективность и меньший риск, используйте 1:50k для гемостаза. Мы считаем лидокаин и прилокаин самыми безопасными местными анестетиками для использования во время беременности.
Бупивакаин – длительное действие только при блокаде и в мягких тканях, НЕ в пульпе при инфильтрации. Высочайшая растворимость в липидах, поэтому может работать при очень низких концентрациях. Бупивакаин является логичным выбором для более длительных процедур, но он более болезненный, поэтому давайте его после онемения мягких тканей. Becker 2012
агенты во время инъекции
Мепивикаин – без эпителия последние 20–40 куколок 2–3 ч мягкие ткани. Самый низкий pKa лучше подходит для ткани с воспалением, инфекцией и повторной инъекцией. Более короткое начало и более продолжительное действие, чем у лидокаина. Более эффективная IAN для зубов, получающих РКИ с апикальными пародонтологами Visconti JOE 2016
Более эффективная IAN для зубов, получающих РКИ с апикальными пародонтологами Visconti JOE 2016
Прилокаин
Прилокаин имеет короткое действие, действует только 40-60 дней в пульпе при блокаде и только 5-10 при инфильтрате. Это наименее болезненно во время инъекции, поэтому некоторые будут использовать его в первую очередь. Прилокаин хорошо действует на трудно анестезирующих пациентов. Редко можно встретить больного с наследственной метгемоглобинемией, которой противопоказано применение прилокаина. Becker 2012
Prilocaine w epi — аналог лидо и меп, но на 4% выше токсичность, так что не беспокойтесь, кроме…….
Articaine – начинает действовать немного быстрее и может быть более глубоким. Нет разницы для блокады или максимальной инфильтрации, но для инфильтрации в манде (v lido) Kung JOE 2015
У меня есть целый пост в блоге о аргументе артикаин против лидокаина.
Стоматологические местные анестетики и их риск для здоровья
Метгемоглобинемия клинически проявляется синими губами и одышкой. Это может быть вызвано бензокаином, прилокаином и, в меньшей степени, лидокаином и, возможно, артикаином.
Это может быть вызвано бензокаином, прилокаином и, в меньшей степени, лидокаином и, возможно, артикаином.
TCA (трициклические антидепрессанты) и адреналин могут вызывать высокое кровяное давление и проблемы с сердечным ритмом. Это кажется довольно низким риском в стоматологии. Ниже приведен неполный список TCA.
- Амитриптилин или Элавил.
- Амоксапин.
- Дезипрамин (Норпрамин)
- Доксепин или Синекван.
- Имипрамин (Тофранил)
- Нортриптилин (Памелор)
- Протриптилин (Вивактил)
- Тримипрамин (Сурмонтил)
Неспецифические бета-блокаторы и адреналин могут вызвать инсульт, однако дозы, которые мы используем, скорее всего, слишком малы, даже если происходит непреднамеренная прямая инъекция в вену или артерию. Ниже приведен список неселективных бета-блокаторов.
- Пропранолол.
- Буциндолол (обладает дополнительной α 1 -блокирующей активностью)
- Картеолол.

- Карведилол (обладает дополнительной α 1 -блокирующей активностью)
- Лабеталол (обладает дополнительной α 1 -блокирующей активностью) или Trandate
- Надолол или Коргард
- Окспренолол (обладает внутренней симпатомиметической активностью)
- Пенбутолол (обладает внутренней симпатомиметической активностью)
- Пиндолол или Вискен
Альфа-блокаторы и фенотиазины могут вызвать реверсию эпинефрина с результатом вазодилатации, и мы наблюдаем кратковременное действие местного анестетика и усиление кровотечения. Если на них, то переходим на анестетик левонордефрин. Маловероятно, что он будет на альфа-блокаторах.
Стоматологическая анестезия
Интраназальный анестетик
Кованазе единственный на рынке. Это 3% тетракаина и 0,05% оксиметазолина. Это только для верхних передних зубов, и время начала заболевания долгое и длится короткое время. Он гораздо менее эффективен, чем традиционные анестетики, менее предпочтителен и имеет больше побочных эффектов. Capetillo JOE 2019 Звучит ОТЛИЧНО!
Capetillo JOE 2019 Звучит ОТЛИЧНО!
Период полувыведения анестетика
6x half live — это то, что мы считаем выведенным из организма, поэтому мы видим этот термин в использовании.
Стоматологические местные анестетики на вес
Это список распространенных стоматологических местных анестетиков, используемых в стоматологии, и их количество, которое можно использовать для пациента по весу. Большинство стоматологических местных анестетиков составляют около 2 мг/фунт. Однако бупивакаин составляет около 0,5 мг/фунт, поэтому, несмотря на то, что он составляет всего 0,5%, максимальное количество карпул примерно такое же, как у 2% анестетиков. Это соответствует 1 карпу 2% стоматологического анестетика на каждые 20 фунтов. Формула % x20=мг/карпула также полезна.
Стоматологическая техника введения анестетика
Техника инъекций стоматологической анестезии варьируется от стоматолога к стоматологу. В этом разделе я расскажу о нескольких исследованиях техник. Интересное исследование, с которым я столкнулся в JOE, касалось влияния инъекции IAN и положения пациента. Я не знал, что если пациент остается в положении лежа на спине, результаты анестезии несколько лучше.
Интересное исследование, с которым я столкнулся в JOE, касалось влияния инъекции IAN и положения пациента. Я не знал, что если пациент остается в положении лежа на спине, результаты анестезии несколько лучше.
Палочка против традиционного метода
В исследовании не было обнаружено различий в боли или времени ее возникновения, однако это исследование проводилось на молярах верхней челюсти у детей. Зачем вообще возиться с палочкой в верхней челюсти?
Стоматологические травмы от инъекций местных анестетиков
У нас есть целый пост о повреждении нерва при стоматологической анестезии.
Неудачная блокада нижнечелюстного нерва или трудности с обезболиванием пациента?
Когда блок IAN успешен, но все еще не дает достаточной анестезии для пациента, попробуйте
- Смените тип местной анестезии для зубов, что является хорошим советом при любых неудачах, а не только при блокаде. Мепивикаин, в частности, хорош при блокадах и местных воспаленных участках.

- Лингвальная инфильтрация для анестезии дополнительной иннервации через челюстно-подъязычную мышцу из язычной части
- Анестезия ретромолярной области 8% имеют ретромолярные отверстия, которые могут быть дополнительной иннервацией из длинной щечной области
- В переднем отделе пересечите среднюю линию и поместите анестетик
- Попробуйте переключиться на Gow-Gates (многие считают, что это лучше с самого начала). Также, вероятно, будут обнаружены какие-либо раздвоенные нижнечелюстные нервы, которые, как считается, встречаются в 0,1-0,9% (на самом деле довольно мало) и иннервация от длинной щечной через ретромолярные отверстия.
- PDL и внутрикостная
- Мы видели, как стоматологи рекомендовали пациенту принимать 2-3 ТУМ накануне вечером и 2-3 ТУМ за час до процедуры. Однако не могу найти литературу по этому поводу.
Источник
Другие проблемы, связанные с отсутствием анестезии
Другими важными причинами, по которым пациенты не могут получить онемение, которые стоматолог не может контролировать, являются биохимические проблемы, связанные с состоянием здоровья или местными факторами и странной анатомией. Биохимические проблемы могут быть временными, например, инфекция в этой области или снижение чувствительности нервов из-за употребления наркотиков. Биохимические проблемы также могут быть связаны с заболеванием или генетикой человека.
Биохимические проблемы могут быть временными, например, инфекция в этой области или снижение чувствительности нервов из-за употребления наркотиков. Биохимические проблемы также могут быть связаны с заболеванием или генетикой человека.
Существуют и анатомические причины отказа блока. У некоторых пациентов имеется некоторая сенсорная иннервация от челюстно-подъязычного нерва. У некоторых пациентов будет раздвоенная IAN, что приведет к частично успешной блокаде.
Людей с рыжими волосами труднее обезболить. Непонятно, являются ли люди с геном MC1R просто более тревожными, из-за чего им трудно кого-то обезболить, или какая-то другая проблема. Людей с синдромом Элерса-Дано также труднее заставить оцепенеть.
Стоматологические инъекционные методы.
AMSA для нанесения денатуральных виниров.
Метки: амса, анестетик, артикаин, бупивакаин, денальный местный анестетик, Стоматологические местные анестетики, эпинефрин, Интраназальный анестетик, Кованазе, Левонордефрин, лидокаин, мепивикаин, оксиметазолин, тетракаин, Жезл
О Брайане Бауэре
Просмотреть все сообщения Брайана Бауэра →
Местная анестезия и обезболивание | Continuing Dental Education
Примечание. План курса находится на рассмотрении, возможны некоторые изменения.
План курса находится на рассмотрении, возможны некоторые изменения.
Сертификационное обучение для стоматологов-гигиенистов
Приведенная ниже учебная программа была разработана кафедрой челюстно-лицевой хирургии Школы стоматологии Рутгерса, чтобы соответствовать всем дидактическим и клиническим требованиям, установленным Стоматологическим советом штата Нью-Джерси. Двадцать часов дидактической и двенадцать часов клинической подготовки, необходимые для сертификации лицензированного стоматолога-гигиениста по местной анестезии.
Дидактическая часть этого курса будет проходить в формате проблемно-ориентированного обучения. Во время клинической части участники отработают все инъекции на манекене, а затем проведут необходимую местную анестезию на пациентах в клинике челюстно-лицевой хирургии.
По завершении этой дидактической программы вы должны:
- Уметь собирать историю болезни и выполнять полный обзор систем вместе с оценкой медицинского риска пациента.

- Обладать необходимыми знаниями анатомии головы и шеи и нейрофизиологии для правильного введения местного анестетика.
- Знание фармакологии местных анестетиков, вазоконстрикторов и анальгетиков.
- Знать, как правильно подготовить необходимое вооружение.
- Помните об осложнениях введения местных анестетиков, включая их распознавание и лечение.
- Понимать, как лечить распространенные неотложные состояния, возникающие в стоматологическом кабинете.
По завершении клинической программы вы сможете выполнять основные инъекционные техники верхнечелюстной и нижнечелюстной анестезии. Профилактика и лечение местной анестезии и системных осложнений.
Студенты должны успешно сдать выпускной экзамен по курсу и экзамен по анестезии Северо-восточного регионального совета (NERB), прежде чем они смогут подать заявление в Стоматологический совет штата Нью-Джерси на получение разрешения на местную анестезию.
УЧЕБНИК
«Руководство по местной анестезии», пятое издание,
Стэнли Ф. Маламед
Маламед
Опубликовано Elsevier Mosby.
ISBN: 0-323-02449-1
Требования
- Участники должны представить копию своей действующей лицензии стоматолога-гигиениста.
- Участники должны соблюдать Политику университета для «Требования к иммунизации и здоровью студентов» 00-01-25-40:00.
См. Приложение A (на стр. 8) «Клиническая деятельность с риском контакта с кровью или потенциально инфицированными биологическими жидкостями». - Требуемые МЕДИЦИНСКИЕ ФОРМЫ доступны онлайн, нажав здесь. Медицинские формы должны быть полностью заполнены и одобрены Службой здравоохранения учащихся, прежде чем участники смогут приступить к клинической части курса. Выполнение этих требований может занять значительное время, поэтому немедленно сделайте прививки и необходимые анализы.
- Для обработки ваших медицинских форм вы также должны быть зарегистрированы на курсе. Минимальный невозмещаемый депозит в размере 50 долларов США требуется для удержания места в курсе.
 Нажмите здесь, чтобы распечатать РЕГИСТРАЦИОННАЯ ФОРМА.
Нажмите здесь, чтобы распечатать РЕГИСТРАЦИОННАЯ ФОРМА. - Предоставить подтверждение сертификации сердечно-легочной реанимации (СЛР) на уровне поставщика медицинских услуг или профессионального спасателя. Должен быть действителен в течение всей программы.
- Предоставьте подтверждение активной медицинской страховки – пожалуйста, предоставьте копию карточки медицинского страхования с обеих сторон.
Факультет
Кафедра челюстно-лицевой хирургии
ПАМЕЛА Л. АЛЬБЕРТО, доктор медицинских наук – директор курса
Доцент профессор
Hani Braidy, DMD, доцент
Виктор Петриелла, DMD, BA, Доцент
Gaetano Spinnato, DMD, MD,
. MD, Профессор и председатель
MD, Профессор и председатель Ограниченный набор
Дидактика: 3 среды — будет определено (подлежит уточнению)
с 10:00 до 17:00. каждый день
Клинические даты и время (подлежит уточнению)
в Школе стоматологической медицины Рутгерса
$TBD для стоматологов-гигиенистов
32 кредитных часа участия
Код: 19D09_HoldSpace <<- используйте этот код, чтобы зарезервировать место.
Плата за бронирование не взимается. Даты будут установлены, когда у нас будет минимально необходимое количество участников для проведения курса.
Нажмите здесь, чтобы зарегистрироваться в режиме онлайн
Пожалуйста, не стесняйтесь обращаться к нам, если вам нужна помощь с вашей онлайн-учетной записью.
Электронная почта: [email protected] — Телефон: 973-972-6561
(Часы работы с понедельника по пятницу с 8:30 до 16:30)
Краткое содержание курса
Медицинское обследование пациента – 2 часа.
- История болезни.

- Обзор систем.
- Легочная оценка.
- Оценка сердечно-сосудистой системы.
- Проведение и интерпретация показателей жизнедеятельности.
- Классификация ASA.
- Учебная сессия на основе конкретных случаев.
Управление болью и тревогой – 2 часа.
- Физическая и психологическая оценка
- Немедикаментозное уменьшение боли и беспокойства.
- Нейрофизиология.
- Оценка выбора анестетика.
- Анальгетики – местные анестетики.
Анатомия головы и шеи – 2 часа.
- Жевательные мышцы.
- Мышцы лица.
- Пространства для лица.
- Тройничный нерв.
Неотложная медицинская помощь в стоматологическом кабинете – 4 часа.
- Мониторинг показателей жизнедеятельности.
- Аварийное оборудование и готовность.
- Распознавание общих неотложных состояний и лечение.
- Боль в груди/остановка сердца.

- Аллергия и анафилаксия.
- Гипотензия.
- Синкопия.
- Базовое жизнеобеспечение.
- Экзамен по управлению неотложной медицинской помощью.
Фармакология местной анестезии – 2 часа
- Механизм действия.
- Классификация.
- Метаболизм.
- Рекомендуемая и максимальная дозы.
- Лекарственные взаимодействия и побочные эффекты.
Фармакология вазоконстрикторов – 2 часа.
-
- Механизм действия.
- Использование с местными анестетиками.
- Специальные агенты
.
- Токсичность.
- Рекомендуемая и максимальная дозировка.
- Противопоказания.
Armamentarium – 1 час.
- Шприц.
- Игла.
- Картридж.
- Подготовка арсенала.
Техники местной анестезии – 4 часа
- Техники верхнечелюстной анестезии.

- Техники нижнечелюстной анестезии.
- Основные техники инъекций.
- Анатомические соображения.
- Вопросы местной анестезии.
- Семинар на основе конкретных случаев.
Осложнения и юридические вопросы – 1 час.
- Местные осложнения.
- Системные осложнения.
- Юридические аспекты.
Медицинское обследование пациента – 2 часа.
- История болезни.
- Обзор систем.
- Легочная оценка.
- Оценка сердечно-сосудистой системы.
- Проведение и интерпретация показателей жизнедеятельности.
- Классификация ASA.
- Учебная сессия на основе конкретных случаев.
Клиническая программа – 12 часов.
Лаборатория моделирования
- Практическая демонстрация манекенов:
- Мигрень без ауры.
- Мигрень с аурой.
- Практический манекен.

- Инфильтрация верхней и нижней челюсти.
- Блокада нижнечелюстного нерва.
- Блокада психических нервов.
- Блокада длинного щечного нерва.
Клинический опыт
- 25 контролируемое введение местной анестезии пациентам.
Местная анестезия для стоматолога-гигиениста | Непрерывное образование | Стоматологический колледж
Описание курса
Этот курс состоит из двух (2) основных компонентов:
Компонент 1: Теория и подготовка основы: Дидактический онлайн-курс рассматривает процедуры, доступные для управления
боль и беспокойство. Принципы местной анестезии будут включать анатомию, физиологию,
фармакология, арсенал, техника и осложнения. Это делается самостоятельно
темп и осуществляется в онлайн-формате. Он состоит из 15 модулей, которые последовательно
упорядоченный. Все онлайн-модули должны быть завершены до очной лаборатории.
Все онлайн-модули должны быть завершены до очной лаборатории.
Компонент 2: Очная лаборатория Часть: Проводится в Медицинском научном центре Университета Теннесси в Мемфисе, штат Теннесси. в пятницу днем с 13:00 до 17:00 и в субботу с 8:00 до 17:00. В пятницу будет рассмотрена теория и основная информация, и вы завершите комплексное обследование. В субботу вы приедете в UTHSC Dunn Dental Building, Мемфис, штат Теннесси, за клиническую практику проведения местной анестезии.
Дата и регистрация
10–11 июня 2022 г.
Местонахождение: Медицинский научный центр Университета Теннесси, Мемфис, Теннесси, 38163
- Пятница Класс: общеобразовательный корпус, аудитория A303, 9 S. Dunlap St.
- Субботний класс: Dunn Dental Building, лаборатория 5th Floor, 875 Union Ave.
Парковка: Madison Plaza Garage (H Lot), расположенный по адресу 940 Madison Ave. — 5 долларов США в день. Платная парковка
также доступен за дополнительную плату на улицах С. Данлэп, Ист и Бил. Примечание: Дина
Лот (N Lot), расположенный за Dunn Dental Bldg. и партия стоматологических пациентов (O Lot), расположенная
к юго-западу от здания бесплатны только по выходным.
— 5 долларов США в день. Платная парковка
также доступен за дополнительную плату на улицах С. Данлэп, Ист и Бил. Примечание: Дина
Лот (N Lot), расположенный за Dunn Dental Bldg. и партия стоматологических пациентов (O Lot), расположенная
к юго-западу от здания бесплатны только по выходным.
Регистрация: Форма регистрации курса и онлайн-регистрация
Ведущие курса: Д-р Сирита МакТавус и д-р Кассандра Холдер-Кристиансен
Цель курса
в стоматолог в облегчении и лечении зубной боли и беспокойства пациента. Стоматологический гигиенисту будут предоставлены базовые знания о том, как распространяются нервные импульсы и заблокированы, и механика введения местного анестетика.
Цели обучения
По окончании этого курса участник гигиены полости рта:
- Поймет философию и психологию местной анестезии,
- Оценка истории болезни и физического состояния пациента, включая измерение жизненные показатели,
- Оценка показаний и противопоказаний к применению местной анестезии,
- Определите анатомические ориентиры, относящиеся к введению местной анестезии,
- Понимание физиологии нервной проводимости,
- Понимание фармакологии местных анестетиков и вазоконстрикторов,
- Уметь выбирать и готовить надлежащее вооружение для управления местными анестезия,
- Надлежащим образом записывайте проведение процедур местной анестезии и осложнения,
- Уметь управлять общими неотложными медицинскими ситуациями, связанными с управлением местными
- Распознавание и лечение постинъекционных осложнений и реакций на инъекции,
- Применять методы инфекционного контроля, включая удаление острых предметов,
- Введение местных анестетиков с акцентом на: технику, аспирацию, медленную инъекцию, и минимальная эффективная доза,
- Распознавание и купирование токсических реакций на местные анестетики и сосудосуживающие средства,
- Распознавание и лечение аллергических реакций на местные анестетики и сосудосуживающие средства,
- Рассчитать максимальную безопасную дозу на основе массы тела и/или возраста пациента,
- Определить необходимость повторной инъекции,
- Местная анестезия при инфильтрации,
- Местная анестезия при блокаде нерва,
- Следите за физическим состоянием пациента под воздействием местных анестетиков.

Необходимые элементы
Необходимые тексты можно заказать в Интернете: Справочник по местной анестезии , текущее издание, авторы Malamed, Stanley F., Mosby, & CD. Дополнительный материал предоставлен онлайн.
Необходимые медицинские принадлежности (необходимо принести в очную лабораторию): шприц, медицинский халат, и защитные очки
Плата за обучение и кредит CE
1000 долл. США на одного участника; 35 кредитных часов
Это курс с ограниченным числом участников. Заявки будут приниматься в порядке поступления.
Для доступа к материалам онлайн-курса требуется заявка и депозит в размере 500 долларов США.
с окончательной оплатой за один месяц до первого дня очного занятия.
Ведущие курса
Д-р Сирита МакТавус
Д-р Сирита МакТавус в настоящее время работает доцентом кафедры
Общая стоматология и директор по разнообразию, справедливости и инклюзивности в UTHSC College
стоматологии. Кроме того, она возглавляет комитет COD по продвижению вперед, группу
основанная Дином Джеймсом Рагейном в 2018 году для продвижения разнообразия в COD. Прежде чем присоединиться
На факультете COD UTHSC доктор МакТавус занимался частной практикой. Она имеет степени
из Университета Эдинборо в Пенсильвании и Стоматологического колледжа Университета Говарда.
Доктор МакТавус является членом Американской стоматологической ассоциации (ADA) и Американской ассоциации стоматологов.
Стоматологической образовательной ассоциации (ADEA) и служит сотрудником ADEA по вопросам разнообразия.
Кроме того, она возглавляет комитет COD по продвижению вперед, группу
основанная Дином Джеймсом Рагейном в 2018 году для продвижения разнообразия в COD. Прежде чем присоединиться
На факультете COD UTHSC доктор МакТавус занимался частной практикой. Она имеет степени
из Университета Эдинборо в Пенсильвании и Стоматологического колледжа Университета Говарда.
Доктор МакТавус является членом Американской стоматологической ассоциации (ADA) и Американской ассоциации стоматологов.
Стоматологической образовательной ассоциации (ADEA) и служит сотрудником ADEA по вопросам разнообразия.
Д-р Кассандра Кристиансен
Д-р Кассандра Кристиансен — лицензированный стоматолог-гигиенист штата Теннесси и младший сотрудник
профессор Центра медицинских наук Университета Теннесси. Ей 15 лет
опыт клинической гигиены полости рта, 7 лет опыта ассистента стоматолога и более
25-летний опыт обучения гигиене полости рта.
Ее образование включает:
- EdD University of Memphis
- MPA Государственный университет Мемфиса
- Бакалавриат Университет штата Теннесси
- AS Университет штата Теннесси и Медицинский колледж Мехарри
Свяжитесь с США
Офис непрерывного образования
875 Union Avenue
C-106A Dunn Building
MEMPHIS, Tennessee 38163
Телефон: 901.448.5386
Fax: 901.448.1514
.5386. Ссылки на непрерывное образование
Анестезия: MedlinePlus
На этой странице
Основы
- Резюме
- Начните здесь
- Лечение и терапия
Узнать больше
- Связанные вопросы
- Особенности
Смотрите, играйте и учитесь
- Нет доступных ссылок
Исследования
- Клинические испытания
- Журнальная статья
Ресурсы
- Ссылки недоступны
Для вас
- Дети
- Подростки
- Женщины
- Пожилые люди
- Раздаточные материалы для пациентов
Что такое анестезия?
Анестезия — это использование лекарственных средств для предотвращения боли во время операции и других процедур. Эти лекарства называются анестетиками. Их можно вводить в виде инъекций, ингаляций, местного лосьона, спрея, глазных капель или кожных пластырей. Они вызывают у вас потерю чувства или осознания.
Эти лекарства называются анестетиками. Их можно вводить в виде инъекций, ингаляций, местного лосьона, спрея, глазных капель или кожных пластырей. Они вызывают у вас потерю чувства или осознания.
Для чего используется анестезия?
Анестезия может использоваться при незначительных процедурах, таких как пломбирование зуба. Его можно использовать во время родов или таких процедур, как колоноскопия. И он используется во время малых и больших хирургических вмешательств.
В некоторых случаях стоматолог, медсестра или врач могут дать вам анестетик. В других случаях может понадобиться помощь анестезиолога. Это врач, специализирующийся на проведении анестезии.
Какие существуют виды анестезии?
Существует несколько различных типов анестезии:
- Местная анестезия вызывает онемение небольшой части тела. Его можно использовать на зубе, который нужно вырвать, или на небольшом участке вокруг раны, на который нужно наложить швы.
 Вы бодрствуете и бодрствуете во время местной анестезии.
Вы бодрствуете и бодрствуете во время местной анестезии. - Регионарная анестезия используется для больших участков тела, таких как рука, нога или все, что ниже талии. Вы можете быть в сознании во время процедуры или вам могут дать успокоительное. Регионарная анестезия может использоваться во время родов, кесарева сечения (кесарева сечения) или небольших операций.
- Общая анестезия воздействует на все тело. Это делает вас бессознательным и неспособным двигаться. Он используется во время крупных операций, таких как операции на сердце, операции на головном мозге, операции на спине и трансплантации органов.
Каковы риски анестезии?
Анестезия, как правило, безопасна. Но могут быть риски, особенно при общей анестезии, в том числе:
- Проблемы с сердечным ритмом или дыханием
- Аллергическая реакция на анестезию
- Делирий после общей анестезии. Делирий сбивает людей с толку. Они могут не понимать, что с ними происходит.
 У некоторых людей старше 60 лет делирий сохраняется в течение нескольких дней после операции. Это также может случиться с детьми, когда они впервые просыпаются от наркоза.
У некоторых людей старше 60 лет делирий сохраняется в течение нескольких дней после операции. Это также может случиться с детьми, когда они впервые просыпаются от наркоза. - Осознание, когда кто-то находится под общим наркозом. Обычно это означает, что человек слышит звуки. Но иногда они могут чувствовать боль. Это редкость.
- Анестезия (Фонд Немур)
- Основы анестезии (для родителей) (Фонд Немур)
- Общая анестезия (Фонд Мэйо для медицинского образования и исследований)
- Уходя под воду: более пристальный взгляд на анестезию (Национальные институты здоровья) Также на Испанский
- Что такое анестезия? (Национальный институт общих медицинских наук) Также на Испанский
- Травяные продукты и ваш анестетик (Американская ассоциация медсестер-анестезиологов)
- После анестезии: активная роль пациента способствует выздоровлению (Американская ассоциация медсестер-анестезиологов)
- Осведомленность об анестезии (пробуждение) во время операции (Американское общество анестезиологов)
- Перед анестезией: активная роль пациента имеет значение (Американская ассоциация медсестер-анестезиологов)
- Эффекты анестезии (Американское общество анестезиологов)
- Анкета перед анестезией (Американская ассоциация медсестер-анестезиологов) — PDF
- Роль врача анестезиолога (Американское общество анестезиологов)
- Спинальные головные боли (Фонд Мэйо для медицинского образования и исследований) Также на Испанский
- Хирургическая анестезия рук (Американское общество хирургии кисти)
- Ожирение и анестезия (Американское общество анестезиологов)
- Амбулаторная хирургия (Американское общество анестезиологов)
- Говори: анестезия и седация (Совместная комиссия) — PDF
-
ClinicalTrials.
 gov: Анестезия
(Национальные институты здоровья)
gov: Анестезия
(Национальные институты здоровья)
-
Статья: УЗИ органов брюшной полости перед анестезией у пациента с нестабильной.
 ..
..
- Статья: аргументы в пользу междисциплинарных педиатрических аэродигестивных программ.
-
Статья: Добавление низких доз пропофола для уменьшения беспокойства во время контролируемой инфузии ремифентанила.

