Герпетическая ангина – симптомы, лечение. Как выглядит герпетическая ангина (фото)?
Герпетическая ангина (везикулярный фарингит, герпесная ангина, герпетический тонзиллит) – инфекционное заболевание вирусной природы, характерной особенностью которого являются специфические высыпания на нёбе и задней стенки глотки.
Что такое герпетическая ангина?
Вирусная герпетическая ангина у взрослых встречается гораздо реже и протекает легче, чем у детей, особо опасно, когда это заболевание поражает малышей, не достигших трехлетнего возраста. Заражение возбудителями герпетической ангины может произойти различными путями:
- воздушно-капельным;
- через игрушки, продукты, грязные руки.
Максимум заболеваемости герпетической ангиной – лето и начало осени. Дети заражаются возбудителем в детских коллективах (детсады, лагеря) и приносят инфекцию домой, из-за чего заболеть могут все члены семьи. Зачастую инфекция накладывается на уже имеющееся простудное заболевание и сильно его осложняет. После выздоровления у человека возникает устойчивый иммунитет к данному возбудителю, однако герпетическая ангина может быть вызвана различными вирусами.
После выздоровления у человека возникает устойчивый иммунитет к данному возбудителю, однако герпетическая ангина может быть вызвана различными вирусами.
Возбудитель герпетической ангины
Возбудители герпесной ангины передаются от человека к человеку, заражение от животного возможно, но происходит крайне редко. Вирус выделяют как больные в острой стадии, так и выздоровевшие, поскольку заразным человек остается в течение 3-4 недель. Герпесную ангину вызывают вирусы трех групп:
- аденовирусы, которые вызывают пневмонии, энцефалиты, кератоконъюнктивиты;
- вирусы гриппа;
- вирус Коксаки.
Чем опасна герпесная ангина?
При заболевании герпесная ангина осложнения у взрослых и детей старше трех лет встречаются редко, опасность эта инфекция представляет только для людей с пониженным иммунитетом и совсем маленьких детей. В таком случае возможные осложнения:
- серозный менингит;
- энцефалит;
- болезни печени;
- миокардит;
- симптом Кернига;
- судороги и нервные расстройства.

Герпесная ангина – причины
Механизм заболевания герпетическая ангина таков: попав на слизистую миндалин, вирус внедряется в клетки, при отсутствии хорошей защиты в виде интерферона патогенный организм активно размножается и захватывает другие клетки и межклеточное пространство. В это же время в кровь попадает большое количество токсичных продуктов жизнедеятельности вируса, из-за чего у больного поднимается температура и возникают другие симптомы интоксикации организма.
Помимо самих вирусов, развитие герпетической ангины могут спровоцировать и некоторые другие факторы:
- пониженный иммунитет;
- переохлаждение;
- колебание температур;
- травмы нёба и глотки;
- вдыхание загрязненного пылью и токсичными веществами воздуха.
Из-за схожести высыпаний при герпесе, ветрянке и герпетической ангине некоторые люди могут приписывать их одному возбудителю. Ветрянка вызывается разновидностью вируса герпеса, как и сам герпес. Герпесная ангина никакого отношения к вирусу герпеса не имеет – свое название заболевание получило из-за схожести высыпаний. Поэтому герпетическая ангина и ветрянка – это совершенно разные болезни, хотя пузырчатая сыпь у них и похожа.
Герпесная ангина никакого отношения к вирусу герпеса не имеет – свое название заболевание получило из-за схожести высыпаний. Поэтому герпетическая ангина и ветрянка – это совершенно разные болезни, хотя пузырчатая сыпь у них и похожа.
Герпетическая ангина – симптомы
Инкубационный (скрытый) период герпетической ангины длится 1-2 недели, далее, по нарастающей, заболевание начинает проявлять свою симптоматику. Герпесная ангина – симптомы:
- общее недомогание – слабость, снижение аппетита, сонливость;
- появление высыпаний на слизистой нёба, миндалин;
- набухание лимфоузлов около ушей, на шее под челюстью;
- лихорадка;
- боль – в спине и конечностях, животе, голове;
- заложенность носа, кашель;
- может появиться сыпь в виде папул на кистях и стопах, диарея;
- при плохом иммунитете может развиться сопутствующее заболевание – энцефалит, конъюнктивит, менингит и другие.
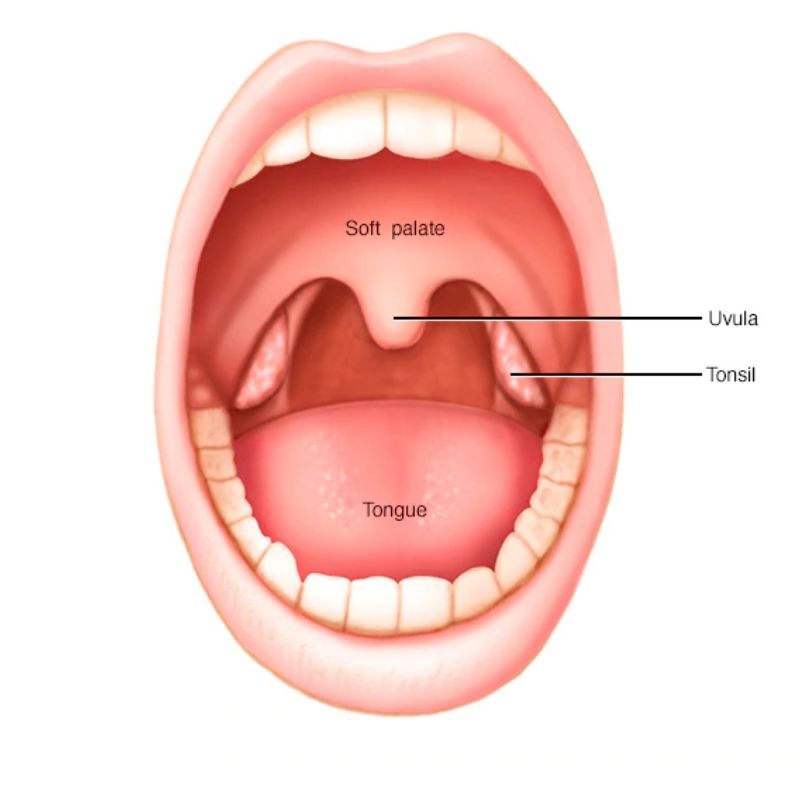
Как выглядит герпетическая ангина?
Самый первый симптом, по которому опознается герпесная ангина – сыпь.
- В первые сутки нёбо краснеет, затем появляется высыпание в виде папул (плотной сыпи), которое может распространиться на ротовую полость, язык.
- Далее папулы превращаются в везикулы – пузырьки с серозным содержимым.
- Через 1-2 дня пузырьки вскрываются и превращаются в болезненные язвочки, из-за которых больной испытывает сильный дискомфорт, особенно при попытках поесть и попить.
- Заживление эрозий в ротовой полости начинается на 6-7 сутки заболевания.
Температура при герпесной ангине
Небольшое повышение температуры тела у больного может произойти на начальной стадии заболевания, когда признаки герпетической ангины еще неявные и ее можно спутать с простудой. На стадии появления папул и везикул температура у больного резко поднимается до 38-40 градусов, поскольку в это время происходит мощный выброс в кровь продуктов жизнедеятельности вирусов. Длительность острого периода при диагнозе герпетическая ангина составляет 3-5 суток, затем температура спадает и начинается процесс заживления язвочек.
Длительность острого периода при диагнозе герпетическая ангина составляет 3-5 суток, затем температура спадает и начинается процесс заживления язвочек.
Герпесная ангина – лечение
При диагнозе герпетическая ангина лечение направлено на ослабление симптомов. Антибиотики при герпетической ангине неэффективны, поэтому их не назначают, исключение – если присоединилась бактериальная инфекция (назначают Пенициллин, Аугментин, Амоксиклав, Цефтриаксон). В некоторых случаях врач может порекомендовать противовирусные препараты или иммуномодуляторы (Иммунал, Риофлора, Иммуно, Имудон). Принимать лекарства данного типа можно только по назначению врача. Правила успешного лечения герпетической ангины:
- Изоляция больного, выделение ему индивидуальных средств гигиены и посуды – это необходимо чтобы предотвратить заражение других членов семьи.
- Обеспечение постельного режима – из-за сильной слабости больной должен находиться в покое, силы организма должны сосредоточиться на уничтожении инфекции.
- Коррекция рациона больного – следует исключить все раздражающие горло продукты, жесткие фрукты и кондитерские изделия, холодные и горячие блюда, специи, основной рацион должны составлять негустые каши, творог, супы.
- Обеспечение питьевого режима – больному герпетической ангиной следует пить много жидкости комнатной температуры, лучше всего – морс, чай с лимоном (некислый), сок с нейтральным вкусом.
Герпетическая ангина – лекарства
Противовирусные препараты при диагнозе герпетическая ангина должны назначаться врачом с учетом штамма вируса, который вызвал конкретное заболевание, а также состояния больного. Препараты, которые назначают чаще всего:
- Виферон;
- Цитовир;
- Циклоферон.
Ацикловир при герпесной ангине совершенно неэффективен – он действует только против вируса герпеса, поэтому принимать его не стоит – в лучшем случае он будет бесполезен.
При сильной боли в горле можно применять обезболивающие леденцы и пастилки – Стрепсилс, Тантум Верде пастилки, Септолете, Граммидин.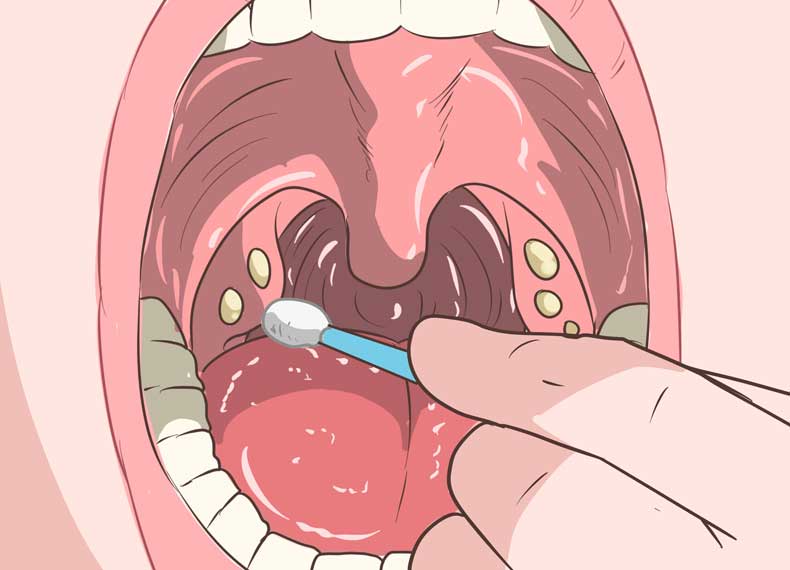 Увлекаться ими не стоит, чтобы не вызвать слишком раннее прорывание везикул. Для антисептики и обезболивания горла можно использовать спреи Йокс, Гексорал, Ингалипт, Каметон, однако у этих препаратов есть ограничения по возрасту – детям до 3 лет их применять нельзя. Альтернатива – смазывание горла раствором Люголя, но этот препарат запрещен при болезнях щитовидки и аллергии на йод.
Увлекаться ими не стоит, чтобы не вызвать слишком раннее прорывание везикул. Для антисептики и обезболивания горла можно использовать спреи Йокс, Гексорал, Ингалипт, Каметон, однако у этих препаратов есть ограничения по возрасту – детям до 3 лет их применять нельзя. Альтернатива – смазывание горла раствором Люголя, но этот препарат запрещен при болезнях щитовидки и аллергии на йод.
При высокой температуре врач назначает жаропонижающие препараты – Нурофен, Ибупрофен, Панадол, Парацетамол. Сбивать температуру стоит только если она выше 38 градусов у ребенка и 39 градусов у взрослого. В некоторых случаях при герпесной ангине назначаются антигистаминные препараты – Лоратадин, Диазолин, Кларитин, Зиртек. Они необходимы, если на фоне заболевания появилась аллергия.
Чем полоскать горло при герпесной ангине?
При герпетической ангине запрещены ингаляции и прогревания – они могут ускорить распространение инфекции. В качестве местного лечения используют различные полоскания – медицинскими препаратами, отварами трав и другими средствами.
- аптечными препаратами – Фурацилин, Ротокан, Мирамистин, Ангилекс;
- раствором соли или соды – 1 чайную ложку вещества растворяют в стакане теплой воды, можно добавить и 2-3 капли йода;
- отварами ли настоями ромашки, календулы, шалфея, мать-и-мачехи, коры дуба.
Кварц при герпесной ангине
У тех, кто ищет ответ на вопрос как лечить герпесную ангину у детей, беременных и других групп пациентов, плохо переносящих лекарства, может возникнуть идея лечить воспаленное горло кварцем. Врачи это способ не рекомендуют – при данном заболевании он совершенно неэффективен и может быть даже опасен, если во время процедуры пациент получит ожоги. Исходя из последних исследований – кварцевые лампы эффективны только для обеззараживания воздуха и поверхностей.
Герпесная ангина – народные средства
Подсказать чем лечить герпетическую ангину может и народная медицина. Использовать эти средства можно как дополнение к медикаментозному лечению, желательно – после одобрения метода лечащим врачом.
Использовать эти средства можно как дополнение к медикаментозному лечению, желательно – после одобрения метода лечащим врачом.
Самые эффективные народные средства при диагнозе герпетическая ангина:
- Свежевыжатый сок алоэ – принимать по 1 ч.л. утром и вечером, средство укрепляет защитные силы организма и ускоряет заживление ранок в горле.
- Спиртовая настойка прополиса – 1 ч.л. средства развести в стакане воды, раствором полоскать горло.
- Чистый прополис (примерно 2 г) жевать во рту как жвачку по 10-15 минут 2-3 раза в день.
- Каланхоэ – лист этого растения нужно жевать до тех пор, пока не перестанет выделяться сок, жмых – выплюнуть, процедуру повторять 3 раза в день.
- Медовые соты – в течение дня несколько раз жевать соты с медом.
Профилактика герпетической ангины
Поскольку герпесная ангина заразна, первый и самый важный метод профилактики – избегать контакта с болеющим человеком и соблюдать элементарные правила гигиены. Помимо этого следует:
Помимо этого следует:
- Укреплять иммунитет.
- Придерживаться здорового питания.
- Соблюдать режим.
- Избегать стрессов.
- Избавиться от привычки курить и реже бывать в загрязненных помещениях.
- Дома чаще проводить влажную уборку и проветривание.
- Своевременно лечить простудные заболевания.
Острый пиелонефрит: описание болезни, причины, симптомы, диагностика и лечение
Острый пиелонефрит является неспецифическим воспалительным заболеванием почек. Непосредственную роль в возникновении болезни играет бактериальная атака. Проникновение бактериальных агентов в почки происходит с потоком крови или из мочевыводящего пути.
Воспалительный процесс затрагивает чашечно-лоханочную систему и межуточные почечные ткани. Острым пиелонефритом болеют в большинстве случаев женщины и маленькие дети. Объясняется это анатомической особенностью и физиологией.
Какие бывают стадии болезни
Клиническое течение острого пиелонефрита имеет некоторые стадии. Каждая из них развивается в соответствии с патоморфологическими изменениями, происходящими в почках.
Каждая из них развивается в соответствии с патоморфологическими изменениями, происходящими в почках.
На начальной стадии патологического развития возникает серозное воспаление. Данный этап характеризуется незначительным увеличением, напряжением почек и периваскулярной инфильтрацией. При своевременном обращении к специалисту пациенту назначают консервативную терапию, с помощью которой происходит копирование воспалительного процесса. Пациент полностью выздоравливает. Если на начальной стадии отсутствует лечение, заболевание будет прогрессировать, и в дальнейшем произойдёт гнойно-деструктивное поражения почек.
Следующую стадию называют апостематозным пиелонефритом. Это является воспалительным заболеванием, когда формируются гнойничковые образования, локализацией которых является корковое вещество почек. Если отсутствует адекватная терапия, произойдёт сливание таких гнойничков и образование большого гнойного очага. Его называют карбункулом почки. При развитии такого состояния повышается риск образования абсцесса почек. Гнойное содержимое может вылиться в паранефральную клетчатку. Если своевременно начать лечение, инфильтрационный очаг заживляется, образовываются рубцы, которые состоят из соединительных тканей.
Гнойное содержимое может вылиться в паранефральную клетчатку. Если своевременно начать лечение, инфильтрационный очаг заживляется, образовываются рубцы, которые состоят из соединительных тканей.
Что относят к факторам риска
Существует ряд внеполовых факторов, которые повышают риск развития острого пиелонефрита:
-
Врождённая или приобретённая аномалия, патология строения почек и других органов мочевыделительной системы.
-
Вирус иммунодефицита человека.
-
Мочекаменная болезнь.
-
Сахарный диабет. При повышенном содержании сахара в моче будет происходить размножение патогенных микроорганизмов.
-
Возраст.
-
Травмирован спинной мозг, органы брюшины.
-
Хирургическая операция или другое медицинское вмешательство в органы мочевыделительной системы.

-
Бактериальное хроническое заболевание, наличие инфекционного очага в организме.
Возникновение острого пиелонефрита у мужчины может быть связано с болезнью предстательной железы, увеличением её размера.
Почему появляется острый пиелонефрит
Движение инфекции по восходящему пути
Инфекция проникает в мочевой пузырь через уретру, затем распространяется в каналы вышерасположенных структур, далее в почки. Это и есть самая частая причина развития острой формы пиелонефрита.
Такое заболевание чаще встречается у женщин. Дело в том, что у них мочеиспускательный канал короче и шире, чем у мужчин. Уретра расположена в непосредственной близости с половыми органами и анусом, в результате чего болезнетворные микроорганизмы без какого-либо затруднения проникают в мочевой пузырь, а затем и в почки.
Что касается мужчин, то у них острый пиелонефрит развивается из-за наличия препятствия в мочеиспускательном канале, когда происходит затруднение выделения мочи, В итоге она застаивается. В качестве препятствия имеются в виду камни в почках, а также, если разрослись ткани предстательной железы. Жидкость накапливается, происходит размножение инфекционных агентов, которые распространяются в органы, которые её вырабатывают и фильтруют.
В качестве препятствия имеются в виду камни в почках, а также, если разрослись ткани предстательной железы. Жидкость накапливается, происходит размножение инфекционных агентов, которые распространяются в органы, которые её вырабатывают и фильтруют.
У женщин также может развиваться острый пиелонефрит из-за наличия кисты, камня, опухолевого образования, стриктуры.
Везикулоуретрального рефлюкса
При везикулоуретральном рефлюксе происходит обратный заброс некоторого количества мочи. Она будет находиться в почечных лоханках. Происходит это из-за того, что затруднён отток через мочеточник.
Такую патологию, которая стала причиной воспаления в почках, в большинстве случаев диагностируют у детей. Приступ острой формы болезни у ребёнка опасен своими осложнениями. Может произойти рубцевание тканей почки.
В пубертатный период приступ острой формы пиелонефрита и рубцевание тканей происходит из-за некоторых физиологических особенностей. А именно:
А именно:
-
Низкое давление жидкости, если сравнивать со взрослым организмом.
-
Дети, возраст которых не превышает 5 лет, неспособны полностью опорожнять мочевой пузырь.
-
Пониженная сопротивляемость иммунитета ребёнка на протяжении первых лет жизни. Сюда относят и бактериальную инфекцию, так как может в недостаточной мере соблюдаться личная гигиена, а также отсутствуют бактерицидные компоненты в моче.
-
Заболевание трудно диагностировать на ранней стадии.
-
В отличие от взрослых людей, у детей более часто встречается нисходящий путь проникновения инфекции. Причиной может стать ангина, кариес, скарлатина и другое.
Происходит значительное снижение функционирования почек, если начинаю рубцеваться ткани. Приблизительно у 10% пациентов, которым необходим гемодиализ, начали рубцеваться ткани из-за пиелонефрита, который они перенесли именно в детстве.
Приблизительно у 10% пациентов, которым необходим гемодиализ, начали рубцеваться ткани из-за пиелонефрита, который они перенесли именно в детстве.
Инфекционный агент
К самому распространённому патогенному микроорганизму, который провоцирует развитие пиелонефрита, относят кишечную палочку. Кроме этого есть другие возбудители заболевания. А именно:
Если инфекция движется по восходящему пути, в отделяемой моче будет присутствовать кишечная палочка. Её можно определить, пройдя лабораторное исследование. Если возбудитель занесён во время инструментальной манипуляции, к причинам заболевания относят клебсиеллу, протеи, синегнойную палочку.
Признаки заболевания у женщин
Женщины наиболее подвержены развитию пиелонефрита. Симптомы заболевания могут отличаться в зависимости от его формы. Как правило, признаками острого пиелонефрита у женщины являются:
-
Изменение цвета и запаха мочи.
 Возможно помутнение жидкости и наличие в ней кровянистых или гнойных включений.
Возможно помутнение жидкости и наличие в ней кровянистых или гнойных включений.
-
Повышение температуры тела свыше 38 градусов. В некоторых случаях наблюдается резкая смена показателей.
-
Жжение при мочеиспускании, учащенное посещение туалета.
-
Тошнота, сопровождающаяся рвотой, ознобом.
-
Наличие головной боли.
-
Болевые ощущения при постукивании ребром ладони в области почек.
Признаки пиелонефрита у мужчин
У пациентов мужского пола заболевание диагностируют реже, чем у женщин. Это обусловлено отличиями мочевыделительной системы. Причинами для развития пиелонефрита могут быть заболевания, затрудняющие отток мочи из почек.
Как правило, у лиц мужского пола заболевание протекает в хронической форме. Признаками развития пиелонефрита у мужчин являются:
Признаками развития пиелонефрита у мужчин являются:
-
Понижение аппетита. Быстрая утомляемость организма.
-
Затруднение процесса мочеиспускания.
-
Боль средней интенсивности в области поясницы.
-
Постоянная жажда.
-
Частые позывы к мочеиспусканию.
В некоторых случаях у пациентов мужского пола в моче наблюдаются включения кровянистого характера. Это может свидетельствовать о смещении камней в почках.
Признаки заболевания у детей
У пациентов в детском возрасте при проявлении заболевания наблюдается резкая смена температуры тела. Показатель превышает 38 градусов. Заболевание сопровождается тошнотой, рвотой, ознобом, опоясывающей болью в области живота и поясницы. В отдельных случаях возможна постоянная сонливость.
При появлении симптомов у ребёнка необходимо незамедлительно обратиться к специалисту. Диагностировать пиелонефрит без наличия соответствующего образования невозможно. Специалист проведет диагностические мероприятия и назначит необходимое лечение. Несвоевременное обращение в клинику может привести к развитию осложнений.
Признаки пиелонефрита у беременных
В некоторых случаях заболевание проявляется у беременных женщин. Форма пиелонефрита у беременных может быть как острой, так и хронической. Наиболее часто болезнь проявляется в конце второго, начале третьего триместра.
Возникновению пиелонефрита способствует увеличение объема матки. Она начинает давить на мочеточники, нарушая нормальный отток мочи. При застое в почках начинают размножаться патогенные микроорганизмы.
Во время беременности почки женщины подвержены высокой нагрузке. Заболевание может проходить одновременно с циститом. Диагностировать пиелонефрит у беременной без специализированного образования и опыта невозможно.
Какие могут быть осложнения
При ненадлежащем лечении или его отсутствии возможно развитие осложнений. Патология особенно опасна для беременных женщин и лиц с сахарным диабетом. Патология поддается терапевтическому лечению. Несвоевременное или неправильное лечение способствует развитию осложнений, в некоторых случаях приводящих к гибели пациента.
Одним из осложнений заболевания является сепсис. При отсутствии лечения патогенные бактерии быстро размножаются. По достижению предельного количества микроорганизмы попадают в кровоток. Таким образом, инфекция распространяется по всему организму. Осложнение в некоторых случаях заканчивается гибелью пациента.
Помимо сепсиса, возможно развитие других осложнений, таких как абсцесс почки, эмфизематозный пиелонефрит, карбункул почки и т.д.
Диагностические мероприятия
При появлении каких-либо симптомов необходимо незамедлительно обратиться к специалисту. Врач проведет осмотр, опрос пациента и назначит необходимые диагностические мероприятия. Это позволяет специалисту назначить правильное лечение в зависимости от степени развития заболевания и его формы. Для постановки диагноза врач:
Врач проведет осмотр, опрос пациента и назначит необходимые диагностические мероприятия. Это позволяет специалисту назначить правильное лечение в зависимости от степени развития заболевания и его формы. Для постановки диагноза врач:
1. Собирает анамнез исходя из слов пациента и изученной медицинской документации. Специалист обращает внимание на инфекционные заболевания, перенесенные пациентом, а также на нарушения мочевыделительной системы.
2. Опрашивает и осматривает пациента.
3. Назначает сдачу лабораторных анализов и проведение диагностических мероприятий с использованием специализированного оборудования.
4. Анализы, назначаемые для диагностики пиелонефрита
5. Для постановки правильного диагноза специалист назначает сдачу анализов. Для того чтобы выявить пиелонефрит необходимо сдать следующие анализы:
6. Общий анализ крови и мочи.
7. Биохимический анализ крови.
8. Проба Зимницкого.
9. Анализ мочи по Нечипоренко.
10. Бактериологический анализ мочи.
Результаты анализов крови позволяют определить наличие в организме воспаления. На него указывает превышение нормы концентрации лейкоцитов и скорости оседания эритроцитов. Помимо этого, изменятся показатели биохимического состава.
Процедура сбора мочи может повлиять на результат анализов. Правильный сбор биоматериала предусматривает совершение утреннего туалета наружных половых органов и дальнейший забор мочи. Для сбора биоматериала используется специализированный пластиковый контейнер с крышкой. При пиелонефрите в общем анализе мочи наблюдается повышенный уровень бактерий и лейкоцитов. При низкой плотности мочи ее Ph щелочная. В моче присутствует белок и глюкоза. В некоторых случаях возможны кровянистые включения.
Проведение исследований с помощью специализированного оборудования
Для постановки правильного диагноза и назначения лечения специалисты используют инструментальные методы диагностики. Врач прибегает к данному методу после опроса и осмотра пациента. Диагностику проводят с использованием следующих методов:
Врач прибегает к данному методу после опроса и осмотра пациента. Диагностику проводят с использованием следующих методов:
Ультразвуковое исследование. Этот способ диагностики позволяет определить плотность органов и их размеры. Врач обращает внимание на изменения и отклонения от нормы. Отражение ультразвуковых волн (эхогенность) при хроническом пиелонефрите увеличивается, при остром – понижается неравномерно.
Компьютерная томография. Позволяет специалисту получить наиболее полную картину.
Экскреторная урография. Метод диагностики, позволяющий исследовать почки и мочевыводящие пути. Пациенту вводится рентгеноконтрастное вещество внутривенно. После проведения рентгенологического исследования можно определить особенности строения органов мочевыделительной системы. Противопоказание экскреторной урографии это индивидуальная непереносимость препаратов.
Цистография. Метод предусматривает заполнение мочевого пузыря рентгеноконтрастным веществом путем экскреторной урографии или введением его через мочеиспускательный канал. Цистография проводится с целью обнаружения пузырно-мочеточникового рефлюкса.
Цистография проводится с целью обнаружения пузырно-мочеточникового рефлюкса.
При проведении диагностических мероприятий для пациентов женского пола специалист назначает гинекологический осмотр.
Лечение пиелонефрита
Выбор методики лечения подбирается специалистом в зависимости от нескольких факторов, таких как степень развития заболевания, возраст пациента, индивидуальные особенности организма человека.
Лечение может проводиться как в стационаре, так и амбулаторно. Если у пациента наблюдается высокая температура, резкие болевые ощущения, рвота, снижение давления – назначается лечение в стационаре. Если симптомы, требующие срочной госпитализации, отсутствуют, специалист может назначить амбулаторное лечение.
Для лечения специалисты проводят антибактериальную терапию. Для получения максимального эффекта от терапии необходимо соблюдать определенные требования:
-
Пациент должен на протяжении лечения обильно пить теплую жидкость.
 Для питья используется чистая вода, теплый чай.
Для питья используется чистая вода, теплый чай.
-
Постельный режим. Пациент должен находиться в горизонтальном положении.
-
Тепло. Человеку с диагностированным пиелонефритом строго противопоказаны холод и сырость. Нарушение этого правила может привести к развитию осложнений.
-
Постоянное опустошение мочевого пузыря. Для выведения патогенных бактерий из организма с помощью мочи необходимо как можно чаще посещать туалет. Специалисты назначают прием мочегонных препаратов.
-
Нестероидные противовоспалительные средства. Данные медикаменты назначаются пациенту для снижения температуры тела и устранения болевых ощущений.
При лечении пиелонефрита у пациентов женского пола назначается гинекологическое обследование. Оно необходимо для определения инфекционного очага, сопутствующего заболеванию. Если пиелонефрит протекает одновременно с циститом или заболеваниями половой системы, то болезнь может перейти в хроническую форму.
Если пиелонефрит протекает одновременно с циститом или заболеваниями половой системы, то болезнь может перейти в хроническую форму.
Выбор лечения у пациентов мужского пола зависит от степени развития заболевания и причины его возникновения. Как правило, развитие пиелонефрита у мужчин спровоцировано патологиями мочеполовой системы, приводящими к регулярным застоям мочи. В таком случае потребуется в первую очередь устранить очаг возникновения инфекции. Лечение пиелонефрита при наличии других заболеваний, блокирующих нормальный отток мочи, не принесет результата. Патогенные бактерии при застоях будут размножаться, провоцируя в почках пациента процесс воспаления.
При лечении пиелонефрита применяются антибиотики определенной группы. В совокупности с антибиотиками могут использоваться противомикробные средства. Специалист назначает препараты исходя из формы заболевания, степени его развития, индивидуальных особенностей пациента и т.д. Самостоятельный подбор медикаментов для лечения пиелонефрита невозможен.
При наличии осложнений, гнойных очагов в полости почки, и неэффективности медикаментозного лечения проводится оперативное вмешательство. Главной целью операции является устранение гнойных очагов из почки. В особо сложных случаях специалисты прибегают к удалению почки.
Хирургическое вмешательство может быть назначено для устранения причины возникновения пиелонефрита. Оперативное вмешательство является крайней мерой, к которой прибегают специалисты. Оно проводится, если медикаментозное лечение не приносит результатов.
Почему диагноз стенокардия может спасти вам жизнь
Диагноз стенокардии может быть пугающим. Но это также может быть тревожным звонком, необходимым для изменения образа жизни, чтобы потенциально спасти вашу жизнь.
Стенокардия – это синдром; совокупность симптомов, которые могут включать боль или дискомфорт в груди и других частях тела. Обычно это вызвано ишемической болезнью сердца.
Когда ваши коронарные артерии сужаются, они не пропускают достаточно насыщенной кислородом крови к сердцу в те моменты, когда ему требуется больше, чем обычно, например, когда вы физически активны.
Стенокардия является важным предупредительным признаком, поскольку ишемическая болезнь сердца может привести к сердечному приступу. Сердечный приступ случается, когда коронарная артерия закупоривается тромбом. Обычно это связано с тем, что жировой материал, называемый атеромой, в стенке артерии стал нестабильным. Кусок может отколоться (разорваться), и вокруг него может образоваться тромб, который блокирует артерию и лишит сердечную мышцу крови и кислорода. Это может привести к необратимому повреждению части сердечной мышцы.
Внесение изменений в образ жизни может помочь предотвратить ухудшение стенокардии и спасти вас от сердечного приступа.
В чем разница между стенокардией и сердечным приступом?
Может быть очень трудно определить, вызваны ли ваши боль или симптомы стенокардией или сердечным приступом, поскольку симптомы могут быть схожими. Если это стенокардия, ваши симптомы обычно ослабевают или исчезают после отдыха в течение нескольких минут или после приема лекарств, которые прописал вам врач или медсестра, таких как тринитрат глицерина (GTN). Если у вас сердечный приступ, ваши симптомы с меньшей вероятностью ослабнут или исчезнут после отдыха или приема лекарств.
Если это стенокардия, ваши симптомы обычно ослабевают или исчезают после отдыха в течение нескольких минут или после приема лекарств, которые прописал вам врач или медсестра, таких как тринитрат глицерина (GTN). Если у вас сердечный приступ, ваши симптомы с меньшей вероятностью ослабнут или исчезнут после отдыха или приема лекарств.
Вы можете многое сделать, чтобы снизить риск сердечного приступа.
Вы можете многое сделать, чтобы предотвратить обострение стенокардии или ишемической болезни сердца, которое может привести к сердечному приступу.
- Возможно, вам придется изменить свой образ жизни
- Возможно, вам также потребуется принимать лекарства для контроля таких показателей, как кровяное давление и уровень холестерина
- Вам может потребоваться коронарная ангиопластика или операция коронарного шунтирования, чтобы улучшить кровоснабжение сердечной мышцы.
Тип предлагаемого вам лечения будет зависеть от того, насколько серьезна ваша стенокардия.
Хотя не существует лекарства от ишемической болезни сердца или способа удаления атеросклеротических образований, образовавшихся в артериях, лечение и изменение образа жизни могут помочь предотвратить ухудшение вашего состояния и симптомов.
Если вы курите, бросьте.
Курение является основной причиной ишемической болезни сердца. Любое курение ухудшит ваше состояние. Сюда входят сигареты, трубки и сигары, а также все другие виды табачных изделий, например кальян. Отказ от курения — это самый важный шаг, который вы можете предпринять, чтобы жить дольше.
Контроль высокого кровяного давления
Высокое кровяное давление заставляет ваше сердце работать с большей нагрузкой и может повредить слизистую оболочку ваших артерий. Если у вас уже есть стенокардия, высокое кровяное давление может ухудшить ваши симптомы и увеличить риск сердечного приступа. Если у вас высокое кровяное давление, очень важно попытаться его снизить.
Ваш врач может прописать некоторые лекарства, которые уменьшат нагрузку на ваше сердце и помогут контролировать ваше кровяное давление. Вы также можете снизить артериальное давление, поддерживая здоровый вес и форму, ведя активный образ жизни и сократив потребление соли и алкоголя.
Вы также можете снизить артериальное давление, поддерживая здоровый вес и форму, ведя активный образ жизни и сократив потребление соли и алкоголя.
Соблюдайте здоровую сбалансированную диету.
Соблюдение здоровой сбалансированной диеты может помочь снизить риск развития ишемической болезни сердца.
- Ешьте не менее пяти порций различных фруктов и овощей каждый день
- Выбирайте более полезные жиры. Это улучшит уровень холестерина и защитит ваше сердце
- Старайтесь есть две порции рыбы в неделю. Одна из этих порций должна состоять из жирной рыбы, такой как форель, сардины, сельдь, скумбрия или свежий тунец
- Ешьте продукты с высоким содержанием клетчатки, особенно овес, бобы и чечевицу
- Уменьшите количество соли и сахара, которые вы едите
Может быть трудно понять, каким советам по здоровому питанию следовать. Наш буклет «Факты, а не причуды» поможет вам взять под контроль вашу цель по снижению веса.
Наш буклет «Факты, а не причуды» поможет вам взять под контроль вашу цель по снижению веса.
Сохраняйте физическую активность
Физическая активность поможет сохранить ваше сердце здоровым и поможет предотвратить ухудшение вашего состояния. Это также:
- помогает контролировать уровень глюкозы в крови и кровяное давление
- помогает снизить уровень холестерина
- помогает достичь и поддерживать здоровый вес, а
- снижает уровень стресса.
Снижение стресса
Если у вас стенокардия, важно научиться расслабляться. Некоторым помогает физическая активность, йога или другие методы релаксации. Вам также необходимо определить ситуации, которые вызывают у вас стресс, и научиться эффективно справляться с ними.
Наш 10-минутный путеводитель «Выделите время» полон советов и идей, которые помогут снизить уровень стресса и сохранить здоровье тела и разума.
История Джонатана
46-летний Джонатан Киркман из Питерборо был спортивным парнем, который регулярно играл в регби и гольф. Но в 2002 году, когда ему было 33 года, у него начались приступы дискомфорта в груди.
Но в 2002 году, когда ему было 33 года, у него начались приступы дискомфорта в груди.
«Я подумал, что это изжога, поэтому принял лекарство от расстройства желудка. Но я тоже начал чувствовать чрезмерную усталость. Однажды в 2003 году моя мама сказала, что я выгляжу серым, и настояла на том, чтобы я сходила к врачу. У нас есть семейная история ишемической болезни сердца, так как у моего отца был сердечный приступ в 50 лет.
Меня направили к кардиологу. Сделали нагрузочный тест и ангиограмму, которые показали, что мне нужна операция тройного шунтирования сердца.
«Операция изменила мою жизнь и образ мыслей. Я бросил курить и начал хорошо питаться».
«Кардиологическая реабилитационная бригада оказала мне большую поддержку в моем путешествии. Я регулярно тренирую регби и наслаждаюсь ездой на велосипеде. Я живу хорошо и наслаждаюсь ею в полной мере, потому что жизнь слишком коротка».
Если у вас диагностирована стенокардия, внесение этих существенных изменений, как это сделал Джонатан, может просто спасти вашу жизнь.
- Посмотрите наш короткий мультфильм про стенокардию.
- Получите ответы на распространенные вопросы о стенокардии.
Симптомы, причины, диагностика и лечение
Автор Стефани Уотсон
Ваш путеводитель по
Стенокардия (ишемическая боль в груди)
- Что такое стенокардия?
- Симптомы стенокардии
- Стенокардия у женщин и мужчин
- Причины стенокардии
- Факторы риска стенокардии
- Диагностика стенокардии
- Лечение стенокардии
- Перспективы стенокардии
Что такое стенокардия?
Стенокардия — это боль в груди, возникающая из-за недостаточного поступления крови к части сердца. Это может ощущаться как сердечный приступ, с давлением или сдавливанием в груди. Иногда ее называют стенокардией или ишемической болью в груди.
Это симптом болезни сердца, и это происходит, когда что-то блокирует ваши артерии или в артериях недостаточно кровотока, которые доставляют богатую кислородом кровь к сердцу.
Стенокардия обычно проходит быстро. Тем не менее, это может быть признаком опасной для жизни проблемы с сердцем. Важно выяснить, что происходит и что вы можете сделать, чтобы избежать сердечного приступа.
Обычно с помощью лекарств и изменения образа жизни можно контролировать стенокардию. Если это более серьезно, вам также может потребоваться операция. Или вам может понадобиться так называемый стент — крошечная трубка, поддерживающая открытые артерии.
Существуют различные виды стенокардии:
Стабильная стенокардия. Это самый распространенный вариант. Физическая активность или стресс могут спровоцировать его. Обычно это длится несколько минут и проходит, когда вы отдыхаете. Это не сердечный приступ, но это может быть признаком того, что у вас, скорее всего, он есть. Расскажите своему врачу, если это произойдет с вами.
Нестабильная стенокардия. Вы можете получить это, когда отдыхаете или не очень активны. Боль может быть сильной и длительной, и она может возвращаться снова и снова. Это может быть сигналом того, что у вас вот-вот случится сердечный приступ, поэтому немедленно обратитесь к врачу.
Это может быть сигналом того, что у вас вот-вот случится сердечный приступ, поэтому немедленно обратитесь к врачу.
Микроваскулярная стенокардия. При этом типе у вас есть боль в груди, но нет закупорки коронарных артерий. Вместо этого это происходит из-за того, что ваши мельчайшие коронарные артерии не работают должным образом, поэтому ваше сердце не получает кровь, в которой оно нуждается. Боль в груди обычно длится более 10 минут. Этот тип чаще встречается у женщин.
Стенокардия Принцметала (вариантная стенокардия). Этот тип встречается редко. Это может произойти ночью, когда вы спите или отдыхаете. Ваши сердечные артерии внезапно сжимаются или сужаются. Это может причинять сильную боль, и вам следует лечиться.
Симптомы стенокардии
Боль в груди является симптомом, но у людей она проявляется по-разному. У вас может быть:
- Боль
- Жжение
- Дискомфорт
- Головокружение
- Усталость
- Чувство распирания в груди
- Чувство тяжести или давления
- Расстройство желудка или рвота
- Одышка
- Сдавливание
- Потливость
Вы можете принять боль или жжение за изжогу или газы.
Скорее всего, вы испытываете боль за грудиной, которая может распространяться на плечи, руки, шею, горло, челюсть или спину.
Стабильная стенокардия часто улучшается в покое. Нестабильной стенокардии может и не быть, и она может ухудшиться. Это чрезвычайная ситуация, которая требует немедленной медицинской помощи.
Стенокардия у женщин и мужчин
Мужчины часто ощущают боль в груди, шее и плечах. Женщины могут чувствовать дискомфорт в животе, шее, челюсти, горле или спине. У вас также может быть одышка, потливость или головокружение.
Одно исследование показало, что женщины чаще использовали слова «давление» или «давление» для описания чувства.
Стенокардия Причины
Стенокардия обычно возникает из-за болезни сердца. Жировое вещество, называемое бляшками, накапливается в артериях, блокируя приток крови к сердечной мышце. Это заставляет ваше сердце работать с меньшим количеством кислорода. Это причиняет боль. У вас также могут быть тромбы в артериях сердца, которые могут вызывать сердечные приступы.
Менее распространенные причины болей в груди включают:
- Закупорку главной артерии легких (легочная эмболия)
- Увеличенное или утолщенное сердце (гипертрофическая кардиомиопатия)
- Сужение клапана в основной части сердца (аортальный стеноз)
- Отек мешка вокруг сердца (перикардит)
- Разрыв стенки аорты, самой большой артерии в организме (расслоение аорты)
Факторы риска стенокардии
Некоторые особенности вашего образа жизни или ваш образ жизни могут повысить риск развития стенокардии, в том числе:
- Пожилой возраст
- Семейный анамнез сердечно-сосудистых заболеваний
- Высокое кровяное давление
- Высокий уровень холестерина
- Диабет
- Ожирение
- Употребление табака
- Недостаточная физическая активность
Диагностика стенокардии
Ваш врач проведет медицинский осмотр и спросит о ваших симптомах, факторах риска и семейном анамнезе. Возможно, им потребуется пройти тесты, в том числе:
Возможно, им потребуется пройти тесты, в том числе:
- ЭКГ. Этот тест измеряет электрическую активность и ритм вашего сердца.
- Стресс-тест. Проверяет, как работает ваше сердце во время тренировки.
- Анализы крови. Ваш врач проверит наличие белков, называемых тропонинами. Многие из них высвобождаются при повреждении сердечной мышцы, например, при сердечном приступе. Ваш врач может также провести более общие тесты, такие как метаболический анализ или общий анализ крови (CBC).
- Визуальные тесты. Рентген грудной клетки может исключить другие факторы, которые могут вызывать боль в груди, например заболевания легких. Эхокардиограммы, компьютерная томография и магнитно-резонансная томография могут создать изображения вашего сердца, чтобы помочь вашему врачу выявить проблемы.
- Катетеризация сердца. Ваш врач вводит длинную тонкую трубку в артерию на ноге и проводит ее к сердцу, чтобы проверить кровоток и давление.

- Коронарография. Ваш врач вводит краситель в кровеносные сосуды вашего сердца. Краситель появляется на рентгеновском снимке, создавая изображение ваших кровеносных сосудов. Они могут выполнять эту процедуру во время катетеризации сердца.
Стенокардия Вопросы к врачу
- Нужны ли мне еще анализы?
- Какой тип стенокардии у меня?
- Есть ли у меня повреждение сердца?
- Какое лечение вы рекомендуете?
- Что я буду чувствовать при этом?
- Что я могу сделать, чтобы предотвратить сердечный приступ?
- Есть ли действия, которые мне не следует делать?
- Поможет ли изменение диеты?
Лечение стенокардии
Лечение зависит от степени повреждения вашего сердца. У людей с легкой стенокардией лекарства и изменение образа жизни часто могут помочь улучшить кровоток и контролировать симптомы.
Лекарства
Ваш врач может прописать лекарства, в том числе:
- Нитраты или блокаторы кальциевых каналов, чтобы расслабить и расширить кровеносные сосуды, позволяя большему притоку крови к сердцу
- Бета-блокаторы, чтобы замедлить работу сердца, чтобы оно не
- Препараты для разжижения крови или антитромбоцитарные препараты для предотвращения образования тромбов
- Статины для снижения уровня холестерина и стабилизации бляшек
Кардиологические процедуры
Если лекарств недостаточно, вам может потребоваться вскрытие заблокированных артерий с помощью медицинской процедуры или хирургического вмешательства. Это может быть:
Это может быть:
Ангиопластика/стентирование. Врач вводит крошечную трубку с баллоном внутри через кровеносный сосуд в ваше сердце. Затем они надувают баллон внутри суженной артерии, чтобы расширить ее и восстановить кровоток. Они могут вставить небольшую трубку, называемую стентом, внутрь вашей артерии, чтобы она оставалась открытой. Стент является постоянным и обычно изготавливается из металла. Он также может быть изготовлен из материала, который ваше тело поглощает с течением времени. Некоторые стенты также содержат лекарство, которое помогает предотвратить повторную закупорку артерии.
Процедура обычно занимает менее 2 часов. Вы, вероятно, останетесь на ночь в больнице.
Аортокоронарное шунтирование (АКШ) или шунтирование. Ваш хирург берет здоровые артерии или вены из другой части тела и использует их, чтобы обойти закупоренные или суженные кровеносные сосуды.
Вы можете остаться в больнице примерно через неделю после этого. Вы будете находиться в отделении интенсивной терапии в течение дня или двух, пока медсестры и врачи будут внимательно следить за вашим сердечным ритмом, артериальным давлением и уровнем кислорода. Затем вы перейдете в обычную комнату, чтобы восстановиться.
Вы будете находиться в отделении интенсивной терапии в течение дня или двух, пока медсестры и врачи будут внимательно следить за вашим сердечным ритмом, артериальным давлением и уровнем кислорода. Затем вы перейдете в обычную комнату, чтобы восстановиться.
Усиленная наружная контрпульсация
Усиленная наружная контрпульсация (УНКП) может помочь облегчить стенокардию. Ваш врач может порекомендовать его, если другие методы лечения не помогли или не подходят вам.
УНКП использует несколько манжет для измерения артериального давления на обеих ногах, чтобы аккуратно, но надежно сдавливать кровеносные сосуды, чтобы увеличить приток крови к сердцу. Каждая волна синхронизирована с вашим сердцебиением. Так что больше крови идет туда, когда он расслабляется.
Когда ваше сердце снова начинает сокращаться, давление тут же сбрасывается. Это позволяет крови перекачиваться легче. Это может помочь вашим кровеносным сосудам сделать естественный обход вокруг суженных или заблокированных артерий, которые вызывают боль в груди. Это может помочь открыть некоторые мелкие кровеносные сосуды в вашем сердце. Они могут усилить приток крови к сердечной мышце, чтобы облегчить боль в груди.
Это может помочь открыть некоторые мелкие кровеносные сосуды в вашем сердце. Они могут усилить приток крови к сердечной мышце, чтобы облегчить боль в груди.
Вам могут назначить УНКП, если вы:
- страдаете хронической стабильной болью в груди
- вам не помогают нитраты, блокаторы кальциевых каналов и бета-блокаторы
- инвазивные процедуры, такие как шунтирование, ангиопластика или стентирование, не подходят для тебя.
УНКП не является инвазивной. Если вас приняли на лечение УНКП, вам будет назначено 35 часов терапии. На это отводится от 1 до 2 часов в день, 5 дней в неделю, в течение 7 недель. Исследования показали, что его преимущества включают меньшую потребность в антиангинальных препаратах, меньшее количество симптомов и возможность вести более активный образ жизни без симптомов
Изменение образа жизни
Вы по-прежнему можете вести активный образ жизни, но важно прислушиваться к своему телу. Если вы чувствуете боль, прекратите то, что вы делаете, и отдохните. Узнайте, что вызывает стенокардию, например, стресс или интенсивные физические нагрузки. Старайтесь избегать вещей, которые провоцируют его. Например, если большие порции вызывают проблемы, ешьте поменьше и ешьте чаще. Если вы все еще чувствуете боль, поговорите со своим врачом о проведении дополнительных анализов или смене лекарств. Поскольку стенокардия может быть признаком чего-то опасного, важно пройти обследование.
Узнайте, что вызывает стенокардию, например, стресс или интенсивные физические нагрузки. Старайтесь избегать вещей, которые провоцируют его. Например, если большие порции вызывают проблемы, ешьте поменьше и ешьте чаще. Если вы все еще чувствуете боль, поговорите со своим врачом о проведении дополнительных анализов или смене лекарств. Поскольку стенокардия может быть признаком чего-то опасного, важно пройти обследование.
Эти советы по образу жизни могут помочь защитить ваше сердце:
Если вы курите, бросьте. Он может повредить кровеносные сосуды и увеличить риск сердечных заболеваний.
Придерживайтесь здоровой для сердца диеты , чтобы снизить артериальное давление и уровень холестерина. Когда они выходят за пределы нормы, может возрасти риск сердечно-сосудистых заболеваний. Ешьте в основном фрукты и овощи, цельнозерновые продукты, рыбу, нежирное мясо и обезжиренные или нежирные молочные продукты. Ограничьте соль, жир и сахар.
Используйте меры по снятию стресса , такие как медитация, глубокое дыхание или йога для расслабления.
