симптомы, причины, диагноз, лечение и профилактические меры
Язвенно-некротический стоматит Венсана – инфекционно-воспалительная болезнь слизистой рта. Возникает он на фоне снижения иммунитета, сопровождается омертвлением и образованием язв на слизистом эпителии ротовой полости.
Патология практически во всех случаях протекает с повышением температуры, а также увеличением в размерах лимфоузлов. Лечение этой болезни в основном сводится к применению средств местной терапии. Применение антибактериальных средств назначается только в самых сложных случаях.
Особенность патологии
Язвенно-некротический стоматит характеризуется тем, что во рту происходит воспаление и изменение структуры слизистой. При этом на ней образуются язвы и некротированные области. Этот процесс относится к альтернативному типу воспаления.
Язвенно-некротический стоматит характерен для детей до 3 лет, мужчин 20-30 лет, а также пожилых людей старше 60 лет. В основном более активно проявляется болезнь с октября по декабрь. Это обусловлено переохлаждением организма, которое считается одной из причин возникновения этого типа стоматита.
Начало язвенно-некротического стоматита во всех случаях связано с резким ухудшением иммунной системы. При воздействии негативных факторов патология может быстро распространяться.
Классификация болезни
Язвенно-некротический стоматит может быть острым, подострым и хроническим. По степени тяжести протекания патологического процесса он может быть легким, средним и тяжелым. Наиболее часто встречается легкая форма болезни. По стадиям, как и любое воспаление, оно проходит:
- начальную форму;
- разгар;
- стадию разрешения.
Кроме того, классификация проводится по численности язв во рту, которые могут быть единичными или множественными. Наиболее часто язвы локализуются в нижней челюсти, особенно за зубами мудрости. Кроме этого, они могут располагаться на боковой стороне языка, линии смыкания зуб и щеках. Если язва локализуется в области твердого неба, то достаточно быстро патология распространяется на все слои, расположенные выше, что приводит к оголению кости.
Хроническая форма
Хронический язвенно-некротический стоматит возникает в результате некачественной обработки ротовой полости и неправильно проведенной терапии в острой стадии болезни, из-за чего патологический процесс переходит в хроническую форму. Она характеризуется вялым течением, серый налет в незначительном количестве сохраняется на поверхности язв. Общих системных проявлений при этом не наблюдается. Хронический язвенно-некротический стоматит, фото которого можно увидеть на стендах в стоматологических клиниках, характеризуется тем, что происходит разрушение костей.
Если острая стадия перешла в хроническую, то тяжелой степени воспаления не будет. При этом наблюдается плохой запах изо рта, незначительная болезненность и кровоточивость десен. Края десен становятся утолщенными и отечными.
Между некоторыми зубами, в основном теми, где имеются скопления застарелого налета и зубного камня, сохраняются очаги некроза, хотя они и незначительные. В области язв альвеолярные отростки подвергаются постепенному рассасыванию, в результате чего зубы выпадают. Язвы постепенно начинают рубцеваться. При продолжительном протекании патологического процесса начинают болеть лимфоузлы, через 4-8 месяцев они уплотняются и на ощупь становятся похожими на хрящевую ткань.
Болезнь в детском возрасте
Язвенно-некротический стоматит у детей – острое воспалительное поражение, основным признаком которого является возникновение язвенных повреждений на слизистой рта. Если у взрослых эта болезнь провоцируется наличием различных болезнетворных микроорганизмов, а затем присоединяется вторичная инфекция, то у детей патологический процесс происходит в обратном порядке.
Среди основных причин возникновения некротического стоматита у детей можно выделить такие:
- снижение иммунитета, вследствие протекания хронических болезней;
- проблемы с органами пищеварения;
- авитаминоз;
- аллергия;
- кариес;
- воспаление десневой ткани при прорезывании зубов.
Наиболее часто стоматит развивается у малышей по причине проникновения болезнетворных микроорганизмов в ротовую полость. Это может быть в результате того, что малыши тянут в рот различные неподходящие предметы. В основном язвенно-некротический стоматит характерен для маленьких детей. Среди основных признаков протекания воспаления нужно выделить такие:
- отечность слизистой и ее покраснение;
- болезненные проявления во время жевательного и сосательного процесса;
- капризность во время потребления пищи.
Иногда отмечается незначительное кровотечение десен. Если на этом этапе начать лечение, то последующее развитие патологии можно остановить. Однако это возможно при условии того, что не присоединится вторичное инфицирование. При воспалении средней степени тяжести на деснах образуется некротическая пленка, слизистая сильно кровоточит, на ней появляются язвы. Кроме того, среди основных признаков можно отметить такие:
- появляются язвы;
- десна опухают;
- появляется гнойное содержимое;
- температура резко повышается;
- появляется гнилостный запах;
- лимфоузлы увеличиваются.
Ребенок при этом начинает постоянно капризничать и отказывается от потребления пищи. Затем нарастают общие признаки интоксикации организма. Язвы со временем увеличиваются, оголяется костная ткань, появляется рвота, спазмы в животе.
Перед тем как начать лечение язвенно-некротического стоматита у детей, нужно определить причину его возникновения. Изначально нужно обезболить ротовую полость анестетиком, который предварительно разводят в глицерине, чтобы он не разъедал раны. Затем проводится удаление гнойного содержимого, выполняется антибактериальная и противомикробная терапия. Лечение обязательно проводится под строгим контролем врача.
Причины возникновения
Фузобактерии и спирохеты, находящиеся в ротовой полости, являются возбудителями некротического стоматита. Однако провоцируют воспаление они только при наличии предрасполагающих факторов. Зачастую болезнетворные микроорганизмы локализуются в межзубных промежутках. В норме их очень мало и они не доставляют человеку совершенно никакого дискомфорта.
Снижение иммунитета уменьшает и сопротивляемость организма, который перестает бороться с инфекцией. Помимо снижения иммунитета большое значение имеют такие факторы как:
- отсутствие нормальной гигиены ротовой полости;
- запущенная форма гингивита;
- большое количество зубного камня;
- ранее перенесенная простуда, грипп;
- отравление тяжелыми металлами;
- патологии внутренних органов;
- лейкоз;
- микротравмы ротовой полости;
- кариес.
Этот тип стоматита преимущественно проявляется как самостоятельная болезнь. В некоторых случаях она является вторичной инфекцией, которая формируется на фоне уже имеющихся болезней внутренних органов. Кроме того, могут спровоцировать язвенно-некротический стоматит опоясывающий лишай и герпетический стоматит. В некоторых случаях он является осложнением недолеченной катаральной формы воспаления.
Основные симптомы
Изначально возникает легкое недомогание с головной болью и незначительным повышением температуры. При этом наблюдается гингивит в виде покраснения, слизистая становится сухая, а десны кровоточат. Подобное состояние в зависимости от последующей формы может продолжаться несколько дней или часов. Постепенно начинает нарастать слабость, появляется вялость, апатия, ухудшается работоспособность, аппетит, больной плохо спит.
На слизистой ротовой полости образуются язвочки, густо покрытые желтым налетом. Через 3-4 дня они становятся зеленовато-серыми, что говорит о протекающих некротических процессах в язве. Эта пленка прочно соединена с ниже расположенными тканями, и ее удаление открывает кровоточащую поверхность. При этом повышается слюноотделение.
При легкой форме заболевания область поражения ограничена и носит только катаральный характер. Боль в ротовой полости при прикосновении незначительная, самочувствие не нарушается, температура может оставаться в норме или немного повышается. Кровоточивость десен особо сильно проявляется во время потребления пищи. Десны становятся отечными, во рту образуется много слюны, однако некроз задевает только отдельные части тканей между зубами. Больной при этом остается достаточно активным. В основном наблюдаются более серьезные проблемы у пациента при язвенно-некротическом стоматите, протекающем в более запущенных стадиях.
При средней тяжести болезни катаральные проявления сменяются образованием язвенной поверхности, резко поднимается температура, которая сопровождается ознобом. При этом снижается работоспособность человека, язвенное поражение разрастается, а также покрывается некротической пленкой. Размер ран может достигать 5-6 см, они имеют неровные и мягкие края.
После этого постепенно развивается некроз, края десен становятся сильно измененными, это нарушение сохраняется даже после проведения лечения. Десны очень сильно кровоточат, и на них образуется желтоватый налет, который достаточно легко снимается. Появляется зловонный запах изо рта, выделяется гной, болит голова. Также наблюдается болезненность в ротовой полости, а лицо приобретает серовато-бледный оттенок. Лимфоузлы увеличиваются, становятся более плотными, появляется сильная слабость.
Самая последняя стадия протекания болезни характеризуется тем, что язвы достигают глубокого мышечного слоя, повышается температура и наблюдается сильная слабость. Появляется тошнота, боли в животе. Если на этом этапе не проводится лечение, то язва может дойти до кости и может развиваться остеомиелит челюсти. Кроме того, наблюдается ограниченность при отрывании рта, это происходит в результате поражения жевательных мышц, поэтому кушать становится практически невозможно. Некроз может распространиться на гланды.
Проведение диагностики
Чем лечить язвенно-некротический стоматит, может определить только врач после проведения комплексной диагностики. Изначально доктор осматривает ротовую полость. На слизистой обнаруживаются некротические области, язвы с неровными краями. Подчелюстные лимфоузлы увеличены и они болезненные при надавливании.

После этого берется соскоб с травмированных тканей, затем осуществляется их исследование на гистологию. При этом обнаруживаются различные возбудители болезни. Требуются лабораторные исследования крови. При этом в анализе крови наблюдаются все признаки воспаления.
Стоит отметить, что эта болезнь очень часто сопровождается протеканием других, не менее опасных заболеваний, именно поэтому, нужно провести определенные диагностические мероприятия, которые позволят исключить их наличие.
Особенности лечения
Чем лечить язвенно-некротический стоматит, определяет врач после комплексной диагностики. Выбор методики терапии во многом зависит от формы протекания болезни. У взрослых лечение сводится не только лишь к устранению острой симптоматики, но и причины, спровоцировавшей болезнь.
Если язвенно-некротический стоматит протекает в легкой форме, то проводится исключительно местная терапия, включающая поверхностную обработку. У взрослых после применения местной анестезии выполняется санация ротовой полости. Острые края зубов, которые способны спровоцировать травму слизистой, очень осторожно стачиваются.

Лечение некротического стоматита включает в себя полоскание с применением раствора «Хлоргексидина», перекиси водорода, отвара трав. Дополнительно могут быть назначены целебные аппликации с гелем «Метрогил-дента». Очистка поверхности язв у взрослых проводится при помощи протеолитических ферментов. Ускорить заживление язв можно при помощи масел ягод облепихи и шиповника.
При тяжелом протекании болезни помимо местного лечения назначается также системная терапия, которая включает в себя прием антибактериальных препаратов и проведение общих дезинтоксикационных процедур. Дополнительно могут быть назначены антигистаминные средства и поливитаминные комплексы.
Местное лечение
Местное лечение язвенно-некротического стоматита Венсана подразумевает под собой удаление некротированных тканей и применение стимулирующих процессов восстановления эпителия. Частичная санация ротовой полости выполняется даже в острый период протекания болезни. Предварительно требуется обезболивание путем применения местных аппликаций с растворами «Лидокаина», «Анестезина» или «Тримекаина».

Затем стоматолог тщательно удаляет имеющийся налет и зубной камень. Зубы с кариесом обрабатываются антисептическими средствами. Весь этот процесс осуществляется после полного очищения язв.
Для очищения язвенной поверхности применяются протеолитические ферменты. Ротовая полость каждый день обрабатывается антисептическими растворами, а также противомикробными средствами. Для ускорения заживления язв у взрослых применяются местные аппликации.
Системное лечение
Острый период воспаления подразумевает под собой строгое соблюдение постельного режима. При тяжелом протекании болезни назначается дополнительно системное лечение. В частности, применяется антибиотикотерапия. Для этого назначаются такие препараты:
- «Метронидазол»;
- «Трихопол»;
- «Флагил»;
- «Клион».
Кроме того, могут быть назначены антибиотики широкого спектра действия, в частности, такие как:
- «Сумамед»;
- «Левомицетин»;
- «Рулид».
Дополнительно могут быть выписаны антигистаминные средства и витаминные комплексы. При грамотно подобранной терапии взрослых нормализация самочувствия наблюдается примерно через 1-2 дня от начала протекания болезни. При легкой форме течения стоматита и удовлетворительного состояния ротовой полости заживление язв происходит примерно на 3-6 день. В некоторых случаях может потребоваться хирургическая обработка пораженной области слизистой – удаление некротированных тканей. Кроме того, могут удаляться пораженные зубы. При этом проводится постоянное орошение анестетиками и антисептиками. Лечение также может быть дополнено средствами народной терапии, но при этом требуется предварительная консультация врача.
Своевременно начатое лечение всегда гарантирует положительный результат. Доктор обязательно должен вести протокол лечения язвенно-некротического стоматита Венсана, так как это позволит определить правильность проведения терапии.

При отсутствии грамотно проведенной своевременной терапии болезнь может привести к очень серьезным осложнениям, в частности, к разрушению кости, развитию остеомиелита, парадонтита, выпадению зубов. При нерациональной терапии воспаление может продолжаться несколько месяцев. Также возможно возникновение рецидивов.
Прогноз и профилактика
При комплексном своевременном лечении прогноз благоприятный, однако важно при возникновении первых признаков воспаления, сразу же обратиться к врачу.
Для проведения профилактики стоматологи советуют регулярно осуществлять обработку ротовой полости, соблюдать основные правила гигиены, особенно во время наличия инфекционных болезней, которые приводят к снижению иммунитета.
Некроз неба после анестезии (3007) — Стоматология — Новости и статьи по стоматологии
Местная анестезия используется в ходе выполнения большинства стоматологических манипуляций. Но сама процедура анестезии может быть ассоциирована с такими потенциальными осложнениями, как некроз тканей, инфицирование, тризм, пролонгированные болевые ощущения, излом иглы и парестезия.
При выполнении анестезии в области неба врач должен учитывать влияние множества факторов, особенно у пациентов, которые принимают препараты, направленные на минимизацию эффекта потери плотности костной ткани при остеопорозе или разных формах злокачественных новообразований. Такими препаратами являются бисфосфонаты, которые влияют на процесс ремоделирования кости путем ингибирования остеокластной активности, но при этом также могут вызывать нарушение местного кровообращения. Изменения деятельности кровеносных сосудов также отмечаются у пациентов с сахарным диабетом и у пациентов, которые проходят курс радиотерапии. Спонтанный некроз в области неба может быть спровоцирован бактериальными, грибковыми или вирусными инфекциями. При выполнении анестезии травма иглой или раствором анестетика может вызвать отек окружающих тканей, что, в свою очередь, может привести к реактивации латентного вируса.
Клинический случай
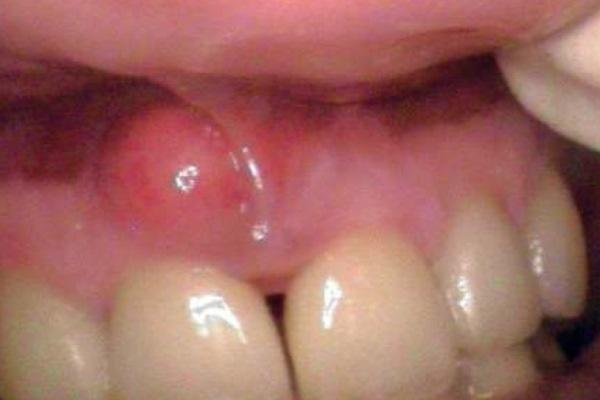
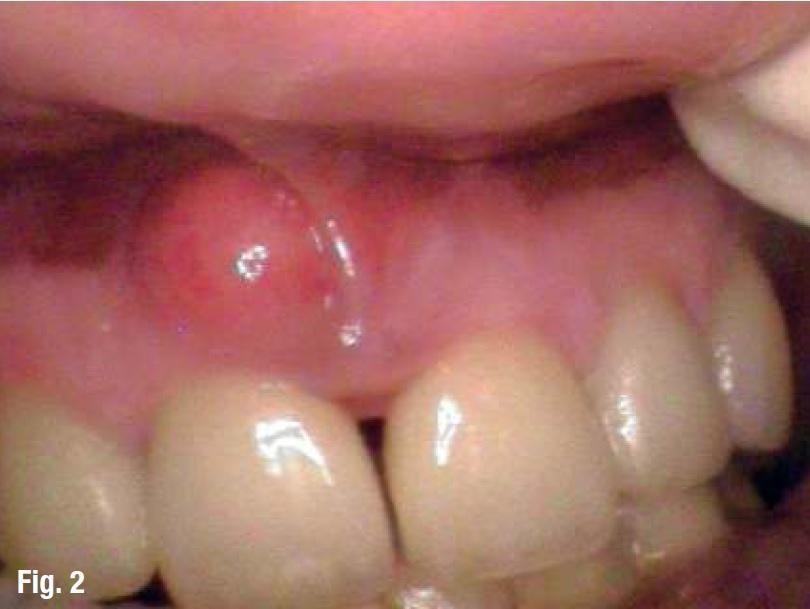
Пациент обратился в стоматологическую клинику по поводу острых болевых ощущений в области правого верхнего резца. Зуб был очень подвижным и с вестибулярной стороны отмечалось наличие значительной припухлости (фото 1).
Фото 1
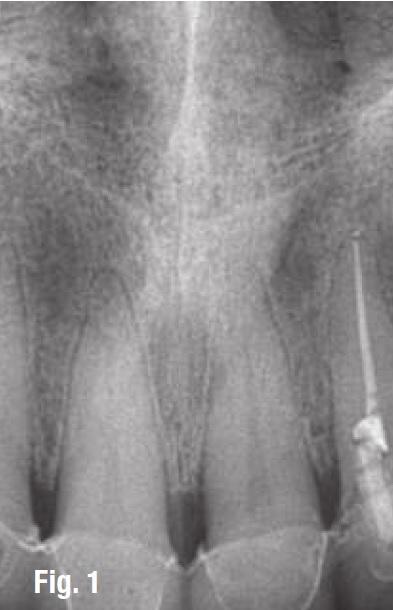
Данные медицинской документации свидетельствовали о том, что пациенту были выполнены реставрации и установлены керамические коронки приблизительно 40 дней назад (фото 2). Учитывая наличие болевых ощущений и выраженную подвижность зубов, проводить тест на витальность зуба было нецелесообразно.
Фото 2
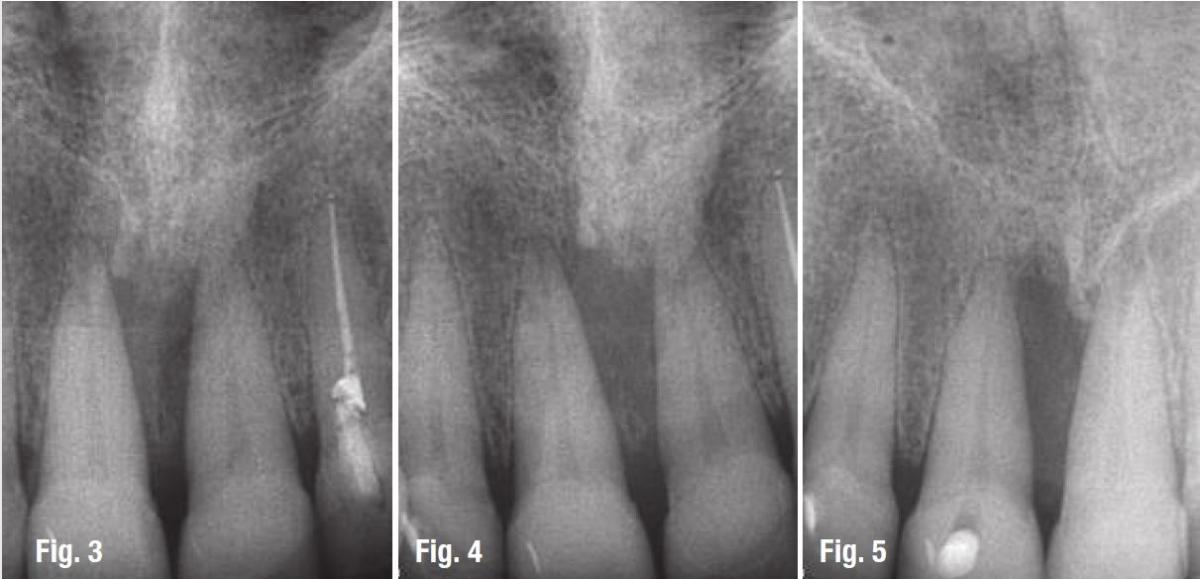
На фото 3 и 4 визуализировалась выраженная потеря костной ткани. Для того чтобы проверить витальность зуба было проведено препарирование зуба через коронку с небной стороны. В ходе выполнения данной манипуляции пациент сразу среагировал на вмешательство, что указало на то, что зуб оставался витальным (фото 5). На рентгенограмме визуализировались признаки разрушения костной ткани с небной стороны, но при этом в периапикальной области отмечалось и наличие непораженных костных участков. В ходе дальнейшего анализа по данных анамнеза было установлено, что пациенту выполнялись множественные инъекции анестетика в области неба.
Фото 3 — 5
В ходе анализа КЛКТ-срезов (фото 6-7) удалось визуализировать костный дефект с небной и вестибулярной сторон при сохранении здоровой костной ткани в периапикальной зоне.
Фото 6
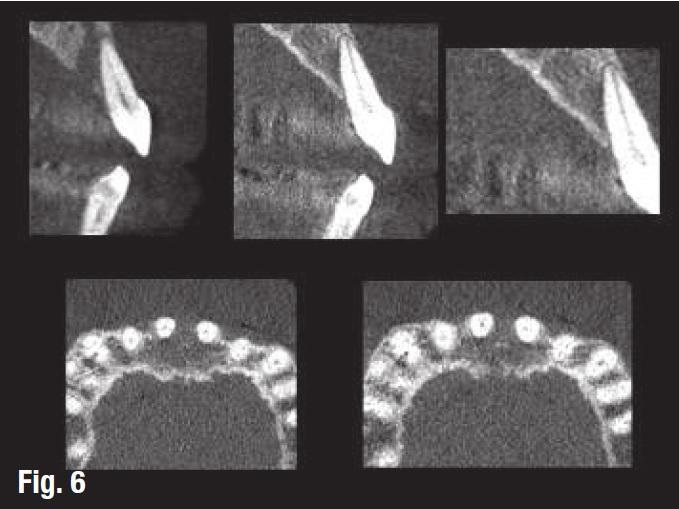
Фото 7
В случаях некроза костной ткани рекомендовано избегать дальнейшего проведения каких-либо манипуляций и обеспечить купирование инфекционного процесса, чтобы приостановить прогрессивное разрушение кости. Пациенту было рекомендовано принимать Далацин С 300 мг два раза в день и Метронидазол 500 мг два раза в день в течение десяти дней.
Пациент находился под наблюдением в течение пяти дней, в ходе чего было отмечено, что зуб становился более стабильными, а вестибулярная припухлость уменьшалась. Через две недели зуб полностью стабилизировался. Через месяц пациент сообщил о странных ощущениях в области неба: как будто что-то выходило из мягких тканей неба (фото 8). Под контролем микроскопа было визуализировано наличие некротизированной костной ткани, которая отторгалась. Проблемный участок был аккуратно очищен, а секвестрированную кость удаляли по кусочку (фото 9). После этого область вмешательства промыли хлоргексидином.
Фото 8
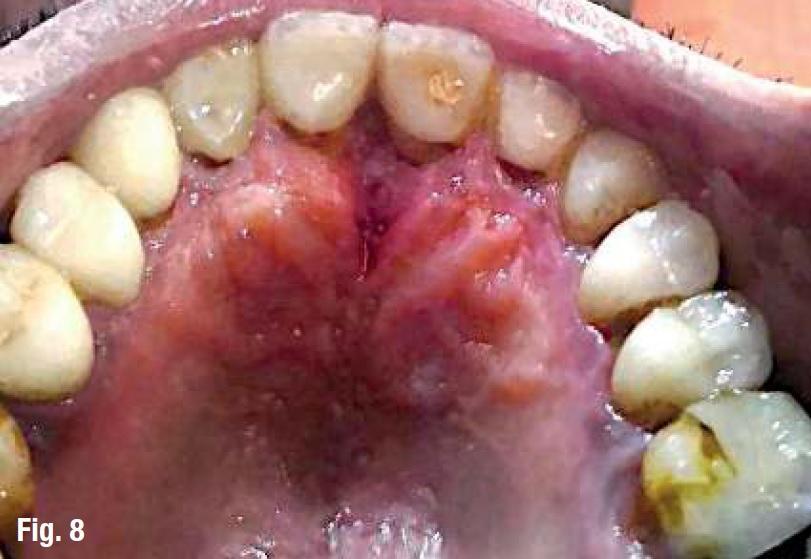
Фото 9

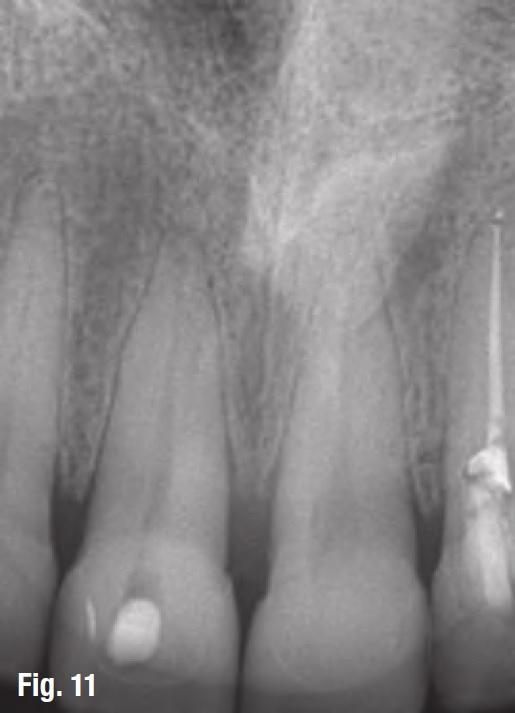
В общем зубу понадобилось около 45 дней, чтобы достичь полной стабилизации. После этого повторно был подтверждён факт стабильности данной единицы зубного ряда. На рентгенограммах через 6 месяцев было визуализировано признаки восстановления костной ткани в области дефекта (фото 10-11).
Фото 10
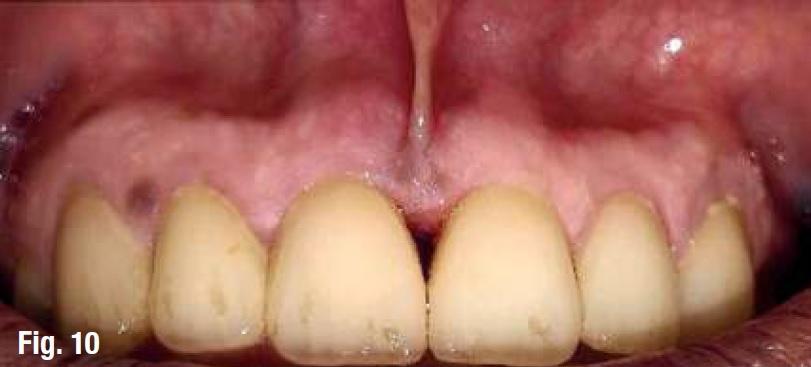
Фото 11
Заключение
Мягкие ткани в области неба более чувствительны к разного рода местным осложнениям. Изменения в структуре слизистой неба могут быть вызваны ишемией, осмотическим давлением, физическим давлением при инъекции, эффектом раздражения от влияния вазоконстрикторов и даже травмой от иглы. Обычно в структуре анестетиков используется вазоконстриктор эпинефрин в концентрации 1:50 000-1:200 000, который позволяет уменьшить системную токсичность анестетиков и увеличить период действия анестезии. Большие концентрации вазоконстриктора 1:50 000 при частой инъекции анестетика в одну и ту же область могут вызвать определенные осложнения. Стимулируя рецепторы сосудов, вазоконстрикторы могут вызывать длительную ишемию, которая, в свою очередь, может спровоцировать развитие трофической язвы в месте укола. Некроз костной ткани в результате анестезии может быть ассоциирован с влиянием множества системных и местных факторов: диабетом, который осложняет процесс заживления тканей; бактериальными инфекциями, недоеданием, низким уровнем гигиены полости рта. Все это может спровоцировать не только секвестрацию кости, но даже и потерю зуба. Вирусные инфекции по типу ветряной оспы, возбудитель которого находится в дорсальных корешках и ганглиях черепных нервов, могут нарушить иннервацию надкостницы, что, в свою очередь, изменяет ее кровоснабжение и приводит к некрозу. Прием системных препаратов, например, бисфосфонатов влияет на процессы ремоделирования костной ткани путем ингибирования остеокластной активности, при этом также изменяя кровоснабжение кости челюстей.
Также возможен некроз костной ткани, вызванный эффектом радиотерапии, в результате которой ткани становятся гиповаскуляризированными, страдают от уменьшения размеров клеток и гипоксии. Особенно критическими эти изменения являются для нижней челюсти по сравнению с верхней.
Лечение остеонекроза проводиться с применением антибиотиков по типу пенициллина и метронидазола, с обязательной механической очисткой участков секвестрирования и промыванием участков поражения антибактериальными растворами. Также пациентам с остеонекрозом рекомендовано улучшить питание, повысить уровень гигиены полости рта и провести ее полную санацию.
Для того чтобы минимизировать риск развития осложнений, связанных с процедурой анестезии, рекомендовано:
- Обеспечивать медленную депозицию местного анестетика без излишнего давления;
- Учитывать специфику анатомии области неба;
- Учитывать дозу введения анестетика;
- Не проводить множественные инъекции в одном и том же месте в процессе одного вмешательства.
Авторы: Drs Pamela Kassabian, Valerie Batrouni, Edgard Jabbour, Philippe Sleiman (Lebanon)
чем опасно и как быть, если зубы начали разрушаться
Некроз зубных тканей: что это за явление, чем опасно и как быть, если зубы начали разрушаться
Некроз зубов – стоматологическое явление, при котором наблюдается постепенное отмирание зубных тканей. Это серьезная патология, которая требует незамедлительного лечения. В противном случае человек рискует потерять зубы. Разрушительные процессы очень быстро распространяются по зубному ряду, а само заболевание сложно поддается лечению. Далее в этой статье поговорим о том, что собой представляет некроз твердых зубных тканей, по каким признакам можно определить патологию и что делать, если зубы разрушаются.
Зубы могут начать разрушаться под влиянием множества различных факторов, причем как внешних, так и внутренних. В результате постепенного отмирания эмали и дентина, человек неизбежно утрачивает жевательную функцию. Если своевременно не предпринять меры по решению проблемы, в результате пациент останется и вовсе без зубов. Некроз характеризуется достаточно быстрым развитием, а также стремительным распространением по всему зубному ряду. Данное явление встречается с равно частотой как у женщин, так и у мужчин, и к тому же оно не имеет возрастных ограничений. Если говорить о некариозных заболеваниях, некроз встречается в 9% случаев.
Почему возникает некроз зубов
В настоящее время специалисты выделяют довольно много причин развития данной
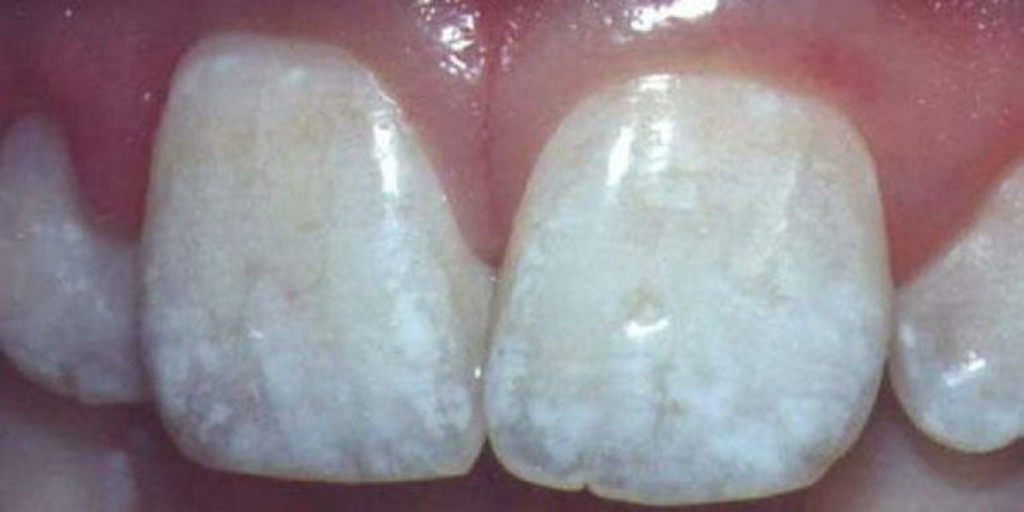
патологии. Так, например, в зоне риска находятся люди, чья профессиональная деятельность непосредственно связана с радиационным излучением и различными химикатами. Чтобы узнать, как выглядит некроз, взгляните на фото.
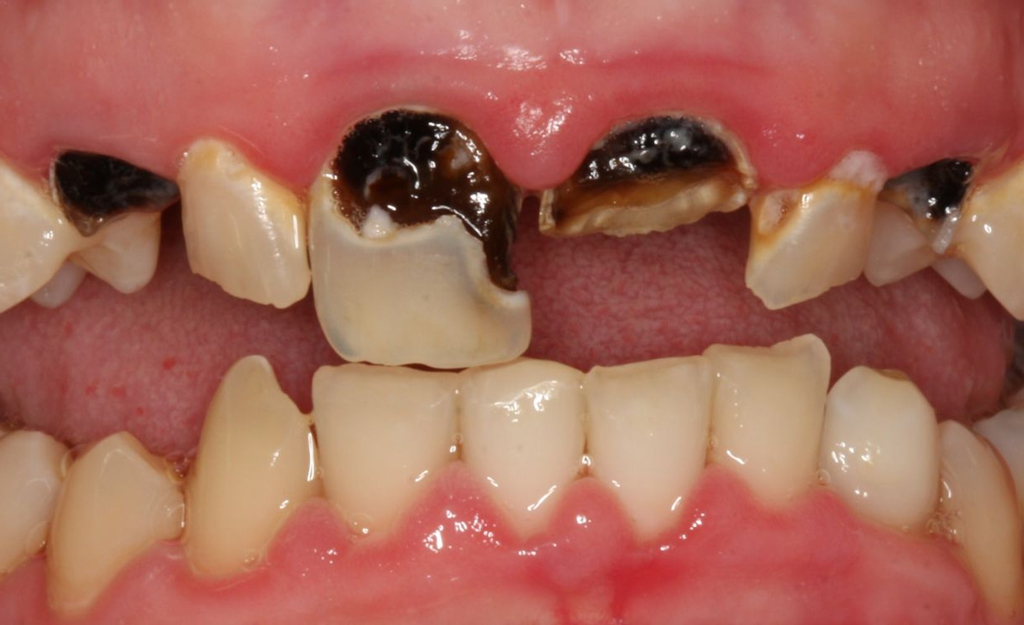
 На фото показано отмирание тканей зубов
На фото показано отмирание тканей зубовНиже приведены самые распространенные причины развития болезни:
- нарушения в работе ЦНС,
- сбои на гормональном фоне (пубертатный период, беременность),
- нарушения в функционировании щитовидки,
- серьезное отравление организма,
- генетическая предрасположенность,
- постоянное воздействие радиоактивных или химических факторов,
- сильное радиационное облучение,
- прием медикаментов, которые способствуют разрушения эмали.
Эксперты отмечают, что если причиной развития некроза становятся внутренние факторы, некротические процессы начинаются с пришеечной области, то есть в непосредственной близости от десны. В остальных случаях патология сначала поражает видимую часть зуба.
Основные признаки патологии
Если же говорить об основных симптомах рассматриваемого стоматологического явления, то здесь специалисты выделяют следующие признаки и процессы:
- повышенная восприимчивость к холодной и горячей еде,
- возникновение оскомины без видимой причины,
- отсутствие здорового блеска эмали,
- появление белесых пигментных пятен на зубах, которые постепенно темнеют и в результате становятся черными,
- шероховатость поврежденных участков,
- отслаивание участков эмали – можно обнаружить с помощью зонда,
- ноющая боль – не всегда, но у некоторых пациентов отмечается и такой симптом,
- разрушение режущего края, из-за чего страдает жевательная функция,
- выраженное уменьшение высоты режущего края, когда он почти ровняется с десной – в запущенных случаях.
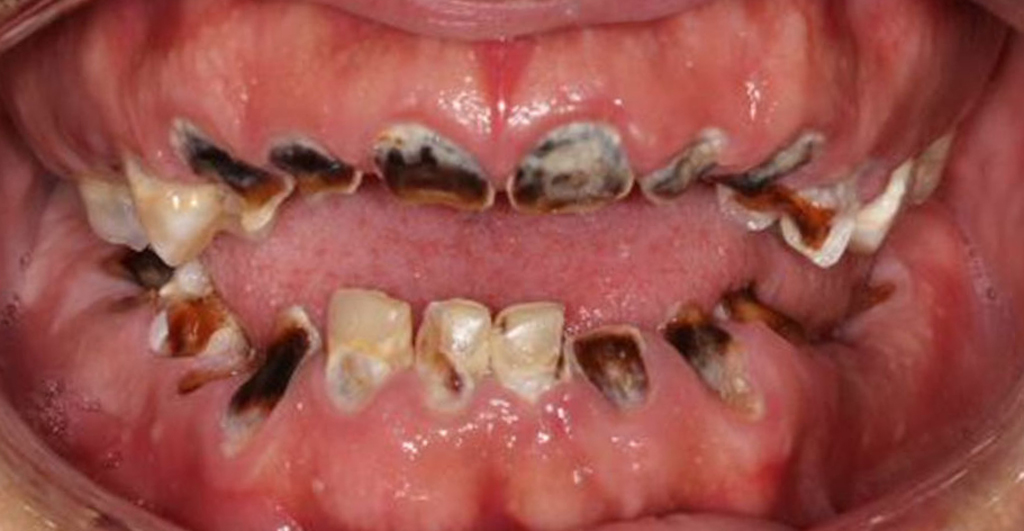
 Если вовремя не решать проблему, зубы полностью разрушаются
Если вовремя не решать проблему, зубы полностью разрушаютсяПри этом окрас эмали может быть разным – во многом это зависит от того, что именно спровоцировало патологию, а также от интенсивности воздействия причинного фактора. Так, к примеру, если развитие некротических процессов спровоцировала соляная кислота, то зубы приобретают желтовато-серый оттенок, если же серная – они становятся черными.
Классификация некроза
Сегодня специалисты выделяют несколько видов некроза твердых тканей зубов. Друг от друга их отличает локализация и причины возникновения. Рассмотрим классификацию подробнее:
- пришеечный: патология начинает развиваться с пришеечной области, то есть ближе к десне, а в некоторых случаях и под ней. Данный вид характеризуется стремительным развитием. Эмаль пигментирует, темнеет и в итоге становится черной. Отмечается повышенная восприимчивость к горячей и холодной еде,
- кислотный: возникает в результате агрессивного влияния кислот или их испарений. Некротические процессы начинаются с поражения небольших участков видимой части зубов, где наблюдается деминерализация. Для данной формы патологии характерно практически бессимптомное течение,


- радиационный: развивается вследствие воздействия на организм вредного излучения. При этом степень поражения в данном случае во многом зависит от продолжительности, периодичности и интенсивности пагубного влияния. Помимо разрушения коронковой части зуба, значительно ухудшается и состояние слизистой полости рта, воспаляются ткани пародонта, возникает отечность или, наоборот, сухость во рту. Некротические пятна появляются в пришеечной зоне, возле десневого края,
- компьютерный: это, можно сказать, новая форма патологии. История болезни начинается с тех пор, как люди начали активно использовать компьютерные технологии в своей профессиональной деятельности и повседневной жизни. В этом случае причиной отмирания зубных тканей становится слишком длительное воздействие излучения компьютерного монитора. Поражение распространяется на переднюю область зубного ряда. Симптомы здесь носят сглаженный характер – изменяется лишь оттенок эмали, но никакого дискомфорта пациент при этом не испытывает. Тем не менее, некротические процессы затрагивают сразу значительную область зубного ряда, а именно зону улыбки.


Варианты решения проблемы
Безусловно, лучше не допускать развития такой тяжелой и сложной патологии, а для этого необходимо обеспечить профилактику некроза. Чтобы избежать данного явления, необходимо по возможности ограничить контакт с вредными химикатами и излучением, меньше времени проводить за монитором компьютера и больше гулять на свежем воздуха, сбалансировать свой ежедневный рацион и, конечно же, внимательно следить за состоянием зубов и полости рта, регулярно посещать стоматолога для проведения профилактических осмотров.
Выбор конкретного метода лечения или сразу комплекса терапевтических процедур зависит от того, что послужило причиной начала разрушительных процессов. Так, в зависимости от формы болезни, специалисты предлагают следующие варианты решения проблемы:
- если патология начала свое развитие с пришеечной области, для начала потребуется устранить повышенную чувствительность. Для этого пораженный зуб пломбируют и покрывают лечебными фторосодержащими составами,
- в том случае, если проблема возникла из-за того, что пациент слишком много времени проводит за компьютером, то стоматолог очищает зуб от отмерших тканей, а освободившуюся полость заполняет кальцифицирующим составом. Обычно спустя 1-1,5 месяца проводится повторная процедура, после чего на зуб ставят пломбу,
- когда же некроз становится следствием агрессивного воздействия кислот, то сперва устраняют провоцирующий фактор, и только после этого приступают к восстанавливающей терапии – минерализации, фторированию, пломбированию.
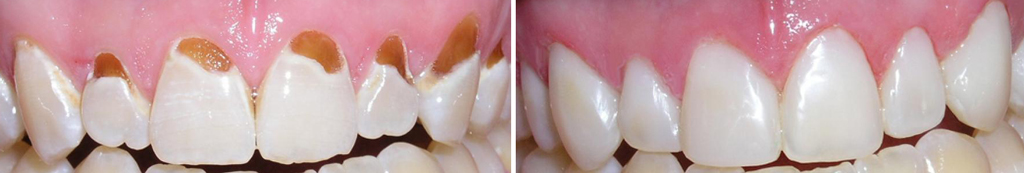
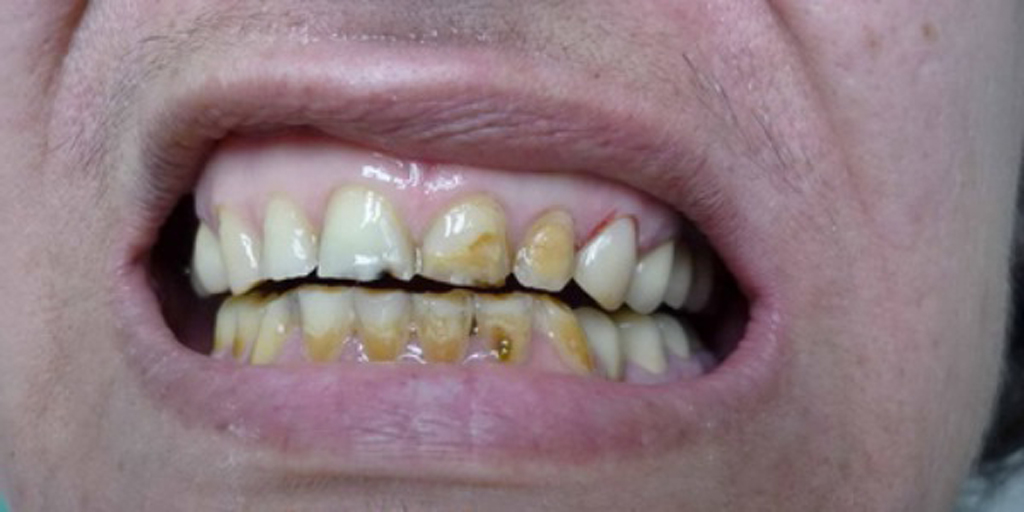
 Некроз зубов до и после лечения
Некроз зубов до и после леченияПервое и самое важное в лечении некроза зубов – исключить патогенное влияние, которое стало причиной развития разрушительных процессов. Только после этого можно начинать заниматься восполнением разрушенных элементов. Однако далеко не во всех случаях удается спасти пораженные зубы. К сожалению, нередко пациенты слишком долго игнорируют проблему или каждый раз откладывают поход к специалисту в долгий ящик. Такое пренебрежительное отношение к здоровью своих зубов и полости рта неизбежно приведет к потере зубов. После их удаления придется проходить долгое и довольно дорогостоящее лечение, направленное на восстановление целостности зубного ряда – протезирование или имплантацию. Поэтому при появлении любых подозрительных пятнышек на эмали необходимо срочно обратиться к специалисту – только своевременная терапия позволит сохранить зубы и вернуть им здоровье.
- По информации, представленной ВОЗ.
Асептический некроз: описание болезни, причины, симптомы, лечение
Необратимым явлением, во время которого свою жизненную активность прекращают клетки, ткани, органы, называют некроз. Его спровоцировать могут болезнетворные микробы, механические, термические, химические, инфекционно-токсические агенты, которые способствовали разрушению тканей. Кроме этого, некроз может возникнуть, как результат аллергии, нарушенного кровообращения. Учитывая состояние организма и неблагоприятные местные факторы, можно определить выраженную степень омертвления клеток.
Провоцирующим фактором возникновения некроза являются патогенные микроорганизмы, грибки, вирусы. При нарушенном кровообращении и наличии переохлаждения этого участка тела, произойдет усиление спазма сосудов и сильное нарушение циркуляции крови. При чрезмерном перегревании повышается обмен веществ, а если кровообращение нарушено, повышается риск развития некротического процесса.
Как проявляется некроз
Если говорить о первых симптомах некроза, они представлены в виде онемения, отсутствии чувствительности. В такой ситуации необходимо безотлагательно посетить опытного и квалифицированного врача медицинского центра. Кроме этого, кожные покровы становятся бледными. Это происходит потому, что нарушено кровообращение. С течением времени кожа приобретет синюшный оттенок, затем станет чёрной или тёмно-зелёной. При наличии некроза в нижней конечности, человек отмечает быстрое утомление во время ходьбы, ощущение холода, появляются судороги, а также хромота, в результате чего, произойдет образование незаживающих трофических язв, которые со временем будут некротизироваться.
Из-за того, что перестает нормально функционировать дыхательная и центральная нервная система, почки, печень, нарушается кровообращение, у человека ухудшается общее состояние всего организма. Кроме этого, снижается иммунная система, так как появляются сопутствующие заболевания крови, анемия, а также, нарушаются обменные процессы, организм истощается, наблюдается наличие гиповитаминоза и переутомления.
Разновидности
Учитывая происходящие изменения в ткани, существуют некоторые формы некроза. А именно:
-
Причиной возникновения коагуляционного или сухого некроза является сворачивание, уплотнение, высыхание тканевого белка, который затем становится творожистой массой. Это является результатом того, что перестала прибывать кровь и испарилась влага. Участки ткани становятся сухими, ломкими, а также, приобретают тёмно-коричневый или желтовато серый оттенок с четкими демаркационными линиями. На том месте, где произошло отторжение омертвевшей ткани, появятся язвы, произойдёт развитие гнойного процесса, формирование абсцесса. Локализацией сухого некроза является селезенка, почки, культя пуповины у новорожденного ребенка.
-
При колликвационном или влажном некрозе происходит набухание, размягчение и разжижение омертвевшей ткани, а также, образуется масса с серым оттенком, появляется гнилостный запах.
Существуют некоторые виды некроза
1. Если внезапно прекратилось кровоснабжение в ткани или органе, появляется инфаркт. Под термином ишемический некроз подразумевают омертвление какой-либо части жизненно важного органа (мозг, сердце, кишечник, лёгкие, почки, селезенка). Если инфаркт небольшой, наблюдается наличие аутолитического расплавления или рассасывания с последующим восстановлением тканей. Инфаркт может закончиться нарушенной жизнедеятельностью тканей, различными осложнениями, и даже смертью.
2. Если произошло омертвение участка костной ткани, локализацией которого является секвестральная полость, это называется секвестром. В такой ситуации произойдет отделение этого участка от здоровых тканей. Причиной этому служит гнойный процесс.
3. Омертвение кожи, слизистой поверхности, мышечной ткани, называют гангреной. Причиной развития гангрены является некроз ткани.
4. Наличие пролежней наблюдается у того человека, который полностью обездвижен. Объясняется это длительным сдавливанием ткани и повреждением кожи. В результате этого, образуются глубокие гнойные язвы.
Стадии заболевания
Выделяют некоторые стадии развития данной болезни. Первая стадия характеризуется незначительным изменением костных тканей, когда у тазобедренного сустава сохранена функциональность, а болезненные ощущения имеют периодический характер. На второй стадии начинают образовываться трещины на поверхности сустава, нарушается его подвижность, человек испытывает постоянную боль. Третью стадию называют вторичным артрозом, когда в процесс происходит вовлечение вертлужной впадины. Наблюдается значительное снижение подвижности сустава. Такая стадия проявляется постоянными и сильными болезненными ощущениями. На четвёртой стадии начинает разрушаться кость, атрофируются мышцы, боль не устраняют лекарственные препараты.
Что такое асептический некроз головки бедра
Головку бедренной кости относят к проблемной зоне, где повышен риск возникновения закупорки артерий, накопительных повреждений, причиной которых становятся перегрузки и бытовые травмы. Наличие различных патологических процессов могут спровоцировать асептический некроз бедра.
К основным причинам можно отнести длительный прием гормональных препаратов, антибактериальных средств. А также, если человек злоупотребляет алкоголем, часто находится в стрессовом состоянии. Провоцирующим фактором может быть наличие врожденного вывиха бедра, остеопении, остеопороза, системной красной волчанки, болезни Бехтерева, ревматоидного артрита.
Основное количество случаев отличается неутешительным ортопедическим прогнозом, наличием тяжёлого деформирующего артроза. В такой ситуации пациенту назначается проведение эндопротезирования, артродеза суставов или корригирующей остеотомии. Если своевременно провести магнитно-резонансную томографию, можно выявить болезнь на ранней стадии, которую можно вылечить с помощью консервативных методов.
Что такое некроз тазобедренных и коленных суставов
В тазобедренный сустав входят вертлужная впадина, головка бедренной кости. Тазобедренный сустав является самым крупным шарообразным составом в человеческом организме. Он кровоснабжается единственной артерией, проходящие через шейку кости бедра.
Если нарушена циркуляция крови, произойдет нарушение кровоснабжения данного участка, а также, не будет поступать кислород и питательные вещества, костная ткань потеряет свои свойства. Восстановительный процесс станет невозможным, появится остеоартроз, который сопровождается сильной болезненностью.
По истечении некоторого времени развивается некроз тазобедренного сустава. В такой ситуации пациенту необходимо заменить поврежденный сустав. Для этого используется искусственный аналог. Процедура называется эндопротезированием, когда полностью восстанавливается двигательная активность.
Разрушающие процессы в суставе колена появляются в результате травмы и потери кровоснабжения. Сочленения теряют свои функции, человек может стать инвалидом. При асептическом некрозе сустава колена человек испытывает сильные болезненные ощущения, наблюдает, что уменьшилась двигательная способность колена. С помощью магнитно-резонансной томографии и сканирования костей можно выявить начальную стадию изменений, в результате чего предотвращается дальнейшая потеря костной массы.
Используя нестероидные противовоспалительные препараты можно избавиться от болезненных ощущений и снять воспаление. Если человеку показано хирургическое вмешательство, проведут пересадку кости.
Что такое некроз таранной, плечевой кости
При таком заболевании появляются болезненные ощущения в плечевом суставе, ограничивается его движения, в результате чего, повышается риск возникновения атрофии. К редкому явлению относят измененную структуру плечевой кости. При прогрессировании заболеванием пациенту назначается проведения хирургического вмешательства, которое называют эндопротезированием. В данной ситуации это единственный способ, с помощью которого можно восстановить утраченные функции верхних конечностей.
Спонтанно возникает и стремительно прогрессирует некроз таранной кости. При дегенеративных изменениях в голеностопном суставе развивается деформирующий артроз. Благодаря современным диагностическим методам, которые используются в медицинском центре, можно определить раннюю стадию изменений голеностопного сустава. В такой ситуации применяется мозаичная остеохондропластика, в результате чего, восстанавливается анатомия сустава.
Диагностические мероприятия
При подозрении на наличие некроза, пациента могут отправить на рентгенологическое исследование. Однако следует учесть, что с помощью данного метода не выявляется патология на начальном этапе развития. Рентгеновский снимок способен выявить патологию, если она перешла на вторую или третью стадию. Во время исследования данного заболевания сдача анализа крови тоже не принесет эффективного результата. Благодаря современным аппаратам, которые используются для проведения магнитно-резонансной и компьютерной томографии, можно своевременно и с максимальной точностью выявить наличие изменений в структуре тканей.
Чем оканчивается некроз
Благоприятный исход патологии будет при ферментативном расплавлении тканей, прорастании соединительных тканей в оставшуюся омертвевшую ткань с последующим образованием рубца. Участок некроза может обрасти соединительными тканями, в результате чего, происходит образование капсулы. Кроме этого, в омертвевшем участке способна образовываться кость. Это явление называют оссификацией.
Неблагоприятный исход патологического состояния характеризуется гнойным расплавлением, вследствие этого повышается риск возникновения кровотечения, распространения очага. Так будет происходить развитие сепсиса.
При ишемическом инсульте, инфаркте миокарда, некрозе почки или поджелудочной железы, то есть когда поражаются жизненно важные органы, высока вероятность смертельного исхода.
Некроз твердых тканей зуба — причины, симптомы, диагностика и лечение
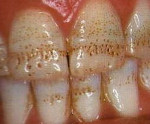
Некроз твердых тканей зуба — это некариозное разрушение структуры эмали и дентина зубов из-за воздействия негативных эндогенных и экзогенных факторов. В начале заболевания появляются меловидные пятна в пришеечной области на вестибулярной поверхности эмали зубов, по мере прогрессирования заболевания образуются полости с неровными границами. Появляется боль от кислого и холодного. Для диагностики патологии используются данные клинического осмотра, истории развития болезни, рентгенографии зубов. В зависимости от тяжести повреждения твердых тканей могут применяться терапевтические и ортопедические методы лечения.
Общие сведения
Некроз твердых тканей — это системное множественное повреждение твердых тканей зуба, которое вызывает образование дефектов на поверхности эмали и дентина. Некроз твердых тканей развивается после прорезывания зубов под влиянием различных вредных факторов. Сейчас эта патология составляет около 9% от всех некариозных поражений твердых тканей зуба. Патология встречается с одинаковой частотой у мужчин и у женщин. Развитию некроза больше всего подвержены лица, работающие на вредных производствах и имеющие постоянный контакт с токсическими веществами, проходящие радиологическое лечение (например, онкологические больные), а также пациенты с гормональным дисбалансом или нарушениями в работе пищеварительной системы. Некроз твердых тканей — достаточно распространенная в стоматологии патология зубов, которая приводит к потере жевательной эффективности и требует своевременного и рационального лечения.
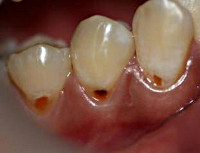
Некроз твердых тканей зуба
Причины некроза твердых тканей зуба
Причины развития некроза твердых тканей зуба разделяют на экзогенные и эндогенные. К эндогенным причинам разрушения эмали и дентина относятся нарушения функции желёз внутренней секреции (тиреотоксикоз, патология беременности), нарушение функций центральной нервной системы, заболевания желудочно-кишечного тракта (гиперацидный гастрит). Так, при эндокринных нарушениях изменяется минеральный состав тканей зуба, а при проблемах с пищеварительным трактом происходит разрушение тканей зуба кислотой желудочного сока.
Экзогенными факторами развития некроза являются токсические вещества на производствах, прием некоторых видов лекарственных препаратов (например, оральные контрацептивы), радиологическое излучение. При воздействии внешних производственных факторов некроз в основном поражает твердые ткани центральных зубов и клыков, реже — премоляров и моляров, так как эти зубы больше соприкасаются с воздухом, содержащим токсические вещества.
При воздействии экзогенных раздражителей происходит иммунносупрессивное воздействие на органы полости рта, снижается pH слюны до 5, ухудшается микроциркуляция в сосудисто-нервном пучке зуба. В результате этих процессов наблюдается нарушение питания твердых тканей зуба и изменение процессов естественной реминерализации эмали и дентина. При некрозе происходит истончение тканей зуба, нарушение строения эмалевых призм, в тканях пульпы изменяется структура одонтобластов, наблюдается расширение кровеносных сосудов.
Классификация некроза твердых тканей зуба
С практической точки зрения, для врача-стоматолога актуальнее всего классификация некроза по стадиям поражения твердых тканей зуба. Выделяют следующие этапы:
- Образование меловидного пятна
- Меловидное пятно, обнаженный светлый дентин
- Пришеечный дефект с воронкообразным углублением.
Первоначально возникает очаговая деминерализация эмали в пришеечной области зуба. Такая эмаль может скалываться, не завершив деминерализацию в полной мере, при этом обнажается светлый дентин. У пациента могут наблюдаться участки некроза, находящиеся на разных стадиях развития. Заболевание прогрессирует, поражается все больший объем тканей зуба. Эмаль становится хрупкой, дентин размягчается. Определяются выраженные процессы облитерации, размер пульпарной камеры уменьшается. Нередко некроз твердых тканей осложняется быстро прогрессирующим кариесом зубов, поэтому некоторые авторы относят некроз твердых тканей к множественному кариесу.
Симптомы некроза твердых тканей зуба
Пациенты с некрозом твердых тканей жалуются на изменение цвета зубов. Так, при воздействии соляной кислоты зубы приобретают жёлто-серый цвет, при воздействии серной кислоты зубы становятся черного цвета, при поражении азотной кислотой — белого цвета. Эмаль становится матовой и шероховатой, пропадает блеск.
Далее цвет зубов может темнеть, в результате образования заместительного дентина. Пациентов беспокоит чувство оскомины. При прогрессировании процесса появляется боль при приеме кислой и холодной пищи, которая проходит после устранения раздражителя. Больным становится сложно чистить зубы, потому что механическое воздействие причиняет боль.
Поражение зубов носит множественный характер, быстро прогрессирует. В отличие от других видов некариозных поражений, дефекты имеют неровные границы. Дно полостей матовое, зондирование полостей болезненно. Перкуссия зубов отрицательная. Дальнейшее развитие процесса приводит к вертикальной и горизонтальной стираемости зубов, в результате чего сильно снижается жевательная эффективность.
Диагностика некроза твердых тканей зуба
Для диагностики заболевания врачи-стоматологи проводят тщательный сбор анамнеза и клинический осмотр пациента. Осуществляют дифференциальную диагностику с другими видами некариозных поражений эмали — клиновидным дефектом и эрозией эмали. При некрозе твердых тканей, в отличие от других некариозных поражений, отсутствует блеск поверхности, а также определяется другая форма очага.
Для исключения изменений в периапикальных тканях проводят рентгенографическую диагностику (ортопантомограмма, компьютерная томография, прицельная рентгенография зуба). При диагностике поражений очень важно определить причину, которая вызвала некроз, поэтому часто стоматологи направляют пациентов на прием к эндокринологу, гастроэнтерологу и другим врачам-интернистам.
Лечение и профилактика некроза твердых тканей зуба
При лечении некроза твердых тканей зубов необходимо ограничить воздействие вредного фактора на пациента. При данном виде патологии должно проводиться комплексное лечение: общее и местное. Общее лечение должно быть направлено на повышение реактивности организма, иммунной системы. Местное лечение осуществляется врачами-стоматологами. На начальных стадиях заболевания для укрепления твердых тканей зубов применяется реминерализующая терапия препаратами кальция. При появлении полостей проводят закрытие дефектов современными пломбировочными материалами. При тяжелых стадиях, когда наблюдается выраженная потеря твердых тканей, проводят восстановление зубов ортопедическими конструкциями. Виды конструкций подбирает стоматолог-ортопед индивидуально для каждого пациента.
Для профилактики некроза твердых тканей зубов пациентам необходимо соблюдать правила безопасности на производствах, использовать средства индивидуальной защиты, проходить диспансерное наблюдение у врачей общего профиля при наличии патологии внутренних органов, не пропускать регулярные осмотры врача-стоматолога, проводить санацию полости рта и поддерживать высокий уровень гигиены ротовой полости.
Некроз пульпы — причины, симптомы, диагностика и лечение

Некроз пульпы — это гибель клеток сосудисто-нервного пучка в коронковой или корневой части зуба, возникающая как следствие осложненного кариеса или травматического повреждения зуба. Заболевание может протекать бессимптомно, но чаще основным проявлением некроза пульпы является продолжительная ноющая боль в зубе от горячей пищи. Диагностику данной стоматологической патологии проводят на основании жалоб пациента, прицельной дентальной рентгенографии, температурных проб и электроодонтометрии. Для лечения некроза пульпы проводят эндодонтическую обработку корневых каналов с их дальнейшей пломбировкой.
Общие сведения
Некроз пульпы — это необратимая форма пульпита. Некоторые авторы относят некроз пульпы к хроническому гангренозному пульпиту, другие выделяют в отдельную патологию. При некрозе пульпы происходит отмирание части сосудисто-нервного пучка в коронковой или в корневой пульпе зуба. За счет образования некротизированных участков нерва и нарушения кровоснабжения угнетаются иммунные факторы зуба, возникают условия для размножения бактерий. Некроз пульпы может развиваться как в молочных, так и в постоянных зубах. Этой патологии подвержены мужчины и женщины любых возрастов. Очень важно диагностировать некроз пульпы вовремя, потому что часто воспалительные явления переходят на периодонтальную связку и приводят к повреждению тканей периодонта.
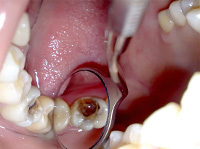
Некроз пульпы
Причины некроза пульпы
Выделяют несколько групп факторов, приводящих к возникновению некроза пульпы: химические, бактериальные, термические и механические. Химический некроз пульпы чаще всего возникает в результате применения агрессивных веществ на этапе лечения кариеса, например, спирта или фенола и др. Вещество проникает в пульпу зуба через дентинные канальцы, в результате чего происходит химический ожог тканей сосудисто-нервного пучка зуба, который заканчивается его некрозом. Химический некроз пульпы приводит к развитию воспалительных явлений в периодонтальной связке, окружающей зуб. Выявляется такой вид некроза случайно, при обнаружении на рентгенограмме изменений в периапикальных тканях зуба. Также внимание врача привлекает серый цвет твёрдых тканей. Такой зуб чаще всего ранее лечен по поводу среднего или глубокого кариеса.
При бактериальном поражении пульпы зуба в тканях сосудисто-нервного пучка обнаруживают смешанную микрофлору, в то время как здоровая пульпа зуба — стерильна. Основное значение отводят стрептококку и стафилококку. Также при микробиологическом исследовании обнаруживают аэробных микроорганизмов — клостридии перфрингенс, фузобактерии. Термический некроз пульпы развивается вследствие ее ожога при обработке зуба, часто во время подготовки к протезированию. Это возникает, если используются наконечники без водяного охлаждения, отчего происходит перегрев тканей.
Травматический некроз пульпы может быть результатом острой или хронической травмы. Острая травма зуба возникает при однократном приложении силы, например, в результате удара, падения. Происходит разрыв периапикальных тканей, нарушается кровоснабжение тканей пульпарной камеры, возникает их некроз. Хроническая травма появляется вследствие длительного регулярного воздействия на периодонт. Сначала этот процесс компенсирован, но в дальнейшем из-за нарушения кровоснабжения происходит некроз пульпы. Это явление может встречаться при патологической стираемости зубов, профессиональных вредных привычках (например, у швей — перекусывание зубами нитки, у рыболовов — лески).
Классификация некроза пульпы
В стоматологии выделяют колликвационный и коагуляционный некроз пульпы. При колликвационном некрозе пораженная ткань имеет дряблую консистенцию, может содержать большое количество жидкости. Этот вид некроза встречается при поражении зуба микроорганизмами и продуктами их жизнедеятельности. Также развитие колликвационного некроза возможно при лечении пульпита биологическим методом, а именно – при прямом покрытии пульпы зуба гидроокисью кальция.
Коагуляционный некроз обычно не связан с хроническим инфекционным воздействием. При таком виде некроза происходит гипоксия и вследствие этого — некротизация участка пульпы зуба. Коагуляционный некроз пульпы встречается при острой травме периодонта, когда нарушается питание сосудисто-нервного пучка зуба. Чаще всего оба вида некроза безболезненны, боль возникает в том случае, если присоединяется такой вид бактерий, как бактероиды. Данная классификация важна при изучении патофизиологии процесса. В клинической практике основное значение уделяют анамнезу заболевания, симптомам и данным дополнительных методов исследования.
Симптомы некроза пульпы
Часто некроз пульпы развивается бессимптомно. Может обнаруживаться случайно при проведении рентгенологического исследования (ортопантомограммы, компьютерной томографии). В таком случае некроз часто сочетается с изменениями в периапикальных тканях зуба. В некоторых случаях пациент обращается к стоматологу с жалобами на изменение цвета зуба. При осмотре полости рта стоматолог обнаруживает зуб серого цвета. При вскрытии пульпарной камеры определяется гнилостный запах. Перкуссия таких зубов бывает положительной. Поверхностные слои пульпы грязно-серого цвета, не кровоточат. Зондирование корневой пульпы также может быть положительно.
Некоторые пациенты предъявляют жалобы на боль от горячей пищи. Это связано с жизнедеятельностью особых бактерий, чаще всего бактероидов. Воздействие горячей температуры приводит к образованию газов в полости зуба. При этом характерно медленное нарастание боли при нагреве зуба и постепенное угасание при устранении раздражителя. Пациенты с некрозом пульпы практически всегда отмечают, что зуб болел ранее.
Диагностика некроза пульпы
Диагностика некроза пульпы проводится на основании жалоб больного, анамнеза заболевания, клинической картины. В качестве дополнительных методов исследования применяют термопробы. Так, зуб с некрозом пульпы либо не будет реагировать на термические раздражители, либо будет давать положительную реакцию на горячее.
На рентгенограмме (ортопантомограмма, прицельные снимки, компьютерная томография) выявляют изменения в тканях периодонта. Отмечается расширение периодонтальной щели, может быть резорбция костной ткани в области верхушки зуба. При электроодонтометрии могут быть получены результаты от 60 до 100 мкА, они связаны с электропроводимостью пульпы: чем больше тканей нерва некротизировано, тем выше будет проводимость электрического тока.
Дифференциальную диагностику некроза пульпы следует проводить с необратимым пульпитом и хроническим верхушечным периодонтитом. При хроническом апикальном периодонтите будет наблюдаться безболезненное зондирование на всем протяжении корневого канала, может быть свищевой ход или рубец от свища, гиперемия переходной складки, такой зуб никогда не реагирует на температурные раздражители, показания ЭОД более 100мкА. При необратимом пульпите сохраняется реакция на температурные раздражители, зондирование болезненно, характерны ночные боли с иррадиацией в прилегающую область.
Лечение некроза пульпы
При некрозе пульпы проводится эндодонтическое лечение. Оно подразумевает тщательную обработку корневых каналов. Лечение каналов проводят в несколько этапов. При первом посещении механически очищают стенки корневых каналов ручными или машинными инструментами, промывают антисептическими растворами на основе гипохлорита натрия для удаления некротизированных органических остатков пульпы. Для уничтожения микроорганизмов на две недели в канале оставляют гидроокись кальция, которая создает высокощелочную среду, губительную для бактерий. При втором посещении повторно промывают каналы антисептиками (чаще всего раствором хлоргексидина) и проводят пломбировку корневых каналов.
Для профилактики некроза пульпы необходимо проходить регулярные осмотры у врача-стоматолога, санировать очаги хронической инфекции в полости рта, проводить замену пломб с нарушением краевого прилегания.
Некроз — Медицинская энциклопедия
I
Некроз (necrōsis, греч. nekrōsis омертвение)
омертвение клеток и тканей в живом организме, сопровождающееся необратимым прекращением их функций. Н. не только патологический процесс, но и необходимый компонент нормальной жизнедеятельности клеток и тканей в процессе физиологической регенерации. Н. характеризуется определенными изменениями клетки и межклеточного вещества. В результате активации гидролитических ферментов лизосом клеточное ядро сморщивается, хроматин в нем концентрируется (кариопикноз), затем ядро распадается на глыбки (кариорексис) и растворяется (кариолизис). В цитоплазме клетки наступает денатурация и коагуляция белков, которая сменяется распадом цитоплазмы (плазморексис), а затем ее расплавлением (плазмолизис). Н. может захватывать часть клетки (фокальный Н.), или всю клетку (цитолиз).
В межклеточном веществе при Н. происходит деполимеризация гликозаминогликанов, оно пропитывается белками плазмы крови, набухает и подвергается лизису. Волокнистые структуры также набухают и пропитываются плазменными белками. В коллагеновых волокнах развивается фибриноидный Н., они распадаются и растворяются. Набухшие эластические волокна распадаются и расплавляются (эластолиз). Ретикулярные волокна распадаются позже других волокнистых структур, а остатки клеток и межклеточного вещества подвергаются фагоцитозу.
Одни некротизированные ткани становятся дряблыми и расплавляются (маляция), другие уплотняются и высыхают (мумификация). При гнилостном расплавлении таких тканей появляется неприятный запах, изменяется и их цвет. Участки Н. внутренних органов становятся бело-желтыми или пропитываются кровью, приобретая темно-красный цвет. Омертвевшие ткани органов, связанных с внешней средой, в результате взаимодействия пропитывающих их пигментов крови с воздухом приобретают грязно-бурый, черный или серо-зеленый цвет.
Среди сложных механизмов Н. ведущее значение имеет характер вызывающих Н. факторов и длительность их действия на ткани, структурно-функциональные особенности органов, подвергшихся Н., уровень метаболизма в них, а также реактивность организма. От сочетания этих факторов зависит скорость развития Н. Различают прямой Н., обусловленный непосредственным действием патогенного фактора на клетки и ткани, и непрямой Н., возникающий опосредованно через сосудистую. нервную и эндокринную системы.
Причинами Н. могут быть экзогенные и эндогенные воздействия. Среди экзогенных причин — механическая травма, высокая или низкая температура, действие различных химических веществ, микроорганизмов, ионизирующего излучения и др. Эндогенными причинами Н. могут быть нарушения сосудистого, трофического, метаболического и аллергического характера. В зависимости от причины и условий развития Н., а также от структурно-функциональных особенностей органа, в котором он развивается, выделяют несколько клинико-морфологических форм Н.: коагуляционный (сухой), колликвационный (влажный), гангрену, секвестр, инфаркт.
В основе коагуляцконного Н. лежат процессы денатурации белка с образованием труднорастворимых соединений. При этом ткани обезвоживаются и уплотняются. Эта форма Н. возникает в тканях, богатых белками и бедных жидкостью, например в почках, селезенке, мышцах. Коагуляционным является творожистый (казеозный) Н. при туберкулезе (рис. 1), лепре, фибриноидный Н. при аллергических заболеваниях и др.
Колликвационный Н. развивается в тканях, богатых жидкостью, например в головном мозге. Расплавление омертвевших масс в очаге сухого Н. называется вторичной колликвацией.
Гангрена — некроз тканей, соприкасающихся с внешней средой и приобретающих при этом серо-бурый или черный цвет.
Секвестр — участок некротизированной, обычно костной, ткани, не подвергшейся аутолизу. Вокруг секвестра развивается гнойное воспаление.
Инфаркт — один из видов Н., который развивается в результате внезапного нарушения кровообращения в части органа (рис. 2).
При благоприятном исходе Н. происходит организация некротизированных масс либо участок Н. обрастает соединительной тканью и инкапсулируется. При сухом Н. в омертвевшие массы могут откладываться соли кальция (петрификация). Иногда на месте очага Н. образуется кость (оссификация). Вокруг очагов колликвационного Н. формируется капсула, мертвые массы рассасываются и возникает киста. Некротизированные части органов могут отторгаться (мутиляция).
Исход Н. определяется функциональным значением отмирающей части органа. В одних случаях Н. тканей не оставляет существенных последствий, в других приводит к тяжелым осложнениям.
Библиогр.: Давыдовский И.В. Общая патология человека, с. 156, М., 1969; Общая патология человека, под ред. А.И. Струкова и др., с. 116, М., 1982.

Рис. 1. Микропрепарат туберкулезной гранулемы с казеозным некрозом в центре. Окраска гематоксилином и эозином; ×250.

Рис. 2. Микропрепарат сердца при инфаркте миокарда: по периферии очага коагуляционного некроза видна демаркационная линия. Окраска гематоксилином и эозином; ×250.
II
Некроз (necrosis; греч. nekrosis омертвение, смерть)
необратимое прекращение жизнедеятельности тканей определенной части живого организма.
Некроз аллергический (n. allergica) — Н. сенсибилизированных тканей при воздействии специфического аллергена, например феномен Артюса.
Некроз влажный (n. humida; син. Н. колликвационный) — Н., сопровождающийся размягчением (лизисом) пораженных тканей: наблюдается в тканях, богатых жидкостью.
Некроз восковидный (n. ceroidea; син.: дистрофия восковидная, дистрофия стекловидная, ценкеровская дистрофия, ценкеровский некроз) — сухой Н. мышц, при котором очаги имеют серо-желтый цвет с сальным блеском, т.е. обладают сходством с воском; наблюдается при некоторых инфекционных болезнях (брюшной и сыпной тиф), травмах, судорожных состояниях.
Некроз геморрагический (n. haemorrhagica) — Н., сопровождающийся пропитыванием пораженных тканей кровью.
Некроз диссеминированный Гирголава — см. Гирголава диссеминированный некроз.
Некроз жировой (n. adiposa; син. адипонскроз) — Н. жировой клетчатки; возникает под воздействием липолитических ферментов.
Некроз ишемический (n. ischaemica: спи. Н. циркуляторный) — Н., обусловленный недостаточностью местного кровообращения.
Некроз казеозный (n. caseosa) — см. Некроз творожистый.
Некроз коагуляционный — см. Некроз сухой.
Некроз колликвационный (n. colliquativa: лат. colliquesco разжижаться) — см. Некроз влажный.
Некроз коры почек билатеральный (n. corticis renurn bilateralis) — см. Некроз почек кортикальный.
Некроз коры почек симметричный (n. corticis renum symmetrica) — см. Некроз почек кортикальный.
Некроз кости асептический (osteonecrosis aseptica; син.: остеонекроз аваскулярный, остеонекроз асептический) — ишемический Н. участка кости: развивается чаще в эпифизах трубчатых костей.
Некроз лучевой (n. radialis: син. радионекроз) — Н., вызванный воздействием ионизирующего излучения.
Некроз лучевой острый (n. radialis acuta) — Н. л., возникающий через несколько недель после облучения.
Некроз лучевой поздний — Н. л., возникающий через много лет после облучения.
Некроз лучевой ранний — Н. л., возникающий спустя несколько месяцев после облучения.
Некроз марантический (n. marantica; греч. marantikos увядающий, немощный) — Н. тканей, подвергающихся давлению; у истощенных больных приводит к развитию пролежней.
Некроз нейрогенный (n. neurogena) — см. Некроз нейротический.
Некроз нейротический (n. neurotica: син. Н. нейрогенный) — Н., обусловленный нарушением нервной трофики; наблюдается при некоторых заболеваниях нервной системы.
Некроз непрямой (n. indirecta) — Н., не связанный с непосредственным действием повреждающего фактора на ткань.
Некроз печени острый массивный — см. Дистрофия печени токсическая.
Некроз печени токсический (n. hepatis toxica) — см. Дистрофия печени токсическая.
Некроз поджелудочной железы острый (n. pancreatis acuta) — см. Панкреатит геморрагический.
Некроз почек кортикальный (n. renum corticalis; син.: Н. коры почек билатеральный, Н. коры почек симметричный) — двусторонний Н. коркового слоя почек при сохранности интермедиарной зоны и пирамид; проявляется острой почечной недостаточностью; наблюдается, например, при тяжелом шоке.
Некроз почки медуллярный (n. renis medullaris; син. папиллит некротический) — Н. почечной пирамидки; развивается как одно из осложнений гнойного пиелонефрита.
Некроз прямой (n. directa) — Н., обусловленный непосредственным действием повреждающего фактора на ткань.
Некроз средней оболочки аорты идиопатический — см. Аортит гигантоклеточный.
Некроз сухой (n. sicca; син.: коагуляция, Н. коагуляционный) — Н., характеризующийся дегидратацией ткани с денатурацией и коагуляцией тканевых белков.
Некроз творожистый (n. caseosa; син.: казеоз, Н. казеозный) — сухой Н. с образованием продуктов денатурации белков, длительно не подвергающихся гидролизу и внешне напоминающих творог.
Некроз травматический вторичный (n. traumatica secundaria) — Н, поврежденных тканей, обусловленный развитием в них воспалительных, сосудистых и других вторичных изменений.
Некроз травматический первичный (n. traumatica primaria) — Н. поврежденных тканей, обусловленный непосредственным воздействием повреждающего агента.
Некроз фибриноидный (n. fibrinoidea) — Н., сопровождающийся пропитыванием пораженных тканей фибрином.
Некроз ценкеровский — см. Некроз восковидный.
Некроз циркуляторный — см. Некроз ишемический.
Источник: Медицинская энциклопедия на Gufo.me
Значения в других словарях
- некроз — орф. некроз, -а Орфографический словарь Лопатина
- некроз — (греч. nekrosis— омертвение, от nekros — мёртвый), омертвение в живом организме отд. органов, их частей, тканей или клеток. Н. обычно следует за некробиозом. Биологический энциклопедический словарь
- некроз — НЕКРОЗ — омертвление какой-либо части организма при продолжающейся жизни целого. Вызывается действием различных неблагоприятных факторов: чрезмерным нагреванием, морозом, различными ядовитыми веществами и т. д. Ботаника. Словарь терминов
- некроз — [< гр. мёртвый] – омертвение какой-либо части организма (клеток, участка ткани или органа) при продолжающейся жизни целого. Большой словарь иностранных слов
- НЕКРОЗ — НЕКРОЗ (от греч. nekrosis — омертвение) — омертвение ткани под влиянием нарушения кровообращения (см. Инфаркт) — химического или термического воздействия (ожог, отморожение) — травмы и др. Большой энциклопедический словарь
- Некроз — (греч. nékrosis — омертвение, от nekrós — мёртвый) омертвение в живом организме отдельных органов или их частей, тканей или клеток. В зависимости от причин, вызвавших… Большая советская энциклопедия
- некроз — -а, м. мед. Омертвение в живом организме отдельных органов или тканей под влиянием нарушения кровообращения, химического или теплового воздействия (ожога, отморожения), травм и т. д. [От греч. νέκροσις — омертвение] Малый академический словарь
- некроз — НЕКРОЗ -а; м. [от греч. nekrōsis — омертвение] Мед. Омертвение в живом организме отдельных органов или тканей под влиянием нарушения кровообращения, ожога, отморожения, травм и т.п. Н. почки. Толковый словарь Кузнецова
- НЕКРОЗ — НЕКРОЗ, омертвление ткани растения или животного под влиянием нарушения кровообращения, болезни, химического или термического воздействия, травмы. Научно-технический словарь
- Некроз — См. Омертвение. Энциклопедический словарь Брокгауза и Ефрона
- некроз — НЕКРОЗ а, м. nécrose, Nekrose < nekros мертвый. физиол. Омертвение в организме какого-л. органа, его ткани ли группы клеток. Некротический ая, ое. Крысин 1998. — Лекс. БАС-1: некроз. Словарь галлицизмов русского языка
- некроз — некроз м. Омертвение в живом организме группы клеток, органа или его части. Толковый словарь Ефремовой
- некроз — Некроз, некрозы, некроза, некрозов, некрозу, некрозам, некроз, некрозы, некрозом, некрозами, некрозе, некрозах Грамматический словарь Зализняка
- некроз — Некр/о́з/. Морфемно-орфографический словарь
- некроз — НЕКРОЗ (греч. nekrosis, от nekros — мёртвый), местная смерть, омертвение, отмирание отдельных клеток, органов или частей тела в живом организме. Различают физиол. Ветеринарный энциклопедический словарь
- некроз — сущ., кол-во синонимов: 6 казеоз 1 некронефроз 2 нефронекроз 1 омертвение 8 радионекроз 1 эпифизеонекроз 1 Словарь синонимов русского языка

Аваскулярный некроз — Симптомы и причины
Обзор
Аваскулярный некроз — это отмирание костной ткани из-за отсутствия кровоснабжения. Также называется остеонекрозом, это может привести к крошечным переломам кости и, в конечном итоге, разрушению кости.
Сломанная кость или вывих сустава могут нарушить приток крови к участку кости. Аваскулярный некроз также связан с длительным приемом высоких доз стероидных препаратов и чрезмерным употреблением алкоголя.
Заболеть может любой человек, но чаще всего это заболевание встречается у людей в возрасте от 30 до 50 лет.
Продукты и услуги
Показать другие продукты Mayo ClinicСимптомы
У многих людей на ранних стадиях аваскулярного некроза симптомы отсутствуют. По мере ухудшения состояния пораженный сустав может болеть только тогда, когда вы кладете на него вес. В конце концов, вы можете почувствовать боль, даже когда лежите.
Боль может быть легкой или сильной и обычно развивается постепенно. Боль, связанная с аваскулярным некрозом бедра, может сосредоточиваться в паху, бедре или ягодице. Помимо бедра, вероятнее всего, будут поражены плечо, колено, кисть и стопа.
У некоторых людей развивается аваскулярный некроз с обеих сторон (двусторонний) — например, на обоих бедрах или обоих коленях.
Когда обращаться к врачу
Обратитесь к врачу, если у вас постоянная боль в каком-либо суставе. Немедленно обратитесь за медицинской помощью, если вы считаете, что у вас сломана кость или вывихнут сустав.
Причины
Аваскулярный некроз возникает, когда кровоток к кости прерывается или уменьшается. Снижение кровоснабжения может быть вызвано:
- Травма сустава или кости. Травма, например вывих сустава, может повредить близлежащие кровеносные сосуды. Лечение рака с использованием радиации также может ослабить кости и повредить кровеносные сосуды.
- Жировые отложения в кровеносных сосудах. Жир (липиды) может блокировать мелкие кровеносные сосуды, уменьшая кровоток, питающий кости.
- Некоторые болезни. Заболевания, такие как серповидно-клеточная анемия и болезнь Гоше, также могут вызывать снижение притока крови к костям.
Примерно для 25 процентов людей с аваскулярным некрозом причина прерывания кровотока неизвестна.
Факторы риска
Факторы риска развития аваскулярного некроза включают:
- Травма. Травмы, такие как вывих или перелом бедра, могут повредить близлежащие кровеносные сосуды и уменьшить приток крови к костям.
- Использование стероидов. Использование высоких доз кортикостероидов, таких как преднизон, является частой причиной аваскулярного некроза. Причина неизвестна, но одна из гипотез заключается в том, что кортикостероиды могут повышать уровень липидов в крови, уменьшая кровоток.
- Чрезмерное употребление алкоголя. Употребление нескольких алкогольных напитков в день в течение нескольких лет также может вызвать жировые отложения в ваших кровеносных сосудах.
- Использование бисфосфонатов . Длительный прием лекарств для увеличения плотности костей может способствовать развитию остеонекроза челюсти.Это редкое осложнение возникло у некоторых людей, получавших высокие дозы этих лекарств от рака, таких как множественная миелома и метастатический рак груди.
- Некоторые виды лечения. Лучевая терапия рака может ослабить кости. Трансплантация органов, особенно пересадка почки, также связана с аваскулярным некрозом.
Заболевания, связанные с аваскулярным некрозом, включают:
- Панкреатит
- Диабет
- Болезнь Гоше
- ВИЧ / СПИД
- Системная красная волчанка
- Серповидно-клеточная анемия
Осложнения
Без лечения аваскулярный некроз со временем ухудшается.В конце концов кость может разрушиться. Аваскулярный некроз также приводит к потере гладкой формы кости, что может привести к тяжелому артриту.
Профилактика
Для снижения риска аваскулярного некроза и улучшения общего состояния здоровья:
- Ограничение алкоголя. Пьянство — один из главных факторов риска развития аваскулярного некроза.
- Поддерживайте низкий уровень холестерина. Крошечные кусочки жира — наиболее распространенное вещество, блокирующее кровоснабжение костей.
- Контролировать использование стероидов. Убедитесь, что ваш врач знает о вашем прошлом или настоящем применении высоких доз стероидов. Связанное со стероидами повреждение костей, по-видимому, ухудшается при повторных курсах высоких доз стероидов.
- Не курите. Курение увеличивает риск.
Остеонекроз (аваскулярный некроз): симптомы и причины
Как лечится остеонекроз?
Большинство людей с остеонекрозом нуждаются в лечении.
Целями лечения являются:
- Улучшить использование соединения.
- Остановить дальнейшие повреждения.
- Защитите кости и суставы.
Ваши варианты лечения могут включать хирургическое или нехирургическое лечение, например, лекарственные препараты. Ваш врач определит для вас лучшее лечение на основе нескольких факторов, в том числе:
- Ваш возраст.
- Стадия заболевания.
- Где и на каком участке кости остеонекроз.
- Причина, если известна. Если причиной является употребление стероидов или алкоголя, лечение может не сработать, если вы не прекратите употреблять эти вещества.
Нехирургические методы лечения
Безоперационные методы лечения не излечивают остеонекроз, но могут помочь справиться с болезнью. Ваш врач может порекомендовать одно или несколько безоперационных методов лечения, особенно если заболевание находится на ранней стадии.
Лекарства
- Нестероидные противовоспалительные препараты (НПВП) используются для уменьшения боли и отека.
- Если у вас проблемы со свертыванием крови, можно использовать разжижителей крови , чтобы предотвратить образование сгустков, которые блокируют кровоснабжение кости.
- Если вы принимаете стероидные препараты, можно использовать препаратов, снижающих уровень холестерина, , для уменьшения содержания жира в крови.
Снятие веса с сустава
Ваш врач может посоветовать вам ограничить свою физическую активность или использовать костыли, чтобы снять вес с суставов при остеонекрозе. Это может замедлить повреждение костей и способствовать некоторому заживлению.В сочетании с НПВП это может помочь вам избежать операции или отсрочить ее.
Упражнения на диапазон движений
Ваш врач может порекомендовать вам тренировать суставы при остеонекрозе, чтобы улучшить их диапазон движений.
Электростимуляция
Ваш врач может порекомендовать электростимуляционную терапию, чтобы помочь росту костей.
Хирургия
Большинству людей с остеонекрозом в конечном итоге требуется операция по мере обострения болезни. Некоторым людям с ранней стадией заболевания может потребоваться операция, если нехирургические методы лечения не помогают.
Есть четыре типа хирургии. Ваш врач решит, нужна ли вам операция и какой тип лучше всего подходит для вас.
- Операция по декомпрессии сердечника, , которая снижает давление внутри кости. Это увеличивает приток крови к кости.
- Остеотомия, , изменяющая форму кости. Это снижает нагрузку на поврежденный сустав.
- Костный трансплантат, , который берет здоровую кость из одной части тела и использует ее для замены больной кости.
- Полная замена сустава, при замене сустава на искусственно созданный.