Сильные обезболивающие будут выписывать по упрощенным правилам
Получить наркотические препараты для обезболивания теперь можно и в больнице и даже фельдшерско-акушерском пункте. Правда, только если медучреждение имеет соответствующую лицензию.
Изменений несколько, есть такие, которые касаются непосредственно пациентов. Но не менее важно сделать более лояльными правила работы медицинских учреждений и аптек. Ведь дополнительные траты на допуск к обороту наркотиков и действовавший много лет крайне жесткий порядок отчетности привели к тому, что в глубинке имеющие нужную лицензию больницы — большая редкость. Аптекам «связываться» с такими препаратами — тоже только нарываться на дополнительные проблемы. Потому на всю страну специализированных аптек у нас осталось немногим более 1600, что крайне мало. При этом «заставить» взять на себя эту ответственность коммерческие аптеки удается лишь в единичных случаях.
Вот основные изменения, важные для пациентов: сильнодействующее обезболивающее сейчас уже имеет право выписывать не только онколог, но и наблюдающий больного врач-терапевт, и даже фельдшер (если пациент живет в удаленном месте, где работает только ФАП). Но дело не только в рецепте: сельские амбулатории и ФАПы получили право хранить наркотики и обеспечивать ими больных, то есть, по сути, заменить аптеку. Это важно для удаленных территорий, где до ближайшей аптеки ехать и ехать. Теперь этот порядок закреплен постановлением правительства.
Но дело не только в рецепте: сельские амбулатории и ФАПы получили право хранить наркотики и обеспечивать ими больных, то есть, по сути, заменить аптеку. Это важно для удаленных территорий, где до ближайшей аптеки ехать и ехать. Теперь этот порядок закреплен постановлением правительства.
Одновременно упрощены правила перевозки наркотиков — спецтранспорт, спецохрана теперь признаны излишними. Это значит, что маленьким районным больницам и ФАПам не нужно будет тратить дополнительные средства за «сопровождение» при доставке таких лекарств.
«Особо следует отметить, что принятые изменения сделают более доступными наркотические анальгетики на селе. Теперь медорганизациям и их обособленным подразделениями, таким как ФАПы и врачебные амбулатории, будет разрешено отпускать необходимые лекарства при отсутствии аптеки», — сообщил «РГ» пресс-секретарь Минздрава России Олег Салагай.
Еще одно нововведение: в соответствии с законом сокращены сроки хранения спецжурналов, в которых ведется учет использования лекарств в стационарах. Значит, врачам и медсестрам будет проще работать. К слову, еще в прошлом году минздрав обязал больницы иметь 10-дневный запас наркотических и психотропных лекарств (вместо прежнего 3- или 5-дневного). А удаленные аптеки, в том числе сельские, должны иметь таких лекарств в расчете на трехмесячную потребность. Все это сделано, чтобы исключить перебои с получением наркотиков.
Значит, врачам и медсестрам будет проще работать. К слову, еще в прошлом году минздрав обязал больницы иметь 10-дневный запас наркотических и психотропных лекарств (вместо прежнего 3- или 5-дневного). А удаленные аптеки, в том числе сельские, должны иметь таких лекарств в расчете на трехмесячную потребность. Все это сделано, чтобы исключить перебои с получением наркотиков.
Кроме того, важные недавние изменения, о которых должны знать больные и их родственники. Спецрецепт теперь действителен 15 дней. Это опять-таки должно облегчить получение лекарства семьям, живущим в сельской местности.
Причем одновременно был отменен обязательный возврат использованных ампул и упаковок, отработанных пластырей. Раньше новый рецепт на очередную порцию лекарства можно было получить, только предъявив все использованные ампулы. В результате в приеме лекарств нередко возникали перерывы.
В минздраве напоминают: при выписке больного из стационара его обязаны либо снабдить обезболивающими, либо выписать рецепт для их получения до момента, когда он встанет на учет по месту жительства.
«Мы продолжаем работу над тем, чтобы исключить вероятность возникновения дефицита наркотических препаратов в медорганизациях, сделать их более доступными для оказания медицинской помощи», — пояснил Олег Салагай.
Еще одна из острых проблем — сложности с получением лекарства в том случае, если больной переезжает в другой регион. Это — то, что грозит больным, которые приезжают на лечение в Москву, Санкт-Петербург. Без регистрации, хотя бы временной, «прикрепиться» к медучреждению для постоянного наблюдения и аптеке для получения лекарств невозможно. А оформление регистрации, если у человека нет родственников или знакомых, и жилье он временно снимает, конечно же, проблематично.
Правда, по «скорой помощи», подчеркивают в минздраве, обезболивание больной получает вне зависимости от прописки.
В таких случаях приходится принимать «точечные» решения по каждому больному, обращаясь в департамент здравоохранения. Второй вариант — обращаться на «горячую линию» Росздравнадзора, которая работает с апреля и создана специально для помощи в обезболивании. За время работы по «горячему телефону» позвонило уже более 1000 человек.
За время работы по «горячему телефону» позвонило уже более 1000 человек.
Изменить правила, переписать документы — это полдела. Важно, чтобы медики перестроились и выполняли новый порядок. По поручению министра здравоохранения Вероники Скворцовой Росздравнадзор проводит целевые проверки медучреждений — за полгода проанализировано, насколько доступно обезболивание пациентам примерно 1000 поликлиник и больниц.
15 дней теперь действует спецрецепт на наркотические обезболивающие средства
«Упрощенная процедура назначения и выписывания наркотических средств и психотропных веществ была утверждена приказом минздрава еще в конце 2012 года, — отмечают в министерстве. — Врачи получили право назначать лекарства и выписывать рецепты непосредственно в день обращения пациента, в том числе при посещении больного на дому. Тем не менее в ряде регионов сильнодействующие препараты для пациентов с выраженным болевым синдромом назначаются по-прежнему в порядке проведения врачебных комиссий. Данный факт установлен в более чем в 26 500 случаях. Самостоятельно врачи делают назначения в 51 регионе. В день приема получали рецепт и лекарство больные в проверенных медорганизациях 29 регионов. И лишь в 25 регионах происходит назначение и выписка рецепта на дому». Это означает, что больным и их родственникам очень часто приходится по-прежнему обходить несколько врачей, стоять в очередях, теряя время.
Данный факт установлен в более чем в 26 500 случаях. Самостоятельно врачи делают назначения в 51 регионе. В день приема получали рецепт и лекарство больные в проверенных медорганизациях 29 регионов. И лишь в 25 регионах происходит назначение и выписка рецепта на дому». Это означает, что больным и их родственникам очень часто приходится по-прежнему обходить несколько врачей, стоять в очередях, теряя время.
Кроме того, как выяснилось во время проверок, крайне редко пока соблюдается правило обеспечения больного обезболивающими лекарствами при выписке из стационара. «Данная норма законодательства применялась в первом полугодии в отношении 55 пациентов в восьми субъектах Российской Федерации. 35 пациентам в 5 субъектах РФ при выписке из стационара выданы рецепты для самостоятельного приобретения наркотических средств и психотропных веществ», — констатируют в минздраве.
Обезболивающие и противовоспалительные препараты | Aptekar.ua
Обезболивающие и противовоспалительные препараты: разновидности и показания к применению
В настоящее время востребованный и обширный класс лекарственных средств, которые используются в современной медицине, представляют обезболивающие препараты, так как боль принадлежит к числу самых распространенных жалоб у пациентов.
Обезболивающие препараты: виды анальгетиков и механизм их действия
Обезболивающие препараты (еще называют анальгетиками) – это большой класс медпрепаратов, обладающих способностью влиять на выраженность болевого синдрома. Обезболивающие таблетки подразделяются на следующие виды:
- Анальгетики-антипиретики – средства не только купируют боль, но и имеют жаропонижающие, противовоспалительные и антитромботические свойства. Препараты позволяют контролировать основные симптомы многих заболеваний. Жаропонижающий эффект обусловлен наличием в лекарстве производных салицилатов (салицилата натрия и ацетилсалициловой кислоты).
- НПВС (нестероидные противовоспалительные средства) – препараты выбора при лечении острой и хронической боли. Противовоспалительное и обезболивающее действие реализуется за счет подавления активности ЦОГ, снижения синтеза простагландинов, воздействия на рецепторы, локализованные на мембране клеток, блокирования переносчиков сигнала, а также изменений протекания «каскада воспаления».

- Неопиоидные анальгетики – обезболивающие препараты, не вызывающие зависимости и влияющие на инотропные рецепторы глутамата (NMDA-рецепторы).
- Опиоидные анальгетики – сильные средства центрального действия, отпускаемые только при наличии рецепта. При длительном использовании могут вызывать привыкание и синдром отмены.
- Антимигренозные препараты – обладают неспецифическим механизмом действия. При сильных мигреневых болях используют селективные и неселективные антагонисты 5НТ1 рецепторов.
Такое разнообразие анальгетиков, воздействующих на разные механизмы развития болевого синдрома, позволяет применять мультимодальную анальгезию, при которой выраженный обезболивающий эффект достигается путем использования меньшего количества препаратов.
Показания к применению разных групп анальгетиков
Обезболивающие таблетки подбирают в зависимости от продолжительности, выраженности и причин болевого синдрома. Так, например, анальгетики-антипиретики – самые популярные безрецептурные средства от головной, мышечной боли, простудных заболеваний. Современные безопасные средства вытесняют препараты на базе аспирина из-за большого количества побочных эффектов:
Так, например, анальгетики-антипиретики – самые популярные безрецептурные средства от головной, мышечной боли, простудных заболеваний. Современные безопасные средства вытесняют препараты на базе аспирина из-за большого количества побочных эффектов:
- обильного потоотделения;
- гула в ушах;
- нарушений слуха;
- аллергических реакций;
- кожных высыпаний;
- «аспириновой» астмы и др.
Но препараты на основе ацетилсалициловой кислоты до сих пор применяют для лечения ревматических и простудных заболеваний. Из-за способности преодолевать плацентарный барьер и оказывать мутагенное и тератогенное воздействие эти препараты лучше не применять во время беременности и кормления грудью.
Панадол из этой группы назначают для купирования головной боли, миалгии, невралгии, от болезненных месячных, в стоматологии и от лихорадки, вызванной инфекцией. При соблюдении дозировки – это эффективный и безопасный препарат от слабой и умеренной боли. Но при передозировке он вызывает поражения печени. Рекомендуется использовать не дольше 5-7 дней.
При соблюдении дозировки – это эффективный и безопасный препарат от слабой и умеренной боли. Но при передозировке он вызывает поражения печени. Рекомендуется использовать не дольше 5-7 дней.
К группе анальгетиков-антипиретиков и НПВС относится Ибупрофен. Препарат снижает температуру так же быстро, как Аспирин, но действует он более сильно и длительно. Лекарство наиболее эффективно при боли воспалительного генеза – при тонзиллите, фарингите, ангине, стоматологической. Применяется в педиатрии для устранения лихорадки и болей, вызванных повышением температуры.
Препарат рекомендуют применять при:
- воспалении суставов;
- артрите, радикулите;
- грыже позвоночника;
- ПМС;
- бурсите;
- подагре;
- послеоперационных болях;
- в гинекологии при купировании болевого синдрома, сопровождающего воспаление в малом тазу;
- родах для обезболивания и снижения тонуса мышц.

Ибупрофен также применяют при раке.
Сильно обезболивающие таблетки: какие лучше выбрать?
Для устранения сильной боли назначают опиоидные анальгетики – Морфин, Трамадол. Кроме риска вызвать зависимость, производные морфия способны накапливаться у пациентов с нарушением выводящей функции почек.
Эти препараты назначают, когда необходимо сильное обезболивание для купирования синдрома, не поддающегося другим видам анальгетиков, тем, кто ожидает операции в ортопедии, или при наличии противопоказаний к оперативному вмешательству, боли в конце жизни.
Опиоидные анальгетики производят в различных фармакологических формах:
- свечи;
- капсулы;
- сиропы;
- растворы.
Но таблетки – предпочтительная форма, так как пероральное введение наиболее удобное, эффективное и безболезненное. Из-за способности препаратов этой группы вызывать привыкание и зависимость их строго контролируют и отпускают только по рецепту, что ограничивает их применение.
Из-за способности препаратов этой группы вызывать привыкание и зависимость их строго контролируют и отпускают только по рецепту, что ограничивает их применение.
Поэтому, когда в терапии необходимы сильные обезболивающие таблетки, то прописывают лекарства с низким наркогенным потенциалом. Их учет не такой строгий, а эффективность в купировании сильной боли сравнима с Морфином. Кеторолак, Диклофенак, Ацетаминофен не вызывают психологическую зависимость и могут использоваться для устранения хронической боли в спине, суставах и др.
Перед тем как назначить больному сильные обезболивающие таблетки, врач должен подобрать эффективную дозировку и придерживаться рекомендованной продолжительности приема. При нетерминальных состояниях предпочтение отдают неопиоидным средствам.
Противовоспалительные средства – безопасная панацея от боли?
Нестероидные противовоспалительные препараты – одна из самых многочисленных и широко применяемых групп лекарственных средств, включающая несколько десятков международных непатентованных наименований. Их чаще всего применяют для купирования боли и воспаления.
Их чаще всего применяют для купирования боли и воспаления.
Высокая эффективность, анальгетический, противовоспалительный и антиагрегантный эффект при отсутствии строгого контроля приводят к тому, что противовоспалительные средства нерационально применяют более 25-33% людей. Несоблюдение дозировки, неправильный выбор НПВС приводит к развитию побочных эффектов, список которых довольно велик.
Наиболее часто встречаемыми нарушениями, которые вызывают нестероидные противовоспалительные препараты, являются:
- поражения ЖКТ;
- нарушение агрегации тромбоцитов;
- поражения почек;
- отрицательное влияние на систему кровообращения.
Аномалии обусловлены механизмом действия, который оказывает нестероидный препарат на ферменты ЦОГ. Высокая вероятность кровотечений, тромбоэмболии, сердечной или почечной недостаточности, тяжелых кожных реакций может привести к неблагоприятному исходу лечения. Выраженность и вид побочных эффектов зависят от того, к какой разновидности относятся противовоспалительные препараты – селективным или неселективным НПВС.
Выраженность и вид побочных эффектов зависят от того, к какой разновидности относятся противовоспалительные препараты – селективным или неселективным НПВС.
Купить анальгетики сегодня можно в любой аптеке. Большинство лекарств продаются без рецепта, что не означает безопасности самолечения. В каталоге интернет-магазина «Аптекар» представлены лучшие обезболивающие средства – природные и синтетические. Если нет возможности проконсультироваться с лечащим врачом, то можно задать вопрос менеджеру сайта. Он в режиме онлайн порекомендует эффективное и безопасное средство от боли различной этиологии.
Оформить заказ можно в один клик. Все товары в каталоге имеют сертификаты качества международного образца и одобрены отечественными специалистами. В каталоге есть характеристики и инструкции к применению всех препаратов. Удобный фильтр поможет определиться с ценой и производителем, а также группой анальгетиков.
Обезболивание: что важно знать
- Помощь пациентам
- Новости
- Мероприятия
- Премия
- Конгресс
- Вебинары
- Фото
- Видеолекции
- youtube канал
- COVID-19
-
Об ассоциации
-
Руководство ассоциации
- Президент ассоциации
- Учредители
- Правление ассоциации
- Заседания правления
- Попечительский совет
- Попечительский совет
- Региональные отделения
- Присоединиться к ассоциации
-
Уставные документы
- Цели и задачи ассоциации
- Права и обязанности членов ассоциации
- Отзывы об ассоциации
- Контакты
- Взносы в ассоциацию
- Партнёры ассоциации
- Сотрудничество
- СМИ об ассоциации
- Аккредитация СМИ
-
Руководство ассоциации
-
Проекты
- Горячая линия
- Конкурс «Жизнь продолжается!»
-
Конкурс журналистских работ
- Положение о конкурсе
- Конкурс 2020 год
- Конкурс 2019 год
- История моей победы
- Онкопатруль
- Группа взаимопомощи
-
Проект «Силы есть»
- Часть 1
- Часть 2
- ОчУмелые ручки
-
Центр О.
 П.Р.А.
П.Р.А.
- Жизнь после диагноза
- Танцетерапия
- #СпастиЖизнь
- Онконет
- Проект Важно услышать
- Пациентоориентированный цифровой онкоцентр
- Волонтерское движение
- Занятия по скандинавской ходьбе
- Пациентам
Лечение боли – неотъемлемая часть лечения онкологических пациентов. В настоящее время существует множество препаратов, направленных на её облегчение или полное устранение. У большинства онкологических пациентов на различных этапах лечения отмечается развитие неприятных или болезненных ощущений, которые, особенно на поздних стадиях заболевания, могут требовать назначения сильнодействующих обезболивающих препаратов, включая опиоидные анальгетики. Целью назначения данных препаратов является не лечение заболевания, но улучшение качества жизни пациентов, устранение боли.
В настоящее время существует множество препаратов, направленных на её облегчение или полное устранение. У большинства онкологических пациентов на различных этапах лечения отмечается развитие неприятных или болезненных ощущений, которые, особенно на поздних стадиях заболевания, могут требовать назначения сильнодействующих обезболивающих препаратов, включая опиоидные анальгетики. Целью назначения данных препаратов является не лечение заболевания, но улучшение качества жизни пациентов, устранение боли.
Как правило, необходимость в назначении опиоидных препаратов возникает в тех случаях, когда обычные обезболивающие (которые также называются «нестероидные противовоспалительные препараты») не могут полностью снять боль и улучшить состояние пациента. При правильном применении обезболивающие препараты помогают пациенту значительно улучшить свою повседневную активность и вернуться к обычной жизни. Тем не менее, их использование, особенно при неправильном применении, может быть сопряжено с риском развития побочных эффектов, которые, в некоторых случаях, представляет собой угрозу для жизни пациента.
Если у Вас отмечается сильная боль – расскажите об этом своему лечащему врачу. Постарайтесь предоставить ему наиболее полную информацию, касающуюся выраженности боли, её длительности и характера (постоянная боль или возникающая эпизодически), а также о том, какие препараты Вы применяете для контроля боли в настоящее время.
Информация о порядке получения рецептов на сильные обезболивающие
Возможные побочные эффекты приема опиоидных препаратов
Как и любые другие лекарственные препараты, сильнодействующие обезболивающие могут вызывать развитие ряда побочных эффектов. Полный их перечень представлен в инструкции по медицинскому применению, по этой причине перед началом применения таких препаратов следует обязательно ознакомиться с инструкцией. Наиболее часто отмечается развитие следующих побочных эффектов:
Запоры: возникают вследствие подавления моторики кишечника, их развитие отмечается у 90% пациентов, получающих лечение опиоидными обезболивающими. По этой причине в течение всего периода противоболей терапии с использованием опиоидных анальгетиков рекомендуется принимать слабительные препараты;
По этой причине в течение всего периода противоболей терапии с использованием опиоидных анальгетиков рекомендуется принимать слабительные препараты;
Тошнота и рвота: чаще развивается в первые несколько дней терапии как временный побочный эффект применения обезболивающих препаратов. Длительность этого побочного эффекта, как правило не превышает 2 недель. Для коррекции тошноты и рвоты применяются противорвотные препараты;
Сонливость, слабость и головокружение: сильнодействующие обезболивающие препараты могут оказывать негативное влияние на центральную нервную систему. Риск развития этих побочных эффектов выше, при одновременном приеме других лекарств, вызывающих сонливость.
Спросите Вашего лечащего врача о том, какие меры следует принимать для профилактики и купирования появляющихся побочных эффектов. Принимайте препарат в полном соответствии с рекомендациями Вашего лечащего врача. Если назначенная доза оказалась недостаточно эффективной, и вы по-прежнему ощущаете боль — не принимайте дополнительную дозу самостоятельно – проконсультируйтесь с Вашим лечащим врачом. О возникновении побочных эффектов следует сообщить своему лечащему врачу, который может рекомендовать Вам изменение частоты приема или дозы препарата либо его замену на альтернативное лекарство.
О возникновении побочных эффектов следует сообщить своему лечащему врачу, который может рекомендовать Вам изменение частоты приема или дозы препарата либо его замену на альтернативное лекарство.
Взаимодействие с другими лекарствами
Важно сообщить Вашему лечащему врачу обо всех лекарственных препаратах которые вы принимаете, особенно о тех, которые направлены на лечение тревоги, бессонницы или судорог. Одновременное применение опиоидных препаратов и других лекарств, особенно – влияющих на центральную нервную систему, может резко увеличивать риск развитие побочных эффектов.
Хранение обезболивающих препаратов
Обезболивающие препараты следует хранить в недоступном для детей месте. Если у Вас дома есть дети полезным может оказаться их хранение в специальном запирающемся ящике. Случайный прием ребенком дозы опиоидного анальгетика, предназначенной для взрослого, может привести к тяжелой передозировке и смерти.
Возникновение трудностей с назначением обезболивающих препаратов онкологическим пациентам
Боль – проявление онкологических заболеваний, которое нельзя терпеть и необходимо лечить. В настоящее время федеральными и региональными органами власти предпринимаются меры, направленные на улучшение доступности сильнодействующих препаратов для пациентов, нуждающихся в их назначении.
В настоящее время федеральными и региональными органами власти предпринимаются меры, направленные на улучшение доступности сильнодействующих препаратов для пациентов, нуждающихся в их назначении.
На территории Российской Федерации открыты «горячие линии» для приема обращений граждан о нарушении порядка назначения и выписки обезболивающих препаратов.
Номер круглосуточного телефона 8 800 500 18 35.
Позвонить на бесплатный круглосуточный номер телефона можно из всех регионов Российской Федерации. Кроме того, действуют региональные «горячие линии». Здесь перечислены региональные учреждения, в которые можно обратиться за помощью по вопросам обезболивания, а также представлены телефоны «горячих линий» и информация о времени их работы.
Источники:- Фармакотерапия хронического болевого синдрома у взрослых пациентов при оказании паллиативной помощи в стационарных и амбулаторно-поликлинических условиях. Методические рекомендации под ред.

- Министерство Здравоохранения Российской Федерации. Вопросы обезболивания. Доступно по адресу: ссылка.
- Портал «Про паллиатив». Доступно по адресу: ссылка.
«До сих пор слышу его крик…» Почему врачи не выписывают пациентам наркотические обезболивающие, а советуют терпеть : Общество: Россия: Lenta.ru
По данным Росздравнадзора, количество пациентов, получивших необходимое им наркотическое обезболивание, за 2016 год выросло на 46 процентов. Однако сами больные снова начали жаловаться на недоступность эффективных препаратов. Если в случае с онкологией морфин удается с боем, но добыть, при других патологиях наркотические анальгетики практически не выписывают. На «горячую линию» Ассоциации профессиональных участников хосписной помощи едва ли не ежедневно поступают жалобы на отказы в выписке сильнодействующих препаратов. Главные причины: боязнь уголовного преследования и бюрократические сложности при выписке рецептов. А также дефицит знаний у самих медиков. «Лента.ру» пыталась разобраться в проблеме.
А также дефицит знаний у самих медиков. «Лента.ру» пыталась разобраться в проблеме.
Приходите завтра
В Санкт-Петербурге 17 февраля 2017 года на 85-м году жизни умерла Фаина Аркус. У нее была терминальная стадия рака. С января она находилась практически без сознания. Болевого синдрома у нее не отмечалось.
— В субботу мама начала сильно кричать, — рассказывает президент благотворительного фонда «Выход в Петербурге», создатель Центра социальной реабилитации и творчества для людей с аутизмом «Антон тут рядом» Любовь Аркус. — До этого она не издавала и стона. Поэтому я не сразу догадалась, что это боль, а металась в поисках снотворного. Вызвали «скорую». Прибывшая бригада призналась, что в укладке у них есть сильное обезболивающее. Но сказали, что, поскольку у меня нет назначения врача, ничего делать не будут. Но где в субботу вечером я возьму заключение врача?
В домашней аптечке Аркус хранился трамадол (сильнодействующий анальгетик строгой учетности, но не наркотик — прим. «Ленты.ру»). Ей выписывали его из-за больного позвоночника.
«Ленты.ру»). Ей выписывали его из-за больного позвоночника.
— Я просила сделать матери уколы хотя бы моим лекарством, сама я тогда не умела их ставить, — поясняет Любовь. — Однако врачи сказали, что не положено, так как назначения нет. Предложили баралгин. И пообещали, что утром в понедельник пришлют к нам домой врача из поликлиники.
Врач и правда, пришла в понедельник, но только в 16 часов дня. На больную едва взглянула. Поинтересовалась у родных — не хотят ли ее положить в больницу. А потом попросила подписать бумагу с отказом от госпитализации.
Уходя, девушка сообщила, что рецепт на наркотические анальгетики она выписать не может, так как сегодня рабочий день ответственных лиц уже закончился. Но пообещала, что завтра обязательно придет медсестра с лекарствами. Медсестра пришла. Но… с пустыми руками. Она сказала, что, по сведениям «скорой помощи», у родственников лекарства есть, и ее прислали сделать укол имеющимися в наличии препаратами. А за рецептом надо идти в поликлинику к заведующей.
Фото: Валерий Титиевский / РИА Новости
Рецепт родственникам удалось получить в среду во второй половине дня. Сами обезболивающие до пациентки добрались только вечером. Потому что их выдавали всего в нескольких аптеках Санкт-Петербурга, расположенных далеко от дома больной.
— Благодаря моим друзьям мама к тому моменту уже была обезболена, — говорит Любовь Аркус.— Но если бы у меня не было таких возможностей и пришлось бы идти официальным путем — мама все четыре дня, пока «выбивался» рецепт, находилась бы в аду.
Сражение можно и не выиграть
По статистике Минздрава, которая опирается на различные исследования, боль испытывают до 77 процентов пациентов с сердечно-сосудистыми заболеваниями, до 50 процентов с почечной недостаточностью, 43 процента с рассеянным склерозом, 82 процента с болезнью Паркинсона, 89 процентов с ревматоидным артритом, 84 процента с онкологическими заболеваниями. Но если для онкобольных наркотик, снимающий боль, получить еще реально, в случае с другими болезнями добиться этого очень сложно. Родственникам требуется развернуть маленькую войну с медучреждением. Но сражение можно и не выиграть.
Родственникам требуется развернуть маленькую войну с медучреждением. Но сражение можно и не выиграть.
В начале февраля в подмосковной Лобне похоронили 64-летнего Владимира Казаченкова. У него был боковой амиотрофический склероз (БАС). Болезнь в среднем за три-пять лет приводит к параличу большинства мышц, в том числе и дыхательных. Часто пациентов мучает одышка. И это не то же самое, что чувствует любой, пробежавшись вверх-вниз по лестнице. Это обыкновенное удушье. И смотреть на это страшно. Вначале спасает аппарат неинвазивной искусственной вентиляции легких (НИВЛ), а потом перестает помогать и он.
— Муж у меня был под опекой московских врачей фонда помощи людям с БАС «Живи сейчас», — рассказывает вдова Тамара Казаченкова. — Он уже давно пользовался портативным НИВЛ. Но когда одышка усилилась и ничего уже не спасало, паллиативный врач назначила ему морфин и расписала схему приема. Я пошла в свою поликлинику в Лобне за рецептом. Никто не отказывал — ни участковый невропатолог, ни заведующая, все кивали головой. Но они говорили: давайте его госпитализируем в наше паллиативное отделение. И там будем колоть препарат. Но там, как назло, не было свободных мест. Нужно было неделю подождать. А выписать ему морфин на дом никто не захотел. Сказали, что учет этих лекарств очень строгий.
Но они говорили: давайте его госпитализируем в наше паллиативное отделение. И там будем колоть препарат. Но там, как назло, не было свободных мест. Нужно было неделю подождать. А выписать ему морфин на дом никто не захотел. Сказали, что учет этих лекарств очень строгий.
Фото: Анатолий Жданов / «Коммерсантъ»
Страшную неделю, пока умирал муж, Тамара Александровна помнит по минутам. Он до последнего дня был в сознании и мог говорить (при БАС часто пропадает речь).
— До сих пор слышу его крик, — продолжает она. — Он метался по кровати, срывал маску НИВЛ. Думал, что так ему легче будет вдохнуть. Вызываю скорую, прошу морфин. А они говорят — нет у нас. Колют димедрол с анальгином. Никакого результата. Он снова кричит. Всю одежду порвал у себя на груди. Мне кажется, когда казнили через повешение, приговоренным легче было. Смерть сразу наступала. А тут он столько времени мучился. Я себя виноватой чувствую. Хотела даже наркоманов найти, чтобы купить у них этот морфин.
По словам медицинского директора фонда «Живи сейчас», невролога, кандидата медицинских наук Льва Брылева, на Западе в стандарты помощи при БАС всегда входит морфин, который снимает приступ одышки. Но в России врачи стараются не выписывать его пациентам. Боятся ответственности. Одна из причин — некорректный перевод инструкции к препарату. Среди противопоказаний к нему значится одышка. Причем не поясняется, в каких случаях она возникает и при каких дозах.
Но в России врачи стараются не выписывать его пациентам. Боятся ответственности. Одна из причин — некорректный перевод инструкции к препарату. Среди противопоказаний к нему значится одышка. Причем не поясняется, в каких случаях она возникает и при каких дозах.
— Данные обзоров говорят нам, что морфин может применяться при одышке. Насколько я знаю, в европейских вузах это преподается студентам, — говорит Лев Брылев. — У нас об этом мало говорят. Факт, что морфин является самым эффективным препаратом для контроля одышки — новость для многих врачей, в том числе для онкологов, пульмонологов и врачей общей практики. В настоящее время применение морфина в России стремится к нулю, особенно это заметно по сравнению с цифрами в Великобритании и Германии. На сегодняшний день никаких препятствий к назначению морфина при одышке, кроме страха врачей и недостатка у них информации, — нет.
Болеешь — терпи
Ситуация с детским обезболиванием в российских медучреждениях также неутешительная, если не стоит диагноз «онкология».
— Особенно плохо обстоят дела с обезболиванием новорожденных с родовыми травмами в роддомах и детей первого года жизни в больницах в отделениях хирургии, реанимации, — говорит директор по научно-методической работе благотворительного фонда «Детский паллиатив» врач Наталья Савва. — Наркотический препарат для обезболивания даже при сильной боли ребенок с неонкологическим диагнозом получит в самую последнюю очередь. Проблема еще в том, что большинство сильных обезболивающих не разрешены для новорожденных. А иногда — и для старшего детского возраста. Отсутствуют детские дозировки и формы наркотических анальгетиков: капли, сиропы, леденцы. Морфин короткого действия в таблетках («золотой» стандарт обезболивания детей во всем мире) только разрабатывается на Московском эндокринном заводе. Сейчас врачи вынуждены применять то, что есть в наличии, использовать «взрослые» препараты в небольшой дозировке, поэтому их редко и неохотно выписывают.
Фото: Александр Подгорчук / «Коммерсантъ»
У четырехлетней Саши Глаголевой — синдром Эдвардса, неизлечимое генетическое заболевание, которое приводит к набору разных пороков. У Саши неправильно развивается центральная нервная система. Во время обострения у девочки случаются боли неврологического характера, которые не купируются обычными анальгетиками. В последний раз приступ удалось снять только при помощи морфина. Но врачи часто считают, что детям такие лекарства противопоказаны.
У Саши неправильно развивается центральная нервная система. Во время обострения у девочки случаются боли неврологического характера, которые не купируются обычными анальгетиками. В последний раз приступ удалось снять только при помощи морфина. Но врачи часто считают, что детям такие лекарства противопоказаны.
— Когда у ребенка в очередной раз начались боли, Саше традиционно дали дексаметазон (стероидный препарат) и пытались снять боль при помощи обычных анальгетиков, — рассказывает отец девочки, Евгений Глаголев. — Когда я по рекомендации специалистов стал требовать морфин, мне сказали, что я сумасшедший. Что морфин — это финиш. Ребенок станет зависимым от лекарства и быстро умрет от него. Морфина мне удалось добиться только через трое суток. Но нас все равно пугали, что после увидим все страшное. Наркоманкой Саша не стала. Но последствия мы действительно расхлебываем. Из-за того что так долго не снимался болевой синдром, произошел регресс состояния, начались приступы эпилепсии.
Материалы по теме:
Сейчас Евгений Глаголев возглавляет Ассоциацию профессиональных участников хосписной помощи, которая содействует решению проблем в области паллиативной медицинской помощи в нашей стране. Ассоциация совместно с фондом помощи хосписам «Вера» создала «горячую линию» по вопросам оказания паллиативной помощи 8-800-700-84-36, где консультируют больных, родственников и специалистов. Жалобы на отсутствие обезболивания поступают чуть ли не каждый день. По мнению Глаголева, главная проблема здесь — не юридическая. В последнее время государство значительно упростило процедуру назначения опиоидных анальгетиков, в том числе отменив врачебную комиссию, что раньше сильно затягивало процесс.
Ассоциация совместно с фондом помощи хосписам «Вера» создала «горячую линию» по вопросам оказания паллиативной помощи 8-800-700-84-36, где консультируют больных, родственников и специалистов. Жалобы на отсутствие обезболивания поступают чуть ли не каждый день. По мнению Глаголева, главная проблема здесь — не юридическая. В последнее время государство значительно упростило процедуру назначения опиоидных анальгетиков, в том числе отменив врачебную комиссию, что раньше сильно затягивало процесс.
— Все дело в ментальности, — говорит Глаголев. — Мы вышли из СССР, где обезболивания не было. Наверное, многие помнят, как в советское время лечили зубы без анестезии? Зато мало кто знает, что целый ряд операций тоже делали без нее. И это считалось нормальным. Поэтому у нас и врачи говорят, что если состояние тяжелое, то боль — это естественное состояние, которое необходимо терпеть. Но боль терпеть нельзя ни при каких обстоятельствах.
Врач Наталья Савва согласна, что этика и практика отношения медперсонала к боли в России только формируется:
— В медицинских вузах обезболиванию уделяется недостаточно внимания, практикующие врачи не владеют всеми необходимыми знаниями и опытом, плохо осведомлены об изменениях в нормативной базе. А между тем спрос на обезболивание будет только расти за счет повышения информированности людей, изменения сознания и стремления к повышению качества жизни.
А между тем спрос на обезболивание будет только расти за счет повышения информированности людей, изменения сознания и стремления к повышению качества жизни.
Фото: Fabrizio Bensch / Reuters
***
Проблемам обезболивания было посвящено последнее заседание Совета при правительстве РФ по вопросам попечительства в социальной сфере. Специально для участников совещания фонд помощи хосписам «Вера» провел опрос среди врачей и пациентов о доступности наркотических анальгетиков. В нем приняли участие 118 докторов и 247 больных из разных регионов. Больше трети докторов признались, что боятся угодить в тюрьму из-за назначения обезболивающих наркотиков. Почти треть врачей не уверены в том, что назначение наркотических анальгетиков оправдано, а более 15 процентов заявили, что не знают, как помогать при болевом синдроме. Почти все жаловались на бюрократию — чрезмерное количество бумаг, которые нужно заполнить при выписке рецепта на наркотики.
В свою очередь больше половины пациентов, принявших участие в опросе, заявили, что назначенное им обезболивание не помогает. Большинству из них врачи не верили или «советовали потерпеть».
Большинству из них врачи не верили или «советовали потерпеть».
По результатам работы совета вице-премьер российского правительства Ольга Голодец поручила Минздраву с 1 января 2018 года запустить регистр больных, нуждающихся в наркотических анальгетиках. А также разработать специальную компьютерную программу-шпаргалку, которая будет помогать докторам диагностировать болевой синдром и назначать терапию при тех или иных симптомах. Это позволит сделать процедуру назначения прозрачной. Также Минздраву, МВД и Минюсту в очередной раз дано поручение проработать вопрос о декриминализации статьи о незаконном обороте наркотических средств, если речь идет об ошибке врача при выписке рецепта.
Боль в спине: обзор обезболивающих препаратов
В этом году лето ждали, пожалуй, как никогда, чтобы забыть о дистанционном обучении и разъехаться по дачам. Но, если домашняя самоизоляция нас несколько ограничивала в движении, то предоставленная свобода, загородный отдых, поездки и возможности для активного отдыха могут стать причинами для травм и болей в спине.
В статье рассмотрим причины болей в спине, причинах и симптомах, как её устранить и какими средствами воспользоваться.
Боль в спине
Позвоночник — важнейшая часть нашего тела, на котором, буквально, держится жизнь. Внутри него и от него проходят сотни нервных волокон, которые связаны с внутренними органами, мышцами, связками и головным мозгом. При “естественном износе” в совокупности с нагрузками и травмами эта “деталь” рано или поздно начинает давать сбои в работе: заклинило шею, прострелила поясница, онемели лопатки, истирание межпозвоночных дисков, протрузии, грыжи, защемления, остеохондроз.
Больная спина лишает нормальной подвижности, сковывает движения, причиняет дискомфорт и даже страдания. В этом случае важно быстро оказать помощь и принять меры для устранения неприятных симптомов.
Как снять боль в спине
Расскажем о наиболее часто встречающихся в практике причинах и видах боли в спине, а также о методах снятия болевого синдрома.
Истирание межпозвоночного диска
Или истончение межпозвоночных дисков — хрящей, которые действуют как прокладка между костями позвоночника и амортизатор. Истирание может иметь как естественное течение, то есть усугубляться с возрастом, а может быть следствием заболеваний и патологий:
- избыточная масса тела
- сидячая работа и малоподвижный образ жизни
- чрезмерная и неравномерная нагрузка на позвоночный столб
- частые воспаления мышц возле позвоночного столба
- недостаток жидкости в организме, неправильное питание, вследствие чего организм недополучает достаточное количество витаминов и минералов
- нарушения осанки
- разрешительные процессы в суставах нижних конечностей
- косолапость, плоскостопие, полая стопы и другие виды нарушения постановку ноги при ходьбе и занятиях спортом
Истирание межпозвоночного диска — частый спутник и одна из причин остеохондроза. Характер болей может быть очень разнообразным: тупые, ноющие боли, возникающие в результате сдавливания нервных окончаний, отходящих от спинномозговых нервов. Иногда появляется желание, в буквальном смысле слова, встряхнуть позвоночник, как белье после стирки, потянуться, расправиться, чтобы не испытывать тянущего ощущения, давления, покалывания в местах патологии.
Характер болей может быть очень разнообразным: тупые, ноющие боли, возникающие в результате сдавливания нервных окончаний, отходящих от спинномозговых нервов. Иногда появляется желание, в буквальном смысле слова, встряхнуть позвоночник, как белье после стирки, потянуться, расправиться, чтобы не испытывать тянущего ощущения, давления, покалывания в местах патологии.
Лечением в этом случае должен заниматься только специалист, но для облегчения неприятных ощущений подойдет систематическое использование массажных ковриков и аппликаторов (аппликатор Кузнецова), массажных роллеров и валиков, лекарственные средства:
Остеохондроз
Начало остеохондроза протекает незаметно. Деформация, истирание и обезвоживание межпозвоночного диска провоцирует появление микротрещин и потерю эластичности. Все, что может ощущать человек на начальном этапе — дискомфорт между лопаток и в шее при длительной неподвижности, желание потянуться, прострелы при интенсивных нагрузках, резких движениях.
Часто эти боли можно принять за сердечный приступ или боли в сердце. Главные отличия сердечной боли от невралгии:
при невралгии происходит резкое защемление грудины с невозможностью сделать вдох, покашлять, повороты и любые движения тела становятся болезненными. Боль невралгического характера нарастает при пальпации в районе ее распространения. Зона локации невралгии утрачивает чувствительность
В таких ситуациях облегчить состояние могут:
- Найз гель
- Кетонал гель
- Фастум гель
- Нурофен Экспресс гель
Протрузия
Это осложненная стадия остеохондроза, при котором происходит выпирание контура диска за пределы физиологических границ при сохранении целостности фиброзной оболочки. Протрузия — это ещё обратимое состояние. Если расслабить мышцы поясницы, она за несколько часов исчезает. Для этих целей подойдет мануальная терапия, всё те же массажные коврики и аппликаторы для спины, массажные вакуумные банки. Правда банками дозволительно массировать только мышцы вдоль позвоночника без захвата самого позвоночника. Быстро расслабить мышцы можно горячим 10-минутным душем.
Правда банками дозволительно массировать только мышцы вдоль позвоночника без захвата самого позвоночника. Быстро расслабить мышцы можно горячим 10-минутным душем.
Чаще боль локализуется в области шейного отдела и поясницы. Объясняется это тем, что в шее и в поясничном отделе позвоночника проходит наибольшее количество нервных окончаний и две крупные артерии. Из-за чего могут мучить частые головные боли (характерные в принципе для любых патологий, связанных с позвоночником) и головокружения (из-за недостаточности кровообращения и кислорода в головном мозге).
Поэтому для облечения именно “позвоночных” головных болей подойдут: таблетки баралгин, найз, ибупрофен, миг, новиган, пенталгин. А также:
- Тералив 275
- Налгезин
- Кетонал
- Кетонал дуо
- Нурофен
- Артрозан
- Аэртал
- Дексалгин
- Дексонал
- Диклофенак-Акрихин
- Нимесил
- Мелоксикам-Акрихин
Протрузия — серьезный звоночек, который важно вовремя услышать, потому что следующей необратимой стадией становится межпозвоночная грыжа.
Грыжа позвоночника
В зависимости от тяжести течения заболевания, может потребоваться как наблюдение и терапевтическое лечение, так и хирургическое вмешательство. Однако, чтобы не довести дело до ножа, лучшее, что можно делать — максимально сдерживать патологию и добиться устойчивой ремиссии.
Стоит помнить о том, что грыжа позвоночника не принадлежит к возрасту и затронуть может человека даже в юном возрасте. Провоцирующие факторы разрушения и дегенерации межпозвоночного диска и, как следствие, грыжи до конца не ясны и не изучены. Среди многочисленных причин существенное и главенствующее значение имеют генетический и наследственный факторы. Остальное в руках самого человека. Но даже при неблагоприятном генетическом прогнозе, грыжа — не приговор.
Болевой синдром при грыже — настоящее страдание для тех, кому не посчастливилось заиметь этот диагноз. Часто проявляется внезапно, очень ярко и резко, с парализацией движения, острая, кинжальная, с трудом переносимая. Одними ковриками и физкультурой тут не обойтись.
Одними ковриками и физкультурой тут не обойтись.
Экстренно снять боль при грыже позвоночника можно
При сильнейших болях, когда человек становится практически обездвижен, следует делать внутримышечные инъекции, используя:
- раствор кетонал
- вольтарен раствор
- раствор кетанов
-
диклофенак раствор
- артрозан
- мовалис раствор
Чаще всего лекарства рецептурные и перед применением важно либо проконсультироваться со специалистом, либо обратиться в неотложную службу.
Другие причины болей в спине
Так или иначе, деструктивные изменения позвоночника имеют одно общее начало — остеохондроз, который позже развивается в фасеточный синдром, радикулит, люмбаго и другие заболевания.
Фасеточный синдром
По-другому — артроз позвоночных костей и суставов. При котором происходят дегенеративные изменения в костной ткани, характерные для любого другого вида артрозов. Причины возникновения артроза позвоночника распространенные: спондилит — разрушение тканей позвоночника, имеющее воспалительный и инфекционный характер, ожирение и нарушение обмена веществ в организме; артрит по ревматоидному типу; воспалительные процессы в тканях и суставах, травмы.
Причины возникновения артроза позвоночника распространенные: спондилит — разрушение тканей позвоночника, имеющее воспалительный и инфекционный характер, ожирение и нарушение обмена веществ в организме; артрит по ревматоидному типу; воспалительные процессы в тканях и суставах, травмы.
Спутником фасеточного синдрома — постоянное воспаление в зоне локации заболевания. Но воспаление может постепенно распространяться и на близлежащие ткани. Поэтому важно точно диагностировать патологию и начать своевременную терапию.
Остеофиты
Это патологические наросты на костной ткани. Разрастается костная ткань по краю кости, при этом процесс этот может затрагивать не только позвоночник. Остеофиты на костях стопы, к примеру, имеют второе название — пяточная шпора.
Разрастаясь со временем остеофиты лишают подвижности и вызывают болевые ощущения, потому что растут в форме характерного шипа.
Причиной появления остеофитов могут становиться различные нарушения в обмене веществ. Костные разрастания часто возникают вследствие больших нагрузок на сустав, что приводит к разрушению хрящевой ткани. Также причиной может стать прямая травма сустава или позвоночника.
Костные разрастания часто возникают вследствие больших нагрузок на сустав, что приводит к разрушению хрящевой ткани. Также причиной может стать прямая травма сустава или позвоночника.
На сегодняшний день остеофиты удаляются только хирургическим путём. Местнодействующие средства и инъекции способны облегчить состояние лишь на время.
Воспаление, миозит
Миалгия — патология мышечного и сухожильного характера. Любое воспаление, миалгия — это не самостоятельные заболевания, а всегда являются следствием.
При лечении миалгии стараются комбинировать симптоматический и этиологический подход. Проще всего справиться с миалгией с помощью полноценного отдыха, анальгетиков и расслабляющих процедур, которые приносят быстрое облегчение. Воспалительный процесс и острые боли купируются нестероидными противовоспалительными средствами: найз, кетонал, нурофен. При инфекционном происхождении миалгии назначают антивирусные или антибактериальные препараты и обильное питье для быстрого выведения микробных токсинов из организма.
После устранения болевого синдрома переходят к физиотерапевтическим процедурам, которые активизируют местный обмен веществ и ускоряют регенерацию. В число рекомендуемых методик входят: микротоки; ИК-терапия; магнитотерапия с помощью аппарата Алмаг; лечебный массаж.
Аппарат Алмаг из этого списка является наиболее доступным средством для домашней физиотерапии.
Подробнее про аппарат Алмаг и Алмаг Плюс здесь…
Радикулит и люмбаго
Радикулит — механическое защемление одного или нескольких спинномозговых нервных корешков, которое возникает вследствие происходящих в позвоночнике и опорно-двигательном аппарате патологических процессов. К таким патологиям относится, кроме остеохондроза, сколиоз, кифоз, лордоз (виды искривлений).
- Иногда развитие радикулита провоцируют грипп, туберкулез, ревматизм, сифилис, цереброспинальный менингит, клещевой энцефалит, опухоли. Но подобные первопричины требуют врачебного наблюдения.
-
Лечение радикулита в домашних условиях подразумевает применение местно сухого тепла или холода (при экстренной первой помощи). В качестве местно тепла — подходит предложение местнораздражающих и местноразогревающих мазей: салвисар, финалгон
- Обезболиванию может также способствовать фиксация нижней половины туловища (с помощью плотной круговой повязки или поясничного бандажа). Варианты фиксирующих поясов: фиксатор пояснично-крестцовый ORTO, фиксатор поясничный
В период острой боли обязательно подключение медикаментозных препаратов — таких, например, как Диклофенак-Акрихин, Кетонал дуо, Дексонал, Нимесил.
- А также в лечении радикулита важен щадящий малоподвижный режим, но не более 3-5 дней.
-
Мануальная терапия, лечебная гимнастика и физиотерапия, специальные тренажеры и массажеры для домашнего использования обязательно подключаются только по мере снижения болевых симптомов, не в острый период течения заболевания.

Люмбаго
Часто люмбаго путают с радикулитом из-за очень похожих симптомов — появляется боль, внезапная, острая, пульсирующая, которая локализуется в поясничном отделе позвоночника. Больной «застывает» в той позе, в которой его настиг приступ, и принимает вынужденное полусогнутое положение. Сильный болевой синдром может продолжаться от нескольких минут до нескольких часов. Характерная причина возникновения острых прострелов в поясничной части спины (люмбаго) — физические нагрузки, как следствие, смещение позвонков и межпозвонковых дисков. А также, перегрев поясницы или переохлаждение. Одной из причин рецидивирующих прострелов может быть межпозвоночная грыжа в неоперабельной стадии, которая сдавливает нервные корешки.
Профилактика болей в спине
Сложно назвать профилактику заболеваний спины профилактикой. Потому что это, в идеале, — это образ жизни, который по умолчанию подразумевает уход за собой во всех смыслах: физкультура, питание, ортопедические стельки и корректоры стопы, ежегодные курсы витаминов и массажа и полный антистресс режим.
Будьте здоровы!
Обезболивание в онкологии (вопросы и ответы)
© ГБУЗ «ООКОД», П.Н. Филатов, 2016
Информация, приведенная в брошюре, носит исключительно просветительский и ознакомительный характер и не может рассматриваться как консультация специалиста по данному вопросу. Выбор тактики лечения необходимо обсудить с лечащим врачом. Самостоятельно применяя те или иные виды лекарственного лечения, Вы принимаете на себя всю полноту ответственности за наступившие последствия
В.: Всегда ли опухолевый процесс сопровождается болью?
О.: Опухолевый процесс может длительно протекать бессимптомно даже при наличии опухоли больших размеров. Для возникновения боли болезнь должна прямо или косвенно вызвать раздражение болевых рецепторов и/или повреждение структур нервной системы.
В.: Что становится причиной развития боли при онкологических заболеваниях?
О.: Наряду с самой опухолью и ее осложнениями причинами боли могут стать выполняемые лечебные процедуры. Необходимые обширные операции, лучевая терапия, химиотерапия с применением некоторых препаратов также способны формировать довольно стойкий болевой синдром. Поэтому соответствующее обезболивание может понадобиться пациентам и после радикального лечения.
Необходимые обширные операции, лучевая терапия, химиотерапия с применением некоторых препаратов также способны формировать довольно стойкий болевой синдром. Поэтому соответствующее обезболивание может понадобиться пациентам и после радикального лечения.
В.: Какие особенности имеет болевой синдром при онкологических заболеваниях?
О.:В обычной жизни люди привыкли иметь дело с острой болью, которая возникает на фоне воспаления или травмы. Такая боль постепенно стихает и исчезает вместе с вызвавшей ее причиной.
При онкологическом процессе причина боли сохраняется длительное время, поэтому формируется так называемый хронический болевой синдром. Он отличается от острого не только продолжительностью, но и физиологическими механизмами, лежащими в его основе. Поэтому хроническую боль часто выделяют в самостоятельное заболевание, а ее лечение подчиняется принципам, отличным от таковых при острой боли.
В.: В каких случаях следует проводить лечение боли?
О. : Наличие боли любой интенсивности является прямым показанием к началу проведения противоболевой терапии. Попытка пациента «перетерпеть» или «оттянуть до последнего» применение обезболивающих средств приводит к бессмысленным страданиям и формированию устойчивой формы болевого синдрома (рефрактерного), который впоследствии купируется лишь при применении сильнодействующих препаратов.
: Наличие боли любой интенсивности является прямым показанием к началу проведения противоболевой терапии. Попытка пациента «перетерпеть» или «оттянуть до последнего» применение обезболивающих средств приводит к бессмысленным страданиям и формированию устойчивой формы болевого синдрома (рефрактерного), который впоследствии купируется лишь при применении сильнодействующих препаратов.
В.: Какие существуют методы обезболивания?
О.: Применение лекарственных препаратов – анальгетиков – основной метод обезболивания. Его достоинствами являются высокие эффективность и безопасность, простота применения и широкая доступность. В редких случаях может потребоваться выполнение специальной хирургической операции или лучевой терапии.
В.: Насколько эффективно лекарственное лечение боли?
О.: Правильно подобранная комбинация препаратов позволяет достичь хорошего и удовлетворительного обезболивания у подавляющего большинства пациентов (90% и более).
В. : К кому обратиться для назначения противоболевой терапии?
: К кому обратиться для назначения противоболевой терапии?
О.: В первую очередь необходимо обратиться за помощью к своему участковому терапевту или врачу общей практики. Эти специалисты наделены всеми необходимыми полномочиями проведения противоболевой терапии. При необходимости могут потребоваться консультации других специалистов (невролога, хирурга) для назначения оптимальной схемы лечения.
Узким специалистом по вопросам противоболевой терапии является врач паллиатолог.
В.: Может ли пациент сам (или по советам окружающих) подобрать себе схему лечения боли?
О.: Вопреки кажущейся простоте, эффективное лечение боли имеет множество аспектов. Необходимо учитывать соотношение эффективности и безопасности. Для этого требуются глубокие знания в области медицины. Также следует помнить, что лечение каждого пациента индивидуально, и комбинация препаратов, показавшая эффективность у одного человека, может быть совершенно бесполезной у другого. А прием препаратов без учета противопоказаний может нанести дополнительный вред здоровью.
В.: Как пациент может помочь врачу сделать обезболивающую терапию более эффективной?
О.: Пациент должен быть не только полноправным, но и активным участником процесса лечения. Выбор схемы лечения определяется характеристиками боли (интенсивность, локализация, время возникновения и т.д.). Поэтому при общении с врачом дайте подробное описание собственных ощущений, укажите факторы, провоцирующие усиление боли (прием пищи, движения и пр.). Расскажите, какими обезболивающими средствами вы пользовались, какова была их эффективность и побочные эффекты. Обязательно сообщите об известной Вам лекарственной аллергии и других формах непереносимости препаратов. Проконсультируйтесь о развитии возможных побочных эффектов, а также способах их профилактики и коррекции.
Во многом помогает ведение дневника, в котором отражается прием препаратов, эпизоды возникновения боли и проявленные побочные эффекты.
В.: Что делать, если назначенная схема противоболевой терапии не приносит достаточного облегчения?
О. : В первую очередь, проверьте правильность выполнения врачебных рекомендаций, т.е. соблюдение дозировки и режима введения. Если Вы все делаете верно, но нет достаточного облегчения боли, обратитесь к врачу за повторной консультацией. Необходимо знать, что для окончательного подбора оптимальной схемы лечения может потребоваться некоторое время.
: В первую очередь, проверьте правильность выполнения врачебных рекомендаций, т.е. соблюдение дозировки и режима введения. Если Вы все делаете верно, но нет достаточного облегчения боли, обратитесь к врачу за повторной консультацией. Необходимо знать, что для окончательного подбора оптимальной схемы лечения может потребоваться некоторое время.
В.: Как поступить, если назначенная схема лечения снимает боль, но побочные эффекты вызывают выраженный дискомфорт?
О.: Наличие тех или иных побочных эффектов сопровождает применение большинства лекарственных препаратов. Анальгетики не являются исключением. При развитии значимых побочных эффектов, появлении новых или усилении известных, следует как можно скорее получить консультацию врача. В зависимости от ситуации может потребоваться изменение схемы лечения.
В.: Наступило время приема очередной дозы обезболивающих, но нет ощущения боли. Могу ли я пропустить прием препаратов?
О.: Описанная ситуация является примером верно подобранной противоболевой терапии, а не поводом для пропуска приема препарата. Цель лечения – предупредить развитие боли. Поэтому интервал между приемами лекарств намеренно делается короче длительности действия разовой дозы. Это отражено в одном из основных принципов лечения хронической боли «прием препаратов по часам, а не по требованию». Т.е. очередную дозу необходимо принять по графику, поскольку промедление оборачивается возобновлением боли.
Цель лечения – предупредить развитие боли. Поэтому интервал между приемами лекарств намеренно делается короче длительности действия разовой дозы. Это отражено в одном из основных принципов лечения хронической боли «прием препаратов по часам, а не по требованию». Т.е. очередную дозу необходимо принять по графику, поскольку промедление оборачивается возобновлением боли.
В.: Какая форма введения препаратов является оптимальной?
О.: При лечении хронической боли следует отдавать предпочтение неинъекционным (неивазивным) формам введения: таблетки, капсулы, пластыри, свечи. По степени обезболивания они равны инъекциям, но имеют ряд преимуществ. Пациент избавлен от необходимости многочисленных болезненных процедур. Принятие обезболивающего происходит самостоятельно без помощи окружающих.
Применение инъекционных форм оправдано в трех ситуациях: противопоказания к другим способам введения, купирование прорывной боли и первоначальный подбор дозы препарата. В остальных случаях инъекции следует избегать.
В.: Насколько безопасно лечение опиоидными анальгетиками?
О.: Нередко выраженная боль требует назначение опиоидных анальгетиков. Это встречает сопротивление со стороны пациента (и его близких) в связи с опасением развития наркотической зависимости.
Во-первых, важно знать, что понятия «опиоидный анальгетик» и «наркотический анальгетик» не являются полными синонимами. Не все опиоидные анальгетики относятся к группе наркотических. Например, трамадол, является опиоидным,
но НЕнаркотическим анальгетиком.
Во-вторых, адекватное применение современных наркотических опиоидов в медицинских целях сводит риск развития зависимости к минимуму.
Реальное облегчение тягостных страданий во много раз превышает риски применения данных препаратов.
В.: Что такое привыкание к препарату?
О.: Привыкание (или толерантность) к препарату – постепенное снижение обезболивающего эффекта принятой дозы. Это явление совершенно естественное, хотя нередко его ошибочно считают признаком прогрессирования заболевания или развитием зависимости. Однако это принципиально разные явления.
Однако это принципиально разные явления.
Толерантность относится к ожидаемым явлениям противоболевой терапии. Заранее обсудите со своим лечащим врачом план действий в подобной ситуации.
В.: Что такое «прорывная боль»?
О.: Прорывной болью считается внезапное усиление болевых ощущений на фоне адекватно подобранной противоболевой терапии. При этом редко удается проследить связь с каким-либо провоцирующим фактором.
Прорывная боль представляет собой еще одно явление, которое целесообразно обсудить с врачом заранее, а именно, Ваши действия при ее возникновении.
В большинстве случаев возможно принятие разовой дозы анальгетика вне графика. При этом следует остерегаться превышения максимальной суточной дозы препарата.
Свяжитесь с Вашим лечащим врачом для получения подробных рекомендаций о купировании прорывной боли.
В.: Куда можно обратиться, если возникли затруднения с назначением и проведением противоболевой терапии?
О. : В зависимости от характера проблемы можно использовать следующие возможности:
: В зависимости от характера проблемы можно использовать следующие возможности:
- ГБУЗ «Оренбургский областной клинический онкологический диспансер»
- Получите консультацию врача-паллиатолога амбулаторно (по направлению врача поликлиники по месту жительства)
- Посетите тематическое занятие «Школы пациента»
Телефон регистратуры (3532) 33-23-93
- ГАУЗ «ГКБ им. Н.И. Пирогова»
Отделение паллиативной медицинской помощи
подбор обезболивающей терапии в условиях стационара (по направлению врача поликлиники по месту жительства)
Телефон отделения (3532) 75-77-17
- Горячая линия министерства здравоохранения Оренбургской области
8-800-200-56-03
ГБУЗ
Обезболивающие: MedlinePlus
Также называются: Анальгетики, Обезболивающие, Обезболивающие
На этой странице
Основы
- Резюме
- Начните здесь
- Диагностика и тесты
Узнать больше
- Связанные вопросы
- Особенности
Смотрите, играйте и учитесь
- Ссылки недоступны
Исследования
- Клинические испытания
- Журнальная статья
Ресурсы
- Найти эксперта
Для вас
- Дети
- Раздаточные материалы для пациентов
Обезболивающие – это лекарства, которые уменьшают или облегчают головную боль, боль в мышцах, артрит или другие боли. Существует множество различных обезболивающих, и каждое из них имеет свои преимущества и риски. Некоторые виды боли лучше реагируют на одни лекарства, чем на другие. У каждого человека также может быть немного разная реакция на обезболивающее.
Существует множество различных обезболивающих, и каждое из них имеет свои преимущества и риски. Некоторые виды боли лучше реагируют на одни лекарства, чем на другие. У каждого человека также может быть немного разная реакция на обезболивающее.
Лекарства, отпускаемые без рецепта (OTC), хорошо снимают многие виды боли. Существует два основных типа безрецептурных обезболивающих: ацетаминофен (тайленол) и нестероидные противовоспалительные препараты (НПВП). Аспирин, напроксен (Алив) и ибупрофен (Адвил, Мотрин) являются примерами безрецептурных НПВП.
Если лекарства, отпускаемые без рецепта, не облегчают вашу боль, ваш врач может прописать что-то более сильное. Многие НПВП также доступны в более высоких дозах, отпускаемых по рецепту. Наиболее сильными обезболивающими являются опиоиды. Они очень эффективны, но иногда могут иметь серьезные побочные эффекты. Также существует риск зависимости. Из-за рисков использовать их следует только под наблюдением врача.
Есть много вещей, которые вы можете сделать, чтобы облегчить боль. Обезболивающие — это лишь часть плана лечения боли.
Обезболивающие — это лишь часть плана лечения боли.
- Лекарства от хронической боли (Американская академия семейных врачей) Также на Испанский
- Обезболивающие средства: понимание ваших безрецептурных вариантов (Американская академия семейных врачей) Также на Испанский
- Не удваивайте прием ацетаминофена (Управление по контролю за продуктами и лекарствами) Также на Испанский
- Обеспечение безопасности почек: разумный выбор лекарств (Национальный институт диабета, болезней органов пищеварения и почек)
- Контроль боли после операции: обезболивающие (Американская академия семейных врачей) Также на Испанский
- Лекарства от хронической боли (Американская академия семейных врачей) Также на Испанский
- Хроническая боль: решения о лекарствах (Фонд Мэйо для медицинского образования и исследований)
- Уколы кортизона (Фонд Мэйо для медицинского образования и исследований) Также на Испанский
- Блокада нервов (Американский колледж радиологии; Радиологическое общество Северной Америки) Также на Испанский
- НПВП (нестероидные противовоспалительные препараты) (Американский колледж ревматологии) Также на Испанский
- Рецептурные нестероидные противовоспалительные препараты (Американская академия семейных врачей) Также на Испанский
- Безопасное использование, хранение и утилизация опиоидных препаратов (Американская академия семейных врачей) Также на Испанский
- Поддержка людей, больных раком: контроль боли при раке (Национальный институт рака) — PDF
-
ClinicalTrials.
 gov: Анальгетики
(Национальные институты здоровья)
gov: Анальгетики
(Национальные институты здоровья)
- ClinicalTrials.gov: наркотики (Национальные институты здоровья)
-
Статья: Влияние непрерывной инфузии нефопама внутривенно на послеоперационное потребление опиоидов.
 ..
..
- Статья: Реестр дел Консорциума исследователей токсикологии — годовой отчет за 2021 год.
-
Статья: Схема назначения кодеина и альтернативных лекарств детям в Европе.
- Обезболивающие – посмотреть другие статьи
- Управление по контролю за продуктами и лекарствами
- Случайное воздействие пластырей с фентанилом продолжает быть смертельным для детей (Управление по контролю за продуктами и лекарствами) Также на Испанский
- Ацетаминофен и дети: почему важна доза (Фонд Мэйо для медицинского образования и исследований) Также на Испанский
- Кодеин и трамадол могут вызывать проблемы с дыханием у детей (Управление по контролю за продуктами и лекарствами) Также на Испанский
Как и когда принимать трамадол
Дозировка и сила действия
Трамадол выпускается в следующих формах:
- стандартные таблетки – содержат 50 мг трамадола
- таблетки с замедленным высвобождением – содержат 50 мг, 75 мг, 100 мг, 150 мг, 200 мг, 300 мг или 400 мг трамадола
- стандартные капсулы содержат 0 мг трамадола
- капсулы с медленным высвобождением – содержат 50 мг, 100 мг, 150 мг или 200 мг трамадола
- капли для проглатывания – содержат 100 мг трамадола в 1 мл жидкости
- растворимые таблетки – содержат 50 мг трамадола
- таблетки, которые растворяются в рот (растворимые во рту) – содержат 50 мг трамадола
- инъекция (обычно делается в больнице)
Трамадол в каплях, инъекциях и некоторых таблетках и капсулах начинает действовать через 30–60 минут. Они используются для боли, которая, как ожидается, будет продолжаться в течение короткого времени. Вам могут порекомендовать принимать этот тип трамадола только в том случае, если он вам нужен от боли, которая может приходить и уходить.
Они используются для боли, которая, как ожидается, будет продолжаться в течение короткого времени. Вам могут порекомендовать принимать этот тип трамадола только в том случае, если он вам нужен от боли, которая может приходить и уходить.
Дозировки варьируются от человека к человеку. Ваш врач подберет для вас правильную дозу в зависимости от того, насколько вы чувствительны к боли, насколько сильна ваша боль, как вы реагировали на предыдущие болеутоляющие средства и есть ли у вас какие-либо побочные эффекты.
Возможно, вам придется изменить дозу несколько раз, чтобы подобрать наиболее подходящую для вас. Как правило, вам будет назначена самая низкая доза, которая облегчает вашу боль.
Как принимать
Как принимать стандартные таблетки и капсулы
Проглатывайте каждую таблетку или капсулу целиком, запивая стаканом воды.
Как принимать капли
Смешайте капли со стаканом воды и выпейте все содержимое стакана.
Как принимать растворимые таблетки
Растворите каждую таблетку в глотке воды (больше, чем полный рот или глоток) и выпейте
Как принимать таблетки, которые растворяются во рту
Убедитесь, что ваши руки сухие, прежде чем браться за планшет. Вытащите таблетку из упаковки и положите на язык. Рассосать таблетку, не разжевывать. После того, как он растает, проглотите или выпейте воды. Вы также можете растворить таблетку в стакане воды, если хотите.
Как принимать таблетки и капсулы пролонгированного действия
Важно проглатывать таблетки и капсулы пролонгированного действия трамадола целиком, запивая водой.
Таблетки и капсулы с медленным высвобождением высвобождают лекарство в организме в течение 12 или 24 часов. Этот тип трамадола требует больше времени, чтобы начать действовать, но длится дольше. Он используется для длительной боли.
Он используется для длительной боли.
Важный: Важный
Не ломайте, не раздавливайте, не жуйте и не рассасывайте таблетки и капсулы с медленным высвобождением. Если вы это сделаете, система медленного высвобождения не будет работать, и вся доза может попасть в ваш организм за один раз. Это может привести к передозировке, что может быть опасно.
Когда принимать трамадол
Когда принимать, зависит от типа прописанного вам трамадола:
- стандартные таблетки и капсулы – обычно 3–4 раза в день
- капель – обычно от 3 до 4 раз в день
- таблетки и капсулы с медленным высвобождением – обычно один или два раза в день
принимайте трамадол реже.
Вы можете принимать трамадол в любое время суток, но старайтесь принимать его каждый день в одно и то же время и равномерно распределяйте дозы. Например, если вы принимаете трамадол два раза в день и принимаете первую дозу в 8 утра, примите вторую дозу в 8 вечера.
Как долго принимать
В зависимости от того, почему вы принимаете трамадол, вам может понадобиться принимать его только в течение короткого времени. Например, если вы чувствуете боль после травмы или операции, вам может потребоваться принимать трамадол в течение нескольких дней или максимум недель.
Возможно, вам придется принимать его дольше, если у вас хроническое заболевание.
Поговорите со своим врачом, если вы не уверены, как долго вам нужно принимать трамадол.
Если вы забыли принять его
Это будет зависеть от того, какой тип трамадола вы принимаете.
Если вы забыли принять дозу, проверьте информацию внутри упаковки или обратитесь к своему фармацевту или врачу за советом о том, что делать.
Никогда не принимайте 2 дозы одновременно, чтобы компенсировать забытую.
Если вы часто забываете о дозах, может помочь установка будильника, который напомнит вам. Вы также можете обратиться к своему фармацевту за советом о других способах, которые помогут вам не забывать принимать лекарство.
Прекращение приема трамадола
Если вам необходимо принимать трамадол в течение длительного времени, ваше тело может к нему привыкнуть.
Обычно это не проблема, но у вас могут возникнуть неприятные симптомы отмены, если вы резко прекратите прием.
Если вы хотите прекратить прием трамадола, сначала поговорите со своим врачом. Ваша доза обычно будет уменьшаться постепенно, чтобы у вас не было синдрома отмены.
Трамадол может вызвать неприятные симптомы отмены, если вы внезапно откажетесь от него, например:
- чувство возбуждения
- чувство беспокойства
- дрожь
- потливость
Важный: Важный
Если вы принимаете трамадол более нескольких недель, не прекращайте его прием, не посоветовавшись сначала с врачом.
Если вы приняли слишком много
Важно не принимать больше, чем предписанная доза, даже если вы считаете, что этого недостаточно для облегчения боли. Если вы считаете, что вам нужна другая доза, сначала поговорите со своим врачом.
Слишком много трамадола может быть опасным.
Если вы приняли слишком много, вы можете почувствовать сильную сонливость, тошноту или головокружение. Вам также может быть трудно дышать. В серьезных случаях вы можете потерять сознание и вам может потребоваться неотложная помощь в больнице.
Вам также может быть трудно дышать. В серьезных случаях вы можете потерять сознание и вам может потребоваться неотложная помощь в больнице.
Количество трамадола, которое может привести к передозировке, у всех разное.
Если вы приняли 1 дополнительную дозу, проверьте информацию на упаковке лекарства или обратитесь за советом к своему фармацевту или врачу. Как правило, вы вряд ли получите какие-либо симптомы от 1 дополнительной дозы, и вы можете принять следующую дозу, как обычно.
Срочный совет: Срочный совет: позвоните по номеру 111 для получения совета сейчас, если:
- вы приняли 2 или более дополнительных доз трамадола
Посетите сайт 111.nhs.uk или позвоните по номеру 111
Если вам нужно доехать до скорой помощи, не садитесь за руль. Попросите кого-нибудь отвезти вас или вызовите скорую помощь.
Попросите кого-нибудь отвезти вас или вызовите скорую помощь.
Возьмите с собой упаковку трамадола или листок-вкладыш, а также оставшееся лекарство.
Сильный эффект плацебо препятствует испытаниям болеутоляющих
Потенциальные обезболивающие изо всех сил пытаются доказать свою эффективность из-за растущего эффекта плацебо, наблюдаемого в испытаниях в США.
Большинство новых обезболивающих терпят неудачу в клинических испытаниях, но в этом может быть виноват растущий эффект плацебо. Предоставлено: Christopher Robbins/Getty Images
Фармацевтические компании столкнулись с проблемой: им становится все труднее получать обезболивающие посредством клинических испытаний. Но это не обязательно потому, что наркотики становятся все хуже. Обширный анализ данных испытаний 1 обнаружил, что реакция на фиктивное лечение со временем становится сильнее, что затрудняет доказательство преимущества препарата перед плацебо.
Изменение реакции на плацебо-лечение боли, обнаруженное исследователями в Канаде, верно только для клинических испытаний в США. «Мы были совершенно поражены, когда узнали об этом», — говорит Джеффри Могил, который руководит лабораторией генетики боли в Университете Макгилла в Монреале и руководил анализом. Простое участие в испытаниях в США и получение фиктивного лечения теперь, кажется, облегчают боль почти так же эффективно, как и многие многообещающие новые лекарства. Могил считает, что по мере того, как испытания в США становятся более длительными, масштабными и дорогостоящими, они могут повышать ожидания участников в отношении их эффективности.
Более сильные плацебо-ответы уже были зарегистрированы для испытаний антидепрессантов и нейролептиков 2,3 , что вызвало споры о том, наблюдаются ли растущие эффекты плацебо и в испытаниях боли. Чтобы выяснить это, Могил и его коллеги изучили 84 клинических испытания препаратов для лечения хронической невропатической боли (боли, поражающей нервную систему), опубликованных в период с 1990 по 2013 год. препараты для облегчения симптомов оставались неизменными в течение 23-летнего периода, но плацебо-ответы выросли. В 1996, пациенты, участвовавшие в клинических испытаниях, сообщали, что лекарства облегчали боль на 27% больше, чем плацебо. Но к 2013 году этот разрыв сократился до 9%. Это явление обусловлено 35 испытаниями в США; среди исследований, проводившихся в Европе, Азии и других странах, не было отмечено значительных изменений в ответах на плацебо. Анализ опубликован в журнале Pain 1 .
препараты для облегчения симптомов оставались неизменными в течение 23-летнего периода, но плацебо-ответы выросли. В 1996, пациенты, участвовавшие в клинических испытаниях, сообщали, что лекарства облегчали боль на 27% больше, чем плацебо. Но к 2013 году этот разрыв сократился до 9%. Это явление обусловлено 35 испытаниями в США; среди исследований, проводившихся в Европе, Азии и других странах, не было отмечено значительных изменений в ответах на плацебо. Анализ опубликован в журнале Pain 1 .
Только в Америке
Этот эффект объясняет, почему у фармацевтических компаний возникают проблемы с получением новых обезболивающих через испытания, отмечает нейробиолог Фабрицио Бенедетти, изучающий реакцию на плацебо в Туринском университете, Италия. За последние десять лет, по его словам, более 90% потенциальных лекарств для лечения невропатической и раковой боли потерпели неудачу на поздних стадиях клинических испытаний.
Но самым неожиданным аспектом последнего анализа является тот факт, что количество откликов на плацебо растет только в Соединенных Штатах. Одно из возможных объяснений состоит в том, что прямая реклама лекарств, адресованная потребителю, разрешенная только в Соединенных Штатах и Новой Зеландии, повысила ожидания людей в отношении преимуществ лекарств, создав более сильный эффект плацебо. Но результаты Могила намекают на другой фактор. «Наши данные показывают, что чем дольше длится испытание и чем больше оно, тем больше будет плацебо», — говорит он.
Одно из возможных объяснений состоит в том, что прямая реклама лекарств, адресованная потребителю, разрешенная только в Соединенных Штатах и Новой Зеландии, повысила ожидания людей в отношении преимуществ лекарств, создав более сильный эффект плацебо. Но результаты Могила намекают на другой фактор. «Наши данные показывают, что чем дольше длится испытание и чем больше оно, тем больше будет плацебо», — говорит он.
Более длительные и масштабные исследования в США, вероятно, стоят дороже, а гламур и лоск их презентации могут косвенно повысить ожидания пациентов, полагает Могил. Он добавляет, что в некоторых более крупных исследованиях в США также используются контрактные исследовательские организации, которые могут нанимать медсестер, которые занимаются пациентами, и это дает пациентам совершенно иной опыт по сравнению с теми, кто принимает участие в небольшом испытании, проводимом, например, академической лабораторией, где медсестры-исследователи могут иметь много других обязанностей.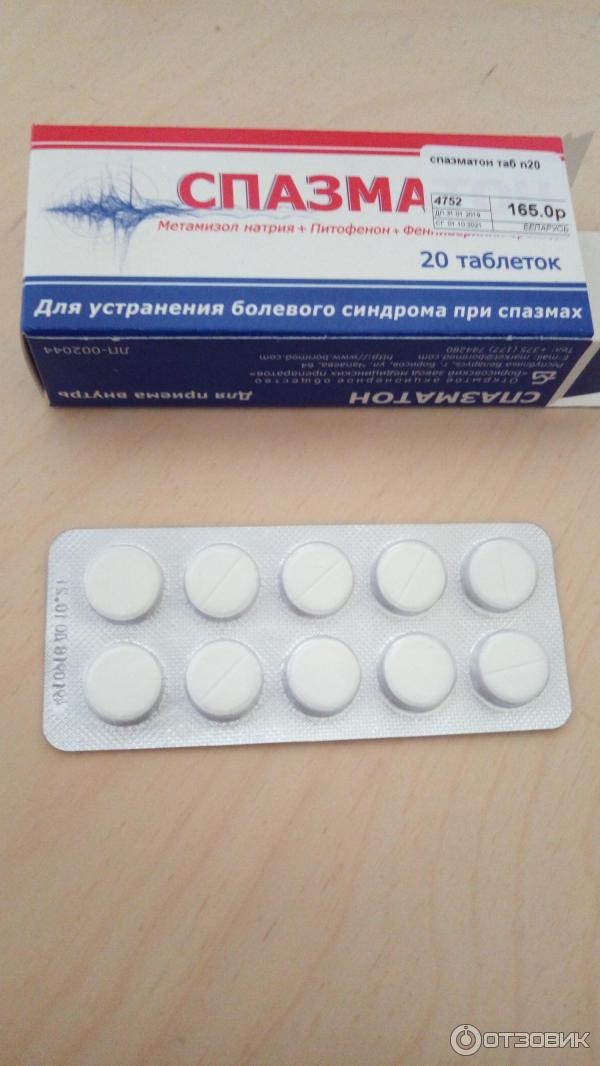
Нет боли, нет выгоды?
Данные Могила также бросают вызов одному из фундаментальных принципов плацебо-контролируемых исследований — что сравнение лекарства с плацебо говорит нам, насколько хорошо действует лекарство. Основной принцип этих испытаний заключается в том, что эффекты препарата и плацебо суммируются: наша общая реакция на любое принимаемое нами лекарство равна реакции плацебо плюс биохимический эффект препарата. Но Могил обнаружил, что, хотя ответ на плацебо со временем увеличился, ответ на лекарство не увеличился на такую же величину.
Это говорит о том, что реакции на плацебо и лекарство не всегда могут быть строго аддитивными. Это не совсем неожиданно, утверждает Могил, потому что и плацебо, и фармацевтические болеутоляющие задействуют схожие биологические механизмы, такие как высвобождение эндорфинов в мозгу. Но если это правда, это говорит о том, что растущие реакции на плацебо маскируют реальные обезболивающие эффекты.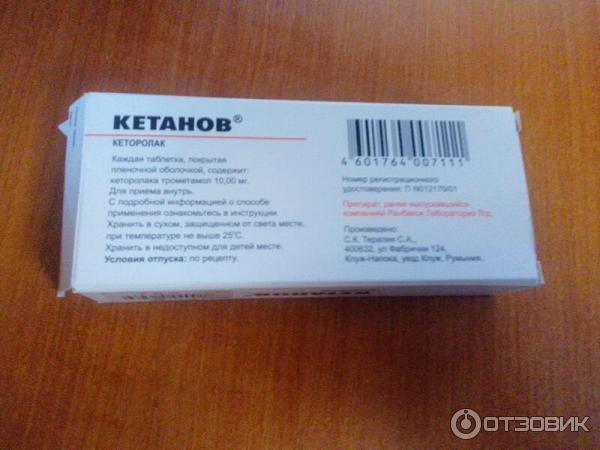 «Многие люди, занимающиеся обезболиванием, верят, что лекарства, не прошедшие клинические испытания, действительно работают, просто испытания не могут этого показать», — говорит он.0003
«Многие люди, занимающиеся обезболиванием, верят, что лекарства, не прошедшие клинические испытания, действительно работают, просто испытания не могут этого показать», — говорит он.0003
Для компаний, пытающихся разработать методы лечения, одним из способов лечения может быть сравнение новых препаратов с их лучшими конкурентами, а не с плацебо, или возвращение к проведению небольших и более коротких испытаний. Однако Бенедетти в этом не убежден. «Я не думаю, что контроль над реакцией на плацебо увеличит количество успешных испытаний», — говорит он. «Что нужно сделать фармацевтическим компаниям, так это найти более эффективные лекарства».
Могил предполагает, что также стоит изучить элементы, которые вызывают более сильный плацебо-ответ в исследованиях в США, а затем включить эти элементы (такие как отношения между пациентом и медсестрой) в уход за пациентами. Тед Капчук, директор по исследованиям плацебо в Гарвардской медицинской школе в Бостоне, штат Массачусетс, согласен с этим. «Если основным компонентом лекарства в каком-либо конкретном состоянии является его компонент плацебо, нам необходимо разработать немедикаментозные вмешательства в качестве ответа первой линии», — говорит он.
«Если основным компонентом лекарства в каком-либо конкретном состоянии является его компонент плацебо, нам необходимо разработать немедикаментозные вмешательства в качестве ответа первой линии», — говорит он.
ВОЗ Лестница анальгетиков — StatPearls
NCBI Книжная полка. Служба Национальной медицинской библиотеки, Национальных институтов здоровья.
StatPearls [Интернет]. Остров сокровищ (Флорида): StatPearls Publishing; 2022 янв.
StatPearls [Интернет].
Показать подробности
Критерий поиска
Аабха А. Анекар; Марко Каселла.
Информация об авторе
Последнее обновление: 15 мая 2022 г.86, чтобы обеспечить адекватное обезболивание для больных раком.[1] Лестница анальгетиков была частью обширной программы здравоохранения под названием Программа ВОЗ по борьбе с болью при раке и паллиативной помощи, направленная на совершенствование стратегий лечения боли при раке с помощью образовательных кампаний, создания общих стратегий и развития глобальной сети поддержки.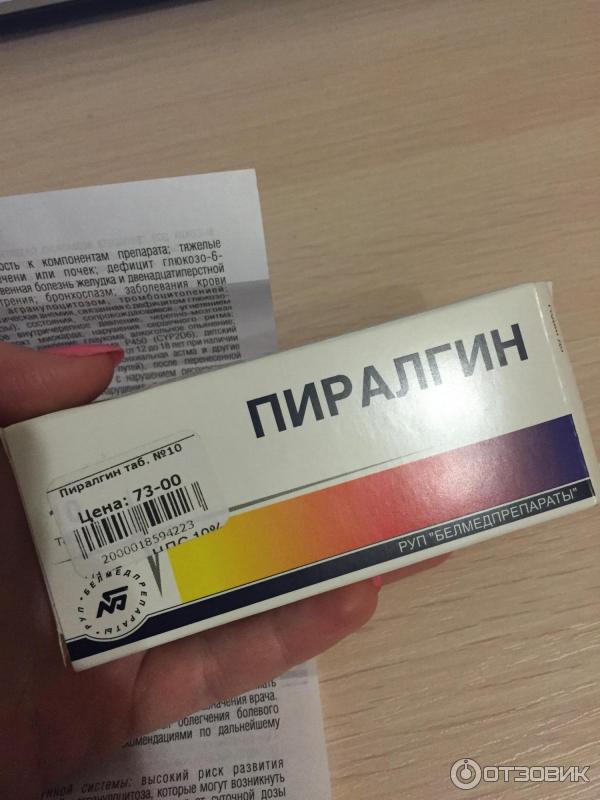 Этот путь обезболивания, разработанный в соответствии с рекомендациями международной группы экспертов, за прошедшие годы претерпел несколько модификаций и в настоящее время применяется для купирования онкологической боли, а также острых и хронических неонкологических болезненных состояний из-за более широкого спектра заболеваний, таких как дегенеративные расстройства, заболевания опорно-двигательного аппарата, невропатические болевые расстройства и другие виды хронической боли. Эффективность стратегии является спорной, и ее еще предстоит доказать с помощью крупномасштабных исследований.[2] Тем не менее, он по-прежнему обеспечивает простой паллиативный подход к снижению заболеваемости из-за боли у 70–80% пациентов.[3]
Этот путь обезболивания, разработанный в соответствии с рекомендациями международной группы экспертов, за прошедшие годы претерпел несколько модификаций и в настоящее время применяется для купирования онкологической боли, а также острых и хронических неонкологических болезненных состояний из-за более широкого спектра заболеваний, таких как дегенеративные расстройства, заболевания опорно-двигательного аппарата, невропатические болевые расстройства и другие виды хронической боли. Эффективность стратегии является спорной, и ее еще предстоит доказать с помощью крупномасштабных исследований.[2] Тем не менее, он по-прежнему обеспечивает простой паллиативный подход к снижению заболеваемости из-за боли у 70–80% пациентов.[3]
Первоначальная лестница в основном состояла из трех ступеней[4]:
-
Первая ступень. Легкая боль: неопиоидные анальгетики, такие как нестероидные противовоспалительные препараты (НПВП) или ацетаминофен с адъювантами или без них
-
Второй этап.
 Умеренная боль: слабые опиоиды (гидрокодон, кодеин, трамадол) с неопиоидными анальгетиками или без них, а также с адъювантами или без них
Умеренная боль: слабые опиоиды (гидрокодон, кодеин, трамадол) с неопиоидными анальгетиками или без них, а также с адъювантами или без них -
Третий этап. Сильная и постоянная боль: сильнодействующие опиоиды (морфин, метадон, фентанил, оксикодон, бупренорфин, тапентадол, гидроморфон, оксиморфон) с неопиоидными анальгетиками или без них, а также с адъювантами или без них
Термин «адъювант» относится к широкому набору препаратов, принадлежащих к разным классам. Хотя их назначение обычно назначается по показаниям, отличным от лечения боли, эти лекарства могут оказать особую помощь при различных болезненных состояниях. Адъюванты, также называемые коанальгетиками, включают антидепрессанты, в том числе трициклические антидепрессанты (ТЦА), такие как амитриптилин и нортриптилин, ингибиторы обратного захвата серотонина и норадреналина (СИОЗСН), такие как дулоксетин и венлафаксин, противосудорожные средства, такие как габапентин и прегабалин, местные анестетики (например, лидокаиновый пластырь) , местная терапия (например, капсаицин), кортикостероиды, бисфосфонаты и каннабиноиды. [5][6][7] Интересно, что хотя адъюванты назначаются совместно с анальгетиками, они показаны в качестве терапии первой линии для лечения определенных болевых состояний. Например, Европейская федерация неврологических обществ (ENS) рекомендовала использовать дулоксетин, противосудорожные препараты или трициклические антидепрессанты для лечения диабетической болевой невропатии.[8]
[5][6][7] Интересно, что хотя адъюванты назначаются совместно с анальгетиками, они показаны в качестве терапии первой линии для лечения определенных болевых состояний. Например, Европейская федерация неврологических обществ (ENS) рекомендовала использовать дулоксетин, противосудорожные препараты или трициклические антидепрессанты для лечения диабетической болевой невропатии.[8]
Ключевая концепция лестницы заключается в том, что необходимо иметь адекватные знания о боли, оценивать ее степень у пациента путем надлежащего обследования и назначать соответствующие лекарства. Поскольку многие пациенты со временем будут получать опиоиды, важно сбалансировать оптимальную дозировку с побочными эффектами препарата. Кроме того, чередование опиоидов можно использовать для улучшения обезболивания и уменьшения побочных эффектов.[4] Пациенты должны получать информацию об использовании и побочных эффектах лекарств, чтобы избежать неправильного использования или злоупотребления, не ставя под угрозу их полезные свойства.
Первоначальная лестница ВОЗ была однонаправленной, начиная с самой низкой ступени НПВП, включая ингибиторы ЦОГ или ацетаминофен, и направляясь вверх к сильным опиоидам, в зависимости от боли у пациента. Ученые в этой области предложили исключить второй уровень, поскольку слабые опиоиды очень мало способствуют контролю боли. [9] В случае умеренной боли может быть более полезным назначать опиоиды третьей ступени, хотя и в уменьшенных дозах (например, морфин 30 мг в день перорально). Более того, по мнению некоторых авторов, необходимо различать пути лечения острой боли от более специфических методов лечения длительной онкологической боли.[4] Однако реальным ограничением исходной шкалы была невозможность интеграции немедикаментозных методов лечения в терапевтический путь. Как следствие, к лестнице была добавлена четвертая ступенька (рис. 1). Он включает в себя многочисленные немедикаментозные процедуры, которые являются надежными рекомендациями для лечения постоянной боли, даже в сочетании с использованием сильных опиоидов или других лекарств. Эта группа включает интервенционные и минимально инвазивные процедуры, такие как эпидуральная анестезия, интратекальное введение анальгетиков и местных анестетиков с помпой или без нее, нейрохирургические процедуры (например, поясничный чрескожный спаечный процесс, хордотомия), стратегии нейромодуляции (например, стимуляторы головного мозга, стимуляция спинного мозга) , блокады нервов, абляционные процедуры (например, алкоголизация, радиочастотная, микроволновая, криоабляция, лазерная термотерапия, необратимая электропорация, электрохимиотерапия), цементопластика, а также паллиативная лучевая терапия.[10][11][12][13].
Эта группа включает интервенционные и минимально инвазивные процедуры, такие как эпидуральная анестезия, интратекальное введение анальгетиков и местных анестетиков с помпой или без нее, нейрохирургические процедуры (например, поясничный чрескожный спаечный процесс, хордотомия), стратегии нейромодуляции (например, стимуляторы головного мозга, стимуляция спинного мозга) , блокады нервов, абляционные процедуры (например, алкоголизация, радиочастотная, микроволновая, криоабляция, лазерная термотерапия, необратимая электропорация, электрохимиотерапия), цементопластика, а также паллиативная лучевая терапия.[10][11][12][13].
Этот обновленный вариант ВОЗ был сосредоточен на качестве жизни и был задуман как двунаправленный подход, расширяющий стратегию лечения острой боли. При острой боли самым сильным анальгетиком (для такой интенсивности боли) является начальная терапия, а затем ее смягчают, тогда как при хронической боли применяют поэтапный подход снизу вверх. Тем не менее, клиницисты также должны обеспечить деэскалацию в случае разрешения хронической боли.
Проблемы, вызывающие озабоченность
Конструкция лестницы для анальгетиков была такова, что ею могли легко пользоваться даже специалисты, не занимающиеся обезболиванием. Однако продолжающееся направление пациентов к специалистам по боли доказывает обратное.[14] Отсутствие надлежащих знаний о наркотиках, недостаточная дозировка и неправильное время приема лекарств, страх перед зависимостью у пациентов и недостаточная осведомленность общественности — это серьезные ограничения, которые ограничивают надлежащую реализацию стратегии.[15]
Еще одно ограничение касается размещения лекарств. Размещение НПВП на нижней ступени лестницы может привести к ложному убеждению, что это наиболее безопасное лечение. В повседневной клинической практике часто бывает, что пациенты принимают эти препараты даже в течение длительного времени. Кроме того, длительное использование НПВП в сочетании с опиоидами для лечения умеренной боли (второй этап) может привести к гораздо более серьезным побочным эффектам, чем описанные для опиоидов. [16]
[16]
Существенный вопрос, вызывающий озабоченность, касается лечения чистой невропатической боли. Этот тип боли имеет сложную патофизиологию и механизмы, которые затрагивают различные области центральной нервной системы или определенные структуры периферической нервной системы. Повреждение этих областей может вызвать каскад событий, кульминацией которых являются явления периферической и центральной сенсибилизации. В этом контексте опиоиды малоэффективны или совсем неэффективны, и необходимы другие стратегии.[17] Другие клинические состояния плохо поддаются лечению в соответствии с лестничными правилами. Например, при фибромиалгии препараты первых двух стадий часто малоэффективны, в то время как использование опиоидов может вызывать опасные явления, вызывающие привыкание, а также является лечением с небольшим количеством научных доказательств эффективности.
Эксперты в области медицины боли сочли этот подход одномерным, поскольку он концентрировался только на физическом аспекте боли. По этой причине были предложены другие методы. Например, Международная ассоциация по изучению боли (IASP) предложила принять терапевтический подход, более сосредоточенный на типе боли (т.е. механизме) и на механизме действия лекарств, используемых для ее лечения. Поэтому в случае хронической ноцицептивной боли на воспалительной основе целесообразнее использовать стероиды или НПВП. С другой стороны, при слабовоспалительной ноцицептивной боли следует лечить опиоидами и неопиоидными анальгетиками. Наконец, при невропатической боли могут потребоваться антидепрессанты или противосудорожные препараты, а также специфические препараты при определенных ревматологических клинических состояниях (например, колхицин для лечения подагры) [18].
По этой причине были предложены другие методы. Например, Международная ассоциация по изучению боли (IASP) предложила принять терапевтический подход, более сосредоточенный на типе боли (т.е. механизме) и на механизме действия лекарств, используемых для ее лечения. Поэтому в случае хронической ноцицептивной боли на воспалительной основе целесообразнее использовать стероиды или НПВП. С другой стороны, при слабовоспалительной ноцицептивной боли следует лечить опиоидами и неопиоидными анальгетиками. Наконец, при невропатической боли могут потребоваться антидепрессанты или противосудорожные препараты, а также специфические препараты при определенных ревматологических клинических состояниях (например, колхицин для лечения подагры) [18].
Предлагаются предложения по более точной методологии. Люнг, например, предложил новую модель анальгетиков, представленную в виде платформы, в которой управление болью следует трехмерной перспективе, которая может сочетаться с классическими анальгетиками в зависимости от состояния боли. [19] Совсем недавно Cuomo et al. предложил так называемый «мультимодальный троллейбусный подход», который придает большое значение физическим, психологическим и эмоциональным причинам боли.[20] Модель лежит в основе необходимости персонализированной терапии и предполагает, что боль — это не просто сенсорный дискомфорт, испытываемый пациентом, но также включает перцептивную, гомеостатическую и поведенческую реакцию пациента на травму или хроническое заболевание.[21] С помощью этого подхода клиницисты могут динамически управлять болью, комбинируя несколько фармакологических и нефармакологических стратегий в зависимости от физиопатологии боли, особенностей боли и сложности симптомов, наличия сопутствующей патологии, физиопатологических факторов и социального контекста. Следовательно, широкий спектр немедикаментозных подходов, таких как йога, иглоукалывание, психотерапия и трудотерапия, присутствует в специальных «ящиках» тележки и может использоваться в соответствии с клиническими потребностями и навыками оператора, а также доступные ресурсы.
[19] Совсем недавно Cuomo et al. предложил так называемый «мультимодальный троллейбусный подход», который придает большое значение физическим, психологическим и эмоциональным причинам боли.[20] Модель лежит в основе необходимости персонализированной терапии и предполагает, что боль — это не просто сенсорный дискомфорт, испытываемый пациентом, но также включает перцептивную, гомеостатическую и поведенческую реакцию пациента на травму или хроническое заболевание.[21] С помощью этого подхода клиницисты могут динамически управлять болью, комбинируя несколько фармакологических и нефармакологических стратегий в зависимости от физиопатологии боли, особенностей боли и сложности симптомов, наличия сопутствующей патологии, физиопатологических факторов и социального контекста. Следовательно, широкий спектр немедикаментозных подходов, таких как йога, иглоукалывание, психотерапия и трудотерапия, присутствует в специальных «ящиках» тележки и может использоваться в соответствии с клиническими потребностями и навыками оператора, а также доступные ресурсы.
Клиническое значение
Несмотря на недостатки, стратегия включает простое и эффективное руководство по применению анальгетиков, которое действует и сегодня. Основные компоненты включают:
-
Пероральное введение лекарств, когда это возможно (в отличие от внутривенного, ректального и т. д.)
-
Круглосуточное введение, а не по требованию.[15] Рецепт должен соответствовать фармакокинетике препаратов.
-
Анальгетики должны назначаться в зависимости от интенсивности боли, оцениваемой по шкале тяжести боли. Для этого клиническое обследование должно сочетаться с адекватной оценкой боли.
-
Индивидуальная терапия (включая дозирование) решает проблемы пациента.[9] Этот метод предполагает, что не существует стандартной дозировки при лечении боли. Вероятно, это самая большая проблема в медицине боли, так как дозировка должна постоянно адаптироваться к пациенту, уравновешивая желаемые анальгетические эффекты и возможное возникновение побочных эффектов.
-
Надлежащее соблюдение режима приема обезболивающих препаратов, поскольку любое изменение дозировки может привести к рецидиву боли.
Боль является одной из пяти главных причин обращения за консультацией.[19] Лучшее понимание физиологии и психологических аспектов необходимо для идеального подхода к контролю боли. Анальгетическая лестница ВОЗ может оставаться основным методом лечения хронической боли, к которому клиницисты могут добавлять новые методы.
Сестринское дело, союзное здравоохранение и межпрофессиональные групповые вмешательства
К пациентам следует относиться с максимальным уважением и сочувствием, чтобы им было максимально комфортно.
Назначать опиоиды следует только в том случае, когда их преимущества перевешивают риски, поскольку это сопряжено со значительным риском развития зависимости. Медсестры должны убедиться, что они понимают указания врачей относительно препарата, его дозировки и побочных эффектов, чтобы обеспечить оптимальное количество лекарства. Любые сомнения относительно препарата должны получить разъяснения от лечащего врача. Фармацевты должны точно отслеживать все рецепты и сообщать о любых подозрениях в злоупотреблении лекарствами.
Любые сомнения относительно препарата должны получить разъяснения от лечащего врача. Фармацевты должны точно отслеживать все рецепты и сообщать о любых подозрениях в злоупотреблении лекарствами.
Сестринское дело, смежное здравоохранение и мониторинг межпрофессиональных групп
Обезболивание при хронических заболеваниях может занимать много времени и быть утомительным для пациента. Крайне важно проводить регулярные контрольные визиты для оценки прогрессирования заболевания и эффективности терапии, а также для внесения необходимых изменений. Пациентов следует поощрять сохранять мотивацию и оценивать любые улучшения или прогресс.
Госпитализированные пациенты, принимающие опиоиды, должны регулярно контролировать свои жизненно важные функции, особенно частоту дыхания, для выявления каких-либо побочных эффектов. Прикованные к постели пациенты должны получать надлежащий уход для поддержания гигиены и предотвращения осложнений, таких как пролежни и тромбоз глубоких вен.
Контрольные вопросы
-
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
-
Комментарий к этой статье.
Рисунок
Пересмотренная шкала обезболивания ВОЗ. Предоставлено Marco Cascella, MD
Ссылки
- 1.
-
Ventafridda V, Saita L, Ripamonti C, De Conno F. Руководство ВОЗ по использованию анальгетиков при раковой боли. Int J Tissue React. 1985;7(1):93-6. [В паблике: 2409039]
- 2.
-
Джадад А.Р., Брауман Г.П. Анальгетическая лестница ВОЗ для лечения боли при раке. Повышение качества его оценки. ДЖАМА. 1995 г., 20 декабря; 274(23):1870-3. [PubMed: 7500538]
- 3.
-
Орхан М.Е., Билгин Ф., Эргин А., Дере К., Гюзельдемир М.Е. Практика лечения боли по шкале анальгетиков ВОЗ у онкологических больных: восьмилетний опыт одного центра. Агр. 2008 окт; 20 (4): 37-43. [PubMed: 19117155]
- 4.
-
Араухо А.
 М., Гомес М., Паскуаль Х., Кастаньеда М., Пезонага Л., Борке Х.Л. «Лечение боли у онкологического больного». Ан Сист Санит Навар. 2004; 27 Приложение 3:63-75. [PubMed: 15723106]
М., Гомес М., Паскуаль Х., Кастаньеда М., Пезонага Л., Борке Х.Л. «Лечение боли у онкологического больного». Ан Сист Санит Навар. 2004; 27 Приложение 3:63-75. [PubMed: 15723106] - 5.
-
Дворкин Р.Х., О’Коннор А.Б., Баконджа М., Фаррар Дж.Т., Финнеруп Н.Б., Дженсен Т.С., Калсо Э.А., Лозер Д.Д., Мясковски С., Нурмикко Т.Дж., Портеной Р.К., Райс А.С. , Стейси Б.Р., Триде Р.Д., Терк Д.К., Уоллес М.С. Фармакологическое лечение нейропатической боли: рекомендации, основанные на доказательствах. Боль. 2007 г., 05 декабря; 132 (3): 237–251. [В паблике: 17920770]. , Сквайр П., Дион Д., Чолкан А., Гилани А., Гордон А., Генри Дж., Джови Р., Линч М., Майлис-Ганьон А., Панджу А., Роллман Г.Б., Велли А., Канадское общество боли. Фармакологическое лечение хронической невропатической боли – согласованное заявление и рекомендации Канадского общества боли. Боль Res Manag. 2007 Весна;12(1):13-21. [Бесплатная статья PMC: PMC2670721] [PubMed: 17372630]
- 7.
-
Трамер М.
 Р., Кэрролл Д., Кэмпбелл Ф.А., Рейнольдс Д.Дж., Мур Р.А., Маккуэй Х.Дж. Каннабиноиды для контроля тошноты и рвоты, вызванных химиотерапией: количественный систематический обзор. БМЖ. 2001 г., 07 июля; 323 (7303): 16-21. [Статья бесплатно PMC: PMC34325] [PubMed: 11440936]
Р., Кэрролл Д., Кэмпбелл Ф.А., Рейнольдс Д.Дж., Мур Р.А., Маккуэй Х.Дж. Каннабиноиды для контроля тошноты и рвоты, вызванных химиотерапией: количественный систематический обзор. БМЖ. 2001 г., 07 июля; 323 (7303): 16-21. [Статья бесплатно PMC: PMC34325] [PubMed: 11440936] - 8.
-
Аттал Н., Крукку Г., Барон Р., Хаанпаа М., Ханссон П., Дженсен Т.С., Нурмикко Т. Руководство EFNS по фармакологическому лечению нейропатической боли : редакция 2010 г. Евр Дж Нейрол. 2010 сен;17(9)):1113-e88. [PubMed: 20402746]
- 9.
-
Вадалука А., Мока Э., Аргира Э., Сикиоти П., Сиафака И. Ротация опиоидов у больных раком: обзор современной литературы. J Управление опиоидами. 2008 г., июль-август;4(4):213-50. [PubMed: 18837204]
- 10.
-
Ди Наполи Р., Эспозито Г., Касселла М. StatPearls [Интернет]. Издательство StatPearls; Остров сокровищ (Флорида): 5 февраля 2022 г. Интратекальный катетер. [PubMed: 31747197]
- 11.
-
Cascella M, Muzio MR, Viscardi D, Cuomo A.
 Особенности и роль малоинвазивных паллиативных процедур для обезболивания при злокачественных заболеваниях органов малого таза: обзор. Am J Hosp Palliat Care. 2017 июль; 34 (6): 524-531. [PubMed: 26936922]
Особенности и роль малоинвазивных паллиативных процедур для обезболивания при злокачественных заболеваниях органов малого таза: обзор. Am J Hosp Palliat Care. 2017 июль; 34 (6): 524-531. [PubMed: 26936922] - 12.
-
Канполат Ю. Чрескожные деструктивные болевые процедуры на верхней части спинного мозга и стволе головного мозга при раковой боли: методы, показания и результаты под контролем КТ. Adv Tech Стенд Нейрохирург. 2007; 32:147-73. [В паблике: 177]
- 13.
-
Кахана А., Маврокордатос П., Гертс Дж.В., Гроен Г.Дж. Могут ли минимально инвазивные процедуры применяться при лечении хронической боли в пояснице? Эксперт преподобный Нейротер. 2004 г., май; 4(3):479-90. [PubMed: 15853544]
- 14.
-
Samuelly-Leichtag G, Adler T, Eisenberg E. Должно быть что-то не так с внедрением рекомендаций по лечению боли при раке. Урок от направления в клинику боли. Rambam Maimonides Med J. 2019 Jul 18; 10(3) [бесплатная статья PMC: PMC6649779] [PubMed: 31335310]
- 15.
-
Stjernswärd J. Программа ВОЗ по облегчению боли при раке. Рак Сурв. 1988;7(1):195-208. [PubMed: 2454740]
- 16.
-
Сзето К.С., Сугано К., Ван Дж.Г., Фудзимото К., Уиттл С., Моди Г.К., Чен Ч., Пак Дж.Б., Там Л.С., Варисангтип К., Цой К.К.Ф., Чан Ф.К.Л. Терапия нестероидными противовоспалительными препаратами (НПВП) у пациентов с артериальной гипертензией, сердечно-сосудистыми, почечными или желудочно-кишечными сопутствующими заболеваниями: совместные рекомендации APAGE/APLAR/APSDE/APSH/APSN/PoA. Кишка. 2020 апр;69(4): 617-629. [PubMed: 31937550]
- 17.
-
Cascella M, Quarto G, Grimaldi G, Izzo A, Muscariello R, Castaldo L, Di Caprio B, Bimonte S, Del Prete P, Cuomo A, Perdonà S. Нейропатическая боль осложнения из-за поражения внутритазового нерва после роботизированной лапароскопической простатэктомии: три клинических случая. Медицина (Балтимор). 2019 ноябрь;98(46):e18011. [Статья PMC бесплатно: PMC6867760] [PubMed: 31725673]
- 18.

-
Lippe PM, Brock C, David J, Crossno R, Gitlow S. The First National Pain Medicine Summit — окончательный сводный отчет. Боль Мед. 2010 Октябрь; 11 (10): 1447-68. [ПубМед: 21199301]
- 19.
-
Леунг Л. От лестницы к платформе: новая концепция обезболивания. J Прим Здравоохранение. 01 сентября 2012 г .; 4 (3): 254-8. [PubMed: 22946077]
- 20.
-
Куомо А., Бимонте С., Форте К.А., Ботти Г., Касселла М. Мультимодальные подходы и индивидуальные методы лечения боли: анальгетическая модель тележки. Джей Боль Рез. 2019;12:711-714. [Бесплатная статья PMC: PMC6388734] [PubMed: 30863143]
- 21.
-
Мелзак Р. Боль и нейроматрица в головном мозге. Дж. Дент, образование. 2001 декабрь; 65 (12): 1378-82. [В паблике: 11780656]
Copyright © 2022, StatPearls Publishing LLC.
Эта книга распространяется в соответствии с международной лицензией Creative Commons Attribution 4. 0 (http://creativecommons.org/licenses/by/4.0/), которая разрешает использование, дублирование, адаптацию, распространение и воспроизведение на любом носителе или формате, при условии, что вы укажете автора(ов) оригинала и источник, будет дана ссылка на лицензию Creative Commons и указаны любые внесенные изменения.
0 (http://creativecommons.org/licenses/by/4.0/), которая разрешает использование, дублирование, адаптацию, распространение и воспроизведение на любом носителе или формате, при условии, что вы укажете автора(ов) оригинала и источник, будет дана ссылка на лицензию Creative Commons и указаны любые внесенные изменения.
ID книжной полки: NBK554435PMID: 32119322
Безрецептурные обезболивающие — Шкаф для лекарств
Почти каждый из нас в какой-то момент принимал безрецептурные обезболивающие, такие как парацетамол или ибупрофен. Джанин Бизер, опытный клинический фармацевт городских больниц Сандерленда, объясняет, как они работают, а также при каких состояниях лучше всего использовать каждый тип обезболивающих.
Какие обезболивающие можно купить?
Парацетамол — наиболее распространенный анальгетик (обезболивающее), который вы можете купить. Он рекомендуется для лечения легкой боли и выпускается в виде таблеток, капсул, сиропа и растворимых форм.
Другим вариантом является нестероидный противовоспалительный препарат (НПВП), такой как ибупрофен. НПВП облегчают легкую боль и уменьшают отек.
Часто их принимают в виде разовой дозы или более регулярно при постоянной боли, хотя важно, чтобы вы не превышали рекомендуемую суточную дозу. Ибупрофен можно принимать вместе с парацетамолом.
Если у вас легкая или умеренная боль, а один парацетамол неэффективен, вы можете принять составной анальгетик. Они содержат парацетамол и мягкий опиоид, обычно кодеин или дигидрокодеин. Примерами являются ко-дидрамол и ко-кодамол.
Какие различные состояния они лечат?
Безрецептурные анальгетики могут лечить как острую, так и хроническую боль. Острая боль возникает внезапно и проходит после устранения основной причины.
Как правило, он длится не более шести месяцев и часто присутствует в качестве предупреждения, например, при зубной боли или растяжении связок лодыжки. Неразрешенная острая боль может стать хронической болью.
Всегда следуйте инструкциям на упаковке; они говорят вам, сколько вы можете принимать и как часто
Это продолжается после устранения первоначальной причины, такой как боль в ноге после ТГВ или ревматическая боль после перелома. Хроническая боль может длиться в течение длительного периода времени, и с ней трудно справиться.
Правда ли, что разные обезболивающие действуют лучше при разных видах боли?
Да. Боль, связанная с воспалением, обычно хорошо поддается лечению НПВП. Однако вы ограничены тем, что можно купить без рецепта. Определенная боль, например вызванная повреждением нерва, может лучше купироваться антидепрессантами или противоэпилептическими препаратами, которые требуют рецепта и оценки врачом.
Поможет ли что-нибудь из этого облегчить дискомфорт, вызванный болезнью сердца?
Они могут помочь, но маскировать боль анальгетиками может быть опасно. В частности, боль в груди может быть очень серьезной, и ее нельзя игнорировать.
Если вы обеспокоены состоянием своего сердца или ваши симптомы ухудшились, обратитесь к своему терапевту. Если у вас диагностирована стенокардия, вам следует использовать спрей GTN для облегчения боли; убедитесь, что он устарел, и всегда держите его рядом.
Почему они бывают разной силы? И что это значит?
Сила действия – это количество активного ингредиента, содержащегося в лекарстве. Все лекарства бывают разной силы и дозировки; обычная доза парацетамола составляет 1000 мг, а ибупрофена — 400 мг.
Об эффективности нельзя судить по силе (численно), так как каждое лекарство действует по-разному. Это как сравнивать яблоки с апельсинами.
Всегда следуйте инструкциям на упаковке; они говорят вам, сколько вы можете принимать и как часто. Если вы не уверены, спросите у фармацевта или проконсультируйтесь с вашим лечащим врачом.
Являются ли нефирменные обезболивающие столь же эффективными?
Все лекарства производятся в соответствии с рекомендуемыми стандартами с использованием одинакового количества активного ингредиента
Все лекарства изготовлены в соответствии с рекомендуемыми стандартами с использованием одинакового количества активного ингредиента. Эффективность (насколько хорошо они работают) всегда должна быть одинаковой.
Эффективность (насколько хорошо они работают) всегда должна быть одинаковой.
Иногда другие, неактивные компоненты лекарства могут незначительно отличаться, но это не должно влиять на их действие.
Я принимаю обычные обезболивающие; могу ли я получить их по рецепту?
Если вы регулярно принимаете безрецептурные обезболивающие, обратитесь к своему терапевту, чтобы убедиться, что вы принимаете лучшее из них. Это жизненно важно, если вы принимаете их по поводу острой проблемы в течение 48 часов или более, а боль остается.
Все анальгетики доступны по рецепту, но ваш лечащий врач определит, подходит ли он вам. Если вы платите за лекарства по рецепту, их покупка может быть дешевле, чем оплата пошлины.
Больше полугода принимаю обезболивающие. Это слишком долго?
Анальгетики, как правило, безопасны, если их принимать по назначению, и иногда их необходимо принимать в течение длительного времени, особенно при хронической боли.
Никогда не принимайте больше рекомендуемой или предписанной дозы, так как это может иметь серьезные последствия для здоровья.
Например, передозировка парацетамола может вызвать поражение печени. Шипучие (растворимые) обезболивающие содержат много соли, поэтому, если вы принимаете их регулярно, может быть лучше перейти на не шипучий эквивалент.
- Узнайте больше об обезболивающих, отпускаемых только по рецепту.
- Узнайте больше о разновидностях обезболивающих, их применении и побочных эффектах.
- Прочитайте наши часто задаваемые вопросы об обезболивающих.
- См. наш справочник по различным типам лекарств.
Опиоидные обезболивающие препараты используются для лечения кратковременной боли от умеренной до сильной, например, после операции или серьезной травмы, или постоянной боли от рака.
Ключевые точки
- Опиоиды связываются с определенными рецепторами в головном и спинном мозге. Это уменьшает боль и вашу реакцию на боль и повышает вашу терпимость к боли.
- Они используются для облегчения острой или кратковременной боли от умеренной до сильной, например, после операции или серьезной травмы. Они также используются для лечения боли, вызванной неизлечимой болезнью, такой как рак.
- Опиоиды назначают, когда более слабые обезболивающие не действуют достаточно хорошо. См. обезболивающие и опиоиды в паллиативной помощи.
- Опиоиды не рекомендуются для лечения хронической (постоянной) боли, не связанной с раком, поскольку они не очень эффективны при этом виде боли и имеют побочные эффекты, включая привыкание. Узнайте больше о хронической боли.
Примеры опиоидов, доступных в Новой Зеландии
Опиоиды делятся на 2 группы: слабые и сильные опиоиды.
| Слабые опиоиды | Сильные опиоиды |
|
|
Эти опиоиды доступны в различных формах, таких как жидкость или сироп, быстродействующие таблетки и капсулы, таблетки и капсулы с медленным высвобождением, пластыри для нанесения на кожу или инъекции, которые могут быть подкожными, в в вену или в мышцу.
Опиоиды и хроническая нераковая боль
Опиоиды не должны быть первым лекарством, которое вы пробуете для облегчения боли, если у вас есть хроническая (постоянная) нераковая боль. Важно изучить другие варианты лечения, такие как изменение образа жизни, навыки самоконтроля и другие лекарства. Узнайте больше о хронической боли.
Следующее видео содержит информацию для людей, которые, возможно, рассматривают возможность приема опиоидов при хронической (продолжающейся) нераковой боли. Это видео не предназначено для людей, принимающих опиоиды от боли при раке или для паллиативной помощи.
Какой опиоид лучше всего подходит для меня?
Опиоиды лучше всего использовать для облегчения кратковременной боли, боли при раке или паллиативной помощи. В Новой Зеландии опиоиды доступны только по рецепту. Ваш врач обсудит лучший вариант для вас. На выбор опиоидов влияет множество факторов, в том числе интенсивность и тип боли.
Ваш врач обсудит лучший вариант для вас. На выбор опиоидов влияет множество факторов, в том числе интенсивность и тип боли.
- Интенсивность вашей боли: Более слабые опиоиды, такие как кодеин или дигидрокодеин, лучше всего подходят для умеренной боли, а более сильные опиоиды используются для более сильной боли. Сильные опиоиды сильно различаются по силе; некоторые из них в 10 раз сильнее более слабых опиоидов.
- Тип боли : Быстродействующие таблетки и капсулы или жидкости быстро начинают действовать для облегчения боли и полезны для лечения внезапной боли. Таблетки с медленным высвобождением и кожные пластыри высвобождают лекарство медленно в течение нескольких часов, чтобы обеспечить более равномерный контроль боли. Они используются, когда требуется постоянное обезболивание. Инъекции можно использовать, когда нельзя принимать таблетки, капсулы или жидкости или если необходимо немедленное обезболивание.
Узнайте больше об опиоидах в паллиативной помощи.
Как безопасно принимать опиоиды
Опиоиды — это сильнодействующие лекарства, которые хорошо обезболивают, но могут причинить вред, включая зависимость. Вот несколько советов о том, как безопасно использовать опиоиды.
Повторные дозы
- Внимательно следуйте инструкциям на этикетке аптеки.
- Не увеличивайте дозу и не принимайте дозы чаще, чем предписано, без предварительной консультации с врачом.
- Иногда вы можете почувствовать боль до того, как наступит срок приема следующей дозы. Сообщите об этом своему врачу, чтобы можно было изменить дозу или рассмотреть другой вариант обезболивания.
- Опиоиды со временем могут стать менее эффективными. Это называется толерантностью. Это означает, что ваше тело привыкло к обезболивающему эффекту лекарства, поэтому вам потребуется больше, чтобы получить тот же эффект. Вот почему ваш врач должен точно знать, какую дозу вы принимаете.
Вождение
- Опиоиды могут вызвать сонливость и спутанность сознания и повлиять на вашу способность концентрироваться.

- Вы, скорее всего, почувствуете сонливость в начале лечения и при увеличении дозы.
- Лучше не садиться за руль, если вы только что начали принимать опиоид или если доза была недавно увеличена.
- После того, как вы определитесь с дозой и у вас не возникнет никаких побочных эффектов, которые могут повлиять на ваше вождение, вы сможете вернуться к вождению.
Алкоголь
- Употребление алкоголя, а также прием опиоидов могут усилить сонливость, особенно в начале лечения или при увеличении дозы.
- Этот эффект опасен, если вы водите машину или работаете с механизмами.
- Лучше избегать употребления алкоголя, если вы принимаете опиоиды, или пить меньше алкоголя, чем обычно.
Остановка приема опиоидов
- Не прекращайте прием опиоидов внезапно. У вас могут возникнуть симптомы отмены, если вы остановите их или слишком быстро снизите дозу.
- Симптомы отмены включают усталость, потливость, диарею, беспокойство и раздражительность.

- Чтобы избежать этого, врач будет постепенно снижать дозу.
Каковы побочные эффекты опиоидов?
Как и все лекарства, опиоиды могут вызывать побочные эффекты, хотя они возникают не у всех. Общие побочные эффекты включают следующее:
| Побочные эффекты | Что мне делать? |
|---|---|
|
|
|
|
|
|
| Знаете ли вы, что вы можете сообщить о побочном эффекте лекарства в CARM (Центр мониторинга побочных реакций)? Сообщить о побочном эффекте продукта | |
Зависимость
Когда кто-то зависит от своего опиоидного лекарства, он будет испытывать симптомы отмены, если доза опиоида будет уменьшена или прекращена. Зависимость может возникнуть в течение 1 месяца после начала приема опиоидов.
Для некоторых людей основная причина, по которой они продолжают принимать опиоиды в течение длительного времени, заключается в том, чтобы избежать симптомов отмены, хотя они могут этого не осознавать.

 Вам может понадобиться таблетка против тошноты.
Вам может понадобиться таблетка против тошноты.