Лимфоузлы под челюстью: функция, проблемы, лечение
О чем идет речь? Лимфоузлы под челюстью играют важную защитную роль в организме. Именно они первыми принимают на себя удар при различных патологиях, в первую очередь при инфицировании. Но если они не справляются с враждебными микроорганизмами, происходит воспаление.
Какие проблемы вероятны? Важно знать месторасположение подчелюстных узлов, а также симптоматику развития воспалительного процесса в них. В случае своевременного обращения к врачу можно справиться с проблемой на ранних стадиях, не доводя до появления негативных последствий.
В этой статье:
- Значение, вид и расположение лимфоузлов под челюстью
- Причины воспаления лимфоузлов под челюстью
- Характерная симптоматика лимфоденита под челюстью
- Разновидности и стадии подчелюстного лимфаденита
- Обследование при воспалении лимфоузлов под челюстью
- Лечение воспаления лимфоузлов под челюстью
Значение, вид и расположение лимфоузлов под челюстью
Лимфатическая система защищает организм от распространения патогенов, очищает его и участвует в регуляции обмена веществ.
Далее происходит быстрая элиминация болезнетворных агентов. За данный процесс отвечают скопления иммунокомпетентных клеток, представленные лимфоцитами и макрофагами.
Иногда патогенов оказывается слишком много, и нагрузка на лимфатическую систему возрастает, количество иммунных клеток растет. Узлы становятся крупнее. Если пациент обращается с жалобой на то, что у него, например, увеличены лимфоузлы под челюстью, то врачи называют такое состояние лимфаденопатией.
Начать можно с изучения бесплатной подборки материалов, которую подготовили специалисты нашей клиники для спасения ваших зубов от разрушения:
- 7 критических ошибок, которые приводят к потере зубов Ценные рекомендации наших специалистов, о которых вы даже не догадывались
- 10 советов по выбору клиники Основные критерии, которые нужно обязательно соблюдать
- 3 симптома, которые указывают на проблемы с зубами и деснами Подробно рассказываем про симптомы и к каким проблем они приводят
- 5 последствий, которые могут возникнуть, если не лечить заболевания полости рта И о чем постоянно забывают сказать стоматологи
Не мечтайте, а действуйте: сохраните свои зубы здоровыми, порадуйте себя и окружающих привлекательной улыбкой! Успейте скачать подборку материалов бесплатно, скоро мы уберем ее из открытого доступа:
DOC 2,3 мб
PDF 46,4 мб
Уже скачали 12 381
Самостоятельным заболеванием она не является. Синдром носит вторичный характер и указывает на наличие иной патологии. Кроме того, может произойти инфицирование лимфатического узла, и разовьется воспалительный процесс – лимфаденит.
Синдром носит вторичный характер и указывает на наличие иной патологии. Кроме того, может произойти инфицирование лимфатического узла, и разовьется воспалительный процесс – лимфаденит.
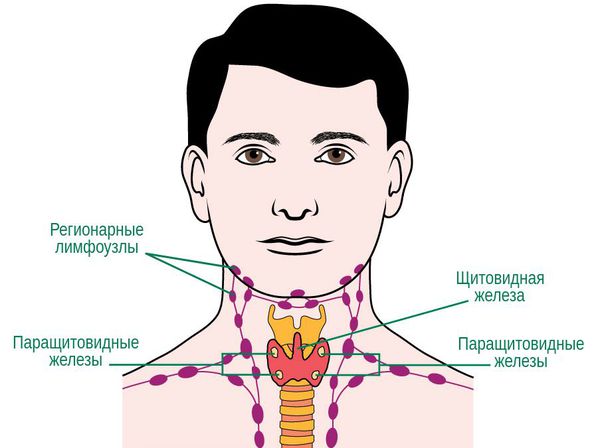
В организме человека содержится около двух литров лимфы, а количество узлов превышает четыре сотни. Их скопления находятся в подмышечных впадинах, в паху, на шее и на голове. Лимфатические протоки располагаются параллельно ходу кровеносных сосудов. Каждый узел дренирует жидкость из близлежащих органов и тканей.
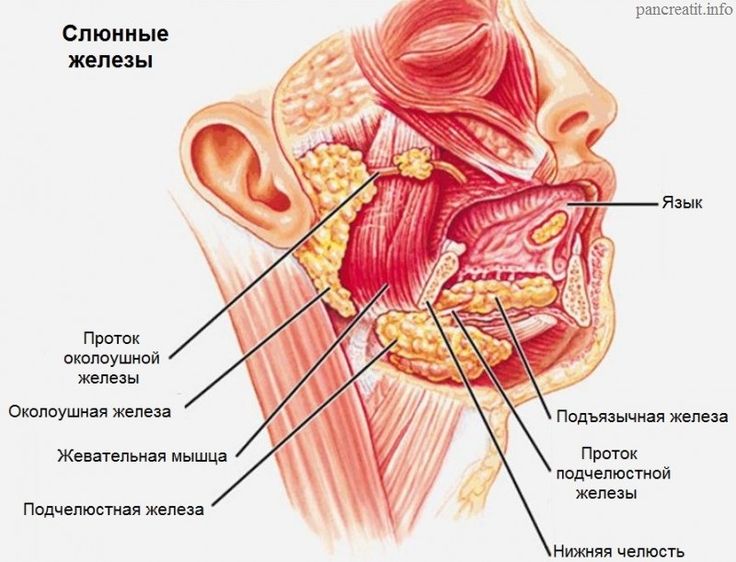
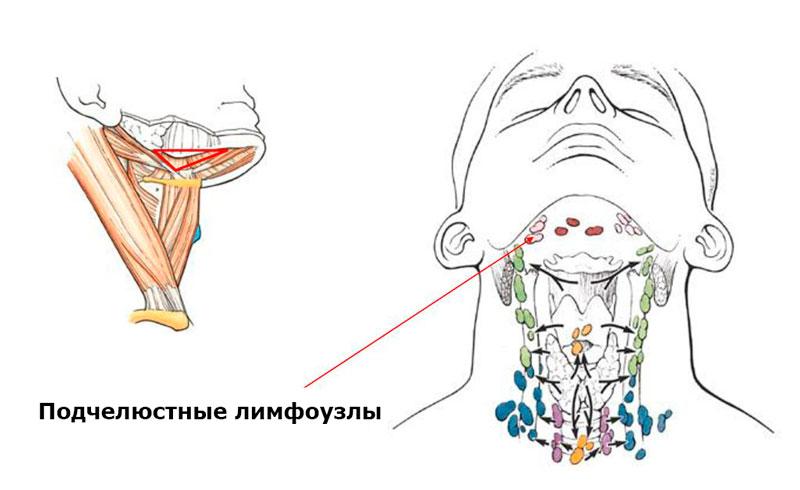
За безопасность ушей, носа, горла и зубов отвечают поднижнечелюстные лимфатические узлы. Носоглотка наиболее часто становится входными воротами для инфекции, поэтому лимфаденит здесь – весьма распространенное явление.
Лимфоузлы под челюстью имеют следующую схему расположения: они находятся в треугольной области, очерченной от подбородка к шее, спереди от слюнной железы и внутри нее, а также окружают лицевую вену.
Количество лимфатических узлов в данной зоне составляет от шести до восьми штук. Причем именно подчелюстные лимфоузлы хорошо доступны для пальпации, в то время как эти же структуры в паху или под мышками прощупать гораздо сложнее.
Причем именно подчелюстные лимфоузлы хорошо доступны для пальпации, в то время как эти же структуры в паху или под мышками прощупать гораздо сложнее.
Под челюстью собирается лимфа от следующих отделов лица:
- от кожного покрова верхней и нижней губ;
- от шеи;
- от подбородка и щек;
- от внешнего отдела носа и его внутреннего пространства;
- от внутренней поверхности нижнего века;
- от зубов, десен и неба;
- от языка и подъязычного пространства;
- от всех слюнных желез.
Лимфатические структуры данной группы имеют бобовидную форму и неодинаковые размеры.
Если узлы находятся в нормальном состоянии и не испытывают влияния тех или иных патогенов, то они обладают следующими характеристиками:
- мягкая консистенция;
- их пальпация не сопровождается болезненными ощущениями;
- нормальный размер не препятствует опусканию головы к груди, при этом узлы не ощущаются;
- визуально подчелюстные лимфатические узлы незаметны под кожей.

При отсутствии каких-либо воспалительных явлений можно прощупать только один, самый крупный лимфоузел под челюстью.
Элементы лимфатической системы располагаются группами и покрыты соединительнотканными капсулами, а сама их ткань обладает розово-серым цветом.
В верхней части капсулы имеется ямка, которая является воротами для сосудов, несущих лимфу (их количество – от двух до четырех штук), и для нервных волокон. Выносящие сосуды в количестве одного или двух выводят уже очищенную жидкость. Диаметр их значительно больше.
Паренхима (внутренняя часть) узла состоит из рыхлой соединительной ткани, в которой находится скопление лимфоцитов различных видов.
При попадании инфекционного или любого другого патогена лимфоидная ткань реагирует незамедлительно, буквально в первые часы заболевания. Таким образом, если вы заметили увеличение или воспаление лимфоузла под челюстью, значит, вероятнее всего, возникла проблема в тех тканях, из которых поступает лимфа в данные структуры.
Причины воспаления лимфоузлов под челюстью
Причин для развития воспалительного процесса в лимфатических узлах существует несколько:
- инфекционные заболевания;
- иммунные расстройства;
- опухоли.
Если воспалился лимфоузел под челюстью или на шее, то причиной могут оказаться заболевания зубов или ЛОР-органов. Обычно с выздоровлением синдром проходит самостоятельно. Если же лимфатические узлы не возвращаются к нормальному виду после устранения вероятной причины, значит, необходимо проводить детальную диагностику и продолжать лечение.
Стоит подчеркнуть, что болевые ощущения в области лимфоузлов всегда являются следствием их воспаления. Патологический процесс возникает тогда, когда иммунные клетки не способны элиминировать все поступающие к ним болезнетворные агенты.
Для вас подарок! В свободном доступе до 17.04
3 ошибки в уходе за зубами, которые портят всё
Из-за этих ошибок зубы начинают разрушаться на 12 лет раньше
Чтобы получить файл, укажите e-mail: Введите телефон для доступа к файлу:
Файл скачали 100 500 человек
Я подтверждаю согласие на обработку персональных данных
Причин для поражения лимфатических узлов существует множество, и, занимаясь диагностикой, наиболее часто можно столкнуться со следующими состояниями:
- Различные инфекционные заболевания, например, стафилококковой или стрептококковой этиологии.
 Это может быть тонзиллит (ангина), ларингит, отит, гайморит, гнойный абсцесс зуба, альвеолит (воспаление лунки удаленного зуба).
Это может быть тонзиллит (ангина), ларингит, отит, гайморит, гнойный абсцесс зуба, альвеолит (воспаление лунки удаленного зуба). - Болезни, при которых нарушается работа иммунной системы. Это системные заболевания соединительной ткани (ревматоидный артрит, системная красная волчанка), заболевания крови (лейкоз), синдром приобретенного иммунодефицита (ВИЧ-инфекция).
- Токсоплазмоз. Возбудителями данного заболевания являются токсоплазмы – паразиты, которые могут встретиться в сыром мясе и кошачьих экскрементах.
- Болезни, относящиеся к группе так называемых детских инфекций: ветряная оспа, паротит (свинка), корь.
- Опухолевые процессы. Если пациент замечает изменение размеров и структуры лимфоузлов, но при этом у него не выявляются те или иные воспалительные и инфекционные заболевания, а в анамнезе нет травм, то по результатам диагностики может обнаружиться в том числе рак в начальной стадии. Поэтому к лимфаденопатии всегда следует относиться серьезно.

- Еще одна причина поражения лимфоузлов под нижней челюстью – стоматологическая патология.
Когда речь идет о заболеваниях полости рта, то стоит отметить, что даже элементарное несоблюдение правил гигиены может привести к увеличению лимфатических узлов. Ежедневная тщательная чистка зубов в ряде случаев поможет вам избежать данной проблемы.
Любые воспалительные процессы, возникающие в ротовой полости, провоцируют реакцию иммунной системы. Присутствие патогена вызывает защитную гиперплазию лимфоидной ткани, что сопровождается увеличением размеров лимфоузла, но в более тяжелых случаях, когда защитных сил оказывается недостаточно, происходит инфицирование его стромы.
Умеренное увеличение лимфоузлов наблюдается при периодонтите, альвеолите, периостите челюсти. Болезнь сопровождается субфебрильной (до 38 °C) или фебрильной (более 38 °C) температурой, явлениями интоксикации, слабостью и утомляемостью. Присутствует боль в области воспаления, появляется гнилостный запах изо рта.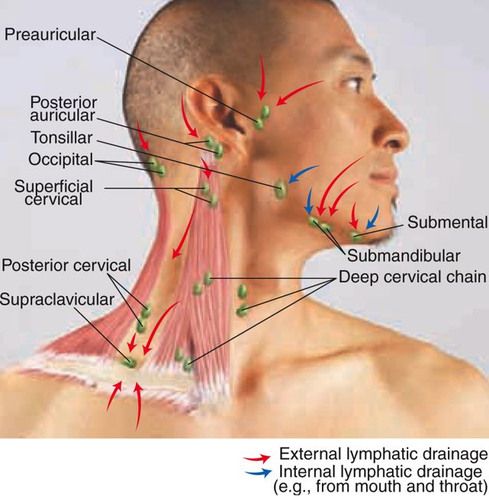 Еще одна возможная причина воспаления лимфоузлов под челюстью – язвенно-некротический стоматит. В данном случае в ротовой полости обнаруживаются очаги некроза с грязно-серым налетом.
Еще одна возможная причина воспаления лимфоузлов под челюстью – язвенно-некротический стоматит. В данном случае в ротовой полости обнаруживаются очаги некроза с грязно-серым налетом.
Однако стоит помнить: поднижнечелюстной лимфаденит может развиваться в отсутствие столь яркой клинической картины.
Характерная симптоматика лимфаденита под челюстью
Зачастую начальная стадия лимфаденита остается незамеченной, поскольку выраженных внешних признаков она не имеет. Явная симптоматика появляется позже, когда процесс уже достиг разгара. В таком случае можно наблюдать:
- Формирование шишек и припухлостей под нижней челюстью. Возможно появление местного отека.
- Болезненные ощущения в месте поражения. Пациент может жаловаться, что при надавливании на воспаленный участок или при проглатывании пищи у него болит лимфоузел под челюстью.
- Постепенное нарастание лихорадки.
- Изменение цвета кожного покрова в месте воспаления. Сперва возникает гиперемия (покраснение), затем ткани приобретают синюшный оттенок из-за скопления гноя и застойных явлений.
Если вы заподозрили у себя лимфаденит, то обращайте внимание на следующие признаки:
- бобовидная или шарообразная структура под кожей постепенно становится плотнее;
- кожа над образованием приобретает красноватый или синий оттенок;
- повышается местная температура, воспаленный участок становится горячим на ощупь;
- в зоне нижней челюсти нарастает отечность.
Будьте бдительны и при появлении подозрительных симптомов сразу обращайтесь к врачу. Дело в том, что данная патология характеризуется быстрым прогрессированием, и могут потребоваться считанные дни, чтобы легкая начальная стадия заболевания сменилась обширным отеком шеи с яркими явлениями интоксикации.
Разновидности и стадии подчелюстного лимфаденита
Классифицируются лимфадениты по-разному. Их можно разделить на негнойные и гнойные. Второй вариант обусловлен бактериальным заражением, в первую очередь – стафилококком и стрептококком. Кроме того, возможно инфицирование возбудителем туберкулеза или бледной трепонемой. Согласно второй классификации, патологический процесс способен протекать в трех различных формах:
Согласно второй классификации, патологический процесс способен протекать в трех различных формах:
- Простой подчелюстной лимфаденит. В данном случае пациента беспокоит только отек в зоне воспаления.
- Гиперпластический лимфаденит. Лимфоузлы увеличиваются, и их размер многократно превышает норму.
- Деструктивный лимфаденит. В этой ситуации наступают необратимые изменения, когда узел полностью разрушается. Это происходит относительно редко, так как своевременное и адекватное лечение позволяет избежать подобного исхода событий.
Лимфаденит обычно эффективно поддается терапии. Тем не менее если вы подозреваете воспаление лимфоузлов под челюстью, то первое, что делать необходимо, это обращаться к врачу. Напомним, что процесс прогрессирует стремительно, и этапы быстро сменяют друг друга. Развивающееся заболевание проходит через следующие стадии.
Первая стадия
Состояние характеризуется почти нормальным размером лимфоузлов, однако пациент уже ощущает дискомфорт и болезненность при повороте головы или при надавливании в подчелюстной области и на шее. Часто процесс сопровождается повышением температуры и болью в горле, может появиться сухой непродуктивный кашель и чувство першения. Боль бывает односторонней или двухсторонней. Локализация зависит от причины заболевания.
Часто процесс сопровождается повышением температуры и болью в горле, может появиться сухой непродуктивный кашель и чувство першения. Боль бывает односторонней или двухсторонней. Локализация зависит от причины заболевания.
Вторая стадия
Развивается острый лимфаденит. Узел становится визуально различимым: выступает под кожей, по форме напоминает шар. Диаметр образования зависит от заболевания и бывает разным, может достигать трех сантиметров, иногда больше.
Болезненные ощущения значительно затрудняют движения. Пациенту сложно широко открыть рот, повернуть и наклонить голову. Боль иррадиирует в щеку и ухо. Повышается температура тела. Появляются признаки интоксикации, слабость и разбитость.
Третья стадия
Лимфаденит становится гнойным. Воспалительный процесс затрагивает структуры, расположенные около очага инфекции. Болят не только лимфоузлы под челюстью: пациент предъявляет жалобы на боль в горле, голове, ключице, подмышечной впадине. Воспалиться могут также и зубные нервы, что будет сопровождаться острой зубной болью.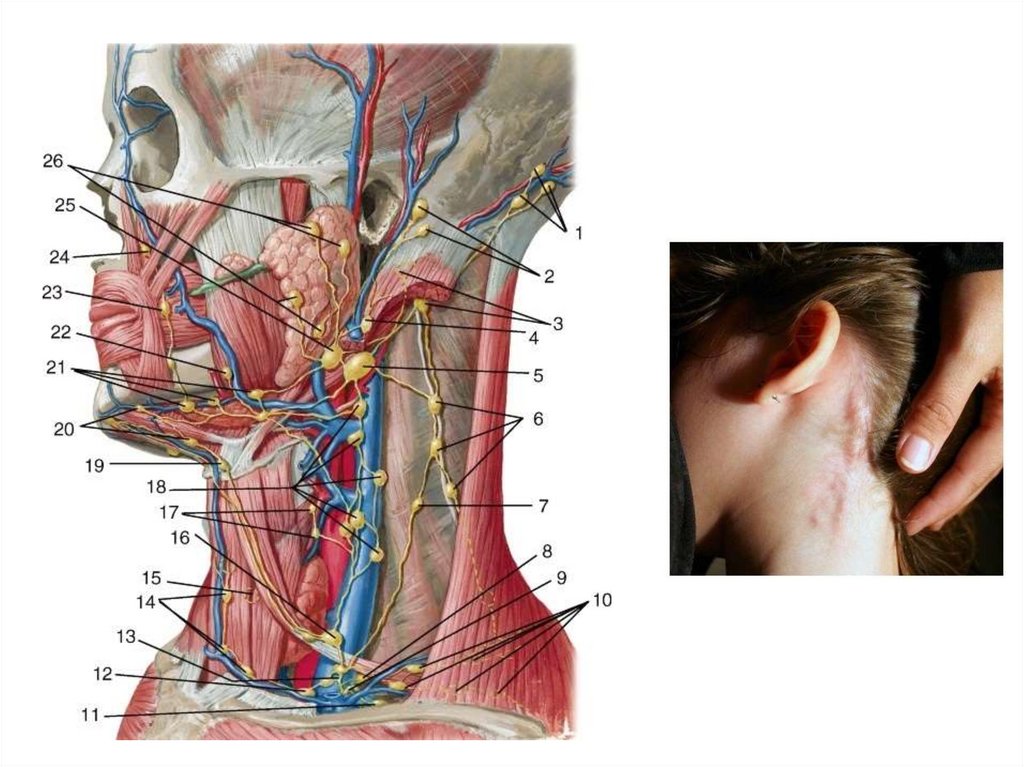
Образовавшийся из некротизированных клеток гной способен прорвать лимфоидную ткань и попасть в кровь, и тогда возникнет риск крайне неблагоприятного исхода заболевания. Поэтому при обнаружении симптомов лимфаденита необходимо скорее начинать лечение.
Обследование при воспалении лимфоузлов под челюстью
Как правило, если человек обнаруживает у себя увеличенные лимфатические узлы, но при этом не выявляет какую-либо еще сопутствующую симптоматику, то он обращается к гематологу. Если же присутствует явный инфекционный процесс, проявляющий в виде лихорадки, кожной сыпи, увеличения печени и селезенки, то обследованием занимается врач-инфекционист. Когда есть признаки поражения полости рта или ЛОР-органов, то пациентом занимаются специалисты соответствующих профилей.
В каждом случае диагностический поиск будет направлен на определение первопричины лимфаденопатии и на оценку состояния самих лимфоузлов. Обследование может включать:
- УЗИ. Данный метод позволяет быстро установить размер, форму и структуру лимфоидных образований, а также оценить вовлеченность окружающих тканей в воспалительный процесс и, если требуется, дифференцировать лимфаденопатию с поражением слюнных желез.
- Радиологическое исследование – рентгеноконтрастная лимфография. Таким способом можно визуализировать особенности лимфотока в зоне поражения. В сложных ситуациях применяется также КТ и МРТ лимфатических узлов.
- Биопсия. Забор материала на гистологию осуществляется пункционным или открытым способом. Это исследование позволяет выявить онкологический процесс или фиброзное перерождение лимфоидной ткани.
- Лабораторные анализы. Обследование начинается с общего анализа крови, позволяющего оценить воспалительные изменения в организме. Если требуется подтверждение инфекционного характера лимфаденопатии, то проводится посев мазка из зева, РИФ, ИФА, ПЦР-диагностика.
- Дополнительными методами исследования являются фарингоскопия, риноскопия, отоскопия. Если требуется исключение офтальмологической патологии, то проводится осмотр структур глаза. При стоматологических заболеваниях показана рентгенография зубов и челюстей.
Лечение воспаления лимфоузлов под челюстью
Если вы столкнулись с признаками лимфаденопатии, то конечно у вас появится вопрос: как нужно лечить лимфоузлы под челюстью? Когда речь идет об ОРВИ, ангине и других воспалительных заболеваниях рото- и носоглотки, то еще до того, как врач сделает вам специальные назначения, вы можете принять самостоятельные меры и начать полоскать полость рта антисептиками.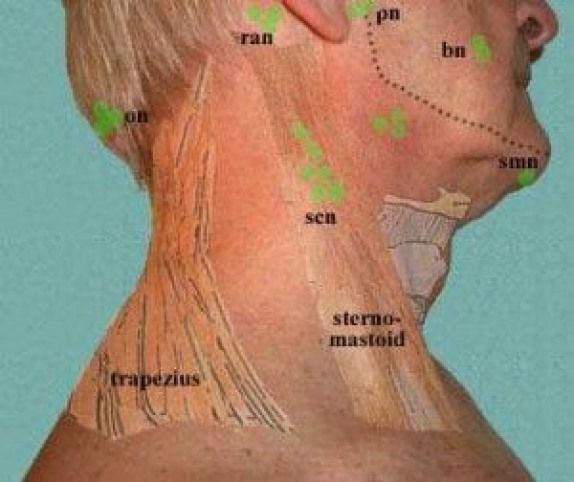
Если присутствует выраженный болевой синдром, то возможно применение анальгетиков. В остальных случаях лечение следует начинать только после установления причины основного заболевания.
Если лимфаденопатия сопровождается лихорадкой и стремительным ухудшением самочувствия, а также если вы обнаружили опухолевидные образования в области головы – необходимо экстренно обращаться за медицинской помощью.
Визит к врачу должно быть незамедлительным, если:
- узлы очень плотные;
- появилась высокая температура тела;
- область, где увеличились узлы, покраснела и отекла.
Самолечение народными средствами здесь неприемлемо. Возможно, вам удастся уменьшить часть симптомов, но остановить воспалительный процесс не получится, и лимфоузлы будут постепенно разрушаться. Лечение может назначить только профессионал.
Для устранения причины лимфаденопатии обычно используется медикаментозная терапия. В подавляющем большинстве случаев увеличение лимфоузлов под челюстью является естественной реакцией организма на бактериальные или вирусные инфекции.
Лечение будет включать в себя не только этиологическую (направленную на первопричину заболевания), но и патогенетическую (подавляющую механизмы развития болезни, ускоряющую процессы восстановления) терапию, например физиотерапевтические процедуры:
- УВЧ-терапия. Это воздействие на ткани при помощи высокочастотного электромагнитного поля, позволяющее улучшить противоинфекционный иммунитет.
- Лазеротерапия – облучение очага воспаления световыми волнами, которые стимулируют процессы восстановления и снижают болевые ощущения.
- Гальванизация. Данная методика также способствует скорейшему восстановлению поврежденных тканей. На очаг воспаления воздействует электрический ток с минимальным напряжением.
Каждый лимфоузел является частью лимфатической системы, а сама лимфа, как и кровь, – это одна из разновидностей соединительной ткани, образующая внутреннюю среду организма. Вместе с жидкостью, которой омываются все структуры организма, по сосудам движется множество клеток.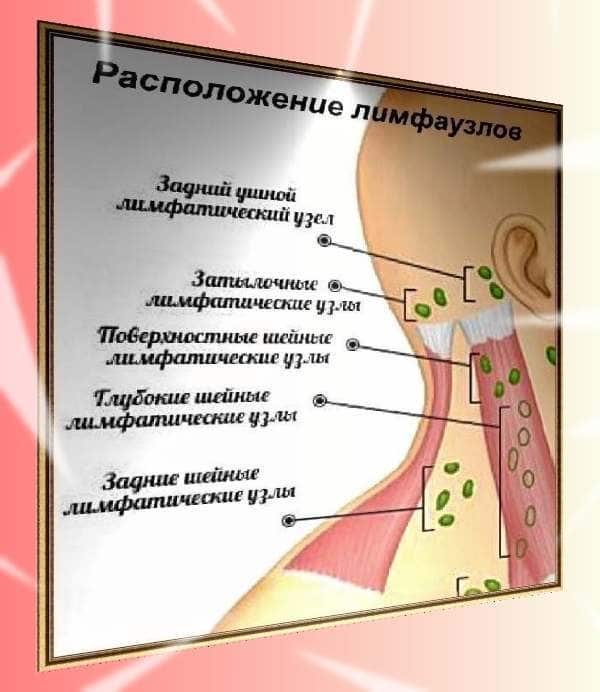 Лимфатическая система защищает человека от возбудителей инфекционных заболеваний, забирает из тканей погибшие и атипичные клетки, переносит питательные вещества.
Лимфатическая система защищает человека от возбудителей инфекционных заболеваний, забирает из тканей погибшие и атипичные клетки, переносит питательные вещества.
Поэтому если вы заметили, что у вас, например, увеличились лимфоузлы под челюстью, значит, иммунная система столкнулась с опасностью. Необходимо обратиться к специалисту, потому что только врач назначит вам обследование и, в случае выявления заболевания, составит необходимый план лечения.
Материал основан на исследованиях:
- Шиллинбург. Якоби. Бракетт. Основы препарирования зубов. Для изготовления литых металлических, металлокерамических и керамических реставраций
- Наоши Шито. Хирургия пародонта. Клинический атлас
- Ральф Беллиззи/ Роберт Лушин. Клинический атлас эндодонтической хирургии
Воспаление лимфоузлов во время ангины
Содержание
- Причины воспаления шейных лимфоузлов
- Симптомы
- Диагностика
- Лечение
- Традиционная терапия
- Негативные последствия
- У младенцев:
- Факторы риска тонзиллита
- Осложнения тонзиллита
- Почему возникает воспаление лимфоузлов на шее?
- Что делать, если болят лимфоузлы?
- Профилактика воспаления лимфоузлов
- Как отличить ангину от ОРВИ?
- Чем опасна ангина
- Симптомы гнойной ангины
- Фолликулярный тонзиллит
- Лакунарный тонзиллит
- Причины гнойной ангины
- Сколько длится ангина
- Лечение гнойной ангины у взрослых и детей
- Последствия гнойной ангины
Высшая категория, кандидат мед.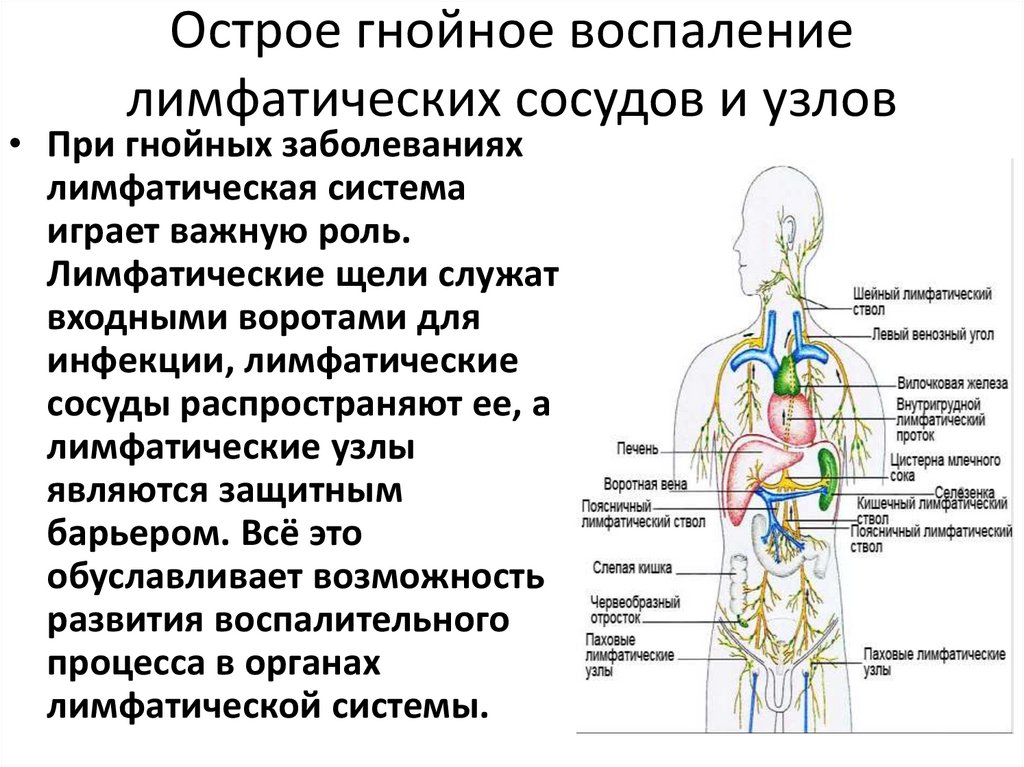 наук. Автор более 30 научных статей, 6 патентов на изобретения РФ, посвященных актуальным проблемам отоларингологии, ЛОР-онкологии, хирургии головы и шеи, а также автор способа хирургической профилактики кровотечения при тонзиллэктомии, позволяющий удалять миндалины бескровно. Неоднократно принимал участие, выступал с докладами на Российских и международных конференциях и научных форумах.
наук. Автор более 30 научных статей, 6 патентов на изобретения РФ, посвященных актуальным проблемам отоларингологии, ЛОР-онкологии, хирургии головы и шеи, а также автор способа хирургической профилактики кровотечения при тонзиллэктомии, позволяющий удалять миндалины бескровно. Неоднократно принимал участие, выступал с докладами на Российских и международных конференциях и научных форумах.
Причины воспаления шейных лимфоузлов
Лимфатические узлы на шее могут быть увеличены по множеству причин. Основные причины:
- воспаление лимфоузлов на шее происходит при инфицировании носоглотки, в том числе при ангине, когда микробы проникают в лимфатический узел; злокачественные опухоли, метастазы в узлы;
- ВИЧ-инфекция; заболевания щитовидки;
- проблемы с иммунитетом;
- инфекционные патологии, вызванные вирусами, бактериями, грибками, гельминтами, кишечной и гнойной палочкой; воспалительния в деснах и зубах; болезни, передающиеся половым путем; гнойные раны на теле;
- фурункулы, абсцессы;
- причиной, по которой возникает воспаление лимфоузлов, могут быть кошачьи царапины на коже.

Симптомы
Воспаление узлов по течению процесса бывает острым или хроническим, по характеру воспаления – серозным или гнойным. При остром тонзиллите поражаются чаще всего подчелюстные лимфоузлы.
- увеличение и уплотнение узлов;
- болезненность при надавливании;
- покалывание в очагах поражения;
- нередко может быть постоянная головная боль;
- затрудненное глотание, мышечные и суставные боли, лихорадка, общее недомогание;
Воспаление лимфоузлов на шее по клинике может быть схожим с ангиной
- заболевание переходит в серьезную форму, когда не проводится надлежащее лечение. Лимфоузлы увеличены, они становятся тверже, болезненность усиливается без прикосновения;
- при гнойной стадии узлы резко увеличены, боль выраженная дергающая, кожа над очагами поражения приобретает бордовый оттенок, отмечается сильная лихорадка. Узлы могут сливаться, образуя обширные очаги воспаления. Прикосновение к очагам вызывает нестерпимую боль;
- при хронической фазе симптомы могут быть смазаны, процесс протекает вяло.
 На шее отмечаются незначительные припухлости, температура тела может повышаться до субфебрильной.
На шее отмечаются незначительные припухлости, температура тела может повышаться до субфебрильной.
Дети переносят лимфаденит гораздо тяжелее, чем взрослые. Если не проводится своевременное лечение, то у новорожденных может нарушиться развитие шейного отдела позвоночника
Диагностика
Лимфатические узлы могут быть увеличены при ста заболеваниях. Обязательно нужно консультироваться со специалистом, если обнаружен такой симптом. Даже если лимфаденит произошел на фоне ангины, это не исключает других причин заболевания, поэтому врач обращает внимание на сопутствующие симптомы.
Только специалист может разобраться, почему произошло увеличение лимфоузлов
Врач проведет осмотр, пальпацию, назначит ультразвуковое обследование лимфоузлов. Возможно, понадобятся консультации других специалистов: хирурга, стоматолога, онколога, инфекциониста. Дополнительные исследования: анализ на ВИЧ-инфекцию, компьютерная томография. Если воспаление длится полгода и более, то проводится биопсия с дальнейшим морфологическим исследованием тканей для исключения злокачественного образования.
Лечение
Традиционная терапия
На период лечения нужно оказаться от использования кремов, лосьонов, тоников, парфюмерии
При воспалении лимфоузлов на шее назначается лечение, направленное на устранение причин. При ангине проводится антибактериальная и противовоспалительная терапия, назначаются общеукрепляющие препараты, витамины, препараты, облегчающие симптомы. Подбор основных лечебных средств проводится в зависимости от возбудителя. Если тонзиллит и лимфаденит вызваны бактериями, то назначаются антибиотики широкого спектра действия. При грибковой инфекции применяются противогрибковые препараты. При вирусной ангине назначаются противовирусные средства.
Нельзя на очаги воспаления ставить согревающие компрессы
Негативные последствия
Если своевременно не проводится адекватное лечение лимфаденита, то это может привести к формированию абсцесса – аденофлегмоны. Характеризуется аденофлегмона тяжелым течением: высокой температурой, выраженной интоксикацией, болями в голове, сердце, мышцах.
Кожа над пораженным участком на шее краснеет, гиперемия выходит за пределы лимфоузла, появляются очаги размягчения, что свидетельствует о скоплении гноя. Воспаление узлов на шее у грудничка не дает ребенку правильно держать голову. Это может привести к нарушению развития позвоночного столба в шейном отделе.
У младенцев:
- слюнотечение из-за того, что больно глотать;
- беспокойство;
- отказ от еды
- при хроническом тонзиллите может плохо пахнуть изо рта.
Факторы риска тонзиллита
Возраст от 2 до 15 — для вирусных тонзиллитов, от 5 до 15 — для бактериальных. Маленькие дети редко болеют стрептококковой ангиной.
Осложнения тонзиллита
- Затрудненное дыхание.
- Сонное апноэ (задержка дыхания во время сна).
- Распространение инфекции на клетчатку около миндалин (паратонзиллит), перитонзиллярный абсцесс — скопление гноя за миндалиной.
- Острый шейный лимфаденит — воспаление шейных лимфоузлов.
Почему возникает воспаление лимфоузлов на шее?
Так почему же возникает воспаление лимфоузлов на шее? Лимфоузлы — это неотъемлемая часть человеческой иммунной системы, часть ее защиты, своеобразный биофильтр, позволяющий предупреждать развитие многих болезней. Если фильтр «забивается», попросту не справляется с патогенными микроорганизмами, возникает воспаление. Таким образом, если у вас болят лимфоузлы, значит, в организме находится инфекция, угрожающая здоровью. Всего к шейным лимфоузлам можно отнести девять пар, так или иначе связанных с зоной лица или шеи. Они располагаются рядом с ушами, челюстью, над ключицами и даже под языком, поэтому возникновение болезненных ощущений в этих зонах может говорить о воспалении лимфоузлов.
Если фильтр «забивается», попросту не справляется с патогенными микроорганизмами, возникает воспаление. Таким образом, если у вас болят лимфоузлы, значит, в организме находится инфекция, угрожающая здоровью. Всего к шейным лимфоузлам можно отнести девять пар, так или иначе связанных с зоной лица или шеи. Они располагаются рядом с ушами, челюстью, над ключицами и даже под языком, поэтому возникновение болезненных ощущений в этих зонах может говорить о воспалении лимфоузлов.
Чаще всего шейные лимфоузлы воспаляются при ангине или ушной инфекции. Также причиной возникновения болезненного состояния может стать ОРВИ, берущее пик распространения в осенний и весенний периоды, грипп, любые заболевания ротовой полости, начиная от стоматита и заканчивая кариесом. Лимфоузлы, находящиеся рядом с ушами, воспаляются при отите. Местоположением лимфоузлов играет важную роль в определении очага инфекции, так как обычно они сигнализируют о болезни близлежащих органов.
Куда реже боль в лимфоузлах возникает из-за нарушения обмена веществ, алкоголизма, болезни щитовидной железы или же простой аллергии, однако и исключать данные варианты совсем было бы неправильно.
Кроме того, воспаление лимфоузлов, к сожалению, можно связать и с серьезными проблемами, например, механическим повреждением (травмированием) самого лимфоузла или ближайших тканей, а также раковыми перерождением клеток лимфоткани.
Что делать, если болят лимфоузлы?
Лечение лимфоузлов всецело зависит от причин возникновения воспаления. Чтобы не «проглядеть» болезнь, достаточно быть внимательными во время визуального осмотра. При воспалении лимфоузлы увеличиваются — знакомый, например, подчелюстной рельеф становится более сглаженным. Существует около сотни заболеваний, связанных с этим состоянием, потому самостоятельная диагностика — это плохая идея. Гораздо более правильным решением будет обращение к терапевту: он сможет провести комплексное обследование, после которого направит к узкому специалисту, в зависимости от природы воспаления.
Характерными симптомами течения воспаления являются также изменение консистенции лимфоузла (он может стать мягким от нагноения, либо твердым при развитии раковых клеток лимфоткани), возникновение болезненных ощущениях при пальпации или глотании, покраснение кожных покровов на месте поражения, а также характерные для многих заболеваниям апатичность, усталость, головные боли и неизбежная при воспалении температура.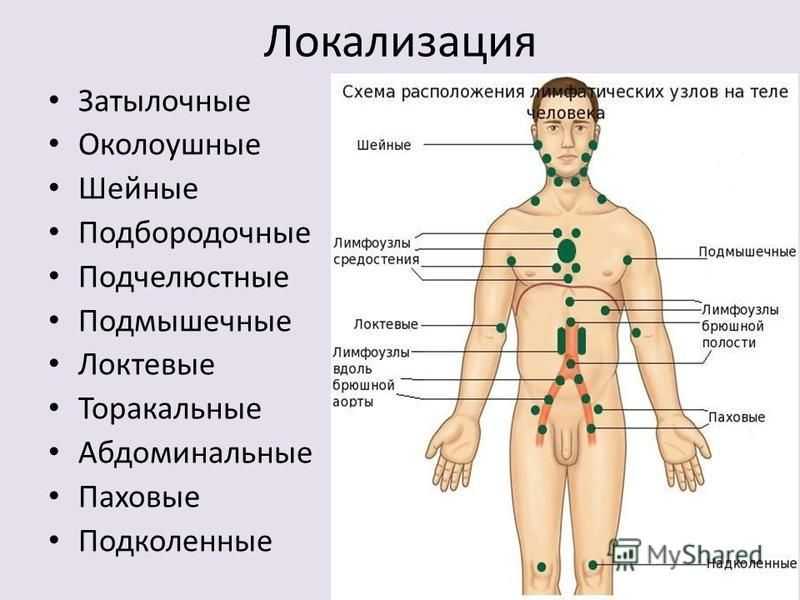
Если болят лимфоузлы на шее от ангины или любого другого заболевания, при котором подобные ощущения являются лишь симптомом, то боль пройдет вместе с окончанием основной болезни. Слабо выраженная симптоматика (легкая боль или покалывание при глотании или надавливании, общая слабость и частые простуды) говорит об общем ухудшении иммунной системы.
Во втором случае наиболее распространенным методом лечения является ультравысокочастотная терапия — процедура безболезненная и не причиняющая дискомфорта, проводимая с использованием специального оборудования. Антибиотики и противовоспалительные средства могут быть назначены врачом в случае острой необходимости, однако в целом достаточно соблюдать постельный режим, прием витаминов и обильное теплое питье. Облегчить течение болезни поможет настойка эхинацеи — по-настоящему волшебного растения, природного антисептика, устраняющего воспаление и укрепляющего иммунитет. Отвары мяты, ромашки или календулы помогут почувствовать себя лучше, а полоскание солью и содой поможет бороться с воспалением.
Помните, что воспаленные лимфоузлы ни в коем случае не следует прогревать, растирать, а так же наносить йодную сетку в этой области. Подобные процедуры усугубляют течение болезни и ускоряют распространение инфекции.
Профилактика воспаления лимфоузлов
Как мы уже упоминали выше, лимфоузлы — это часть иммунной системы, и возникновение воспаления — это сигнал о некорректной ее работе. Чтобы болезненных состояний не возникало, достаточно поддерживать иммунитет всем известными методами: закаляться, соблюдать личную гигиену, принимать витамины, избегать переохлаждений и сквозняков, не запускать течение инфекций и уделять достаточное внимание микротравмам и ранам.
Как отличить ангину от ОРВИ?
Несмотря на то, что воспаление миндалин может сопровождать респираторные инфекции, ангина и ОРВИ – разные заболевания. В первом случае воспалительный процесс в основном ограничивается гландами, во втором, кроме боли в горле, температуры и увеличения лимфатических узлов, всегда присутствуют симптомы поражения верхних дыхательных путей, такие как насморк, першение в горле, кашель с мокротой или без, охриплость голоса.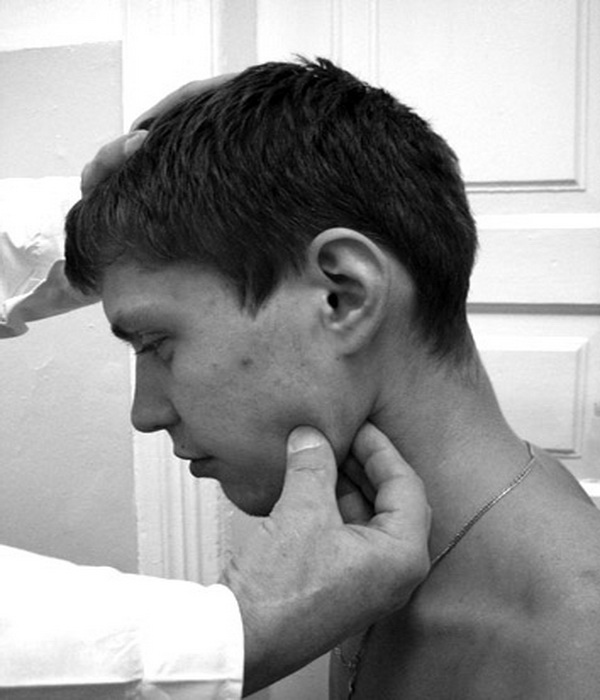 При аденовирусной инфекции также могут быть признаки конъюнктивита: слезотечение, покраснение и резь в глазах.
При аденовирусной инфекции также могут быть признаки конъюнктивита: слезотечение, покраснение и резь в глазах.
Чем опасна ангина
Тонзиллит представляет опасность при развитии осложнений. Если горло при ангине болит дольше 7 дней, стоит задуматься о возможном воспалении тканей, окружающих гланды (перитонзиллит), их нагноении и формировании паратонзиллярного абсцесса. Если начинает болеть ухо и снижается слух, значит, развился отит.
К поздним осложнениям острого тонзиллита относят:
- ревматизм;
- гломерулонефрит;
- инфекционно-аллергический миокардит;
- полиартрит;
- холецистохолангит
Своевременно грамотное лечение позволяет предотвратить эти осложнения ангины.
Симптомы гнойной ангины
Болезнь начинается остро. Практически одновременно появляются общие и местные симптомы, которые достигают своего максимального развития на вторые сутки.
Общие симптомы:
- боль в горле, усиливающаяся при глотании и иногда отдающая в висок или ухо;
- сухость, першение и саднение в глотке;
- усиленное выделение слюны;
- возможен спазм жевательных мышц на стороне воспаления, который мешает широко открывать рот;
- увеличение и болезненность шейных лимфатических узлов.
Фолликулярный тонзиллит
Функциональная ткань миндалин состоит из фолликулов – отдельных «островков» лимфоидной ткани. Фолликулярная ангина – это гнойное воспаление фолликулов.
Вначале миндалины отекают, увеличиваются в размерах, становятся красными. Затем на красном фоне начинают проступать желто-белые точки – гной, который скапливается в фолликулах1,.
Лакунарный тонзиллит
Лакунарная ангина начинается так же, как фолликулярная, с увеличения и покраснения миндалин. Затем в их многочисленных углублениях (лакунах) появляется гной. Он проступает на поверхности в виде желтовато-белых островков, которые постепенно увеличиваются и сливаются друг с другом.
Причины гнойной ангины
Непосредственной причиной воспаления миндалин является проникновение в них возбудителей инфекции – вирусов, бактерий, грибов. Однако заболевание развивается в основном на фоне снижения защитных сил организма.
Толчком к развитию тонзиллита могут стать:
- переохлаждение: заболевание особенно часто возникает в осенне-зимний и весенний периоды;
- несбалансированное питание, приводящее к гиповитаминозам и ослаблению иммунитета3;
- травмы миндалин, например, грубой пищей;
- расстройства нервной системы;
- воспалительные заболевания носа, околоносовых пазух, полости рта.

Небные миндалины находятся на пересечении дыхательных и пищеварительных путей. Поэтому их могут поражать микробы из полости рта, носа и глотки.
Чаще всего гнойное воспаление миндалин связывают со стрептококковой инфекцией. Наиболее тяжелые формы заболевания вызывает бета-гемолитический стрептококк группы А. Именно его обнаруживают у 15% больных гнойной ангиной взрослых и у 20-30% детей.
Стрептококковая инфекция заразна. Больные и даже выздоровевшие после тонзиллита в течение 10-12 дней могут быть источником инфекции для здоровых людей.
Стрептококк нередко приводит к ревматическим заболеваниям и поражению внутренних органов. Поэтому при появлении признаков гнойной ангины нужно обязательно обращаться к врачу, чтобы уточнить, какой именно микроорганизм вызвал воспаление. Сегодня для диагностики стрептококковой инфекции используют экспресс-тесты, которые показывают результат с точностью до 99% в течение 15-20 минут.
Вирусные тонзиллиты обычно вызывают возбудители острых респираторных инфекций:
- аденовирусы;
- вирусы гриппа и парагриппа;
- риновирусы;
- вирус простого герпеса;
- вирус Эпштейна – Барр;
- цитомегаловирус4и другие.

Ангина бывает одним из проявлений кори, скарлатины, инфекционного мононуклеоза и болезней крови. Разобраться в хитросплетениях болезни способен только специалист.
Сколько длится ангина
Продолжительность заболевания зависит от его формы и тяжести течения. Общая длительность обычно не превышает 7 дней.
Вне зависимости от того, сколько лечится гнойная ангина, врач констатирует выздоровление только спустя 5 дней после нормализации температуры. При этом у больного должна исчезнуть боль в горле, лимфатические узлы должны стать безболезненными. Кроме того, всегда учитываются результаты анализов крови, мочи и электрокардиограммы.
Лечение гнойной ангины у взрослых и детей
Лечить тонзиллит должен врач. Он определит форму заболевания и назначит необходимые лекарства. Самолечение же способно привести к затяжному течению болезни и осложнениям.
Чтобы не заразить окружающих, больной острым тонзиллитом должен быть изолирован, ему должна быть выделена отдельная посуда и полотенце.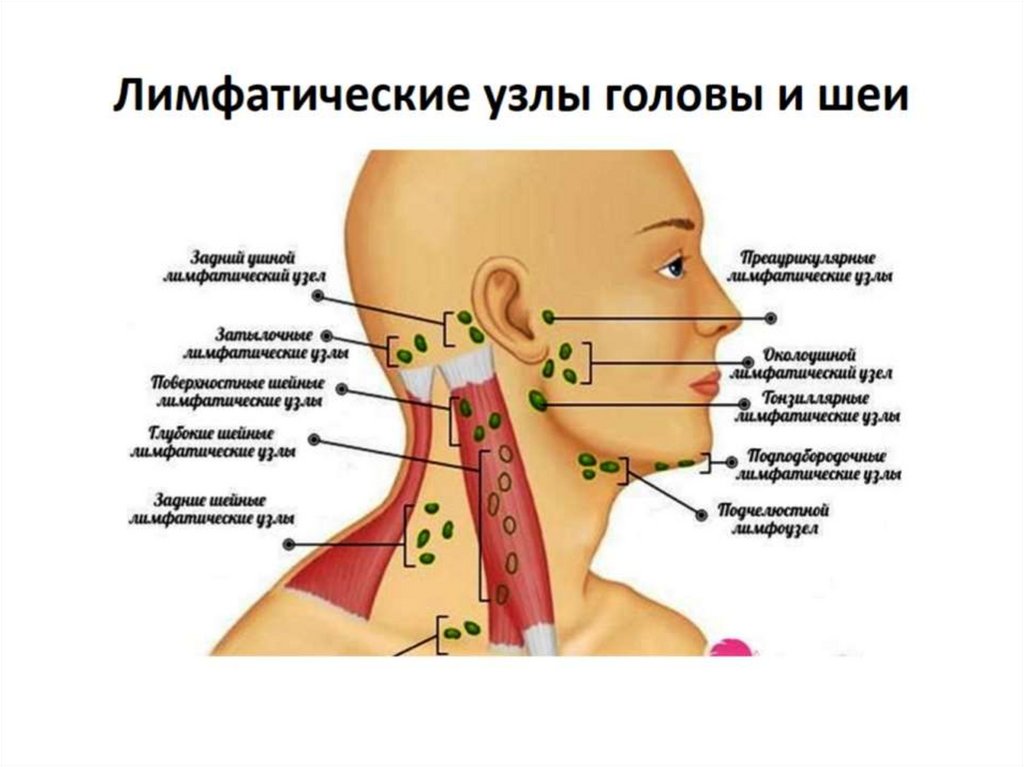
В период лихорадки показан строгий постельный режим, а после снижения температуры – полупостельный и домашний.
Показано обильное теплое питье и щадящее питание, которое не раздражает больное горло. Обычно врачи рекомендуют молочно-растительную диету с ограниченным количеством углеводов и высоким содержанием витаминов.
Медикаментозное лечение включает препараты общего и местного действия.
Для борьбы с инфекций и воспалением, облегчения симптомов тонзиллита врач может назначить следующие препараты:
- антибиотики;
- противовоспалительные;
- противоаллергические;
- жаропонижающие.
Местное лечение фолликулярной и лакунарной ангины включает полоскание или орошение горла, а также использование рассасывающихся таблеток с антисептическим, противовоспалительным и обезболивающим действием. Цель — механическое очищение миндалин от гноя, борьба с возбудителем, болью в горле и воспалением.
Последствия гнойной ангины
Острый тонзиллит может протекать с осложнениями.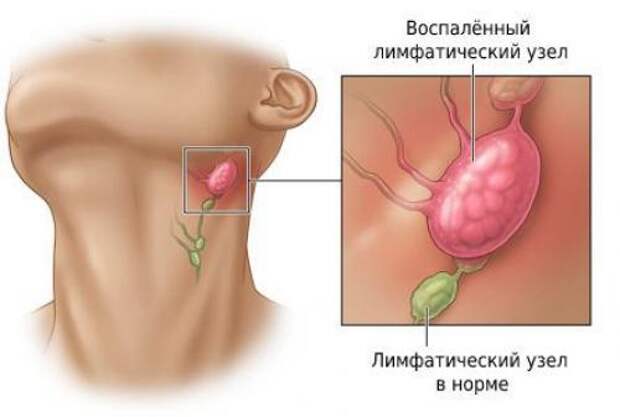 Их принято делить на местные и общие.
Их принято делить на местные и общие.
Местные осложнения:
- паратонзиллярный абсцесс — гнойник, который формируется за пределами миндалины при проникновении инфекции в окружающие ее ткани;
- острый средний отит – воспаление среднего уха;
- острый ларингит – воспаление гортани;
- шейный лимфаденит – воспаление лимфатических узлов.
Общие осложнения чаще возникают при стрептококковой ангине, к ним относят:
- ревматизм;
- ревматоидный артрит;
- миокардит;
- полиартрит;
- гломерулонефрит и пиелонефрит;
Использование препаратов гексэтидина прописано в клинических рекомендациях по лечению острого тонзиллофарингита. Гексэтидин – антисептик, проявляющий активность в отношении большинства бактерий, вирусов простого герпеса 1-го типа, гриппа А, PC-вируса, поражающих респираторный тракт, и грибов. Кроме того, он оказывает легкое обезболивающее действие7.
УЗИ и биопсия лимфатических узлов шеи | Рак слюнной железы
Этот тест также иногда называют тонкоигольной аспирационной биопсией или пункционной биопсией.
Вы можете пройти этот тест, чтобы узнать, распространился ли ваш рак из слюнных желез на лимфатические узлы на шее. Вы можете пройти этот тест, если ваш врач увидел изменения в лимфатических узлах на вашей шее при компьютерной томографии.
Что такое лимфатический узел?
Лимфатический узел является частью лимфатической системы. Это сеть тонких трубочек (сосудов) и узлов, несущих по телу прозрачную жидкость, называемую лимфой. Это важная часть иммунной системы. Он играет роль в борьбе с инфекцией и уничтожении старых или аномальных клеток.
Узлы представляют собой бобовидные структуры, фильтрующие лимфатическую жидкость и улавливающие бактерии, вирусы и раковые клетки.
Что происходит
Ваш врач использует ультразвуковой сканер, чтобы взять небольшое количество ткани лимфатического узла с помощью тонкой иглы.
При ультразвуковом сканировании используются высокочастотные звуковые волны для создания изображения части тела.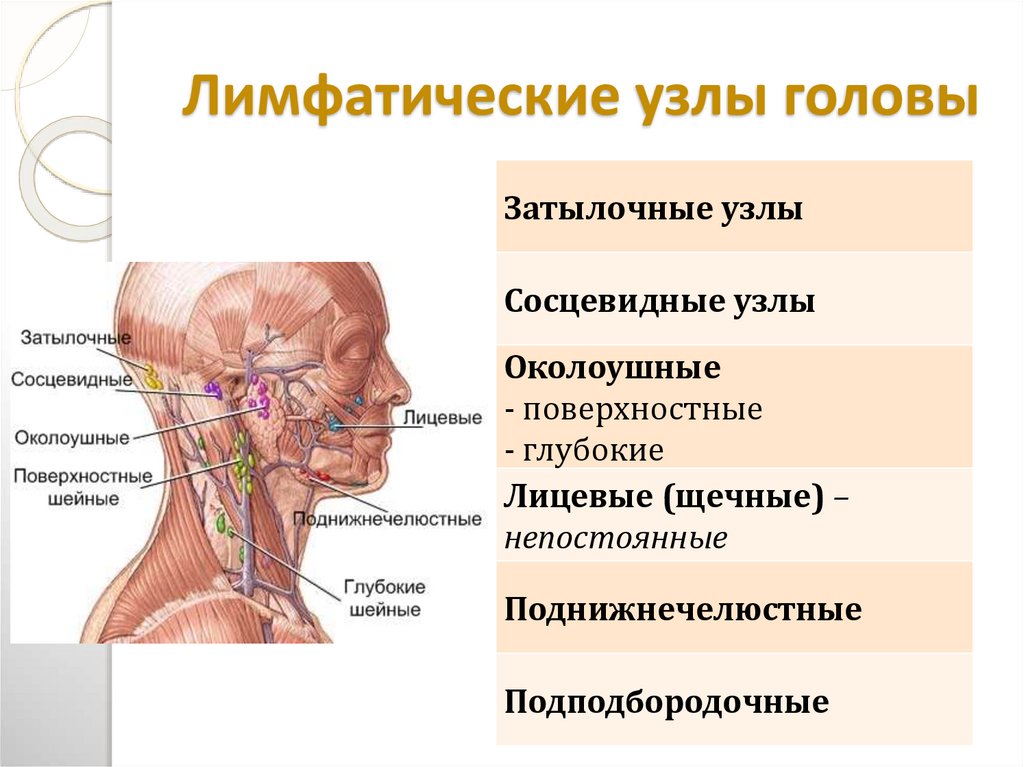 Ультразвуковой сканер имеет микрофон, который испускает звуковые волны. Звуковые волны отражаются от органов внутри вашего тела и снова улавливаются микрофоном. Микрофон подключается к компьютеру. Это превращает звуковые волны в картинку.
Ультразвуковой сканер имеет микрофон, который испускает звуковые волны. Звуковые волны отражаются от органов внутри вашего тела и снова улавливаются микрофоном. Микрофон подключается к компьютеру. Это превращает звуковые волны в картинку.
Обычно этот тест проводится амбулаторно в отделении визуализации больницы.
Подготовка к тесту
Проверьте свое письмо о назначении, чтобы точно узнать, как подготовиться. Перед тестом вы подписываете форму согласия. Это хорошее время, чтобы задать врачу любые вопросы, которые у вас есть.
Перед тестом вы должны нормально есть и пить.
Принимайте лекарства как обычно, если вам не указано иное. Если вы принимаете лекарства для разжижения крови, врач может попросить вас заранее прекратить их прием.
Прохождение теста
Когда вы приедете в отделение, медсестра может попросить вас переодеться в халат. Затем они проводят вас в тестовую комнату.
Вы будете проходить тест лежа на кушетке. Врач или специалист по УЗИ наносит холодный смазывающий гель на кожу рядом с лимфатическими узлами. Сонограф — это обученный специалист, который специализируется на ультразвуковом сканировании.
Врач или специалист по УЗИ наносит холодный смазывающий гель на кожу рядом с лимфатическими узлами. Сонограф — это обученный специалист, который специализируется на ультразвуковом сканировании.
Вам на кожу надевают портативный ультразвуковой датчик. Гель помогает зонду двигаться по коже. Вы можете почувствовать небольшое давление, когда зонд перемещают по вашей коже. Скажите им, если это неудобно. Это не должно быть больно.
Это будет конец вашего теста, если ваши лимфатические узлы выглядят нормально. Любые изменения на УЗИ требуют дальнейшего изучения.
Если вам нужна биопсия, ваш врач очистит вашу кожу и может обезболить область с помощью местного анестетика. Они втыкают тонкую иглу в вашу кожу и с помощью шприца извлекают некоторые клетки и жидкость. Или вынимают часть ткани через иглу. Они отправляют образцы в лабораторию для изучения под микроскопом.
Тест занимает от 15 до 20 минут.
После теста
Вы сможете вернуться домой в тот же день.
У вас небольшая повязка на месте. Спросите своего врача или медсестру , как ухаживать за этим в течение следующих нескольких дней.
Получение результатов
Вы должны получить результаты в течение 1 или 2 недель. Свяжитесь со своим врачом, если вы ничего не слышали по истечении этого времени.
Ожидание результатов теста или дальнейших тестов может быть очень тревожным. У вас могут быть контактные данные медсестры-специалиста, и вы можете связаться с ними для получения информации, если вам нужно. Это может помочь поговорить с близким другом или родственником о том, как вы себя чувствуете.
Для получения поддержки и информации вы также можете связаться с медсестрами Cancer Research UK по бесплатному телефону 0808 800 4040. Линии открыты с 9:00 до 17:00, с понедельника по пятницу.
Возможные риски
Биопсия лимфатического узла — безопасная процедура, но ваш врач или медсестра скажут вам, к кому обращаться, если у вас возникнут какие-либо проблемы после теста. Ваши врачи убедитесь, что преимущества биопсии лимфатических узлов перевешивают возможные риски.
Ваши врачи убедитесь, что преимущества биопсии лимфатических узлов перевешивают возможные риски.
Боль
Возможно, вы испытываете легкую боль или дискомфорт в этом месте. Может помочь прием обезболивающего например, парацетамола.
Кровотечение
Существует небольшой риск кровотечения. Ваш врач обычно может контролировать это, нажимая на область. Если из места биопсии вышло много крови, немедленно сообщите об этом своему врачу или обратитесь в ближайшее отделение неотложной и неотложной помощи (A&E).
Инфекция
Обратитесь к врачу общей практики или в больницу, если у вас высокая температура или плохое самочувствие. Или если есть покраснение, отек или жидкость (выделение) в месте биопсии.
-
Руководство по клиническим сестринским процедурам Королевской больницы Марсден (9-е издание)
L Dougherty and S Lister
Wiley-Blackwell, 2015 -
Визуализация при раке головы и шеи: Национальное междисциплинарное руководство Соединенного Королевства
Х.
 Льюис-Джонс, С. Колли, Д. Гибсон
Льюис-Джонс, С. Колли, Д. Гибсон Журнал ларингологии и отологии (2016 г.), том 130, приложение 2
-
Рак и его лечение (7-е издание)
Дж. Тобиас и Д. Хокхаузер
Уайли-Блэквелл, 2015
Последнее рассмотрение:
22 октября 2019 г.
Распечатать страницу
Лимфаденопатия у кошек | PetMD
Что такое лимфаденопатия у кошек?
Лимфаденопатия — это увеличение (отек) одного лимфатического узла, группы лимфатических узлов или всех лимфатических узлов. Лимфаденопатия не является первичным заболеванием; это симптом основного заболевания, такого как лимфома, клещевое заболевание или другое инфекционное заболевание. Это увеличение лимфатических узлов может произойти быстро или постепенно.
Увеличение лимфатических узлов чаще всего сначала замечают в периферических лимфатических узлах, которые можно прощупать под кожей:
-
На шее
-
За челюстью
-
Перед плечами
-
В подмышках
-
В паховой (паховой) области
-
За коленными суставами
Если вы заметили какие-либо новые или растущие опухоли на этих или любых других участках тела вашей кошки, как можно скорее отнесите их к ветеринару. Лечение зависит от основной причины.
Лечение зависит от основной причины.
Симптомы лимфаденопатии у кошек
Помимо увеличения лимфатических узлов, другие симптомы зависят от основной причины увеличения лимфатических узлов. К ним относятся:
Причины лимфаденопатии у кошек
Лимфаденопатия может поражать кошек в любом возрасте. Это реакция в лимфатических узлах, которая может быть вызвана вирусом, воспалением, реакцией на вакцину, клещевым заболеванием, раком или другой инфекцией.
Кошки, не получающие средства от клещей, подвержены более высокому риску развития этого заболевания из-за их восприимчивости к клещевым заболеваниям. Важно выявить основную причину отека лимфатических узлов, чтобы принять решение о правильной диагностике и необходимом лечении.
Конкретные причины включают:
-
Реактивная гиперплазия — увеличение из-за реакции на такие вещи, как вакцины или иммуноопосредованное заболевание
-
Лимфаденит — увеличение вследствие реакции на такие факторы, как бактериальные инфекции, риккетсиозные инфекции, грибковые инфекции, паразитарные инфекции и вирусные инфекции
-
Неоплазия — первичная, например лимфома; или вторичные, такие как карцинома, меланома, саркома или тучноклеточные опухоли
-
Редкая причина например, отек
Как ветеринары диагностируют лимфаденопатию у кошек
После того, как ветеринар осмотрит вашу кошку, следующим шагом будет аспирация увеличенных лимфатических узлов тонкой иглой. Это включает в себя взятие маленькой иглы, введение ее в лимфатический узел, извлечение некоторых клеток, распределение этих клеток на предметное стекло микроскопа и изучение их под микроскопом. Как правило, это безболезненная процедура и не требует седации.
Это включает в себя взятие маленькой иглы, введение ее в лимфатический узел, извлечение некоторых клеток, распределение этих клеток на предметное стекло микроскопа и изучение их под микроскопом. Как правило, это безболезненная процедура и не требует седации.
Общий анализ крови, биохимический анализ и анализ мочи, наряду с диагностической визуализацией, такой как рентген или компьютерная томография, также часто необходимы для выявления основной причины. Визуализация может показать тяжесть заболевания, обнаружив, насколько велики лимфатические узлы, если какие-либо внутренние лимфатические узлы ненормальны или что-то еще внутри выглядит ненормальным и указывает на основную причину. Кошки также должны быть проверены на вирус кошачьей лейкемии и кошачий вирус иммунодефицита (FIV), поскольку они обычно являются основными состояниями, вызывающими лимфаденопатию.
Если первоначально причина не обнаружена, может потребоваться биопсия лимфатического узла. Этот образец будет отправлен в справочную лабораторию и обработан, чтобы выяснить, какие типы клеток составляют увеличенный лимфатический узел, что покажет потенциальную причину. Реже может потребоваться более сложное тестирование.
Реже может потребоваться более сложное тестирование.
Лечение лимфаденопатии у кошек
Лечение зависит от диагностики основной причины. Лечение может включать антибиотики, противогрибковые препараты, поддерживающую терапию, химиотерапию, облучение или хирургическое вмешательство. Например, лимфому можно лечить химиотерапией, клещевые заболевания можно лечить антибиотиками, такими как доксициклин, и поддерживающей терапией/временем в случае реакции на вакцину или вирусных инфекций.
Восстановление и лечение лимфаденопатии у кошек
Восстановление и прогноз во многом зависят от основной причины и степени прогрессирования заболевания. Например, выздоровление от инфекции, вызванной укусом клеща, потенциально может быть намного быстрее (возможно, от нескольких недель до месяцев) и менее интенсивно, чем восстановление после агрессивной формы рака (возможно, неизлечимой), оба из которых могут вызывать лимфаденопатию.
Профилактика лимфаденопатии у кошек
Большинство причин лимфаденопатии являются приобретенными, инфекционными или неопластическими, поэтому, к сожалению, мы ничего не можем сделать, чтобы предотвратить эти проблемы.
