Лечение стоматита у взрослых эффективно, если лечить его сразу, как появились первые симптомы
Определение болезни и ее симптомы
Стоматит или stomatitis – это воспалительное заболевание. Характерные для него симптомы – это боль, покраснение, припухлость на слизистой рта, а также повышение температуры.
Стоматит может возникнуть на любом месте. Это могут быть щеки, губы, небо, десна или язык. Характер проявления зависит от вида воспаления и места расположения болезненных высыпаний. Чаще всего это болевые участки с покраснением или язвочки в полости рта.
Не стоит опасаться того, что стоматит заразен. Это не так. Болезнь обычно проявляется как вторичная при хронических заболеваниях или снижении иммунитета. В некоторых случаях воспалительный процесс является защитной реакцией на определенные раздражители. Например, травмирование слизистой острыми предметами может привести к покраснению участка и проявлению стоматита.
Заподозрить наличие именно этого заболевания можно, если:
- на слизистой появилось покраснение, и этот участок имеет овальную либо круглую форму и не является рельефным;
- ощущается дискомфорт и небольшая боль, особенно при употреблении пищи;
- очаг поражения становится отечным, часто зудит, или даже чувствуется жжение;
- во рту на слизистой образовались небольшие язвочки желтоватого или серого цвета, и при прикосновении к ним языком или кусочками пищи возникает болезненное ощущение.

Если лечение стоматита постоянно откладывать на потом, то воспалительный процесс развивается, размер язвочек и количество налета на них увеличивается. При этом появляется неприятный и гнилостный запах изо рта. Скрыть его не получается ни зубной пастой, ни свежим ополаскивателем. Симптомами стоматита также могут быть повышенная температура и слабость, которая возникает вследствие интоксикации организма.
Если и далее игнорировать лечение стоматита, то язвы станут глубокими, болезненными и воспаляются лимфатические узлы. При такой стадии стоматит может перерасти в хроническую болезнь, у которой в будущем могут происходить частые рецидивы.
Причины заболевания
Есть три основные причины появления стоматита у взрослого.
К внутренним причинам относят различные нарушения внутри организма. Это могут быть наследственные заболевания, ослабленный иммунитет, а также дефицит микроэлементов.
Внешние факторы, влияющие на появление стоматита, связаны с внутренними. Это может быть прохождение курса лечения антибиотиками или сильными химическими препаратами, а также переживание стрессовых моментов в жизни. Перечисленные причины снижают возможность организма сопротивляться действующим извне факторам.
Это может быть прохождение курса лечения антибиотиками или сильными химическими препаратами, а также переживание стрессовых моментов в жизни. Перечисленные причины снижают возможность организма сопротивляться действующим извне факторам.
К местным причинам стоматита относят объективные или субъективные обстоятельства, которые влияют на общее состояние слизистой. Это механические травмы вследствие повреждений, нанесенных протезами, твердой пищей или острой едой. Также лучшей средой для развития стоматита является ротовая полость без соблюдения общей гигиены. Явным раздражителем может являться некачественная зубная паста или ополаскиватель.
Виды стоматита и его формы
Не всегда самостоятельно можно определить появление именно стоматита. Связано это с тем, что проблема может возникнуть в месте, где ее сложно разглядеть. Да и поначалу болевых ощущений может и не быть, лишь легкое чувство дискомфорта. Стоматит на небе чаще проявляется у чувствительных взрослых и у малышей. Возникновение язвочек под языком или на языке является следствием наличия воспалительных процессов. А вот десны страдают сразу же, как правило, на начальной стадии.
Возникновение язвочек под языком или на языке является следствием наличия воспалительных процессов. А вот десны страдают сразу же, как правило, на начальной стадии.
Различают следующие виды стоматита.
- Афтозный. Может возникать у большинства заболевших. Причиной чаще всего являются либо сниженный иммунитет, либо бактериальные и вирусные заболевания. Локализация данного вида стоматита довольно обширная. Язвы бывают на щеках, деснах, губах и даже на миндалинах, и в глотке.
- Герпесный. Чаще всего встречается у детей и считается заразным. Болезнь передается через предметы гигиены, грязные руки и воздушно-капельным путем. Нередко такой стоматит сопровождается появлением явных язвочек. Лечение при таком стоматите может занимать от одной недели и до двух.
- Горловой. Данный вид стоматита диагностируется у пятой части пациентов, которые обращаются с такой проблемой полости рта. Он отличается от других форм тем, что язвы локализуются на небе, в области корня языка, а также в тканях зева и в глотке.
 Они отечные и могут вызывать затруднение дыхания, трудности при приеме пищи и даже воды.
Они отечные и могут вызывать затруднение дыхания, трудности при приеме пищи и даже воды. - Кандидозный. Причиной такой формы заболевания является грибок кандида. Чаще всего он поражает людей с ослабленным иммунитетом. Болезнь отличается инкубационным периодом, который длится до трех недель. Сам стоматит при этом проявляется в виде творожистого налета на слизистой, удаление которого приводит к кровоточивости тканей слизистой.
- Язвенный. Если данный вид болезни не диагностировать на начальной стадии и не начать лечить, то могут появиться болезненные язвы и понадобится длительное лечение стоматита.
- Катаральный. Проявляется. как отечное воспаление тканей слизистой оболочки.
- Протезный. Иногда неправильное протезирование или индивидуальная непереносимость каких-либо стоматологических материалов может привести к тому, что ткани возле коронок или имплантов воспаляются, и на них появляются язвочки стоматита. Решением может быть удаление такого раздражителя.

- Аллергический. Такое заболевание бывает как острым, так и хроническим. Возникает подобный стоматит вследствие повышенной чувствительности к инородным телам во рту. Это вызывает воспаление слизистой, а также приводит к появлению язв.
Диагностика стоматита
Курс лечения стоматита определяется только после определенного вида диагностических мероприятий. Именно они помогут выявить причины возникновения болезни, понять, какой вид у заболевания. Иногда, если у пациента классическое проявление какой-либо формы, то можно обойтись визуальным осмотром. Если же этого недостаточно, то больному назначаются следующие исследования:
- бак посев;
- биопсия;
- цитологические исследования;
- анализ крови.
При возникновении у стоматолога каких-либо сомнений в постановке диагноза доктор может порекомендовать обращение к врачам иной специализации. Очень важно выявить причину возникновения стоматита и только потом подбирать план лечения.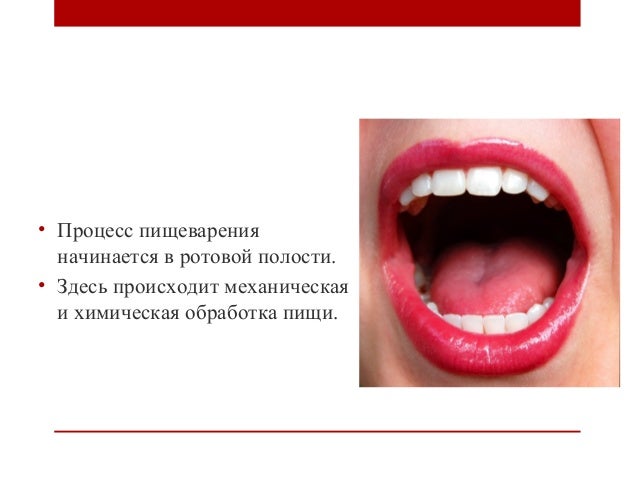 Ведь такое воспаление может быть уже следствием другого серьезного заболевания или скрывать какие-либо новообразования. А ведь они могут быть не только доброкачественными, но и злокачественными. Именно поэтому возможны и дополнительные исследования.
Ведь такое воспаление может быть уже следствием другого серьезного заболевания или скрывать какие-либо новообразования. А ведь они могут быть не только доброкачественными, но и злокачественными. Именно поэтому возможны и дополнительные исследования.
Лечение стоматита
Основной целью лечения стоматита является предотвращение распространения заболевания. Именно поэтому сразу же важно установить стадию болезни. От этого напрямую зависит тактика лечения.
Какой бы вид стоматита не был определен, изначально будет в обязательном порядке проведена профессиональная гигиена. Она включает в себя снятие всех видов зубных отложений. Это может быть мягкий зубной налет или зубной камень. После этого уже назначается местное либо общее лечение.
Если стоматит болезненный и требуется облегчить состояние пациента, то обезболивание слизистой может проводиться с помощью Новокаина или Лидокаина. Также при любом виде стоматита полость рта обрабатывается Хлоргексидином, Фурацилином или раствором Димексида.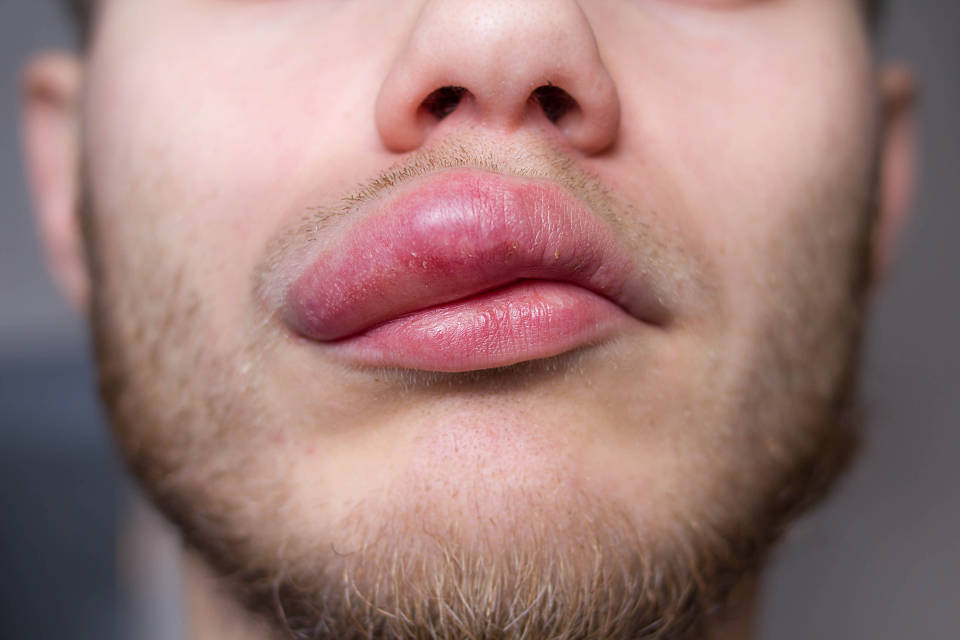
В курс лечения часто входят различные аппликации коллагеновыми пленками. Они оснащаются лекарственными веществами и крепятся в местах поражения, и оказывают противоаллергическое действие на язвы или эрозийные участки. Чтобы раны стоматита скорее заживали, применяют масляный раствор витамина А или масло шиповника. Также эффективны местные полоскания антисептиками и отварами трав. Это, как правило, уменьшает отек и слегка снимает воспаление.
Чаще всего назначается диета, чтобы пища не оказывала раздражающее действие. Проводятся противогрибковая и десенсибилизирующая терапия. Вирусные стоматиты потребуют таких препаратов, как Валтрекс, Лавомакс. Ну и, конечно же, лечение всех видов стоматитов подразумевает назначение общеукрепляющей терапии, которая способна повысить иммунитет, нормализовать микрофлору и оказать антисептическое действие.
Профилактика стоматита
Стоматит является полностью излечимым. Однако для этого следует четко соблюдать все предписания доктора и содержать полость рта в чистоте. Если игнорировать назначенное лечение, то можно добиться того, что болезнь перейдет в хроническую. Тогда стоматит будет регулярным вашим спутником.
Если игнорировать назначенное лечение, то можно добиться того, что болезнь перейдет в хроническую. Тогда стоматит будет регулярным вашим спутником.
Если говорить о профилактических мерах, то основной из них считается соблюдение гигиены. Важно исключить травмирующие факторы: неправильно выполненные протезы, острые края зубов. Ну и, конечно же, регулярно посещать стоматолога и следить за общим состоянием своего здоровья. Лучше не употреблять слишком горячие или очень холодные блюда в пищу, а также своевременно восполнять баланс минералов и витаминов в организме.
Воспаление слизистой оболочки полости рта, лечение
Воспалилась слизистая оболочка полости рта: причины патологии и пути ее устранения
Слизистая оболочка полости рта защищает ткани от травм, проникновения бактерий и токсинов. Она состоит из множества капилляров. Они, просвечиваясь сквозь эпителий, придают тканям розовый оттенок. Часто мы не обращаем внимания на их состояние, следя только за зубами. Но под воздействием неблагоприятных факторов может развиться воспаление слизистой. Его лечение — ответственный и длительный процесс, требующий консультации и контроля врача.
Но под воздействием неблагоприятных факторов может развиться воспаление слизистой. Его лечение — ответственный и длительный процесс, требующий консультации и контроля врача.
Почему воспаляется слизистая оболочка рта
Спровоцировать воспалительный процесс на слизистой рта могут разные факторы:
- несоблюдение правил гигиены;
- наличие больных зубов;
- вредные привычки — курение, частое употребление алкоголя;
- физическая или химическая травма;
- нехватка полезных микроэлементов в рационе;
- нарушения работы эндокринной системы, влекущие за собой гормональные сбои;
- глистная инвазия;
- наследственность;
- ослабленный иммунитет;
- хронические заболевания внутренних органов, при которых нарушается структура тканей слизистой;
- инфекции;
- аллергия — медикаментозная или контактная;
- нарушение обмена веществ.
Все эти факторы провоцируют снижение защитных сил организма, в частности местного иммунитета. Это позволяет патогенной микрофлоре активно размножаться.
Это позволяет патогенной микрофлоре активно размножаться.
Почти каждое заболевание организма оставляет свой отпечаток на слизистой ротовой полости. Часто это один из первых симптомов общесоматических болезней.
Заболевания, провоцирующие воспаление слизистой оболочки: симптоматика, лечение
Спровоцировать проблему могут разные болезни. Только после постановки диагноза можно определить, чем лечить воспаление. В зависимости от локализации очага воспаления различают разные заболевания слизистой полости рта.
Для лечения любой из патологий понадобятся услуги стоматологии. Отсутствие своевременной и эффективной помощи грозит осложнениями.
Стоматиты
Стоматит — это группа заболеваний, которые характеризуются воспалением слизистой оболочки ротовой полости. Болезнь развивается как ответная реакция иммунитета на раздражающие факторы. Чаще встречается у детей, но поражает и взрослых. В зависимости от провоцирующего фактора выделяют разные виды стоматита: герпетический, кандидозный, афтозный, травматический и др. Герпесная форма болезни заразная. Каждый из стоматитов имеет свою характерную клиническую картину. Но есть и общие симптомы:
Герпесная форма болезни заразная. Каждый из стоматитов имеет свою характерную клиническую картину. Но есть и общие симптомы:
- множественные высыпания — язвы, афты, локализующиеся на языке, внутренней поверхности щек, губ;
- болезненность, отечность и покраснение тканей;
- повышение температуры тела — иногда и до высоких значений;
- вялость;
- отсутствие аппетита.
Стоматит может быть вызван инфекцией, вирусом, грибками, травмой. В зависимости от причинного фактора доктор определяет, чем лечить болезнь. Это могут быть такие средства и методики:
- противовирусные, антигрибковые, антигистаминные или антибактериальные препараты;
- жаропонижающие и обезболивающие;
- обработка очагов поражения масляным раствором витамина А, раствором соды, специальными мазями и гелями;
- иммуномодуляторы и витаминные комплексы;
- полоскания настоями из трав, антисептическими растворами.
Ребенка во время лечения кормят мягкой пищей, дают много пить.
Гингивит
Гингивит — это воспаление десен, при котором еще сохраняется целостность зубодесневого соединения. Если не начать лечение, поражение может затронуть более глубокие слои тканей, развивается пародонтит, что грозит потерей зубов. Гингивит сопровождается такими симптомами:
- отечность и покраснение десен;
- кровоточивость при приеме пищи или чистке зубов;
- повышенная чувствительность тканей, болезненные ощущения;
- плохой запах изо рта.
Что делать для устранения болезни, доктор определяет, учитывая ее форму. Выделяют катаральный, язвенный, гипертрофический, десквамативный гингивит. Так, в последнем случае болезнь провоцируют гормональные нарушения, дерматозы, поэтому лечение направляют на борьбу с этими факторами.
При гингивите также проводятся профессиональная чистка зубов, при которой удаляются налет и зубной камень, санация полости рта, направленная на устранение стоматологических заболеваний, замену старых пломб.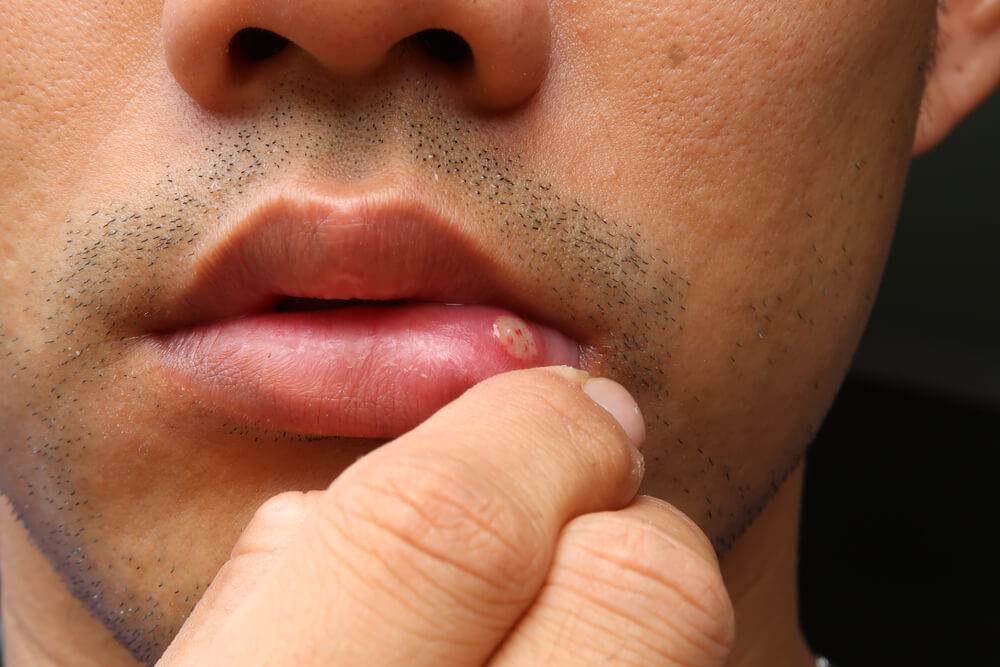 Врач также назначает противовоспалительную терапию. Если своевременно не лечить острый гингивит, болезнь перейдет в хроническую форму.
Врач также назначает противовоспалительную терапию. Если своевременно не лечить острый гингивит, болезнь перейдет в хроническую форму.
Глоссит
Глоссит — воспаление слизистой оболочки языка. При глубоких ее травмах в толще мышц могут появляться гнойные выделения. Глоссит сопровождает многие недуги. Преимущественно болезнь протекает в катаральной форме, признаками которой являются:
- легкая отечность языка;
- покраснение слизистой оболочки;
- болезненность.
Лечение проводят после определения болезни, которая вызвала глоссит. Могут понадобиться консультации гастроэнтеролога, эндокринолога, гематолога. Стоматолог подскажет, чем полоскать рот при глоссите. Часто для этого используют раствор соды.
Хейлит
При хейлите воспаляется красная кайма слизистой оболочки либо кожи губ. В народе заболевание называют «заедой». Болезнь грибковой природы часто сочетается с поражением ротовой полости грибками. Если такая заеда существует длительное время, возникает покраснение, сильное шелушение, отек и небольшие трещины.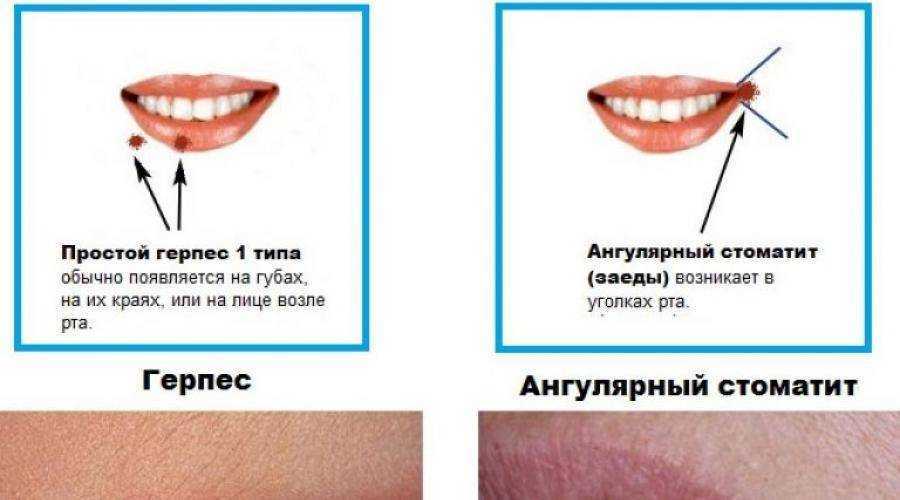
Хейлит может также возникать под действием биологических, механических, химических, физических раздражителей. В таком случае речь идет о катаральной форме болезни. Сначала возникают очаги гиперемии, после чего образуются эрозии и язвочки. Среди характерных симптомов стоит выделить отек и слущивание эпителия.
Если заболевание спровоцировано грибковой инфекцией, для лечения назначают нистатиновую мазь, при вирусной природе поражения — пенициллиновую. Применяют также рибофлавин. Чтобы предупредить заражение других членов семьи, больной должен иметь индивидуальные средства гигиены и дезинфицировать предметы, которыми пользуется.
Лейкоплакия
Заболевание часто проявляется на фоне курения и употребления некурительного табака. Но может быть вызвано и сломанными зубами, некачественными протезами, жеванием на одной стороне. При лейкоплакии на внутренней стороне щек, деснах или языке образуются утолщенные, белесоватые бляшки.
Чтобы вылечить заболевание, нужно устранить провоцирующий фактор. Для этого отказываются от курения, корректируют протезы или реставрируют зубы. Примерно в 5% случаев болезнь переходит в рак, поэтому доктор может назначить биопсию. В зависимости от объема, локализации поражений необходимо посещать врача каждые 3–6 месяцев.
Для этого отказываются от курения, корректируют протезы или реставрируют зубы. Примерно в 5% случаев болезнь переходит в рак, поэтому доктор может назначить биопсию. В зависимости от объема, локализации поражений необходимо посещать врача каждые 3–6 месяцев.
Меры профилактики
Что делать, чтобы не допустить воспаления слизистой полости рта? Для этого нужно следовать таким рекомендациям:
- искоренить вредные привычки — отказаться от курения, алкоголя, не грызть твердые предметы, семечки и т. д.;
- тщательно соблюдать гигиену полости рта — чистить зубы утром и вечером, пользоваться флоссом и ополаскивателем;
- сбалансировать свой рацион;
- посещать стоматолога хотя бы дважды в год — врач при необходимости проведет профессиональную чистку и санацию полости рта.
При возникновении первых нежелательных симптомов стоит сразу обращаться к стоматологу. Своевременное лечение будет более легким и сведет проявление осложнений к минимуму.
Стоматит Стоматит – это воспаление слизистой оболочки рта. Возникнуть это неприятное заболевание может в любом возрасте, доставляя массу неудобств и болевых ощущений, поэтому лечение стоматита следует провести как можно скорее. Причины возникновения Стоматит является реакцией иммунитета на различные факторы бактерии, вирусы и микоплазмы. Все эти «обитатели» полости рта присутствуют у каждого из нас. Но при снижении иммунитета происходит активное размножение патогенной микрофлоры и начинается воспалительный процесс повреждение тканей полости рта. Это может быть механическое повреждение (прикусывание щеки, травма твердой пищей), термическое повреждение горячей пищей не соблюдение гигиены. Причем речь идет не только о регулярной чистке зубов. употребление в пищу немытых овощей и фруктов, грязные руки, которыми вы брали продукты питания. Все это способствует развитию инфекционного поражения полости рта кстати, слишком интенсивная гигиена полости рта тоже является вредной. Большинство зубных паст содержат лаурил сульфат натрия, который при частом употреблении снижает выделение слюны.
 Полость рта обезвоживается и развивается стоматит курение заболевания желудочно-кишечного тракта гормональный дисбаланс ВИЧ Симптомы Обнаружить стоматит довольно легко при наружном осмотре полости рта. покраснение, болезненность, отечность слизистой оболочки, появление язвочек и белого или желтого налета. Болезненные ощущения могут быть различной интенсивности, иногда пациент не может нормально есть и говорить. Лечение стоматита должно осуществляться исключительно врачом-стоматологом. Иначе возможно развитие инфекции, ее генерализация, а также перетекание в хроническую форму, которая будет сопровождать заболевшего на протяжении всей жизни. Стоматит у взрослых Стоматит у взрослых часто протекает более остро, чем у детей. Возможна высокая температура, общая интоксикация организма. Лечение стоматита назначается, исходя из формы заболевания. Катаральный стоматит связан с неправильной гигиеной полости рта и является довольно легкой формой заболевания. Как правило, такая форма лечится местными полосканиями полости рта афтозный стоматит.
Полость рта обезвоживается и развивается стоматит курение заболевания желудочно-кишечного тракта гормональный дисбаланс ВИЧ Симптомы Обнаружить стоматит довольно легко при наружном осмотре полости рта. покраснение, болезненность, отечность слизистой оболочки, появление язвочек и белого или желтого налета. Болезненные ощущения могут быть различной интенсивности, иногда пациент не может нормально есть и говорить. Лечение стоматита должно осуществляться исключительно врачом-стоматологом. Иначе возможно развитие инфекции, ее генерализация, а также перетекание в хроническую форму, которая будет сопровождать заболевшего на протяжении всей жизни. Стоматит у взрослых Стоматит у взрослых часто протекает более остро, чем у детей. Возможна высокая температура, общая интоксикация организма. Лечение стоматита назначается, исходя из формы заболевания. Катаральный стоматит связан с неправильной гигиеной полости рта и является довольно легкой формой заболевания. Как правило, такая форма лечится местными полосканиями полости рта афтозный стоматит. Может появиться как запущенная форма катарального и как самостоятельное заболевание. Слизистая оболочка рта поражается болезненными язвами, наблюдается температура и слабость кандидозный стоматит. Причина такой формы заболевания – грибки рода Candida. Может развиться при снижении иммунитета или при долгой антибиотикотерапии. Основные симптомы – сухость и жжение во рту, обильный белый или желтый налет на слизистой герпетический стоматит. Вызывается вирусом простого герпеса. При такой форме стоматита на слизистой оболочке рта появляются небольшие пузырьки, наполненные жидкостью, которые потом лопаются и превращаются в язвы. Вирус герпеса остается в организме человека навсегда, поэтому такая форма стоматита может стать хронической При своевременном обращении к стоматологу или пародонтологу, стоматит лечится довольно легко и быстро. Не стоит игнорировать даже незначительные симптомы этого заболевания, ведь оно может перейти в хроническую форму и сопровождать вас на протяжении всей жизни, доставляя неудобства и дискомфорт.
Может появиться как запущенная форма катарального и как самостоятельное заболевание. Слизистая оболочка рта поражается болезненными язвами, наблюдается температура и слабость кандидозный стоматит. Причина такой формы заболевания – грибки рода Candida. Может развиться при снижении иммунитета или при долгой антибиотикотерапии. Основные симптомы – сухость и жжение во рту, обильный белый или желтый налет на слизистой герпетический стоматит. Вызывается вирусом простого герпеса. При такой форме стоматита на слизистой оболочке рта появляются небольшие пузырьки, наполненные жидкостью, которые потом лопаются и превращаются в язвы. Вирус герпеса остается в организме человека навсегда, поэтому такая форма стоматита может стать хронической При своевременном обращении к стоматологу или пародонтологу, стоматит лечится довольно легко и быстро. Не стоит игнорировать даже незначительные симптомы этого заболевания, ведь оно может перейти в хроническую форму и сопровождать вас на протяжении всей жизни, доставляя неудобства и дискомфорт. В центрах имплантации и стоматологии ИНТАН вам помогут справиться с этим неприятным заболеванием. Запишитесь на прием прямо сейчас, и уже через неделю вы забудете, что такое стоматит.
В центрах имплантации и стоматологии ИНТАН вам помогут справиться с этим неприятным заболеванием. Запишитесь на прием прямо сейчас, и уже через неделю вы забудете, что такое стоматит.Стоматит – это воспаление слизистой оболочки рта. Возникнуть это неприятное заболевание может в любом возрасте, доставляя массу неудобств и болевых ощущений, поэтому лечение стоматита следует провести как можно скорее.
Причины возникновения
Стоматит является реакцией иммунитета на различные факторы
- бактерии, вирусы и микоплазмы. Все эти «обитатели» полости рта присутствуют у каждого из нас. Но при снижении иммунитета происходит активное размножение патогенной микрофлоры и начинается воспалительный процесс
- повреждение тканей полости рта. Это может быть механическое повреждение (прикусывание щеки, травма твердой пищей), термическое повреждение горячей пищей
- не соблюдение гигиены. Причем речь идет не только о регулярной чистке зубов.
 употребление в пищу немытых овощей и фруктов, грязные руки, которыми вы брали продукты питания. Все это способствует развитию инфекционного поражения полости рта
употребление в пищу немытых овощей и фруктов, грязные руки, которыми вы брали продукты питания. Все это способствует развитию инфекционного поражения полости рта - кстати, слишком интенсивная гигиена полости рта тоже является вредной. Большинство зубных паст содержат лаурил сульфат натрия, который при частом употреблении снижает выделение слюны. Полость рта обезвоживается и развивается стоматит
- курение
- заболевания желудочно-кишечного тракта
- гормональный дисбаланс
- ВИЧ
Симптомы
Обнаружить стоматит довольно легко при наружном осмотре полости рта. покраснение, болезненность, отечность слизистой оболочки, появление язвочек и белого или желтого налета. Болезненные ощущения могут быть различной интенсивности, иногда пациент не может нормально есть и говорить.
Лечение стоматита должно осуществляться исключительно врачом-стоматологом. Иначе возможно развитие инфекции, ее генерализация, а также перетекание в хроническую форму, которая будет сопровождать заболевшего на протяжении всей жизни.
Стоматит у взрослых
Стоматит у взрослых часто протекает более остро, чем у детей. Возможна высокая температура, общая интоксикация организма. Лечение стоматита назначается, исходя из формы заболевания.
- Катаральный стоматит связан с неправильной гигиеной полости рта и является довольно легкой формой заболевания. Как правило, такая форма лечится местными полосканиями полости рта
- афтозный стоматит. Может появиться как запущенная форма катарального и как самостоятельное заболевание. Слизистая оболочка рта поражается болезненными язвами, наблюдается температура и слабость
- кандидозный стоматит. Причина такой формы заболевания – грибки рода Candida. Может развиться при снижении иммунитета или при долгой антибиотикотерапии. Основные симптомы – сухость и жжение во рту, обильный белый или желтый налет на слизистой
- герпетический стоматит. Вызывается вирусом простого герпеса.
 При такой форме стоматита на слизистой оболочке рта появляются небольшие пузырьки, наполненные жидкостью, которые потом лопаются и превращаются в язвы. Вирус герпеса остается в организме человека навсегда, поэтому такая форма стоматита может стать хронической
При такой форме стоматита на слизистой оболочке рта появляются небольшие пузырьки, наполненные жидкостью, которые потом лопаются и превращаются в язвы. Вирус герпеса остается в организме человека навсегда, поэтому такая форма стоматита может стать хронической
При своевременном обращении к стоматологу или пародонтологу, стоматит лечится довольно легко и быстро. Не стоит игнорировать даже незначительные симптомы этого заболевания, ведь оно может перейти в хроническую форму и сопровождать вас на протяжении всей жизни, доставляя неудобства и дискомфорт.
В центрах имплантации и стоматологии ИНТАН вам помогут справиться с этим неприятным заболеванием. Запишитесь на прием прямо сейчас, и уже через неделю вы забудете, что такое стоматит.
Воспаления слизистой полости рта. — «Стоматология на Марата 31»
К воспалению пародонта и мягких тканей могут привести различные болезни, связанные, как с некачественной гигиеной полости рта, так и с общим состоянием здоровья человека. Каждая аномалия характеризируется своими симптомами. Своевременное выявление и правильное лечение недуга являются залогом быстрого выздоровления пациента.
Каждая аномалия характеризируется своими симптомами. Своевременное выявление и правильное лечение недуга являются залогом быстрого выздоровления пациента.
Причины воспаления
На воспалительный процесс слизистой десен, щек, языка, губ и неба могут повлиять различные факторы:
- Некачественный уход за зубами и деснами. К воспалению слизистой может привести, как слишком частая чистка зубов, так и, наоборот, слишком редкая. Неправильно подобранная зубная щетка также может спровоцировать раздражение слизистой.
- Употребление плохо вымытых продуктов питания (фруктов и овощей).
- Продолжительный прием лекарств, влияющих на состав слюны.
- Некачественно установленная пломба или протез.
- Болезни ЖКТ.
- Глисты.
- Инфекционные заболевания.
- ВИЧ.
- Наличие опухолей в полости рта.
- Химиотерапия.
- Гормональные перемены.
- Травмирование слизистой.

- Курение.
- Общая ослабленность организма.
Самые распространенные болезни слизистой оболочки полости рта
Стоматит.
Инфекционное заболевание мягких тканей полости рта, характеризующееся повышенным слюноотделением, появлением запаха изо рта, образованием язвочек или эрозий на губах, щеках, небе или языке.
Заболевание подразделяется на:
- Бактериальный стоматит – поражение слизистой мягких тканей ротовой полости различными бактериями, в том числе и стрептококками. Характеризуется образованием гнойничков, которые постепенно преобразуются в язвы.
- Грибковый стоматит. Причиной развития может стать сниженный иммунитет или же продолжительный прием антибиотиков. Характеризуется скоплением белого рыхлого налета, после удаления которого на слизистой появляются покраснения, похожие на язвочки.
- Вирусный стоматит – поражение слизистой вирусом (чаще всего вирусом герпеса). Основной симптом – появление в полости рта маленьких пузырьков, заполненных прозрачной жидкостью.

- Химический стоматит. Является следствием кислотного ожога. Характеризуется эрозивно-язвенными образованиями, которые впоследствии покрываются рубцами.
Гингивит
Воспаление десен, отсутствие лечения которого приводит к переходу заболевания в пародонтит. При пародонтите поражение доходит до альвеолярного отростка челюсти, разрушение которого может привести к потере зубов.
Главной причиной развития гингивита являются твердые зубные отложения, образование которых связано с плохой гигиеной полости рта. Поэтому лечение всегда начинается с проведения профессиональной гигиены зубов.
Форм гингивита несколько. Но, как правило, характеристика одна – покраснение и отек десен, кровоточивость во время чистки.
Эрозии в полости рта.
Эрозия – это повреждение эпителия, которое образуется при вскрытии пузырьков на щеках, деснах, языке или горле. Появлением эрозий сопровождаются не только стоматологические заболевания, но и кожные и инфекционные болезни.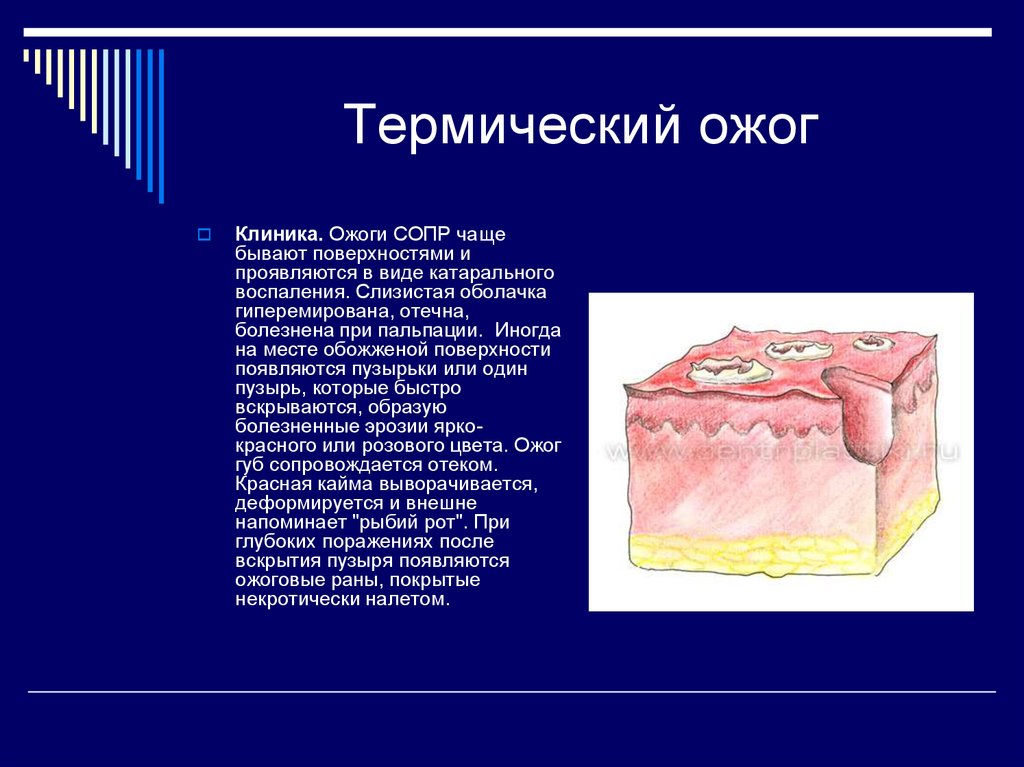
Лечение
Независимо от причин развития воспаления десен, патология лечится комплексно. Для начала необходимо устранить инфекцию, для этого врачом назначаются противовоспалительные лекарства. Если патологию вызвал вирус, назначаются противовирусные препараты.
Для того чтобы не допустить повторного развития болезни, назначаются антисептики с противомикробным действием. Это могут быть растворы, гели или же таблетки для рассасывания.
В зависимости от интенсивности болевого синдрома могут быть прописаны обезболивающие препараты.
Затем может быть назначена профессиональная гигиена полости рта, с помощью которой удаляется весь бактериальный налет.
Следующий шаг – это диета. Из рациона на время нужно исключить жирную, острую пищу, которая может раздражать слизистую полости рта. От курения и алкоголя также следует отказаться. В ежедневный рацион питания следует включить творог, нежирное мясо, овощи и фрукты с небольшим содержанием кислот. Помимо этого, витаминные комплексы ускорят процесс заживления и укрепят иммунитет.
Профилактика воспалений пародонта
Для того чтобы предупредить воспалительные процессы слизистой полости рта, нужно придерживаться следующих профилактических мер:
- тщательно и регулярно проводить чистку зубов и языка;
- каждые полгода проходить комплексную чистку зубов в кабинете стоматолога;
- посещать стоматологический кабинет для проведения профилактических осмотров;
- вовремя лечить имеющиеся заболевания;
- хорошо питаться, высыпаться и не переутомлять организм;
- тщательно мыть фрукты и овощи перед их употреблением.
Карта сайта — Нижневартовская городская стоматологическая поликл
Версия для слабовидящих
- Главная
- Об учреждении
- Об учреждении
- Сведения о медицинских работниках
- Лицензия
- Режим приема пациентов
- Вакансии
- Информация о структуре учреждения
- Сертификат соответствия Системы Менеджмента Качества
- Профсоюзная жизнь
- Противодействие коррупции
- Федеральные законы Российской Федерации
- Указы Президента Российской Федерации
- Приказы Министерства здравоохранения Российской Федерации
- Иные нормативные акты
- Приказы по профилактике коррупционных правонарушений БУ «Нижневартовская городская стоматологическая поликлиника»
- Отчет по исполнению мероприятий по противодействию коррупции в БУ «Нижневартовская городская стоматологическая поликлиника»
- Антикоррупционная политика
- Памятки по противодействию коррупции
- Государственное задание
- Профориентация.
 Целевое обучение. Трудоустройство выпускников
Целевое обучение. Трудоустройство выпускников - План мероприятий по независимой оценке качества медицинских услуг
- Охрана труда
- График приема граждан
- Службы, контролирующие деятельность медицинской организации
- Отзывы пациентов учреждения
- Устав, Дата государственной регистрации
- Правила внутреннего распорядка
- Учетная политика
- Услуги
- Оказание медицинской помощи несовершеннолетним
- Неотложная стоматологическая помощь детям г.
 Нижневартовск
Нижневартовск - Организация оказания медицинской помощи инвалидам, детям-инвалидам
- Платные медицинские услуги
- Медицинская помощь в рамках обязательного медицинского страхования
- Перечень организаций-партнёров в рамках ДМС
- Телефоны горячей линии
- Льготное зубопротезирование
- Перечень лиц, имеющих право на меры социальной поддержки
- Порядок оказания бесплатного изготовления и ремонта зубных протезов отдельных категорий граждан
- Перечень документов, необходимых для предоставления государственной услуги
- Перечень ортопедических стоматологических услуг, применяемых во время ремонта зубных протезов
- Результаты анкетирования «Уровень удовлетворенности пациентов льготным зубопротезированием»
- Схема маршрутизации
- Территория современной стоматологии
- Оказание ортодонтической помощи
- Имплантология
- Профилактика онкологической заболеваемости
- Оказание медицинской помощи пациентам, не имеющим полиса ОМС/ДМС
- Пациентам
- Контакты
|
|
Афтозный стоматит — на портале 100zubov.
 ru
ruСодержание статьи
- Слизистая оболочка полости рта и её функции
- Виды и диагностика стоматитов
- Афтозный стоматит: симптомы
- Чем лечить афтозный стоматит
- Как лечить хронический афтозный стоматит у детей
- Развенчиваем мифы об афтозном стоматите
- Коротко о главном
Слизистая оболочка полости рта и её функции
Слизистая оболочка полости рты служит барьером для внешних инфекций. Её верхний слой – плоский эпителий, он защищает слизистую от инфекций и повреждений. Когда эпителий не поврежден, микроорганизмы и бактерии, живущие в полости рта, не проникают в глубокие слои слизистой оболочки.
Когда целостность эпителия нарушается, его барьерная функция снижается. Причиной нарушений могут быть инфекционные заболевания, слишком горячая или холодная пища, прием лекарств, диеты, механические повреждения — прикусы, острая или твердая пища. На поврежденной слизистой оболочке начинают активно размножаться бактерии и микроорганизмы. Симптомы начинающегося воспалительного процесса – покраснения, отеки, язвы, трещины, болевые ощущения.
На поврежденной слизистой оболочке начинают активно размножаться бактерии и микроорганизмы. Симптомы начинающегося воспалительного процесса – покраснения, отеки, язвы, трещины, болевые ощущения.
Все это разные проявления стоматита – воспаления слизистой оболочки полости рта.
Виды и диагностика стоматитов
В зависимости от причины различают три основных вида стоматитов:
- травматические,
- аллергические,
- инфекционные.
По течению заболевания стоматиты делят на острые и хронические.
Травматический стоматит – следствие механической травмы полости рта. Зубной протез, острые края зубов, зубные камни, а также горячая или острая пища могут нанести микротравмы.
Симптомы: отек и воспаление слизистой, затем эрозия или болезненная язва. При лечении в первую очередь устраняют травмирующий фактор, после чего обрабатывают ротовую полость антисептиками. Полоскания и отвары трав, которые ускоряют эпителизацию поврежденных участков, завершают терапию.
Полоскания и отвары трав, которые ускоряют эпителизацию поврежденных участков, завершают терапию.
Аллергический стоматит – реакция организма на прием лекарственных препаратов, антибиотиков, пищи, содержащей аллергены.
Симптомы: покраснение и отек слизистой, сухость, зуд, боль при приеме пищи. Главное при лечении этого вида стоматита – устранить его причину. При легких формах достаточно принимать антигистаминные препараты и исключить из рациона продукты, содержащие аллергены.
Инфекционный стоматит вызывают общие инфекционные заболевания, специфические инфекции и вирусы, грибки. Общее снижение иммунитета при общих заболеваниях (корь, ветрянка, дифтерия), кожные болезни, прием антибиотиков способствуют развитию инфекции в ротовой полости.
Симптомы: покраснение и отек слизистой, повышенная температура, болевые ощущения при приеме пищи, творожистый налет, выраженные болезненные высыпания – язвы, эрозии — на слизистой полости рта.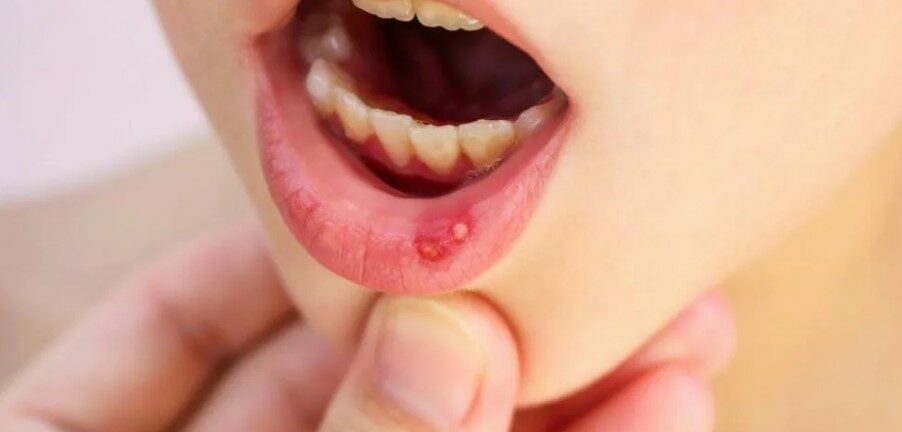 Чтобы назначить грамотное лечение, сначала определяют возбудителя инфекции. Лечение инфекционного стоматита – комплексный процесс, который включает антибактериальные препараты, местную терапию, изменение пищевых привычек и повышение иммунитета.
Чтобы назначить грамотное лечение, сначала определяют возбудителя инфекции. Лечение инфекционного стоматита – комплексный процесс, который включает антибактериальные препараты, местную терапию, изменение пищевых привычек и повышение иммунитета.
Афтозный стоматит – один из видов инфекционного стоматита.
Афтозный стоматит: симптомы
Возбудитель афтозного стоматита – вирус простого герпеса. Он передается при контакте с носителем вируса или больным с острой формой заболевания. В большей степени ему подвержены дети и взрослые до 35-40 лет.
У острого афтозного стоматита четкие симптомы:
- плохое общее самочувствие, озноб, высокая температура тела,
- отек слизистой оболочки десен,
- повышенное слюноотделение,
- неприятный запах изо рта,
- белые высыпания (афты) с четкой красной каймой на щеках, губах, языке и небе, которые вызывают боль и жжение,
- увеличенные шейные лимфоузлы, болезненные ощущения при их пальпации,
- затруднения при глотании.

Афты созревают в течение 7-14 дней и не оставляют следов после заживления.
При хронической форме афтозного стоматита симптомы проявляются не так четко, болезнь протекает вяло. Чаще всего в полости рта появляются единичные афты, которые сопровождаются небольшим отеком. Период острой фазы заболевания – 5-7 дней, период ремиссии – от двух месяцев до года.
Афтозный стоматит часто путают с герпетическим стоматитом. Это разные заболевания, хотя некоторые их проявления схожи.
- При герпетическом стоматите в ротовой полости образуется много мелких пузырьков. После того, как они лопаются, на их месте образуются афты, которые могут сливаться в одну обширную эрозию. Афты при афтозном стоматите единичные и более крупного размера.
- При герпетическом стоматите край десны вокруг зубов краснеет как при острой форме гингивита, чего не происходит при афтозном стоматите.
- Герпетический стоматит сопровождается высыпаниями на губах и коже вокруг губ.
 При афтозном стоматите высыпания образуются только внутри ротовой полости.
При афтозном стоматите высыпания образуются только внутри ротовой полости.
Чем лечить афтозный стоматит
Общая причина афтозного смотатита у детей и взрослых – ослабление иммунитета. Аллергические реакции на определенные продукты или лекарства также могут привести к появлению болезных высыпаний в полости рта. Поэтому для начала следует исключить аллергическую составляющую. Убрать из рациона продукты, содержащие аллергены: цитрусовые, ананасы, клубнику, орех, шоколад, кофе, острые, соленые и кислые блюда. А затем бороться с симптомами заболевания параллельно с укреплением иммунитета.
Лечение стоматита – комплексный процесс, который включает ряд мер:
- обезволивающие препараты снижают болезненные ощущения,
- противовирусные препараты – лекарства и мази – устраняют симптомы заболевания,
- полоскания с антисептическими средствами препятствуют появлению новых афт, снимают воспаление, оказывают вяжущее действие,
- антигистаминные препараты снимают отеки,
- специальные зубные мази, пасты и спреи заживляют и подсушивают афты.

Как лечить хронический афтозный стоматит у детей
Если стоматит у ребенка – частый гость, выявите причины рецидива и уделите особое внимание профилактическим мерам борьбы с недугом. Отведите ребенка на консультацию к узкопрофильным специалистам: аллергологу, гастроэнтерологу, эндокринологу и иммунологу. Возможно, стоматит – это лишь проявление другого хронического заболевания, лечение которого требует системного подхода.
Регулярная гигиена полости рта – важный шаг в борьбе с хроническим афтозным стоматитом. Подберите правильные средства ухода за зубами – зубные пасты, щетки, зубную нить. Подойдут зубные пасты с ферментами, которые повышают местный иммунитет, защищают ротовую полость от действия бактерий.
Витамины повышают общий иммунитет ребенка, их следует принимать не только в осеннее-зимний период обострения вирусных инфекций. Педиатр порекомендует витамины, которые подойдут именно вашему ребенку.
Развенчиваем мифы об афтозном стоматите
- Молодые родители часто спрашивают: «Мы лечим афтозный стоматит у нашего малыша зеленкой. Насколько это эффективно и безопасно?»
Зеленка – возможный, но неэффективный вариант терапии афтозного стоматита, она действует как местный антисептик. Но не избавляет от симптомов и не оказывает системного действия на заболевание.
Применять зеленку для лечения стоматита небезопасно. Она может вызвать ожог, последствия которого будут сильнее терапевтической пользы от использования. Зеленка противопоказана аллергикам и при хронической форме стоматита.
- На вопрос «Заразен ли афтозный стоматит?» специалисты чаще всего отвечают «Нет». Но рекомендуют соблюдать элементарные правила общения с больными стоматитом: не пользоваться общей посудой, избегать прямых контактов, пользоваться маской.
Коротко о главном
- Слизистая оболочка полости рта – барьер на пути инфекций.
 При повреждении слизистой инфекции и бактерии попадают в ротовую полость, вызывая воспаления.
При повреждении слизистой инфекции и бактерии попадают в ротовую полость, вызывая воспаления. - Стоматит — воспаление слизистой оболочки полости рта.
- В зависимости от причины возникновения стоматиты бывают травматическими, аллергическими и инфекционными.
- По течению заболевания стоматиты бывают острыми и хроническими.
- Афтозный стоматит – один из видов инфекционного стоматита. Его вызывает вирус простого герпеса.
- Афтозный и герпетический стоматит – разные заболевания.
- Лечение острого афтозного стоматита – комплекс мер, которые устраняют симптомы, болевые ощущения, борются с отеками, воспалением, повторным появлением язв в ротовой полости.
- Профилактика и укрепление иммунитета – главные способы борьбы с хроническим афтозным стоматитом.
- Зеленка – неэффективное и небезопасное средство лечения стоматита.
- При общении с больным афтозным стоматитом избегайте прямых контактов, носите маску.

Материалы, размещенные на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остается исключительной прерогативой вашего лечащего врача! Компания не несёт ответственности за возможные негативные последствия, возникшие в результате использования информации, размещенной на сайте https://100zubov.ru/
Эритематозные и сосудистые поражения слизистой оболочки полости рта: клинико-патологический обзор красных образований
1. Mulliken JB, Glowacki J. Гемангиомы и сосудистые мальформации у младенцев и детей: классификация, основанная на эндотелиальных характеристиках. Plast Reconstr Surg. 1982;69(3):412–422. [PubMed] [Google Scholar]
2. Классификация ISSVA сосудистых аномалий. © Международное общество по изучению сосудистых аномалий, 2018 г. Доступно по адресу «issva.org/classification», по состоянию на 12 октября 2018 г.
3. Garzon MC, Huang JT, Enjolras O, Frieden IJ. Сосудистые мальформации: Часть I. J Am Acad Dermatol. 2007;56(3):353. [PubMed] [Google Scholar]
4. Fowell C, Verea Linares C, Jones R, Nishikawa H, Monaghan A. Венозные мальформации головы и шеи: современные концепции лечения. Br J Oral Maxillofac Surg. 2017;55(1):3–9. [PubMed] [Google Scholar]
5. Love Z, Hsu DP. Низкопоточные сосудистые мальформации головы и шеи: клинико-патология и терапия под визуальным контролем. J Нейроинтерв Хирург. 2012;4(6):414–425. [PubMed] [Академия Google]
6. Саравана Г.Х. Оральная пиогенная гранулема: обзор 137 случаев. Br J Oral Maxillofac Surg. 2009;47(4):318–319. [PubMed] [Google Scholar]
7. Аль-Хатиб Т., Абабне К. Пиогенная гранулема полости рта у иорданцев: ретроспективный анализ 108 случаев. J Oral Maxillofac Surg. 2003;61(11):1285–1288. [PubMed] [Google Scholar]
8. Chi AC, Weathers DR, Folpe AL, Dunlap DT, Rasenberger K, Neville BW. Эпителиоидная гемангиоэндотелиома полости рта: отчет о двух случаях и обзор литературы. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2005;100(6):717–724. [PubMed] [Академия Google]
Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2005;100(6):717–724. [PubMed] [Академия Google]
9. Хира Р., Чериан Л.М., Лав Р., Равикумар В. Гемангиоэндотелиома неба: история болезни с обзором литературы. J Оральный челюстно-лицевой патол. 2017;21(3):415–420. [Бесплатная статья PMC] [PubMed] [Google Scholar]
10. Agaimy A, Mueller SK, Harrer T, Bauer S, Thompson LDR. Саркома Капоши головы и шеи: клинико-патологический анализ 11 случаев. Голова шеи патол. 2018;5:1–6. [Бесплатная статья PMC] [PubMed] [Google Scholar]
11. Fanburg-Smith JC, Furlong MA, Childers EL. Ангиосаркома полости рта и слюнных желез: клинико-патологическое исследование 29случаи. Мод Патол. 2003;16(3):263–271. [PubMed] [Google Scholar]
12. Nagata M, Yoshitake Y, Nakayama H, Yoshida R, Kawahara K, Nakagawa Y, et al. Ангиосаркома полости рта: клинико-патологическое исследование и обзор литературы. Int J Oral Maxillofac Surg. 2014;43(8):917–923. [PubMed] [Google Scholar]
13. Ордонез Н.Г. Иммуногистохимические эндотелиальные маркеры: обзор. Адвокат Анат Патол. 2012;19(5):281–295. [PubMed] [Google Scholar]
Ордонез Н.Г. Иммуногистохимические эндотелиальные маркеры: обзор. Адвокат Анат Патол. 2012;19(5):281–295. [PubMed] [Google Scholar]
14. Lazos JP, Piemonte ED, Panico RL. Оральный варикоз: обзор. Геродонтология. 2015;32(2):82–89. [PubMed] [Google Scholar]
15. Epivatianos A, Antoniades D, Zaraboukas T, Zairi E, Poulopoulos A, Kiziridou A, et al. Пиогенная гранулема полости рта: сравнительное изучение ее клинико-патологических и иммуногистохимических особенностей. Патол Инт. 2005;55(7):391–397. [PubMed] [Google Scholar]
16. Гордон-Нуньес М.А., де Васконселос Карвалью М., Беневенуто Т.Г., Лопес М.Ф., Сильва Л.М., Гальвао Х.К. Оральная пиогенная гранулема: ретроспективный анализ 293 случаев в бразильской популяции. J Oral Maxillofac Surg. 2010;68(9): 2185–2188. [PubMed] [Google Scholar]
17. Toida M, Hasegawa T, Watanabe F, Kato K, Makita H, Fujitsuka H, et al. Дольковая капиллярная гемангиома слизистой оболочки полости рта: клинико-патологическое исследование 43 случаев с особым упором на иммуногистохимическую характеристику сосудистых элементов. Патол Инт. 2003;53(1):1–7. [PubMed] [Google Scholar]
Патол Инт. 2003;53(1):1–7. [PubMed] [Google Scholar]
18. Brieley DJ, Crane H, Hunter KD. Уплотнения и бугорки десны: патологический сборник. Голова шеи патол. (в ожидании). [Бесплатная статья PMC] [PubMed]
19. Дарлинг М.Р., Дейли Т.Д., Уилсон А., Высоцкий Г.П. Ювенильный спонгиозный гингивит. J Пародонтол. 2007;78(7):1235–1240. [PubMed] [Google Scholar]
20. Allon I, Lammert KM, Iwase R, Spears R, Wright JM, Naidu A. Локализованная ювенильная спонгиотическая гиперплазия десны, возможно, возникает из соединительного эпителия десны — иммуногистохимическое исследование. Гистопатология. 2016;68(4):549–555. [PubMed] [Google Scholar]
21. Chang JY, Kessler HP, Wright JM. Локализованная ювенильная спонгиотическая гиперплазия десен. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2008;106(3):411–418. [PubMed] [Академия Google]
22. Siamantas I, Kalogirou EM, Tosios KI, Fourmousis I, Sklavounou A. Спонгиотическая гиперплазия десен с синхронным вовлечением нескольких участков: клинический случай и обзор литературы. Голова шеи патол. 2018; 6:1–5. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Голова шеи патол. 2018; 6:1–5. [Бесплатная статья PMC] [PubMed] [Google Scholar]
23. де Фрейтас Сильва Б.С., Сильва Сант’Ана С.С., Ватанабэ С., Венсио Э.Ф., Рориз В.М., Ямамото-Сильва Ф.П. Мультифокальные красные полосы маргинальной десны. Oral Surg Oral Med Oral Pathol Oral Radiol. 2015;119(1):3–7. [PubMed] [Академия Google]
24. Жендро Л., Лоуи З.Г. Эпидемиология и этиология зубных стоматитов. Дж. Протез. 2011;20(4):251–260. [PubMed] [Google Scholar]
25. Barbeau J, Seguin J, Goulet JP, de Koninck L, Avon SL, Lalonde B, et al. Повторная оценка наличия Candida albicans при стоматите, связанном с зубными протезами. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2003;95(1):51–59. [PubMed] [Google Scholar]
26. Аун Г., Кассия А. Оценка связанных с зубными протезами факторов, предрасполагающих к протезному стоматиту у населения Ливана. Матер Социомед. 2016;28(5):392–396. [Бесплатная статья PMC] [PubMed] [Google Scholar]
27. Нанетти А. , Станкари Ф., Ферри М., Маццони А. Связь между Candida albicans и зубным стоматитом: клиническое и микробиологическое исследование. Новый микробиол. 1993;16(3):287–291. [PubMed] [Google Scholar]
, Станкари Ф., Ферри М., Маццони А. Связь между Candida albicans и зубным стоматитом: клиническое и микробиологическое исследование. Новый микробиол. 1993;16(3):287–291. [PubMed] [Google Scholar]
28. Hellstein JW. Кандидоз: диагностика и лечение. Голова шеи патол. (в ожидании).
29. Bergendal T, Isacsson G. Комбинированное клиническое, микологическое и гистологическое исследование зубного стоматита. Акта Одонтол Сканд. 1983;41(1):33–44. [PubMed] [Google Scholar]
30. Гуаль-Вакес П., Джейн-Салас Э., Эгидо-Морено С., Аюсо-Монтеро Р., Мари-Ройг А., Лопес-Лопес Дж. Воспалительная папиллярная гиперплазия: систематический обзор. Med Oral Patol Oral Cir Bucal. 2017;22(1):e36–e42. [Бесплатная статья PMC] [PubMed] [Google Scholar]
31. Туэйтс М.С., Джетер Т.Э., Аджагбе О. Воспалительная папиллярная гиперплазия: обзор литературы и описание случая с участием 10-летнего ребенка. Квинтэссенция Инт. 1990;21(2):133–138. [PubMed] [Академия Google]
32. Гуаль-Вакес П. , Джейн-Салас Э., Мари-Ройг А., Лопес-Лопес Дж. Воспалительная папиллярная гиперплазия у пациента без зубных протезов: история болезни. Int J Prostodont. 2017;30(1):80–82. [PubMed] [Google Scholar]
, Джейн-Салас Э., Мари-Ройг А., Лопес-Лопес Дж. Воспалительная папиллярная гиперплазия у пациента без зубных протезов: история болезни. Int J Prostodont. 2017;30(1):80–82. [PubMed] [Google Scholar]
33. Miloglu O, Goregen M, Akgul HM, Acemoglu H. Распространенность и факторы риска, связанные с доброкачественными мигрирующими поражениями глоссита у 7619 турецких стоматологических амбулаторных пациентов. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2009;107(2):e29-33. [PubMed] [Академия Google]
34. Шульман Д.Д., Карпентер В.М. Распространенность и факторы риска, связанные с географическим языком среди взрослого населения США. Оральный Дис. 2006;12(4):381–386. [PubMed] [Google Scholar]
35. Yesudian PD, Chalmers RJ, Warren RB, Griffiths CE. В поисках орального псориаза. Арка Дерматол Рез. 2012;304(1):1–5. [PubMed] [Google Scholar]
36. Фатахзаде М., Шварц Р.А. Оральный псориаз: недооцененная загадка. Дерматология. 2016;232(3):319–325. [PubMed] [Google Scholar]
37. Picciani BL, Domingos TA, Teixeira-Souza T, Santos Vde C, Gonzaga HF, Cardoso-Oliveira J, et al. Географический язык и псориаз: клиническая, гистопатологическая, иммуногистохимическая и генетическая корреляция — обзор литературы. Бюстгальтеры Дерматол. 2016;91(4):410–421. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Picciani BL, Domingos TA, Teixeira-Souza T, Santos Vde C, Gonzaga HF, Cardoso-Oliveira J, et al. Географический язык и псориаз: клиническая, гистопатологическая, иммуногистохимическая и генетическая корреляция — обзор литературы. Бюстгальтеры Дерматол. 2016;91(4):410–421. [Бесплатная статья PMC] [PubMed] [Google Scholar]
38. Lo Russo L, Fierro G, Guiglia R, Compilato D, Testa NF, Lo Muzio L, et al. Эпидемиология десквамативного гингивита: оценка 125 пациентов и обзор литературы. Int J Дерматол. 2009;48(10):1049–1052. [PubMed] [Google Scholar]
39. Суреш Л., Нейдерс М.Э. Окончательная и дифференциальная диагностика десквамативного гингивита с помощью прямых иммунофлуоресцентных исследований. J Пародонтол. 2012;83(10):1270–1278. [PubMed] [Академия Google]
40. Фитцпатрик С.Г., Коэн Д., Кларк А. Изъязвленные поражения слизистой оболочки полости рта: клинический и гистологический обзор. Голова шеи патол. (в ожидании). [Бесплатная статья PMC] [PubMed]
41. Аль-Хамад А. , Портер С., Феделе С. Орофациальный гранулематоз. Дерматол клин. 2015;33(3):433–446. [PubMed] [Google Scholar]
, Портер С., Феделе С. Орофациальный гранулематоз. Дерматол клин. 2015;33(3):433–446. [PubMed] [Google Scholar]
42. Grave B, McCullough M, Wiesenfeld D. Орофациальный гранулематоз — 20-летний обзор. Оральный Дис. 2009;15(1):46–51. [PubMed] [Google Scholar]
43. Миест Р., Брюс А., Роджерс Р.С. Орофациальный гранулематоз. Клин Дерматол. 2016;34(4):505–513. [PubMed] [Академия Google]
44. Saalman R, Mattsson U, Jontell M. Орофациальный гранулематоз у детей — клиническое состояние, которое может указывать на болезнь Крона, а также на пищевую аллергию. Акта Педиатр. 2009;98(7):1162–1167. [PubMed] [Google Scholar]
45. Campbell H, Escudier M, Patel P, Nunes C, Elliott TR, Barnard K, et al. Отличие орофациального гранулематоза от болезни Крона: два отдельных заболевания? Воспаление кишечника Dis. 2011;17(10):2109–2115. [PubMed] [Google Scholar]
46. Lutalo PM, D’Cruz DP. Диагностика и классификация гранулематоза с полиангиитом (он же гранулематоз Вегенера) J Autoimmun. 2014; 48–49: 94–98. [PubMed] [Google Scholar]
2014; 48–49: 94–98. [PubMed] [Google Scholar]
47. Stewart C, Cohen D, Bhattacharyya I, Scheitler L, Riley S, Calamia K, et al. Оральные проявления гранулематоза Вегенера: отчет о трех случаях и обзор литературы. J Am Dent Assoc. 2007;138(3):338. [PubMed] [Google Scholar]
48. Comarmond C, Cacoub P. Гранулематоз с полиангиитом (Wegener): клинические аспекты и лечение. Аутоиммун Рев. 2014;13(11):1121–1125. [PubMed] [Google Scholar]
49. Ruokonen H, Helve T, Arola J, Hietanen J, Lindqvist C, Hagstrom J. «Клубничный» гингивит — первый признак гранулематоза Вегенера. Европейский J Стажер Мед. 2009 г.;20(6):651–653. [PubMed] [Google Scholar]
50. Нагао Т., Хирокава М. Диагностика и лечение макроцитарной анемии у взрослых. J Gen Fam Med. 2017;18(5):200–204. [Бесплатная статья PMC] [PubMed] [Google Scholar]
51. Драммонд Дж. Ф., Уайт Д. К., Дамм Д. Д. Мегалобластная анемия с поражением полости рта: последствие шунтирования желудка. Oral Surg Oral Med Oral Pathol. 1985;59(2):149–153. [PubMed] [Google Scholar]
1985;59(2):149–153. [PubMed] [Google Scholar]
52. Гринберг М.С. Клинико-гистологические изменения слизистой оболочки полости рта при пернициозной анемии. Oral Surg Oral Med Oral Pathol. 1981;52(1):38–42. [PubMed] [Google Scholar]
53. Триантафиллиду К., Димитракопулос Дж., Иорданидис Ф., Гкагкалис А. Экстранодальные неходжкинские лимфомы полости рта и челюстно-лицевой области: клиническое исследование 58 случаев и обзор литературы. J Oral Maxillofac Surg. 2012;70(12):2776–2785. [PubMed] [Google Scholar]
54. Эпштейн Дж. Б., Эпштейн Дж. Д., Ле Н. Д., Горски М. Характеристики злокачественной лимфомы полости рта и параоральной области: популяционный обзор 361 случая. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2001;92(5):519–525. [PubMed] [Google Scholar]
55. Чоудхри К., Тандон С., Ламба А.К., Фараз Ф. Лейкозное увеличение десен: отчет о клиническом случае и обзор литературы. J Оральный челюстно-лицевой патол. 2018; 22 (Приложение 1): 77–81. [Бесплатная статья PMC] [PubMed] [Google Scholar]
56. Siegel RL, Miller KD, Jemal A. Статистика рака. CA Рак J Clin. 2018;68(1):7–30. [PubMed] [Google Scholar]
Siegel RL, Miller KD, Jemal A. Статистика рака. CA Рак J Clin. 2018;68(1):7–30. [PubMed] [Google Scholar]
57. Lingen MW, Xiao W, Schmitt A, Jiang B, Pickard R, Kreinbrink P, et al. Низкая этиологическая фракция вируса папилломы человека высокого риска при плоскоклеточном раке полости рта. Оральный онкол. 2013;49(1): 1–8. [PubMed] [Google Scholar]
58. Poling JS, Ma XJ, Bui S, Luo Y, Li R, Koch WM, et al. Вирус папилломы человека (ВПЧ) статус нетабачных плоскоклеточных карцином бокового языка. Оральный онкол. 2014;50(4):306–310. [Бесплатная статья PMC] [PubMed] [Google Scholar]
59. Shafer WG, Waldron CA. Эритроплакия полости рта. Рак. 1975; 36 (3): 1021–1028. [PubMed] [Google Scholar]
60. Reichart PA, Philipsen HP. Оральная эритроплакия — обзор. Оральный онкол. 2005;41(6):551–561. [PubMed] [Академия Google]
61. Moore C, Catlin D. Анатомическое происхождение и локализация рака полости рта. Am J Surg. 1967; 114 (4): 510–513. [PubMed] [Google Scholar]
Красные и белые поражения слизистой оболочки полости рта
Иван Алайбег, DMD, MSc, PhD,
Стивен Дж. Чаллакомб, доктор философии, FDS RCSEd, FRCPath, FMedSci
Чаллакомб, доктор философии, FDS RCSEd, FRCPath, FMedSci
Палле Холмструп, DDS, PhD,
Матс Джонтелл, DDS, PhD, FDS RCSEd
РЕАКЦИИ КРАСНЫХ И БЕЛЫХ ТКАНЕЙ
Одним из сложных аспектов оральной медицины является то, что многие поражения при различных состояниях выглядят одинаково. Один и тот же диагноз может проявляться по-разному. Таким образом, для того, чтобы стать успешным клиницистом в дифференциальной диагностике, оценка очень разнообразных проявлений одного и того же заболевания требует значительной клинической проницательности и опыта. Также важно понимать, что слизистая оболочка полости рта у некоторых пациентов может отличаться от того, что мы воспринимаем как нормальную слизистую оболочку.
Существуют различные способы классификации поражений слизистой оболочки полости рта. Один соответствует наиболее выдающимся цветам, в которых они могут проявляться. Разница, которую мы (или наш пациент) часто видим, заключается в изменении цвета. Наблюдение за этими изменениями важно, поскольку они помогают нам в постановке диагноза. 1 Хотя во рту может появляться множество оттенков различных цветов, указывающих на патологические изменения, два наиболее ярких из них — красный и белый. Следуя этому довольно грубому и неспецифическому усечению, нам необходимо уточнить признаки, чтобы получить правильный диагноз.
Наблюдение за этими изменениями важно, поскольку они помогают нам в постановке диагноза. 1 Хотя во рту может появляться множество оттенков различных цветов, указывающих на патологические изменения, два наиболее ярких из них — красный и белый. Следуя этому довольно грубому и неспецифическому усечению, нам необходимо уточнить признаки, чтобы получить правильный диагноз.
«Белое поражение» обозначает любую область слизистой оболочки, которая кажется более белой, чем прилегающая к ней ткань. Он не представляет собой конкретную этиологическую или микроструктурную группу заболеваний слизистой оболочки. Его поверхность обычно также имеет другую текстуру или может возвышаться над окружающей средой. При рассмотрении красных и белых поражений мы предполагаем, что целостность эпителия все еще сохраняется, так как в противном случае у нас было бы изъязвление. Действительно, в течение времени одного состояния полости рта мы можем наблюдать различные стадии и интенсивность. Его текущий красный и/или белый вид может прогрессировать до язвенной стадии (например, при красном лишае), которая может казаться беловатой или желтоватой из-за фибринозного экссудата и псевдомембран. Таким образом, в клинической картине состояния присутствует временной компонент с тенденцией к изменению с течением времени. Таким образом, классификация этих состояний полости рта исключительно по их красному или белому внешнему виду не может быть полностью осуществимой. Все красные и белые поражения могут проявляться в сочетании всего вышеперечисленного.
Таким образом, в клинической картине состояния присутствует временной компонент с тенденцией к изменению с течением времени. Таким образом, классификация этих состояний полости рта исключительно по их красному или белому внешнему виду не может быть полностью осуществимой. Все красные и белые поражения могут проявляться в сочетании всего вышеперечисленного.
Белые поражения слизистой оболочки полости рта являются белыми вследствие нескольких возможных структурных проявлений: 2
Рисунок 4-1 Механизмы, приводящие к побелению слизистой оболочки полости рта из-за повышенной выработки кератина (гиперкератоз).
Рисунок 4-2 Механизмы, приводящие к побелению слизистой оболочки полости рта из-за аномального, но доброкачественного утолщения шиповатого слоя (акантоз).
- Увеличение толщины рогового слоя (в ороговевающем эпителии).
- Ороговение эпителия, который в норме не содержит рогового слоя (неороговевший эпителий).
 И (1), и (2) проявляются гиперкератозом (рис. 4-1 и 4-2).
И (1), и (2) проявляются гиперкератозом (рис. 4-1 и 4-2). - Образование аномального кератина.
- Эпителиальный отек: внутри- и внеклеточное накопление жидкости в эпителии также может привести к клиническому отбеливанию (рис. 4-3).
- Аномальное ороговение, возникающее преждевременно в отдельных клетках или группах ниже зернистого слоя (дискератоз часто также сопровождается гиперкератозом).
Рисунок 4-3 Механизмы, приводящие к побелению слизистой оболочки рта из-за внутри- и внеклеточного накопления жидкости в эпителии (лейкодема).
- Субэпителиальный поверхностный фиброз, который с его уменьшенной сосудистой сетью вызывает диффузный беловатый вид; Любое общее утолщение эпителия (акантоз) само по себе не вызывает белизны.
Кератины представляют собой семейство волокнистых склеропротеинов, образующих промежуточные филаменты, необходимые для поддержания структурной целостности кератиноцитов и, таким образом, для защиты и поддержки эпителия. Кератин, присутствующий в белом поражении полости рта, вероятно, отличается от кератина, обычно встречающегося в слизистой оболочке полости рта (например, продуцируемого на твердом небе или прикрепленной десне). Этот тип кератина похож на кератин на коже и поглощает воду при чрезмерном увлажнении ротовыми жидкостями, что приводит к отеку и белому внешнему виду, как у кожи, погруженной в воду в течение длительного времени. Любой из них также изменяет показатель преломления, а также вызывает различное отражение и дисперсию световых волн, которые мы видим как белые.
Кератин, присутствующий в белом поражении полости рта, вероятно, отличается от кератина, обычно встречающегося в слизистой оболочке полости рта (например, продуцируемого на твердом небе или прикрепленной десне). Этот тип кератина похож на кератин на коже и поглощает воду при чрезмерном увлажнении ротовыми жидкостями, что приводит к отеку и белому внешнему виду, как у кожи, погруженной в воду в течение длительного времени. Любой из них также изменяет показатель преломления, а также вызывает различное отражение и дисперсию световых волн, которые мы видим как белые.
Помимо структурных изменений эпителия, белый или «беловатый» вид может быть результатом экзогенных отложений, таких как микробные колонии (например, кандидозный мицелий), и их воздействия на поверхность хозяина (экссудат, некротический клеточный дебрис и продукты метаболизма). Таким образом, грибы могут образовывать беловатые псевдомембраны, состоящие из отслоившихся эпителиальных клеток, грибкового мицелия и нейтрофилов, которые слабо прикреплены к слизистой оболочке полости рта (рис. 4-4).
4-4).
Клиницистам следует помнить о возможности введения в заблуждение цветом фибриновых псевдомембран. Существует много оттенков сероватого и беловатого фибрина псевдомембран, которые для неопытного глаза могут напоминать белый вид гиперкератоза, тогда как это фибрин, покрывающий изъязвленный участок. Иногда фибриновая псевдомембрана может иметь желтоватый вид, и ее не следует путать с гнойным материалом или инфекцией.
Розовый цвет слизистой оболочки полости рта является результатом прозрачности тканей, что позволяет свету проходить через эпителий в собственную пластинку и отражать кровеносные сосуды, содержащие гемоглобин.
В результате атрофии эпителия может развиться красное поражение слизистой оболочки полости рта (рис. 4-5), характеризующееся уменьшением количества эпителиальных клеток. Это также может быть результатом потери поверхностных клеточных слоев (поверхностная эрозия, рис. 4-6) или повышенной васкуляризации из-за пролиферации сосудов. Покраснение или эритема также могут быть вызваны расширением сосудов, связанным с воспалением слизистой оболочки полости рта, снижением кератинизации эпителия и, что важно, клеточной пролиферацией, указывающей на возможное злокачественное новообразование.
Поражения слизистой оболочки полости рта также имеют различную консистенцию поверхности ткани, а белые поражения могут выглядеть как ретикулярные, бляшковидные, папулезные или псевдомембранозные, что влияет на клинический вид поражений. Большинство красных и особенно белых поражений являются доброкачественными. Красные поражения могут также демонстрировать изменение текстуры поверхности, которая может стать зернистой, бархатистой и шероховатой. Важно отметить эти особенности, поскольку они наводят на мысль о неоплазии. В дополнение к осмотру необходима пальпация белых и красных поражений, так как затвердевшие поражения должны вызывать дополнительные подозрения на возможное злокачественное новообразование. 3
Наш клинический подход к дифференциальной диагностике должен учитывать многие другие особенности поражения (таблица 4-1). К ним относятся наличие боли , единичных по сравнению с множественных поражений, распространение в определенных областях, границ по направлению к непораженной ткани (четкие или нечеткие, прямые или изогнутые), начало , продолжительность
0 , изменение формы и размера , будь то поднял по сравнению с окружающей слизистой оболочкой, его рецидивирующий характер и причины улучшения или обострения .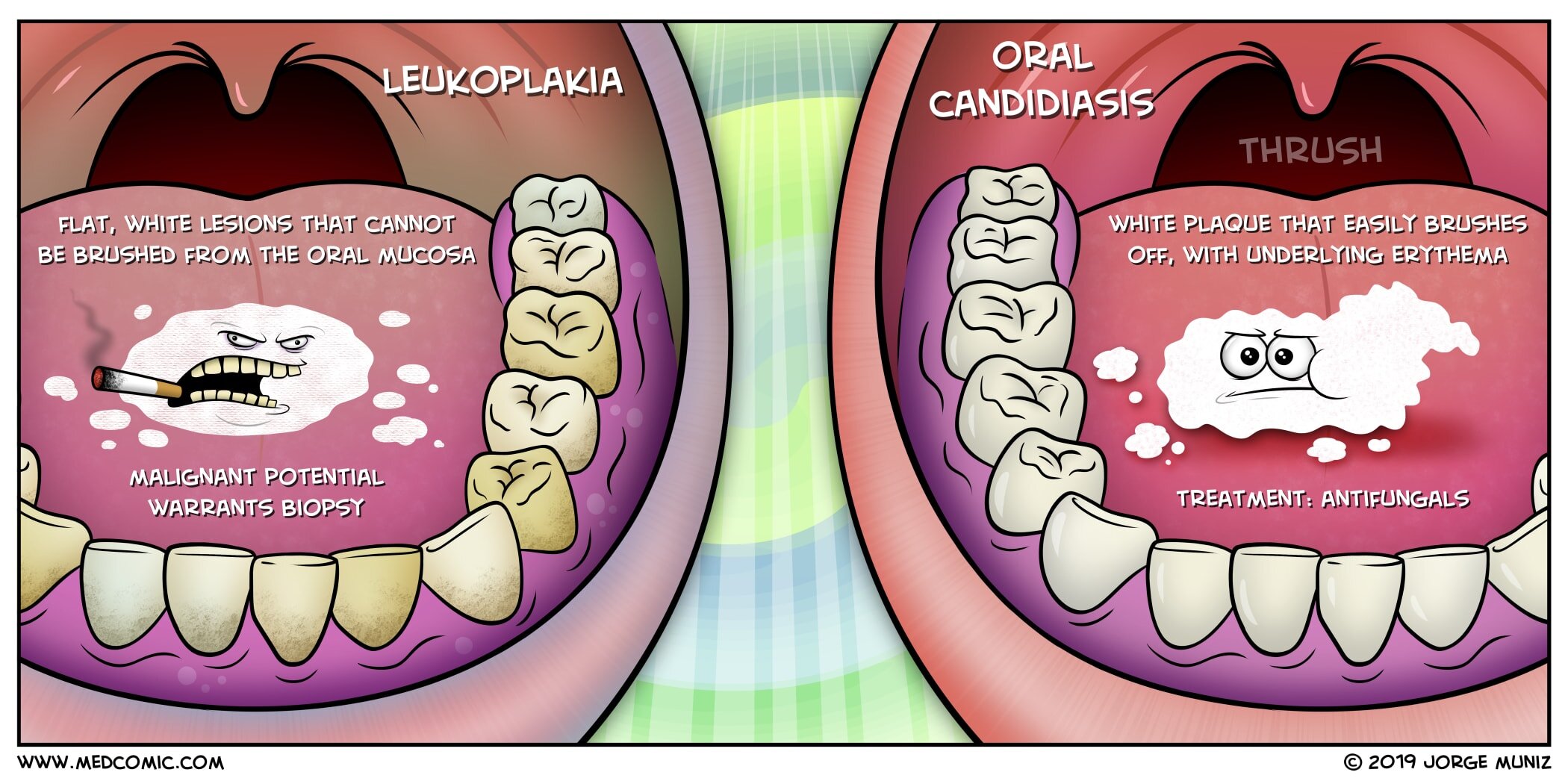
В дополнение к более детальной оценке состояния полости рта нам также необходимо получить более полное и полное представление о пациенте в целом. Конкретное системное состояние пациента и связанные с ним лекарства потенциально очень тесно связаны с заболеванием полости рта, поэтому знание и понимание их может иметь большое значение для состояния полости рта. Однако бывают случаи, когда пациенты не знают о своих системных заболеваниях. Таким образом, распознавая поражение полости рта, мы иногда отмечаем первоначальные признаки, возможно, недиагностированного системного заболевания. Возраст также может быть важным фактором в дифференциации между сходными состояниями, что, возможно, более важно для некоторых других случаев, чем для большинства описанных в этой главе, например, увеличение шейных лимфатических узлов у детей (частый реактивный лимфаденит) и взрослых. в возрасте 65 лет и старше (более вероятно, что это злокачественное новообразование), а также в случаях язв во рту у молодых и пожилых пациентов (обсуждается в другом месте).
Рисунок 4-4 Механизмы побеления слизистой оболочки полости рта, вызванного микробами, особенно грибками, которые могут образовывать беловатые псевдомембраны, состоящие из отслоившихся эпителиальных клеток, грибкового мицелия и нейтрофилов, свободно прикрепленных к слизистой оболочке полости рта (бляшки). ).
Рисунок 4-5 Механизмы, приводящие к покраснению слизистой оболочки полости рта; в результате атрофии эпителия (атрофии) может развиться красное поражение слизистой оболочки полости рта.
Рисунок 4-6 Механизмы, приводящие к покраснению слизистой оболочки полости рта, характеризующиеся уменьшением количества эпителиальных клеток или усилением васкуляризации; то есть расширение сосудов и/или пролиферация сосудов.
Таблица 4-1 Основные клинические характеристики красных или белых поражений.
| Есть ли боль? |
| Поражения одиночные или множественные? |
| Являются ли поражения двусторонними или односторонними? |
| Связано ли распределение поражений с типом слизистой оболочки? |
| Границы поражения четкие или нечеткие? |
| Дата начала |
| Связаны ли поражения с изменениями кожи? |
| Продолжительность поражения |
| Любые изменения формы, размера или текстуры со временем? |
| Был ли ответ на терапию ранее? |
| Что усиливает боль или поражения? |
| Зажили ли поражения и появились ли рецидивы? |
ИНФЕКЦИОННЫЕ ЗАБОЛЕВАНИЯ
Кандидоз полости рта
Кандидоз полости рта является наиболее распространенной оппортунистической инфекцией, поражающей слизистую оболочку полости рта. Это распространено, но неквалифицированные специалисты часто ошибочно считают его виновником многих заболеваний полости рта или белых поражений. В подавляющем большинстве случаев кандидоз полости рта вызывается Candida albicans . C. albicans является одним из компонентов нормальной микрофлоры полости рта и более 60% людей являются носителями этого микроорганизма. Частота носительства увеличивается с возрастом больного и С. albicans можно обнаружить более чем у 60% пациентов с зубными рядами в возрасте старше 60 лет. Большинство кандидозных инфекций поражают только слизистые оболочки, а вагинальный кандидоз, как говорят, поражает 50% женского населения планеты в тот или иной момент времени. Существует множество различных дополнительных видов Candida , которые можно увидеть в полости рта, включая C . glabrata , C. guillermondii , C. krusei , C. tropicalis , C. parapsilosis , C. pseudotropicalis и C. stellatoidea .
Это распространено, но неквалифицированные специалисты часто ошибочно считают его виновником многих заболеваний полости рта или белых поражений. В подавляющем большинстве случаев кандидоз полости рта вызывается Candida albicans . C. albicans является одним из компонентов нормальной микрофлоры полости рта и более 60% людей являются носителями этого микроорганизма. Частота носительства увеличивается с возрастом больного и С. albicans можно обнаружить более чем у 60% пациентов с зубными рядами в возрасте старше 60 лет. Большинство кандидозных инфекций поражают только слизистые оболочки, а вагинальный кандидоз, как говорят, поражает 50% женского населения планеты в тот или иной момент времени. Существует множество различных дополнительных видов Candida , которые можно увидеть в полости рта, включая C . glabrata , C. guillermondii , C. krusei , C. tropicalis , C. parapsilosis , C. pseudotropicalis и C. stellatoidea . Кандидоз часто называют болезнью больных и связан с лежащими в основе гематологическими или иммунологическими дефицитами и огромным увеличением количества кандидоза полости рта, а также с переходом комменсальной дрожжевой формы (сапрофитная стадия) в инфекционно-патогенную (сапрофитную стадию). паразитарная) форма. Таким образом, клиницисты должны определить причины кандидоза полости рта, а не просто назначать противогрибковые препараты.
Кандидоз часто называют болезнью больных и связан с лежащими в основе гематологическими или иммунологическими дефицитами и огромным увеличением количества кандидоза полости рта, а также с переходом комменсальной дрожжевой формы (сапрофитная стадия) в инфекционно-патогенную (сапрофитную стадию). паразитарная) форма. Таким образом, клиницисты должны определить причины кандидоза полости рта, а не просто назначать противогрибковые препараты.
Говорят, что кандидоз особенно поражает очень молодых, очень старых, очень сухих и очень больных. Каждый кандидоз начинается после того, как местные или системные факторы позволяют комменсалу Candida стать патогенным. Эти местные факторы включают отсутствие слюны (лекарства, вызывающие сухость во рту, аутоиммунные заболевания, лучевую терапию головы и шеи), ношение зубных протезов, местное использование стероидов, использование антибиотиков или иммунодепрессантов, системные состояния, включая диабет, анемию или ВИЧ, как подробно описано. в этой главе. Редкие системные проявления кандидозных инфекций могут иметь фатальное течение и являются основной причиной заболеваемости и смертности, вызывая различные заболевания от инфекций слизистых оболочек до заболеваний глубоких тканей, которые могут привести к кандидемии и поражению органов. Системные кандидозные инфекции в основном ограничиваются госпитальными пациентами с ослабленным иммунитетом или с другими тяжелыми сопутствующими заболеваниями. 4
в этой главе. Редкие системные проявления кандидозных инфекций могут иметь фатальное течение и являются основной причиной заболеваемости и смертности, вызывая различные заболевания от инфекций слизистых оболочек до заболеваний глубоких тканей, которые могут привести к кандидемии и поражению органов. Системные кандидозные инфекции в основном ограничиваются госпитальными пациентами с ослабленным иммунитетом или с другими тяжелыми сопутствующими заболеваниями. 4
Пероральная медицина в основном занимается кандидозными инфекциями слизистой оболочки полости рта, но также рассматривает местные или системные нарушения, которые могут предрасполагать к тому, чтобы грибки становились инвазивными, а не комменсальными. Кандидозные инфекции, встречающиеся в условиях пероральной медицины, обычно не приводят к серьезным последствиям для общего состояния здоровья, но могут вызывать дискомфорт (воспаление может вызвать болезненность) или могут изменить внешний вид человека (например, ангулярный хейлит). Успех лечения зависит от выявления и устранения предрасполагающих факторов. В редких случаях длительная трудноизлечимая кандидозная инфекция у лиц с нарушенным иммунным ответом может вызывать гранулематозные реакции.
Успех лечения зависит от выявления и устранения предрасполагающих факторов. В редких случаях длительная трудноизлечимая кандидозная инфекция у лиц с нарушенным иммунным ответом может вызывать гранулематозные реакции.
Существует ряд классификаций, но наиболее полезной является та, которая сочетает хронический характер с клиническими проявлениями, как показано в таблице 4-2. Псевдомембранозные поражения представлены удаляемыми небольшими белыми бляшками (см. ниже), в то время как эритематозные поражения представляют собой в основном красные поражения без белых бляшек. 5 Обе эти формы являются поверхностными формами кандидоза, тогда как все хронические гиперпластические формы связаны с погружением гиф в эпителий (таблица 4-2). Оральные формы также могут быть связаны с кандидозом, поражающим внеротовые участки, обычно при состояниях или генетических заболеваниях, при которых нарушены нормальные врожденные или адаптивные реакции хозяина (таблица 4-3).
C. albicans , C. tropicalis и C. glabrata вместе составляют более 80% видов, выделенных при кандидозных инфекциях слизистых оболочек человека. Чтобы внедриться в слизистую оболочку, микроорганизмы должны прикрепиться к поверхности эпителия, поэтому штаммы кандидоза с лучшим потенциалом адгезии более вирулентны, чем штаммы с меньшей способностью к адгезии. 6 Проникновению дрожжей в эпителиальные клетки способствует продукция ими липаз и протеиназ, и чтобы дрожжи оставались внутри эпителия, они должны преодолевать постоянное слущивание поверхностных эпителиальных клеток. 7
Существует связь между кандидозом полости рта и влиянием местных и общих предрасполагающих факторов. Местные предрасполагающие факторы (табл. 4-4) способны способствовать росту дрожжей или влиять на иммунный ответ слизистой оболочки полости рта. Общие предрасполагающие факторы часто связаны с иммунным и эндокринным статусом человека (таблица 4-4). Лекарства, а также заболевания, подавляющие адаптивную и врожденную иммунную систему, могут влиять на восприимчивость слизистой оболочки. Псевдомембранозный кандидоз также связан с грибковыми инфекциями у детей раннего возраста, у которых нет ни полностью развитой иммунной системы, ни полностью развитой микрофлоры полости рта.
Лекарства, а также заболевания, подавляющие адаптивную и врожденную иммунную систему, могут влиять на восприимчивость слизистой оболочки. Псевдомембранозный кандидоз также связан с грибковыми инфекциями у детей раннего возраста, у которых нет ни полностью развитой иммунной системы, ни полностью развитой микрофлоры полости рта.
Таблица 4-2 Классификация кандидоза полости рта.
| Тип | Примеры |
|---|---|
| Псевдомембранозный — острый Псевдомембранозный — хронический | Дрозд С ингаляторами |
| Эритематозно-острый атрофический Эритематозно-хронический атрофический | После антибиотикотерапии Протезный стоматит; в ВИЧ |
| Хронический гиперпластический (узелковый и бляшковидный подтипы) | Кандидозная лейкоплакия, срединный ромбовидный глоссит |
| Кандидоз-ассоциированные поражения | Протезный стоматит; угловой хейлит |
Таблица 4-3 Кандидоз, поражающий внеротовые участки, и состояния, предрасполагающие к кандидозу.
| Семейный хронический кожно-слизистый кандидоз Диффузный хронический кожно-слизистый кандидоз Эритематозный кандидозный эндокринопатический синдром Хронический тяжелый комбинированный иммунодефицит Синдром Ди Джорджи Хроническая гранулематозная болезнь ВИЧ-инфекция |
Таблица 4-4 Предрасполагающие факторы кандидоза полости рта.
| Местные предрасполагающие факторы кандидоза полости рта и Candida -ассоциированные поражения | Общие предрасполагающие факторы кандидоза полости рта |
|---|---|
| Ношение зубных протезов Курение Ингаляционные стероиды Топические стероиды Гиперкератоз Качество и количество слюны Атопическая конституция Дисбаланс микрофлоры полости рта | Иммуносупрессивные заболевания Иммунодепрессанты Химиотерапия Эндокринные расстройства, например диабет Гематиновая недостаточность Системные антибиотики Нарушение состояния здоровья |
Зубной стоматит и ангулярный хейлит относятся к инфекциям, ассоциированным с Candida , поскольку они всегда связаны с повышенным числом интраоральных Candida , а также потому, что бактерии могут вызывать эти инфекции.
Распространенность кандидозных штаммов в составе комменсальной оральной флоры демонстрирует большие географические вариации, часто также связанные с методом культивирования, но общепринятой считается средняя цифра 50%. Кандидозные штаммы чаще выделяют от женщин, вагинальное носительство аналогично. Госпитализированные пациенты имеют более высокую распространенность, предположительно связанную с сопутствующими заболеваниями. У носителей полных съемных протезов распространенность Candida , связанный со стоматитом зубных протезов, составляет почти 70%. Существует точка зрения, что случаи кандидоза часто преувеличивают у лиц, не имеющих опыта нормальной анатомии ротовой полости. Таким образом, даже незначительное удлинение нитевидных сосочков на спинке языка может быть ошибочно диагностировано как кандидоз, как и почти любое белое пятно в полости рта. Это заблуждение встречается не только среди неспециалистов, но и среди многих медицинских и стоматологических специалистов.
Острая форма псевдомембранозного кандидоза (молочница; см. Таблицу 4-2) признается классической кандидозной инфекцией (Рисунок 4-7). Инфекция преимущественно поражает пациентов, принимающих антибиотики, иммунодепрессанты или страдающих заболеванием, подавляющим иммунную систему.
Инфекция обычно проявляется рыхло прикрепленными мембранами, состоящими из грибковых организмов и клеточного детрита (слущенные эпителиальные клетки и полиморфноядерные лимфоциты), которые оставляют воспаленные, иногда кровоточащие участки, если псевдомембрана удалена. Менее выраженные инфекции иногда имеют клинические признаки, которые трудно отличить от остатков пищи, таких как яйца и йогурт. Существует также хроническая форма псевдомембранозного кандидоза, часто связанная с иммунодефицитом. Клинические проявления острого и хронического псевдомембранозного кандидоза неразличимы. Хроническая форма может возникнуть в результате ВИЧ-инфекции, так как больные этим заболеванием могут длительно болеть псевдомембранозной кандидозной инфекцией.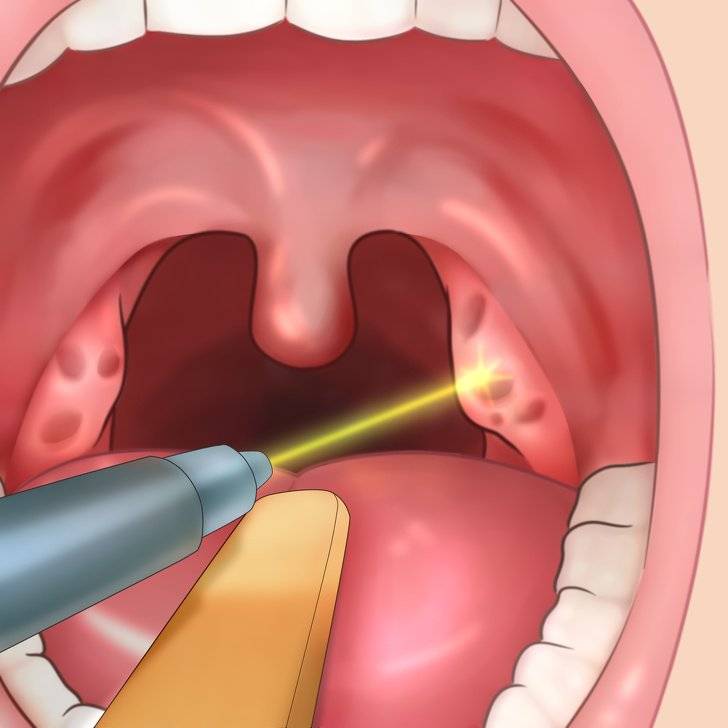 У пациентов, получавших стероидные ингаляторы, также могут наблюдаться псевдомембранозные поражения хронического характера. Пациенты редко сообщают о симптомах своих поражений, хотя может ощущаться некоторый дискомфорт из-за присутствия псевдомембран.
У пациентов, получавших стероидные ингаляторы, также могут наблюдаться псевдомембранозные поражения хронического характера. Пациенты редко сообщают о симптомах своих поражений, хотя может ощущаться некоторый дискомфорт из-за присутствия псевдомембран.
Рисунок 4-7 Псевдомембранозный кандидоз мягкого неба, язычка и небно-язычных дуг во время иммуносупрессивной фазы после трансплантации сердца.
Рисунок 4-8 Эритематозный кандидоз, вызванный ингаляционными стероидами (A) на спинке языка и (B) ассоциированное контактное (поцелуйное) поражение твердого неба.
Эритематозный кандидоз Эритематозная форма кандидоза ранее называлась атрофическим кандидозом полости рта. Однако эритематозная поверхность может не только отражать атрофию, но также может быть объяснена повышенной васкуляризацией. Кроме того, эритематозная форма, наблюдаемая на языке при ВИЧ-инфекции, связана с утратой язычных сосочков и контактным поражением твердого неба. Поражения эритематозного кандидоза имеют диффузную границу (рис. 4-8), что помогает отличить их от эритроплакии, которая обычно имеет более четкие границы и часто выглядит как слегка погруженное поражение. Количественный анализ Количество Candida в слюне покажет повышенное количество при всех формах кандидоза. Инфекция также наблюдается на небе и на спинке языка у пациентов, принимающих ингаляционные стероиды. Другими предрасполагающими факторами, которые могут вызвать эритематозный кандидоз, являются курение и лечение антибиотиками широкого спектра действия. Острая и хроническая формы имеют одинаковые клинические признаки.
Поражения эритематозного кандидоза имеют диффузную границу (рис. 4-8), что помогает отличить их от эритроплакии, которая обычно имеет более четкие границы и часто выглядит как слегка погруженное поражение. Количественный анализ Количество Candida в слюне покажет повышенное количество при всех формах кандидоза. Инфекция также наблюдается на небе и на спинке языка у пациентов, принимающих ингаляционные стероиды. Другими предрасполагающими факторами, которые могут вызвать эритематозный кандидоз, являются курение и лечение антибиотиками широкого спектра действия. Острая и хроническая формы имеют одинаковые клинические признаки.
Хронический бляшечный кандидоз полости рта является синонимом более старого термина кандидозная лейкоплакия . Белая неустранимая бляшка характеризует типичную клиническую картину, которая может быть неотличима от лейкоплакии полости рта (рис. 4-9). Гистологическим признаком (см. далее) является проникновение грибков кандидоза через эпителиальные клетки и связанная с этим субэпителиальная хроническая воспалительная реакция (рис. 4-10). Это часто приводит к легкой или умеренной дисплазии, особенно при хроническом бляшечном типе и узловом типе гиперпластического кандидоза полости рта (рис. 4-11). Это считается обратимым при лечении, но очень редко случаи переходят в злокачественную трансформацию. Было высказано предположение, что Виды Candida могут вызывать эту трансформацию благодаря своей способности катализировать выработку канцерогенного нитрозамина. 8
4-9). Гистологическим признаком (см. далее) является проникновение грибков кандидоза через эпителиальные клетки и связанная с этим субэпителиальная хроническая воспалительная реакция (рис. 4-10). Это часто приводит к легкой или умеренной дисплазии, особенно при хроническом бляшечном типе и узловом типе гиперпластического кандидоза полости рта (рис. 4-11). Это считается обратимым при лечении, но очень редко случаи переходят в злокачественную трансформацию. Было высказано предположение, что Виды Candida могут вызывать эту трансформацию благодаря своей способности катализировать выработку канцерогенного нитрозамина. 8
Срединный ромбовидный глоссит клинически характеризуется эритематозным поражением в центре задней части спинки языка (рис. 4-12). Как видно из названия, поражение имеет овальную конфигурацию. Эта область эритемы является результатом атрофии нитевидных сосочков, и поверхность может быть дольчатой. Этиология полностью не выяснена, но биопсия дает кандидозные гифы более чем в 85% поражений. 9 У курильщиков и носителей зубных протезов повышен риск развития срединного ромбовидного глоссита, а также у пациентов, применяющих ингаляционные стероиды. Иногда может наблюдаться одновременное эритематозное поражение слизистой оболочки неба (контактное поражение). Срединный ромбовидный глоссит протекает бессимптомно, и лечение ограничивается уменьшением предрасполагающих факторов и системными противогрибковыми препаратами.
Этиология полностью не выяснена, но биопсия дает кандидозные гифы более чем в 85% поражений. 9 У курильщиков и носителей зубных протезов повышен риск развития срединного ромбовидного глоссита, а также у пациентов, применяющих ингаляционные стероиды. Иногда может наблюдаться одновременное эритематозное поражение слизистой оболочки неба (контактное поражение). Срединный ромбовидный глоссит протекает бессимптомно, и лечение ограничивается уменьшением предрасполагающих факторов и системными противогрибковыми препаратами.
Хотя это может вызывать беспокойство у пациентов, которые либо обнаруживают поражение самостоятельно (например, при самообследовании в поисках симптомов, таких как синдром жжения во рту), либо с помощью медицинских работников, поражение не влечет за собой повышенного риска злокачественной трансформации. В отличие от бокового и вентрального языка, рак спинного языка очень редок и практически отсутствует прямо в его центре. Если берется биопсия срединного ромбовидного глоссита, следует помнить, что патологоанатомы могут легко принять ее за злокачественную опухоль. 10 Несмотря на то, что это доброкачественное образование, гистологически оно имитирует рак, поэтому его назвали «псевдоэпителиоматозной гиперплазией» (эпителиома — исторический термин для обозначения рака). Удлиненные штифты сети напоминают гнезда раковых клеток. Гистопатологические данные более глубоких слоев показывают мышечный фиброз и гиалинизацию (которые усиливаются при иссечении). Поэтому ни биопсия, ни хирургическое вмешательство при срединном ромбовидном глоссите не рекомендуются.
10 Несмотря на то, что это доброкачественное образование, гистологически оно имитирует рак, поэтому его назвали «псевдоэпителиоматозной гиперплазией» (эпителиома — исторический термин для обозначения рака). Удлиненные штифты сети напоминают гнезда раковых клеток. Гистопатологические данные более глубоких слоев показывают мышечный фиброз и гиалинизацию (которые усиливаются при иссечении). Поэтому ни биопсия, ни хирургическое вмешательство при срединном ромбовидном глоссите не рекомендуются.
Рис. 4-9 (А) Хронический гиперпластический кандидоз внутри правой спайки. Этот белый налет невозможно удалить, он был двусторонним, а гистология (рис. 4-10) показала, что гифы проникают сквозь эпителиальные клетки. (B) Хронический кандидоз бляшечного типа на слизистой оболочке правой щеки.
Рис. 4-10 Окрашивание биоптата хронического гиперпластического кандидоза (рис. 4-9А) с помощью периодической кислоты-Шиффа, показывающее инвазивные гифы, проникающие через эпителиальные клетки ротовой полости.
Рисунок 4-11 Хронический узловатый кандидоз в левой ретроспаечной области.
Рисунок 4-12 Срединный ромбовидный глоссит, по-видимому, возникающий в месте соединения задней трети и передних двух третей языка. Гистологически подтвержден хронический гиперпластический кандидоз.
Зубной стоматитНаиболее частым местом зубного стоматита является слизистая оболочка неба, на которой находится зубной протез (рис. 4-13), будь то акрил или хром-кобальт. Вовлечение слизистой оболочки нижней челюсти необычно. Candida находится на поверхности протеза, и эритема, по-видимому, является реакцией слизистой оболочки на Candida и другие микроорганизмы.
Рис. 4-13 Хронический атрофический кандидоз (протезный стоматит) III типа с зернистой слизистой оболочкой в центральной части неба.
Зубной стоматит подразделяется на три различных типа:
- Тип I ограничивается эритематозными участками, вызванными травмой протеза.

- Тип II поражает большую часть слизистой оболочки, покрытой протезом.
- Тип III имеет зернистую слизистую оболочку (реактивное разрастание нижележащей фиброзной ткани) в дополнение к признакам типа II. Протез служит средством, которое аккумулирует отслоившиеся эпителиальные клетки и защищает микроорганизмы от физических воздействий, таких как слюноотделение.
Микрофлора является сложной и может, помимо C. albicans , содержать бактерии нескольких родов, такие как Streptococcus , Veillonella , Lactobacillus , Prevotella (ранее Bacteroides ) и штаммы Actinomyces . Неизвестно, в какой степени эти бактерии участвуют в патогенезе зубного стоматита. Почти каждый пациент со стоматитом зубных протезов сообщает о ношении зубных протезов на ночь. Таким образом, протезный стоматит является следствием постоянного раздражения, как микробного, так и механического, от верхнего съемного протеза на подлежащую поверхность слизистой оболочки. Термин «болезнь во рту, связанная с зубными протезами» является неправильным, так как обычно он не вызывает никаких симптомов и обычно диагностируется стоматологом, поскольку пациенты часто не подозревают об этом. Специалисты по оральной медицине по-прежнему получают направления с ошибочным диагнозом аллергии на зубной протез.
Термин «болезнь во рту, связанная с зубными протезами» является неправильным, так как обычно он не вызывает никаких симптомов и обычно диагностируется стоматологом, поскольку пациенты часто не подозревают об этом. Специалисты по оральной медицине по-прежнему получают направления с ошибочным диагнозом аллергии на зубной протез.
Угловой хейлит проявляется как инфицированные трещины спаек рта, часто окруженные эритемой (рис. 4-14). Поражения часто коинфицированы как Candida albicans , так и Staphylococcus aureus . Атопия, дефицит витамина B 12 , дефицит железа и потеря вертикального размера связаны с этим расстройством. Резервуар для Candida при хейлите находится внутри полости рта, поэтому лечение не должно ограничиваться спайками. Многие пациенты с ангулярным хейлитом также страдают протезным стоматитом.
Кандидоз полости рта, связанный с ВИЧ Более 90% больных СПИДом имели кандидоз полости рта во время ВИЧ-инфекции, и эта инфекция считается предвестником развития СПИДа (рис. 4-15). Орофарингеальный кандидоз связан со степенью иммуносупрессии и чаще всего наблюдается у пациентов с количеством CD4 <200 клеток/мл. Наиболее распространенными видами кандидоза полости рта в сочетании с ВИЧ являются хронический псевдомембранозный кандидоз, эритематозный кандидоз средней части языка и неба, ангулярный хейлит. В результате антиретровирусной терапии (АРТ) распространенность кандидоза полости рта существенно снизилась. Кандидоз полости рта, связанный с ВИЧ-инфекцией, более подробно описан в главе 21 «Инфекционные заболевания».
4-15). Орофарингеальный кандидоз связан со степенью иммуносупрессии и чаще всего наблюдается у пациентов с количеством CD4 <200 клеток/мл. Наиболее распространенными видами кандидоза полости рта в сочетании с ВИЧ являются хронический псевдомембранозный кандидоз, эритематозный кандидоз средней части языка и неба, ангулярный хейлит. В результате антиретровирусной терапии (АРТ) распространенность кандидоза полости рта существенно снизилась. Кандидоз полости рта, связанный с ВИЧ-инфекцией, более подробно описан в главе 21 «Инфекционные заболевания».
Рисунок 4-14 Вызванный Candida двусторонний ангулярный хейлит. Лечение должно включать внутриротовой резервуар Candida .
Рисунок 4-15 Эритематозный кандидоз центральной части языка у больного СПИДом. На правом латеральном крае видна волосатая лейкоплакия.
Клинические проявления кожно-слизистого кандидоза Более распространенный кандидоз (см. Таблицу 4-3), помимо поражения ротовой полости, сопровождается системным кандидозом кожно-слизистых и другими иммунодефицитами. Хронический кожно-слизистый кандидоз (КСК) включает гетерогенную группу заболеваний, но характеризуется рецидивирующими или персистирующими инфекциями, поражающими ногти, кожу, слизистые оболочки полости рта и половых органов, вызываемыми видов Candida (рис. 4-16А). 11 Могут поражаться лицо и скальп, на этих участках можно увидеть гранулематозные образования. Приблизительно 90% пациентов с CMC также имеют кандидоз полости рта. Проявления в полости рта могут включать язык (рис. 4-16В), а белые бляшкообразные поражения наблюдаются в сочетании с трещинами. КМЦ может возникать как часть эндокринных нарушений, включая гиперпаратиреоз и болезнь Аддисона. Недавние исследования показали, что нарушение иммунитета к интерлейкину-17 (IL-17) лежит в основе развития CMC. Клетки Th27 продуцируют IL-17 и играют важную роль в иммунитете слизистой оболочки хозяина к Кандида . Нарушение фагоцитарной функции нейтрофильных гранулоцитов и макрофагов, вызванное дефицитом миелопероксидазы, также связано с КМЦ.
Хронический кожно-слизистый кандидоз (КСК) включает гетерогенную группу заболеваний, но характеризуется рецидивирующими или персистирующими инфекциями, поражающими ногти, кожу, слизистые оболочки полости рта и половых органов, вызываемыми видов Candida (рис. 4-16А). 11 Могут поражаться лицо и скальп, на этих участках можно увидеть гранулематозные образования. Приблизительно 90% пациентов с CMC также имеют кандидоз полости рта. Проявления в полости рта могут включать язык (рис. 4-16В), а белые бляшкообразные поражения наблюдаются в сочетании с трещинами. КМЦ может возникать как часть эндокринных нарушений, включая гиперпаратиреоз и болезнь Аддисона. Недавние исследования показали, что нарушение иммунитета к интерлейкину-17 (IL-17) лежит в основе развития CMC. Клетки Th27 продуцируют IL-17 и играют важную роль в иммунитете слизистой оболочки хозяина к Кандида . Нарушение фагоцитарной функции нейтрофильных гранулоцитов и макрофагов, вызванное дефицитом миелопероксидазы, также связано с КМЦ.
Синдром Чедиака-Хигаси, наследственное заболевание со сниженным и нарушенным количеством нейтрофильных гранулоцитов, еще раз подтверждает роль фагоцитарной системы при кандидозных инфекциях, поскольку у этих пациентов часто развивается кандидоз. Синдром тяжелого комбинированного иммунодефицита (ТКИД) характеризуется нарушением функции клеточно-опосредованного звена иммунной системы. Пациенты с этим расстройством часто заражаются диссеминированными кандидозными инфекциями. Тимома представляет собой новообразование эпителиальных клеток тимуса, которое также связано с системным кандидозом. Таким образом, как врожденная, так и адаптивная иммунная система имеют решающее значение для предотвращения развития системного кожно-слизистого кандидоза.
Рисунок 4-16 Хронический кандидоз (A) спинки языка и (B) ногтей пациента с хроническим кожно-слизистым кандидозом.
Диагностика и лабораторные данные Присутствие кандидозных микроорганизмов в составе комменсальной флоры затрудняет отграничение нормального состояния от инфекции. Клетки Candida можно обнаружить у 60% людей в количестве до 500 КОЕ/мл в качестве нормальных комменсалов. Однако при инфекции эти цифры могут увеличиваться до более чем 10 000 КОЕ/мл, а любое увеличение до более чем 1000 КОЕ/мл может наблюдаться при кандидозных инфекциях. Крайне важно, чтобы как клинические данные, так и лабораторные данные (таблица 4-5) были сбалансированы, чтобы поставить правильный диагноз. Иногда необходимо начать противогрибковое лечение, чтобы помочь в диагностическом процессе, с хорошим клиническим ответом, указывающим на ретроспективный диагноз. Мазки (цитология) полезны для определения гиф, а культура слюны — для определения численно повышенного количества. Мазки не показывают ни гифы, ни количество, но могут подтвердить наличие повышенного количества Кандида .
Клетки Candida можно обнаружить у 60% людей в количестве до 500 КОЕ/мл в качестве нормальных комменсалов. Однако при инфекции эти цифры могут увеличиваться до более чем 10 000 КОЕ/мл, а любое увеличение до более чем 1000 КОЕ/мл может наблюдаться при кандидозных инфекциях. Крайне важно, чтобы как клинические данные, так и лабораторные данные (таблица 4-5) были сбалансированы, чтобы поставить правильный диагноз. Иногда необходимо начать противогрибковое лечение, чтобы помочь в диагностическом процессе, с хорошим клиническим ответом, указывающим на ретроспективный диагноз. Мазки (цитология) полезны для определения гиф, а культура слюны — для определения численно повышенного количества. Мазки не показывают ни гифы, ни количество, но могут подтвердить наличие повышенного количества Кандида .
Мазки из инфицированной области содержат эпителиальные клетки, дебрис и Candida . Материал фиксируют в изопропиловом спирте и сушат на воздухе перед окрашиванием йодной кислотой-Шиффа (ПАШ). Обнаружение нескольких дрожжевых организмов в виде гиф- или псевдогифоподобных структур обычно считается признаком инфекции, хотя иногда эти структуры можно обнаружить в нормальной слизистой оболочке полости рта. Этот метод особенно полезен при подозрении на псевдомембранозный кандидоз полости рта и ангулярный хейлит (табл. 4-6). Культивирование слюны, смывов из полости рта или мазков проводят на агаре Сабуро, и в случае слюны или смывов можно определить КОЕ/мл (таблица 4-7). Для различения различных видов Candida можно провести дополнительное исследование на хромогенном агаре (например, агаре Пагано-Левина). Также можно использовать метод культуры отпечатков, когда стерильные подушечки из пенопласта (2,5 × 2,5 см) смачивают в бульоне Сабуро и помещают на инфицированную слизистую оболочку или поверхность зубного протеза на 60 секунд. Затем подушечку плотно прижимают к агару Сабуро, который будет культивироваться при 37 °C. Результат выражается в виде колониеобразующих единиц на кубический миллилитр (КОЕ/мл 2 ).
Обнаружение нескольких дрожжевых организмов в виде гиф- или псевдогифоподобных структур обычно считается признаком инфекции, хотя иногда эти структуры можно обнаружить в нормальной слизистой оболочке полости рта. Этот метод особенно полезен при подозрении на псевдомембранозный кандидоз полости рта и ангулярный хейлит (табл. 4-6). Культивирование слюны, смывов из полости рта или мазков проводят на агаре Сабуро, и в случае слюны или смывов можно определить КОЕ/мл (таблица 4-7). Для различения различных видов Candida можно провести дополнительное исследование на хромогенном агаре (например, агаре Пагано-Левина). Также можно использовать метод культуры отпечатков, когда стерильные подушечки из пенопласта (2,5 × 2,5 см) смачивают в бульоне Сабуро и помещают на инфицированную слизистую оболочку или поверхность зубного протеза на 60 секунд. Затем подушечку плотно прижимают к агару Сабуро, который будет культивироваться при 37 °C. Результат выражается в виде колониеобразующих единиц на кубический миллилитр (КОЕ/мл 2 ). Этот метод является ценным дополнением в диагностическом процессе эритематозного кандидоза и стоматита зубных протезов, когда на зубном протезе обнаруживаются высокие количества бактерий, а не на небе.
Этот метод является ценным дополнением в диагностическом процессе эритематозного кандидоза и стоматита зубных протезов, когда на зубном протезе обнаруживаются высокие количества бактерий, а не на небе.
Таблица 4-5 Рутинные тесты для пациентов с подозрением на кандидоз полости рта.
| Мазки (цитология) |
| Тампоны |
| Посев слюны (или солевых растворов) для КОЕ/мл |
| Биопсия |
| Гематология |
|
|
| Иммунология, эндокринология |
Таблица 4-6 Резюме лабораторных тестов в отношении различных типов кандидоза полости рта.
| Мазок | Тампон | Слюна КОЕ/мл | Биопсия | |
|---|---|---|---|---|
| ПК | + | ± | + | – |
| ЕС | + | ± | + | – |
| САС | ± | + | + | – |
| АС | + | + | ± | – |
| КХК | + | ± | + | + |
| ААС | ± | + | + | – |
| МРГ | + | ± | + | +* |
ААС, острый атрофический кандидоз; AC, ангулярный хейлит; САС — хронический атрофический кандидоз; ХГС, хронический гиперплазированный кандидоз; EC, эритематозный кандидоз; MRG, срединный ромбовидный глоссит; ПК, псевдомембранозный кандидоз.
+ = полезно; ± = иногда полезно; – = бесполезно; * = обычно не требуется, так как МРГ диагностируется на основании клинических данных.
При хроническом бляшечном типе и узловом кандидозе методы культивирования должны быть дополнены биопсией и гистопатологическим исследованием (табл. 4-6). Это исследование в первую очередь проводится для выявления наличия любой эпителиальной дисплазии и выявления инвазивных кандидозных гиф с помощью окрашивания PAS (рис. 4-10).
При клинических признаках Инфекция Candida неочевидна, тогда проведение лабораторных исследований может оказаться нецелесообразным, а иногда клинические признаки настолько очевидны (например, псевдомембранозный кандидоз), что лабораторные анализы могут не понадобиться, и противогрибковая терапия может быть начата без подтверждающих тестов. Тесты также могут быть полезны, если ожидаемый ответ на лечение не материализуется. Они могут включать в себя видообразование и тестирование на противогрибковую чувствительность, особенно для азолов.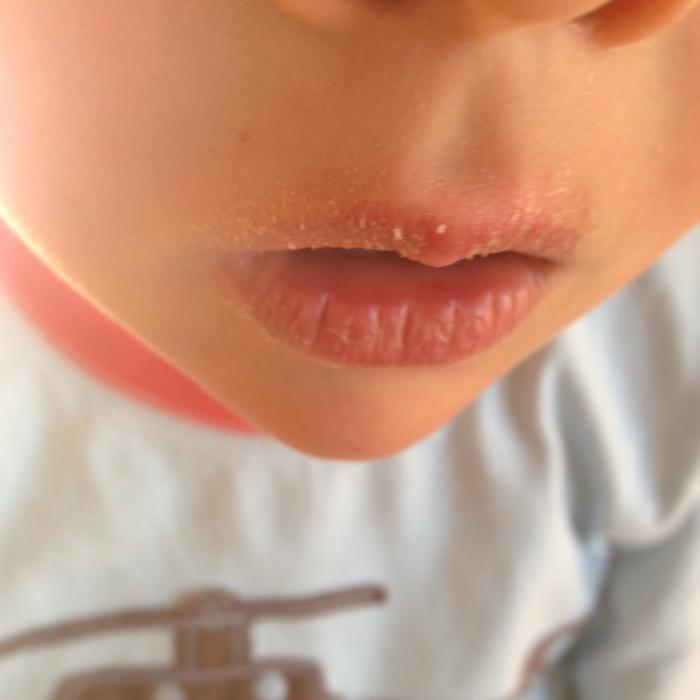 Некоторые виды (например, C. krusei , C. glabrata ) обладают естественной устойчивостью к азолам, а другие могут стать устойчивыми после предыдущего воздействия.
Некоторые виды (например, C. krusei , C. glabrata ) обладают естественной устойчивостью к азолам, а другие могут стать устойчивыми после предыдущего воздействия.
Лечение грибковых инфекций, которое обычно включает противогрибковые схемы, не всегда будет успешным, если врач не устранит предрасполагающие факторы, которые могут вызвать рецидив. Местные факторы часто легко выявить, но иногда их невозможно уменьшить или искоренить. Противогрибковые препараты играют первостепенную роль в таких случаях. У курильщиков отказ от привычки может привести к исчезновению инфекции даже без противогрибкового лечения (рис. 4-17). Поверхностные инфекции слизистых часто лучше всего лечат местными противогрибковыми препаратами, тогда как хронические гиперплазированные типы лучше всего реагируют на системную терапию. Наиболее часто используемые противогрибковые препараты относятся к группе полиенов или азолов (табл. 4-8).
Полиены, такие как нистатин и амфотерицин, обычно являются препаратами первого выбора при лечении первичного кандидоза полости рта и хорошо переносятся. Полиены не всасываются из желудочно-кишечного тракта и не вызывают развития резистентности. Они оказывают действие через негативное влияние на выработку эргостерола, который имеет решающее значение для целостности клеточной мембраны дрожжей. Полиены также могут влиять на прикрепление грибов к эпителиальным клеткам.
Полиены не всасываются из желудочно-кишечного тракта и не вызывают развития резистентности. Они оказывают действие через негативное влияние на выработку эргостерола, который имеет решающее значение для целостности клеточной мембраны дрожжей. Полиены также могут влиять на прикрепление грибов к эпителиальным клеткам.
По возможности устранение или уменьшение предрасполагающих факторов всегда должно быть первой целью лечения зубного стоматита, а также других оппортунистических инфекций. Это включает в себя улучшение гигиены зубных протезов и рекомендацию не использовать протез во время сна. Гигиена зубных протезов важна для удаления питательных веществ, в том числе слущенных эпителиальных клеток, которые могут служить источником азота, необходимого для роста дрожжей. Чистка зубных протезов также нарушает зрелость микробной среды, установившейся под протезом. Поскольку поры в протезе могут содержать микроорганизмы, которые не могут быть удалены физической чисткой, протез следует хранить в антимикробном растворе в течение ночи. Были предложены различные растворы, включая щелочные перекиси, щелочные гипохлориты, кислоты и дезинфицирующие средства. Также можно использовать хлоргексидин, но он может обесцветить протез, а также нейтрализует действие нистатина. 12
Были предложены различные растворы, включая щелочные перекиси, щелочные гипохлориты, кислоты и дезинфицирующие средства. Также можно использовать хлоргексидин, но он может обесцветить протез, а также нейтрализует действие нистатина. 12
Хирургическое иссечение зубного стоматита III типа иногда рекомендуется в попытке уничтожить микроорганизмы, присутствующие в более глубоких трещинах зернистой ткани. Однако это неразумно и не нужно, и об этом даже не следует думать. Улучшенная гигиена, более подходящие зубные протезы и отказ от ношения их на ночь должны в достаточной степени устранить воспаление и отек.
Таблица 4-7 Candida Выделение в клинике и количественный анализ образцов полости рта.
Источник: Адаптировано из Sitheeque MA, Samaranayake LP. Хронический гиперпластический кандидоз/кандидоз (кандидозная лейкоплакия). Crit Rev Oral Biol Med . 2003;14(4):253–267.
| Метод | Основные этапы | Преимущества | Недостатки |
|---|---|---|---|
| Мазок | Соскоб, нанесение непосредственно на предметное стекло | Просто и быстро | Низкая чувствительность |
| Культура слюны | Пациент отхаркивает 2 мл слюны в стерильный контейнер; вибрация; культура на агаре Сабуро методом спирального посева; считая | Количественное определение фактических показателей по сравнению с нормальным диапазоном Полезно для мониторинга реакции на терапию | Более длительное время пребывания в кресле; непригоден для ксеростомии Не идентифицирует очаг инфекции |
| Ополаскиватель для полости рта | Субъект ополаскивает в течение 60 секунд фосфатно-солевым буфером с pH 7,2 и возвращает его в исходный контейнер; культивируют и подсчитывают, как в предыдущих методах | Простой метод Чувствительный Доступны нормальные диапазоны | Рекомендуется при гипосаливации Не определяет очаг инфекции |
| Культура слепков | Альгинатные слепки верхней и нижней челюсти; заливка в агар, обогащенный бульоном Сабуро; инкубация | Используется для определения относительного распределения дрожжей на поверхностях полости рта | Полезно в основном как исследовательский инструмент |
| Импринт-культура | Стерильные подушечки из пенопласта, смоченные бульоном Сабуро, помещаются на пораженный участок на 60 с; подушечку прижимали к чашке с агаром Сабуро и инкубировали; счетчик колоний б/у | Чувствительный и надежный; может различать зараженные и незараженные сайты | Показания выше 50 КОЕ/см 2 могут быть неточными Полезны в основном как исследовательский инструмент |
Рисунок 4-17 Небный эритематозный кандидоз у курильщика (А) до лечения; (Б) после лечения.
Местное лечение азолами, такими как миконазол, является методом выбора при ангулярном хейлите, часто инфицированном как S. aureus , так и штаммами кандидоза. Этот препарат оказывает биостатическое действие на S. aureus в дополнение к фунгистатическому действию (но также усиливает действие варфарина). Антисептическую мазь можно использовать в качестве дополнения к противогрибковым препаратам при подозрении на Staphylococcus . Если ангулярный хейлит включает эритему вокруг трещины, в дополнение к противогрибковому средству может потребоваться слабая стероидная мазь для подавления воспаления. Для предотвращения рецидивов лечение внутриротового резервуара Candida имеет важное значение, и пациенты могут получить пользу от нанесения увлажняющего крема, который может предотвратить образование новых трещин.
Системные азолы могут использоваться при глубоком первичном кандидозе, таком как хронический гиперпластический кандидоз и срединный ромбовидный глоссит с зернистым внешним видом, а также при резистентных к терапии инфекциях, в основном связанных с несоблюдением режима лечения. Использование азолов имеет несколько недостатков. Известно, что они взаимодействуют с варфарином, что приводит к повышенной склонности к кровотечениям. Этот побочный эффект может проявляться и при местном применении, поскольку азолы полностью или частично резорбируются из желудочно-кишечного тракта. Развитие резистентности особенно важно для флуконазола у людей с ВИЧ-инфекцией. В таких случаях в качестве альтернативы рекомендуются кетоконазол и итраконазол. Однако сообщалось о перекрестной резистентности между флуконазолом, с одной стороны, и кетоконазолом, миконазолом и итраконазолом, с другой. Азолы также используются для лечения вторичного кандидоза полости рта, связанного с системными предрасполагающими факторами, и системного кандидоза. Некоторые предлагаемые схемы лечения местных и системных 9Инфекции 0129 Candida представлены в таблице 4-8.
Использование азолов имеет несколько недостатков. Известно, что они взаимодействуют с варфарином, что приводит к повышенной склонности к кровотечениям. Этот побочный эффект может проявляться и при местном применении, поскольку азолы полностью или частично резорбируются из желудочно-кишечного тракта. Развитие резистентности особенно важно для флуконазола у людей с ВИЧ-инфекцией. В таких случаях в качестве альтернативы рекомендуются кетоконазол и итраконазол. Однако сообщалось о перекрестной резистентности между флуконазолом, с одной стороны, и кетоконазолом, миконазолом и итраконазолом, с другой. Азолы также используются для лечения вторичного кандидоза полости рта, связанного с системными предрасполагающими факторами, и системного кандидоза. Некоторые предлагаемые схемы лечения местных и системных 9Инфекции 0129 Candida представлены в таблице 4-8.
Таблица 4-8 Противогрибковые средства, используемые при лечении кандидоза полости рта.
Адаптировано из Ellepola AN, Samaranayake LP. Оральные кандидозные инфекции и антимикотики. Crit Rev Oral Biol Med . 2000;11(2):172–198.
Оральные кандидозные инфекции и антимикотики. Crit Rev Oral Biol Med . 2000;11(2):172–198.
| Препарат | Форма | Дозировка | Комментарии |
|---|---|---|---|
| Амфотерицин | Пастилка, 10 мг | Медленно растворяется во рту 3–4 раза/день после еды в течение минимум 2 недель | Незначительная абсорбция из желудочно-кишечного тракта При внутривенном введении по поводу глубоких микозов может вызвать тромбофлебит, анорексию, тошноту, рвоту, лихорадку, головную боль, похудание, анемию, гипокалиемию, нефротоксичность и др. |
| Суспензия для приема внутрь, 100 мг/мл | Помещают в рот после еды и оставляют рядом с очагами поражения 4 раза в день в течение 2 недель | ||
| Нистатин | Кремовый | Наносить на пораженный участок 3–4 раза в день | Незначительная абсорбция из желудочно-кишечного тракта Тошнота и рвота при приеме высоких доз |
| Пастила, 100 000 ЕД | Медленно рассасывайте 1 пастилку после еды 4 раза в день, обычно в течение 7 дней | ||
| Суспензия для приема внутрь, 100 000 ЕД | Применять после еды 4 раза в день, обычно в течение 7 дней, и продолжать использовать в течение нескольких дней после постклинического заживления | ||
| Клотримазол | Кремовый | Наносить на пораженный участок 2–3 раза/день в течение 3–4 недель | Слабые местные эффекты Также обладает антистафилококковой активностью |
| Решение | 5 мл 3–4 раза/день минимум 2 недели | ||
| Миконазол | Оральный гель Кремовый | Наносить на пораженный участок 3–4 раза в день | Иногда легкие местные реакции Также обладает антибактериальной активностью.  Теоретически лучший противогрибковый препарат для лечения ангулярного хейлита. |
| Наносить два раза в день и продолжать в течение 10–14 дней после заживления поражения | |||
| Кетоконазол | Таблетки | Таблетки по 200–400 мг один или два раза в день во время еды в течение 2 недель | Может вызывать тошноту, рвоту, сыпь, зуд и поражение печени Взаимодействует с антикоагулянтами, терфенадином, цизапридом и астемизолом Противопоказан при беременности и заболеваниях печени |
| Флуконазол | Капсулы | Капсулы 50–100 мг 1 раз/день в течение 2–3 недель | Взаимодействует с антикоагулянтами, терфенадином, цизапридом и астемизолом Противопоказан при беременности и заболеваниях печени и почек Может вызывать тошноту, диарею, головную боль, сыпь и дисфункцию печени |
| Итраконазол | Капсулы | Капсулы по 100 мг ежедневно принимать сразу после еды в течение 2 недель | Взаимодействует с терфенадином, цизапридом и астемизолом Противопоказан при беременности и заболеваниях печени Может вызывать тошноту, невропатию или сыпь |
Прогноз при кандидозе полости рта благоприятный, когда уменьшаются или устраняются предрасполагающие факторы, связанные с инфекцией. Было высказано предположение, что стойкий хронический бляшечный тип и узелковый кандидоз связаны с повышенным риском злокачественной трансформации по сравнению с лейкоплакией, не инфицированной кандидозными штаммами. Пациенты с первичным кандидозом также входят в группу риска при появлении системных предрасполагающих факторов. Например, у больных с выраженной иммуносупрессией, наблюдаемой в сочетании с лейкемией и СПИДом, может встречаться диссеминирующий кандидоз с фатальным течением. 13
Было высказано предположение, что стойкий хронический бляшечный тип и узелковый кандидоз связаны с повышенным риском злокачественной трансформации по сравнению с лейкоплакией, не инфицированной кандидозными штаммами. Пациенты с первичным кандидозом также входят в группу риска при появлении системных предрасполагающих факторов. Например, у больных с выраженной иммуносупрессией, наблюдаемой в сочетании с лейкемией и СПИДом, может встречаться диссеминирующий кандидоз с фатальным течением. 13
Оральная волосатая лейкоплакия
Волосатая лейкоплакия полости рта (OHL) является вторым наиболее распространенным ВИЧ-ассоциированным поражением слизистой оболочки полости рта. OHL используется в качестве маркера активности заболевания, поскольку поражение связано с низким количеством CD4 + Т-лимфоцитов. 14 Вызывается сопутствующей инфекцией вирусом Эпштейна-Барр (ВЭБ). Поражение тесно связано с ВИЧ-инфекцией, но другие состояния иммунодефицита, такие как состояния, вызванные иммунодепрессантами и химиотерапией рака, также были связаны с OHL.
OHL, по-видимому, является EBV-индуцированным поражением у пациентов с низким уровнем CD4 + Т-лимфоцитов. Противовирусные препараты, которые предотвращают репликацию ВЭБ, являются лечебными и дополнительно поддерживают ВЭБ как этиологический фактор. Также существует корреляция между репликацией ВЭБ и снижением количества клеток Лангерганса CD1a + , которые вместе с Т-лимфоцитами являются важными клеточными популяциями в клеточной иммунной защите слизистой оболочки полости рта. 15
Эпидемиология Показатели распространенности OHL зависят от типа обследованной популяции и различаются по всему миру. До эпохи АРТ средняя распространенность составляла 25% людей, живущих с ВИЧ, но эта цифра значительно снизилась после внедрения более эффективных методов лечения. 16 Напротив, у пациентов, у которых развивается СПИД, распространенность заболевания превышает 50%. Распространенность среди детей ниже по сравнению со взрослыми и, как сообщается, составляет около 2%. 17 Заболевание чаще встречается у мужчин, но причина такой предрасположенности неизвестна. Корреляция между курением и OHL также наблюдалась. 18
Распространенность среди детей ниже по сравнению со взрослыми и, как сообщается, составляет около 2%. 17 Заболевание чаще встречается у мужчин, но причина такой предрасположенности неизвестна. Корреляция между курением и OHL также наблюдалась. 18
OHL часто встречается двусторонне на боковых краях языка (рис. 4-18), но также может наблюдаться на спинке и слизистой оболочке щек. 19 Типичная клиническая картина – вертикальные белые складки, ориентированные частоколом вдоль краев языка. Повреждения также могут быть видны как белые и несколько приподнятые налеты, которые невозможно соскоблить. OHL протекает бессимптомно, хотя симптомы могут присутствовать, когда поражение суперинфицировано кандидозными штаммами. Поскольку OHL может проявляться в различных клинических формах, важно всегда учитывать это поражение слизистой оболочки всякий раз, когда граница языка поражена белыми поражениями, особенно у пациентов с ослабленным иммунитетом.
Диагноз OHL обычно основывается на клинических характеристиках, но для подтверждения клинического диагноза можно провести гистопатологическое исследование и обнаружение EBV (таблица 4-9). Его легче всего спутать с хронической травмой боковых краев языка, но в этом случае складки расположены горизонтально, а не вертикально.
Рисунок 4-18 Волосатая лейкоплакия на левой боковой границе языка у больного СПИДом, демонстрирующая вертикальные кератотические складки.
Патология Гистопатология OHL характеризуется гиперкератозом, часто с шевронной поверхностью и акантозом. Волосатые выступы распространены, что отражено в названии, данном этому заболеванию. Койлоцитоз с отечными эпителиальными клетками и пикнотическими ядрами также является характерным гистопатологическим признаком. Сложные структуры хроматина могут отражать репликацию EBV в ядрах койлоцитарных эпителиальных клеток. Обычным признаком являются гифы кандидоза, окруженные полиморфноядерными гранулоцитами. Количество клеток Лангерганса, выявляемых при иммуноокрашивании, значительно снижается. Также может наблюдаться легкое субэпителиальное воспаление. ВЭБ можно обнаружить с помощью гибридизации in situ или с помощью иммуногистохимии. Эксфолиативная цитология может быть полезной и может служить дополнением к биопсии.
Количество клеток Лангерганса, выявляемых при иммуноокрашивании, значительно снижается. Также может наблюдаться легкое субэпителиальное воспаление. ВЭБ можно обнаружить с помощью гибридизации in situ или с помощью иммуногистохимии. Эксфолиативная цитология может быть полезной и может служить дополнением к биопсии.
OHL можно успешно лечить противовирусными препаратами, но это не часто показано, поскольку это заболевание не связано с неблагоприятными симптомами. Кроме того, сообщалось, что расстройство также демонстрирует спонтанную регрессию. OHL не связана с повышенным риском злокачественной трансформации. Медикаментозное лечение в сочетании с АРТ снизило количество ОХЛ до нескольких процентов у ВИЧ-инфицированных пациентов. 20
ПОТЕНЦИАЛЬНО ЗЛОКАЧЕСТВЕННЫЕ ЗАБОЛЕВАНИЯ РТА
Оральная лейкоплакия
Определения Лейкоплакия определяется как белая бляшка с сомнительным риском злокачественного перерождения, за исключением других известных белых поражений или нарушений, которые не несут повышенного риска развития рака. Таким образом, лейкоплакия является диагнозом исключения. Эритроплакия представляет собой огненно-красное пятно, которое нельзя охарактеризовать ни клинически, ни патологически, как какое-либо другое поддающееся определению заболевание. Таким образом, оба эти диагноза требуют исключения других похожих поражений с известными причинами или механизмами перед применением. 21
Таким образом, лейкоплакия является диагнозом исключения. Эритроплакия представляет собой огненно-красное пятно, которое нельзя охарактеризовать ни клинически, ни патологически, как какое-либо другое поддающееся определению заболевание. Таким образом, оба эти диагноза требуют исключения других похожих поражений с известными причинами или механизмами перед применением. 21
Таблица 4-9 Особенности диагностики волосатой лейкоплакии полости рта.
| Предварительный диагноз |
| Характерный макроскопический вид двусторонних вертикальных складок по бокам языка с реакцией на противогрибковую терапию или без нее |
| Предположительный диагноз |
| Световая микроскопия гистологических срезов, выявляющая гиперкератоз, койлоцитоз, акантоз и отсутствие воспалительного клеточного инфильтрата, или световая микроскопия цитологических препаратов, демонстрирующая ядерные гранулы и окаймление хроматина |
| Окончательный диагноз |
| Гибридизация in situ гистологических или цитологических образцов, выявляющая положительное окрашивание ДНК вируса Эпштейна-Барр, или электронная микроскопия гистологических или цитологических образцов, выявляющая герпесвирусоподобные частицы |
Большинство белых и красных поражений доброкачественные.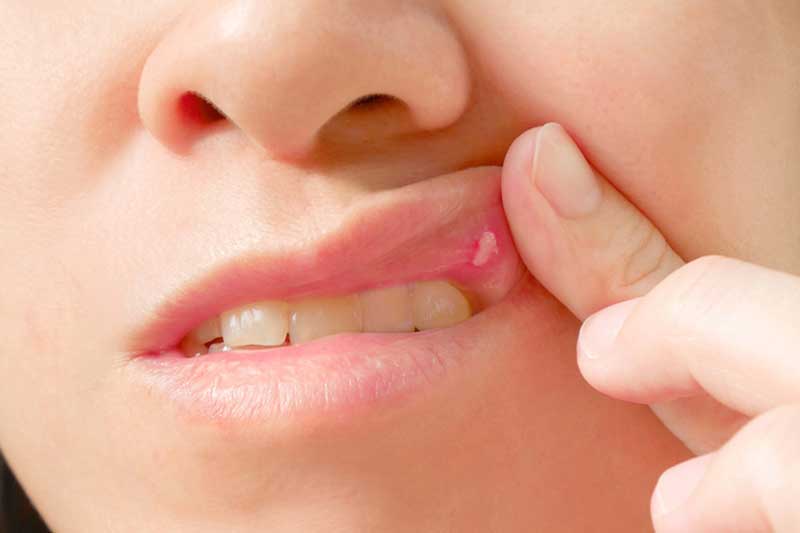 Однако двумя состояниями с наибольшим злокачественным потенциалом в полости рта являются лейкоплакия (белый налет) и эритроплакия (красный налет). Относительная важность одного по сравнению с другим заключается в том, что лейкоплакия очень распространена и иногда может трансформироваться в рак, тогда как эритроплакия встречается довольно редко, но часто представляет собой предшественник рака. Существует также термин эритролейкоплакия (неоднородная пятнистая лейкоплакия), который имеет как белые, так и красные области, и зловещую природу эритролейкоплакии и эритроплакии следует рассматривать одинаково.
Однако двумя состояниями с наибольшим злокачественным потенциалом в полости рта являются лейкоплакия (белый налет) и эритроплакия (красный налет). Относительная важность одного по сравнению с другим заключается в том, что лейкоплакия очень распространена и иногда может трансформироваться в рак, тогда как эритроплакия встречается довольно редко, но часто представляет собой предшественник рака. Существует также термин эритролейкоплакия (неоднородная пятнистая лейкоплакия), который имеет как белые, так и красные области, и зловещую природу эритролейкоплакии и эритроплакии следует рассматривать одинаково.
По определению, лейкоплакия является идиопатической, исключая белые пятна известной этиологии. Исключением из этого правила является курение, признанное этиологическим или усугубляющим фактором, и кератоз курильщика может регрессировать после устранения раздражителя (см. ниже). 22 Поскольку прекращение курения может эффективно обратить вспять многие случаи лейкоплакии, связанной с употреблением табака, понимание ее этиологии и принятие соответствующих мер являются наилучшим подходом к профилактике рака ротовой полости. 22
22
Волосатая лейкоплакия не считается истинной лейкоплакией, поскольку этиология и инфекционный агент (ВЭБ) известны, а риск злокачественной трансформации практически отсутствует.
Развитие лейкоплакии и эритроплакии полости рта как потенциально злокачественных поражений связано с различными генетическими событиями. В пользу этого представления говорит тот факт, что маркеры генетических дефектов по-разному выражены при различных лейкоплакиях и эритроплакиях. 23–25 Активация онкогенов, делеции и повреждения генов-супрессоров и генов, ответственных за репарацию ДНК, будут способствовать нарушению функционирования генома, управляющего клеточным делением. После серии мутаций может произойти злокачественная трансформация. Например, канцерогены, такие как табак, могут вызывать гиперкератинизацию, которая может вернуться после прекращения курения, но на некоторых стадиях мутации приведут к неконтролируемой пролиферации и делению клеток.
Эпидемиология Распространенность лейкоплакии полости рта варьируется в зависимости от научных исследований. Всесторонний глобальный обзор указывает на распространенность от 1,5% до 2,6%. 26 Большинство лейкоплакий полости рта наблюдается у пациентов старше 50 лет и редко встречается в возрасте до 30 лет. В популяционных исследованиях лейкоплакии чаще встречаются у мужчин, но в некоторых исследованиях было обнаружено незначительное большинство лейкоплакий у женщин. 27
Всесторонний глобальный обзор указывает на распространенность от 1,5% до 2,6%. 26 Большинство лейкоплакий полости рта наблюдается у пациентов старше 50 лет и редко встречается в возрасте до 30 лет. В популяционных исследованиях лейкоплакии чаще встречаются у мужчин, но в некоторых исследованиях было обнаружено незначительное большинство лейкоплакий у женщин. 27
Лейкоплакия полости рта определяется как белая бляшка сомнительного риска, исключающая (другие) известные заболевания или расстройства, не несущие повышенного риска развития рака. Это расстройство можно далее разделить на гомогенный и негомогенный тип. Типичная гомогенная лейкоплакия клинически характеризуется как белая, часто четко очерченная бляшка с аналогичной картиной реакции по всему поражению (рис. 4-19). Некоторые поражения равномерно представлены по всей площади, но текстура поверхности может варьироваться, даже в одном случае, от гладкой и тонкой до кожистого вида с поверхностными трещинами, которые иногда называют «треснувшей грязью».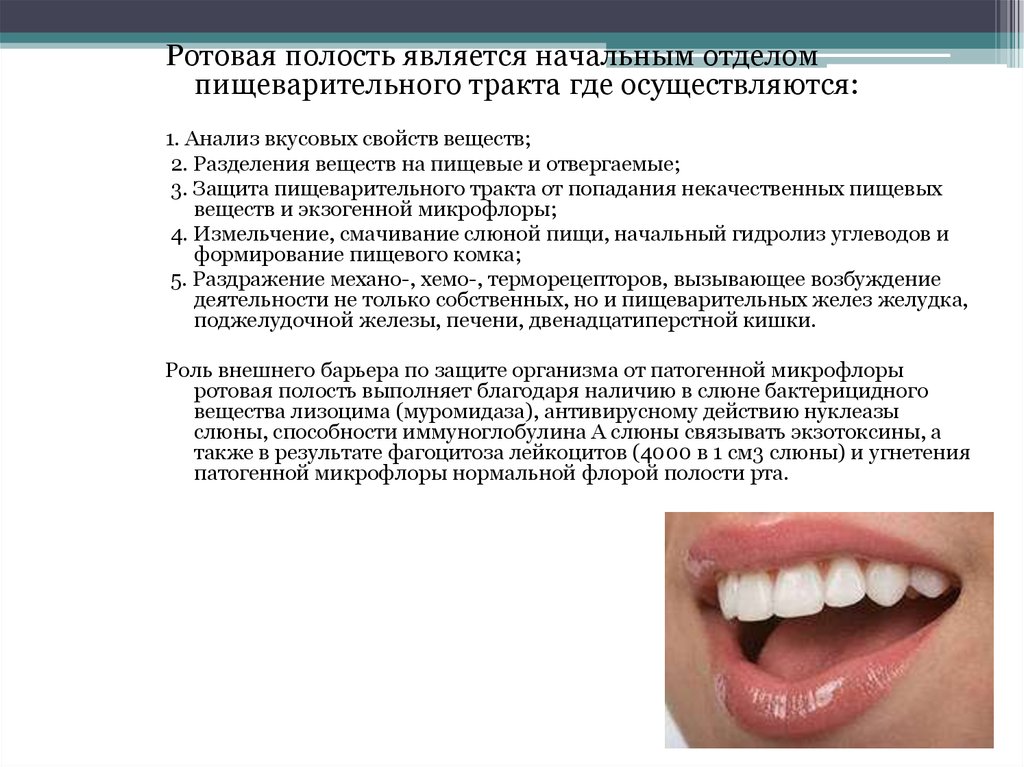 Таким образом, разная толщина и текстура могут при отсутствии красных участков и выраженных бородавчатых участков все же позволить укладывать лейкоплакию как однородную. Границы обычно четкие, что отличается от поражения красного плоского лишая (OLP), где белые компоненты имеют более диффузный переход к нормальной слизистой оболочке полости рта. Другое различие между этими двумя поражениями заключается в отсутствии периферической эритематозной зоны при гомогенной лейкоплакии полости рта. Поражения бессимптомны.
Таким образом, разная толщина и текстура могут при отсутствии красных участков и выраженных бородавчатых участков все же позволить укладывать лейкоплакию как однородную. Границы обычно четкие, что отличается от поражения красного плоского лишая (OLP), где белые компоненты имеют более диффузный переход к нормальной слизистой оболочке полости рта. Другое различие между этими двумя поражениями заключается в отсутствии периферической эритематозной зоны при гомогенной лейкоплакии полости рта. Поражения бессимптомны.
Термин «неоднородный» несколько менее точен. Этот термин приписывается поражениям с двумя различными признаками, обычно с красными и белыми областями (рис. 4-20А), а также ко всем без покраснения, но содержащим бородавчатые экзофитные элементы. Из-за комбинированного появления белых и красных областей неоднородную лейкоплакию полости рта также называют эритролейкоплакией и крапчатой лейкоплакией (рис. 4-20В). Клинические проявления белого компонента могут варьировать от больших белых бородавчатых участков до мелких узловатых структур.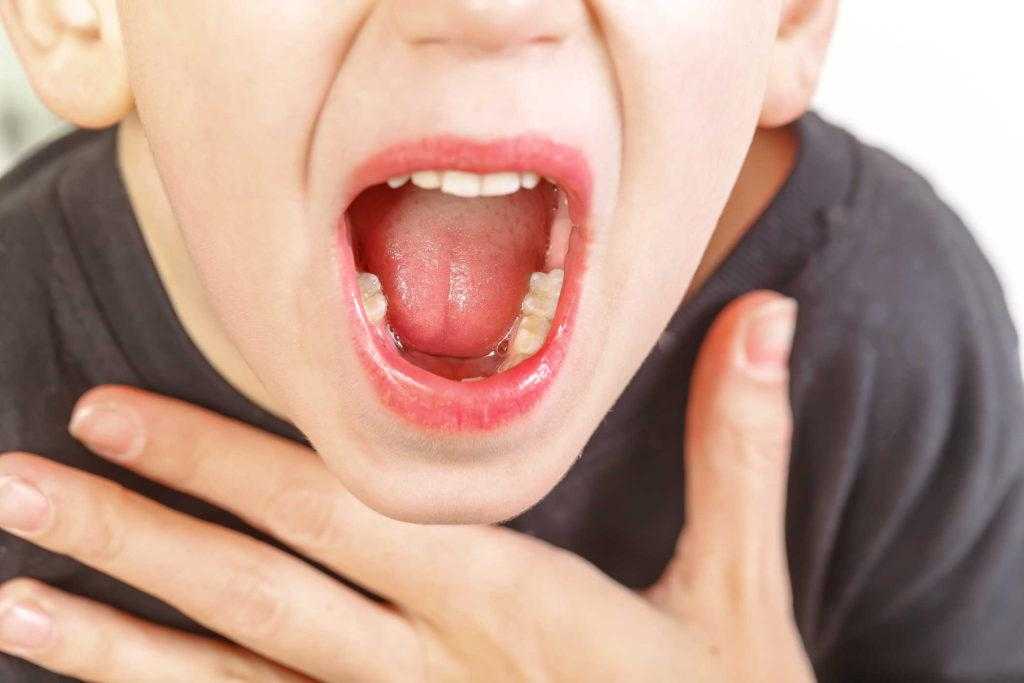 Если текстура поверхности однородная, но содержит бородавчатые, папиллярные (узелковые) или экзофитные компоненты, лейкоплакию также расценивают как негомогенную.
Если текстура поверхности однородная, но содержит бородавчатые, папиллярные (узелковые) или экзофитные компоненты, лейкоплакию также расценивают как негомогенную.
Следует подчеркнуть, что существует заметная разница в злокачественном потенциале между этими двумя подтипами негомогенной лейкоплакии. Те, у кого красные области, следует рассматривать как ранний рак, если гистопатологически не доказано обратное. Те, у кого нет красных областей, все еще имеют потенциал для злокачественной трансформации, но в меньшей степени. Лейкоплакии полости рта, где в белом компоненте преобладают папиллярные выступы, подобные папилломам полости рта, называются бородавчатыми или бородавчатыми лейкоплакиями. 28
Рисунок 4-19 Клинические варианты гомогенной лейкоплакии. (A) Гомогенная лейкоплакия на слизистой оболочке левой щеки, (B) правой стороне языка и (C) верхней щечной борозде, которая через два года трансформировалась в плоскоклеточный рак.
Рисунок 4-20 Неоднородные лейкоплакии дна полости рта, которые трансформировались в плоскоклеточный рак. (А) Неоднородная лейкоплакия у заядлого курильщика на дне ротовой полости. Левая часть поражения имеет крапчатый вид. (B) Неоднородная лейкоплакия, показывающая крапчатый вид в центре, которая трансформировалась в плоскоклеточный рак в течение двух лет.
(А) Неоднородная лейкоплакия у заядлого курильщика на дне ротовой полости. Левая часть поражения имеет крапчатый вид. (B) Неоднородная лейкоплакия, показывающая крапчатый вид в центре, которая трансформировалась в плоскоклеточный рак в течение двух лет.
Оральная лейкоплакия может быть обнаружена на всех участках слизистой оболочки полости рта. Дно рта и боковые края языка являются участками высокого риска злокачественной трансформации (рис. 4-21). Также было обнаружено, что эти сайты имеют более высокую частоту потери гетерозиготности по сравнению с сайтами с низким риском. Однако размер поражения и гомогенная/негомогенная картина также являются решающими характеристиками для прогноза независимо от локализации.
Пролиферативная бородавчатая лейкоплакия 903:00
Пролиферативная веррукозная лейкоплакия (ПВЛ) — редкое и серьезное заболевание, при котором картина клинического поведения не соответствует гистологическим признакам. Диагноз обычно не может быть установлен на одной консультации. Гистологически поражение может выглядеть доброкачественным, но клинически оно ведет себя как злокачественное новообразование с постепенно распространяющейся лейкоплакией, часто десневой. Оральные лейкоплакии с такой клинической картиной, но с более агрессивным характером пролиферации и высокой частотой рецидивов обозначаются как PVL (рис. 4-22). 29 Это поражение может начинаться как гомогенная лейкоплакия, но со временем приобретает бородавчатый вид, содержащий различные степени дисплазии. PVL обычно встречается у пожилых женщин, и нижняя часть десны является предрасположенным местом. Злокачественный потенциал очень высок, и при первичном обследовании может быть обнаружена веррукозная карцинома или плоскоклеточная карцинома. Поскольку картина реакции аналогична той, что наблюдается при папилломах полости рта, предполагается, что PVL имеет вирусную этиологию, хотя связь не подтверждена. 30
Гистологически поражение может выглядеть доброкачественным, но клинически оно ведет себя как злокачественное новообразование с постепенно распространяющейся лейкоплакией, часто десневой. Оральные лейкоплакии с такой клинической картиной, но с более агрессивным характером пролиферации и высокой частотой рецидивов обозначаются как PVL (рис. 4-22). 29 Это поражение может начинаться как гомогенная лейкоплакия, но со временем приобретает бородавчатый вид, содержащий различные степени дисплазии. PVL обычно встречается у пожилых женщин, и нижняя часть десны является предрасположенным местом. Злокачественный потенциал очень высок, и при первичном обследовании может быть обнаружена веррукозная карцинома или плоскоклеточная карцинома. Поскольку картина реакции аналогична той, что наблюдается при папилломах полости рта, предполагается, что PVL имеет вирусную этиологию, хотя связь не подтверждена. 30
Рисунок 4-21 Пациент с неоднородной лейкоплакией дна полости рта (рис. 4-20A) не посещал контрольные осмотры в течение трех лет, и у него развился плоскоклеточный рак.
4-20A) не посещал контрольные осмотры в течение трех лет, и у него развился плоскоклеточный рак.
Рисунок 4-22 Пролиферативная бородавчатая лейкоплакия, прогрессирующая от слизистой оболочки щеки через десны к вентральной поверхности языка у 48-летней женщины.
Эритроплакия
ЭпидемиологияОральная эритроплакия встречается не так часто, как оральная лейкоплакия, и ее распространенность среди взрослых оценивается в диапазоне от 0,02% до 0,1%. Сообщается, что распределение по полу равное.
Оральная эритроплакия не изучалась так широко, как оральная лейкоплакия, вероятно, потому, что она менее распространена. Эритроплакия изначально является клиническим диагнозом. Он определяется как красное поражение слизистой оболочки полости рта, исключающее другие известные патологии (рис. 4-23). Он представляет собой красное образование неправильной формы, которое часто наблюдается с четкими границами на фоне нормальной слизистой оболочки, иногда с бархатистой зернистой текстурой поверхности. 31–33 Клинически эритроплакия отличается от эритематозного ОЛП тем, что последняя имеет более размытую границу и окружена белыми ретикулярными или папулезными структурами. Эритроплакия обычно протекает бессимптомно, хотя у некоторых пациентов может возникать чувство жжения в связи с приемом пищи.
31–33 Клинически эритроплакия отличается от эритематозного ОЛП тем, что последняя имеет более размытую границу и окружена белыми ретикулярными или папулезными структурами. Эритроплакия обычно протекает бессимптомно, хотя у некоторых пациентов может возникать чувство жжения в связи с приемом пищи.
Сообщалось, что 91% гистологически оцененных гомогенных эритроплакий показали инвазивную карциному или карциному in situ, а в 9% была дисплазия от умеренной до тяжелой. 31 Другое исследование показало тяжелую дисплазию и явную карциному у 75% и дисплазию от легкой до умеренной у 25%. 33 Таким образом, все эритроплакии следует рассматривать как зловещие. Любое красное поражение слизистой оболочки без очевидной местной причины или не вписывающееся в другие известные красные поражения и не регрессирующее после устранения возможной причины или двухнедельного лечения следует рассматривать как рак, если гистологически не доказано обратное.
Рисунок 4-23 Эритроплакия на верхнем альвеолярном гребне. В дальнейшем у больного развился плоскоклеточный рак.
В дальнейшем у больного развился плоскоклеточный рак.
Сообщалось об особой форме эритроплакии, связанной с обратным курением chutta , преимущественно практикуемым в Индии. Поражение состоит из четко очерченных красных областей в сочетании с белыми папулезными структурами ткани. Изъязвления и депигментированные участки также могут быть частью этой конкретной формы поражения полости рта.
Диагностика Процедура диагностики лейкоплакии полости рта и эритроплакии идентична. Предварительный диагноз основывается на клиническом наблюдении белого или красного пятна, которое не может быть объяснено определенной причиной, такой как травма. При подозрении на травму следует устранить причину, например острый зуб или реставрацию. Если заживление не происходит в течение двух недель, необходима биопсия ткани для исключения злокачественного новообразования. На самом деле дифференциальная диагностика часто требует значительного опыта. Как видно из направлений, клиницисты, не обученные по специальности оральная медицина, редко будут в состоянии выполнить клиническое «мелкое» различение различных белых поражений. Любая подобная белая область слизистой оболочки, скорее всего, первоначально будет без разбора объявлена «лейкоплакией», а не тем, чем она может быть на самом деле (фрикционный гиперкератоз, бляшковидный красный плоский лишай, привычное прикусывание щеки и т. д.). Иногда бывают случаи, когда даже специалисты затрудняются с окончательным диагнозом или со временем меняют его.
Любая подобная белая область слизистой оболочки, скорее всего, первоначально будет без разбора объявлена «лейкоплакией», а не тем, чем она может быть на самом деле (фрикционный гиперкератоз, бляшковидный красный плоский лишай, привычное прикусывание щеки и т. д.). Иногда бывают случаи, когда даже специалисты затрудняются с окончательным диагнозом или со временем меняют его.
Эксцизионная биопсия обычно рекомендуется, если диаметр лейкоплакии составляет менее 30 мм и позволяет локализация (например, вне тонких подъязычных структур или не связана с маргинальной десной). В противном случае при более крупных поражениях следует проводить инцизионную биопсию, иногда из нескольких участков. Выбор подходящего участка, который лучше всего будет представлять наиболее тяжелый аспект, имеет первостепенное значение, поскольку неполная диагностика поражения может быть опасной. При появлении новых клинических признаков необходимо взять новую биопсию. После пяти лет отсутствия рецидива самообследование может быть разумным подходом.
Клиническая картина плохо предсказывает гистологические характеристики или поведение лейкоплакии полости рта, за исключением негомогенного типа (крапчатая, эритролейкоплакия), который часто демонстрирует спектр проявлений от любой степени дисплазии до рака. Биопсия должна включать репрезентативные ткани различных клинических моделей. Гиперкератоз без каких-либо других признаков определяемого диагноза совместим с гомогенной лейкоплакией полости рта. Если гистопатологическое исследование приводит к другому поддающемуся определению поражению, окончательный диагноз будет соответствующим образом изменен. Тем не менее, нет единого описания лейкоплакии полости рта, и гистопатологические особенности эпителия могут включать гиперкератоз, атрофию и гиперплазию с дисплазией или без нее. Когда дисплазия присутствует, она может варьироваться от легкой до тяжелой. Дисплазию можно обнаружить при гомогенных лейкоплакиях, но гораздо чаще она встречается при негомогенных лейкоплакиях и эритроплакиях.
Эпителиальная дисплазия в общих чертах определяется как предраковое поражение многослойного плоского эпителия, характеризующееся клеточной атипией и потерей нормального созревания, за исключением карциномы in situ (рис. 4-24). Карциному in situ определяют как поражение, при котором вся толщина плоского эпителия демонстрирует клеточные признаки карциномы без стромальной инвазии. 34 Более подробное описание особенностей эпителиальной дисплазии представлено в Таблице 4-10. Распространенность дисплазии при лейкоплакии полости рта колеблется от 1% до 30%, предположительно из-за различных факторов образа жизни и из-за субъективности гистопатологической оценки. Большинство эритроплакий имеют атрофический эпителий с диспластическими чертами. Значение эпителиальной дисплазии для прогнозирования будущего развития рака полости рта не всегда ясно.
Оральная лейкоплакия и эритроплакия: лечение Есть два ключевых вопроса без ответа, которые клиницисты считают наиболее сложными в отношении лечения лейкоплакии полости рта. Во-первых, как оценить риск трансформации конкретного случая в плоскоклеточный рак полости рта; то есть оценить вероятность злокачественного перерождения и как скоро это может произойти. Клинические и гистопатологические признаки несколько полезны, но информация, полученная из них, имеет ограничения. Несмотря на большие научные усилия, универсальные маркеры, надежно и эффективно идентифицирующие очаги повышенного риска и позволяющие прогнозировать их злокачественную трансформацию, не обнаружены. 35,36
Во-первых, как оценить риск трансформации конкретного случая в плоскоклеточный рак полости рта; то есть оценить вероятность злокачественного перерождения и как скоро это может произойти. Клинические и гистопатологические признаки несколько полезны, но информация, полученная из них, имеет ограничения. Несмотря на большие научные усилия, универсальные маркеры, надежно и эффективно идентифицирующие очаги повышенного риска и позволяющие прогнозировать их злокачественную трансформацию, не обнаружены. 35,36
Рисунок 4-24 Гистопатология лейкоплакии с некоторыми характеристиками дисплазии эпителия полости рта (таблица 4-9): каплевидные сетчатые гребни, ядерный гиперхроматизм, наличие более чем одного слоя клеток, имеющих базалоидный вид, и неравномерное наслоение эпителия.
Таблица 4-10 Критерии, используемые для диагностики эпителиальной дисплазии.
| Потеря полярности базальных клеток |
| Наличие более чем одного слоя клеток, имеющих базалоидный вид |
| Повышенное ядерно-цитоплазматическое отношение |
| Ребра каплевидной формы |
| Неравномерное эпителиальное расслоение |
| Увеличение числа митотических фигур |
| Митотические фигуры, имеющие аномальную форму |
| Наличие митотических фигур в поверхностной половине эпителия |
| Клеточный и ядерный плеоморфизм |
| Ядерный гиперхроматизм |
| Увеличенные ядра |
| Потеря межклеточного сцепления |
| Ороговение одиночных клеток или групп клеток в слое шиповатых клеток |
Поскольку лейкоплакии протекают бессимптомно, основной целью лечения является предотвращение развития рака (иногда эстетика).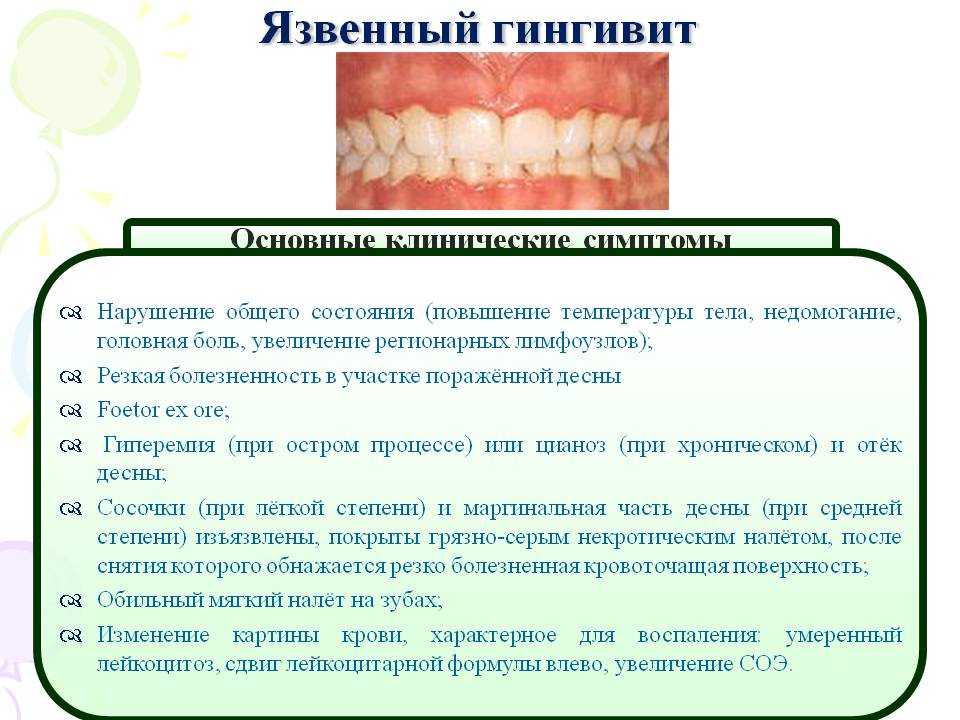 Таким образом, ключевой вопрос заключается в том, можно ли что-то сделать, чтобы лейкоплакия не трансформировалась в рак. Было предложено несколько подходов, включая химиопрофилактику нестероидными противовоспалительными препаратами (НПВП) и метформином, но ни лекарства, ни хирургические подходы не кажутся эффективными для предотвращения развития рака у пациентов с лейкоплакией. 37–39
Таким образом, ключевой вопрос заключается в том, можно ли что-то сделать, чтобы лейкоплакия не трансформировалась в рак. Было предложено несколько подходов, включая химиопрофилактику нестероидными противовоспалительными препаратами (НПВП) и метформином, но ни лекарства, ни хирургические подходы не кажутся эффективными для предотвращения развития рака у пациентов с лейкоплакией. 37–39
Поскольку у нас нет ответов на эти два соответствующих вопроса, лечение лейкоплакии следует определенным протоколам, не основанным на доказательствах, но оптимальные подходы к лечению зависят от конкретного случая и иногда требуют многочисленных, пожизненных и частых последующих наблюдений. посещения, включая повторные биопсии. 40 Каждый специалист по уходу за полостью рта играет важную роль в выявлении и диагностике лейкоплакии. Из-за ее непредсказуемого характера и того факта, что даже специалисты считают лейкоплакию сложной задачей, при подозрении на нее лучше всего обратиться к специалисту по оральной медицине. Специалисты по оральной медицине будут внимательно и структурированно наблюдать за пациентами. Кроме того, специалисты в больницах имеют прямой доступ к другим клиницистам, включая хирургов головы и шеи, в случае возникновения злокачественных новообразований и необходимости агрессивного хирургического вмешательства.
Специалисты по оральной медицине будут внимательно и структурированно наблюдать за пациентами. Кроме того, специалисты в больницах имеют прямой доступ к другим клиницистам, включая хирургов головы и шеи, в случае возникновения злокачественных новообразований и необходимости агрессивного хирургического вмешательства.
В отличие от лейкоплакии, где тщательное наблюдение в течение многих лет является разумной альтернативой хирургическому лечению, при эритроплакии обычно рекомендуется биопсия с последующим иссечением. Поскольку такая высокая доля эритроплакий показывает тяжелую дисплазию или карциному in situ при биопсии, обычно следует иссечение. Обычно эритроплакия не является обширной, и, следовательно, хирургическое вмешательство также не требуется.
В общем, клиническое ведение лейкоплакии связано с комбинацией клинических (локализация, однородность, размер, поведение) и гистологических признаков (наличие и степень дисплазии и воспаления). В то время как те лейкоплакии, которые являются гомогенными, стабильными, на участках с низким риском, таких как слизистая оболочка щеки, и не обнаруживают дисплазии, могут пересматриваться ежегодно (при условии отсутствия изменений в клинических характеристиках), те, которые демонстрируют клинические характеристики смешанного вида, на участках с высоким риском , изменяющихся в размерах у курильщиков и гистологически показывающих степень дисплазии, необходимо будет проверять более регулярно. Можно сделать вывод, что воспроизводимая оценка риска на основе этой комбинации признаков была бы очень полезна для клиницистов. Алгоритм управления показан на рис. 4-25.
Можно сделать вывод, что воспроизводимая оценка риска на основе этой комбинации признаков была бы очень полезна для клиницистов. Алгоритм управления показан на рис. 4-25.
Если дисплазия отсутствует, рекомендуется последующее наблюдение с интервалом в шесть месяцев. В случае дисплазии решение об удалении всего поражения хирургическим путем будет зависеть от его тяжести, размера и местоположения поражения. Легкая дисплазия может регрессировать, поэтому уместно выжидательное наблюдение. Тем не менее, умеренная или тяжелая дисплазия вряд ли регрессирует, но скорость ее прогрессирования оценить невозможно. В таких случаях предраковый участок, независимо от хирургического иссечения, следует повторно осматривать каждые три месяца, по крайней мере, в течение первого года. Если поражение не рецидивирует или клиническая картина не меняется, интервалы наблюдения могут быть увеличены до одного раза в шесть месяцев, при этом пациенту рекомендуется проводить самообследование. Лейкоплакия полости рта представляет собой поражение с повышенным риском злокачественной трансформации, что имеет большое значение для лечения этого заболевания слизистой оболочки полости рта (рис. 4-25, 9).0003
4-25, 9).0003
Читать дальше могут только обладатели статуса Gold. Войдите или зарегистрируйтесь, чтобы продолжить
28 ноября 2021 г. | Автор: mrzezo в общей стоматологии | Комментарии отключены на красные и белые поражения слизистой оболочки полости рта
Покраснение слизистой оболочки полости рта на небе — Привет, у меня есть красная область
- Главная
- Проконсультируйтесь с врачом
- Ухо, нос, горло
Покраснение слизистой оболочки полости рта на небе
Вопрос задан для мужчины, 35 лет
Здравствуйте
У меня есть красная область размером немного больше, чем горизонтальная длина зубов мудрости. Который при нажатии становится белым, а если отпустить, область пальца снова становится красной. Слегка кажется, что припухлость присутствует.
Я собираюсь посетить MDS (OMR) очень скоро. Но я хотел узнать с такими характеристиками это выглядит какой-то зловещей или нормальной анамолией!!
Клиническое изображение прилагается
Но я хотел узнать с такими характеристиками это выглядит какой-то зловещей или нормальной анамолией!!
Клиническое изображение прилагается
Рак полости рта – угроза для полости рта
Доктор Рашми Марути Хосалкар
Согласно GLOBOCAN 2008, рак полости рта занимает 11-е место среди всех видов рака, встречающихся в мире. Примерно два-три
. ..
Читать далее
..
Читать далее
3
Красный плоский лишай
Доктор Амей Келкар
Красный плоский лишай полости рта является иммуноопосредованным заболеванием. Характеризуется Т-клеточной деструкцией базальных клеток эпителия. … Читать далее
1
8-этапное руководство по самодиагностике рака полости рта
Доктор Шамаз Мохамед
Рак полости рта является серьезной проблемой общественного здравоохранения во всем мире. Во всем мире ежегодно регистрируется около 2 70 000 новых случаев и 1,4
.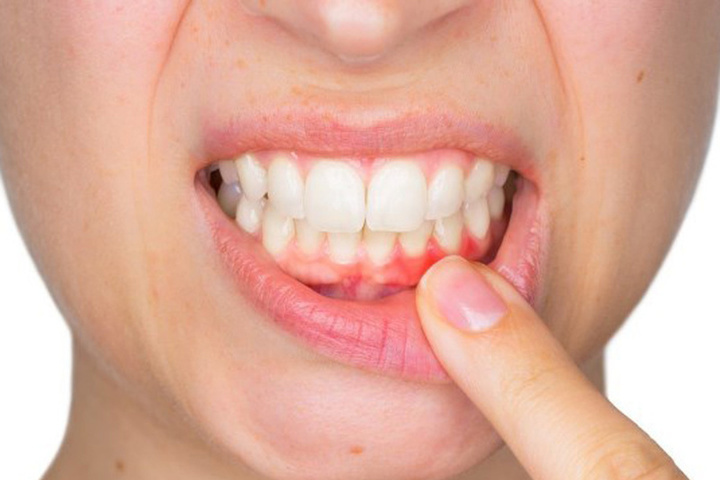 ..
Читать далее
..
Читать далее
67
Трансплантация альвеолярной кости в хирургии расщелины
Камлеш Котари
Операция по пересадке альвеолярной кости является одной из наиболее важных частей лечения расщелины губы, альвеолярного отростка и расщелины неба. … Читать далее
1
Как стресс может повлиять на здоровье полости рта
Dr.Prashant Ojha
Мы все сталкиваемся со стрессом в нашей жизни. Наши рты имеют столько же шансов пострадать от стрессовой ситуации,
. ..
Читать далее
..
Читать далее
21
Польза красного лука для здоровья
Г-жа Ашу Гупта
Кто-то любит, кто-то ненавидит из-за запаха, который остается. Однако желательно есть много лука, т.к. … Читать далее
10
Отказ от ответственности: содержимое не предназначено для замены профессиональной медицинской консультации, диагностики или лечения. Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно вашего состояния здоровья. Никогда не пренебрегайте профессиональным медицинским советом и не откладывайте его поиск из-за чего-то, что вы прочитали на этом сайте.
Никогда не пренебрегайте профессиональным медицинским советом и не откладывайте его поиск из-за чего-то, что вы прочитали на этом сайте.
Отказ от ответственности: содержимое не предназначено для замены профессиональной медицинской консультации, диагностики или лечения. Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно вашего состояния здоровья. Никогда не пренебрегайте профессиональным медицинским советом и не откладывайте его поиск из-за чего-то, что вы прочитали на этом сайте.
Ухо нос горло
Распространенность поражений слизистой оболочки полости рта и связанные с ними факторы у пациентов с системной красной волчанкой | Исследования и лечение артрита
- Исследовательская статья
- Открытый доступ
- Опубликовано:
- Mayssoun Kudsi 1,2 ,
- Louei Darjazini Nahas 1,3 ,
- Rama Alsawah 1 ,
- Ahmad Hamsho 1 &
- …
- Abdullah Omar ORCID: orcid.org/0000-0002-2054-5011 1
Исследования и лечение артрита том 23 , Номер статьи: 229 (2021) Процитировать эту статью
3831 Доступ
3 Цитаты
5 Альтметрический
Сведения о показателях
Abstract
История вопроса
Системная красная волчанка (СКВ) — хроническое воспалительное полисистемное заболевание неизвестной этиологии. СКВ имеет широкий спектр симптомов. Наиболее распространенными симптомами являются боль в суставах, кожная сыпь и лихорадка. Поражения полости рта при СКВ проявляются в различных формах, таких как изъязвление слизистой оболочки полости рта, ожоги рта, ксеростомия и заболевания слюнных желез, заболевание височно-нижнечелюстного сустава, пародонтит, дисгевзия, белые поражения, отек, кровотечение и петехии.
СКВ имеет широкий спектр симптомов. Наиболее распространенными симптомами являются боль в суставах, кожная сыпь и лихорадка. Поражения полости рта при СКВ проявляются в различных формах, таких как изъязвление слизистой оболочки полости рта, ожоги рта, ксеростомия и заболевания слюнных желез, заболевание височно-нижнечелюстного сустава, пародонтит, дисгевзия, белые поражения, отек, кровотечение и петехии.
Объектив
Это исследование было проведено для оценки распространенности поражений слизистой оболочки полости рта и связанных с ними факторов у пациентов с СКВ, учитывая отсутствие всесторонних статистических данных в Сирии и различия между зарегистрированными показателями распространенности.
Пациенты и методы
Поперечное исследование было проведено в университетской больнице Аль-Муассат в Дамаске. Пациенты оценивались соответствующим наблюдением, клиническим обследованием, заполнением анкет, изучением истории болезни пациента и, при необходимости, параклиническими лабораторными исследованиями. Оценивались четыре типа поражений полости рта: язва, эритема, белый налет и пятна. Диагноз этих поражений ставился на основании наблюдения и клинического осмотра, а также регистрировалось местонахождение каждого поражения. Данные были проанализированы с использованием SPSS версии 16.0.
Оценивались четыре типа поражений полости рта: язва, эритема, белый налет и пятна. Диагноз этих поражений ставился на основании наблюдения и клинического осмотра, а также регистрировалось местонахождение каждого поражения. Данные были проанализированы с использованием SPSS версии 16.0.
Результат
В этом исследовании у 42 (70 %) из 60 пациентов (38 женщин и 4 мужчин) были поражения полости рта, а у 18 (30 %) их не было. Наиболее частыми участками поражения были слизистая оболочка щек (26,1%) и губы (14,2%). Из 42 пациентов с поражением полости рта у 12 (27,6%) были обнаружены язвы. Выявлена достоверная взаимосвязь между следующими факторами и поражениями полости рта: состояние гигиены полости рта, продолжительность заболевания, частота беременностей, количество ежедневного приема кортикостероидов без существенных различий между дозировочными группами и лекарствами, используемыми для лечения СКВ, кроме кортикостероиды ( p < 0,008) без названий и дозировок. Наоборот, возраст, пол, курение сигарет и лекарства, отличные от тех, которые используются для лечения СКВ, не были значимо связаны с наличием поражений полости рта (значение 90–129 p 90–130 превышало 0,05 у всех испытуемых).
Наоборот, возраст, пол, курение сигарет и лекарства, отличные от тех, которые используются для лечения СКВ, не были значимо связаны с наличием поражений полости рта (значение 90–129 p 90–130 превышало 0,05 у всех испытуемых).
Введение
Системная красная волчанка является идиопатическим хроническим множественным воспалительным заболеванием [1]. Это аутоиммунное заболевание, т. е. иммунная система организма (антитела) ошибочно атакует его ткани, вызывая воспаление многих органов, особенно сердца, легких, костей, суставов, почек и кожи. Клинические проявления могут различаться у разных пациентов, но чаще всего проявляются поражением опорно-двигательного аппарата, особенно артритом конечностей (воспаление мелких и крупных суставов), в то время как у других может наблюдаться широкий спектр симптомов, чаще всего боль в суставах, сыпь и лихорадка. Эти симптомы могут развиваться медленно или появляться внезапно [2,3,4]. Заболевание характеризуется периодами ремиссии и обострения, причем период ремиссии может длиться несколько лет [5, 6].
Диагностика волчанки довольно сложна, поскольку, как уже говорилось, симптомы сильно различаются у разных пациентов. Кроме того, проявления могут напоминать некоторые другие иммунные заболевания. Диагноз основывается на определенных критериях, которые включают симптомы, признаки и лабораторные оценки, такие как положительные антиядерные антитела [7].
Поражения полости рта часто встречаются у многих пациентов с системной красной волчанкой (СКВ) и считаются одним из диагностических критериев согласно Американскому обществу артрита и ревматизма 1982 [8]. Его распространенность варьирует в зависимости от типа волчанки: 8–45% у пациентов с системной волчанкой, 3–20% у пациентов с хронической кожной волчанкой и 4–25% у пациентов с дискоидной красной волчанкой [8, 9].
Поражения полости рта проявляются в различных формах, таких как язвы слизистой оболочки полости рта, которые встречаются более чем у 40% пациентов [10], сухость во рту, поражения слюнных желез, височно-нижнечелюстные расстройства (TMDS TMJ), поражения десен и деформация пасты, белые поражения, отек, кровоточивость десен и синяки [11,12,13,14,15].
Также поражаются железы внешней секреции, особенно глаза и рот, так как 50–75% пациентов могут жаловаться на сухость во рту из-за снижения скорости потока в слюнных железах у многих пациентов. Волчанка также может быть связана с вторичным синдромом Шегрена [16,17,18,19].
Лекарства, применяемые для контроля заболевания, будь то в течение короткого или длительного периода времени, имеют несколько побочных эффектов на полость рта. Стероиды, например, приводят к кальцификации и фрагментации корневых каналов и, следовательно, повышают предрасположенность к некрозу. НПВП, с другой стороны, могут привести к кровоточивости и гипертрофии десен, что может произойти и после применения циклоспорина. Они также замедляют резорбцию альвеолярной кости. С другой стороны, у некоторых пациентов, принимающих эти лекарства, также было обнаружено улучшение здоровья десен. Некоторые лекарства могут также увеличивать частоту инфекций ротовой полости, таких как инфекции, вызванные Candida , другие грибки и вирусы [20,21,22,23,24,25].
Это исследование было проведено для оценки распространенности поражений слизистой оболочки полости рта и связанных с ними факторов у пациентов с системной волчанкой. Это связано с обилием этих поражений, а также с отсутствием исчерпывающих статистических данных по этому вопросу в Сирии.
Материалы и методы
В университетской больнице Аль-Мувасат в Дамаске с 2012 по 2014 год было проведено поперечное исследование пациентов с системной красной волчанкой, которые либо посещали амбулаторные клиники, либо госпитализировались. Сбор данных осуществлялся путем чтения файлов пациентов, опроса их для получения истории болезни и заполнения формы, проведения клинического обследования и запроса лабораторной оценки, когда это необходимо.
Заболевание диагностировано на основании критериев Американского общества артритов [26].
В исследование было включено всего 60 пациентов мужского и женского пола. Это связано с недостаточным количеством представленных пациентов и исключением некоторых из них из-за невозможности последующего наблюдения.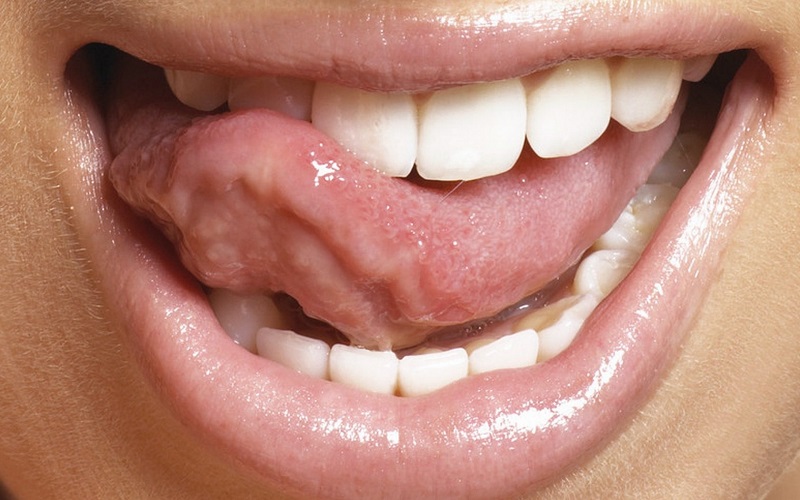 Формы заполнялись с учетом возраста, пола, количества беременностей после болезни, курения, длительности заболевания, использования лекарств с их дозами и состояниями здоровья полости рта, такими как наличие и отсутствие естественных зубов и гигиена полости рта [27,28]. ,29,30].
Формы заполнялись с учетом возраста, пола, количества беременностей после болезни, курения, длительности заболевания, использования лекарств с их дозами и состояниями здоровья полости рта, такими как наличие и отсутствие естественных зубов и гигиена полости рта [27,28]. ,29,30].
Пациенты были разделены на группы в зависимости от продолжительности заболевания на менее 3 мес, от 3 до 6 мес, 6–12 мес и более 12 мес на основании изучения включенных исследований [31,32,33,34] .
Пациенты, принимающие пероральные стероиды, были разделены в зависимости от дозы на следующие группы: менее 7,5 мг преднизолона в сутки, от 7,5 до 60 мг в сутки и более 60 мг в сутки, учитывая, что поддерживающая доза составляет 7,5 мг в сутки. а 60 эквивалентно 1 мг/кг в день. По оценкам, пациенты весили примерно 60 кг, при этом никаких научных документов или эпидемиологических исследований, обсуждающих этот вопрос в Сирии, не было.
Были изучены сопутствующие препараты, будь то противомалярийные препараты или иммунодепрессанты.
Травма полости рта оценивалась по четырем проявлениям согласно клиническому осмотру: наличие язвы, включающей слизистую оболочку и более глубокие слои, эритему, белый налет высотой более 1 см и белые или красные пятна.
Статистическое исследование
Статистическое исследование было выполнено с использованием SPSS версии 16.0, которая использовалась для связи независимых переменных, за исключением числовых переменных. 9Значение 0129 p считалось статистически значимым, если оно было меньше 0,05.
Результаты
В этом исследовании у 42 из 60 пациентов (70%) (38 женщин и 4 мужчин) были поражения полости рта, а у 18 пациентов (30%) их не было. Наиболее частыми участками поражения были слизистая оболочка щек (26,1%) и губы (14,2%). Из 42 пациентов с поражением полости рта у 12 (27,6%) были язвы, у 7 (16,6%) — эритема с белым центром, у 5 (11,8%) — только эритема и только у 1 пациента — белые бляшки. 2,3%).
Выявлена достоверная связь между следующими факторами и поражением полости рта: состояние гигиены полости рта ( р < 0,02), длительность заболевания ( р < 0,003), количество беременностей после установления диагноза заболевания ( p < 0,027), препараты, используемые для лечения СКВ, кроме кортикостероидов ( p < 0,008) и ежедневное использование кортикостероидов ( p < 0,046), без существенной разницы между дозовыми группами, как 9Значения 0129 p для трех групп составили p = 0,104, p = 0,213 и p = 0,412 соответственно.
И наоборот, возраст, пол, курение сигарет и прием лекарств, отличных от тех, которые используются для лечения СКВ, не были значимо связаны с наличием поражений полости рта (значение p превышало 0,05 у всех субъектов. Эти данные представлены в таблице 1).
Таблица 1 Возраст, пол, курение и прием лекарств, кроме тех, которые используются для лечения СКВПолноразмерный стол
Дискуссия
Общее количество пациентов составило 62. Из общего числа 42 (70%) имели поражения полости рта, а (30%) не имели. Большинство пациентов были женского пола. При поиске литературы по оральным проявлениям СКВ мы обнаружили несколько международных исследований, посвященных тому же вопросу. Исследование Orman 1973 г. показало наличие поражений полости рта у 47 пациентов из 182 [35]. Также результаты исследования De Rossi показали частоту травм ротовой полости в пределах от 81,3 до 87,5%, были зарегистрированы случаи налета и воспаления языка [36]. Другое исследование Джонсона и его помощников в 1984 из 51 пациента продемонстрировали преобладание поражений полости рта в 51% выборки [37].
Другое исследование Джонсона и его помощников в 1984 из 51 пациента продемонстрировали преобладание поражений полости рта в 51% выборки [37].
Что касается исследования Катиби, то оно показало сходные с нашим исследованием результаты по типу поражений полости рта и характеру их распределения, несмотря на то, что размер их выборки был больше (188 пациентов) [38]. Точно так же типы поражений также согласуются с исследованием Сабио [39].
Эти различия в результатах могут быть связаны с разницей в исследуемой расе, разницей в распределении поражений и их типах и небольшим размером выборки, которая не обнаружила какой-либо корреляции между полом, возрастом, курением и применение лекарственных препаратов. Эта корреляция может появиться при наличии большего числа пациентов [35,36,37, 39], как установлено справочным аналитическим исследованием научных публикаций, посвященных этой теме [39]. Отсутствие хорошей стоматологической помощи приводит к увеличению частоты поражений полости рта, таких как язвы и инфекции, а наличие хорошего ухода за полостью рта уменьшает эти поражения [40, 41].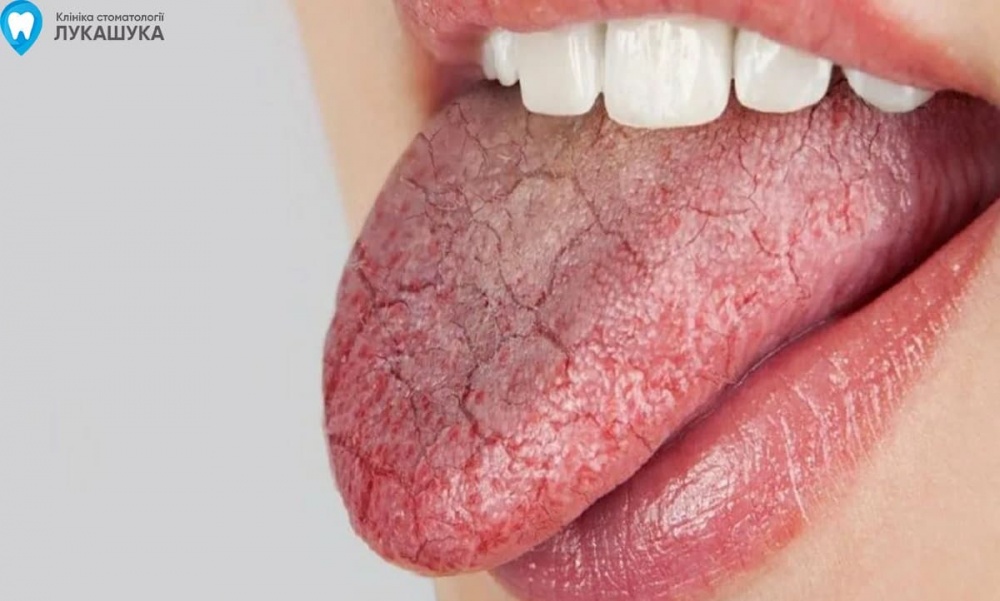
Данное исследование показало отсутствие корреляции между наличием или отсутствием естественных зубов, установкой мостовидных протезов и травмами полости рта, а также частотой поражений полости рта с прогрессированием заболевания. Это связано с тем, что большая часть кожно-слизистых поражений проявляется в острой фазе заболевания и уменьшается по мере развития болезни, что, возможно, связано с ремиссией. Этот вопрос не изучался в нашем исследовании и считается одним из его недостатков, так как мы не смогли провести лабораторные исследования, необходимые для завершения критериев ремиссии или активности заболевания. Это было связано с тем, что лабораторные анализы в больнице были доступны только в определенное время, а у пациентов не было финансовых возможностей для проведения тестов за пределами больницы. Также обращение к разным лабораториям может привести к несовпадению результатов, что войдет в другие статистические уравнения [39]., 42, 43]. Наконец, поражения полости рта в нашем образце увеличились во время беременности.
Также очень важно знать, что существуют некоторые типы поражений полости рта, которые могут сбить нас с толку, например, поражения, связанные с болезнью Бехчета, заболеванием, которое распространено у некоторых групп населения в регионах Ближнего Востока. Диагноз основывается на клинических проявлениях и типе поражения, а также на том, являются ли эти поражения болезненными или нет.
Заключение
Поражения полости рта являются частым проявлением СКВ, особенно на слизистой оболочке щек и губ, и наиболее частыми поражениями являются язвы. Статус гигиены полости рта, продолжительность заболевания, количество беременностей после постановки диагноза, лекарственные препараты, используемые для лечения СКВ, кроме кортикостероидов, и ежедневное использование кортикостероидов (без существенной разницы между дозовыми группами) — все это показало значительную связь к частоте поражений полости рта у больных СКВ. С другой стороны, возраст, пол, курение сигарет и прием лекарств, отличных от тех, которые используются для лечения СКВ, не имели значимой связи с наличием поражений полости рта.
Доступность данных и материалов
Все данные, полученные или проанализированные в ходе этого исследования, включены в эту опубликованную статью, а любую дополнительную информацию можно получить у соответствующего автора по обоснованному запросу.
Ссылки
Смит А., Оливейра ГХМ, Лар Б.Д., Бейли К.Р., Норби С.М., Гарович В.Д. Систематический обзор и метаанализ исходов беременности у пациенток с системной красной волчанкой и волчаночным нефритом. Clin J Am Soc Нефрол. 2010;5(11):2060–8. https://doi.org/10.2215/CJN.00240110.
Артикул пабмед ПабМед Центральный Google ученый
Хакким А., Фюрнрор Б.Г., Аманн К. и др. Нарушение деградации нейтрофильных внеклеточных ловушек связано с волчаночным нефритом. Proc Natl Acad Sci U S A. 2010;107(21):9813–8. https://doi.org/10.1073/pnas.07107.
Артикул пабмед ПабМед Центральный Google ученый
«>Берциас Г.К., Иоаннидис Дж.П., Арингер М. и др. Рекомендации EULAR по лечению системной красной волчанки с психоневрологическими проявлениями: отчет рабочей группы постоянного комитета EULAR по клиническим вопросам. Энн Реум Дис. 2010;69:2074–82.
КАС Статья Google ученый
Лам Д.К., Клоки К.М., Шандор Г.К. Системная красная волчанка: обзор для стоматологов. J Can Dent Assoc. 2007;73(9): 823–8.
ПабМед Google ученый
Закери З., Шакиба М., Наруи Б., Младкова Н., Гасеми-Рад М., Хосрави А. Распространенность депрессии и депрессивных симптомов у пациентов с системной красной волчанкой: опыт Ирана.
 Ревматол Интерн. 2011;32(5):1179–87. https://doi.org/10.1007/s00296-010-1791-9.
Ревматол Интерн. 2011;32(5):1179–87. https://doi.org/10.1007/s00296-010-1791-9.Артикул пабмед Google ученый
Лю Х. и др. Исследование клинических и патологических особенностей волчаночного нефрита с преимущественно отложениями IgA и обзор литературы. Дж. Иммунол Рез. 2013;2013.
Лопес-Лабади Х., Вильярроэль-Доррего М., Гонсалес Н., Перес Р., Мата де Хеннинг М. Оральные проявления системной и кожной красной волчанки у населения Венесуэлы. Дж Орал Патол Мед. 2007;36(9):524–7.
Артикул Google ученый
Meyer U, Kleinheinz J, Handschel J, Kruse-Lösler B, Weingart D, Joos U. Устные данные в трех разных группах пациентов с ослабленным иммунитетом. Дж Орал Патол Мед. 2000;29(4): 153–8. https://doi.org/10.1034/j.1600-0714.2000.2.x.
КАС Статья пабмед Google ученый
«>Лоренсу С.В., де Карвальо Ф.Р., Боджио П., Сотто М.Н., Вилела М.А., Ривитти Э.А. и др. Красная волчанка: клинико-гистопатологическое исследование оральных проявлений и иммуногистохимический профиль воспалительного инфильтрата. Джей Кутан Патол. 2007;34(7):5.
Артикул Google ученый
Лоренсу С.В. и др. Красная волчанка: клинико-гистопатологическое исследование оральных проявлений и иммуногистохимический профиль воспалительного инфильтрата. Джей Кутан Патол. 2007;34(7):558-64.
Гонсалвес В.К., Чи А.С., Невилл Б.В. Общие поражения полости рта: Часть I. Поверхностные поражения слизистой оболочки. Ам семейный врач. 2007;75(4):501–7.

ПабМед Google ученый
Каллен Дж.П. Оральные проявления коллагеновой сосудистой болезни. Семин Кутан Мед Хирург. 1997;16(4):323–7.
КАС Статья Google ученый
Orteu CH, et al. Системная красная волчанка с поражением слизистой оболочки полости рта: легко не заметить? Бр Дж Дерматол. 2001;144(6):1219-23.
Фернандес Д.Д., Нико М.М., Аоки В., Болонья С., Ромити Р., Леви-Нето М. и др. Ксеростомия при синдроме Шегрена и красной волчанке: сравнительное гистологическое и иммунофлуоресцентное исследование малых изменений слюнных желез. Джей Кутан Патол. 2010;37(4):432–8.
Артикул Google ученый
Gilboea M, Kviena TK, Uhliga T, Husbyb G. Симптомы Сикки и вторичный синдром Шегрена при системной красной волчанке: сравнение с ревматоидным артритом и корреляция с переменными болезни.
 Энн Реум Дис. 2001;60:1103–9.
Энн Реум Дис. 2001;60:1103–9.Артикул Google ученый
Шейнфельд Н. Синдром Шегрена и системная красная волчанка являются разными состояниями. Дерматол Дж. 2012;12(1):4 12-17.
Google ученый
Педерсен А.М., Наунтофт Б. Первичный синдром Шегрена: оральные аспекты патогенеза, диагностические критерии, клинические особенности и подходы к терапии. Эксперт Опин Фармаколог. 2001;2(9):1415–36.
КАС Статья Google ученый
Родус Л.Н., Джонсон Д.К. Распространенность оральных проявлений системной красной волчанки. Quitessence Int. 1990;21(6):461–5.
КАС Google ученый
Holve RL, Barkan H. Оральные стероиды. ЯБФМ. 2014;27(3):2–4.
Google ученый
«>Хиллестед М. и др. Сравнительный эффект парацетамола, НПВП или их комбинации при послеоперационном обезболивании: качественный обзор. Бр Джей Анаст. 2002;88(2):199-214.
Hallegua D, Wallace DJ, Metzger AL, et al. Циклоспорин при волчаночном мембранозном нефрите: опыт десяти пациентов и обзор литературы. волчанка. 2000;9:241.
КАС Статья Google ученый
Мехия Л.М., Лозада-Нур Ф. Лекарственная гиперплазия десен. Е лекарства. Медскоп. ком. 2009 г..
Gilboe IM, Husby G. Применение пересмотренных критериев 1982 года для классификации системной красной волчанки у когорты из 346 норвежских пациентов с заболеванием соединительной ткани.
 Scand J Ревматол. 1999; 28:81–87.
Scand J Ревматол. 1999; 28:81–87.КАС Статья Google ученый
Бикли Л.С., Силагьи П.Г. Руководство Бейтса по физикальному обследованию и сбору анамнеза. Филадельфия: Липпинкотт Уильямс и Уилкинс; 2009. с. 5.
Google ученый
Poorjajarm H, Aledavood A. Эффективные факторы риска распространенности мукозита, вызванного лучевой терапией и химиотерапией головы и шеи. Стоматологическая школа J Mashhad. 2004; 28:175.
Google ученый
Takei HH, Carranza FA. Клинический диагноз. В: Ньюман М.Г., Такей Х.Х., Клоккевол П.Р., Карранса Ф.А., редакторы. Клиническая пародонтология Каррансы. Миссури: Эльзевир Сондерс; 2012. с. 340–58.
Глава Google ученый
Киру А.К.
 , Бумпас Д.Т. Системная глюкокортикоидная терапия при системной красной волчанке. В: Wallace DJ, Hahn BH, редакторы. Красная волчанка Дюбуа. Филадельфия: Липпинкотт Уильямс и Уилкинс; 2007. с. 1175–97.
, Бумпас Д.Т. Системная глюкокортикоидная терапия при системной красной волчанке. В: Wallace DJ, Hahn BH, редакторы. Красная волчанка Дюбуа. Филадельфия: Липпинкотт Уильямс и Уилкинс; 2007. с. 1175–97.Google ученый
Dammacco F, Della Casa Alberighi O, Ferraccioli G, Racanelli V, Casatta L, Bartoli E. Циклоспорин-А плюс стероиды по сравнению с монотерапией стероидами в 12-месячном лечении системной красной волчанки. Int J Clin Lab Res. 2000; 30: 67–73.
КАС Статья Google ученый
Бансал В.К., Бето Дж.А. Лечение волчаночного нефрита: метаанализ клинических испытаний. Am J почек Dis. 1997; 29:193–9.
КАС Статья Google ученый
Gladman DD, Goldsmith CH, Urowitz MB, Bacon P, Fortin P, Ginzler E, et al. Индекс повреждения системной красной волчанки Международного сотрудничества клиник/Американского колледжа ревматологии (SLICC/ACR) для международного сравнения системной красной волчанки.
 J Ревматол. 2000; 27: 373–6.
J Ревматол. 2000; 27: 373–6.КАС пабмед Google ученый
Rivest C, Lew RA, Welsing PM, Sangha O, Wright EA, Roberts WN, et al. Связь между клиническими факторами, социально-экономическим статусом и поражением органов при недавно начавшейся системной красной волчанке. J Ревматол. 2000;27:680–4.
КАС пабмед Google ученый
Урман Д.Д., Ловенштейн М.Б., Абелес М., Вайнштейн А. Изъязвление слизистой оболочки полости рта при системной красной волчанке. Ревмирующий артрит. 1978;21:58–61.
КАС Статья Google ученый
Де Росси С.С., Глик М. Красная волчанка: рекомендации по стоматологии. J Am Dent Assoc. 1998; 129:330–9.
Артикул Google ученый
Jonsson R, Heyden G, Westberg NG, Nyberg G.
 Поражения слизистой оболочки полости рта при системной красной волчанке – клиническое, гистопатологическое и иммунопатологическое исследование. J Ревматол. 1984;11:38–42.
Поражения слизистой оболочки полости рта при системной красной волчанке – клиническое, гистопатологическое и иммунопатологическое исследование. J Ревматол. 1984;11:38–42.КАС пабмед Google ученый
Хатиби М. и др. Распространенность поражений слизистой оболочки полости рта и сопутствующие факторы у 188 пациентов с системной красной волчанкой. волчанка. 2012;21(12):1312-5.
Сахебджами М., Хаджабдоллахи Ш. Распространенность системных и оральных проявлений у пациентов с системной красной волчанкой в больнице имама Хомейни в Тегеране в 1994-95 гг. Магистерская диссертация, Тегеранский университет медицинских наук, стоматологическая школа, Тегеран, Иран, 19 лет.94–1995.
Исследование Caiola S. Sacramento показало, что гигиена полости рта является фактором возникновения внутрибольничной пневмонии. Здоровье Мед. 2014;9:5–9.
Google ученый
«>Гринберг М.С., Глик М., Шип Дж.А. Пероральное лекарство Беркета. Гамильтон: BC Decker Inc .; 2008. с. 42–98.
Google ученый
Бреннан М.Т., Валерин М.А., Напеньяс Дж.Дж., Локхарт П.Б. Оральные проявления больных красной волчанкой. Дент Клин N Am. 2005; 49: 127–41.
Артикул Google ученый
Albilia JB, Lam DK, Clokie CM, Sándor GK. Системная красная волчанка: обзор для стоматологов. J Can Dent Assoc. 2007;73(8):23–828.
Google ученый
Нико ММС, Ромити Р., Лоренсу С.В. Поражения полости рта в четырех случаях подострой красной волчанки. Акта Дерм Венерол. 2011;91:21–7.
Артикул Google ученый
Поэткер Д.М., Рех Д.Д. Всесторонний обзор побочных эффектов системных кортикостероидов. Отоларингол Клин Н Ам. 2010;43:753–76.
Артикул Google ученый
Дэвид Б., Самади П. Гигиена зубов важна для всего тела, а не только для вашей улыбки. Лекарственное средство. 2012: 12–6.
Скачать ссылки
Благодарности
Неприменимо
Финансирование
Нет источника финансирования.
Информация об авторе
Авторы и организации
Медицинский факультет Сирийского частного университета, Дамаск, Сирийская Арабская Республика
Mayssoun Kudsi, Louei Darjazini Nahas, Rama Alsawah, Ahmad Hamsho & Abdullah Omar
- .
 Арабская Республика
Арабская РеспубликаLouei Darjazini Nahas
Авторы
- Mayssoun Kudsi
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Академия
- Louei Darjazini Nahas
Посмотреть публикации автора
Вы также можете искать этого автора в PubMed Google Scholar
- Rama Alsawah
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
- Ahmad Hamsho
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
- Абдулла Омар
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
Вклады
Все авторы участвовали в сборе данных и написании рукописи, а также помогали в статистических вопросах и пересмотре статьи. Авторы прочитали и одобрили окончательный вариант рукописи.
Авторы прочитали и одобрили окончательный вариант рукописи.
Автор, ответственный за переписку
Переписка с Абдулла Омар.
Этические декларации
Этическое одобрение и согласие на участие
Все пациенты были полностью проинформированы об исследовании и его целях, и их согласие было получено без какой-либо финансовой компенсации.
Этическое одобрение также было получено от медицинского факультета Сирийского частного университета.
Согласие на публикацию
Неприменимо
Конкурирующие интересы
Авторы заявляют об отсутствии конкурирующих интересов.
Дополнительная информация
Примечание издателя
Springer Nature остается нейтральной в отношении юрисдикционных претензий в опубликованных картах и институциональной принадлежности.
Рама Алсава — резидент отделения внутренних болезней.
Ахмад Хамшо – ординатор отделения оториноларингологии.
Права и разрешения
Открытый доступ Эта статья находится под лицензией Creative Commons Attribution 4. 0 International License, которая разрешает использование, совместное использование, адаптацию, распространение и воспроизведение на любом носителе или в любом формате, при условии, что вы укажете соответствующую ссылку на оригинальный автор(ы) и источник, предоставьте ссылку на лицензию Creative Commons и укажите, были ли внесены изменения. Изображения или другие сторонние материалы в этой статье включены в лицензию Creative Commons на статью, если иное не указано в кредитной строке материала. Если материал не включен в лицензию Creative Commons статьи, а ваше предполагаемое использование не разрешено законом или выходит за рамки разрешенного использования, вам необходимо получить разрешение непосредственно от правообладателя. Чтобы просмотреть копию этой лицензии, посетите http://creativecommons.org/licenses/by/4.0/. Отказ Creative Commons от права на общественное достояние (http://creativecommons.org/publicdomain/zero/1.0/) применяется к данным, представленным в этой статье, если иное не указано в кредитной линии данных.
0 International License, которая разрешает использование, совместное использование, адаптацию, распространение и воспроизведение на любом носителе или в любом формате, при условии, что вы укажете соответствующую ссылку на оригинальный автор(ы) и источник, предоставьте ссылку на лицензию Creative Commons и укажите, были ли внесены изменения. Изображения или другие сторонние материалы в этой статье включены в лицензию Creative Commons на статью, если иное не указано в кредитной строке материала. Если материал не включен в лицензию Creative Commons статьи, а ваше предполагаемое использование не разрешено законом или выходит за рамки разрешенного использования, вам необходимо получить разрешение непосредственно от правообладателя. Чтобы просмотреть копию этой лицензии, посетите http://creativecommons.org/licenses/by/4.0/. Отказ Creative Commons от права на общественное достояние (http://creativecommons.org/publicdomain/zero/1.0/) применяется к данным, представленным в этой статье, если иное не указано в кредитной линии данных.
Перепечатки и разрешения
Об этой статье
Поражения в задней части полости рта и ротоглотки: варианты нормы и когда исследовать
В задней части полости рта и ротоглотки могут быть выявлены различные аномалии слизистой оболочки. Нередко люди выявляют поражения и обращают на это внимание своего стоматолога. Часто они обращаются за советом, так как область вызывает дискомфорт или просто потому, что они обеспокоены возможностью злокачественного новообразования. В этой статье рассматриваются некоторые из наиболее распространенных пигментных, красных и белых поражений, включая нормальные анатомические вариации и доброкачественные поражения, обнаруживаемые в задней части ротовой полости и ротоглотке. Кроме того, в нем выделяются «красные флажки» относительно клинических признаков, требующих проведения биопсии и направления к специалистам.
Слизистая оболочка полости рта обычно розового цвета. Сильно ороговевшая, плотная, пунктирная и бледная жевательная слизистая оболочка покрывает твердое небо, дорсальную поверхность языка и десны. Тонкая, менее ороговевшая и более розоватая нежевательная слизистая оболочка покрывает остальные внутриротовые структуры. Тщательный осмотр задней части полости рта и ротоглотки должен выявить изменение цвета и/или текстуры слизистой оболочки, участки воспаления, эритему, гиперпигментацию, пятна, папулы, везикулобуллезные поражения, белые поражения, серовато-белые поражения, красные поражения, уплотнение , изъязвления, отеки и наросты.
Тонкая, менее ороговевшая и более розоватая нежевательная слизистая оболочка покрывает остальные внутриротовые структуры. Тщательный осмотр задней части полости рта и ротоглотки должен выявить изменение цвета и/или текстуры слизистой оболочки, участки воспаления, эритему, гиперпигментацию, пятна, папулы, везикулобуллезные поражения, белые поражения, серовато-белые поражения, красные поражения, уплотнение , изъязвления, отеки и наросты.
Пациенты с поражением ротовой полости должны пройти подробный медицинский и стоматологический анамнез и обследование. Анамнез должен включать начало и продолжительность поражения, изменение размера, травму в анамнезе, наличие сопутствующих кожных поражений, связанную с ними боль или кровотечение, системные признаки и симптомы (например, утомляемость, потеря веса), использование лекарства, отпускаемые без рецепта и по рецепту, история болезни в прошлом, курение и употребление алкоголя. Следует провести тщательное клиническое обследование головы и шеи, полости рта и зубов с оценкой функции черепных нервов, пальпируемыми лимфатическими узлами, образованиями и болезненностью. Любые поражения на лице, периоральной коже и губах должны быть отмечены. Необходимо оценить количество, симметрию, распределение, размер, форму и цвет поражений.
Любые поражения на лице, периоральной коже и губах должны быть отмечены. Необходимо оценить количество, симметрию, распределение, размер, форму и цвет поражений.
Пигментные поражения
Пигментные поражения обычно можно разделить на генерализованные и локальные пигментации. Локализованные поражения чаще всего связаны с доброкачественной сосудистой этиологией, амальгамными татуировками и редко злокачественной меланомой. Генерализованные поражения обычно имеют физиологическое/расовое происхождение, вызваны курением и иногда имеют системную причину (92–129, таблица 1, 92–131).
ТАБЛИЦА 1.
Белые поражения
Белые поражения слизистой оболочки могут возникать в результате утолщения одного или нескольких слоев ротового эпителия. Они различаются по размеру и глубине, обычно имеют неправильные очертания и могут быть одиночными или многоочаговыми. Обычными местами поражения являются слизистая оболочка щек, боковая граница языка, дно полости рта и твердое небо. Термин лейкоплакия ранее использовался для описания всех белых поражений полости рта, однако в настоящее время он используется для описания белых поражений идиопатического происхождения. Белые поражения в ротовой полости могут быть доброкачественными по своей природе, вызванными травмой (например, прикусывание щеки), инфекцией (например, кандидоз) или кожно-слизистыми поражениями (например, красный плоский лишай). Биопсия обычно требуется для установления диагноза и исключения рака.
Термин лейкоплакия ранее использовался для описания всех белых поражений полости рта, однако в настоящее время он используется для описания белых поражений идиопатического происхождения. Белые поражения в ротовой полости могут быть доброкачественными по своей природе, вызванными травмой (например, прикусывание щеки), инфекцией (например, кандидоз) или кожно-слизистыми поражениями (например, красный плоский лишай). Биопсия обычно требуется для установления диагноза и исключения рака.
РИСУНОК 1. У этого пациента развился безболезненный отек мягкого неба/ротоглотки. Это бледнеет и представляет собой варикоз.
РИСУНОК 2. Это безболезненное поражение существует уже много лет и представляет собой физиологическую пигментацию.
Лейкоплакия
Лейкоплакия может возникать в любом месте полости рта, чаще всего возникает на слизистой оболочке щек и реже всего на мягком небе и деснах. Эти поражения обычно обнаруживаются у бессимптомных пожилых мужчин и обнаруживаются при обычном стоматологическом осмотре. Биопсия этих поражений необходима для точного диагноза. Биопсия лейкоплакии полости рта чаще всего показывает гиперкератоз, чисто реактивное и безвредное поражение. Однако около 20 процентов выявляют дисплазию, предраковое поражение или рак. Наличие выраженной дисплазии эпителия свидетельствует о значительном риске злокачественного развития. Общая распространенность злокачественных изменений составляет от 3 до 33 процентов в течение 10 лет, но часть таких злокачественных новообразований (около 15 процентов) регрессирует спонтанно. Таким образом, такие лейкоплакические разрастания необходимо полностью иссекать, а область тщательно наблюдать на предмет рецидива.
Эти поражения обычно обнаруживаются у бессимптомных пожилых мужчин и обнаруживаются при обычном стоматологическом осмотре. Биопсия этих поражений необходима для точного диагноза. Биопсия лейкоплакии полости рта чаще всего показывает гиперкератоз, чисто реактивное и безвредное поражение. Однако около 20 процентов выявляют дисплазию, предраковое поражение или рак. Наличие выраженной дисплазии эпителия свидетельствует о значительном риске злокачественного развития. Общая распространенность злокачественных изменений составляет от 3 до 33 процентов в течение 10 лет, но часть таких злокачественных новообразований (около 15 процентов) регрессирует спонтанно. Таким образом, такие лейкоплакические разрастания необходимо полностью иссекать, а область тщательно наблюдать на предмет рецидива.
Красный плоский лишай
Красный плоский лишай может проявляться поражением кожи или слизистых оболочек. Поражения слизистых оболочек распространены и обычно присутствуют в среднем возрасте. Наиболее распространенная форма, ретикулярный красный плоский лишай, обычно протекает бессимптомно и клинически проявляется в виде кружевных белых линий и чаще всего обнаруживается с двух сторон на слизистой оболочке щек. При менее распространенном симптоматическом эрозивном типе наблюдается тот же ретикулярный рисунок, но есть участки эрозий или изъязвлений. Обычно он поражает язык или слизистую оболочку щек с двух сторон. В этом случае обычно необходима биопсия, чтобы исключить дисплазию или карциному, а также другие потенциальные диагнозы (например, кератоз, красную волчанку и т. д.) и лихеноидные поражения (из-за других факторов и, как правило, вызванных лекарствами). Пациенты с красным плоским лишаем требуют периодического повторного обследования, так как в небольшом числе случаев возможна трансформация в плоскоклеточный рак. Заболеваемость оценивается в 0,5-2,8 процента.
Наиболее распространенная форма, ретикулярный красный плоский лишай, обычно протекает бессимптомно и клинически проявляется в виде кружевных белых линий и чаще всего обнаруживается с двух сторон на слизистой оболочке щек. При менее распространенном симптоматическом эрозивном типе наблюдается тот же ретикулярный рисунок, но есть участки эрозий или изъязвлений. Обычно он поражает язык или слизистую оболочку щек с двух сторон. В этом случае обычно необходима биопсия, чтобы исключить дисплазию или карциному, а также другие потенциальные диагнозы (например, кератоз, красную волчанку и т. д.) и лихеноидные поражения (из-за других факторов и, как правило, вызванных лекарствами). Пациенты с красным плоским лишаем требуют периодического повторного обследования, так как в небольшом числе случаев возможна трансформация в плоскоклеточный рак. Заболеваемость оценивается в 0,5-2,8 процента.
Карцинома
Более 90 процентов всех случаев рака ротовой полости обусловлены плоскоклеточным раком. Ранняя карцинома может клинически проявляться как лейкоплакия или эритроплазия. Он также может проявляться как смесь эритроплазии и лейкоплакии. Курение и алкоголь являются факторами риска, а вирусы папилломы человека (ВПЧ) 16 и 18 были обнаружены в качестве возбудителя в ротоглотке. Мягкое небо, боковые и вентральные слизистые оболочки языка и дно рта особенно предрасположены к развитию плоскоклеточного рака. Наиболее часто поражаются язык и дно рта. Все изъязвления, имеющиеся в течение более двух-трех недель и не имеющие очевидной причины, должны быть подвергнуты биопсии для исключения карциномы, особенно у взрослых, у которых очаги поражения находятся в зонах высокого риска (9).2129 Таблица 2 ).
Ранняя карцинома может клинически проявляться как лейкоплакия или эритроплазия. Он также может проявляться как смесь эритроплазии и лейкоплакии. Курение и алкоголь являются факторами риска, а вирусы папилломы человека (ВПЧ) 16 и 18 были обнаружены в качестве возбудителя в ротоглотке. Мягкое небо, боковые и вентральные слизистые оболочки языка и дно рта особенно предрасположены к развитию плоскоклеточного рака. Наиболее часто поражаются язык и дно рта. Все изъязвления, имеющиеся в течение более двух-трех недель и не имеющие очевидной причины, должны быть подвергнуты биопсии для исключения карциномы, особенно у взрослых, у которых очаги поражения находятся в зонах высокого риска (9).2129 Таблица 2 ).
ТАБЛИЦА 2.
Красные поражения
Как правило, красные поражения в полости или
al представляют собой воспалительный процесс, однако в определенной пропорции могут указывать на злокачественное новообразование. Красные поражения можно разделить на локализованное или генерализованное поражение слизистой оболочки полости рта. Генерализованные поражения могут быть обусловлены основным системным заболеванием (дефицит железа, полицитемия) или раздражающими/инфекционными причинами (кандидоз, мукозит). Локализованные поражения также могут быть вызваны основной системной причиной, сосудистыми поражениями и, прежде всего, эритроплазией.
Красные поражения можно разделить на локализованное или генерализованное поражение слизистой оболочки полости рта. Генерализованные поражения могут быть обусловлены основным системным заболеванием (дефицит железа, полицитемия) или раздражающими/инфекционными причинами (кандидоз, мукозит). Локализованные поражения также могут быть вызваны основной системной причиной, сосудистыми поражениями и, прежде всего, эритроплазией.
РИСУНОК 3. Лейкоплакия мягкого неба.
РИСУНОК 4. У этого пациента наблюдалась выраженная одинофагия и болезненные поражения полости рта. Также были отмечены поражения кожи. Биопсия показала диагноз буллезной пузырчатки.
Локализованная
Эритроплазия (эритроплакия) представляет собой изолированные бархатисто-красные, но не изъязвленные участки на слизистой оболочке. Обычно симптомы отсутствуют. Обычно поражает дно ротовой полости, брюшную полость языка или мягкое небо. Граница может быть резкой или сливаться с окружающей нормальной слизистой оболочкой. Необходимо постоянно иметь в виду, что ранняя карцинома часто проявляется как участок эритроплазии, на 75-90 процентов поражений оказываются карциномой/карциномой in situ или сильно диспластическими. Частота злокачественных изменений при эритроплазии в 17 раз выше, чем при лейкоплакии. Это требует биопсии, чтобы исключить рак.
Граница может быть резкой или сливаться с окружающей нормальной слизистой оболочкой. Необходимо постоянно иметь в виду, что ранняя карцинома часто проявляется как участок эритроплазии, на 75-90 процентов поражений оказываются карциномой/карциномой in situ или сильно диспластическими. Частота злокачественных изменений при эритроплазии в 17 раз выше, чем при лейкоплакии. Это требует биопсии, чтобы исключить рак.
Генерализованный кандидоз
Кандидоз — очень распространенное поражение полости рта, возникающее в результате инфекции, вызванной видами Candida. Тяжесть инфекции варьирует от небольших локализованных очагов до генерализованного стоматита. Факторами риска развития кандидоза являются пожилой возраст, ксеростомия, курение, длительная антибактериальная терапия, иммуносупрессия (ВИЧ, использование кортикостероидов), системная химиотерапия или облучение головы и шеи. Крапчатый белый на красном вид является обычным явлением из-за неравномерного распределения поражений. В отличие от большинства других белых поражений, белые псевдомембраны кандидоза часто можно стереть. При появлении красного поражения говорят об эритематозном кандидозе. Красные персистирующие поражения особенно заметны на нёбе (обычно индуцированные детуре) и языке. Срединный ромбовидный глоссит (центральная папиллярная атрофия) представляет собой красную депапиллярную ромбовидную область в центре спинки языка, вторичную по отношению к кандидозу (9).2129 Таблица 3 ). Таблица 3 доброкачественные образования. Ниже приведены несколько распространенных этиологий.
В отличие от большинства других белых поражений, белые псевдомембраны кандидоза часто можно стереть. При появлении красного поражения говорят об эритематозном кандидозе. Красные персистирующие поражения особенно заметны на нёбе (обычно индуцированные детуре) и языке. Срединный ромбовидный глоссит (центральная папиллярная атрофия) представляет собой красную депапиллярную ромбовидную область в центре спинки языка, вторичную по отношению к кандидозу (9).2129 Таблица 3 ). Таблица 3 доброкачественные образования. Ниже приведены несколько распространенных этиологий.
РИСУНОК 5. Эритроплазия. Биопсия показала инвазивный плоскоклеточный рак.
1. Нормальные варианты
а. Сосочки языка (листовидные, желобчатые) — Эти сосочки представляют собой компонент вкусовых рецепторов. Листовидные сосочки выглядят как участки вертикальных складок и борозд, расположенных на крайней заднелатеральной поверхности языка. Окружно желобовидные сосочки появляются в самой задней части спинки языка.
Окружно желобовидные сосочки появляются в самой задней части спинки языка.
б. Гранулы Фордайса — выглядят как плоские или приподнятые желтые бляшки прямо под поверхностью слизистой оболочки. Наиболее распространенной локализацией является слизистая оболочка щек, хотя они могут быть обнаружены в любом месте на слизистой оболочке полости рта. Это нормальные сальные железы, и, учитывая, что они обнаружены примерно у 80 процентов населения.
с. Лимфоидные агрегаты — Выглядят как небольшие, слегка приподнятые узелки, которые могут быть обычного цвета или иметь легкий желто-оранжевый оттенок. Они могут быть обнаружены в любом месте слизистой оболочки, но особенно часто встречаются в ротоглотке. Эта богатая лимфоидами область известна как кольцо Вальдейера.
д. Torus palatinus или mandibularis — Костные экзостозы по средней линии твердого неба и на язычной стороне нижней челюсти называются torus palatinus и torus mandibularis соответственно. Торы и другие экзостозы редко вызывают симптомы. Поскольку они возвышаются над уровнем окружающей нормальной слизистой оболочки, они могут вызвать травму.
Торы и другие экзостозы редко вызывают симптомы. Поскольку они возвышаются над уровнем окружающей нормальной слизистой оболочки, они могут вызвать травму.
РИСУНОК 6. Бессимптомное поражение, представляющее собой плоскоклеточную папиллому.
РИСУНОК 7. Типичный небный тор.
РИСУНОК 8А.
РИСУНОК 8B.
2. Различные доброкачественные образования
a. Тонзиллиты — Также известные как камни миндалин, они образуются, когда мусор, попавший в крипты миндалин, затвердевает или кальцифицируется. Чаще всего это происходит у людей с хроническим воспалением миндалин или повторяющимися приступами тонзиллита.
б. Плоскоклеточная папиллома — наиболее распространенное доброкачественное эпителиальное новообразование слизистой оболочки полости рта. Плоскоклеточная папиллома, распознаваемая по их маленьким пальцевидным выступам, приводящая к экзофитному поражению с шероховатой или похожей на цветную капусту бородавчатой поверхностью. Считается, что эти поражения вызваны ВПЧ 6 или 11.
Плоскоклеточная папиллома, распознаваемая по их маленьким пальцевидным выступам, приводящая к экзофитному поражению с шероховатой или похожей на цветную капусту бородавчатой поверхностью. Считается, что эти поражения вызваны ВПЧ 6 или 11.
c. Киста миндалин — Эпителиальные кисты миндалин встречаются довольно часто. Они представляют собой блестящие, гладкие белые или желтоватые сидячие массы. Маленькие кисты не вызывают никаких симптомов. Кисты большего размера, вызывающие ощущение «кома в горле», могут потребовать удаления.
3. Инородное тело
Когда проводить дальнейшее обследование
В целом доброкачественные образования безболезненны, симметричны, с ровными границами и однородного цвета. Напротив, боль, кровотечение, неровные границы, изменение цвета и изъязвление поверхности могут указывать на злокачественное новообразование (, таблица 4, ).
ТАБЛИЦА 4.
При любом поражении, сохраняющемся более двух-трех недель и не имеющем видимой причины, следует провести биопсию, чтобы исключить карциному, особенно если поражение находится в месте высокого риска (мягкое небо, боковая и брюшная слизистая оболочка языка и дно рта) или в группе высокого риска (курильщики, возраст старше 40 лет, злоупотребление алкоголем). Следует регулярно наблюдать за другими стойкими поражениями и проводить биопсию, если развиваются какие-либо тревожные признаки. OH
Д-р А. Дадгостар, доктор медицины, FRCSC, отоларинголог – хирург головы и шеи с практикой в Тандер-Бей, Онтарио. Для получения дополнительной информации обращайтесь по электронной почте на адрес: [email protected].
Oral Health приветствует эту оригинальную статью.
Ссылки :
1. Араки С., Мурата К., Ушио К., Сакаи Р. Зависимость доза-реакция между потреблением табака и пигментацией меланина в прикрепленной десне. Arch Environment Health 1983; 38 (6): 375–8.
Arch Environment Health 1983; 38 (6): 375–8.
2. Буко Дж. Э., Горлин Р. Дж. Лейкоплакия, красный плоский лишай и другие оральные кератозы у 23 616 белых американцев старше 35 лет. Oral Surg Oral Med Oral Pathol. 1986 г., апрель; 61(4):373-81.
3. Gillison ML1, Koch WM, Capone RB, Spafford M, Westra WH, Wu L, Zahurak ML, Daniel RW, Viglione M, Symer DE, Shah KV, Sidransky D. Доказательства причинно-следственной связи между вирусом папилломы человека и подгруппа рака головы и шеи. J Natl Cancer Inst. 2000 3 мая; 92 (9): 709-20
4. Jenson AB, Lancaster WD, Hartmann DP, Shaffer EL Jr. Частота и распределение структурных антигенов папилломавируса в бородавках, множественных папилломах и кондиломах полости рта. Am J Pathol.1982 May;107(2):212-8
5. Kaminagakura E, Andrade CR, Rangel AL, Coletta RD, Graner E, Almeida OP, Vargas PA. Сальная аденома полости рта: клинический случай и сравнительное исследование пролиферации с гиперплазией сальных желез и гранулами Фордайса. Заболевания полости рта 2003 г.; 9(6):323-7.
Заболевания полости рта 2003 г.; 9(6):323-7.
6. Каузман, А., Павоне, М., Бланас, Н., Брэдли, Г. Пигментные поражения полости рта: обзор, дифференциальная диагностика и представление клинических случаев. J Can Dent Assoc 2004; 70(10):682–3
7. Poh CF, Ng S, Berean KW, Williams PM, Rosin MP, Zhang L. Биопсия и гистопатологическая диагностика предраковых и злокачественных поражений полости рта. J Can Dent Assoc 2008; 74 (3): 283–8.
8. Пруэт К.В., Дюплан Д.А. Конкременты миндалин и миндалины. Отоларингологические клиники Северной Америки 1987; 20(2): 305-9.
9. Reichart, PA, Philipsen HP. Оральная эритроплакия — обзор. Оральная онкология 2005; 41(6): 551-61.
10. Schoelch ML, Sekandari N, Regezi JA, Silverman S. Лазерное лечение лейкоплакии полости рта: последующее исследование 70 пациентов. Ларингоскоп 1999;109:949-53.
11. Скалли, К., Феликс Д.Х. Оральная медицина — обновленная информация для практикующего стоматолога Красные и пигментированные поражения. Британский стоматологический журнал, 2005 г.; 199: 639-45
Британский стоматологический журнал, 2005 г.; 199: 639-45
12. Скалли С., Портер С. Отеки и красные, белые и пигментированные поражения. BMJ 321.7255 (2000): 225-8.
СООТВЕТСТВУЮЩАЯ СТАТЬЯ: Псориазин: новый биомаркер в определении риска рака в поражениях полости рта
Белые поверхностные поражения | Руководство по клинической дифференциальной диагностике поражений слизистой оболочки полости рта | Курс повышения квалификации
Мигрирующая эритема (географический язык, доброкачественный мигрирующий глоссит) — распространенное безвредное поражение, которое обычно можно диагностировать по клиническим признакам. Он представляет собой множественные красные пятна, окруженные утолщенной неправильной белой каймой. Поражение рассасывается в одной области и появляется в других областях (мигрирует). Это состояние обычно безболезненно и не требует лечения. Если пациент жалуется на боль или жжение при поражениях, следует рассмотреть диагноз сопутствующего кандидоза или синдрома жжения во рту. В редких случаях поражения мигрирующей эритемы можно обнаружить на других поверхностях слизистой оболочки полости рта, кроме языка.
В редких случаях поражения мигрирующей эритемы можно обнаружить на других поверхностях слизистой оболочки полости рта, кроме языка.
Мигрирующая эритема
Мигрирующая эритема
Никотиновый стоматит* представляет собой утолщение эпителия твердого неба, вызванное жаром от курения трубки, сигары или иногда сигарет. Поражение белое, шероховатое, бессимптомное, кожистое, содержит многочисленные красные точки или пятна. Красные пятна представляют собой воспаленные устья протоков слюнных желез. Никотиновый стоматит не считается предраковым состоянием и не требует биопсии. Тем не менее, следует рекомендовать пациенту бросить курить и периодически осматривать слизистую оболочку полости рта. Прогноз при никотиновом стоматите хороший, но у пациента повышен риск развития рака в других местах верхних отделов пищеварительного тракта.
Никотиновый стоматит
Никотиновый стоматит
Белый губчатый невус* — генетическое заболевание, обычно врожденное или развивающееся в детстве. Слизистая оболочка полости рта диффузно-белая, шероховатая, утолщена и складчатая. Наиболее частая локализация — слизистая оболочка щек с двух сторон, но могут поражаться и другие области слизистой оболочки полости рта. Могут поражаться слизистые оболочки носа, глотки и аногенитальной области. Состояние не болезненное. Другие члены семьи часто страдают этим заболеванием. Клинические признаки и анамнез являются диагностическими. Это состояние доброкачественное и не требует лечения. Прогноз отличный.
Слизистая оболочка полости рта диффузно-белая, шероховатая, утолщена и складчатая. Наиболее частая локализация — слизистая оболочка щек с двух сторон, но могут поражаться и другие области слизистой оболочки полости рта. Могут поражаться слизистые оболочки носа, глотки и аногенитальной области. Состояние не болезненное. Другие члены семьи часто страдают этим заболеванием. Клинические признаки и анамнез являются диагностическими. Это состояние доброкачественное и не требует лечения. Прогноз отличный.
Белый губчатый невус
Белый губчатый невус
Лейкоэдема представляет собой генерализованное белое изменение слизистой оболочки полости рта, которое, вероятно, является вариантом нормы, а не заболеванием. Причина неизвестна. Встречается гораздо чаще у чернокожих, чем у белых. Лейкоэдема диффузная и симметрично распределена по слизистой оболочке щек и может распространяться на слизистую оболочку губ. Внешний вид серо-белый, непрозрачный или молочный. Она может быть гладкой при пальпации или морщинистой, не стирается. Характерной клинической особенностью является то, что белый цвет уменьшается при растяжении слизистой оболочки щек. Лейкоэдема протекает бессимптомно, и больной не подозревает о его наличии. Лейкоэдема диагностируется клинически, биопсия не требуется. Лечение не требуется. Это доброкачественное образование, не предраковое.
Она может быть гладкой при пальпации или морщинистой, не стирается. Характерной клинической особенностью является то, что белый цвет уменьшается при растяжении слизистой оболочки щек. Лейкоэдема протекает бессимптомно, и больной не подозревает о его наличии. Лейкоэдема диагностируется клинически, биопсия не требуется. Лечение не требуется. Это доброкачественное образование, не предраковое.
Красный плоский лишай* — хроническое воспалительное заболевание кожи и слизистой оболочки полости рта. Он представляет собой иммунную аномалию с участием Т-лимфоцитов, сенсибилизированных к антигенам в вышележащем многослойном плоском эпителии. Часто это связано с лекарствами, которые принимает пациент, и тогда его называют лихеноидным мукозитом, вторичным по отношению к лекарствам. Классический красный плоский лишай и лекарственный лихеноидный мукозит выглядят одинаково клинически и микроскопически.
Красный плоский лишай
Красный плоский лишай
Кожные поражения при красном плоском лишае состоят из зудящих (зудящих), эритематозных или светло-фиолетовых пятен, иногда с сетчатым рисунком из белых линий или полос. Поражения в полости рта чаще всего проявляются в виде утолщений белого эпителия, расположенных в виде сети (полосы Уикхема) с эритемой окружающей слизистой оболочки. Также могут возникать белые пятна, эритематозные эрозии и язвы. Белые поражения безболезненны, но эрозии и язвы обычно болезненны. Красный плоский лишай почти всегда имеет множественные двусторонние поражения, обычно с поражением слизистой оболочки щек. Поражения полости рта могут возникать с поражением кожи или без него.
Поражения в полости рта чаще всего проявляются в виде утолщений белого эпителия, расположенных в виде сети (полосы Уикхема) с эритемой окружающей слизистой оболочки. Также могут возникать белые пятна, эритематозные эрозии и язвы. Белые поражения безболезненны, но эрозии и язвы обычно болезненны. Красный плоский лишай почти всегда имеет множественные двусторонние поражения, обычно с поражением слизистой оболочки щек. Поражения полости рта могут возникать с поражением кожи или без него.
Поражения кожи при красном плоском лишае
Бессимптомные поражения не требуют лечения, кроме осмотра во время ежегодных визитов к стоматологу. Местные и/или системные кортикостероиды почти всегда контролируют, но не лечат болезненные эрозии и язвы красного плоского лишая. Если подозрение на красный плоский лишай не поддается традиционному лечению, для окончательного диагноза может потребоваться инцизионная биопсия.
Термин лейкоплакия относится к клинически белому утолщению слизистой оболочки, которое не может быть дополнительно определено. Большинство «лейкоплакий» будет показано под микроскопом как гиперкератоз с эпителиальной дисплазией или без нее, карцинома in situ или поверхностно-инвазивная плоскоклеточная карцинома . Лейкоплакия — это клиническое описание, а не диагноз, и этот термин больше не будет использоваться в данном обсуждении.
Большинство «лейкоплакий» будет показано под микроскопом как гиперкератоз с эпителиальной дисплазией или без нее, карцинома in situ или поверхностно-инвазивная плоскоклеточная карцинома . Лейкоплакия — это клиническое описание, а не диагноз, и этот термин больше не будет использоваться в данном обсуждении.
Гиперкератоз (очаговый кератоз)* — микроскопический термин, означающий увеличение толщины кератинового слоя многослойного плоского эпителия без микроскопических признаков атипичных эпителиальных клеток. Клинически гиперкератотические поражения выглядят как белые, шероховатые, безболезненные пятна, которые не стираются. Они часто являются вторичными по отношению к хроническому раздражению, такому как укусы или употребление табака.
Гиперкератотические поражения на обычно ороговевших поверхностях слизистой оболочки полости рта, таких как спинка языка, твердое небо и прикрепленная десна, иногда представляют собой физиологический ответ (мозоль) на хроническое раздражение. Эти поражения обычно исчезают, если раздражитель удаляется. Гиперкератотические поражения на обычно неороговевающих поверхностях потенциально более серьезны и требуют биопсии, если они не исчезают после удаления раздражителей. Помните, однако, что дисплазия, карцинома in situ и плоскоклеточная карцинома могут возникать на любой поверхности слизистой оболочки полости рта.
Эти поражения обычно исчезают, если раздражитель удаляется. Гиперкератотические поражения на обычно неороговевающих поверхностях потенциально более серьезны и требуют биопсии, если они не исчезают после удаления раздражителей. Помните, однако, что дисплазия, карцинома in situ и плоскоклеточная карцинома могут возникать на любой поверхности слизистой оболочки полости рта.
Гиперкератоз
Гиперкератоз
Эпителиальная дисплазия представляет собой атипичный или аномальный рост многослойного плоского эпителия, выстилающего поверхность слизистой оболочки. Это диагноз, который должен быть сделан микроскопически. Эти поражения клинически проявляются в виде белых, шероховатых, безболезненных областей или безболезненных красных пятен («эритроплакия» или «эритроплазия») или пятен, которые демонстрируют как красные, так и белые области. Поскольку эти поражения протекают бессимптомно, больной обычно не подозревает о них. Некоторые поражения, диагностированные как эпителиальная дисплазия, прогрессируют до плоскоклеточной карциномы, в то время как другие рассасываются. Поскольку с помощью микроскопического исследования невозможно определить, какие поражения будут прогрессировать, а какие исчезнут, лечение заключается в полном хирургическом иссечении, если это возможно, и последующем наблюдении.
Поскольку с помощью микроскопического исследования невозможно определить, какие поражения будут прогрессировать, а какие исчезнут, лечение заключается в полном хирургическом иссечении, если это возможно, и последующем наблюдении.
Карцинома in situ* представляет собой рак ротового эпителия, ограниченный эпителиальным слоем. Чаще всего он проявляется в виде персистирующей красной бляшки (эритроплакия) или смешанной бело-красной бляшки. Он также может проявляться в виде белого налета. Полное удаление — это лечение. При полном удалении прогноз отличный, хотя у пациента повышен риск развития новых поражений в других местах слизистой оболочки полости рта.
Карцинома in situ
Карцинома in situ
Плоскоклеточный рак * — наиболее распространенное злокачественное новообразование полости рта. Табак и алкоголь являются наиболее распространенными факторами риска, но плоскоклеточная карцинома может возникать у пациентов без известных факторов риска. Плоскоклеточная карцинома может возникать на любом участке слизистой оболочки полости рта, но наиболее часто встречается на вентральной и латеральной поверхностях языка, дне рта, мягком небе, области небных миндалин и области ретромолярного треугольника.
Плоскоклеточная карцинома может возникать на любом участке слизистой оболочки полости рта, но наиболее часто встречается на вентральной и латеральной поверхностях языка, дне рта, мягком небе, области небных миндалин и области ретромолярного треугольника.
Поверхностно инвазивный или ранний плоскоклеточный рак проявляется в виде поверхностных поражений, а не разрастаний мягких тканей. Они почти всегда безболезненны, и поэтому пациенты не знают, что у них есть поражение. Ранние поражения могут представлять собой белые шероховатые утолщения эпителия, красные персистирующие безболезненные поражения или их комбинацию .
Важно распознать плоскоклеточный рак на ранних стадиях, когда возможно излечение без хирургического вмешательства. Основным методом лечения плоскоклеточного рака полости рта является полное хирургическое иссечение. Диссекция лимфатических узлов выполняется при поражении лимфатических узлов. Лучевая терапия часто используется в качестве дополнения к хирургическому вмешательству.

 Они отечные и могут вызывать затруднение дыхания, трудности при приеме пищи и даже воды.
Они отечные и могут вызывать затруднение дыхания, трудности при приеме пищи и даже воды.
 употребление в пищу немытых овощей и фруктов, грязные руки, которыми вы брали продукты питания. Все это способствует развитию инфекционного поражения полости рта
употребление в пищу немытых овощей и фруктов, грязные руки, которыми вы брали продукты питания. Все это способствует развитию инфекционного поражения полости рта При такой форме стоматита на слизистой оболочке рта появляются небольшие пузырьки, наполненные жидкостью, которые потом лопаются и превращаются в язвы. Вирус герпеса остается в организме человека навсегда, поэтому такая форма стоматита может стать хронической
При такой форме стоматита на слизистой оболочке рта появляются небольшие пузырьки, наполненные жидкостью, которые потом лопаются и превращаются в язвы. Вирус герпеса остается в организме человека навсегда, поэтому такая форма стоматита может стать хронической

 Целевое обучение. Трудоустройство выпускников
Целевое обучение. Трудоустройство выпускников Нижневартовск
Нижневартовск Целевое обучение. Трудоустройство выпускников
Целевое обучение. Трудоустройство выпускников Нижневартовск
Нижневартовск
 При афтозном стоматите высыпания образуются только внутри ротовой полости.
При афтозном стоматите высыпания образуются только внутри ротовой полости.
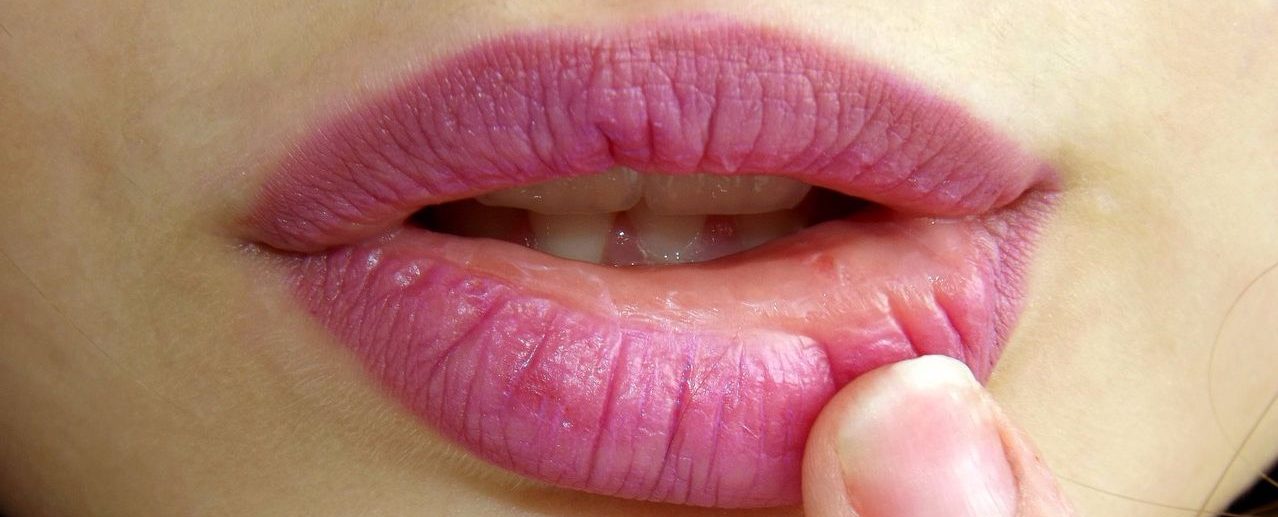 При повреждении слизистой инфекции и бактерии попадают в ротовую полость, вызывая воспаления.
При повреждении слизистой инфекции и бактерии попадают в ротовую полость, вызывая воспаления.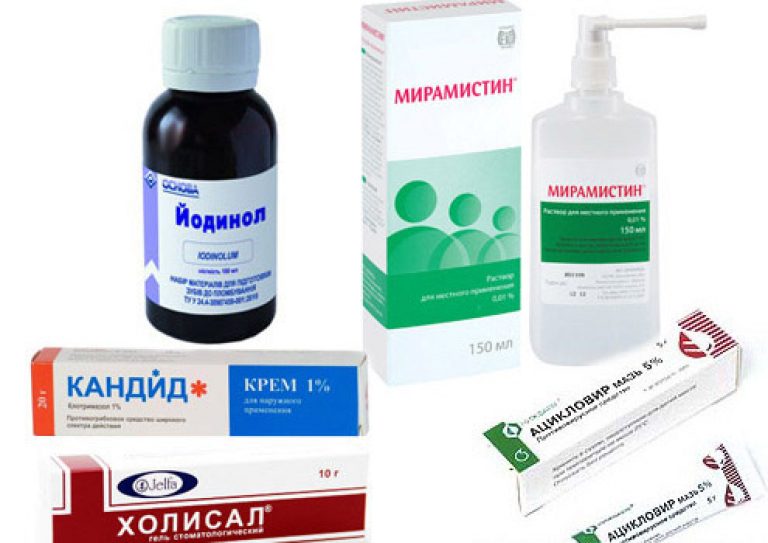
 И (1), и (2) проявляются гиперкератозом (рис. 4-1 и 4-2).
И (1), и (2) проявляются гиперкератозом (рис. 4-1 и 4-2).
 Ревматол Интерн. 2011;32(5):1179–87. https://doi.org/10.1007/s00296-010-1791-9.
Ревматол Интерн. 2011;32(5):1179–87. https://doi.org/10.1007/s00296-010-1791-9.
 Энн Реум Дис. 2001;60:1103–9.
Энн Реум Дис. 2001;60:1103–9.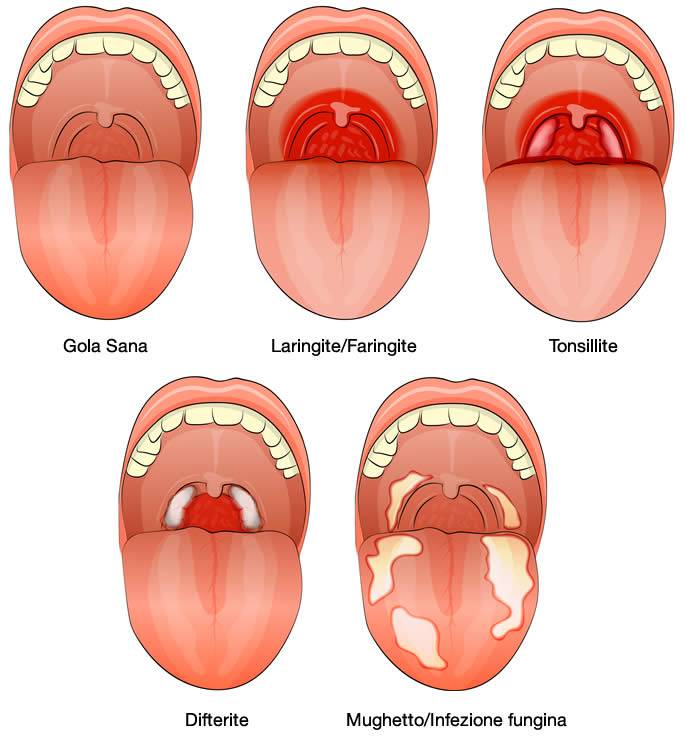 Scand J Ревматол. 1999; 28:81–87.
Scand J Ревматол. 1999; 28:81–87. , Бумпас Д.Т. Системная глюкокортикоидная терапия при системной красной волчанке. В: Wallace DJ, Hahn BH, редакторы. Красная волчанка Дюбуа. Филадельфия: Липпинкотт Уильямс и Уилкинс; 2007. с. 1175–97.
, Бумпас Д.Т. Системная глюкокортикоидная терапия при системной красной волчанке. В: Wallace DJ, Hahn BH, редакторы. Красная волчанка Дюбуа. Филадельфия: Липпинкотт Уильямс и Уилкинс; 2007. с. 1175–97. J Ревматол. 2000; 27: 373–6.
J Ревматол. 2000; 27: 373–6. Поражения слизистой оболочки полости рта при системной красной волчанке – клиническое, гистопатологическое и иммунопатологическое исследование. J Ревматол. 1984;11:38–42.
Поражения слизистой оболочки полости рта при системной красной волчанке – клиническое, гистопатологическое и иммунопатологическое исследование. J Ревматол. 1984;11:38–42.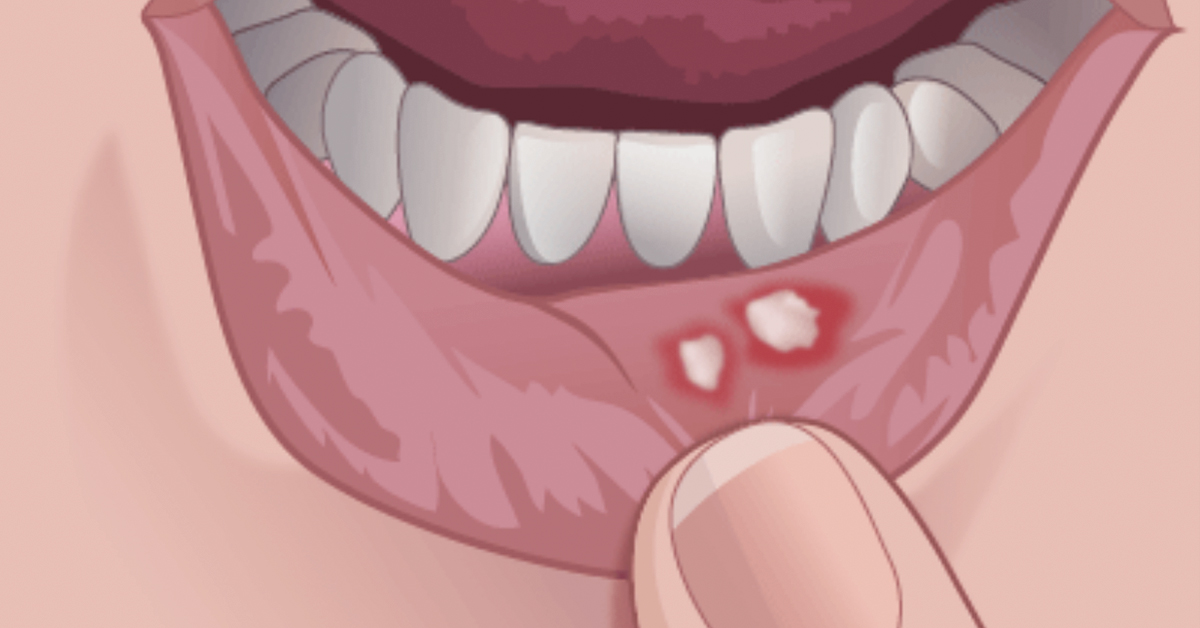 Арабская Республика
Арабская Республика