причины, симптомы, диагностика и лечение в Москве
Воспалительные заболевания наружных половых органов у женщин негативно влияют на общее самочувствие. Пациентки жалуются на нарушение сна, боли в области промежности, неприятные ощущения во время полового акта и другие симптомы. В гинекологической практике часто встречается воспаление наружных половых желез, возникающее на фоне бактериальной или грибковой инфекции. В частности, бартолинит характеризуется поражением железы преддверия влагалища. Это заболевание можно легко обнаружить по внешним признакам. Лечение может включать терапевтические и хирургические процедуры.
Общая информация
Бартолинит представляет собой заболевание, характеризующееся воспалением железы влагалища у женщин. В большинстве случаев поражение органа сопровождается закупоркой выводных протоков железы и отеком ткани, что приводит к заметным внешним изменениям. У больных в области преддверия влагалища появляется характерное уплотнение. Воспаление может быть результатом инфекции, травмы или другой патологии. Зачастую у женщин образуется киста железы, также проявляющаяся отеком тканей. К опасным осложнениям бартолинита врачи относят образование влагалищных свищей, абсцесс и сепсис. Иногда инфекционные агенты распространяются в другие отделы мочеполовой системы.
Зачастую у женщин образуется киста железы, также проявляющаяся отеком тканей. К опасным осложнениям бартолинита врачи относят образование влагалищных свищей, абсцесс и сепсис. Иногда инфекционные агенты распространяются в другие отделы мочеполовой системы.
Заболевания наружных половых органов часто обнаруживаются во время гинекологического осмотра. Врач может обратить внимание на покраснение тканей или нащупать уплотнение. При этом многие женщины не замечают каких-либо изменений и не обращаются к гинекологу из-за отсутствия жалоб. Мелкие кисты органа, не содержащие бактерий, не увеличиваются в размерах и не влияют на репродуктивные функции. Инфекция может возникать как осложнение кисты, причем закупорка выводных протоков железы способствует развитию воспалительного процесса. Острая инфекция проявляется повышением температуры тела и появлением специфических выделений в области влагалища. Во время диагностики для врача важно исключить другие патологии с похожими проявлениями, вроде венерических инфекций.
Бартолинит обычно поражает только одну железу, однако возможно и двухстороннее воспаление. Эта патология характерна для женщин в возрасте от 18 до 35 лет. У девочек и пожилых женщин заболевание диагностируется редко. При хронической форме бартолинита отек может периодически разрешаться самостоятельно.
Особенности органа
Женская репродуктивная система образована наружными и внутренними половыми органами. Основой наружных органов является преддверие влагалища, ограничивающее вход во влагалище и наружное отверстие уретры. К другим отделам вульвы относят клитор, большие и малые половые губы. Все эти органы необходимы для репродуктивной деятельности. Так, влагалище, соединенное с маткой с помощью специального канала, обеспечивает проникновение мужских половых клеток в маточную трубу и оплодотворение с последующим формированием эмбриона. Большое количество желез в области вульвы и шейки матки необходимо для успешного оплодотворения.
Бартолиновые железы представляют собой парные органы, расположенные в толще больших половых губ. Размер желез варьируется от 0,5 до 2 см. В норме органы невозможно пальпировать из-за особенностей расположения и размера. Каждая железа во время полового акта выделяет густую прозрачную жидкость, смазывающую наружные половые органы. Эта богатая белком жидкость необходима для облегчения полового акта. Выводные протоки органов открываются в области отверстия влагалища.
Размер желез варьируется от 0,5 до 2 см. В норме органы невозможно пальпировать из-за особенностей расположения и размера. Каждая железа во время полового акта выделяет густую прозрачную жидкость, смазывающую наружные половые органы. Эта богатая белком жидкость необходима для облегчения полового акта. Выводные протоки органов открываются в области отверстия влагалища.
Расположение бартолиновых желез является фактором риска различных заболеваний. Эти органы часто подвергаются воспалению из-за влияния внешних факторов, вроде инфекции или травмы. Бактерии и грибки попадают в выводные протоки органа при незащищенном половом акте и недостаточной гигиене наружных половых органов. Формирование кист, как правило, не связано с инфекцией.
Причины возникновения
Точные причины возникновения бартолинита не всегда понятны. Наиболее распространенной причиной воспаления является бактериальная инфекция. Стрептококки, гонококки и другие патогенные микроорганизмы легко проникают в протоки железы и поражают ткани органа. В редких случаях возникает грибковая инфекция. Так, бартолинит может быть осложнением молочницы, при которой наружные половые органы поражены грибком Candida. Причиной роста кисты может быть закупорка выводных протоков, избыточное выделение слизи или травма органа. Сама по себе киста является фактором риска инфицирования тканей.
В редких случаях возникает грибковая инфекция. Так, бартолинит может быть осложнением молочницы, при которой наружные половые органы поражены грибком Candida. Причиной роста кисты может быть закупорка выводных протоков, избыточное выделение слизи или травма органа. Сама по себе киста является фактором риска инфицирования тканей.
Возможные причины:
- Инфицирование железы при незащищенном половом акте. При этом патогенные микроорганизмы, поражающие мужские половые органы, проникают в выводные протоки железы. Чаще всего речь идет о трихомонадах, гонококках, хламидиях и уреаплазмах. Изолированная инфекция бартолиновых желез является редким состоянием, поэтому у большинства пациенток обнаруживаются признаки поражения других органов мочеполовой системы.
- Бактериальная или грибковая инфекция при недостаточной гигиене органов малого таза. Стрептококки, стафилококки, кишечные палочки и другие микроорганизмы проникают в выводные протоки органа из внешней среды и других анатомических участков, вроде прямой кишки.

- Нарушение работы иммунитета. В норме защитная система организма оберегает ткани от инвазии микроорганизмов. Ослабление иммунитета приводит к оппортунистической инфекции. В этом случае может возникнуть грибковая инфекция желез.
- Распространение патогенных микроорганизмов из других органов через кровь, лимфатическую систему или мочеполовые сообщения. Например, при цистите и уретрите бактерии могут проникать в выводные протоки наружных половых желез. Даже отдаленные очаги инфекции могут становиться причиной бартолинита из-за гематогенного распространения бактерий.
- Нарушение работы бартолиновой железы, проявляющееся избыточным выделением слизи. Слизь постепенно накапливается в выводных протоках, вызывает закупорку и последующий воспалительный процесс.
Только в редких случаях врачам удается определить причину неинфекционного воспаления органа.
Факторы риска
Гинекологи учитывают не только непосредственные причины заболевания, но и возможные формы предрасположенности к недугу. Это наследственность, особенности образа жизни и индивидуальный анамнез женщины. Внешние и внутренние негативные влияния увеличивают риск инфицирования половых органов.
Это наследственность, особенности образа жизни и индивидуальный анамнез женщины. Внешние и внутренние негативные влияния увеличивают риск инфицирования половых органов.
Возможные факторы риска:
- Травма наружных половых органов. Осложнением такого состояния может быть инфекция, закупорка выводных протоков желез или воспаление тканей.
- Медицинские вмешательства в области мочеполовых органов, вроде катетеризации мочевого пузыря, операции или инструментального гинекологического осмотра.
- Несоблюдение правил личной гигиены. Женщина может сама занести инфекцию из внешней среды или из другой анатомической области.
- Ношение тесного белья.
- Использование гигиенических средств, раздражающих кожу половых органов.
- Врожденные и приобретенные нарушения иммунитета.
- Длительный прием антибиотиков и кортикостероидов без врачебного контроля.
- Незащищенный секс с частой эякуляцией в область влагалища.

- Воспалительные заболевания других мочеполовых органов.
- Сахарный диабет и неправильное питание.
- Злоупотребление алкоголем, курение.
Учет факторов риска необходим для скрининга заболеваний мочеполовой системы и проведения профилактических мероприятий.
Патогенез
Как и другие органы репродуктивной системы у женщин, бартолиновые железы развиваются под контролем гормоном. Эстрогены способствуют росту паренхимы органа, развитию выводных протоков и секреции слизи. Небольшое количество густой жидкости может накапливаться в выводных протоках и выделяться во время возбуждения или непосредственно в ходе полового акта. Длительное накопление слизи является фактором риска инфицирования.
Первым этапом развития болезни обычно является воспаление слизистой оболочки выводных протоков. Позже болезнетворные микроорганизмы проникают вглубь паренхимы органа и вызывают более серьезный воспалительный процесс, влияющий на самочувствие женщины. У пожилых женщин заболевание возникает реже из-за редуцирования железы и прекращения секреции.
У пожилых женщин заболевание возникает реже из-за редуцирования железы и прекращения секреции.
Кисты и абсцессы не всегда можно отличить по симптомам. Инкапсулированный гной может долго сохраняться в виде очага хронической инфекции и не вызывать неприятных ощущений. При этом любое заболевание, вроде простуды, вызывает обострение инфекции и распространение гноя. Накопление воспалительной жидкости в органе сопровождается опуханием железы и отеком кожи. Как показывает практика, содержимое инфицированных кист и абсцессов обычно представлено разными видами патогенных микроорганизмов.
Классификация
Гинекологам известны разные формы бартолинита, отличающиеся причиной и характером течения воспалительного процесса. Наиболее распространенной формой является серозная инфекция, при которой железу поражают негноеродные микроорганизмы. Это заболевание не вызывает острую симптоматику. Напротив, гнойный бартолинит характеризуется увеличением температуры тела и отеком тканей. Серозное воспаление может постепенно осложняться абсцессом, поскольку любая инфекция обуславливает активное размножение оппортунистических микроорганизмов в тканях.
Формы заболевания по характеру течения:
- Острый бартолинит. Симптомы такого заболевания возникают внезапно и постепенно усиливаются. Женщины в первую очередь жалуются на боль в области промежности и увеличение температуры тела. Острая форма недуга хорошо поддается лечению.
- Хронический бартолинит, возникающий при отсутствии лечения или неправильной терапии заболевания. У пациенток периодически возникают обострения с умеренной симптоматикой, сменяющиеся периодами исчезновения всех неприятных ощущений. Хроническое воспаление зачастую требует длительного лечения.
Определение формы заболевания очень важно для подбора медикаментозной терапии. При хроническом бартолините гинекологу необходимо уточнить возбудителя заболевания перед проведением лечения.
Симптомы
Воспаление может протекать в бессимптомной форме. Характерные внешние изменения включают увеличение больших половых губ, покраснение и отечность кожи. Иногда пациентки жалуются на появление серовато-белых выделений в области влагалища. Острое воспаление может проявляться общеинфекционной симптоматикой, включая увеличение температуры тела (лихорадку), слабость и озноб. Симптомы гнойной инфекции развиваются в течение нескольких дней.
Острое воспаление может проявляться общеинфекционной симптоматикой, включая увеличение температуры тела (лихорадку), слабость и озноб. Симптомы гнойной инфекции развиваются в течение нескольких дней.
Другие симптомы и признаки:
- Неприятные ощущения (жжение, острая боль) во время мочеиспускания, полового акта или ощупывания наружных половых органов.
- Болезненность в промежности, усиливающаяся во время ходьбы.
- Боль распространяется в область заднего прохода.
- Постоянная усталость.
- Ухудшение аппетита и бессонница.
Симптоматика воспаления может усиливаться во время менструации и при поздних стадиях болезни.
Диагностика
При появлении неприятных ощущений в области наружных половых органов необходимо записаться на прием к гинекологу. Врач расспросит пациентку о жалобах и изучит анамнестические данные для обнаружения факторов риска болезни. Затем проводится первичный осмотр вульвы, позволяющий быстро выявить характерные признаки воспаления железы.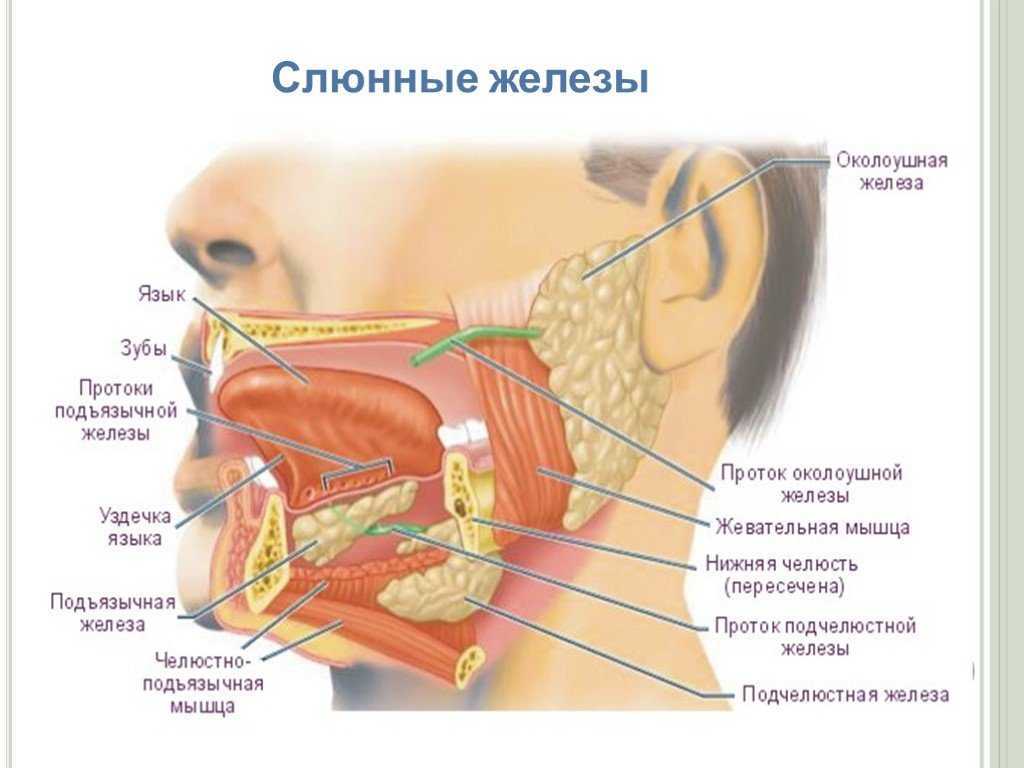
Дополнительная диагностика:
- Инструментальный осмотр половых органов. Для осмотра слизистой оболочки шейки матки гинеколог вводит во влагалище прибор, оснащенный источником света и оптикой. Осмотр влагалища и матки необходим для поиска других очагов воспаления и исключения заболеваний с похожей симптоматикой.
- Анализ крови. В процедурном кабинете медсестра производит забор венозной крови и отправляет полученный материал в лабораторию. Общее и биохимическое исследование крови позволяет специалистам обнаружить признаки воспаления и инфекции. Врача заинтересует соотношение форменных компонентов крови и концентрация половых гормонов.
- Лабораторное исследование выделений. Это обязательный метод диагностики, необходимый для уточнения причины воспаления и исключения венерических заболеваний. Гинеколог помещает небольшое количество жидкости в стерильный контейнер и направляет материал в лабораторию.
 С помощью микроскопии, питательных сред и других методов специалисты идентифицируют возбудителя инфекции. Для проведения эффективной терапии проводится тест на чувствительность выявленных микроорганизмов к определенным лекарственным средствам.
С помощью микроскопии, питательных сред и других методов специалисты идентифицируют возбудителя инфекции. Для проведения эффективной терапии проводится тест на чувствительность выявленных микроорганизмов к определенным лекарственным средствам. - Дополнительные способы идентификации возбудителя. Врач может назначить анализ крови для серологических реакций и ПЦР. В первом случае специалисты ищут специфические антитела, выделяемые организмом в ответ на проникновение инфекционных агентов в ткани. Полимеразная цепная реакция необходима для поиска генетической информации возбудителя инфекции в крови.
В большинстве случаев гинекологу достаточно общего осмотра и результатов лабораторного исследования экссудата. Дополнительные процедуры проводятся для исключения венерических инфекций, парапроктита, туберкулеза и злокачественного новообразования вульвы.
Консервативное лечение
Врачи назначают медикаментозную терапию исходя из результатов диагностики и состояния пациентки. Основной целью лечения является устранение воспалительного процесса, облегчения симптомов и предотвращение развития осложнений. При острой инфекции длительность терапии обычно не превышает 2 недель, в то время как лечение хронического бартолинита может проводиться в течение 2-3 месяцев.
Основной целью лечения является устранение воспалительного процесса, облегчения симптомов и предотвращение развития осложнений. При острой инфекции длительность терапии обычно не превышает 2 недель, в то время как лечение хронического бартолинита может проводиться в течение 2-3 месяцев.
Применяемые лекарственные средства:
- Антибиотики – препараты, уничтожающие бактерии. Гинеколог подбирает противомикробную терапию путем лабораторных тестов на чувствительность микроорганизмов к лекарствам. При острой гнойной инфекции врач сразу назначает антибиотики широкого спектра действия. В зависимости от тяжести заболевания противомикробные средства назначаются в виде таблеток, мазей или внутривенных растворов.
- Обработка наружных половых органов местными антисептиками в виде растворов и мазей. Эти средства необходимы для облегчения воспалительного процесса и предотвращения распространения инфекции в другие органы.
- Нестероидные противовоспалительные препараты для симптоматической терапии.
 Эти лекарства нормализуют температуру тела и уменьшают отечность тканей.
Эти лекарства нормализуют температуру тела и уменьшают отечность тканей.
В качестве дополнительного метода лечения гинеколог может назначать физиотерапию. Прогревание тканей с помощью высокочастотного электричества и микроволнового излучения способствует облегчению воспаления. Физиотерапия улучшает эффективность медикаментозного лечения хронического бартолинита.
Хирургическое лечение
При крупных кистозных образованиях, абсцессе и закупорке выводных протоков железы врач назначает оперативное вмешательство. Небольшая операция позволяет удалить из паренхимы органа гной, очистить ткани от патогенных микроорганизмов и восстановить функции железы. Очень важно проводить хирургическое лечение своевременно для предотвращения развития осложнений.
Варианты хирургического лечения:
- Марсупиализация кисты бартолиновой железы – способ лечения рецидивирующего воспаления и закупорки органа. После обработки кожи операционного поля антисептиком хирург производит надрез кожи, удаление кисты и формирование нового выводного протока органа.

- Вскрытие абсцесса. С помощью разреза хирург вскрывает очаг нагноения, очищает ткани от экссудата и помещает дренажную трубку для последующего выделения жидкости. После операции обязательно назначаются антибиотики.
Оперативные вмешательства позволяют устранить причину повторяющегося воспаления. Реабилитация после хирургического лечения длится от нескольких недель до 3-4 месяцев.
Осложнения
Без своевременного лечения воспалительный процесс может вызывать опасные осложнения.
Возможные негативные последствия болезни:
- Формирование патологических сообщений между влагалищем и другими органами, вроде прямой кишки или мочевого пузыря. Свищи возникают из-за расплавления тканей гноем.
- Деформация вульвы.
- Распространение инфекции в мочевой пузырь, шейку матки, придатки яичников и другие органы с развитием тяжелого воспаления.
- Проникновение патогенных микроорганизмов в кровоток с развитием сепсиса.
 Это тяжелое состояние, сопровождающееся отравлением организма токсинами.
Это тяжелое состояние, сопровождающееся отравлением организма токсинами.
При возникновении осложнений всегда проводится хирургическое лечение. Заболевание обычно не влияет на беременность.
Профилактика
Бартолинит и другие заболевания наружных половых органов у женщин могут быть предотвращены при соблюдении врачебных рекомендаций.
Основные правила профилактики:
- Тщательный гигиенический уход за наружными половыми органами. Необходимо регулярно подмываться и использовать антисептики после посещения общественных туалетов.
- Защищенный половой акт и предупреждение частого проникновения спермы во влагалище. Сперма нарушает кислотно-щелочной баланс тканей и способствует развитию грибковой инфекции.
- Регулярные гинекологические обследования (хотя бы раз в год).
- Использование свободного нижнего белья из хлопка.
- Своевременное лечение заболеваний мочеполовой системы.
Для уточнения методов профилактики болезни и прохождения обследования необходимо обратиться к гинекологу. Гинекологическое ведение больных с факторами риска инфекции важно для профилактики.
Гинекологическое ведение больных с факторами риска инфекции важно для профилактики.
Врачи
Которые лечат болезнь Бартолинит у женщин
Еще врачиКлиники в Москве
По всем вопросам можно обратиться в единый контакт-центр: +7 (495) 6-171-171
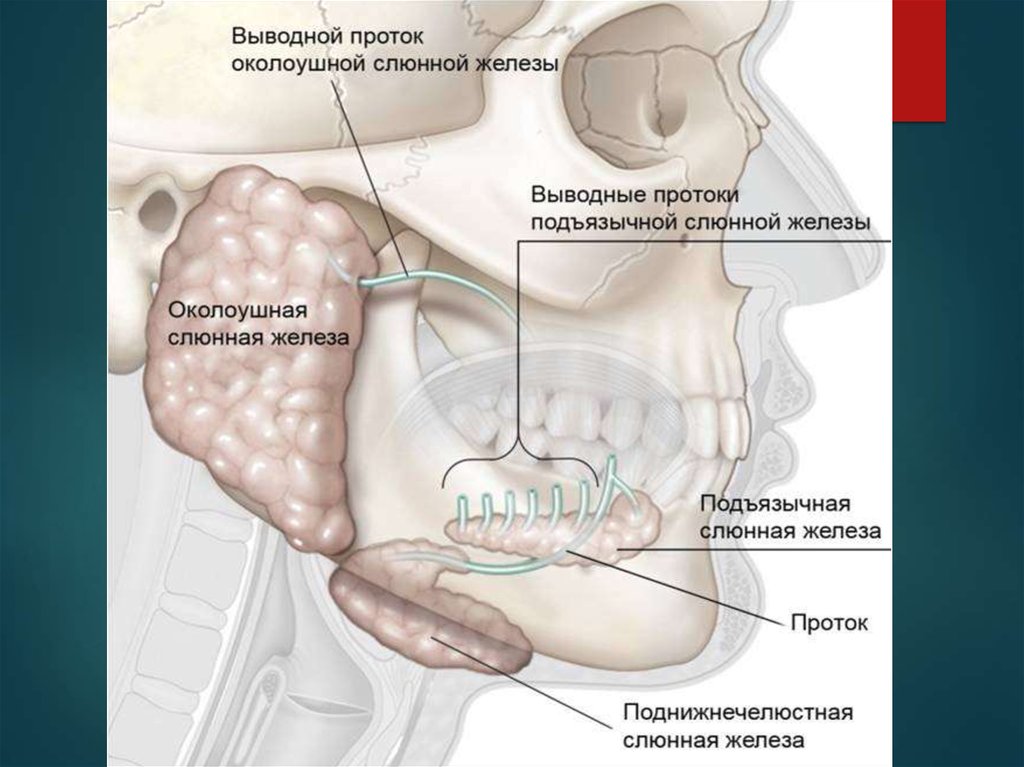
Сиалография слюнных желез | ЧЛГ ВВ ДЗМ
ГБУЗ «ЧЕЛЮСТНО-ЛИЦЕВОЙ ГОСПИТАЛЬ ДЛЯ ВЕТЕРАНОВ ВОЙН ДЗМ»
Запись в поликлиническое отделение по полису ОМС и по вопросам неотложной стоматологической помощи: 8 (495) 954-64-11 , 8 (495) 952-75-64
Остальные телефоны можно посмотреть в разделе Контакты
Правительство Москвы
Депздрав Москвы
Версия для слабовидящих
Один за методов, которые успешно применяются в «Челюстно-лицевом госпитале для ветеранов войн ДЗМ» это — сиалография слюнных желез, рентгеноконтрастное исследование.
Сиалография, как дополнительный метод исследования слюнных желез, позволяет получить уникальную информацию об их структурной организации, увидеть нарушения в их строении и, как следствие, улучшить точность диагностики таких заболеваний как — сиалоадениты и сиалодохиты, болезни Шегрена, болезни Микулича, а также позволяет обнаружить новообразования железы.
Суть исследования в том, что в выводные протоки околоушных либо поднижнечелюстных слюнных желез вводится контрастное вещество с последующим рентгенологическим исследованием. Полученное изображение и называется – сиалограммой.
В целом зондирование и катетеризация протока относительно безболезненная процедура, однако при определенных показаниях может быть проведено и обезболивание.
На представленных сиалограммах было обнаружено значительное расширение протоков околоушных слюнных желез с образованием депо контрастного вещества (место чрезмерного скопления рентгеноконтрастного вещества) в сиалэктазах
Это значит, что у пациента хроническое воспаление протоков слюнных желёз — сиалодохит. Слюна скапливается в месте, где проток расширен, застаивается, вследствие чего может произойти обострение хронического воспалительного процесса с развитием серозного или гнойного воспаления (вследствие чего могут развиваться гнойно-септические осложнения, в исключительных случаях с возможностью летального исхода).
Слюна скапливается в месте, где проток расширен, застаивается, вследствие чего может произойти обострение хронического воспалительного процесса с развитием серозного или гнойного воспаления (вследствие чего могут развиваться гнойно-септические осложнения, в исключительных случаях с возможностью летального исхода).
В приведенных на фото примерах выполнение сиалографии позволило в итоге установить пациентам диагноз, который долгое время не могли определить на догоспитальном этапе — сиалодохит слюнных желез и, соответственно, назначит лечение, предотвратив воспаление протоков.
ФОТО ОТДЕЛЕНИЯ ЧЕЛЮСТНО-ЛИЦЕВОЙ ХИРУРГИИ
ВРАЧИ ОТДЕЛЕНИЯ ЧЕЛЮСТНО-ЛИЦЕВОЙ ХИРУРГИИ
ЗАПИСАТЬСЯ НА ПРИЕМ К ЧЕЛЮСТНО-ЛИЦЕВОМУ ХИРУРГУ
⬆
Воспаление лимфатических узлов (лимфаденит): причины и другие причины
Что такое воспаление лимфатических узлов?
Лимфатические узлы представляют собой небольшие органы овальной формы, которые содержат иммунные клетки для атаки и уничтожения чужеродных захватчиков, таких как вирусы. Они являются важной частью иммунной системы организма. Лимфатические узлы также известны как лимфатические железы.
Они являются важной частью иммунной системы организма. Лимфатические узлы также известны как лимфатические железы.
Лимфатические узлы находятся в различных частях тела, включая шею, подмышки и пах. Они связаны лимфатическими сосудами, которые разносят лимфу по всему телу. Лимфа представляет собой прозрачную жидкость, содержащую лейкоциты (лейкоциты) и мертвые и больные ткани, подлежащие утилизации. Основная функция лимфатических узлов состоит в том, чтобы укрывать клетки организма, борющиеся с болезнями, и фильтровать лимфу, прежде чем она снова попадет в кровоток.
Когда вы больны и ваши лимфатические узлы выделяют борющиеся с болезнью клетки и соединения, они могут воспаляться или болеть. Состояние воспаленных лимфатических узлов называется лимфаденитом.
Воспаление лимфатических узлов может возникать по разным причинам. Любая инфекция или вирус, включая простуду, могут вызвать увеличение лимфатических узлов. Рак также может вызывать воспаление лимфатических узлов. Это включает рак крови, такой как лейкемия и лимфома.
Это включает рак крови, такой как лейкемия и лимфома.
Воспаление лимфатических узлов может вызывать различные симптомы. Симптомы зависят от причины отека и расположения опухших лимфатических узлов.
Общие симптомы, сопровождающие воспаление лимфатических узлов, включают:
- болезненные, опухшие лимфатические узлы на шее, в подмышечных впадинах и в паху
- симптомы со стороны верхних дыхательных путей, такие как лихорадка, насморк или боль в горле указывают на закупорку лимфатической системы
- ночные поты
- затвердевание и увеличение лимфатических узлов, что может указывать на наличие опухоли
Врач обычно диагностирует воспаление лимфатических узлов при медицинском осмотре. Врач прощупает расположение различных лимфатических узлов, чтобы проверить наличие отека или чувствительности. Они также могут спросить вас о любых сопутствующих симптомах, таких как перечисленные выше.
Ваш врач может назначить анализы крови для выявления инфекций. Они также могут заказать тесты на визуализацию, такие как рентген или компьютерная томография. Они могут искать опухоли или источники инфекции.
Они также могут заказать тесты на визуализацию, такие как рентген или компьютерная томография. Они могут искать опухоли или источники инфекции.
Поскольку воспаление лимфатических узлов может быть вызвано целым рядом заболеваний, врач может потребовать биопсию. Биопсия лимфатического узла — это короткая процедура, при которой врач берет образец лимфатической ткани. Патологоанатом проверит этот образец. Этот тип врача исследует образцы тканей и интерпретирует результаты лабораторных исследований. Биопсия часто является наиболее надежным способом определить причину воспаления лимфатических узлов.
Лечение воспаления лимфатических узлов зависит от его причины. В некоторых случаях лечение может не потребоваться. Например, лечение вряд ли будет рекомендовано для:
- здоровых взрослых, чей организм уже побеждает инфекцию
- детей, активная иммунная система которых может привести к частым отекам лечение хирургическим вмешательством и другими методами лечения.

Самолечение
Ваш врач, скорее всего, посоветует жаропонижающее обезболивающее, такое как ибупрофен (Адвил, Мотрин), вместе с теплым компрессом. Приподнятие опухшей области также может помочь уменьшить воспаление.
Лекарства
В других случаях может быть использован курс антибиотиков, чтобы помочь организму бороться с инфекцией, вызывающей увеличение лимфатических узлов.
Дренирование абсцесса
При инфицировании самого лимфатического узла может образоваться абсцесс. Отек обычно быстро спадает после дренирования абсцесса. Для этого ваш врач сначала обезболит область. Затем они делают небольшой надрез, который позволяет инфицированному гною выйти. Область может быть упакована марлей, чтобы обеспечить заживление.
Лечение рака
Если увеличение лимфатических узлов вызвано раковой опухолью, существует несколько вариантов лечения. К ним относятся операции по удалению опухоли, химиотерапия и облучение. Ваш врач обсудит каждый из этих вариантов, включая их плюсы и минусы, прежде чем начать лечение.

Воспаление лимфатических узлов (лимфаденит): причины и другие причины
Что такое воспаление лимфатических узлов?
Лимфатические узлы представляют собой небольшие органы овальной формы, которые содержат иммунные клетки для атаки и уничтожения чужеродных захватчиков, таких как вирусы. Они являются важной частью иммунной системы организма. Лимфатические узлы также известны как лимфатические железы.
Лимфатические узлы находятся в различных частях тела, включая шею, подмышки и пах. Они связаны лимфатическими сосудами, которые разносят лимфу по всему телу. Лимфа представляет собой прозрачную жидкость, содержащую лейкоциты (лейкоциты) и мертвые и больные ткани, подлежащие утилизации. Основная функция лимфатических узлов состоит в том, чтобы укрывать клетки организма, борющиеся с болезнями, и фильтровать лимфу, прежде чем она снова попадет в кровоток.
Когда вы больны и ваши лимфатические узлы выделяют борющиеся с болезнью клетки и соединения, они могут воспаляться или болеть.
 Состояние воспаленных лимфатических узлов называется лимфаденитом.
Состояние воспаленных лимфатических узлов называется лимфаденитом.Воспаление лимфатических узлов может возникать по разным причинам. Любая инфекция или вирус, включая простуду, могут вызвать увеличение лимфатических узлов. Рак также может вызывать воспаление лимфатических узлов. Это включает рак крови, такой как лейкемия и лимфома.
Воспаление лимфатических узлов может вызывать различные симптомы. Симптомы зависят от причины отека и расположения опухших лимфатических узлов.
Общие симптомы, сопровождающие воспаление лимфатических узлов, включают:
- болезненные, опухшие лимфатические узлы на шее, в подмышечных впадинах и в паху
- симптомы со стороны верхних дыхательных путей, такие как лихорадка, насморк или боль в горле
- отек конечностей, который может указывать на закупорку лимфатической системы уплотнение и расширение лимфатических узлов, что может указывать на наличие опухоли
Врач обычно диагностирует воспаление лимфатических узлов при медицинском осмотре.
 Врач прощупает расположение различных лимфатических узлов, чтобы проверить наличие отека или чувствительности. Они также могут спросить вас о любых сопутствующих симптомах, таких как перечисленные выше.
Врач прощупает расположение различных лимфатических узлов, чтобы проверить наличие отека или чувствительности. Они также могут спросить вас о любых сопутствующих симптомах, таких как перечисленные выше.Ваш врач может назначить анализы крови для выявления инфекций. Они также могут заказать тесты на визуализацию, такие как рентген или компьютерная томография. Они могут искать опухоли или источники инфекции.
Поскольку воспаление лимфатических узлов может быть вызвано целым рядом заболеваний, врач может потребовать биопсию. Биопсия лимфатического узла — это короткая процедура, при которой врач берет образец лимфатической ткани. Патологоанатом проверит этот образец. Этот тип врача исследует образцы тканей и интерпретирует результаты лабораторных исследований. Биопсия часто является наиболее надежным способом определить причину воспаления лимфатических узлов.
Лечение воспаления лимфатических узлов зависит от его причины. В некоторых случаях лечение может не потребоваться.
 Например, лечение вряд ли будет рекомендовано для:
Например, лечение вряд ли будет рекомендовано для:- здоровых взрослых, чей организм уже побеждает инфекцию
- детей, активная иммунная система которых может привести к частым отекам лечение хирургическим вмешательством и другими методами лечения.
Самолечение
Ваш врач, скорее всего, посоветует жаропонижающее обезболивающее, такое как ибупрофен (Адвил, Мотрин), вместе с теплым компрессом. Приподнятие опухшей области также может помочь уменьшить воспаление.
Лекарства
В других случаях может быть использован курс антибиотиков, чтобы помочь организму бороться с инфекцией, вызывающей увеличение лимфатических узлов.
Дренирование абсцесса
При инфицировании самого лимфатического узла может образоваться абсцесс. Отек обычно быстро спадает после дренирования абсцесса. Для этого ваш врач сначала обезболит область. Затем они делают небольшой надрез, который позволяет инфицированному гною выйти. Область может быть упакована марлей, чтобы обеспечить заживление.




 С помощью микроскопии, питательных сред и других методов специалисты идентифицируют возбудителя инфекции. Для проведения эффективной терапии проводится тест на чувствительность выявленных микроорганизмов к определенным лекарственным средствам.
С помощью микроскопии, питательных сред и других методов специалисты идентифицируют возбудителя инфекции. Для проведения эффективной терапии проводится тест на чувствительность выявленных микроорганизмов к определенным лекарственным средствам. Эти лекарства нормализуют температуру тела и уменьшают отечность тканей.
Эти лекарства нормализуют температуру тела и уменьшают отечность тканей.
 Это тяжелое состояние, сопровождающееся отравлением организма токсинами.
Это тяжелое состояние, сопровождающееся отравлением организма токсинами.

 Состояние воспаленных лимфатических узлов называется лимфаденитом.
Состояние воспаленных лимфатических узлов называется лимфаденитом. Врач прощупает расположение различных лимфатических узлов, чтобы проверить наличие отека или чувствительности. Они также могут спросить вас о любых сопутствующих симптомах, таких как перечисленные выше.
Врач прощупает расположение различных лимфатических узлов, чтобы проверить наличие отека или чувствительности. Они также могут спросить вас о любых сопутствующих симптомах, таких как перечисленные выше. Например, лечение вряд ли будет рекомендовано для:
Например, лечение вряд ли будет рекомендовано для: