Боль в грудной клетке ➣ симптомы и причины, вызывающие боль
Боль в груди часто проявляется в разных формах. Иногда это резкая боль в груди, иногда ощущение сдавливания или жжения.
Боли в грудной клетке может вызывать большое количество различных проблем со здоровьем. Наиболее опасные для жизни причины связаны с сердцем или легкими. Поскольку боль в груди может указывать на серьезную проблему, важно как можно скорее обратиться за медицинской помощью.
Боль в груди, связанная с проблемами сердечно-сосудистой системы
Симптомы:
- давящая боль в грудной клетке, чувство жжения или стеснения в груди
- сильная боль, которая длится более нескольких минут и усиливается при физической активности
- головокружение или слабость
- одышка
- холодный пот
- чувство тошноты или рвота
Причины сердечных болей в груди
Острое сердечно-сосудистое заболевание. Сердечный приступ возникает в результате заблокированного кровотока, часто из-за тромба, в сердечной мышце.
Стенокардия. Боль в груди в этом случае вызвана плохим кровоснабжением сердца. Это связано с накоплением толстых бляшек на внутренних стенках артерий. Эти бляшки сужают артерии и ограничивают кровоснабжение сердца, особенно во время физической нагрузки.
Расслоение аорты. Это опасное для жизни состояние. Внутренние слои этого кровеносного сосуда разделяются, между слоями стенок аорты затекает кровь. Это может привести к разрыву аорты – быстрой и сильной кровопотере.
Перикардит. Это воспаление оболочки сердца. Обычно вызывает острую боль, которая усиливается, когда вы вдыхаете или когда ложитесь.
Боль в груди вызванная проблемами с органами пищеварения
Симптомы
- кислый или горький вкус во рту
- жгучая боль после обильного приема пищи
- нарастающая и стихающая боль в течении длительного времени
- ноющая боль в течении многих часов
Боль в груди может быть вызвана нарушениями пищеварительной системы, в том числе:
Изжога. Это болезненное жжение за грудиной возникает, когда желудочная кислота вымывается из желудка в трубку, соединяющую горло с желудком (пищеводом).
Это болезненное жжение за грудиной возникает, когда желудочная кислота вымывается из желудка в трубку, соединяющую горло с желудком (пищеводом).
Нарушения проходимости пищевода могут затруднить глотание и даже причинить боль.
Видеоэндоскопия без боли в Международной Инновационной Клинике. Читать далее…..
Проблемы с желчным пузырем или поджелудочной железой. Желчные камни или воспаление желчного пузыря или поджелудочной железы могут вызвать боль в животе, которая отдает в грудь.
Классические симптомы изжоги – болезненное жжение за грудиной – могут быть вызваны проблемами с сердцем или желудком.
Боли в груди, связанные с проблемами в костно-мышечной системе
Некоторые виды боли в груди связаны с травмами и другими проблемами, затрагивающими структуры, которые составляют грудную клетку, включая:
Остеохондроз
Межреберная невралгия. Острая боль, которая усиливается при любом изменении положения тела, когда вы глубоко дышите или кашляете. Возникает она из-за сдавливания, раздражения или воспаления нерва при проблемах с позвоночником.
Боль в мышцах. Хронические болевые синдромы, такие как фибромиалгия, могут вызывать постоянную мышечную боль в груди.
Вам знакомо ощущение боли во всем теле? Читать далее…..
Травмированные ребра. Ушибленное или сломанное ребро может вызвать боль в груди.
Боли в груди, связанные с проблемами легких
Многие заболевания легких могут вызывать боль в груди, в том числе:
Легочная эмболия. Это происходит, когда сгусток крови попадает в легочную артерию, блокируя приток крови к легочной ткани.
Плеврит. Если мембрана, покрывающая ваши легкие, воспаляется, это может вызвать боль в груди, которая усиливается при вдохе или кашле.
Пневмоторакс. Боль в груди, связанная с коллапсом легкого, обычно начинается внезапно и может длиться часами и обычно связана с одышкой. Сжатое легкое возникает, когда воздух просачивается в пространство между легким и ребрами.
Легочная гипертензия. Это состояние возникает, когда у вас высокое артериальное давление в артериях, по которым кровь поступает в легкие, что может вызвать боль в груди.
Другие причины возникновения боли в груди
Боли в груди, вызванные паническими атаками. Периоды сильного страха, сопровождающиеся болью в груди, учащенным сердцебиением, учащенным дыханием, обильным потоотделением, одышкой, тошнотой, головокружением и страхом смерти.
Опоясывающий лишай. Это кожное заболевание может вызвать одностороннюю боль и полосу волдырей от спины до стенки грудной клетки.
Если у вас появились необъяснимые боли в груди или вы подозреваете, что у вас сердечный приступ, немедленно обратитесь за неотложной медицинской помощью.
Боль в груди не всегда сигнализирует о сердечном приступе. Но это то, что врачи отделения неотложной помощи будут проверять в первую очередь, потому что это потенциально самая непосредственная угроза вашей жизни. Они также могут проверить наличие опасных для жизни заболеваний легких – таких как коллапс легкого или сгусток в легочной артерии (ТЭЛА).
Диагностика при болях в груди
Электрокардиограмма (ЭКГ) . Этот тест регистрирует электрическую активность вашего сердца через электроды, прикрепленные к вашей коже. Поскольку поврежденная сердечная мышца не проводит электрические импульсы нормально, ЭКГ может показать, что у вас был сердечный приступ.
Анализы крови. Ваш врач может назначить анализы крови на наличие повышенных уровней определенных белков или ферментов, которые обычно содержатся в сердечной мышце. Повреждение сердечных клеток в результате сердечного приступа может привести к тому, что эти белки или ферменты в течение нескольких часов попадут в вашу кровь.
Рентгенография, компьютерная томография (КТ), магнитно-резонансная томография (МРТ), ультразвуковое исследование (УЗИ) органов грудной клетки. Это исследования, позволят оценить состояние органов грудной клетки, выявить травмы, новообразования, признаки внутреннего кровотечения и другие патологические изменения.
Основываясь на результатах проведенных исследований врач может определить, есть ли у вас сердечный приступ, а также установить причину боли в груди и назначить лечение.
Тимошенко Анна Сергеевна, врач-невролог Международной Инновационной Клиники.
Проблемы со спиной и суставами? Не ограничивайте свое движение из-за боли! Читать далее…..
Видеоэндоскопия без боли Читать далее…..
Хотите знать в порядке ли Ваша щитовидка? Пройти тест
Вам знакомо ощущение боли во всем теле? Читать далее…..
Синдром раздраженного кишечника
18 августа 2014
СтатьиКишечник человека представляет собой гофрированную трубку, длиной 7-8 м.
Синдром раздраженного кишечника – это чрезмерно чувствительная кишка, болезненно реагирующая на самые обычные жизненные ситуации, такие как завтрак, сборы на работу, предстоящее свидание, не говоря уже о таких событиях, как праздничный ужин, вызов к начальнику, ссора с близкими людьми.
Как же проявляется повышенная чувствительность кишки? Прежде всего, нарушением продвижения содержимого по своему логическому пути сверху вниз. Пищевой комок или продвигается быстрее, чем в норме, совершая маятникообразные движения, или остается в каком-либо сегменте кишки, или даже движется в обратном направлении.
Cиндром раздраженного кишечника отличается от язвы желудка, воспаления легких и остеохондроза.
Основное отличие состоит в отсутствии морфологической основы заболевания. Что это означает? Хорошо известно, что, например, при язвенной болезни существует дефект слизистой оболочки желудка или двенадцатиперстной кишки, при воспалении легких — участок уплотнения легочной ткани, при остеохондрозе – уменьшение высоты межпозвонкового пространства. То есть, во всех вышеперечисленных примерах есть так называемый субстрат заболевания – то, что вызывает жалобы. При синдроме раздраженного кишечника жалобы есть, а субстрата нет, по крайней мере, современными диагностическими исследованиями он не определяется.
Для синдрома раздраженного кишечника существуют диагностические критерии, так называемые «Римские критерии», получившие свое название в связи с тем, что впервые были опубликованы в Риме. Согласно «Римским критериям», на протяжении 12 недель за истекший год (не обязательно следующих друг за другом) могут беспокоить боль или дискомфорт в животе, вздутие живота, которые облегчаются после опорожнения кишечника, связаны с изменением частоты стула или его консистенции. Боль может изменяться от ощущения легкого дискомфорта, до нестерпимой, может не иметь четкой локализации, распространяясь по всему животу, или в разное время возникать в различных областях живота. Боль может быть самая разная – жгучая, тупая, ноющая, режущая, распирающая, сжимающая и.т.д. Она обычно усиливается после приема пищи. Очень важным моментом является отсутствие болей в ночные часы. Вы не просыпаетесь от боли.
Боль может изменяться от ощущения легкого дискомфорта, до нестерпимой, может не иметь четкой локализации, распространяясь по всему животу, или в разное время возникать в различных областях живота. Боль может быть самая разная – жгучая, тупая, ноющая, режущая, распирающая, сжимающая и.т.д. Она обычно усиливается после приема пищи. Очень важным моментом является отсутствие болей в ночные часы. Вы не просыпаетесь от боли.
Однако, если у Вас нарушен сон и Вы проснулись ночью, то боли могут тут же возникнуть. Вздутие живота обычно нарастает в течение дня, достигая максимума к вечеру, и заметно усиливается после еды (чаще всего после обеда).
Стул чаще всего отмечается в утренние часы, после завтрака, количество опорожнений кишечника составляет от 2 до 5, с небольшими временными промежутками. Неотложные позывы на дефекацию могут возникать после каждого приема пищи. Характерно также появление позывов на дефекацию в таких ситуациях, когда ее совершение не представляется возможной – совещание, поездки в метро, пригородных поездах, при стрессовых ситуациях. Достаточно часто из-за возникновения неотложных позывов на дефекацию Вы отказываетесь от посещения театров, кино и других общественных мест. Однако диарея никогда не возникает в ночные часы. Кроме того, масса кала остается нормальной, и, как правило, не превышает 200 г в сутки.
Достаточно часто из-за возникновения неотложных позывов на дефекацию Вы отказываетесь от посещения театров, кино и других общественных мест. Однако диарея никогда не возникает в ночные часы. Кроме того, масса кала остается нормальной, и, как правило, не превышает 200 г в сутки.
Достаточно часто остается чувство неполного опорожнения кишечника. В стуле могут быть слизь, непереваренные кусочки пищи, однако никогда – кровь или гной. Непосредственно перед актом дефекации отмечается усиление болей и значительное уменьшение их после него. Чаще всего стул бывает «овечьим», т.е. состоящим из мелких плотных фрагментов, «пробкообразным» – т.е. первые порции кала более плотные, чем последующие, может быть также стул в виде карандаша – узкие длинные ленты. Могут возникать так называемые запорные поносы – жидкий стул после нескольких дней его задержки.
Вас может преследовать масса других проблем, таких как ощущение кома в горле при глотании, боли в эпигастральной области, чувство быстрого насыщения, тошнота и боли в правом подреберье, боли в левой половине грудной клетки, в мышцах, в суставах, в спине, головные боли, сердцебиение, ощущение перебоев в работе сердца, невозможность спать на левом боку, ощущение неполного вдоха, внутренней дрожи, учащенное мочеиспускание, снижение веса, шум в ушах, чувство слабости, ощущение «приливов» и сухость во рту.
Распространенность данного заболевания среди населения колеблется в разных странах от 9 до 48%. Однако, в связи с достаточно деликатным характером жалоб, к врачу обращаются только 14-66% больных. Чаще всего болеют городские жители в возрасте от 30 до 40 лет, причем женщины в 3-4 раза чаще, чем мужчины. Чаще всего синдром раздраженного кишечника развивается после психотравмирующих ситуаций, таких как развод, тяжелая утрата, потеря работы или других значимых происшествий, значительно реже – после перенесенной пищевой токсикоинфекции; возможна также наследственная предрасположенность. Некоторые ученые придерживаются мнения, что употребление в пищу шоколада, кофе, алкоголя, чечевицы, бобов, молочных продуктов, а также обильная еда, изменение привычного характера питания во время командировок и путешествий может явиться пусковым моментом в возникновении симптомов заболевания.
Что делать, если у Вас есть все вышеперечисленные симптомы или их часть? Необходимо обязательно обратиться к врачу. Во-первых, для того, чтобы подтвердить диагноз. К сожалению, существуют различные состояния, при которых клиническая картина заболевания частично или даже практически полностью соответствует вышеописанной, но диагноз в итоге ставится иной, лечение требуется совершенно другое, и, иногда неотложное. Во-вторых, в случае подтвержденного диагноза, лечение должно быть обязательно подобрано специалистом с учетом многих факторов.
Во-первых, для того, чтобы подтвердить диагноз. К сожалению, существуют различные состояния, при которых клиническая картина заболевания частично или даже практически полностью соответствует вышеописанной, но диагноз в итоге ставится иной, лечение требуется совершенно другое, и, иногда неотложное. Во-вторых, в случае подтвержденного диагноза, лечение должно быть обязательно подобрано специалистом с учетом многих факторов.
Жизненный прогноз при этом заболевании благоприятен. Синдром раздраженного кишечника не приводит к развитию злокачественных опухолей кишки или таким заболеваниям, как неспецифический язвенный колит или болезнь Крона. Однако желательно находиться под наблюдением доктора, в компетентности которого Вы уверены, которому Вы полностью доверяете и можете рассказать о самых незначительных изменениях в своем самочувствии и причинах, которые, на Ваш взгляд, их вызвали. Необходимо обращать внимание на то, как Вы питаетесь. Совершенно недопустимо есть 1-2 раза в день и помногу. Такой режим питания вне всякого сомнения вызовет и боли в животе, и вздутие живота, и нарушение стула. Прием пищи чаще 4-5 раз в день и небольшими порциями облегчит ваше самочувствие. У части больных определенный набор продуктов питания, приводит к усилению симптомов, поэтому целесообразно вести так называемый «пищевой дневник», для того чтобы определить продукты, которые могут вызвать ухудшение состояния. Необходимо записывать, какие продукты Вы употребляли в течение дня, и какие неприятные ощущения при этом возникали. Фрагмент «пищевого дневника» представлен ниже.
Такой режим питания вне всякого сомнения вызовет и боли в животе, и вздутие живота, и нарушение стула. Прием пищи чаще 4-5 раз в день и небольшими порциями облегчит ваше самочувствие. У части больных определенный набор продуктов питания, приводит к усилению симптомов, поэтому целесообразно вести так называемый «пищевой дневник», для того чтобы определить продукты, которые могут вызвать ухудшение состояния. Необходимо записывать, какие продукты Вы употребляли в течение дня, и какие неприятные ощущения при этом возникали. Фрагмент «пищевого дневника» представлен ниже.
| Продукт | Симптом |
| рис | – |
| кофе | дважды неоформленный стул со слизью |
| картофель отварной | вздутие живота, избыточное газообразование |
Лекарства, излечивающего синдром раздраженного кишечника, не существует. Имеются лишь лекарственные препараты, облегчающие симптомы заболевания.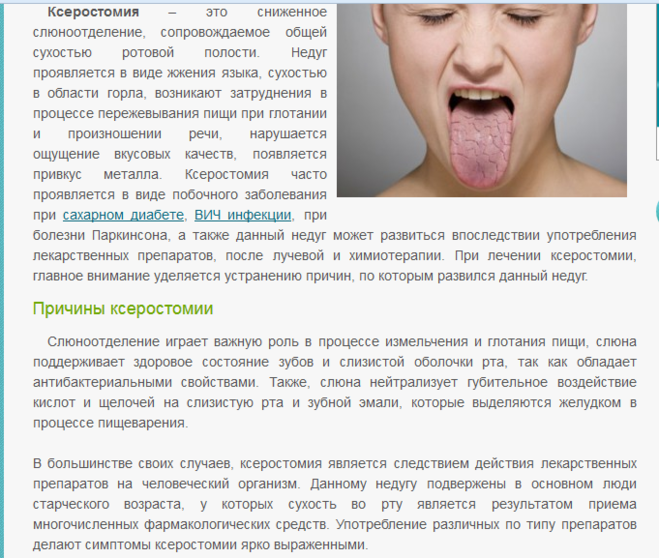 Они достаточно эффективны и, в большинстве своем, не вызывают побочных эффектов. Выбор конкретного того или иного лекарственного средства зависит от того, какой именно симптом заболевания беспокоит Вас в настоящее время больше всего. При болях в животе могут быть назначены средства, ослабляющие двигательную активность кишки, при поносах — закрепляющие препараты, при запорах — слабительные, при вздутии живота — медикаменты, уменьшающие газообразование.
Они достаточно эффективны и, в большинстве своем, не вызывают побочных эффектов. Выбор конкретного того или иного лекарственного средства зависит от того, какой именно симптом заболевания беспокоит Вас в настоящее время больше всего. При болях в животе могут быть назначены средства, ослабляющие двигательную активность кишки, при поносах — закрепляющие препараты, при запорах — слабительные, при вздутии живота — медикаменты, уменьшающие газообразование.
Помните! Выбор препарата или комбинации препаратов и длительность курса лечения определяет врач!
К сожалению, эффект от назначенного лечения иногда бывает недостаточным, иногда кратковременным, а в некоторых случаях и вовсе отсутствует, что связано с тем, что все названные выше группы препаратов действуют только на функции кишки, не влияя на другие факторы, способствующие возникновению симптомов заболевания.
Механизм развития клинических признаков (симптомов) при синдроме раздраженного кишечника можно представить следующим образом: под влиянием психологического стресса или хронической психотравмирующей ситуации; значительно реже — кишечной инфекции, у некоторых людей, к которым принадлежите и Вы, кишка становится чрезмерно чувствительной.
Во-первых, снижается порог восприятия боли и, во-вторых, интенсивность восприятия боли становится не адекватной вызывающему ее стимулу. Болевые импульсы от кишки приходят в головной мозг. Так как головной мозг получает чрезмерно сильный импульс, то и ответный сигнал, направленный им к кишке, также является избыточным. В ответ на полученный сильный импульс возникает нарушение двигательной активности кишки, что Вы ощущаете как боли в животе, вздутие живота, поносы или запоры.
Можем ли мы повлиять на интенсивность импульса, идущего от кишки к мозгу или в обратном направлении? Теоретически можем, практически же это достаточно затруднительно. Подобно тому, как воды множества ручейков, впадая в реку, несущую их к океану, становятся неразличимыми, так и сигналы от многих органов, следующие в переплетении нервных волокон к мозгу практически неразделимы, и выделить «дорожку», по которой следует информация от кишки практически невозможно.
Можем ли мы повлиять на интенсивность импульса, формирующегося в мозге? Да, и достаточно эффективно.
Во всем мире признана эффективность как медикаментозных, так и немедикаментозных методов воздействия. К немедикаментозным методам относится, например, проведение индивидуальной и групповой психотерапии, гипнотерапии; к медикаментозным — применение трициклических антидепрессантов, селективных ингибиторов обратного захвата серотонина.
Помните! Выбор метода лечения определяет врач!
Синдром раздраженного кишечника не предрасполагает к развитию опухолей или воспалительных заболеваний кишечника. Однако, для того, чтобы жить полноценной жизнью, необходимо стараться избегать переутомления, стрессовых ситуаций, употребления продуктов, приводящих к возникновению симптомов заболевания; а при ухудшении самочувствия, или в случае появления новых симптомов — посещать своего врача.
Заслуженный деятель здравоохранения РТ,
врач-терапевт высшей категории,
доктор медицинских наук, профессор
Ф.И. Мухутдинова
Поделиться в соц. сетях
сетях
Эзофагит
Острый эзофагит – воспаление стенки пищевода, проявляющееся болями, особенно выраженными при прохождении пищи. В подавляющем большинстве случаев он протекает в сочетании с болезнями желудка и поражает обычно нижнюю часть пищевода.Причиной заболевания чаще всего считают хеликобактерную инфекцию или другую флору пищевода.
Началу заболевания способствуют нарушения питания, ожоги, химические вещества, полигиповитаминоз, обширная инфекция.
При эзофагите может повышаться температура тела, отмечается общее недомогание, появляются неприятные ощущения по ходу пищевода во время продвижения пищи. Ребенка может беспокоить жжение, иногда резкая боль в пищеводе. Дети нередко капризничают и отказываются от еды из-за боязни возникновения боли после первых же глотков пищи; они могут жаловаться на боль в области шеи, отрыжку, часто возникают срыгивания, слюнотечение, нарушается глотание.
Диагноз эзофагита ставят на основе анамнеза, характерных жалоб и клинических признаков. Часто главным методом для постановки диагноза является эндоскопическое исследование, но в острый период его не делают, чтобы не травмировать слизистую оболочку пищевода. Рентгенологическое контрастное исследование помогает обнаружить признаки нарушения двигательной функции пищевода и участки эрозивно-язвенного процесса.
Хронический эзофагит – хроническое воспаление стенки пищевода. Болезнь может развиться при недостаточно леченном остром эзофагите либо как первично-хронический процесс. Хронический эзофагит сопровождается болями за грудиной и в подложечной области, нередко он сочетается с гастритом или дуоденитом, что дает пеструю клиническую картину. Дети не всегда могут четко объяснить свои ощущения. Старшие дети жалуются на чувство саднения за грудиной непосредственно после проглатывания пищи; могут появляться и боли, не зависящие от приема пищи, особенно во время бега, при прыжках или форсированном дыхании. Иногда боли возникают при лежании на спине, они могут быть в виде приступов и отдавать в шею, спину или в область сердца. В большинстве случаев у детей имеется и отрыжка воздухом или с примесью желудочного содержимого после еды и физической нагрузки. Старшие дети жалуются на изжогу, особенно вечером и ночью; возможны также тошнота, рвота, срыгивание пищей, икота, слюнотечение, затрудненное дыхание. Икота обычно начинается после отрыжки и продолжается длительное время.
Иногда боли возникают при лежании на спине, они могут быть в виде приступов и отдавать в шею, спину или в область сердца. В большинстве случаев у детей имеется и отрыжка воздухом или с примесью желудочного содержимого после еды и физической нагрузки. Старшие дети жалуются на изжогу, особенно вечером и ночью; возможны также тошнота, рвота, срыгивание пищей, икота, слюнотечение, затрудненное дыхание. Икота обычно начинается после отрыжки и продолжается длительное время.
В течении хронического эзофагита бывают периодические обострения и ремиссии. Если лечение начинается поздно и эзофагит неуклонно прогрессирует, могут образовываться рубцовые изменения пищевода.
Диагноз хронического эзофагита также основан на данных анамнеза, клинической симптоматике, результатах эндоскопического и рентгенологического исследований.
Больным рекомендуется более частый прием пищи в небольших количествах, последний раз есть нужно не позже, чем за три часа до сна. Если выражены боли, перед едой можно дать 2–3 столовые ложки 0,5%-го раствора новокаина. Быстрому заживлению язв и эрозий слизистой оболочки и стиханию воспалительного процесса способствуют масло шиповника, облепихи, подсолнечное масло (их принимают по 10–15 мл 3–4 раза в день после еды).
Если выражены боли, перед едой можно дать 2–3 столовые ложки 0,5%-го раствора новокаина. Быстрому заживлению язв и эрозий слизистой оболочки и стиханию воспалительного процесса способствуют масло шиповника, облепихи, подсолнечное масло (их принимают по 10–15 мл 3–4 раза в день после еды).
При эзофагите запрещаются все газированные напитки. Во время еды не следует спешить, медленное пережевывание пищи способствует отделению слюны, которая обладает щелочной реакцией. Для нейтрализации кислого содержимого пищевода используют антацидные препараты (окись магния, трисиликат магния, гидроксид алюминия, гидрокарбонат натрия), их дают в сочетании с вяжущими средствами, способствующими затиханию воспаления и восстановлению слизистой оболочки (викалин, викаир, гастрофарм, винилин и др.).
При наличии рвоты назначают церукал. В период обострения хронического эзофагита и при остром эзофагите применяют препараты, подавляющие хеликобактерную инфекцию, – антибиотики, а также метронидазол.
Жжение в грудной клетке — причина какой болезни? — Клиника «Доктор рядом»
Чаще всего симптом жжение за грудиной проявляется в следующих заблеваниях:
Боль и жжение в грудной клетке являются довольно распространенными симптомами, которые могут возникать после тяжелой физической нагрузки, после еды, на фоне стрессовых ситуаций. Такое явление может свидетельствовать как о довольно безобидных процессах, так и о патологических состояниях, несущих угрозу жизни человека. Помимо сердца, в грудной полости располагаются легкие, желудок, пищевод, поджелудочная железа, крупные сосуды, костно-мышечная система, сверху у женщин – молочные железы.
Причина жжения в грудной клетке, если оно носит не эпизодический, а регулярный или постоянный характер, должна быть обязательно выяснена специалистом для определения корректных методов лечения.
Почему возникают боли в груди
Неприятные ощущения и жжение в грудной клетке у мужчин и женщин может вызывать целый ряд болезней. Рассмотрим наиболее распространенные.
Рассмотрим наиболее распространенные.
Заболевания желудочно-кишечного тракта
Одной из самых «популярных» причин жжения в груди является изжога. Обычно она появляется после чрезмерно обильного приема еды, а также от острой, копченой, пережаренной пищи (особенно на ночь). Изжога может возникнуть и после приема алкоголя, крепкого кофе и чая. Жжение и боль за грудиной могут проявляться по всей линии пищевода и распространяться от горла до желудка. Длительность болевого синдрома чаще всего составляет от 5-10 минут до полутора часов и дольше, нередко он сопровождается отрыжкой с кислым привкусом. Также может возникнуть легкий сухой кашель и ощущение, словно человек чем-то поперхнулся. Спустя примерно полчаса после еды вероятно появление такого признака, как першение в горле, усиливающееся, когда человек наклоняется либо принимает горизонтальное положение. Чтобы не допустить появления симптомов изжоги, в первую очередь следует прекратить переедание. Если приступы случаются периодически или часто, необходимо обратиться к врачу для назначения адекватного лечения.
Если приступы случаются периодически или часто, необходимо обратиться к врачу для назначения адекватного лечения.
Жжение в грудной клетке также нередко означает наличие воспалительного процесса на слизистой пищевода – рефлюкс эзофагита. При попадании в пищевод желудочного сока происходит разъедание его слизистой и стенок. По этой причине образуется воспаление и возникает жжение в груди. Возможно появление таких признаков, как тошнота, рвота, отрыжка, дискомфорт в процессе проглатывания пищи. В такой ситуации жжение постоянно ощущается в нижней области грудной клетки. Для облегчения симптоматики рекомендуется отказаться от жареной, острой, жирной пищи, фаст-фуда, алкогольных напитков, не переедать и не есть ночью, не наклоняться и не ложиться в течение двух часов после завершения трапезы.
Заболевания сердца
Жжение, болевые ощущения и чувство сдавливания в грудной клетке в области сердца могут свидетельствовать о патологиях сердечно-сосудистой системы. В этом случае следует положить таблетку нитроглицерина под язык, наступление облегчения будет означать проблему, связанную с сердечной деятельностью.
В этом случае следует положить таблетку нитроглицерина под язык, наступление облегчения будет означать проблему, связанную с сердечной деятельностью.
Одним из наиболее распространенных синдромов, провоцирующих появление жжения в груди, можно назвать стенокардию. Виной тому нарушение кровообращения в коронарных артериях, обеспечивающих сердце кислородом и необходимыми питательными веществами, в результате образования атеросклеротических бляшек на стенках сосудов. Обычно болевые ощущения кратковременны (около двух-пяти минут) и появляются в утренние часы. У человека возникает чувство, что внутри грудной полости слева как будто печет, при этом оно может сочетаться с дискомфортом в области шеи, челюсти, лопаток, позвоночника. Приступы случаются систематически и особенно часто – после физических нагрузок.
Еще одной патологией является инфаркт миокарда. Для него характерно возникновение резкой сильной боли в области сердца вследствие физической нагрузки или сильного стресса, которая не исчезает в состоянии покоя и после приема нитроглицерина, даже повторного. Болевые ощущения аккумулируются в стороне тела слева – могут отдавать под лопатку, в руку, в челюсть. Им нередко сопутствуют одышка, холодный пот, нарушения сердечного ритма, головокружение. При наличии этих симптомов необходимо срочно вызвать скорую помощь.
Болевые ощущения аккумулируются в стороне тела слева – могут отдавать под лопатку, в руку, в челюсть. Им нередко сопутствуют одышка, холодный пот, нарушения сердечного ритма, головокружение. При наличии этих симптомов необходимо срочно вызвать скорую помощь.
Легочные заболевания
Свои симптомы жжение в грудной клетке проявляет и при наличии таких болезней, как бронхит, грипп, ангина, двусторонняя пневмония или плеврит легких. Воспалительный процесс в легких с сопутствующим кашлем и повышением температуры обычно сопровождается чувством жжения в груди на постоянной основе либо при вдохе, после приступов кашля. Болевые ощущения в грудной клетке могут быть локализованы в середине, слева или справа – это зависит от того, на какой стороне находится воспаленное легкое. Жжение при двусторонней пневмонии охватывает всю грудь. Для гриппа и ангины также характерны появление кашля, ломоты в теле, повышение температуры, болевые ощущения в горле и груди.
Межреберная невралгия
Состояние, при котором происходит ущемление нервов, направленных к межреберным мышцам. Чаще всего появление невралгии провоцируют опоясывающий герпес (на коже в промежутках между ребер присутствует сыпь в виде пузырьков) или остеохондроз. Характеризуется сильными болезненными ощущениями в строго определенном месте, усиливающимися при вдохе, быстрой ходьбе, наклонах и других резких движениях.
Межреберный миозит
Появлению жжения и боли могут способствовать ушибы и переломы ребер, перенесенные ранее, активная физическая нагрузка и воспаление межреберной мышцы – миозит. Неприятные ощущения при этом сосредоточены в конкретном месте. Боль возникает при движении, кашле, глубоких вдохах и отсутствует, когда человек находится в состоянии покоя.
Предменструальный синдром
В период ПМС на фоне мастопатии у женщины может возникать жжение в груди – в обеих молочных железах либо в одной. При этом чувство дискомфорта появляется только перед началом менструации, в груди при пальпации могут быть обнаружены узелки, и она немного набухает.
При этом чувство дискомфорта появляется только перед началом менструации, в груди при пальпации могут быть обнаружены узелки, и она немного набухает.
Вегето-сосудистая дистония
При ВСД болезненные ощущения возникают слева либо посередине грудной клетки в результате переутомления организма. Также у человека бледнеет или краснеет кожа, усиливается потоотделение, его кидает в жар.
Грудной остеохондроз, сколиоз
Жжение в грудной клетке провоцируют физические нагрузки и активное движение. Также ощущаются чувства онемения, покалывания в руке, сдавливания груди, боли в области лопаток, похолодание ног.
Расстройства психики
Сильный всплеск эмоций, стрессовые ситуации, душевные волнения, синдром хронической усталости у мужчин и женщин могут вызвать чувство тяжести и давления внутри грудной клетки. Обычно дискомфортные ощущения локализуются справа. При этом иные симптомы недомогания – высокая температура, кашель, ломота в суставах, затруднение дыхания либо приема пищи – отсутствуют, и при проведении диагностических исследований не выявляются какие-либо патологии. В таком случае пациенту рекомендовано обратиться к психиатру.
При этом иные симптомы недомогания – высокая температура, кашель, ломота в суставах, затруднение дыхания либо приема пищи – отсутствуют, и при проведении диагностических исследований не выявляются какие-либо патологии. В таком случае пациенту рекомендовано обратиться к психиатру.
Когда помощь требуется незамедлительно
Скорейшего начала лечения требуют следующие патологические состояния:
-
пролапс митрального клапана, мерцательная аритмия – чувство жжения за грудиной выражено неявно и не связано с физической активностью и дыханием;
-
расслоение аорты – характеризуется сильными резкими болевыми ощущениями, возникают жжение в грудной клетке слева либо посередине, а также чувство, будто ее раздирают. При отсутствии экстренной помощи велик риск летального исхода;
-
тромбоэмболия легочной артерии – сильная боль, интенсивное жжение в грудной клетке (сверху), ощущение, что не хватает воздуха, кашель с мокротой ржавого цвета.

Дискомфорт в кишечнике, вздутие кишечника, причины
Симптомы: дискомфорт после еды, тяжесть в животе, тяжесть после еды, боль в животе, резь в животе, боль в желудке, боль в эпигастрии, жжение в животе, жжение в желудке, вздутие живота, расстройство кишечника, вздутие кишечника, дискомфорт в кишечнике, частый стул, частые позывы на стул, несварение желудка, диарея (понос), запор, задержка стула, распирает живот, метеоризм, газы в кишечнике, изжога, отрыжка после еды, непереносимость пищи, горький привкус во рту, сухость во рту.
Расстройство работы желудочно-кишечного тракта, или проблемы с пищеварением, — проявляются различными симптомами: запорами, диареей, метеоризмом, болью, резью, чувством жжения или тяжести в области живота, дискомфортом в кишечнике, а кроме того изжогой, отрыжкой и неприятными ощущениями во рту (сухость, горечь). Достаточно часто, симптоматика может обостряться сразу же после приема пищи. Расстройство работы желудочно-кишечного тракта может сопровождаться ухудшением аппетита, общей слабостью и раздражительностью.
Достаточно часто, симптоматика может обостряться сразу же после приема пищи. Расстройство работы желудочно-кишечного тракта может сопровождаться ухудшением аппетита, общей слабостью и раздражительностью.
Дефекация при таких расстройствах всегда приносит ощутимый дискомфорт: начинаясь болью в области живота и ощущениями вздутия кишечника, она происходит либо слишком замедленно и затруднительно (при запоре), либо, наоборот, слишком часто, и стул при этом имеет жидкую консистенцию (при диарее). И в том, и в другом случае наблюдается повышенное газообразование (метеоризм).
Расстройство желудочно-кишечного тракта может быть вызвано нарушениями в работе вегетативных центров, отвечающих за работу органов пищеварения. В таких случаях диеты и стандартное медикаментозное лечение гастрита, дисбактериоза и других заболеваний пищеварительной системы остаются неэффективными. Гастроэнтерологические исследования не выявляют серьезных проблем, а пациент продолжает страдать от невозможности спокойно принимать пищу и ходить в туалет. В таком случае больному рекомендуется проверить вегетативную нервную систему организма. При восстановлении работы пострадавших вегетативных центров пищеварительный процесс нормализуется самостоятельно.
В таком случае больному рекомендуется проверить вегетативную нервную систему организма. При восстановлении работы пострадавших вегетативных центров пищеварительный процесс нормализуется самостоятельно.
Случаи из практики
Мужчина, 28 лет, супервайзер.
В 2015 году к нам обратился молодой человек с жалобами на проблемы пищеварения. Вот уже больше года он сидел на жесткой диете: на кашах и бульонах. Не мог есть жаренную и жирную пищу, мучные изделия, так как сразу же появлялись вздутие живота, ощущение «кола» в животе, бурление, повышенное газообразование. Эти ощущения чаще всего сопровождались поносом, реже — запором. Симптомы сопровождались ощущением горечи и сухости во рту. Язык постоянно был обложен белым налетом.
Симптоматика сопровождалась общей слабостью и постоянным ощущением тревоги из-за страха попасть в очередную стрессовую ситуацию: оказаться на улице, в автомобильной пробке или на работе без близкого доступа к туалетной комнате.
Мужчина обследовался у гастроэнтеролога. Проблем с желудком не выявили. Врач поставил сначала синдром раздраженного кишечника, а позже — дисбактериоз. Пациент пытался лечиться медикаментами и пробиотиками, но ничего не помогало.
Когда пациент обратился к нам, тепловизионное исследование показало достаточно серьезные изменения в околопозвоночных вегетативных узлах на грудном уровне и в узлах солнечного сплетения, вызванные сверхперенапряжением этих центров. Только в спокойном состоянии была возможна нормальная работа желудочно-кишечного тракта. При малейшей нагрузке вегетативная нервная система уже не справлялась с пищеварительными функциями организма.
После первого же курса лечения пациент почувствовал себя значительно лучше и смог утроиться на работу без страха вновь столкнуться со старыми проблемами.
Мужчина, 47 лет, рабочий.
Из анамнеза известно, что первые симптомы настоящего заболевания появились у пациента 17 лет назад, через год после того как он попал в автомобильную катастрофу (сотрясение мозга 2 степени тяжести). Начались боли в животе после приема пищи.
Начались боли в животе после приема пищи.
Участковый терапевт направил на гастроскопию (заключение: поверхностный катаральный гастрит). Была назначена медикаментозная терапия (обволакивающие, ферменты, диета). Однако в течение полугода улучшений не наблюдалось. Повторная гастроскопия показала нормальную слизистую желудка. Диагноз «гастрит» был снят, поставлен другой – дисбактериоз кишечника, назначены пробиотики.
В течение последующих лет состояние постепенно ухудшалось, появилась изжога, частый (до восьми раз в сутки) стул, ощущение жжения в животе после приема пищи, которые сменялись сильной болью, метеоризмом («живот надувается, как барабан»).
В клинический центр вегетативной неврологии мужчина обратился в январе 2010 с жалобами на жжение в животе, выраженный метеоризм, расстройство пищеварения, бессонницу, тревожность, сильное похудание (в связи с непереносимостью многих продуктов соблюдал строжайшую диету, питался один раз в день).
Все симптомы болезни прошли через два месяца после проведения первого курса терапии. Повторный курс был проведен по желанию пациента для «закрепления положительных результатов». До настоящего времени чувствует себя полностью здоровым.
Повторный курс был проведен по желанию пациента для «закрепления положительных результатов». До настоящего времени чувствует себя полностью здоровым.
Женщина, 30 лет, домохозяйка.
Обратилась к нам за помощью через два года от начала болезни, в 2008 году.
Жалобы на ощущение жжения в нижней части грудины и эпигастральной области, «как будто там горячо». Эти ощущения появлялись у нее эпизодически (несколько раз в день) и длились от 10 до 30 минут.
Постоянная общая слабость, озноб, тошнота, дрожь в теле. Для того чтобы избавиться от неприятных ощущений, ей было необходимо прилечь, минимум на 15 минут. После отдыха недомогание проходило.
Данные симптомы свидетельствовали о «заинтересованности узлов солнечного сплетения», что и подтвердилось на компьютерном тепловизионном исследовании.
Женщине был проведен комплекс физиотерапевтических процедур, направленный на нормализацию работы солнечного сплетения. До настоящего времени жалоб на здоровье у нее нет.
Мужчина, 30 лет, водитель.
На момент обращения в клинику центр вегетативной неврологии пациент не работал по причине имеющихся жалоб. Основная жалоба заключалась в частых позывах на дефекацию, внезапных и очень болезненных спазмах кишечника. Жидкий стул наблюдался не реже десяти-пятнадцати раз в день…
Водитель по профессии, пациент был вынужден часто менять работу, так как не мог выполнять свои обязанности. «Через каждые полчаса бегал и искал любую подворотню». По этой же причине не переносил долгих поездок в общественном транспорте.
Несмотря на строжайшую диету и даже недельные голодания, симптомы не проходили. А любой прием пищи вызывал сильное «бурление живота» и колику.
В клиническом центре вегетативной неврологии пациент прошел два курса терапии. Положительная динамика отмечалась уже на второй неделе после первого проведенного курса. А через полгода все симптомы желудочно-кишечных расстройств исчезли полностью.
Другие симптомы ВСД
Нехватка воздуха, тяжело дышать
Сильное сердцебиение, частый пульс
Дрожь в теле, трясутся руки
Потливость, испарина, сильный пот
Боль в желудке, жжение в животе
Тяжесть в голове, головная боль
Мышечный тонус, спазм мышц шеи
Недержание мочи
Чувство страха, тревоги
Нечеткость зрения
Предобморочное состояние
Расстройство сна, бессонница, сонливость
Субфебрильная температура
Синдром хронической усталости
Метеочувствительность
Мифы и правда о ВСД
— Поставьте себя на место врача.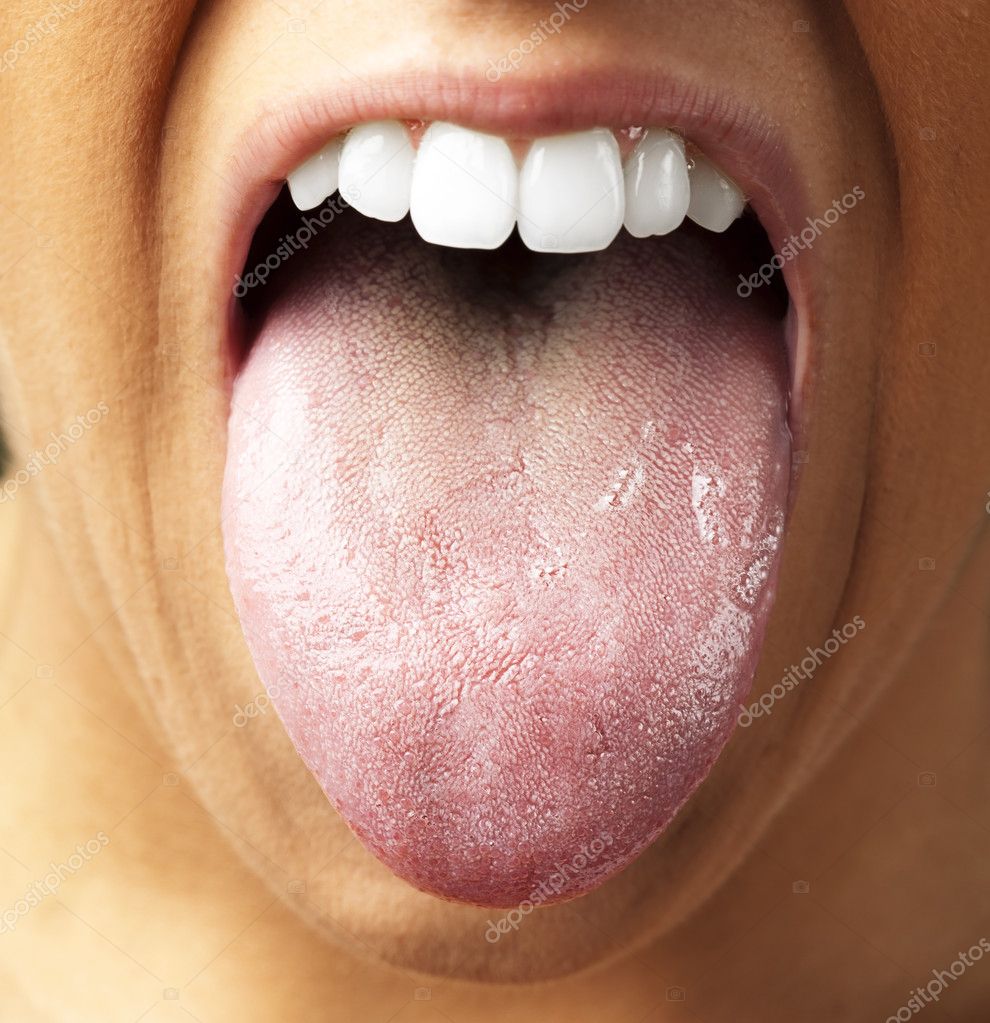 Анализы у пациента в порядке. Всевозможные обследования от УЗИ до МРТ показывают норму. А больной ходит к вам каждую неделю и жалуется, что ему плохо, нечем дышать, сердце колотится, пот градом льется, что он постоянно вызывает «скорую» и т.д. Здоровым такого человека не назовешь, а конкретной болезни у него нет. Это и есть — ВСД — диагноз на все случаи жизни, как я его называю…
Анализы у пациента в порядке. Всевозможные обследования от УЗИ до МРТ показывают норму. А больной ходит к вам каждую неделю и жалуется, что ему плохо, нечем дышать, сердце колотится, пот градом льется, что он постоянно вызывает «скорую» и т.д. Здоровым такого человека не назовешь, а конкретной болезни у него нет. Это и есть — ВСД — диагноз на все случаи жизни, как я его называю…
Читать интервью
ВСД в лицах
На этой странице публикуются выдержки из историй болезни пациентов, посвященные основным жалобам, с которыми люди обращаются к нам за помощью. Делается это с целью – показать, насколько разными и «сложными» могут быть симптомы вегето-сосудистой дистонии. И как тесно порой она бывает «спаяна» с нарушениями в работе органов и систем. Как «маскируется» под «сердечные», «легочные», «желудочные», «гинекологические» и даже «психиатрические» проблемы, с которыми людям приходится жить годами…
Узнать больше
Изменения в полости рта при сердечно-сосудистых заболеваниях
На сегодняшний день сердечно-сосудистые заболевания являются медико-социальной проблемой в области здравоохранения. Недостаточная физическая активность современного человека, увеличение количества стрессовых ситуаций, вредные привычки, неправильное питание – все это сказывается на состоянии нашего здоровья, приводя к инфарктам, инсультам и другим заболеваниям сердечно-сосудистой системы.
Недостаточная физическая активность современного человека, увеличение количества стрессовых ситуаций, вредные привычки, неправильное питание – все это сказывается на состоянии нашего здоровья, приводя к инфарктам, инсультам и другим заболеваниям сердечно-сосудистой системы.
Проявления в полости рта при патологиях сердечно-сосудистой системы (ССС).
Изменения слизистой несмотря на огромную численность больных с патологией ССС, вопросу изменений в полости рта при различных патологиях не придается должного значения. Более глубоко изучены изменения, которые происходят в мягких тканях полости рта и околозубных тканях – пародонта. Одни и те же проявления могут быть признаком совершенно различных заболеваний, поэтому не нужно ждать от стоматолога точного диагноза. Стоматолог может только направить пациента к соответствующему специалисту для детального обследования. В случае если у пациента бледная слизистая и синюшные губы, периодически возникает жжение и реже сухость во рту во время приема пищи, можно подозревать сердечно-сосудистую недостаточность вследствие различных пороков сердца и гипертонической болезни. При возникновении трофических язв и наличии периодически возникающих некротических, язвенных изменений в полости рта необходимо подозревать в первую очередь заболевания пищеварительной системы, но, в том случае, если пациент жалуется на одышку, отек конечностей, общую слабость, то это уже говорит о нарушении кровообращения различной степени тяжести. В полости рта при осмотре заметны одиночные или множественные язвы с неровными краями. Обычно месторасположение не имеет строгой тенденции – язвы могут быть локализованы на боковых поверхностях языка, щек, небе. Дно язвы выстелено серым налетом – это некротические изменения в слизистой оболочке, но при этом отсутствуют признаки воспаления окружающих тканей.
При возникновении трофических язв и наличии периодически возникающих некротических, язвенных изменений в полости рта необходимо подозревать в первую очередь заболевания пищеварительной системы, но, в том случае, если пациент жалуется на одышку, отек конечностей, общую слабость, то это уже говорит о нарушении кровообращения различной степени тяжести. В полости рта при осмотре заметны одиночные или множественные язвы с неровными краями. Обычно месторасположение не имеет строгой тенденции – язвы могут быть локализованы на боковых поверхностях языка, щек, небе. Дно язвы выстелено серым налетом – это некротические изменения в слизистой оболочке, но при этом отсутствуют признаки воспаления окружающих тканей.
Со стороны слюнных желез также есть изменения: слюна становиться более вязкой и не выполняет своих функций – очищения полости рта, поэтому появляется неприятных запах изо рта. У таких пациентов отмечается множественный кариес и заболевания пародонта. При микроскопическом исследовании пораженных тканей видны признаки хронического воспаления с проявлениями некроза, заметны трофические изменения кровеносных сосудов и нервов. Некоторые пациенты могут жаловаться на чрезмерную чувствительность слизистой оболочки к малейшим травмам полости рта. В качестве травмирующего агента может выступать даже прием таблеток для рассасывания. Некоторые ученые пришли к выводу, что механизм образования таких травм схож с формированием пролежней. При этом стоит различать травмы, причиной которых являются трофические изменения. Так, язвы-пролежни заживают довольно быстро при соответствующей терапии, а вот язвы другого характера не регенерируют, несмотря на лечение, нередко наблюдается перерождения язв. У пациентов с отягощенным анамнезом – гипертонической болезнью или атеросклерозом, на слизистой возникают геморрагические пузыри, причиной образования пузырей является разрыв мелкого сосуда. Наиболее типичные места локализации – нёбо, линия смыкания зубов, боковая поверхность языка. Из-за пережевывания грубой пищи пузыри могут лопаться и обнажать эрозивную слизистую оболочку, покрытую белым налетом. Заживление язвы происходит примерно на 3 – 7 день и зависит от размера язвы.
Некоторые пациенты могут жаловаться на чрезмерную чувствительность слизистой оболочки к малейшим травмам полости рта. В качестве травмирующего агента может выступать даже прием таблеток для рассасывания. Некоторые ученые пришли к выводу, что механизм образования таких травм схож с формированием пролежней. При этом стоит различать травмы, причиной которых являются трофические изменения. Так, язвы-пролежни заживают довольно быстро при соответствующей терапии, а вот язвы другого характера не регенерируют, несмотря на лечение, нередко наблюдается перерождения язв. У пациентов с отягощенным анамнезом – гипертонической болезнью или атеросклерозом, на слизистой возникают геморрагические пузыри, причиной образования пузырей является разрыв мелкого сосуда. Наиболее типичные места локализации – нёбо, линия смыкания зубов, боковая поверхность языка. Из-за пережевывания грубой пищи пузыри могут лопаться и обнажать эрозивную слизистую оболочку, покрытую белым налетом. Заживление язвы происходит примерно на 3 – 7 день и зависит от размера язвы.
Профилактика стоматологических заболеваний у больных с сердечно-сосудистой патологией составляется с учетом факторов риска развития стоматологических заболеваний, а также с целью снижения риска осложнений основного заболевания, вследствие прогрессирования стоматологической патологии. Больным с сердечно-сосудистой патологией, имеющим поражение слизистой оболочки полости рта и десен в виде гингивитов и стоматитов, требуется адекватная гигиены полости рта с использованием зубных паст со фтором и антисептическими добавками. Наличие стоматологических очагов инфекции приводит к увеличению риска септического эндокардита, тем самым ещё больше актуализируя проблему первичной профилактики. Профессиональную гигиену полости рта нужно проводить щадящее, и на фоне превентивной антибиотикотерапии, назначаемой лечащим врачом. Прием антикоагулянтов, особенно после кардиохирургических вмешательств, повышает риск кровоточивости при чистке зубов, что диктует необходимость использования щадящих методов и средств механического очищения зубов, применение оральных препаратов с фтором, антисептическими и гемостатическими свойствами.
Врач-стоматолог может заподозрить данное заболевание у пациента и направить его на обследование и лечение в специализированное учреждение здравоохранения. Это особенно важно на начальных этапах развития заболевания, когда пациенты не предъявляют каких-либо специфических жалоб. Между тем своевременное выявление и назначение лечения данной патологии может способствовать продлению активного долголетия пациента.
Врач-стомтаолог Панченко М.М.
Тошнота и рвота
Тошнота и рвота
Тошнота – это тягостное ощущение в желудке и глотке, которое может сопровождаться слабостью, повышенным слюнотечением, потоотделением и часто предшествует рвоте.
Рвота – это резкое непроизвольное опорожнение желудка.
Тошнота и рвота являются симптомами многих заболеваний и состояний, от беременности до таких серьезных патологий, как опухоли головного мозга, эпилепсия и инфаркт миокарда.
В большинстве случаев тошнота и рвота не представляют опасности для организма. Однако продолжительная рвота, чаще в сочетании с поносом, может привести к серьезному обезвоживанию и, как следствие, к нарушению работы сердечно-сосудистой системы, головного мозга, почек и других органов. Это особенно актуально для маленьких детей, которые сами не могут контролировать проявления обезвоживания. У беременных женщин может возникать так называемая чрезмерная рвота беременных, нарушающая баланс электролитов в крови и угрожающая жизни матери и плода.
Существуют лекарственные препараты, способные уменьшить тошноту. Однако в любом случае необходимо выяснить ее причину.
Синонимы английские
Nausea, emesis, vomiting, vomitus, distaste, sickness, retching, bdelygmia.
Симптомы
Продолжительность тошноты и рвоты, время их появления, влияние на них приема пищи зависят от их основной причины. Например, тошнота и/или рвота практически сразу после еды может свидетельствовать о гастрите (воспалении слизистой оболочки желудка), в течение 1-8 часов после еды – об отравлении.
При продолжительной рвоте могут возникать признаки обезвоживания:
- сухость во рту;
- жажда;
- запавшие глаза;
- редкое мочеиспускание, уменьшение количества мочи, моча темного цвета;
- у детей может западать родничок – мягкий участок в месте соединения черепных костей ребенка, который в норме закрывается к 12-18 месяцам жизни.
Существует также ряд симптомов, которые являются признакам опасных, жизнеугрожающих состояний и требуют немедленного обращения к врачу:
- примесь крови в рвотных массах;
- сильная головная боль, дезориентация, нарушение сознания;
- боль в животе;
- признаки обезвоживания;
- одышка;
- рвота, которая продолжается дольше суток (для детей – если продолжается несколько часов, особенно в сочетании с поносом и лихорадкой).
Чаще всего рвота и тошнота проходят в течение 6-24 часов. При повторении этих симптомов в течение недели и при подозрении на возможную беременность также необходимо обратиться за консультацией к врачу.
Общая информация о заболевании
Тошнота возникает при снижении или отсутствии перистальтики желудка с одновременным напряжением начального отдела кишечника – двенадцатиперстной кишки, что сопровождается забросом части содержимого двенадцатиперстной кишки в желудок. При рвоте происходит сильное сокращение диафрагмы и мышц передней брюшной стенки, задержка дыхания и резкий выброс содержимого желудка в пищевод и далее в ротовую полость. Это может сопровождаться повышенным слюнотечением, потоотделением, слабостью, головокружением.
За возникновение тошноты и рвоты отвечают специфические центры в головном мозге, которые получают информацию от органов желудочно-кишечного тракта, вестибулярного аппарата, других отделов головного мозга, почек, а также реагируют на химический состав крови, в том числе на токсины, лекарственные препараты, продукты обмена веществ. Эти центры запускают и контролируют активность мышц, участвующих в возникновении тошноты и рвоты.
Причины тошноты и рвоты могут быть следующие.
- Раздражение слизистой оболочки желудка. В этом случае тошнота и рвота являются защитными реакциями организма, направленными на устранение повреждающего агента.
- Кишечные инфекции – ротавирус, сальмонеллез, ботулизм, дизентерия и др., – помимо тошноты и рвоты, сопровождаются болью в животе, жаром. Чаще всего встречается ротавирусная инфекция. Она особенно распространена среди детей, посещающих детские сады и ясли, и протекает с тошнотой, рвотой, поносом, которые обычно продолжаются 1-2 дня. После заболевания формируется иммунитет.
- Пищевое отравление. В этом случае рвота возникает в течение нескольких часов после еды.
- Язва желудка – повреждение участка слизистой оболочки желудка под действием желудочного сока. Может сопровождаться отрыжкой, изжогой, болью в животе.
- Гастроэзофагеальная рефлюксная болезнь – хроническое заболевание, при котором происходит регулярный заброс содержимого желудка в пищевод с повреждением слизистой оболочки пищевода кислым желудочным соком.

- Раздражение желудка другими веществами: алкоголем, никотином, аспирином.
- Воздействия на центральную нервную систему и вестибулярный аппарат. В этом случае тошнота и рвота обусловлены раздражением определенных центров головного мозга.
- Увеличение внутричерепного давления при травмах головного мозга, опухолях, инфекциях (менингит, энцефалит) может сопровождаться тошнотой и рвотой.
- Стимуляция вестибулярного аппарата. Включает в себя лабиринтит (воспаление внутреннего уха), укачивание в транспорте и другие заболевания и состояния, при которых происходит избыточное раздражение органа равновесия.
- Головная боль, в частности при мигрени. Мигрень – это неврологическое заболевание, сопровождающееся сильной головной болью, чаще с одной стороны, которая может усиливаться от яркого света или громких звуков и сочетаться с тошнотой и рвотой.
- Солнечный удар. Состояние, которое возникает при длительном воздействии солнечных лучей на голову.
 Часто встречается у детей. Может сопровождаться вялостью, слабостью, тошнотой, рвотой, бледностью, дезориентацией, потерей сознания.
Часто встречается у детей. Может сопровождаться вялостью, слабостью, тошнотой, рвотой, бледностью, дезориентацией, потерей сознания. - Заболевания других органов – сахарный диабет, мочекаменная болезнь, гепатит, панкреатит, некоторые злокачественные новообразования, психические заболевания (депрессия, анорексия, булимия) и другие болезни.
- Лекарственные препараты, используемые для терапии онкологических заболеваний, лучевая терапия.
- Беременность (первый триместр).
- У детей до года рвота может быть признаком пилорического стеноза, инвагинации кишечника, а также часто сопровождает вирусные заболевания (грипп, ОРВИ). Пилорический стеноз – это сужение или полная непроходимость отверстия между желудком и двенадцатиперстной кишкой. Инвагинация кишечника – это состояние, при котором отрезок кишки внедряется в просвет расположенного рядом участка кишки, что приводит к развитию непроходимости кишечника.
У взрослых наиболее распространенными причинами рвоты и тошноты являются кишечные инфекции, пищевые отравления, укачивание в транспорте, у детей – кишечные инфекции, пищевые отравления, переедание, а также сильый кашель и любые заболевания с сильной лихорадкой.
Кто в группе риска?
- Дошкольники.
- Беременные.
- Проходящие курс противоопухолевой терапии.
- Люди с хроническими заболеваниями пищеварительной системы.
- Люди с психическими заболеваниями.
Диагностика
При определении причины тошноты и рвоты имеет значение их продолжительность, время их возникновения, наличие признаков других заболеваний и состояний. Важны также лабораторные и инструментальные исследования.
Лабораторная диагностика
- Общий анализ крови. Повышение уровня лейкоцитов может указывать на наличие инфекции как возможной причины тошноты и рвоты. Увеличение количестваэритроцитовговорит о сгущении крови из-за обезвоживания.
- СОЭ. Скорость оседания эритроцитов. В норме эритроциты отталкиваются друг от друга. При воспалении меняется белковый состав крови, электролиты легче слипаются между собой, скорость их оседания увеличивается.
 Таким образом, увеличение СОЭ может указывать на инфекцию или хроническое воспаление как на возможную причину тошноты и рвоты.
Таким образом, увеличение СОЭ может указывать на инфекцию или хроническое воспаление как на возможную причину тошноты и рвоты. - Электролиты крови
- Калий и натрий в сыворотке крови. Участвуют в передаче нервного импульса, сокращении мышц, поддержании кислотно-щелочного баланса крови. Снижение уровня калия и натрия в сыворотке может говорить о сгущении крови и обезвоживании. Уровень натрия может повышаться при заболеваниях почек, нарушении работы надпочечников.
- Кальций в сыворотке. Кальций участвует в образовании костной ткани, проведении нервного импульса, работе некоторых ферментов. Изменение его уровня бывает признаком заболеваний почек, щитовидной железы, паращитовидных желез, некоторых новообразований.
- Глюкоза в сыворотке. Глюкоза – основной источник энергии в организме. Увеличение ее концентрации характерно длясахарного диабета. Значительное повышение ее уровня может говорить о диабетическом кетоацидозе – тяжелом, угрожающем жизни состоянии, которое формируется при недостатке инсулина.
 Без инсулина клетки организма не могут использовать глюкозу для получения энергии. В результате организм начинает использовать жиры, при расщеплении которых образуются токсичные вещества – кетоны. Таким образом, уровень глюкозы и кетонов в крови растет. Диабетический кетоацидоз может привести к коме или даже смерти при отсутствии своевременного лечения.
Без инсулина клетки организма не могут использовать глюкозу для получения энергии. В результате организм начинает использовать жиры, при расщеплении которых образуются токсичные вещества – кетоны. Таким образом, уровень глюкозы и кетонов в крови растет. Диабетический кетоацидоз может привести к коме или даже смерти при отсутствии своевременного лечения. - Амилаза общая в сыворотке. Это фермент, который вырабатывается в поджелудочной и слюнной железе. Необходима для переваривания углеводов. Повышение уровня амилазы может свидетельствовать о патологическом процессе в поджелудочной железе.
- Липаза. Фермент, который вырабатывается в поджелудочной железе и участвует в переваривании жиров. Повышенная концентрация липазы – наиболее специфичный признак повреждения поджелудочной железы.
- β-субъединица хорионического гонадотропина человека (бета-ХГЧ) – гормон, который вырабатывается оболочкой зародыша и участвует в поддержании беременности. Анализ крови на бета-ХГЧ используется для диагностики беременности.
 На определении его количества в моче основаны и домашние тесты на беременность, однако определение его уровня в крови более достоверно и может выявить беременность уже на 6-8-й день после оплодотворения.
На определении его количества в моче основаны и домашние тесты на беременность, однако определение его уровня в крови более достоверно и может выявить беременность уже на 6-8-й день после оплодотворения. - Общий анализ мочи с микроскопией осадка. Темная, концентрированная моча бывает признаком обезвоживания.
- Посев кала на флору. Используется при подозрении на кишечную инфекцию.
Другие исследования
- Ультразвуковое исследование (УЗИ), рентген органов брюшной полости. Их используют, чтобы оценить состояние внутренних органов и выявить причину тошноты и рвоты.
- Рентген, компьютерная томография (КТ), магнитно-резонансная томография (МРТ) черепа. Используется для диагностики травм, заболеваний головного мозга.
- Эндоскопическое исследование органов желудочно-кишечного тракта. Это осмотр органов пищеварения с помощью эндоскопа – специального прибора в виде трубки, оснащенного оптической системой. В процессе эндоскопии можно взятиь образец ткани стенки пищеварительного тракта для последующего микроскопического исследования.

- Люмбальная пункция при подозрении на заболевания центральной нервной системы. Это взятие образца жидкости, омывающей спинной мозг. Проводится после обезболивания. Для исследования используют иглу, которую вводят между вторым и третьим или третьим и четвертым поясничными позвонками. Пациент в это время сидит или лежит на боку, спина максимально согнута.
- Аудиометрия и электронистагмография. Применяется для диагностики заболеваний вестибулярного аппарата. Аудиометрия – это исследование, которое проводит врач-сурдолог для определения остроты слуха. Для этого используется специальный прибор аудиометр. Электронистагмография – это метод регистрации непроизвольных движений глазных яблок при движениях головы, изменении температуры, что дает информацию о состоянии вестибулярного аппарата.
- Электроэнцефалография (ЭЭГ) – исследование электрической активности мозга с помощью датчиков, которые размещаются на голове. Проводится при подозрении на неврологическую или психическую патологию.
 Это Таким образом оценивают состояние мозга, его реакцию на раздражители.
Это Таким образом оценивают состояние мозга, его реакцию на раздражители.
Лечение
Лечение зависит от основной причины тошноты и рвоты. Существуют также способы, которые помогают уменьшить эти симптомы и предотвратить обезвоживание:
- пить медленно, небольшими глотками;
- есть небольшими порциями, не смешивать холодную и горячую пищу, исключить жирное, острое, сладкое, жареное;
- не есть во время приступа тошноты;
- не чистить зубы сразу после еды;
- избегать физической активности сразу после еды.
Кроме того, есть противорвотные препараты, однако употреблять их необходимо только по назначению врача после установления причины неприятных симптомов.
Профилактика
- Употребление в пищу только свежих, правильно обработанных продуктов.
- Правильный режим питания, особенно при заболеваниях желудочно-кишечного тракта.
Рекомендуемые анализы
Синдром жжения во рту: симптомы, причины и лечение
Обзор
Синдром жжения во рту (BMS) — это состояние, которое вызывает чувство жжения во рту. Ощущение может возникать внезапно и возникать где угодно во рту. Обычно он ощущается на нёбе, языке и губах. Это состояние может стать хронической повседневной проблемой или возникать периодически.
Ощущение может возникать внезапно и возникать где угодно во рту. Обычно он ощущается на нёбе, языке и губах. Это состояние может стать хронической повседневной проблемой или возникать периодически.
Понимание потенциальных причин и вариантов лечения BMS может помочь вам справиться с этим заболеванием и найти облегчение.По данным Американской академии оральной медицины (AAOM), BMS встречается примерно у 2 процентов населения. Женщины чаще, чем мужчины, получают диагноз этого состояния.
BMS может быть легкой или тяжелой и варьироваться от человека к человеку. Некоторые люди описывают жжение как сравнимое с ощущением жжения от слишком горячей пищи. Другие говорят, что это обжигает. В более легких случаях BMS может вызвать легкое покалывание или онемение.
Симптомы BMS могут длиться в течение длительного периода времени.Устранение постоянной боли во рту в течение нескольких дней, недель, месяцев или лет может затруднить прием пищи или питья, хотя некоторые люди испытывают облегчение после еды и питья.
Нет одной конкретной причины BMS. В зависимости от причины существует два типа состояния:
Первичный синдром жжения во рту
Первичный BMS означает, что причина не установлена. Жжение во рту может быть признаком многих болезней или болезней. В результате диагностика этого состояния затруднена и часто исключается.Для точного диагноза ваш врач может провести следующие тесты для выявления отклонений:
Если основное заболевание не вызывает BMS, ваш врач может поставить диагноз первичной BMS. Это жжение во рту без видимой причины.
Синдром вторичного жжения во рту
Вторичный BMS, с другой стороны, имеет ясную, идентифицируемую причину. Это может варьироваться от человека к человеку. Возможные причины включают:
БМС чаще встречается у пожилых женщин, особенно у женщин в менопаузе.Это также может повлиять на женщин в пременопаузе. Согласно одному исследованию, BMS наблюдается у 18-33 процентов женщин в постменопаузе.
Причина развития BMS в первую очередь связана с гормональным дисбалансом или, точнее, падением уровня эстрогена. Это снижение гормона может уменьшить выработку слюны, вызвать металлический привкус во рту и вызвать чувство жжения во рту. Некоторые женщины в период менопаузы также испытывают повышенную чувствительность к боли.
Это снижение гормона может уменьшить выработку слюны, вызвать металлический привкус во рту и вызвать чувство жжения во рту. Некоторые женщины в период менопаузы также испытывают повышенную чувствительность к боли.
Поскольку существует связь между BMS и снижением уровня эстрогена, заместительная гормональная терапия (ЗГТ) может облегчить симптомы у женщин в менопаузе, хотя необходимы дополнительные исследования, чтобы оценить, насколько эффективна эта терапия.
Лечение вторичного BMS
Если ваш врач обнаружит, что у вас есть определенное заболевание, вызывающее BMS, устранение жжения включает лечение основной проблемы со здоровьем. Некоторые из них включают:
- Кислотный рефлюкс: Лекарства для нейтрализации желудочной кислоты могут помочь облегчить симптомы BMS.
- Сухость во рту: Если у вас сухость во рту, спросите своего врача о продуктах, увеличивающих выработку слюны, или сделайте уколы витаминов или добавки при дефиците витаминов.

- Инфекция полости рта: Ваш врач также может назначить лекарство для лечения основной инфекции полости рта или болеутоляющее.
Лечение первичной BMS
Если у вас нет основной проблемы со здоровьем, BMS обычно решается сама по себе. А пока предпримите следующие шаги, чтобы облегчить симптомы:
- Посасывайте маленькие кусочки льда в течение дня, чтобы уменьшить жжение.
- Пейте или пейте холодные жидкости в течение дня, чтобы облегчить боль во рту.Некоторые люди испытывают облегчение после питья.
- Избегайте кислых продуктов, например цитрусовых.
- Избегайте еды и напитков, которые усиливают или вызывают чувство жжения. Ограничьте потребление горячих напитков и острой пищи. Следите за своими симптомами после курения или употребления алкоголя. Оба действия могут ухудшить BMS. Имейте в виду, что лекарства, содержащие алкоголь, также могут ухудшить симптомы.
- Смените зубную пасту. Если жжение усиливается после чистки зубов, перейдите на зубную пасту, специально предназначенную для людей с повышенной чувствительностью во рту, или используйте пищевую соду в качестве зубной пасты или средства для полоскания рта.
 Растворите ложку пищевой соды в теплой воде и прополощите рот, чтобы нейтрализовать кислоту и уменьшить жжение.
Растворите ложку пищевой соды в теплой воде и прополощите рот, чтобы нейтрализовать кислоту и уменьшить жжение. - Оставайтесь активными и практикуйте методы релаксации для снижения стресса, такие как йога, упражнения и медитация.
Синдром жжения во рту: симптомы, причины и лечение
Обзор
Синдром жжения во рту (BMS) — это состояние, которое вызывает чувство жжения во рту. Ощущение может возникать внезапно и возникать где угодно во рту.Обычно он ощущается на нёбе, языке и губах. Это состояние может стать хронической повседневной проблемой или возникать периодически.
Понимание потенциальных причин и вариантов лечения BMS может помочь вам справиться с этим заболеванием и найти облегчение. По данным Американской академии оральной медицины (AAOM), BMS встречается примерно у 2 процентов населения. Женщины чаще, чем мужчины, получают диагноз этого состояния.
BMS может быть легкой или тяжелой и варьироваться от человека к человеку.Некоторые люди описывают жжение как сравнимое с ощущением жжения от слишком горячей пищи. Другие говорят, что это обжигает. В более легких случаях BMS может вызвать легкое покалывание или онемение.
Другие говорят, что это обжигает. В более легких случаях BMS может вызвать легкое покалывание или онемение.
Симптомы BMS могут длиться в течение длительного периода времени. Устранение постоянной боли во рту в течение нескольких дней, недель, месяцев или лет может затруднить прием пищи или питья, хотя некоторые люди испытывают облегчение после еды и питья.
Нет одной конкретной причины BMS. В зависимости от причины существует два типа состояния:
Первичный синдром жжения во рту
Первичный BMS означает, что причина не установлена.Жжение во рту может быть признаком многих болезней или болезней. В результате диагностика этого состояния затруднена и часто исключается. Для точного диагноза ваш врач может провести следующие тесты для выявления отклонений:
Если основное заболевание не вызывает BMS, ваш врач может поставить диагноз первичной BMS. Это жжение во рту без видимой причины.
Синдром вторичного жжения во рту
Вторичный BMS, с другой стороны, имеет ясную, идентифицируемую причину. Это может варьироваться от человека к человеку. Возможные причины включают:
Это может варьироваться от человека к человеку. Возможные причины включают:
БМС чаще встречается у пожилых женщин, особенно у женщин в менопаузе. Это также может повлиять на женщин в пременопаузе. Согласно одному исследованию, BMS наблюдается у 18-33 процентов женщин в постменопаузе.
Причина развития BMS в первую очередь связана с гормональным дисбалансом или, точнее, падением уровня эстрогена. Это снижение гормона может уменьшить выработку слюны, вызвать металлический привкус во рту и вызвать чувство жжения во рту.Некоторые женщины в период менопаузы также испытывают повышенную чувствительность к боли.
Поскольку существует связь между BMS и снижением уровня эстрогена, заместительная гормональная терапия (ЗГТ) может облегчить симптомы у женщин в менопаузе, хотя необходимы дополнительные исследования, чтобы оценить, насколько эффективна эта терапия.
Лечение вторичного BMS
Если ваш врач обнаружит, что у вас есть определенное заболевание, вызывающее BMS, устранение жжения включает лечение основной проблемы со здоровьем. Некоторые из них включают:
Некоторые из них включают:
- Кислотный рефлюкс: Лекарства для нейтрализации желудочной кислоты могут помочь облегчить симптомы BMS.
- Сухость во рту: Если у вас сухость во рту, спросите своего врача о продуктах, увеличивающих выработку слюны, или сделайте уколы витаминов или добавки при дефиците витаминов.
- Инфекция полости рта: Ваш врач также может назначить лекарство для лечения основной инфекции полости рта или болеутоляющее.
Лечение первичной BMS
Если у вас нет основной проблемы со здоровьем, BMS обычно решается сама по себе.А пока предпримите следующие шаги, чтобы облегчить симптомы:
- Посасывайте маленькие кусочки льда в течение дня, чтобы уменьшить жжение.
- Пейте или пейте холодные жидкости в течение дня, чтобы облегчить боль во рту. Некоторые люди испытывают облегчение после питья.
- Избегайте кислых продуктов, например цитрусовых.
- Избегайте еды и напитков, которые усиливают или вызывают чувство жжения.
 Ограничьте потребление горячих напитков и острой пищи. Следите за своими симптомами после курения или употребления алкоголя.Оба действия могут ухудшить BMS. Имейте в виду, что лекарства, содержащие алкоголь, также могут ухудшить симптомы.
Ограничьте потребление горячих напитков и острой пищи. Следите за своими симптомами после курения или употребления алкоголя.Оба действия могут ухудшить BMS. Имейте в виду, что лекарства, содержащие алкоголь, также могут ухудшить симптомы. - Смените зубную пасту. Если жжение усиливается после чистки зубов, перейдите на зубную пасту, специально предназначенную для людей с повышенной чувствительностью во рту, или используйте пищевую соду в качестве зубной пасты или средства для полоскания рта. Растворите ложку пищевой соды в теплой воде и прополощите рот, чтобы нейтрализовать кислоту и уменьшить жжение.
- Оставайтесь активными и практикуйте методы релаксации для снижения стресса, такие как йога, упражнения и медитация.
Синдром жжения во рту: симптомы, причины и лечение
Обзор
Синдром жжения во рту (BMS) — это состояние, которое вызывает чувство жжения во рту. Ощущение может возникать внезапно и возникать где угодно во рту. Обычно он ощущается на нёбе, языке и губах. Это состояние может стать хронической повседневной проблемой или возникать периодически.
Это состояние может стать хронической повседневной проблемой или возникать периодически.
Понимание потенциальных причин и вариантов лечения BMS может помочь вам справиться с этим заболеванием и найти облегчение.По данным Американской академии оральной медицины (AAOM), BMS встречается примерно у 2 процентов населения. Женщины чаще, чем мужчины, получают диагноз этого состояния.
BMS может быть легкой или тяжелой и варьироваться от человека к человеку. Некоторые люди описывают жжение как сравнимое с ощущением жжения от слишком горячей пищи. Другие говорят, что это обжигает. В более легких случаях BMS может вызвать легкое покалывание или онемение.
Симптомы BMS могут длиться в течение длительного периода времени.Устранение постоянной боли во рту в течение нескольких дней, недель, месяцев или лет может затруднить прием пищи или питья, хотя некоторые люди испытывают облегчение после еды и питья.
Нет одной конкретной причины BMS. В зависимости от причины существует два типа состояния:
Первичный синдром жжения во рту
Первичный BMS означает, что причина не установлена. Жжение во рту может быть признаком многих болезней или болезней. В результате диагностика этого состояния затруднена и часто исключается.Для точного диагноза ваш врач может провести следующие тесты для выявления отклонений:
Жжение во рту может быть признаком многих болезней или болезней. В результате диагностика этого состояния затруднена и часто исключается.Для точного диагноза ваш врач может провести следующие тесты для выявления отклонений:
Если основное заболевание не вызывает BMS, ваш врач может поставить диагноз первичной BMS. Это жжение во рту без видимой причины.
Синдром вторичного жжения во рту
Вторичный BMS, с другой стороны, имеет ясную, идентифицируемую причину. Это может варьироваться от человека к человеку. Возможные причины включают:
БМС чаще встречается у пожилых женщин, особенно у женщин в менопаузе.Это также может повлиять на женщин в пременопаузе. Согласно одному исследованию, BMS наблюдается у 18-33 процентов женщин в постменопаузе.
Причина развития BMS в первую очередь связана с гормональным дисбалансом или, точнее, падением уровня эстрогена. Это снижение гормона может уменьшить выработку слюны, вызвать металлический привкус во рту и вызвать чувство жжения во рту. Некоторые женщины в период менопаузы также испытывают повышенную чувствительность к боли.
Некоторые женщины в период менопаузы также испытывают повышенную чувствительность к боли.
Поскольку существует связь между BMS и снижением уровня эстрогена, заместительная гормональная терапия (ЗГТ) может облегчить симптомы у женщин в менопаузе, хотя необходимы дополнительные исследования, чтобы оценить, насколько эффективна эта терапия.
Лечение вторичного BMS
Если ваш врач обнаружит, что у вас есть определенное заболевание, вызывающее BMS, устранение жжения включает лечение основной проблемы со здоровьем. Некоторые из них включают:
- Кислотный рефлюкс: Лекарства для нейтрализации желудочной кислоты могут помочь облегчить симптомы BMS.
- Сухость во рту: Если у вас сухость во рту, спросите своего врача о продуктах, увеличивающих выработку слюны, или сделайте уколы витаминов или добавки при дефиците витаминов.
- Инфекция полости рта: Ваш врач также может назначить лекарство для лечения основной инфекции полости рта или болеутоляющее.

Лечение первичной BMS
Если у вас нет основной проблемы со здоровьем, BMS обычно решается сама по себе. А пока предпримите следующие шаги, чтобы облегчить симптомы:
- Посасывайте маленькие кусочки льда в течение дня, чтобы уменьшить жжение.
- Пейте или пейте холодные жидкости в течение дня, чтобы облегчить боль во рту.Некоторые люди испытывают облегчение после питья.
- Избегайте кислых продуктов, например цитрусовых.
- Избегайте еды и напитков, которые усиливают или вызывают чувство жжения. Ограничьте потребление горячих напитков и острой пищи. Следите за своими симптомами после курения или употребления алкоголя. Оба действия могут ухудшить BMS. Имейте в виду, что лекарства, содержащие алкоголь, также могут ухудшить симптомы.
- Смените зубную пасту. Если жжение усиливается после чистки зубов, перейдите на зубную пасту, специально предназначенную для людей с повышенной чувствительностью во рту, или используйте пищевую соду в качестве зубной пасты или средства для полоскания рта.
 Растворите ложку пищевой соды в теплой воде и прополощите рот, чтобы нейтрализовать кислоту и уменьшить жжение.
Растворите ложку пищевой соды в теплой воде и прополощите рот, чтобы нейтрализовать кислоту и уменьшить жжение. - Оставайтесь активными и практикуйте методы релаксации для снижения стресса, такие как йога, упражнения и медитация.
Пять простых причин жжения языка и решения
Типы синдрома жжения во рту
Существует два типа BMS: первичный и вторичный.
- Первичный BMS не имеет никаких заболеваний или очевидной причины.Поскольку первичный BMS часто диагностируется при отсутствии каких-либо клинических признаков, он характеризуется как «идиопатический» и часто может расстраивать пациента.
- Вторичный BMS связан с основным заболеванием, например диабетом. Вашему стоматологу / терапевту будет полезно провести диагностику и отличить это состояние от сухости во рту (также известной как ксеростомия).
Ниже приведены некоторые из незначительных причин синдрома жжения языка:
1) Сухость во рту
Когда во рту не хватает слюны, возникает ощущение сухости, дискомфорта и липкости, известное как сухость во рту (ксеростомия). Это заболевание полости рта, вызванное различными факторами, такими как заболевания, поражающие слюнные железы, прием более 600 лекарств или естественные гормональные изменения. Хроническая сухость во рту может способствовать жжению, покалыванию, ощущению или болезненности во рту.
Это заболевание полости рта, вызванное различными факторами, такими как заболевания, поражающие слюнные железы, прием более 600 лекарств или естественные гормональные изменения. Хроническая сухость во рту может способствовать жжению, покалыванию, ощущению или болезненности во рту.
2) Недостаточное питание
Недостаток питательных веществ также может способствовать появлению симптомов. Недостаток витамина B и минералов, таких как железо и цинк, может способствовать ощущению жжения языка. Убедитесь, что вы едите хорошо сбалансированную диету, включая свежие фрукты и овощи, цельнозерновые продукты, молочные продукты, орехи, семена и полезные белки.Перед приемом пищевых добавок проконсультируйтесь с врачом.
3) Раздражение рта
Кислые напитки, такие как безалкогольные напитки, острая острая пища, чрезмерное расчесывание языка и чрезмерное употребление жидкости для полоскания рта, могут вызвать раздражение во рту. Если вы чувствуете жжение во рту, постарайтесь пить меньше раздражающих напитков. Поговорите со своим стоматологом о своих привычках гигиены полости рта, чтобы узнать, могут ли они быть причиной раздражения.
Поговорите со своим стоматологом о своих привычках гигиены полости рта, чтобы узнать, могут ли они быть причиной раздражения.
4) Побочные эффекты лекарств
Одной из возможных причин жжения языка является прием некоторых лекарств, связанных с синдромом сухости во рту и жжения языка.Эти лекарства включают антидепрессанты и ингибиторы АПФ. Интересно, что для лечения BMS иногда используются антидепрессанты, поэтому посоветуйтесь со своим врачом, прежде чем вносить какие-либо изменения в схему приема лекарств. Некоторые препараты могут вызывать болезненность и сухость во рту. Сообщите своему стоматологу или врачу, если вы испытываете побочные эффекты из-за лекарств.
5) Условия полости рта
Ощущение жжения языка также может быть вызвано другим заболеванием полости рта, известным как кандидоз или молочница (грибковая инфекция во рту) или географическим положением языка (состояние, при котором поверхность вашего языка приобретает вид карты).
Географический язык не связан с какими-либо долгосрочными заболеваниями, но иногда может воспаляться и причинять боль. Ваш стоматолог может поставить диагноз и предложить варианты уменьшения боли и дискомфорта.
Другие возможные причины жжения во рту / языке
В то время как некоторые из возможных причин жжения языка легче определить, другие трудно определить. Если стоматолог определит, что симптомы жжения во рту не вызывают никаких явных заболеваний, обсудите с врачом свою историю болезни.
В ходе комплексного медицинского обследования выяснится, могут ли какие-либо основные заболевания способствовать возникновению ваших симптомов. Это включает диабет, заболевание щитовидной железы, синдром Шегрена или другие состояния, связанные с менопаузой, аллергией или кислотным рефлюксом.
Плохо подогнанные протезы могут вызвать раздражение тканей рта. Если вы чувствуете, что жжение исходит от десен или мест, где протезы соприкасаются с вашими щеками или небом, вы можете попросить своего протезиста проверить вашу посадку, чтобы увидеть, может ли это быть проблемой.
Ощущение ожога десен появилось вскоре после перехода на новую зубную пасту или жидкость для полоскания рта? Ополаскиватель для рта , содержащий спирт , например, может высушить внутреннюю часть рта и вызвать ощущение жжения в тканях десен, языке или других областях. Также возможно развитие аллергической реакции на ингредиент зубной пасты или другого перорального продукта.
Если вы подозреваете, что виновата зубная паста или жидкость для полоскания рта, попробуйте вернуться к предыдущему продукту и посмотреть, исчезнут ли ощущения.В случае сомнений обратитесь за советом к стоматологу.
Покалывание и жжение во рту после еды
Самая частая причина покалывания во рту после еды — пищевая аллергия.
Кредит изображения: yourstockbank / iStock / GettyImages
Многим людям нравится покалывание и жжение во рту, вызванные острыми блюдами с большим количеством тепла. С другой стороны, неприятное жжение во рту и покалывание, вызванные не острой пищей, часто сигнализируют о лежащих в основе медицинских или стоматологических проблемах. Возможные причины включают, среди прочего, аллергию, недостаток питательных веществ и больные или сломанные зубы.
Возможные причины включают, среди прочего, аллергию, недостаток питательных веществ и больные или сломанные зубы.
Синдром оральной аллергии
Люди с сенной лихорадкой — аллергией на пыльцу растений или деревьев — иногда испытывают оральную реакцию на определенные фрукты и / или овощи, особенно если их есть в сыром виде. Этот особый тип пищевой аллергии, называемый синдромом оральной аллергии (OAS) или синдромом пищевой аллергии на пыльцу, обычно вызывает жжение и покалывание во рту, языке и, возможно, губ и горла после приема пищи, вызывающей раздражение.Эти симптомы возникают из-за того, что иммунная система путает некоторые белки в вредных продуктах с пыльцой растений, которая вызывает симптомы сенной лихорадки.
Продукты, вызывающие ОАГ, различаются от одного человека к другому в зависимости от конкретных типов пыльцы, на которые у вас аллергия. Например, по данным Американской академии аллергии, астмы и иммунологии, люди, страдающие аллергией на пыльцу березы, обычно испытывают симптомы ОАГ после употребления в пищу яблок, груш и фруктов без косточек, таких как вишня, абрикосы и сливы.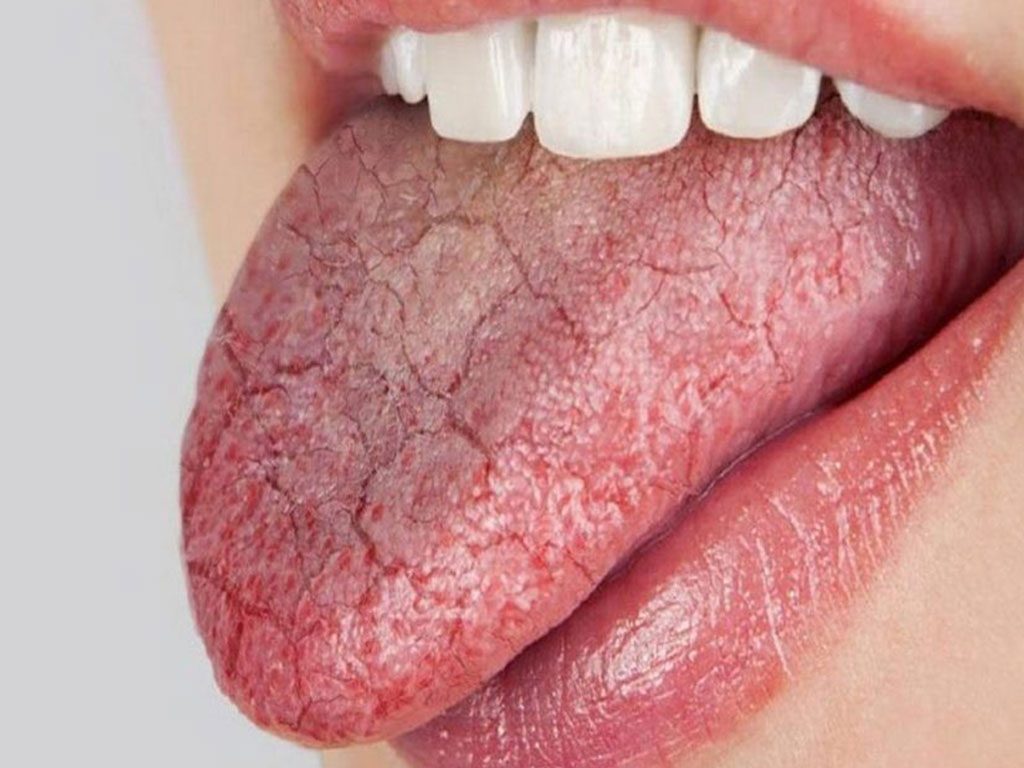 Напротив, люди с аллергией на амброзию часто испытывают симптомы ОАГ после употребления дынь, бананов, кабачков, огурцов или ромашкового чая.
Напротив, люди с аллергией на амброзию часто испытывают симптомы ОАГ после употребления дынь, бананов, кабачков, огурцов или ромашкового чая.
Истинная пищевая аллергия
В то время как лежащая в основе аллергия на пыльцу ответственна за симптомы ОАГ, жжение и покалывание во рту наряду с другими симптомами также могут возникать у людей с «настоящей» пищевой аллергией, то есть аллергией на белки, содержащиеся в определенных продуктах питания.
По данным Американской академии аллергии, астмы и иммунологии, продукты, которые чаще всего вызывают пищевую аллергию, включают коровье молоко, яйца, арахис, древесные орехи, рыбу, моллюски, сою и пшеницу.
Помимо жжения или зуда во рту, к другим возможным симптомам пищевой аллергии относятся:
- Крапивница или общий зуд
- Заложенность носа
- Чихание
- Спазмы желудка
- Рвота и / или диарея
- Отек под поверхностью кожи, называемый ангионевротическим отеком, особенно вокруг глаз и губ
Пищевая аллергия иногда вызывает тяжелую реакцию, называемую анафилаксией, которая характеризуется стеснением в горле, хрипом, затрудненным дыханием и головокружением, головокружением или обмороком. Анафилаксия — это опасная для жизни ситуация, требующая немедленной медицинской помощи.
Анафилаксия — это опасная для жизни ситуация, требующая немедленной медицинской помощи.
Другие причины
Раздражение тканей рта и / или языка может вызвать чувствительность к горячей, острой, кислой или кислой пище, что приводит к жжению или покалыванию во рту. Многие условия могут потенциально привести к раздражению рта, в том числе:
- Рецидивирующие язвы язвы, также известные как афтозные язвы
- Молочница во рту, разрастание дрожжей во рту
- Вирусная инфекция, такая как оральный герпес или ветряная оспа
- Сухость во рту
- Целиакия
- Болезнь Крона
- Дефицит железа, витамина B 12 или витамина C
- Химиотерапевтическое лечение
- Лучевая терапия головы и шеи
- Плохо подогнанные протезы
- Сломанные или разрушенные зубы
Диагностика
Посещение лечащего врача обычно является лучшим способом начать обследование, если вы чувствуете жжение или покалывание во рту, вызванные едой или питьем. В некоторых случаях имеет смысл сначала обратиться к стоматологу, если вы подозреваете, что ваши симптомы могут быть вызваны стоматологической проблемой.
В некоторых случаях имеет смысл сначала обратиться к стоматологу, если вы подозреваете, что ваши симптомы могут быть вызваны стоматологической проблемой.
После проведения физического обследования и сбора информации о факторах, запускающих симптомы, а также о частоте и продолжительности ваших симптомов, ваш врач может назначить несколько анализов крови. Вы также можете получить направление к аллергологу для тестирования, если ваш врач подозревает пищевую аллергию или синдром оральной аллергии.
Уход
Лечение жжения во рту и покалывания после еды зависит от причины.При ОАГ основное лечение заключается в отказе от вредной пищи (ов). Некоторые люди могут терпеть провоцирующие продукты, если они были приготовлены, потому что тепло часто расщепляет пищевые белки, что приводит к оральной реакции. Строгое избегание продуктов, на которые у вас аллергия, обычно является краеугольным камнем лечения настоящей пищевой аллергии.
Лечение других причин жжения или покалывания во рту может включать одно или несколько из следующих:
- Стоматология
- Лекарственные ополаскиватели для полости рта
- Витаминные или минеральные добавки
- Лекарство для лечения основного заболевания, например болезни Крона
Предупреждение
Немедленно позвоните в службу 911, если у вас появятся какие-либо признаки или симптомы, которые могут свидетельствовать об анафилактической реакции, включая затрудненное дыхание, одышку, стеснение в горле или груди, а также головокружение, головокружение или обморок.
Клиника Мэйо: многие заболевания могут вызывать жжение во рту
УВАЖАЕМЫЕ КЛИНИКИ MAYO: Мой отец, которому за 70, пошел к стоматологу с болью во рту, и ему сказали, что у него синдром жжения во рту и известное лечение. Могло ли что-то еще вызывать его симптомы? Что он может сделать, чтобы облегчить боль?
ОТВЕТ: Синдром жжения во рту определяется как стойкое чувство жжения во рту, не вызванное аномалиями во рту или другими проблемами со здоровьем.Тщательное обследование может помочь определить, может ли другое основное заболевание или лекарство быть источником жжения.
Некоторые из наиболее распространенных причин — проблемы с щитовидной железой, дефицит витаминов, особенно витамина B, и дефицит железа. Специалист может изучить симптомы и историю болезни вашего отца, провести медицинский осмотр и, при необходимости, провести лабораторные анализы для выяснения возможных причин.
Ваш отец должен также обсудить со своим врачом все лекарства, которые он принимает. Многие лекарства могут вызвать сухость во рту. Это, в свою очередь, может вызвать чувство жжения. Например, сухость во рту часто является побочным эффектом антигистаминных, диуретических и трициклических средств. Если есть подозрение, что причиной симптомов вашего отца является лекарство, врач может порекомендовать альтернативу.
Многие лекарства могут вызвать сухость во рту. Это, в свою очередь, может вызвать чувство жжения. Например, сухость во рту часто является побочным эффектом антигистаминных, диуретических и трициклических средств. Если есть подозрение, что причиной симптомов вашего отца является лекарство, врач может порекомендовать альтернативу.
Если после тщательной оценки четкая причина не обнаружена, можно поставить диагноз синдрома жжения во рту. Хотя от этого расстройства нет лекарства, различные методы лечения могут уменьшить симптомы вашего отца и облегчить лечение.
Врачи, которые занимаются диагностикой и лечением синдрома жжения во рту, представляют несколько медицинских специальностей, включая неврологию, дерматологию, оториноларингологию или ЛОР. В некоторых случаях стоматологические хирурги или пародонтологи оказывают помощь при синдроме жжения во рту. Чтобы найти подходящего специалиста для своего отца, обратитесь к его лечащему врачу за направлением.
Во-первых, он может попробовать несколько способов ухода за собой дома. Они включают использование мягкой зубной пасты, попивание воды в течение дня, жевание жевательной резинки без сахара, сосание конфет без сахара и отказ от жидкости для полоскания рта.Он также может попробовать безрецептурные продукты, предназначенные для снятия сухости во рту.
Они включают использование мягкой зубной пасты, попивание воды в течение дня, жевание жевательной резинки без сахара, сосание конфет без сахара и отказ от жидкости для полоскания рта.Он также может попробовать безрецептурные продукты, предназначенные для снятия сухости во рту.
Ваш отец должен избегать острой пищи и газированных напитков, которые могут усилить жжение во рту. Кислая пища также может усугубить его симптомы. К ним относятся продукты на основе томатов или уксуса, а также цитрусовые и продукты, содержащие цитрусовую кислоту. Некоторым людям с синдромом жжения во рту также полезно избегать шоколада.
Во-вторых, лекарство, отпускаемое по рецепту, может помочь при синдроме жжения во рту.Варианты включают лекарства для местного применения, которые используются только во рту, а также лекарства, принимаемые в форме таблеток.
В-третьих, когнитивно-поведенческая терапия может быть весьма полезной для людей с синдромом жжения во рту и другими болезненными хроническими состояниями. Эта терапия включает в себя работу со специалистами по обезболиванию, чтобы изучить методы, которые помогут сделать повседневную боль менее разрушительной. Это часто позволяет людям с такими заболеваниями, как синдром жжения во рту, заниматься своей обычной деятельностью, несмотря на некоторый дискомфорт.
Эта терапия включает в себя работу со специалистами по обезболиванию, чтобы изучить методы, которые помогут сделать повседневную боль менее разрушительной. Это часто позволяет людям с такими заболеваниями, как синдром жжения во рту, заниматься своей обычной деятельностью, несмотря на некоторый дискомфорт.
Суть в том, что вашему отцу не нужно просто мириться с болью. Специалист может работать с ним, чтобы исследовать первопричину и, если таковая не будет обнаружена, поможет вашему отцу разработать план лечения, чтобы минимизировать его симптомы и контролировать синдром жжения во рту. — Рошель Торгерсон, доктор медицинских наук, дерматология, клиника Мэйо, Рочестер, Миннесота.
MAYO CLINIC Q&A — это образовательный ресурс, который не заменяет обычную медицинскую помощь. Вопросы по электронной почте MayoClinicQ&A @ mayo.edu . Для получения дополнительной информации посетите https://www.mayoclinic.org.
Симптомы рака пищевода | Исследования рака, Великобритания
К наиболее частым симптомам рака пищевода относятся:
- затруднение глотания (дисфагия)
- несварение желудка или изжога, которые не проходят
- необъяснимая потеря веса
- боль в горле или за грудиной
Есть много других состояний, которые вызывают эти симптомы. Большинство из них встречаются гораздо чаще, чем рак пищевода.
Большинство из них встречаются гораздо чаще, чем рак пищевода.
Вам следует обратиться к врачу, если у вас есть проблемы с глотанием или у вас есть симптомы, которые необычны для вас или которые не исчезнут. Маловероятно, что ваши симптомы связаны с раком, но важно проконсультироваться с врачом.
Затрудненное глотание (дисфагия)
Вы можете почувствовать боль или жжение при глотании, еда может застрять в горле или груди.
Это наиболее частый симптом рака пищевода.
Безобидное сужение пищевода, называемое стриктурой, также может затруднить глотание. Важно проконсультироваться с врачом по поводу этого симптома.
Не проходит несварение или изжога
У вас может возникнуть расстройство желудка, когда кислота из желудка снова поднимается (рефлюкс) в пищевод. Или при воспалении или раздражении желудка.
Клапан между желудком и пищеводом обычно предотвращает это. Клапан называется сердечным сфинктером.Развивающаяся здесь опухоль может остановить работу клапана, что приведет к расстройству желудка.
Помните, что несварение желудка является обычным явлением и обычно не вызвано раком. Это может быть очень болезненно, даже если все в порядке.
Обратитесь к врачу, если у вас изжога в течение 3 или более дней была в большинстве случаев, даже если вы принимаете лекарство, и оно помогает. Изжога — это жгучая боль в груди или дискомфорт, возникающий после еды.
Похудание
Вы можете отложить прием пищи, если вам трудно глотать или испытываете боль при глотании пищи.Это может заставить вас похудеть.
В редких случаях резкое похудание может быть признаком запущенной формы рака.
Боль в горле или за грудиной
Вы можете чувствовать боль в центре груди, реже в спине или между лопатками. Это может ухудшиться при глотании или несварении желудка.
Другие симптомы
Другие симптомы могут включать:
Еда возвращается
Вы можете отрыгивать пищу — это когда пища возвращается вскоре после того, как вы ее проглотили. Обычно все начинается с такой еды, как мясо и хлеб. Вы можете начать употреблять мягкую пищу, такую как картофельное пюре, напитки и слюну, если не лечитесь.
Обычно все начинается с такой еды, как мясо и хлеб. Вы можете начать употреблять мягкую пищу, такую как картофельное пюре, напитки и слюну, если не лечитесь.
Кашель, который не проходит
Кашель, который не проходит или возникает при попытке поесть, может быть вызван раком пищевода.
Охриплость
Ваш голос может стать хриплым или хриплым.Это не общий симптом и может быть вызван другими безвредными состояниями.
Кашель с кровью
Вы можете кашлять кровью или иметь кровь в рвоте (или в пище, которую вы приносите), если ваш пищевод кровоточит.


 Часто встречается у детей. Может сопровождаться вялостью, слабостью, тошнотой, рвотой, бледностью, дезориентацией, потерей сознания.
Часто встречается у детей. Может сопровождаться вялостью, слабостью, тошнотой, рвотой, бледностью, дезориентацией, потерей сознания. Таким образом, увеличение СОЭ может указывать на инфекцию или хроническое воспаление как на возможную причину тошноты и рвоты.
Таким образом, увеличение СОЭ может указывать на инфекцию или хроническое воспаление как на возможную причину тошноты и рвоты. На определении его количества в моче основаны и домашние тесты на беременность, однако определение его уровня в крови более достоверно и может выявить беременность уже на 6-8-й день после оплодотворения.
На определении его количества в моче основаны и домашние тесты на беременность, однако определение его уровня в крови более достоверно и может выявить беременность уже на 6-8-й день после оплодотворения.
 Это Таким образом оценивают состояние мозга, его реакцию на раздражители.
Это Таким образом оценивают состояние мозга, его реакцию на раздражители.
 Растворите ложку пищевой соды в теплой воде и прополощите рот, чтобы нейтрализовать кислоту и уменьшить жжение.
Растворите ложку пищевой соды в теплой воде и прополощите рот, чтобы нейтрализовать кислоту и уменьшить жжение. Ограничьте потребление горячих напитков и острой пищи. Следите за своими симптомами после курения или употребления алкоголя.Оба действия могут ухудшить BMS. Имейте в виду, что лекарства, содержащие алкоголь, также могут ухудшить симптомы.
Ограничьте потребление горячих напитков и острой пищи. Следите за своими симптомами после курения или употребления алкоголя.Оба действия могут ухудшить BMS. Имейте в виду, что лекарства, содержащие алкоголь, также могут ухудшить симптомы.
 Растворите ложку пищевой соды в теплой воде и прополощите рот, чтобы нейтрализовать кислоту и уменьшить жжение.
Растворите ложку пищевой соды в теплой воде и прополощите рот, чтобы нейтрализовать кислоту и уменьшить жжение.