Имплантация зубов при сахарном диабете 1 и 2 типа
СОДЕРЖАНИЕ
- Какие факторы риска имплантации
- Кому не рекомендована имплантация при диабете
- Кому разрешена имплантация при диабете
- Какие требования к имплантации
- Какие импланты и протезы можно ставить при диабете
- Какие виды имплантации можно применять
- Какие анализы и обследования понадобятся
- Какая подготовка к имплантации предстоит диабетику
- Как происходит имплантация
- Что делать после имплантации
- Какие гарантии
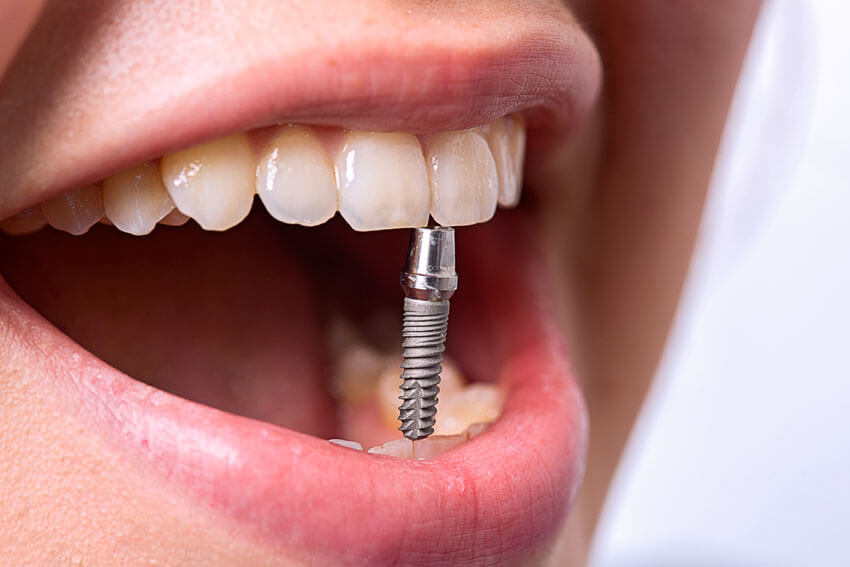
Повышенный уровень сахара, которым сопровождается диабет, ухудшает ранозаживление. И это основное препятствие, из-за которого диабетикам долгие годы не была доступна имплантация.
Применявшаяся повсеместно классическая методика подразумевала разрез десны, частичное разрушение кости для создания имплантационного ложа. По окончании процедуры вживленный имплант накрывали десневым лоскутом и накладывали швы.
При хорошем состоянии здоровья приживление происходило за 6-8 месяцев. При диабете этот срок удлинялся, раны долго не заживали, и не всегда удавалось добиться надежной стабилизации импланта. Именно из-за этих рисков заболевание на протяжении десятилетий было противопоказанием для имплантации.
Какие факторы риска имплантации у больных диабетом?
Сахарный диабет вызван нарушением работы эндокринной системы. На его фоне в организме вырабатывается меньше инсулина, чем нужно для расщепления поступающих с пищей сахаров. Это негативно сказывается на обменных процессах, приводит к нарушению микроциркуляции крови, из-за чего ухудшается регенерация тканей.
Любая рана у диабетиков восстанавливается сложнее и дольше. При имплантации:
- возможны аллергические реакции;
- осложнения и отторжение импланта;
- увеличивается срок приживления.
Несмотря на это, диабет — не приговор для имплантации.
Кому не рекомендована имплантация при диабете?
Не подходит процедура при наличии проблем с иммунной системой. На фоне диабета существенно снижается иммунный ответ, и приживление будет протекать дольше и с большей вероятностью осложнений.
Нужно взвешено подходить к назначению имплантации людям с диабетом второго типа, получающим лечение инъекционным инсулином при диабете тяжелой степени.
В любом случае, наличие специфических противопоказаний может выявить только стоматолог в тесном сотрудничестве с врачом-эндокринологом. Приходите на консультацию в нашу клинику, чтобы получить больше информации.
Кому разрешена имплантация при диабете?
Современное протезирование на имплантах доступно для людей с диабетом в ряде случаев:
- Их общее состояние здоровья должно быть хорошим.

- Не должно быть противопоказаний к проведению процедуры и хронических заболеваний других систем организма (сердечно-сосудистой, кровеносной).
- Уровень глюкозы в крови на получаемом лечении должен быть нормальным (до 7 ммоль/л).
- Нужно получить разрешение от терапевта и эндокринолога на проведение имплантации.
- Регенерация тканей не должна быть нарушена. Мелкие ранки слизистой и кожи пациента заживают в нормальные сроки.
- Не должно быть зависимости от никотина. Курение приводит к сужению и так поврежденных диабетом сосудов, и кровоснабжения кости не будет достаточно для ее регенерации.
Какие требования к имплантации при сахарном диабете?
Чтобы импланты прижились в положенные сроки и достигли хорошей стабилизации, необходимо создать ряд условий:
- Убедиться, что уровень глюкозы на получаемом лечении долго и стабильно находится на нормальном уровне (до 7 ммоль/л).

- Обеспечить компенсацию диабета на весь период лечения (поддерживающая терапия).
- Соблюдать режим питания и физической активности (избегать нагрузок, питаться часто, небольшими порциями, придерживаться богатой витаминами и бедной углеводами диеты).
- Избегать стресса, который негативно отражается на состоянии нервной системы, и губителен для диабетиков.
- Все время восстановления после имплантации необходимо регулярно наблюдаться у имплантолога и эндокринолога.
- Необходимо ежедневно очень тщательно заботиться о полости рта — проводить гигиенические мероприятия, порекомендованные стоматологом.
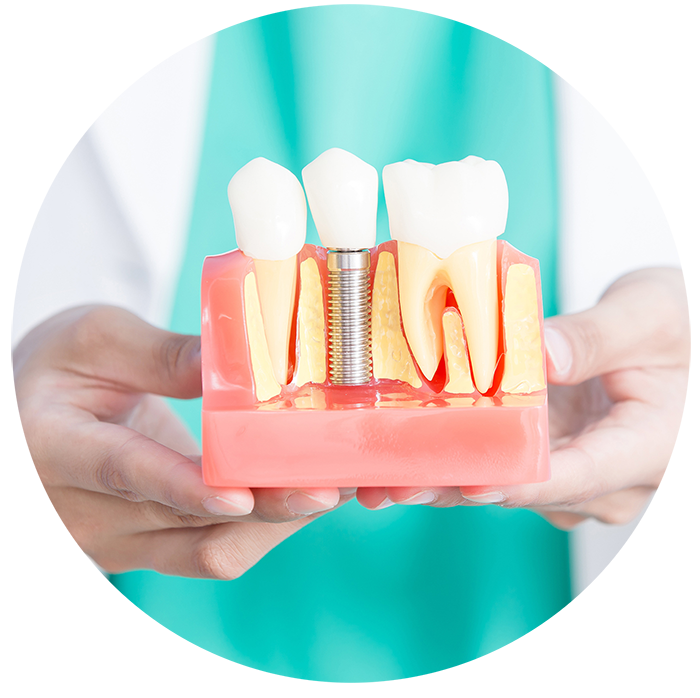
Какие импланты и протезы можно ставить при диабете?
Организм человека, больного диабетом, острее реагирует на внешнее воздействие, поэтому и импланты, и протезы для диабетика должны быть биоинертными. Хорошо себя зарекомендовали титановые импланты без примесей и циркониевые безметалловые коронки. При выборе протезов отдают предпочтение легким материалам и хорошо продумывают их конструкцию, чтобы добиться равномерного распределения нагрузки при жевании.
При выборе протезов отдают предпочтение легким материалам и хорошо продумывают их конструкцию, чтобы добиться равномерного распределения нагрузки при жевании.
Тип имплантов, протезов и их расположение планируют на этапе подготовки к имплантации. Основываясь на результатах КТ, создают трехмерную модель челюсти пациента. Далее, с помощью специальных программ, отмечают на ней, какие импланты и как будут вживляться.
После утверждения плана операции по этим данным создается специальный 3D-шаблон. Во время процедуры его надевают на челюсть, и вживляют имплант в точно отмеченных на нем точках.
Какие виды имплантации можно применять при диабете?
Чтобы снизить нагрузку на организм, очень важно использовать щадящие виды имплантации:
- Одномоментная имплантация с немедленной нагрузкой. При этой процедуре имплант вживляется в лунку только что удаленного зуба. При этом не нужно дополнительно травмировать ткани, и заживление протекает физиологически, так же, как бы постепенно зарастала лунка на месте удаленного корня.

- Экспресс-имплантация с немедленной нагрузкой. Эта процедура выбирается для вживления импланта на пустующее место челюсти, где ранее был зуб. Если удаление проводилось недавно, лунка должна полностью восстановиться. Тонким инструментом (диаметром всего 1-2 мм) делается прокол. Внутрь вкручивается имплант со специальной резьбой. Он не способствует разрушению кости и сразу же гарантирует хорошую первичную стабилизацию. Временные нагружаемые протезы при этом методе также можно надевать сразу.
В ряде случаев может применяться классический протокол. Сегодня, благодаря имплантам нового поколения, это более щадящая процедура. Сращение титанового стержня с костью происходит в ненагруженном состоянии (имплант закрыт десневым лоскутом, и остеоинтеграция протекает внутри десны). После полного приживления проводится протезирование.
Какие анализы и обследования понадобятся диабетику перед имплантацией?
Диагностика при диабете значительно обширней, чем в обычном случае. Помимо обязательного общего анализа крови, КТ или МРТ, человеку с диабетом необходимо сдать:
- кровь на сахар;
- мочу на общий анализ;
- слюну на бактериальный посев.
По результатам этих обследований и общего состояния здоровья понадобится проконсультироваться у терапевта и эндокринолога, и от обоих врачей получить подтверждение, что по состоянию здоровья нет препятствий к проведению имплантации.
Какая подготовка к имплантации предстоит диабетику?
В нашей клинике «АкадемСтом» проводится тщательная санация полости рта:
- Профессиональная гигиеническая чистка с удалением мягких и твердых зубных отложений (зубного камня).
 Известно, что налет является питательной средой для бактерий, убрав его, можно предупредить инфицирование тканей и отторжение импланта.
Известно, что налет является питательной средой для бактерий, убрав его, можно предупредить инфицирование тканей и отторжение импланта. - Борьба с кариесом. Кариозный зуб является очагом инфекции в организме.
- Лечение десен. Перед имплантацией нужно убедиться, что у пациента нет гингивита и других заболеваний мягких тканей.
- Отбеливание. Если нет противопоказаний и есть необходимость, перед процедурой имплантации необходимо восстановить естественный цвет зубной эмали.
К имплантации допускаются пациенты, прошедшие всю необходимую подготовку.
Как происходит имплантация при диабете? В какие сроки?
Если соблюдены все условия, и нет препятствий проведению процедуры, процесс имплантации протекает по стандартному протоколу. Врач действует аккуратно, чтобы снизить до минимума травматизацию тканей.
Время, которое потребуется на проведение процедуры, зависит от степени ее сложности (имплантация под углом, вживление нескольких имплантов).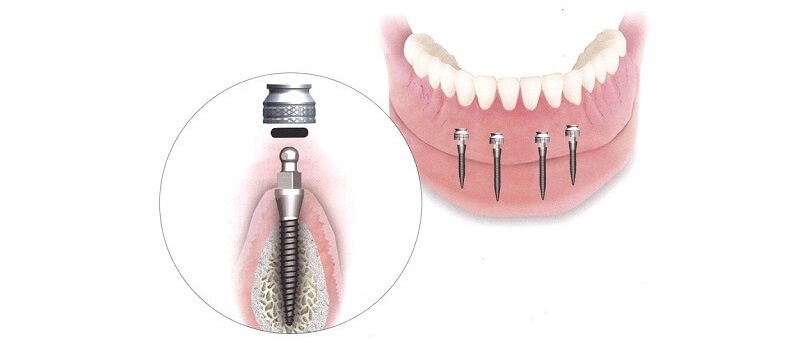 Обычно один имплант вживляют за 20-30 минут. Схема его вживления хорошо продумана на этапе подготовки. Остается только завершить установку и закрепить временный протез.
Обычно один имплант вживляют за 20-30 минут. Схема его вживления хорошо продумана на этапе подготовки. Остается только завершить установку и закрепить временный протез.
Запись на бесплатную консультацию врача
Что делать после имплантации? Как повысить шансы на успех процедуры?
Как показывает практика, у пациентов, прошедших все обследования и допущенных к имплантации в нашей клинике, есть все шансы сохранить имплант и на долгое время забыть об эстетических и функциональных проблемах беззубой челюсти. Главное, придерживаться всех рекомендаций лечащего врача:
- В течение 10-12 дней послеоперационного периода этой категории пациентов в профилактических дозах рекомендован прием антибиотиков.
- Нужно позаботиться о гигиене ротовой полости.
- Важно регулярно приходить на прием к стоматологу. В послеоперационном периоде каждые 2-3 дня. В реабилитационном, пока имплант не срастется с костью, 1 раз в месяц.

Категорически запрещается курить. Отказ от этой вредной привычки повышает шанс на успех имплантации.
Какие гарантии при имплантации на фоне диабета?
Учитывая наличие многолетнего хронического заболевания, гарантировать 100% приживление не сможет ни один врач. Не смотря на это, наша клиника предоставляет 5 лет гарантии на все установленные в клинике импланты. Успех процедуры зависит в равной степени и от врачебного профессионализма, и от прилежания самого пациента — поддержания им гигиены, приема назначенных лекарств, ответственного отношения к своему здоровью.
В нашей клинике мы допускаем к имплантации людей без противопоказаний, ознакомленных и согласных выполнять врачебные рекомендации, без вредных привычек или согласных отказаться от них на время терапии. Все эти факторы позволяют снизить риск отторжения при имплантации на фоне диабета.
Со своей стороны мы готовы сделать все необходимое, чтобы вживить имплант с минимальной нагрузкой на ваш организм. Если вы согласны приложить усилия для его приживления, вместе мы добьемся нужного результата!
Если вы согласны приложить усилия для его приживления, вместе мы добьемся нужного результата!
Имплантация зубов при сахарном диабете. Показания, противопоказания, методы, возможные осложнения
Содержание:
- Причины, препятствующие установке дентальных имплантов
- В каких случаях имплантация невозможна
- При каких условиях разрешается вживлять импланты
- Как проводят имплантацию при сахарном диабете
— Подготовительные мероприятия
— Проведение операции
— Реабилитационный период - Возможные осложнения
При необходимости протезирования зубов пациенты все чаще выбирают внутрикостную дентальную имплантацию. Импланты полностью восстанавливают функциональность и эстетику зубочелюстной системы, возвращая красоту улыбки. Еще совсем недавно имплантация зубов при сахарном диабете была невозможна. Однако сегодня многие диабетики могут воспользоваться данной услугой. При этом необходима тщательная подготовка к операции и соблюдение всех правил послеоперационного ухода.
При данном эндокринном заболевании недостаточно или полностью не поглощается глюкоза, при этом уровень сахара в крови повышается. У пациентов ухудшается общее самочувствие, снижается иммунитет, усиливается чувствительность к боли. При этом нарушаются обменные процессы, раны плохо заживают. Это осложняет любые хирургические операции, способствует развитию серьезных послеоперационных осложнений.
Почему к имплантации у диабетиков относятся с осторожностью:
- плохое заживление ран, медленная регенерация тканей;
- высокий риск развития аллергических реакций;
- воспалительные процессы в деснах, множественный кариес;
- инфекции в ротовой полости;
- чаще, чем у других пациентов отторгается имплант;
- удлиняется период остеоинтеграции (приживления) искусственного корня.
Несмотря на существующие проблемы, данный диагноз — не приговор к имплантации зубов. Современные импланталогические системы и строгий контроль лечения позволяют восстановить одну, несколько единиц или даже зубной ряд всего на 4 или 6 имплантах.
Операцию не проводят при декомпенсационной (некомпенсированной) стадии заболевания или инсулинзависимом диабете, так как в этом случае невозможно поддерживать необходимый уровень здоровья.
Установка имплантов запрещена, если в анамнезе дополнительно присутствуют:
- туберкулез;
- нарушения свертываемости, болезни крови;
- психические расстройства;
- артрит или ревматизм;
- тяжелые патологии сердца и сосудов;
- онкология;
- низкий уровень иммунитета;
- бруксизм, патологический прикус;
- хронический алкоголизм;
- активное курение с невозможностью длительного отказа от сигарет.
К временным ограничениям относят острые инфекции, обострение хронических болезней, стоматологические заболевания и ряд других патологий, которые можно устранить.
Пациент может рассчитывать на восстановление зубов с помощью имплантации, если он имеет компенсированный тип диабета и хороший уровень здоровья.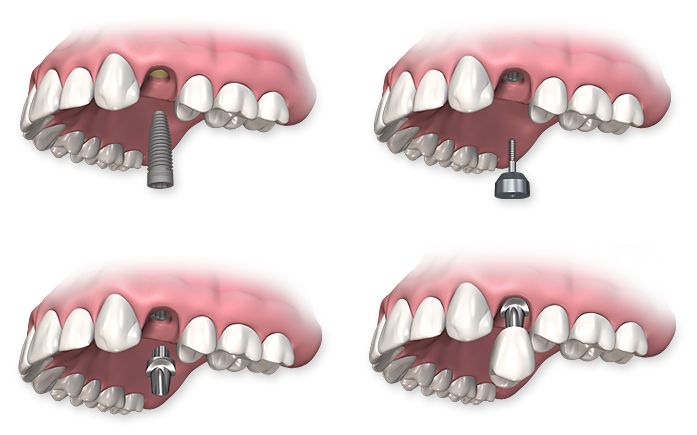 Больной должен регулярно обследоваться у эндокринолога, чтобы не допустить развития острой формы заболевания.
Больной должен регулярно обследоваться у эндокринолога, чтобы не допустить развития острой формы заболевания.
Требования к пациентам с сахарным диабетом:
- второй тип патологии в стадии компенсации;
- показатели глюкозы поддерживаются на уровне 7 — 9 ммоль/л, что не препятствует хорошему заживлению тканей;
- регулярное обследование у эндокринолога, терапевта, стоматолога для своевременного решения возникающих проблем;
- поддержание хорошего уровня иммунитета, профилактика инфекционных заболеваний;
- своевременный прием всех назначенных препаратов;
- строгое соблюдение диеты для исключения скачков сахара в крови;
- отказ от алкогольных напитков, табакокурения.
Для диабетиков важно обратиться в хорошую клинику, так как риск осложнений велик. Можно почитать отзывы пациентов с аналогичным заболеванием.
Современные стоматологические клиники применяют уникальные методики, позволяющие избежать высокой травматичности операции и облегчить период реабилитации. Большое распространение получили имплантация с одновременным удалением зуба и другие одноэтапные протоколы лечения.
Большое распространение получили имплантация с одновременным удалением зуба и другие одноэтапные протоколы лечения.
Оперативное вмешательство проводится так же, как и для других пациентов. Однако к подготовке и послеоперационному уходу предъявляют больше внимания. Выбор протокола лечения зависит от клинического случая, но чаще выбирают одноэтапные методики.
Подготовительные мероприятия
На первичной консультации врач собирает анамнез, проводит осмотр, выдает направление на лабораторное и инструментальное обследование. Пациент обязательно должен получить разрешение на операцию от терапевта и эндокринолога. Для этого ему придется сдать ряд дополнительных анализов.
Стоматолог выявляет все патологи зубочелюстной системы, проводит санацию полости рта: лечит кариес, воспаление десен, устраняет другие патологии. Обязательно выполняется профессиональная гигиена ротовой полости, удаляется зубной камень, налет. На этой процедуре врач объясняет пациенту правила ухода за зубами после установки имплантов.
Для исключения риска инфицирования во время процедуры назначаются антибиотики. Таблетки пьют строго по установленной схеме за несколько дней до операции. В этот период также нужно избегать повышенных физических и эмоциональных нагрузок.
Проведение операции
Обычно выполняется одноэтапная, например, одномоментная, базальная имплантация с немедленной нагрузкой протезами, так как она малотравматична и требует лишь одного восстановительного периода. Однако в некоторых случаях доступен лишь классический метод. Сначала устанавливают титановый корень, а лишь через 8 — 10 месяцев ставят коронку.
Этапы процедуры по одноэтапному протоколу:
- обезболивание местными анестетиками;
- получение доступа к кости через микропрокол в десне или через лунку, если происходит одновременное удаление зуба;
- высверливание в кости ложа;
- ввинчивание имплантата, установка абатмента, если он двусоставной;
- фиксация коронки сразу или через несколько дней.

При классической методике может дополнительно потребоваться костная пластика, которую проводят до основной операции.
Реабилитационный период
В первую неделю пациент продолжает принимать антибиотики. Для купирования болевого синдрома назначают обезболивающие средства. Снять отеки поможет холодный компресс. Полость рта рекомендуется периодически полоскать антисептиками.
После хирургического вмешательства уровень сахара в крови может подняться, поэтому больному нужно посетить эндокринолога, а также строго следить за этим показателем самостоятельно.
Питаться необходимо мягкой пищей комфортной температурой. При этом не стоит забывать о специальном диетическом питании. Нельзя курить, пить алкоголь, переохлаждать или перегревать организм.
В период всего реабилитационного срока, а для диабетиков он удлиняется до 8 и более месяцев, нужно проходить регулярный профилактический осмотр у стоматолога, эндокринолога.
Гигиенические процедуры должны быть особенно тщательными, чтобы не допустить развития инфекции и воспаления. Чистка зубов должна быть аккуратной и тщательной, дважды в день. Нельзя допустить скопления даже тонкого слоя налета, так как это рассадник бактерий. Обязательно применять зубную нить для более тщательного удаления налета вокруг зубов, а также различные ополаскиватели полости рта.
Чистка зубов должна быть аккуратной и тщательной, дважды в день. Нельзя допустить скопления даже тонкого слоя налета, так как это рассадник бактерий. Обязательно применять зубную нить для более тщательного удаления налета вокруг зубов, а также различные ополаскиватели полости рта.
Сразу после установки имплантатов мягкие ткани отекают, появляется боль, может повыситься температура тела. Возможно онемение близлежащей области, но не более 5 часов. Если чувствительность долго не возвращается, то это говорит о повреждении нерва.
Воспалительные явления чаще всего возникают из-за несоблюдения пациентом врачебных рекомендаций. При сахарном диабете они особенно опасны, так как их сложно быстро купировать. В итоге может развиться периимплантит, который становится причиной отторжения импланта.
Самолечение в данном случае абсолютно недопустимо. Все медикаменты должен выписывать врач.
Имплантация при сахарном диабете — какие импланты выбрать, особенности, стоимость
Сахарный диабет ― эндокринное заболевание, из-за которого в организме развиваются сосудистые нарушения. Болезнь способствует ранней утрате зубов. Восполнить такой недостаток можно с помощью имплантации. И, хотя для установки первых моделей имплантов сахарный диабет считался прямым противопоказанием, современные разработки позволили исключить риски развития осложнений. Для работы с такими пациентами применяются титановые винты особой модификации, а также инновационные хирургические методы для проведения оперативного вмешательства.
Болезнь способствует ранней утрате зубов. Восполнить такой недостаток можно с помощью имплантации. И, хотя для установки первых моделей имплантов сахарный диабет считался прямым противопоказанием, современные разработки позволили исключить риски развития осложнений. Для работы с такими пациентами применяются титановые винты особой модификации, а также инновационные хирургические методы для проведения оперативного вмешательства.
Остеоинтеграция имплантатов при сахарном диабете
Сахарный диабет провоцирует избыточное образование глюкозы в крови. Происходит это из-за недостаточной выработки инсулина, который производится поджелудочной железой. Организм испытывает дефицит гормона с белковой структурой и становится неспособным нормально регулировать показатели крови.
При диабете I типа плотность кости резко снижается. Этот факт касается и зубочелюстной системы. После утраты зуба костное основание быстро атрофируется. Резорбция (рассасывание, атрофия) идет быстрыми темпами. Это осложняет установку имплантатов, повышает риски развития осложнений, делает возможным отторжение инородного тела. При диабете II типа ярко выраженные нарушения в плотности костной ткани не просматриваются. Этот вид заболевания создает более благоприятные условия для имплантации.
Резорбция (рассасывание, атрофия) идет быстрыми темпами. Это осложняет установку имплантатов, повышает риски развития осложнений, делает возможным отторжение инородного тела. При диабете II типа ярко выраженные нарушения в плотности костной ткани не просматриваются. Этот вид заболевания создает более благоприятные условия для имплантации.
Клинические исследования: к чему приводит сахарный диабет
Практика показала, что отторжение титановых корней у больных сахарным диабетом происходит чаще всего на первых этапах адаптации организма к имплантам. Обычно осложнения развиваются в первые 4-8 недель после операции. Еще один период максимального риска ― первая функциональная нагрузка на корень (фиксация и запуск работы протезного аппарата). При рациональной гипогликемической терапии риски существенно снижаются.
Исследования клинической картины проводились на пациентах, которые держат под контролем сахарный диабет. Отторжение имплантатов у этих лиц происходило в 2,2% ситуаций на ранних этапах и в 7,3% в первое полугодие после установки протеза.
При выведении коэффициента приживаемости имплантов у пациентов контрольной группы выяснилось, что в течение первого года после протезирования на титановых корнях ситуация не меняется в худшую сторону у 92,7% пациентов. А в течение первых 5 лет после операции импланты остаются сохраненными у 90% лиц с сахарным диабетом.
Обратите внимание! Самым благоприятным местом для внедрения имплантов считается нижняя челюсть, так как здесь наблюдается самый высокий показатель плотности костного основания. На верхней челюсти кость всегда отличается большей пористостью и мягкостью, что увеличивает риск отторжения импланта.
- У больных диабетом II типа риск развития осложнений минимален, в то время как у обладателей I типа он более высок. Важную роль играет профессионализм и опыт врача при установке имплантата. Грамотный специалист безошибочно определяет план лечения, подбирает хорошую конструкцию корней и адекватный режим оперативного вмешательства.
 В Центре имплантации работают имплантологи и ортопеды с обширной практикой именно в работе с пациентами-диабетиками. Дополнительные факторы риска, которые могут ухудшить приживаемость имплантов: гипертензия (высокое артериальное давление), лишний вес, гиподинамия, сосудистые нарушения.
В Центре имплантации работают имплантологи и ортопеды с обширной практикой именно в работе с пациентами-диабетиками. Дополнительные факторы риска, которые могут ухудшить приживаемость имплантов: гипертензия (высокое артериальное давление), лишний вес, гиподинамия, сосудистые нарушения. - К имплантации допускаются пациенты, которые контролируют уровень сахара в крови не менее 1,5-2 месяцев до операции. Показателем нормы признается уровень сахара в пределах 4-6 ммоль/л. Подтвердить этот факт можно с помощью заключения врача-эндокринолога. Такие показатели подходят для проведения операции.
- Признается, что риск осложнений тем выше, чем длительнее история развития сахарного диабета. За более продолжительный срок системные нарушения в организме нарастают, осложняется работа внутренних систем и органов (почек, сердечной мышцы, мозговых центров). С серьезными патологиями в этой области не рекомендуется проводить установку имплантата. Противопоказана хирургия и тем пациентам, у которых отмечено длительное заживление ран.

Особенности имплантации при диабете
Грамотный врач четко определяет степень опасности проведения имплантации при диабете. Он придерживается щадящей стратегии, имеющей большие шансы на успех. В работе учитываются следующие показатели:
- Вид имплантов.
Несмотря на существующую опасность, риски осложнения можно существенно снизить. Этот эффект достигается применением имплантов специальной формы и конструкции. Речь идет о корнях с модифицированной поверхностью. Среди них Nobel Biocare и Straumann, произведенные в Швейцарии.
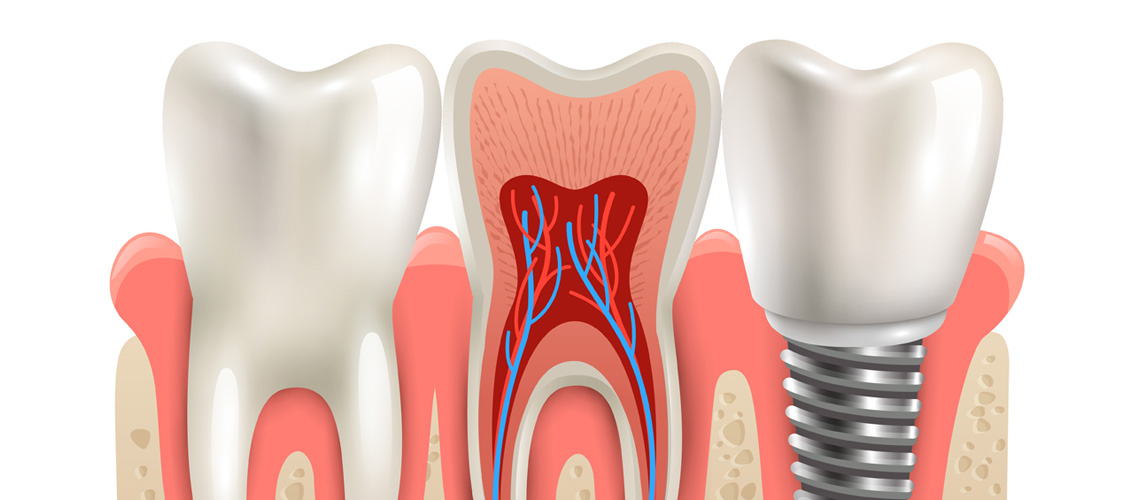 Ультра-гидрофильное покрытие способствует быстрому заживлению ран и затягиванию повреждений. У некоторых имплантов поверхность снабжена фосфорными или фосфатными молекулами, усиливающими регенерацию тканей.
Ультра-гидрофильное покрытие способствует быстрому заживлению ран и затягиванию повреждений. У некоторых имплантов поверхность снабжена фосфорными или фосфатными молекулами, усиливающими регенерацию тканей. Во время проведения хирургических манипуляций очень важно снизить объем повреждений костного основания и слизистой. Самой оптимальной для этого признается базальная методика имплантации, когда корень вводится внутрь через прокол, а не традиционный лоскутный разрез. Этот метод применяется, когда во рту пациента отсутствует не менее 3 единиц зубного ряда, идущих последовательно друг за другом. Также технология хорошо показала себя при полной адентии (100% отсутствии зубов). Используемые в рамках этого метода базальные импланты в подавляющем большинстве случаев не предполагают проведения костной пластики. При других клинических показаниях рекомендуется проводить классическую двухэтапную имплантацию для снижения риска развития воспаления в тканях, окружающих искусственный корень.

- Медикаментозная терапия.
Рекомендуем ознакомиться:
Имплантация полной челюстиИмплантация All-on-4
Базальная имплантация
Протезирование зубов на имплантах
Импланты AnyOne
Приживаемость зубных имплантатов у пациентов с диабетом; обзор и рекомендации
1. Yang W, Lu J, Wang J, Jia W, Ji L, Xiao J, et al. Распространенность диабета среди мужчин и женщин в Китае. N Engl J Med. 2010; 362:1090–101. [PubMed] [Google Scholar]
Yang W, Lu J, Wang J, Jia W, Ji L, Xiao J, et al. Распространенность диабета среди мужчин и женщин в Китае. N Engl J Med. 2010; 362:1090–101. [PubMed] [Google Scholar]
2. Ваз Н.К., Феррейра А.М., Кулкарни М.С., Ваз Ф.С. Распространенность сахарного диабета среди сельского населения Гоа, Индия. Natl Med J Индия. 2011; 24:16–8. [PubMed] [Google Scholar]
3. Диабетический атлас IDF. Международная диабетическая федерация. 4-е изд. Квебек, Канада: выпущен в Монреале; 2009 г.. [Google Scholar]
4. Machtei EE, Frankenthal S, Blumenfeld I, Gutmacher Z, Horwitz J. Зубные имплантаты для немедленной фиксации пациентов с частичной адентией: 1-летнее проспективное пилотное клиническое исследование у пародонточувствительных пациентов. J Пародонтол. 2007; 78: 1188–94. [PubMed] [Google Scholar]
5. Левин Л., Садет П., Гроссманн Ю. Ретроспективная оценка 1387 одиночных имплантатов: 6-летнее наблюдение. J Пародонтол. 2006;77:2080–3. [PubMed] [Академия Google]
6. Левин Л., Ницан Д., Шварц-Арад Д. Успех зубных имплантатов, помещенных во внутриротовые блочные костные трансплантаты. J Пародонтол. 2007; 78:18–21. [PubMed] [Google Scholar]
Левин Л., Ницан Д., Шварц-Арад Д. Успех зубных имплантатов, помещенных во внутриротовые блочные костные трансплантаты. J Пародонтол. 2007; 78:18–21. [PubMed] [Google Scholar]
7. Хит Х., 3-й, Ламберт П.В., Сервис Ф.Дж., Арно С.Б. Гомеостаз кальция и сахарный диабет. J Clin Endocrinol Metab. 1979; 49: 462–6. [PubMed] [Google Scholar]
8. Mellado Valero A, FerrerGarcía JC, Herrera Ballester A, Labaig Rueda C. Влияние диабета на остеоинтеграцию зубных имплантатов. Med Oral Patol Oral Cir Bucal. 2007; 12: E38–43. [PubMed] [Академия Google]
9. Loe H. Пародонтоз: шестое осложнение сахарного диабета. Уход за диабетом. 1993; 16: 329–34. [PubMed] [Google Scholar]
10. Сантана Р.Б., Сюй Л., Бабаханлоу С., Амар С., Грейвс Д.Т. Роль конечных продуктов гликирования в снижении заживления костей при диабете 1 типа. Диабет. 2003; 52: 150–210. [PubMed] [Google Scholar]
11. Gooch HL, Hale JE, Fujioka H, Balian G, Hurwitz SR. Изменения экспрессии хрящей и коллагена во время заживления переломов при экспериментальном диабете. Подключить тканевый рез. 2000;41:81–5. [PubMed] [Академия Google]
Подключить тканевый рез. 2000;41:81–5. [PubMed] [Академия Google]
12. He H, Liu R, Desta T, Leone C, Gerstenfeld LC, Graves DT. Диабет вызывает снижение остеокластогенеза, снижение костеобразования и усиление апоптоза остеобластных клеток у бактерий, стимулирующих потерю костной массы. Эндокринология. 2004; 145:447–52. [PubMed] [Google Scholar]
13. Liu R, Bal HS, Desta T, Behl Y, Graves DT. Фактор некроза опухоли альфа опосредует усиленный апоптоз клеток, продуцирующих матрикс, и ухудшает заживление диабета. Ам Джей Патол. 2006; 168: 757–64. [Бесплатная статья PMC] [PubMed] [Google Scholar]
14. Каял Р.А., Цацас Д., Бауэр М.А., Аллен Б., Аль-Себаи М.О., Какар С. и соавт. Сниженное костеобразование во время заживления диабетических переломов связано с преждевременной резорбцией хрящей, связанной с повышенной активностью остеокластов. Джей Боун Шахтер Рез. 2007; 22: 560–3. [Бесплатная статья PMC] [PubMed] [Google Scholar]
15. Weiss RE, Gora A, Nimni ME.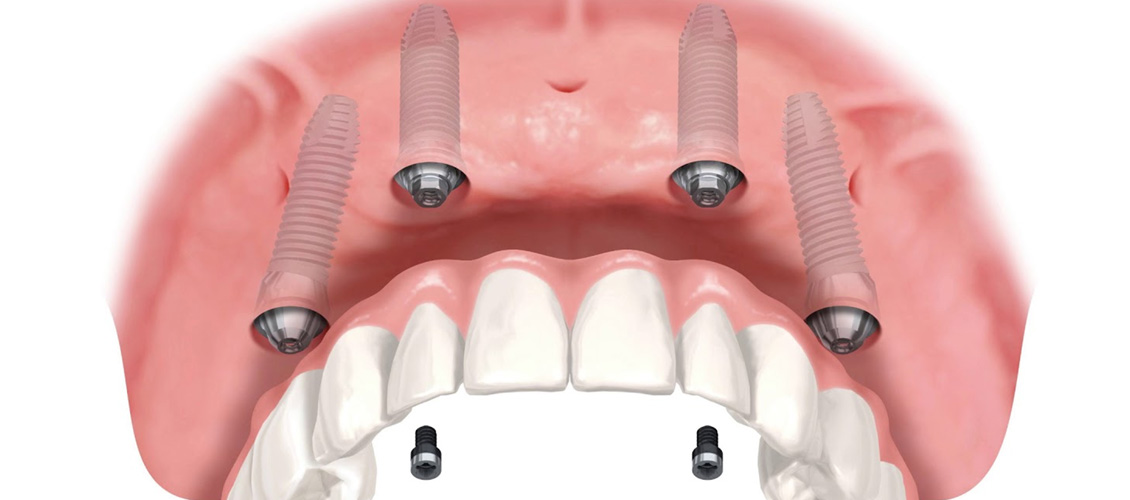 Нарушения биосинтеза хрящевых и костных протеогликанов при экспериментальном диабете. Диабет. 1981; 30: 670–7. [PubMed] [Академия Google]
Нарушения биосинтеза хрящевых и костных протеогликанов при экспериментальном диабете. Диабет. 1981; 30: 670–7. [PubMed] [Академия Google]
16. Ньомба Б.Л., Верхейг Дж., Томасте М., Лиссенс В., Буйон Р.Б. Костно-минеральный гомеостаз у крыс ВВ со спонтанным диабетом. Нарушение метаболизма витамина D и нарушение активной абсорбции кальция в кишечнике. Эндокринология. 1989; 124: 565–72. [PubMed] [Google Scholar]
17. Beam HA, Parsons JR, Lin SS. Влияние контроля уровня глюкозы в крови на заживление переломов у крыс линии BB Wistar с сахарным диабетом. J Ортоп Res. 2002; 20:1210–6. [PubMed] [Google Scholar]
18. Gebauer GP, Lin SS, Beam HA, Vieira P, Parsons JR. Импульсный ультразвук низкой интенсивности увеличивает прочность костной мозоли у диабетических крыс BB Wistar, но не влияет на клеточную пролиферацию. J Ортоп Res. 2002; 20: 587–9.2. [PubMed] [Google Scholar]
19. Lu H, Kraut D, Gerstenfeld LC, Graves DT. Диабет препятствует формированию кости, влияя на экспрессию факторов транскрипции, которые регулируют дифференцировку остеобластов. Эндокринология. 2003; 144: 346–52. [PubMed] [Google Scholar]
Эндокринология. 2003; 144: 346–52. [PubMed] [Google Scholar]
20. Левин М., Буассо В., Авиоли Л. Влияние сахарного диабета на костную массу при ювенильном и взрослом диабете. N Engl J Med. 1976; 294: 241–5. [PubMed] [Google Scholar]
21. Кракауэр Дж., МакКенна М., Бурдерер Н., Рао Д., Уайтхаус Ф., Парфитт А. Потеря костной массы и метаболизм костной ткани при диабете. Диабет. 1995;44:775–82. [PubMed] [Google Scholar]
22. Locatto ME, Abranzon H, Caferra D, Fernández MC, Alloatti R, Puche RC. Рост и развитие костной массы у нелеченых крыс с аллоксановым диабетом. Влияние гликозилирования коллагена и активности паращитовидных желез на метаболизм костной ткани. Костяной шахтер. 1993; 23: 129–44. [PubMed] [Google Scholar]
23. McCracken MS, Aponte-Wesson R, Chavali R, Lemons JE. Кости, связанные с имплантатами у крыс с диабетом и инсулином. Clin Oral Implants Res. 2006;17:495–500. [PubMed] [Google Scholar]
24. Nevins ML, Karimbux NY, Weber HP, Giannobile WV, Fiorellini JP. Заживление ран внутрикостных имплантатов при экспериментальном диабете. Оральные челюстно-лицевые имплантаты Int J. 1998; 13: 620–9. [PubMed] [Google Scholar]
Заживление ран внутрикостных имплантатов при экспериментальном диабете. Оральные челюстно-лицевые имплантаты Int J. 1998; 13: 620–9. [PubMed] [Google Scholar]
25. Hasegawa H, Ozawa S. Диабет 2 типа нарушает способность имплантата к остеоинтеграции у крыс. Оральные челюстно-лицевые имплантаты Int J. 2008; 23: 237–46. [PubMed] [Google Scholar]
26. Shyng YC, Devlin H, Ou KL. Костное образование вокруг сразу установленных оральных имплантатов у крыс с диабетом. Int J Prostodont. 2006;19: 513–24. [PubMed] [Google Scholar]
27. Siqueira JT, Cavalher-Machado SC, Arana-Chavez VE, Sannomiya P. Костное образование вокруг титановых имплантатов в большеберцовой кости крысы: роль инсулина. Имплант Дент. 2003; 12: 242–51. [PubMed] [Google Scholar]
28. de Morais JA, Trindade-Suedam IK, Pepato MT, Marcantonio E, Jr, Wenzel A, Scaf G. Влияние сахарного диабета и инсулинотерапии на плотность костной ткани вокруг остеоинтегрированных зубных имплантатов: A цифровая субтракционная рентгенография у крыс. Clin Oral Implants Res. 2009 г.;20:796–801. [PubMed] [Google Scholar]
Clin Oral Implants Res. 2009 г.;20:796–801. [PubMed] [Google Scholar]
29. Kwon PT, Rahman SS, Kim DM, Kopman JA, Karimbux NY, Fiorellini JP. Поддержание остеоинтеграции с помощью инсулинотерапии на модели диабетической крысы. J Пародонтол. 2005; 76: 621–6. [PubMed] [Google Scholar]
30. Fiorellini JP, Nevins ML, Norkin A, Weber HP, Karimbux NY. Влияние инсулинотерапии на остеоинтеграцию в модели диабетической крысы. Clin Oral Implants Res. 1999; 10: 362–9. [PubMed] [Google Scholar]
31. Bugea C, Luongo R, Di Iorio D, Cocchetto R, Celletti R. Контакт с костью вокруг остеоинтегрированных имплантатов: гистологический анализ имплантата с двойной кислотной протравкой у пациента с диабетом. Int J Пародонтология Restorative Dent. 2008; 28: 145–51. [PubMed] [Академия Google]
32. Парк Джей Би. Заживление кости в месте неудачной имплантации у пациента с диабетом II типа: клинические и гистологические оценки: отчет о клиническом случае. J Оральный имплантат. 2007; 33:28–32. [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
33. Туркылмаз И. Годичный клинический результат дентальных имплантатов, установленных у пациентов с сахарным диабетом 2 типа: случай. Имплант Дент. 2010;19:323–9. [PubMed] [Google Scholar]
34. Карр А.Б. Расположение имплантата и лучевая терапия являются единственными факторами, связанными с отторжением имплантата в течение 2 лет. J Evid Основанная Dent Pract. 2010;10:49–51. [PubMed] [Google Scholar]
35. Oates TW, Dowell S, Robinson M, McMahan CA. Гликемический контроль и стабилизация имплантатов при сахарном диабете 2 типа. Джей Дент Рез. 2009; 88: 367–71. [Бесплатная статья PMC] [PubMed] [Google Scholar]
36. Loo WT, Jin LJ, Cheung MN, Wang M. Влияние диабета на успех зубных имплантатов и заживление пародонта. Afr J Биотехнология. 2009; 8: 5122–7. [Google Scholar]
37. Tawil G, Younan R, Azar P, Sleilati G. Традиционное и передовое лечение имплантатами у пациентов с диабетом II типа: хирургический протокол и долгосрочные клинические результаты.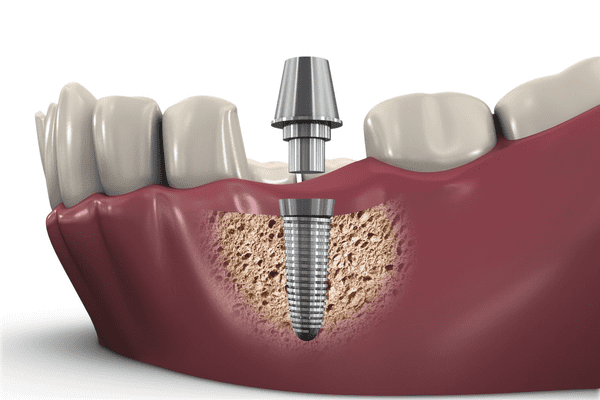 Оральные челюстно-лицевые имплантаты Int J. 2008; 23: 744–53. [PubMed] [Академия Google]
Оральные челюстно-лицевые имплантаты Int J. 2008; 23: 744–53. [PubMed] [Академия Google]
38. Dowell S, Oates TW, Robinson M. Успех имплантации у людей с сахарным диабетом 2 типа с различным гликемическим контролем. J Am Dent Assoc. 2007; 138:355–61. [PubMed] [Google Scholar]
39. Балши С.Ф., Вольфингер Г.Дж., Балши Т.Дж. Исследование стабильности зубных имплантатов с немедленной нагрузкой у пациентов с диабетом с использованием частотно-резонансного анализа (РЧА) Quintessence Int. 2007; 38: 271–9. [PubMed] [Google Scholar]
40. Alsaadi G, Quirynen M, Komárek A, van Steenberghe D. Влияние местных и системных факторов на частоту отказов оральных имплантатов, вплоть до соединения с абатментами. Дж. Клин Пародонтол. 2007; 34: 610–7. [PubMed] [Академия Google]
41. Мой П.К., Медиана Д., Шетти В., Аглу Т.Л. Частота отказов зубных имплантатов и связанные с ними факторы. Оральные челюстно-лицевые имплантаты Int J. 2005; 20: 569–77. [PubMed] [Google Scholar]
42. Huang JS, Zhou L, Song GB. Зубные имплантаты у пациентов с сахарным диабетом 2 типа: клиническое исследование. Шанхай Коу Цян И Сюэ. 2004; 13:441–3. [PubMed] [Google Scholar]
Huang JS, Zhou L, Song GB. Зубные имплантаты у пациентов с сахарным диабетом 2 типа: клиническое исследование. Шанхай Коу Цян И Сюэ. 2004; 13:441–3. [PubMed] [Google Scholar]
43. Пелед М., Ардекян Л., Таггер-Грин Н. Зубные имплантаты у пациентов с сахарным диабетом 2 типа: клиническое исследование. Имплант Дент. 2003; 12:116–22. [PubMed] [Академия Google]
44. Фарзад П., Андерссон Л., Ниберг Дж. Лечение зубных имплантатов у пациентов с диабетом. Имплант Дент. 2002; 11: 262–7. [PubMed] [Google Scholar]
45. Morris HF, Ochi S, Winkler S. Выживаемость имплантатов у пациентов с диабетом 2 типа: размещение до 36 месяцев. Энн Пародонтолог. 2000; 5: 157–63. [PubMed] [Google Scholar]
46. Fiorellini JP, Chen PK, Nevins M, Nevins ML. Ретроспективное исследование дентальных имплантатов у пациентов с диабетом. Int J Пародонтология Restorative Dent. 2000; 20: 366–73. [PubMed] [Академия Google]
47. Accursi GE. Результаты лечения остеоинтегрированными имплантатами Branemark у пациентов с диабетом: ретроспективное исследование [тезисы] Торонто (ON): Университет Торонто; 2000. [Google Scholar]
[Google Scholar]
48. Олсон Дж.В., Шернофф А.Ф., Тарлоу Дж.Л., Колвелл Дж.А. Оценка внутрикостных имплантатов у пациентов с диабетом 2 типа: проспективное исследование. Оральные челюстно-лицевые имплантаты Int J. 2000;15:811–8. [PubMed] [Google Scholar]
49. Balshi TJ, Wolfinger GJ. Зубные имплантаты у пациентов с диабетом: ретроспективное исследование. Имплант Дент. 1999;8:355–9. [PubMed] [Google Scholar]
50. Шернов А.Ф., Колвелл Дж.А., Бингем С.Ф. Имплантаты для пациентов с диабетом II типа: промежуточный отчет. Имплантаты VA в группе по изучению диабета. Имплант Дент. 1994; 3: 183–5. [PubMed] [Google Scholar]
51. Чансио С.Г., Лаусиелло Ф., Шибли О., Вителло М., Мазер М. Влияние антисептического ополаскивателя для полости рта на уход за имплантатами: зубной налет и десневые ткани вокруг имплантата. J Пародонтол. 1995; 66: 962–5. [PubMed] [Google Scholar]
52. Porras R, Anderson GB, Caffesse R, Narendran S, Trejo PM. Клинический ответ на 2 различных терапевтических режима для лечения периимплантатного мукозита.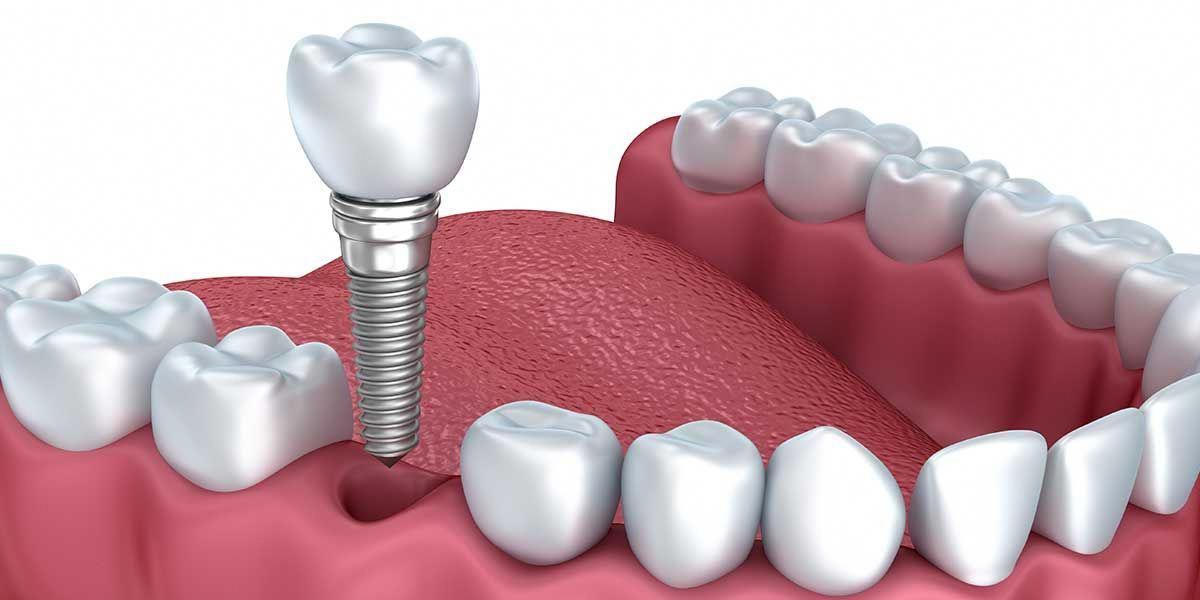 J Пародонтол. 2002;73:1118–25. [PubMed] [Академия Google]
J Пародонтол. 2002;73:1118–25. [PubMed] [Академия Google]
53. Гимарайнш Р.П., де Оливейра П.А., Оливейра А.М. Влияние индуцированного диабета и введения аминогуанидина на биомеханическое удержание имплантатов: исследование на крысах. J Периодонтальная Рез. 2011;46:691–6. [PubMed] [Google Scholar]
54. Копман Дж.А., Ким Д.М., Рахман С.С., Арандия Дж.А., Каримбукс Н.Ю., Фиореллини Дж.П. Модулирование влияния диабета на остеоинтеграцию аминогуанидином и доксициклином. J Пародонтол. 2005; 76: 614–20. [PubMed] [Google Scholar]
55. Сантана Р.Б., Trackman PC. Контролируемое высвобождение фактора роста фибробластов 2 стимулирует заживление костей в модели сахарного диабета у животных. Оральные челюстно-лицевые имплантаты Int J. 2006; 21: 711–8. [PubMed] [Академия Google]
56. Wang F, Song YL, Li CX, Li DH, Zhang HP, Ma AJ, et al. Продолжительное высвобождение инсулиноподобного фактора роста-1 из поли(лактид-со-гликолидных) микросфер улучшает остеоинтеграцию зубных имплантатов у крыс с диабетом 2 типа. Евр Дж Фармакол. 2010;640:226–32. [PubMed] [Google Scholar]
Евр Дж Фармакол. 2010;640:226–32. [PubMed] [Google Scholar]
57. Bai Y, Yin G, Luo E. Адипонектин может улучшить остеоинтеграцию зубных имплантатов у пациентов с СД2. Мед Гипотезы. 2011;77:192–4. [PubMed] [Google Scholar]
58. Пирс А.И., Ричардс Р.Г., Милц С., Шнайдер Э., Пирс С.Г. Животные модели для исследования биоматериала имплантата в кости: обзор. Eur Cell Mater. 2007; 13:1–10. [PubMed] [Академия Google]
59. Нунамакер Д.М. Экспериментальные модели восстановления переломов. Clin Orthop Relat Relat Res. 1998; 355:56–65. [PubMed] [Google Scholar]
60. Casap N, Nimri S, Ziv E, Sela J, Samuni Y. Диабет 2 типа оказывает минимальное влияние на остеоинтеграцию титановых имплантатов у Psammomysobesus. Clin Oral Implants Res. 2008; 19: 458–64. [PubMed] [Google Scholar]
61. Дерр Р., Гаррет Э., Стейси Г.А., Саудек К.Д. Влияет ли на HbA (1c) гликемическая нестабильность? Уход за диабетом. 2003; 26: 2728–33. [PubMed] [Академия Google]
62. Michaeli E, Weinberg I, Nahlieli O. Зубной имплантат у пациентов с диабетом: системное и реабилитационное рассмотрение. Квинтэссенция Инт. 2009;40:639–45. [PubMed] [Google Scholar]
Зубной имплантат у пациентов с диабетом: системное и реабилитационное рассмотрение. Квинтэссенция Инт. 2009;40:639–45. [PubMed] [Google Scholar]
Процедуры зубной имплантации для пациентов с диабетом | Hiossen® Implant
Людей с диабетом 1 или 2 типа часто беспокоит вопрос о том, окажут ли зубные имплантаты положительное или отрицательное влияние на их здоровье. Хотя процедура не является невозможной для людей с этим заболеванием, вы должны знать, что подвергаетесь более высокому риску отказа имплантата. Людям с неконтролируемым диабетом рекомендуется не рассматривать эту процедуру, но если у вас есть контролируемый диабет, вы можете преуспеть.
Знание о том, что у вас повышенный риск неудачного исхода, не означает, что это происходит с каждым пациентом. Несмотря на осложнения, которые могут привести к отторжению ваших зубных имплантатов, несколько достижений в области технологий и материалов подтверждают, что не у всех людей с диабетом произойдет отторжение. При контролируемом диабете 1 или 2 типа у вас больше шансов на успех.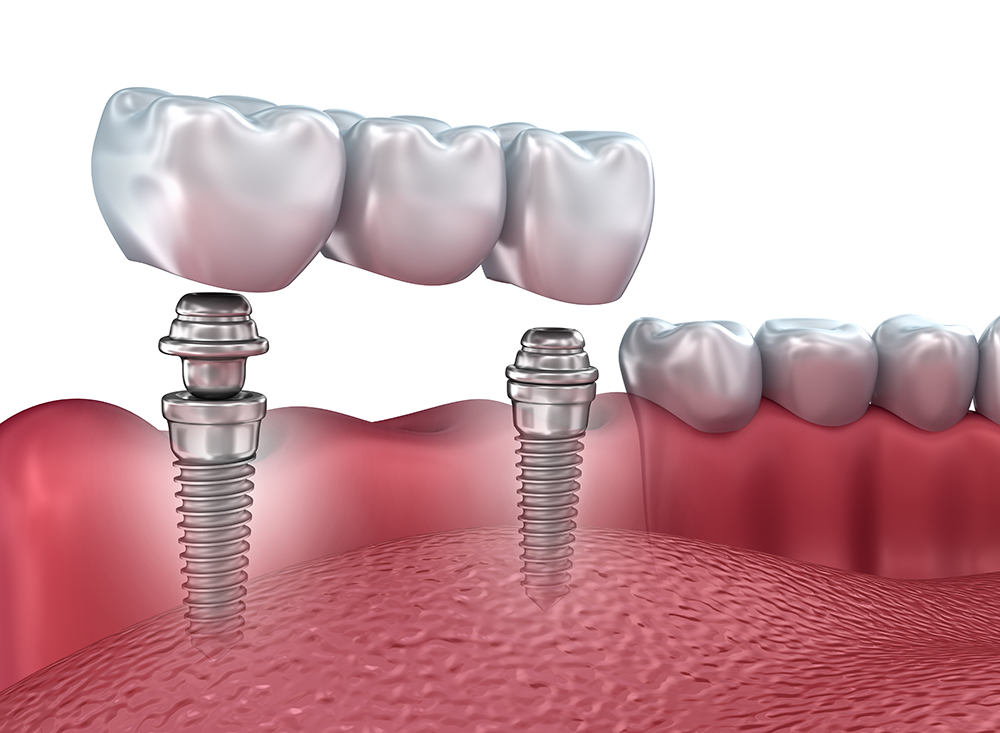
У вас может быть повышенный риск отторжения зубного имплантата, если у вас диабет, особенно если он не поддается контролю, поскольку приживление ваших имплантатов займет больше времени. Вы также можете подвергаться большему риску заражения. Инфекции десен являются наиболее распространенными, что может еще больше увеличить вероятность неудачи. Инфекции также могут привести к другим осложнениям.
Диабет 2 типа является преобладающей формой, наблюдаемой у пациентов, ищущих зубные вставки. Однако при сочетании процедуры и болезни могут возникнуть две жизненно важные проблемы. Вы можете столкнуться с замедлением заживления ран и повышенным риском заражения. Другие вредные факторы включают кариес, сухость во рту и заболевания пародонта.
Установка зубных имплантатов у пациентов с диабетом зависит от вашего стоматолога и его или ее диагноза ваших возможностей. Другими факторами, которые могут повлиять на решение, являются то, курите ли вы, степень употребления алкоголя и уровень вашей физической подготовки.
Результаты исследований определяют, имеют ли люди с диабетом типа 1 или типа 2 повышенный риск отказа зубного имплантата, и ответ «Да». В ходе различных исследований исследователи обнаружили две общие тенденции. Например, в течение нескольких месяцев или года после имплантации происходит больше отказов, и процент отказов находится в пределах нормы.
Различные процедуры имплантации зубов для пациентов с диабетомУспех зубных имплантатов и диабета зависит от вашей способности поддерживать свое заболевание, а также от способности не отставать от тщательной гигиены полости рта и здорового питания. Вы можете выбрать различные процедуры имплантации зубов, но предварительно проконсультируйтесь со своим стоматологом и обсудите процент успеха и неудач:
- All on Four: All on Four – самая популярная процедура для пациентов с диабетом. Ваш стоматолог-гигиенист вживит вам в челюсть четыре зубных имплантата. Если вам нужен полный набор верхних или нижних зубов, процедура может поддерживать существующую кость на максимальном уровне.
 Таким образом, нет необходимости в костной пластике, и процесс уменьшает повреждение.
Таким образом, нет необходимости в костной пластике, и процесс уменьшает повреждение. - Мини-имплантаты зубов: Если у вас отсутствует один зуб, лучше всего установить мини-зубные имплантаты. Поймите, что это не постоянное решение и требует постоянного ремонта и замены. Процедура не рекомендуется диабетикам, потому что ваши десны будут более подвержены инфекции.
- Однодневный процесс: Вы можете заменить зубы за один день, но это не идеально для диабетиков, потому что вам часто требуется больше времени для заживления между операциями.
- Замена одиночного зуба: Хорошо подходит для краткосрочных результатов, при замене одиночного зуба используется техника невесты. С другой стороны, это может привести к разрушению зубов рядом с отсутствующим, что в конечном итоге приведет к увеличению объема стоматологических работ.
Как видите, лучший выбор для зубных имплантатов для человека с диабетом — выбрать процедуру «все на четырех».
Независимо от того, страдаете ли вы диабетом 1 или 2 типа, зубные имплантаты по-прежнему могут быть отличным выбором для восстановления ваших зубов в идеальном состоянии. Тем не менее, при проведении процедуры вы должны понимать, что вы подвергаетесь более высокому риску заражения и можете выдержать более длительный процесс заживления.
Компания Hiossen® Implants понимает сложные ответы на вопрос «Могут ли диабетики установить зубные имплантаты?» Хотя вам никогда не отказывают в такой возможности, очень важно быть откровенным со своим стоматологом в отношении того, является ли это контролируемым или неконтролируемым, и другими привычками образа жизни, которые у вас могут быть.
Компания Hiossen Implants готова помочь вам Если вы и ваш стоматолог-гигиенист решите, что вам подходят зубные имплантаты, компания Hiossen Implants предлагает экономичные, безопасные и эффективные варианты. Мы производим нашу продукцию в соответствии со строгими правилами контроля качества и стремимся повысить уровень вашего здоровья. Представители Hiossen предлагают услуги один на один, чтобы помочь определить, что вам нужно, а наши имплантаты служат всю жизнь, не говоря уже о том, что они выглядят так же естественно, как ваши обычные зубы.
Мы производим нашу продукцию в соответствии со строгими правилами контроля качества и стремимся повысить уровень вашего здоровья. Представители Hiossen предлагают услуги один на один, чтобы помочь определить, что вам нужно, а наши имплантаты служат всю жизнь, не говоря уже о том, что они выглядят так же естественно, как ваши обычные зубы.
Свяжитесь с представителем Hiossen, посетив наш веб-сайт. Или вы можете позвонить нам по телефону 888-678-0001.
Имплантационная терапия у пациентов с сахарным диабетом
Введение
Периимплантатное заболевание характеризуется вызванным бляшками воспалением мягких тканей полости рта в виде периимплантатного мукозита, который может прогрессировать до состояния периимплантита с потерей маргинальной кости вокруг имплантата (МБЛ) участие. 1 По сообщениям, почти в половине всех случаев имплантации, наблюдаемых в течение 19 лет, развился периимплантационный мукозит 2,3 у пациентов без поддерживающей терапии с прогрессированием периимплантита. 4 Существующие подходы к лечению периимплантита особенно сложны у пациентов с нарушенным метаболизмом, таких как диабет. Гипергликемия считается важным фактором риска периимплантационных заболеваний, особенно периимплантита, который неблагоприятно влияет на костный метаболизм. 5 Диабет представляет собой метаболическое заболевание, характеризующееся разрушением клеток печени при диабете 1 типа и нарушением функции инсулина при сахарном диабете 2 типа (СД2). Кроме того, микрососудистые осложнения СД2 способствуют нарушению иммунного ответа и ремоделированию кости, что приводит к задержке заживления и потенцированию периимплантатных инфекций. 6
4 Существующие подходы к лечению периимплантита особенно сложны у пациентов с нарушенным метаболизмом, таких как диабет. Гипергликемия считается важным фактором риска периимплантационных заболеваний, особенно периимплантита, который неблагоприятно влияет на костный метаболизм. 5 Диабет представляет собой метаболическое заболевание, характеризующееся разрушением клеток печени при диабете 1 типа и нарушением функции инсулина при сахарном диабете 2 типа (СД2). Кроме того, микрососудистые осложнения СД2 способствуют нарушению иммунного ответа и ремоделированию кости, что приводит к задержке заживления и потенцированию периимплантатных инфекций. 6
Подобно разнородности клинических данных о выживаемости зубных имплантатов, исследования связи периимплантатных заболеваний у пациентов с диабетом, особенно у пациентов с плохо контролируемым гликемическим профилем, непоследовательны и в значительной степени скудны. возникшие за последние четыре года. Доказательства влияния диабета на приживаемость зубных имплантатов обсуждались в первой части этой серии статей. Во второй части мы стремимся сосредоточиться на оценке клинических данных об основных осложнениях имплантационной терапии, таких как периимплантатные заболевания у пациентов с диабетом, особенно при плохо контролируемом диабете.
Доказательства влияния диабета на приживаемость зубных имплантатов обсуждались в первой части этой серии статей. Во второй части мы стремимся сосредоточиться на оценке клинических данных об основных осложнениях имплантационной терапии, таких как периимплантатные заболевания у пациентов с диабетом, особенно при плохо контролируемом диабете.
Диабет и периимплантатное заболевание
Влияние гликемического контроля на периимплантационный иммунный ответ
Измененный ответ хозяина в сочетании с окружающей средой, способствующей чрезмерному накоплению бактериальных бляшек из-за гипергликемии, вероятно, способствует более выраженному прогрессированию периимплантатного иммунного ответа заболевания у пациентов с диабетом, чем у метаболически здоровых людей. 7,8 Основные молекулярные механизмы, ведущие к нарушению костного метаболизма и плохой остеоинтеграции имплантатов, а также сложный сигнальный каскад, на который влияет гипергликемия, всесторонне обсуждались в других работах. 5,9 Учитывая отсутствие предсказуемой терапии для лечения периимплантатных заболеваний в целом, понимание реакции хозяина на границе кости и зубного имплантата может предоставить важные индикаторы или биомаркеры для ранней диагностики и разработки индивидуальной терапии в лечении метаболически скомпрометированных больных. 10 Кроме того, данные о модуляторах воспалительной реакции могут помочь выявить пациентов с диабетом с повышенным риском развития периимплантатного заболевания. 7
5,9 Учитывая отсутствие предсказуемой терапии для лечения периимплантатных заболеваний в целом, понимание реакции хозяина на границе кости и зубного имплантата может предоставить важные индикаторы или биомаркеры для ранней диагностики и разработки индивидуальной терапии в лечении метаболически скомпрометированных больных. 10 Кроме того, данные о модуляторах воспалительной реакции могут помочь выявить пациентов с диабетом с повышенным риском развития периимплантатного заболевания. 7
Несколько линий доказательств указывают на специфические уровни цитокинов (например, IL-1β, IL-8 и TNF-ɑ) в периимплантатной щелевой жидкости у пациентов с периимплантитом по сравнению со здоровыми пациентами, заметно влияющими на реакцию хозяина приводит к потере костной массы. 7,11,12 В частности, у пациентов с плохим гликемическим контролем была обнаружена высокая экспрессия IL-8 и TNF-ɑ в участках периимплантита по сравнению с хорошо контролируемыми пациентами с диабетом и здоровыми людьми. 13 В дополнение к потенциальным воспалительным медиаторам периимплантита, у пациентов с периимплантитом высокие уровни матриксной металлопротеиназы коллагеназы ММР-8 были обнаружены при активном периимплантите с прогрессирующей потерей костной ткани 14 и считаются ранним показатель периимплантатного воспаления. 15 MMP-8 принадлежит к семейству металлозависимых нейтральных протеаз и играет двойную роль в иммунной защите, а также в патогенезе воспаления. 16 Точно так же у пациентов с диабетом было обнаружено значительно повышенное содержание ММП-8 в слюне по сравнению со здоровыми пациентами и независимо от воспаления пародонта. 17 Однако неизвестно, различаются ли уровни ММР-8 у здоровых и плохо контролируемых пациентов с диабетом с периимплантитом, и необходимы дополнительные исследования для определения диагностической ценности ММР-8 при диабете. Недавнее перекрестное исследование пациентов с диабетом с различным гликемическим профилем выявило аномальные уровни биомаркеров костного метаболизма витамина D и остеокальцина у пациентов с СД2 с плохо контролируемым гликемическим профилем и пришло к выводу, что гипергликемия является независимым фактором риска для этих биомаркеров.
13 В дополнение к потенциальным воспалительным медиаторам периимплантита, у пациентов с периимплантитом высокие уровни матриксной металлопротеиназы коллагеназы ММР-8 были обнаружены при активном периимплантите с прогрессирующей потерей костной ткани 14 и считаются ранним показатель периимплантатного воспаления. 15 MMP-8 принадлежит к семейству металлозависимых нейтральных протеаз и играет двойную роль в иммунной защите, а также в патогенезе воспаления. 16 Точно так же у пациентов с диабетом было обнаружено значительно повышенное содержание ММП-8 в слюне по сравнению со здоровыми пациентами и независимо от воспаления пародонта. 17 Однако неизвестно, различаются ли уровни ММР-8 у здоровых и плохо контролируемых пациентов с диабетом с периимплантитом, и необходимы дополнительные исследования для определения диагностической ценности ММР-8 при диабете. Недавнее перекрестное исследование пациентов с диабетом с различным гликемическим профилем выявило аномальные уровни биомаркеров костного метаболизма витамина D и остеокальцина у пациентов с СД2 с плохо контролируемым гликемическим профилем и пришло к выводу, что гипергликемия является независимым фактором риска для этих биомаркеров. 18
18
Отличительной чертой периимплантита является деградация коллагеназного матрикса, сопровождающаяся потерей альвеолярной кости 19 и избыточной продукцией конечных продуктов гликирования (AGE), что в дальнейшем способствует разрушению ткани пародонта. 20 Несмотря на различия в гистопатологической картине, основной механизм патогенеза периимплантатных заболеваний очень похож на пародонтоз 21 , включающий хронические воспалительные и иммунные реакции на бактериальную биопленку, хотя размер воспалительной соединительной ткани в области имплантата как сообщается, в два раза больше, чем участки зубов, что указывает на потенциально более агрессивное клиническое течение прогрессирования. 19 Подобно хроническому пародонтиту, основными клиническими маркерами периимплантита, помимо воспаления и нагноения мягких тканей, являются кровотечение при зондировании (ВОР), индекс зубного налета (PI) и глубина зондирования (PD), в то время как уровень маргинальной кости определяется рентгенографически.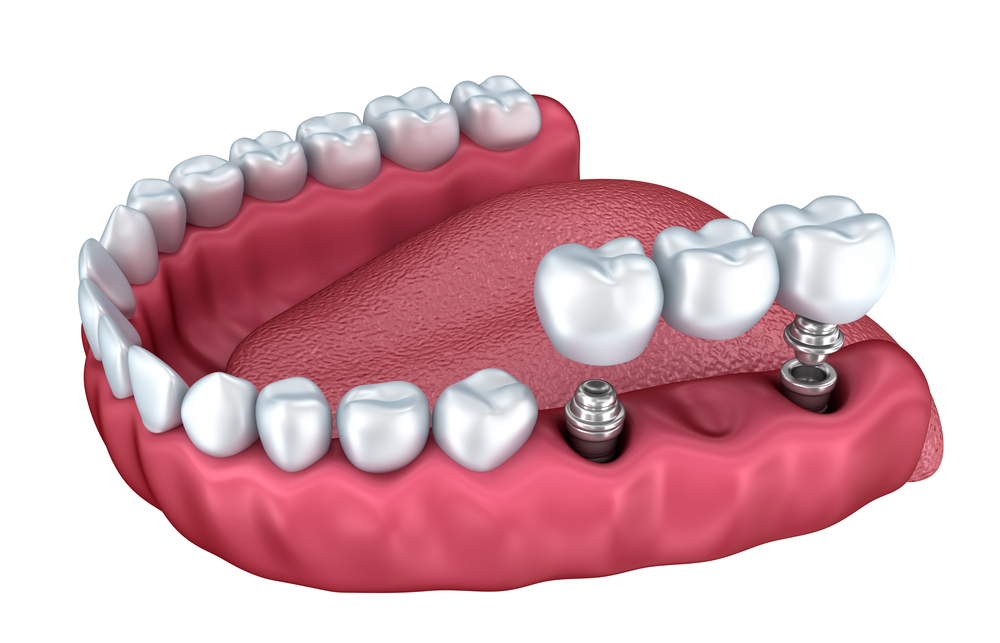 маркер. 22 Однако клинические исследования не всегда сообщают обо всех этих показателях исхода при сравнении пациентов с диабетом и пациентов без диабета, что затрудняет сравнение между исследованиями. 23
маркер. 22 Однако клинические исследования не всегда сообщают обо всех этих показателях исхода при сравнении пациентов с диабетом и пациентов без диабета, что затрудняет сравнение между исследованиями. 23
Имеются клинические данные о повышенном уровне конечных продуктов гликирования (КПГ) в десневой жидкости вокруг имплантата у пациентов с диабетом 24 , особенно у пациентов с плохо контролируемым гликемическим профилем (уровни HbA1c > 10%). 25 Поскольку КПГ вовлечены в негативную модуляцию костного метаболизма и ремоделирования, поэтому более высокие уровни КПГ, особенно у пациентов с диабетом с плохим гликемическим профилем, могут служить потенциально перспективным биомаркером периимплантита. 25
Недавние экспериментальные исследования показали улучшение адгезии и дифференцировки остеобластов за счет модуляции окислительного стресса за счет высвобождения титана из зубного имплантата. 26 Однако при диабете данные доклинических исследований и исследований на животных свидетельствуют о том, что гипергликемия на границе между костью и зубным имплантатом приводит к уменьшению костеобразования из-за нарушения ангиогенеза, который, как предполагается, является результатом чрезмерного производства окислительного стресса, влияющего на несколько ключевых сигнальных путей. пути. 5,27 Кроме того, окислительный стресс, вызванный диабетом, приводит к нарушению функции остеобластов на поверхности титана за счет инактивации канонического сигнального пути Wnt (Wnt/β-катенин) 28 , который участвует в заживлении кости посредством дифференцировки и образования матрикса остеобласты. 29 Дальнейшие исследования лежащих в основе биологических механизмов, на которые негативно влияет гипергликемия на границе между костью и зубным имплантатом, и понимание потенциального воздействия периимплантатного заболевания у пациентов с метаболическими нарушениями облегчат разработку новых целевых методов лечения периимплантита в этой уязвимая группа.
пути. 5,27 Кроме того, окислительный стресс, вызванный диабетом, приводит к нарушению функции остеобластов на поверхности титана за счет инактивации канонического сигнального пути Wnt (Wnt/β-катенин) 28 , который участвует в заживлении кости посредством дифференцировки и образования матрикса остеобласты. 29 Дальнейшие исследования лежащих в основе биологических механизмов, на которые негативно влияет гипергликемия на границе между костью и зубным имплантатом, и понимание потенциального воздействия периимплантатного заболевания у пациентов с метаболическими нарушениями облегчат разработку новых целевых методов лечения периимплантита в этой уязвимая группа.
Клинические данные об ассоциации гипергликемии с периимплантатным заболеванием
Хотя новые данные ряда систематических обзоров и метаанализов свидетельствуют о том, что хроническая гипергликемия является важным фактором риска периимплантатных заболеваний, 23,30,31 однако более свежие данные не указывают на какую-либо существенную связь между диабетом и периимплантитом. 6,32,33 Несколько недавних мета-анализов показали, что диабет и, в частности, плохой гликемический контроль значительно коррелируют с предрасположенностью и развитием периимплантита. 23,30,31 Недавний мета-анализ показал, что по сравнению с недиабетиками вдвое больше пациентов с диабетом подвержены риску периимплантита и что более высокие уровни гликемии (HbA1c >8%) связаны с большей распространенностью периимплантатные заболевания. 30 Аналогично, другой метаанализ показал, что пациенты с диабетом подвергались значительно более высокому риску периимплантита, чем здоровые люди из контрольной группы. 31 Однако другие более поздние исследования не выявили сходной тенденции между диабетом и периимплантитом по сравнению с метаболически здоровыми людьми. 6,32,33 В то время как в двух исследованиях рассматривались только пациенты с хорошо контролируемым диабетом, 6,32,33 в другом независимом исследовании у пациентов мужского пола с плохо контролируемым диабетом (HbA1c > 8%) наблюдалось повышение периимплантатного клинические и рентгенологические маркеры не зависят от периимплантита.
6,32,33 Несколько недавних мета-анализов показали, что диабет и, в частности, плохой гликемический контроль значительно коррелируют с предрасположенностью и развитием периимплантита. 23,30,31 Недавний мета-анализ показал, что по сравнению с недиабетиками вдвое больше пациентов с диабетом подвержены риску периимплантита и что более высокие уровни гликемии (HbA1c >8%) связаны с большей распространенностью периимплантатные заболевания. 30 Аналогично, другой метаанализ показал, что пациенты с диабетом подвергались значительно более высокому риску периимплантита, чем здоровые люди из контрольной группы. 31 Однако другие более поздние исследования не выявили сходной тенденции между диабетом и периимплантитом по сравнению с метаболически здоровыми людьми. 6,32,33 В то время как в двух исследованиях рассматривались только пациенты с хорошо контролируемым диабетом, 6,32,33 в другом независимом исследовании у пациентов мужского пола с плохо контролируемым диабетом (HbA1c > 8%) наблюдалось повышение периимплантатного клинические и рентгенологические маркеры не зависят от периимплантита. 6 В совокупности эти исследования подчеркивают необходимость дальнейших хорошо контролируемых и долгосрочных исследований, в которых сравниваются пациенты с различными гликемическими профилями с использованием согласованных определений, а также показателей результатов, которые затем могут быть переведены в соответствующее управление во время имплантационной терапии. В таблице 1 обобщены данные систематических обзоров и метаанализов о связи между диабетом и периимплантатными заболеваниями.
6 В совокупности эти исследования подчеркивают необходимость дальнейших хорошо контролируемых и долгосрочных исследований, в которых сравниваются пациенты с различными гликемическими профилями с использованием согласованных определений, а также показателей результатов, которые затем могут быть переведены в соответствующее управление во время имплантационной терапии. В таблице 1 обобщены данные систематических обзоров и метаанализов о связи между диабетом и периимплантатными заболеваниями.
Таблица 1 Резюме данных систематических обзоров и метаанализов о связи между диабетом и периимплантатными заболеваниями |
Диабет Сопутствующие заболевания и периимплантационные заболевания
Несмотря на то, что влияние диабета на имплантационную терапию широко изучалось, гораздо меньше известно о роли других сопутствующих заболеваний, таких как ожирение, поскольку исследования были сосредоточены на жировых отложениях.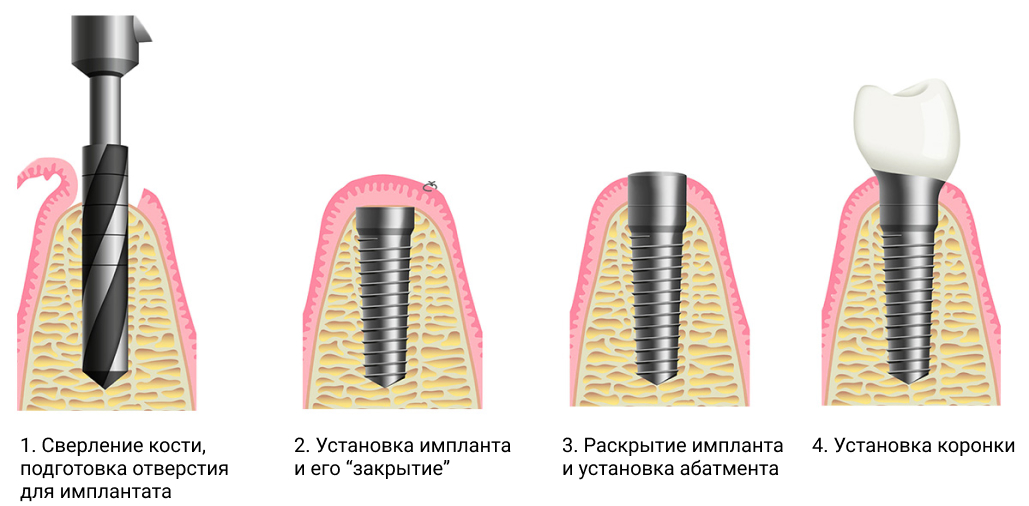 воспаление как причина ухудшения здоровья полости рта в этой популяции. 34 Было показано, что ожирение связано с тяжестью заболевания пародонта 35–37 и, следовательно, вероятно, является фактором, способствующим прогрессированию заболевания пародонта при периимплантите. 38
воспаление как причина ухудшения здоровья полости рта в этой популяции. 34 Было показано, что ожирение связано с тяжестью заболевания пародонта 35–37 и, следовательно, вероятно, является фактором, способствующим прогрессированию заболевания пародонта при периимплантите. 38
У пациентов с ожирением и увеличением индекса массы тела высокий уровень С-реактивного белка в сыворотке крови (биомаркер воспаления) в значительной степени ассоциировался с периимплантационным кровотечением. 39 Другое исследование показало, что по сравнению с контрольной группой у пациентов с ожирением как PD, так и MBL значительно увеличились через 5 лет наблюдения. 40 Кроме того, люди с ожирением имеют заметно более высокие уровни провоспалительных биомаркеров в околоимплантатной щелевой жидкости по сравнению с людьми без ожирения. 41 Мета-анализ шести исследований показал значительную связь между ожирением и ухудшением состояния здоровья вокруг имплантата, хотя авторы не исключали потенциального влияния различной длины и типа имплантатов на периимплантационные маркеры в качестве искажающих факторов, о которых сообщалось в выявленные исследования. 42
42
Несмотря на ограниченные исследования пациентов с диабетом и ожирением, имеющиеся клинические данные подтверждают связь ожирения с развитием периимплантита. 5,39–41 В недавнем исследовании у пациентов с диабетом (HbA1c > 8,1) и высоким ИМТ наблюдались значительно более высокие PI, BOP, PD и потеря костной массы по сравнению с пациентами без диабета в среднем через 6,3 года наблюдения. . Кроме того, это исследование показало, что у пациентов с диабетом уровень КПГ в десневой жидкости был значительно выше. 25 Хотя в недавнем метаанализе 12 исследований влияния гипергликемии и периимплантита сообщалось о более высоком риске у пациентов с диабетом по сравнению с субъектами, не страдающими диабетом, тем не менее, в большинстве включенных исследований не рассматривалось влияние смешанных факторов, таких как заболевания пародонта в анамнезе или плохой контроль зубного налета 30 , несмотря на убедительные доказательства того, что эти факторы являются значительными факторами риска периимплантита.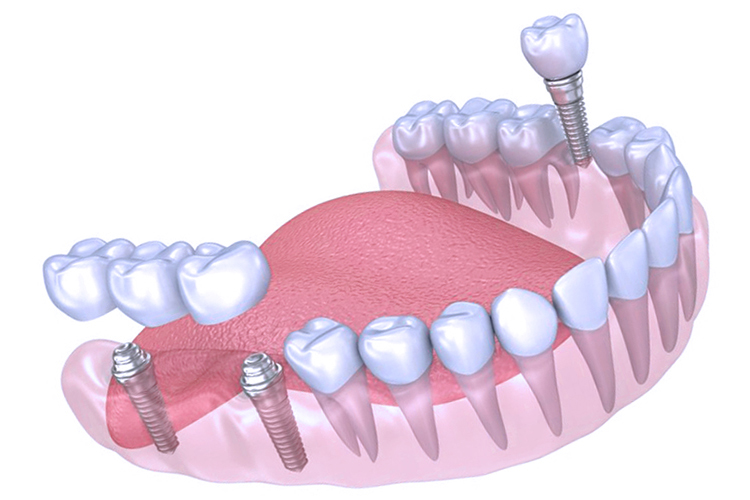 43,44 Большинство подходящих исследований в метаанализе не сообщали о каких-либо мерах по гигиене полости рта (89%), и только в 11% исследований сообщается, что испытуемые хорошо соблюдали гигиену полости рта. Более позднее исследование коротких дентальных имплантатов показало, что у пациентов с плохо контролируемым СД2 (HbA1c от 7,3 до 10,5%) и высоким ИМТ (37 кг/м 2 ) переменные PI (P <0,01), BOP (P <0,01) и рентгенологической потере костной массы (P<0,01), и, следовательно, риск периимплантита значительно увеличился по сравнению со здоровыми пациентами. Тем не менее, увеличение потери костной массы в группе больных сахарным диабетом оставалось статистически значимым после поправки на HbA1c, липиды, а также ИМТ (P<0,05), что указывает на то, что могут быть задействованы другие пути, помимо воспаления, что требует дальнейшего уточнения. 45 Более того, хотя в настоящее время имеется очень мало данных о влиянии курения на периимплантную болезнь у пациентов с диабетом, предварительные данные свидетельствуют о том, что курение не усугубляет периимплантит при диабете.
43,44 Большинство подходящих исследований в метаанализе не сообщали о каких-либо мерах по гигиене полости рта (89%), и только в 11% исследований сообщается, что испытуемые хорошо соблюдали гигиену полости рта. Более позднее исследование коротких дентальных имплантатов показало, что у пациентов с плохо контролируемым СД2 (HbA1c от 7,3 до 10,5%) и высоким ИМТ (37 кг/м 2 ) переменные PI (P <0,01), BOP (P <0,01) и рентгенологической потере костной массы (P<0,01), и, следовательно, риск периимплантита значительно увеличился по сравнению со здоровыми пациентами. Тем не менее, увеличение потери костной массы в группе больных сахарным диабетом оставалось статистически значимым после поправки на HbA1c, липиды, а также ИМТ (P<0,05), что указывает на то, что могут быть задействованы другие пути, помимо воспаления, что требует дальнейшего уточнения. 45 Более того, хотя в настоящее время имеется очень мало данных о влиянии курения на периимплантную болезнь у пациентов с диабетом, предварительные данные свидетельствуют о том, что курение не усугубляет периимплантит при диабете.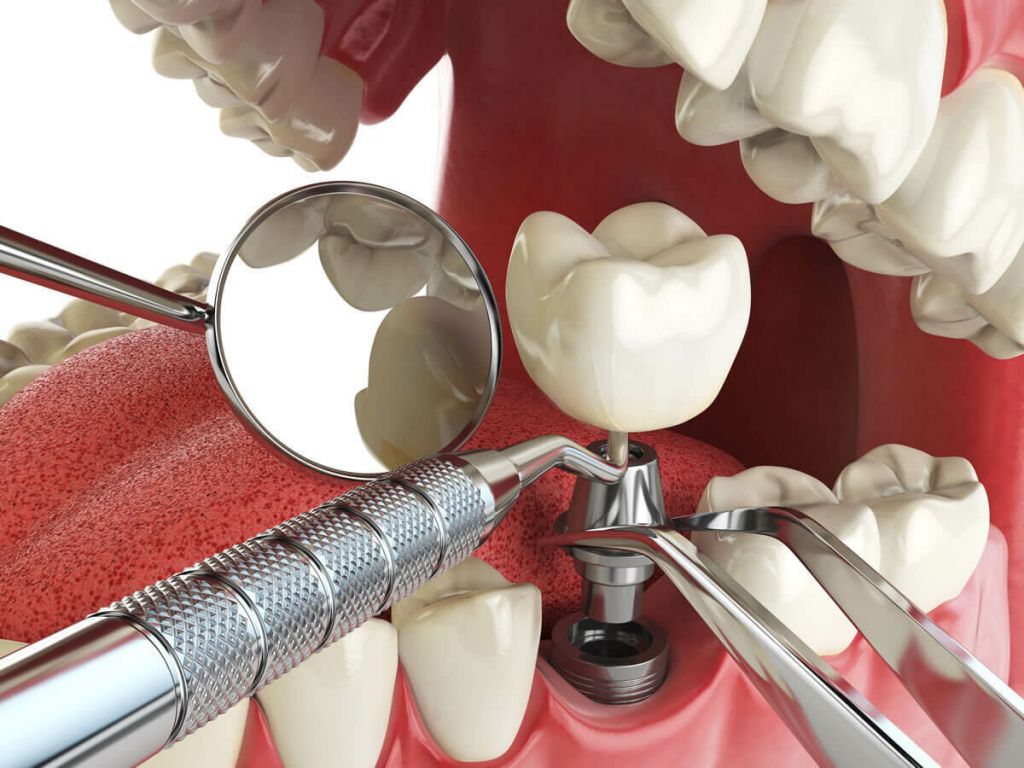 30
30
Заключение
Литература, связывающая гликемический контроль с заболеванием периимплантата, сильно разнородна из-за отсутствия последовательности в определении периимплантита и его клинических показателей в исследованиях. Для достижения консенсуса в отношении критериев диагностики периимплантатных заболеваний требуется стандартизация клинических и рентгенологических показателей исходов в исследованиях. Кроме того, другие факторы, влияющие на здоровье периимплантата, такие как высокий ИМТ, заболевания пародонта в анамнезе, гигиена полости рта и курение, недвусмысленны, но недостаточно изучены, особенно у пациентов с диабетом. Исследования костных биомаркеров также предоставят дополнительный диагностический инструмент для ранней диагностики и лечения активных периимплантатных заболеваний. Вместе с мониторингом гликемического профиля пациентов с диабетом, восстановление оральных имплантатов и связанные с ними осложнения в этой популяции с нарушенным метаболизмом будут более предсказуемыми.
Раскрытие информации
Авторы сообщают об отсутствии конфликта интересов в этой работе.
Ссылки
1. Rosen P, Clem D, Cochran D, et al. Периимплантатный мукозит и периимплантит: современное понимание их диагнозов и клинических последствий. J Пародонтол . 2013;84(4):436–443.
2. Derks J, Tomasi C. Здоровье и болезни периимплантата. Систематический обзор текущей эпидемиологии. J Clin Periodontol . 2015;42:S158–S171. doi:10.1111/jcpe.12334
3. Krebs M, Kesar N, Begić A, von Krockow N, Nentwig GH, Weigl P. Частота и распространенность периимплантита и периимплантатного мукозита через 17–23 (18,9) года после установки имплантата. Clin Implant Dent Relat Res . 2019;21(6):1116–1123. doi:10.1111/cid.12848
4. Коста Ф.О., Такенака-Мартинес С., Кота Л.О.М., Феррейра С.Д., Сильва Г.Л.М., Коста Х.Е. Периимплантатное заболевание у субъектов с профилактическим обслуживанием и без него: 5-летнее наблюдение. J Clin Periodontol . 2012;39(2): 173–181. doi:10.1111/j.1600-051X.2011.01819.x
2012;39(2): 173–181. doi:10.1111/j.1600-051X.2011.01819.x
5. de Oliveira PGFP, Bonfante EA, Bergamo ET, et al. Ожирение/метаболический синдром и сахарный диабет на фоне периимплантита. Тенденции Метабол Эндокринола . 2020; 31: 596–610. doi:10.1016/j.tem.2020.05.005
6. Аль-Аскар М., Аджлан С., Аломар Н., Аль-Дагри Н.М. Клинические и рентгенографические параметры периимплантата и общие уровни интерлейкина-1β и интерлейкина-6 в слюне у пациентов с диабетом 2 типа и без него с периимплантитом и без него. Med Principles Pract . 2018;27(2):133–138. doi:10.1159/000488032
7. Corrêa MG, Pimentel SP, Ribeiro FV, Cirano FR, Casati MZ. Реакция хозяина и периимплантит. Braz Oral Res . 2019;33. doi:10.1590/1807-3107bor-2019.vol33.0066
8. Cervino G, Terranova A, Briguglio F, et al. Диабет: качество жизни, связанное со здоровьем полости рта, и изменения полости рта. Биомед Рез Инт . 2019;2019:5907195. doi:10.1155/2019/5907195
9. Мюррей К.Э., Коулман К.М. Влияние сахарного диабета на здоровье костей. Int J Mol Sci . 2019;20(19):4873. doi:10.3390/ijms20194873
Мюррей К.Э., Коулман К.М. Влияние сахарного диабета на здоровье костей. Int J Mol Sci . 2019;20(19):4873. doi:10.3390/ijms20194873
10. Матарезе Г., Рамалья Л., Фиорилло Л., Червино Г., Лауритано Ф., Изола Г. Имплантология и заболевания пародонта: панацея для решения проблем? Открытая вмятина J . 2017; 11: 460–465. doi:10.2174/1874210601711010460
11. Alassy H, Parachuru P, Wolff L. Диагностика и прогноз периимплантита с использованием биомаркеров в околоимплантатной щелевой жидкости: описательный обзор. Диагностика (Базель) . 2019;9(4):214. doi:10.3390/diagnostics
14
12. Тинг М., Крейг Дж., Балкин Б.Е., Судзуки Дж.Б. Периимплантит: всесторонний обзор систематических обзоров. J Оральный имплантат . 2018;44(3):225–247. doi:10.1563/aaid-joi-D-16-00122
13. Венза И., Висалли М., Кучинотта М., Де Грация Г., Тети Д., Венза М. Экспрессия провоспалительных генов при хроническом пародонтите и участках периимплантита у пациентов с или без диабета 2 типа. J Пародонтол . 2010;81(1):99–108. Дои: 10.1902/jop.2009.0
J Пародонтол . 2010;81(1):99–108. Дои: 10.1902/jop.2009.0
14. Arakawa H, Uehara J, Hara ES, et al. Матриксная металлопротеиназа-8 является основной потенциальной коллагеназой при активном периимплантите. J Протезирование Res . 2012;56(4):249–255. doi:10.1016/j.jpor.2012.07.002
15. Basegmez C, Yalcin S, Yalcin F, Ersanli S, Mijiritsky E. Оценка уровня простагландина E2 в десневой жидкости периимплантата и матриксной металлопротеиназы-8 от состояния здоровья до статуса заболевания периимплантата: проспективное исследование. Имплантат Дент . 2012;21(4):306–310. doi:10.1097/ID.0b013e3182588408
16. Le N, Xue M, Castelnoble LA, Jackson CJ. Двойственность матриксных металлопротеиназ при воспалении. Передний Biosci . 2007;12(1):475. doi:10.2741/2161
17. Costa PP, Trevisan GL, Macedo GO, et al. Слюнный интерлейкин-6, матриксная металлопротеиназа-8 и остеопротегерин у пациентов с пародонтитом и диабетом. J Пародонтол . 2010;81(3):384–391. doi:10.1902/jop.2009.0
2010;81(3):384–391. doi:10.1902/jop.2009.0
18. Zhao H, Qi C, Zheng C, Gan K, Ren L, Song G. Влияние уровня гликированного гемоглобина на биомаркеры костного метаболизма у пациентов с сахарным диабетом 2 типа. Диабетический метаболический синдром Ожирение . 2020; 13: 1785–1791. doi:10.2147/DMSO.S248844
19. Carcuac O, Berglundh T. Состав поражений периимплантита и периодонтита человека. Дж Дент Рез . 2014;93(11):1083–1088. doi:10.1177/0022034514551754
20. Аль Захрани С., Аль Мутаири А.А. Потеря альвеолярной кости вокруг погруженных и непогруженных зубных имплантатов у лиц с сахарным диабетом 2 типа: 7-летнее проспективное клиническое исследование. Med Principles Pract . 2019;28(1):75–81. doi:10.1159/000495111
21. Salvi GE, Cosgarea R, Sculean A. Распространенность и механизмы периимплантатных заболеваний. Дж Дент Рез . 2017;96(1):31–37. doi:10.1177/0022034516667484
22. Finne K, Rompen E, Toljanic J. Проспективное многоцентровое исследование уровня маргинальной кости и состояния мягких тканей цельного имплантата через два года. J Протез Дент . 2007;97(6):S79–S85. doi:10.1016/S0022-3913(07)60011-0
Проспективное многоцентровое исследование уровня маргинальной кости и состояния мягких тканей цельного имплантата через два года. J Протез Дент . 2007;97(6):S79–S85. doi:10.1016/S0022-3913(07)60011-0
23. Jiang X, Zhu Y, Liu Z, Tian Z, Zhu S. Связь между диабетом и осложнениями при имплантации зубов: систематический обзор и метаанализ. Acta Odontol Scand . 2020;1–10.
24. Alrabiah M, Al-Aali KA, Al-Sowygh ZH, Binmahfooz AM, Mokeem SA, Abduljabbar T. Ассоциация конечных продуктов гликирования с воспалением вокруг имплантата у пациентов с преддиабетом и сахарным диабетом 2 типа. Clin Implant Dent Relat Res . 2018;20(4):535–540. doi:10.1111/cid.12607
25. Al-Sowygh ZH, Ghani SMA, Sergis K, Vohra F, Akram Z. Периимплантационные состояния и уровни конечных продуктов гликирования у пациентов с разным гликемическим контролем. Clin Implant Dent Relat Res . 2018;20(3):345–351. doi:10.1111/cid.12584
26. Rossi M, Bezerra F, Silva R, et al. Титан, высвобождаемый из зубного имплантата, усиливает адгезию преостеобластов за счет АФК, модулирующих важные внутриклеточные пути. J Biomed Mater Res A . 2017;105(11):2968–2976. doi:10.1002/jbm.a.36150
Титан, высвобождаемый из зубного имплантата, усиливает адгезию преостеобластов за счет АФК, модулирующих важные внутриклеточные пути. J Biomed Mater Res A . 2017;105(11):2968–2976. doi:10.1002/jbm.a.36150
27. Hu X-F, Wang L, Xiang G, Lei W, Feng Y-F. Нарушение ангиогенеза вызванным НАДФН-оксидазой окислительным стрессом на границе кость-имплантат: критические механизмы и терапевтические мишени для отказа имплантата в условиях гипергликемии при диабете. Acta Biomaterialia . 2018;73:470–487. doi:10.1016/j.actbio.2018.04.008
28. Ma X-Y, Feng Y-F, Ma Z-S, et al. Стимулирование остеоинтеграции при диабетических состояниях с использованием композитного покрытия хитозан/гидроксиапатит на пористых титановых поверхностях. Биоматериалы . 2014;35(26):7259–7270. doi:10.1016/j.biomaterials.2014.05.028
29. Ван Т., Чжан С., Бикле Д.Д. Остеогенная дифференцировка периостальных клеток при заживлении переломов. J Cell Physiol . 2017;232(5):913–921. doi:10.1002/jcp.25641
doi:10.1002/jcp.25641
30. Monje A, Catena A, Borgnakke WS. Связь между сахарным диабетом/гипергликемией и периимплантатными заболеваниями: систематический обзор и метаанализ. J Clin Periodontol . 2017;44(6):636–648. doi:10.1111/jcpe.12724
31. Ценг К-С, Чжэн X-Y, Цюй X-H, Лу Э-Ю. Риск периимплантита у пациентов с сахарным диабетом: метаанализ. Int J Clin Exp Med . 2016;9(8):15986–15995.
32. Альберти А., Моранди П., Зотти Б. и др. Влияние диабета на отторжение имплантатов и периимплантатные заболевания: ретроспективное исследование. Вмятина J . 2020;8(3):70. doi:10.3390/dj8030070
33. Sghaireen MG, Alduraywish AA, Srivastava KC, et al. Сравнительная оценка отторжения зубных имплантатов среди здоровых и хорошо контролируемых пациентов с диабетом — 3-летнее ретроспективное исследование. Int J Environ Res Общественное здравоохранение . 2020;17(14):5253. doi:10.3390/ijerph27145253
34. Di Benedetto A, Gigante I, Colucci S, Grano M.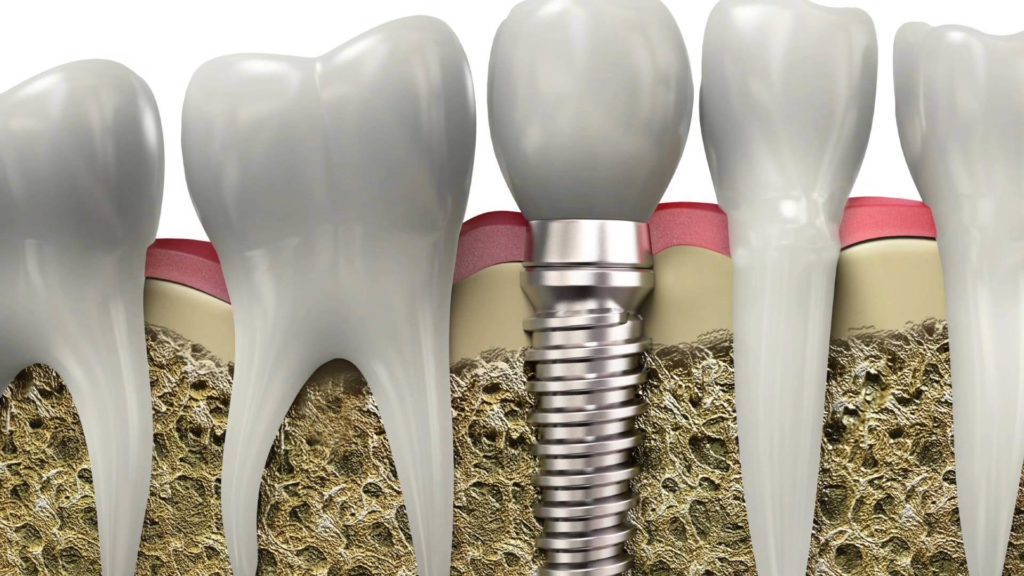 Пародонтоз: связь первичного воспаления с потерей костной массы. Клин Дев Иммунол . 2013;2013:1–7. doi:10.1155/2013/503754
Пародонтоз: связь первичного воспаления с потерей костной массы. Клин Дев Иммунол . 2013;2013:1–7. doi:10.1155/2013/503754
35. Гуль С.С., Имран Н.К., Аль-Шарки А.Дж.Б., Абдулкарим А.А. Ассоциация избыточного веса/ожирения с тяжестью пародонтита с использованием кода BPE у населения Ирака. Clin Epidemiol Global Health . 2020.
36. Мартинес-Эррера М., Сильвестр-Ранхил Дж., Сильвестр Ф.Дж. Связь между ожирением и пародонтозом. Систематический обзор эпидемиологических исследований и контролируемых клинических испытаний. Med Oral Patol Oral Cir Bucal . 2017;22(6):e708–e715. doi:10.4317/medoral.21786
37. Палле А.Р., Редди КСК, Шанкар Б.С., Джелли В., Судхакар Дж., Редди К.К.М. Связь между ожирением и хроническим пародонтитом: перекрестное исследование. J Contemp Dent Pract . 2013;14(2):168. doi: 10.5005/jp-journals-10024-1294
38. Изола Г., Полицци А., Патини Р., Ферлито С., Алибранди А., Палаццо Г. Ассоциация специфических иммуноглобулиновых антител A. actinomycetemcomitans в сыворотке и слюне и периодонтит. BMC Здоровье полости рта . 2020;20(1):283. doi:10.1186/s12903-020-01258-5
actinomycetemcomitans в сыворотке и слюне и периодонтит. BMC Здоровье полости рта . 2020;20(1):283. doi:10.1186/s12903-020-01258-5
39. Vohra F, Alkhudhairy F, Al-Kheraif AA, Akram Z, Javed F. Периимплантационные параметры и уровни С-реактивного белка у пациентов с разной степенью ожирения. Clin Implant Dent Relat Res . 2018;20(2):130–136. doi:10.1111/cid.12556
40. Alkhudhairy F, Vohra F, Al-Kheraif AA, Akram Z. Сравнение клинических и рентгенологических параметров периимплантата у пациентов с ожирением и без ожирения: 5-летнее исследование. Clin Implant Dent Relat Res . 2018;20(5):756–762. doi:10.1111/cid.12633
41. Аляска М.Н., Аль-Шибани Н., Аль-Аали К.А., Кутуб О.А., Абдулджаббар Т., Акрам З. Клинические показатели и локальные уровни воспалительных биомаркеров в периимплантатном здоровье пациентов с ожирением и без него. лица. Clin Implant Dent Relat Relat Res . 2019;21(1):80–84. doi:10.1111/cid.12700
42. Monteiro JLGC, Pellizzer EP, Araújo Lemos CA, de Moraes SLD, Do Egito Vasconcelos BC. Есть ли связь между избыточным весом/ожирением и осложнениями при имплантации зубов? Систематический обзор и метаанализ. Int J Oral Maxillofac Surg . 2019;48(9):1241–1249. doi:10.1016/j.ijom.2019.01.015
Monteiro JLGC, Pellizzer EP, Araújo Lemos CA, de Moraes SLD, Do Egito Vasconcelos BC. Есть ли связь между избыточным весом/ожирением и осложнениями при имплантации зубов? Систематический обзор и метаанализ. Int J Oral Maxillofac Surg . 2019;48(9):1241–1249. doi:10.1016/j.ijom.2019.01.015
43. Rösing CK, Fiorini T, Haas AN, Muniz FWMG, Oppermann RV, Susin C. Влияние технического обслуживания на здоровье периимплантата. Браз Орал Рез . 2019;33. doi:10.1590/1807-3107bor-2019.vol33.0074
44. Stacchi C, Berton F, Perinetti G, et al. Факторы риска периимплантита: влияние пародонтита в анамнезе и курения. Систематический обзор и метаанализ. J Челюстно-лицевые препараты для полости рта . 2016;7(3). doi:10.5037/jomr.2016.7303.
45. Mokeem S, Alfadda SA, Al-Shibani N, et al. Клинические и рентгенографические параметры вокруг коротких зубных имплантатов у пациентов с диабетом 2 типа, преддиабетом и без диабета. Clin Implant Dent Relat Relat Res .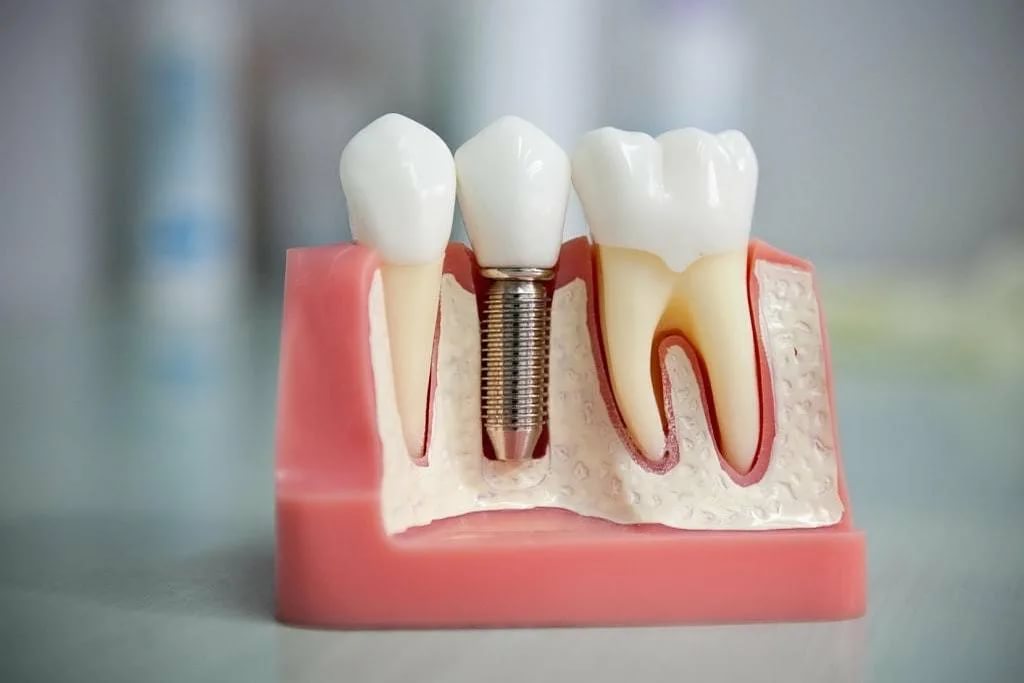




 Известно, что налет является питательной средой для бактерий, убрав его, можно предупредить инфицирование тканей и отторжение импланта.
Известно, что налет является питательной средой для бактерий, убрав его, можно предупредить инфицирование тканей и отторжение импланта.

 В Центре имплантации работают имплантологи и ортопеды с обширной практикой именно в работе с пациентами-диабетиками. Дополнительные факторы риска, которые могут ухудшить приживаемость имплантов: гипертензия (высокое артериальное давление), лишний вес, гиподинамия, сосудистые нарушения.
В Центре имплантации работают имплантологи и ортопеды с обширной практикой именно в работе с пациентами-диабетиками. Дополнительные факторы риска, которые могут ухудшить приживаемость имплантов: гипертензия (высокое артериальное давление), лишний вес, гиподинамия, сосудистые нарушения.
 Таким образом, нет необходимости в костной пластике, и процесс уменьшает повреждение.
Таким образом, нет необходимости в костной пластике, и процесс уменьшает повреждение.