Остеомиелит — лечение и симптомы остемиелита челюсти (Москва)
Сохраняем прежние цены! Забронировать цену
Москва, ул. Большая Спасская, 10к1
Комсомольская Сухаревская Проспект Мира
+7 (495) 125-25-20
Время работы: понедельник — суббота с 10:00 до 21:00
- Клиника
- Услуги
- Имплантация
- Ортодонт
- Цены
- Врачи
- % АКЦИЯ %
- Наши работы
- Видео
- Контакты
- •
- •
- Лечение зубов
- •
- Лечение остеомиелита
Остеомиелит представляет собой гнойное воспаление костной ткани, развивающееся под воздействием патогенных бактерий, при котором требуется серьезное комплексное (как местное, так и общее) лечение. Данное заболевание может затронуть любую кость, однако, согласно статистике, не менее чем в трети случаев очаг находится именно в челюстной кости, а нижняя челюсть поражается чаще верхней. Причины недуга могут быть различными: от инфицирования больного зуба до травм челюсти и таких заболеваний, как тонзиллит, скарлатина или дифтерия. К счастью, при своевременном подтверждении диагноза и проведении комплекса необходимых лечебных мероприятий прогноз благоприятен.
Данное заболевание может затронуть любую кость, однако, согласно статистике, не менее чем в трети случаев очаг находится именно в челюстной кости, а нижняя челюсть поражается чаще верхней. Причины недуга могут быть различными: от инфицирования больного зуба до травм челюсти и таких заболеваний, как тонзиллит, скарлатина или дифтерия. К счастью, при своевременном подтверждении диагноза и проведении комплекса необходимых лечебных мероприятий прогноз благоприятен.
стоматолог-хирург-имплантолог- ортопед, главврач
Медведев Роман Сергеевич
Запись на приём
+7 (495) 125-25-20
Бесплатная консультация
стоматолог-хирург-имплантолог- ортопед, главврач
Медведев Роман Сергеевич
Запись на приём
+7 (495) 125-25-20
Бесплатная консультация
Важность своевременного лечения остеомиелита челюсти
Опасность заболевания заключается в том, что при отсутствии лечения оно приводит к опасным осложнениям, таким, как менингит, абсцесс мозга, менингоэнцефалит, сепсис, пневмония и т. д. Промедление в данной ситуации может представлять серьезную угрозу для жизни пациента. Вот почему при появлении симптомов остеомиелита челюсти лечение нужно начать как можно скорее после подтверждения диагноза.
д. Промедление в данной ситуации может представлять серьезную угрозу для жизни пациента. Вот почему при появлении симптомов остеомиелита челюсти лечение нужно начать как можно скорее после подтверждения диагноза.
Остеомиелит: симптомы и лечение
- общая слабость, головная боль, повышение температуры
- сильная боль в области пораженного зуба, которая усиливается при надавливании
- отек слизистой оболочки десны
- опухание лица
- подвижность пораженного зуба
- неприятный запах изо рта
Кроме температуры, может изменяться также артериальное давление. В анализе крови имеются признаки воспалительного процесса. При переходе заболевания в подострую форму наблюдается выделение гноя из десневых карманов, появление свищей, ухудшение общего состояния. Если остеомиелит становится хроническим, острые симптомы стихают, однако появляются участки омертвения костной ткани.
При переходе заболевания в подострую форму наблюдается выделение гноя из десневых карманов, появление свищей, ухудшение общего состояния. Если остеомиелит становится хроническим, острые симптомы стихают, однако появляются участки омертвения костной ткани.
Этапы лечения остеомиелита челюсти
- Удаление больного зуба (если именно он является причиной заболевания) или устранение других причин развития недуга.
- Фиксация подвижных зубов (при их наличии) с помощью шин или брекетов.
- Удаление гноя путем остеоперфорации.
- Установка дренажей, которые предотвратят повторное скопление гнойных масс.
Рекомендации после лечения остеомиелита челюсти
После завершения курса лечебных мероприятий в клинике пациенту необходимо придерживаться следующих рекомендаций:
- При наличии гнойной раны важно своевременно промывать ее, обрабатывать антисептическими средствами.
- Необходимо употреблять большое количество жидкости и обогатить рацион белковой пищей.

- Для скорейшего восстановления организма по согласованию с врачом рекомендуется прием витаминных комплексов.
стоматолог-хирург-имплантолог- ортопед, главврач
Медведев Роман Сергеевич
Запись на приём
+7 (495) 125-25-20
Бесплатная консультация
стоматолог-хирург-имплантолог- ортопед, главврач
Медведев Роман Сергеевич
Запись на приём
+7 (495) 125-25-20
Бесплатная консультация
Светлов Александр Станиславович
стоматолог-терапевт
Подробнее-
Медведев Роман Сергеевич
стоматолог-хирург-имплантолог- ортопед, главврач
Подробнее Попович Павел Леонидович
стоматолог – ортодонт
ПодробнееВасильева Евгения Васильевна
стоматолог-пародонтолог
ПодробнееМкртчян Каринэ Егиевна
стоматолог–ортодонт детский-стоматолог
ПодробнееКокуркина Мария Павловна
стоматолог-ортопед
Подробнее
Отзывы
стоматолог-хирург-имплантолог- ортопед, главврач
Медведев Роман Сергеевич
Запись на приём
+7 (495) 125-25-20
Бесплатная консультация
стоматолог-хирург-имплантолог- ортопед, главврач
Медведев Роман Сергеевич
Запись на приём
+7 (495) 125-25-20
Бесплатная консультация
О нашей клинике на других площадках
Читать отзывыНаписать отзыв
Читать отзывыНаписать отзыв
Читать отзывыНаписать отзыв
Читать отзывыНаписать отзыв
Читать отзывыНаписать отзыв
Читать отзывыНаписать отзыв
Услуги стоматологии
Введите ваше имя*
Дата посещения клинники ЯнварьФевральМартАпрельМайИюньИюльАвгустСентябрьОктябрьНоябрьДекабрь20192018201720162015
Ваша оценка ОтличноХорошоНормальноПлохоОчень плохо
Введите ваш отзыв*
Написать в WhatsAppОстеомиелит челюсти – виды и формы болезни, причины, симптомы, лечение, профилактика.
- Главная
- Статьи
- Остеомиелит челюсти
Количество просмотров: Просмотры: 1 053
Последнее обновление:
Время прочтения: 3 минуты
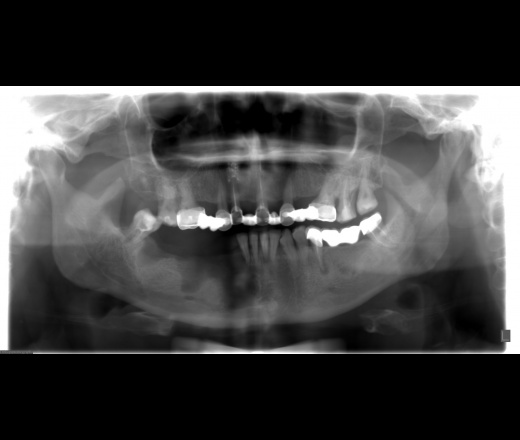
Остеомиелит челюсти – воспалительный и инфекционный процесс с гнойным содержимым, который охватывает структурные элементы кости челюсти. Постепенно заболевание провоцирует разложение кости, то есть постепенно прогрессирует остеонекроз. Патология требует срочной профессиональной помощи во избежание распространения инфекции на другие органы и системы человеческого организма. Остеомиелит нижней челюсти диагностируется в два раза чаще, чем то же заболевание, но затрагивающее верхнюю челюстную систему.
Причины остеомиелита
Проникновение бактерий в кость, которое традиционно происходит следующим образом:
- на фоне поражения зуба кариесом, то есть одонтогенным путем.
 Сперва микроорганизмы проникают в пульпу, после чего попадают в твердую ткань по лимфоузлам или каналам;
Сперва микроорганизмы проникают в пульпу, после чего попадают в твердую ткань по лимфоузлам или каналам; - после мех. повреждения зуба: вывихов, переломов, операций и др.
- из-за проникновения инфекции при ЛОР-заболеваниях, воспалениях кожи, когда микроорганизмы из одного очага воспаления переходят в кость.
Симптомы остеомиелита челюсти
Симптоматика зависит от формы протекания недуга.
Основные симптомы острого остеомиелита:
- сильные боли в проекции зуба;
- отечность десны и щеки;
- лицевая асимметрия;
- спазмы жеват. мышц;
- артрит сустава;
- повышение температуры тела;
- отечность слизистой;
- расшатывание патологического зуба и расположенных рядом единиц;
- общее недомогание;
- усиленная потливость;
- бледность кожи;
- увеличение регионарных лимфоузлов.
Симптомы хронического остеомиелита нижней челюсти:
- состояние пациента может на какой-то срок улучшиться, но через какой-то период перечисленная выше симптоматика проявит себя, но уже с большей силой;
- гнойные свищи в полости рта, которые затем выходят на поверхность кожи;
- отек слизистой;
- увеличение лимфоузлов;
- постоянно беспокоит боль;
- пациенту становится тяжело указать на точное место боли.

Симптомы остеомиелита после удаления зуба очень тяжело распознать в первые несколько дней после операции. Клиническая картина схожа с анатомическим восстановлением организма после хирургического вмешательства – возможно повышение температуры тела, отечность, боль. Спустя 2 – 3 недели, если симптомы не уходят, становится ясно – операция повлекла за собой воспалительный процесс.
Диагностика остеомиелита
Проводится исключительно стоматологом, на основании клинических и лабораторных исследований. Также задействована дифференциальная диагностика.
Основные методы диагностики патологии:
- общий и биохимический анализы крови;
- общий анализ мочи;
- рентгенография челюсти;
- МРТ челюсти;
- бактериологическое исследование гнойного содержимого свищей;
- исследования на предмет заболеваний, которые привели к разрушению кости.
Классификация болезни, в зависимости от локализации воспалит.
 процесса
процесса
- Челюстной остеомиелит после удаления зуба. Нервные окончания пародонта и десны остаются раздраженными, боль может чувствоваться сразу или же через несколько суток.
- Одонтогенный остеомиелит нижней челюсти – наиболее частая форма заболевания при запущенной стадии кариеса. Достаточно часто встречается у маленьких детей.
- Одонтогенный остеомиелит верхней челюсти – обуславливается анатомическим строением кости. Инфекция может провоцировать воспаление гайморовых пазух. Если воспаляется клык, то отекает, в том числе подглазничная область.
- Остеомиелит лунки – воспаление ложа, где находился удаленный зуб. Более корректное название болезни – альвеолит, сопровождается деструктивными изменениями кости.
- Гематогенный остеомиелит челюсти – поражает, в основном, верхнюю челюсть, после чего затрагивает скулы и носовую костную часть. Клиническая картина характеризуется сепсисом, который сопровождается воспалением более половины пациентов с таким диагнозом.

Эффективное лечение остеомиелита челюсти
- необходимо ликвидировать очаг воспаления;
- следует скорректировать функциональные нарушения, которые вызвал инфекционный процесс.
Пациент обслуживается специалистами в области челюстно-лицевой хирургии. Никакое самолечение или альтернативные методики не помогут решить проблему остеомиелита – это только усугубит состояние!
Хирургическая помощь подразумевает:
- вскрытие и очистка гнойного очага от гноя, дренирование зоны;
- использование антибактериальных средств;
- прием обезболивающих препаратов и антибиотиков;
- дезинтоксикационная и противовоспалительная терапия;
- витаминотерапия;
- щадящее питание.
В качестве профилактики необходимо своевременно лечить кариес, регулярно проходить осмотр у стоматолога, выполнять чистку зубов от твердых и мягких отложений.
Костная пластика при имплантации зубов
Костная пластика при имплантации зубов
Потеря зубов – серьезная проблема, влияющая на внешний вид, речь и возможность нормально пережевывать пищу. Современные технологии в сфере стоматологии позволяют провести оперативную замену потерянных зубов с полным возращением эстетики и функционала. Однако проводить такую операцию стоит как можно раньше – чем больше пройдет времени с момента удаления зубов, тем выше вероятность столкнуться с атрофией костной ткани челюсти.
Современные технологии в сфере стоматологии позволяют провести оперативную замену потерянных зубов с полным возращением эстетики и функционала. Однако проводить такую операцию стоит как можно раньше – чем больше пройдет времени с момента удаления зубов, тем выше вероятность столкнуться с атрофией костной ткани челюсти.
Челюсть, подверженная данной патологии, постепенно теряет костную массу, из-за чего в один момент не может стать подходящей основой для импланта. В такой ситуации перед имплантацией назначается костная пластика, восстанавливающая объем костной ткани до необходимого уровня. Альтернативным вариантом является процедура установки имплантов по другому протоколу, при котором штифты фиксируются в более глубоких отделах кости, не подверженных резорбции.
Атрофия костной ткани: причины и симптомы
Атрофия челюсти – это длительный деструктивный процесс, при котором истончается костная ткань. Недуг поражает челюстную ткань людей любого возраста, потерявших один или несколько зубов. Интенсивность резорбции может разниться в зависимости от индивидуальных особенностей организма человека, а также области, у которой отсутствует зуб. Постепенно патология влияет на способность говорить, а также внешний вид лица человека. При истончении до определенного уровня уже становится невозможно провести реставрацию зубного ряда при помощи протезирования на имплантах.
Интенсивность резорбции может разниться в зависимости от индивидуальных особенностей организма человека, а также области, у которой отсутствует зуб. Постепенно патология влияет на способность говорить, а также внешний вид лица человека. При истончении до определенного уровня уже становится невозможно провести реставрацию зубного ряда при помощи протезирования на имплантах.
Основной причиной резорбции кости нижней или верхней челюсти является отсутствие на них одного или нескольких зубов. Стоматологии известно множество обстоятельств, которые влияют на скорость и деструктивность патологии:
Наиболее распространенным фактором является наличие стоматологических заболеваний. Некоторые патологии по типу периодонтита, остеомиелита, кист и других недугов могут провоцировать разрушение альвеолярного отростка. То же самое касается механических повреждений и провоцируемого ими воспалительного процесса.
Форсировать резорбцию тканей челюсти могут также заболевания общего характера. Так, многие люди старше пятидесяти лет страдают от нарушений метаболизма в костных тканях – происходить это может по совершенно разным причинам. Данный недуг характеризуется хроническим недостатком полезных микроэлементов, из-за чего разрушается нормальная структура костей. В результате челюсть становится все менее плотной и массивной. Другими заболеваниями, вызывающими атрофию, являются поражения сердечно-сосудистой, пищеварительной, эндокринной или нервной систем.
Так, многие люди старше пятидесяти лет страдают от нарушений метаболизма в костных тканях – происходить это может по совершенно разным причинам. Данный недуг характеризуется хроническим недостатком полезных микроэлементов, из-за чего разрушается нормальная структура костей. В результате челюсть становится все менее плотной и массивной. Другими заболеваниями, вызывающими атрофию, являются поражения сердечно-сосудистой, пищеварительной, эндокринной или нервной систем.
Главным внешним признаком резорбции является трансформация внешнего вида челюсти. В следствие атрофии начинается сокращение нижней части лица с наблюдаемыми внешними изменениями. Губы западают в ротовую полость, вокруг рта образуются морщины. Возникают нарушения прикуса, соседние зубы наклоняются в сторону отсутствующих. Помимо ухудшения внешней эстетики, наблюдается нарушение функций жевания и речи.
Чаще всего проблема атрофии решается костной пластикой, однако если резорбция челюсти вызвана другими патологическими процессами, а не самим фактом потерей зубов, от врача требуется проведение дополнительных терапевтических мер. Если речь идет именно о стоматологических заболеваниях, меры принимает стоматолог. При более серьезных системных заболеваниях требуется обращение к специалистам из других областей медицины. Без лечения атрофия челюстной кости может запуститься повторно.
Если речь идет именно о стоматологических заболеваниях, меры принимает стоматолог. При более серьезных системных заболеваниях требуется обращение к специалистам из других областей медицины. Без лечения атрофия челюстной кости может запуститься повторно.
Подготовка и противопоказания к процедуре
Перед костной пластикой стоматологу необходимо оценить состояние челюстной кости, а также выяснить причины возникновения недуга. В ходе обследования оцениваются ширина и высота, а также плотность костной ткани в месте проведения будущих манипуляций. Это позволит спланировать будущее лечение и вернуть пациенту возможность поставить имплантаты.
Обычно первым техническим методом диагностики является ортопантомограмма. Это двухмерное изображения верхней и нижней челюсти, благодаря которому можно подробно осмотреть зубы и костную ткань. Также для детального исследования состояния челюсти и зубных корней используется компьютерный томограф. Данный метод исследования позволяет увидеть скрытые патологии – спрятавшуюся за корень зуба гранулему или наличие патологического кармана. Современные стоматологические центры располагают высокоточным и безопасным оборудованием, позволяющим проводить диагностику в кратчайшие сроки.
Современные стоматологические центры располагают высокоточным и безопасным оборудованием, позволяющим проводить диагностику в кратчайшие сроки.
Также перед пластикой специалистам надо убедиться в отсутствии противопоказаний к проведению хирургического вмешательства. Для этого помимо вышеуказанных диагностических процедур могут проводиться и другие методы обследования вроде общего анализа крови, анализа на содержание витаминов, холестерина и другие мероприятия.
К относительным стоматологическим противопоказаниям к проведению пластики челюсти относятся следующие обстоятельства:
— плохая гигиена ротовой полости, в результате которой на зубах образовался твердый налет;
— заболевания зубов и мягких тканей полости рта по типу пульпита, пародонтита и других патологий;
— наличие воспалительных процессов в гайморовых пазухах при необходимости проводить синус-лифтинг.
Проведение костной пластики и последующей имплантации зубов при наличии вышеуказанных недугах противопоказано в виду недостаточной эффективности и создании дополнительных рисков для здоровья человека. Данные проблемы потребуют предварительных терапевтических мер со стороны лечащего специалиста.
Данные проблемы потребуют предварительных терапевтических мер со стороны лечащего специалиста.
Порядок и виды костной пластики перед имплантацией
Под костной пластикой понимаются различные методики увеличения объема костной ткани, подбираемые исходя из клинической картины и других важных обстоятельств. Сегодня в клиниках практикуется несколько видов данной хирургической операции. Они отличаются особыми показаниями, используемыми инструментами и методами проведения. Обязательными атрибутами любого типа процедуры являются обязательное обезболивание с использованием местной анестезии, а также антисептическая обработка тканей полости рта.
Аллопластическая трансплантация
Альтернативным названием данной методики является направленная регенерация. Для восстановления костной ткани используются специальные мембраны, представляющие собой гибкий каркас, создающий основу для будущей костной массы.
Сначала десенную ткань разрезают, получая доступ к части кости, подвергнутой резорбции.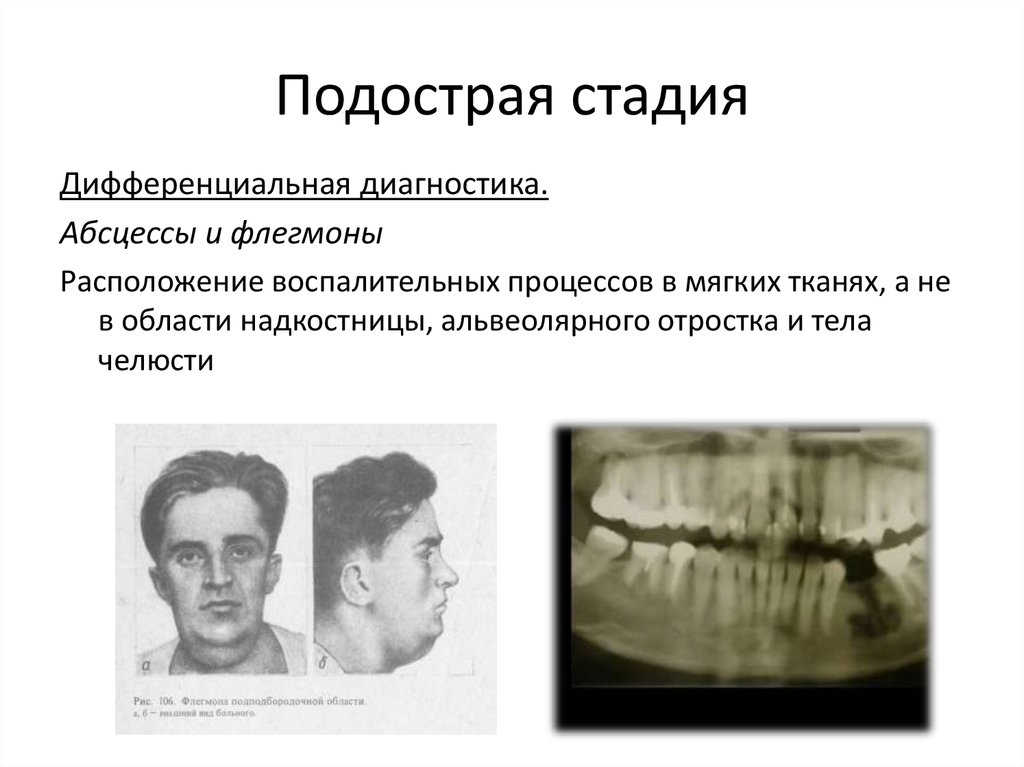 Затем внедряется естественный или синтетический костный материал. На следующем этапе уже ставится мембрана, использующаяся для изоляции слизистой оболочки. Процедура завершается наложением швов.
Затем внедряется естественный или синтетический костный материал. На следующем этапе уже ставится мембрана, использующаяся для изоляции слизистой оболочки. Процедура завершается наложением швов.
Аутогенная трансплантация
Суть способа заключается в пересадке необходимого костного материала от собственных костей пациента. Наиболее часто костную ткань изымают с подбородка, а затем имплантируют ее в истончившуюся область. Срок послеоперационного составляет от трех до шести месяцев.
Ксеногенная и аллогенная трансплантация
Следующий вариант является менее затратным – при нем используется донорский костный блок от человека или животного. Чтобы приживление прошло хорошо, имплантируемая костная ткань обрабатывается. При выполнении данной методики приживления происходит немного быстрее, чем у вышеуказанного способа.
Синус-лифтинг
Когда присутствует необходимость наращивания кости на верхней челюсти наиболее часто применяется синус-лифтинг.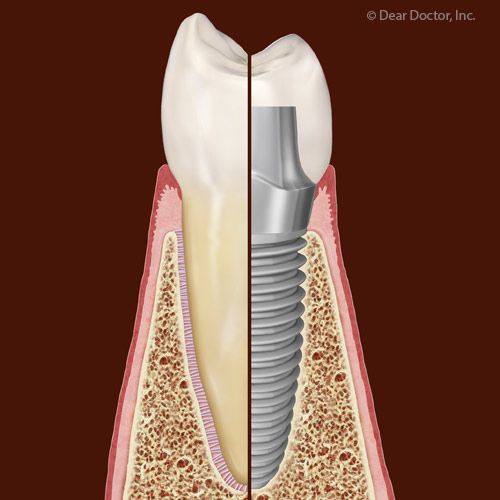 Данная хирургическая процедура заключается в элевации уровня дна гайморовой пазухи с последующим увеличением объема альвеолярного гребня. В результате у верхней челюсти появляется больше пространства для внедрения имплантационных систем. Существует два вида синус-лифтинга – открытый и закрытый. В отношении синус-лифтинга можно упомянуть следующие достоинства:
Данная хирургическая процедура заключается в элевации уровня дна гайморовой пазухи с последующим увеличением объема альвеолярного гребня. В результате у верхней челюсти появляется больше пространства для внедрения имплантационных систем. Существует два вида синус-лифтинга – открытый и закрытый. В отношении синус-лифтинга можно упомянуть следующие достоинства:
Главным преимуществом является надежность результата. Согласно статистике почти в 99% случаев процедура дает не только положительный, но и долгосрочный эффект.
Низкий травматизм для десны и костных тканей челюсти. Это связано с тем, что в ходе процедуры используются тонкие инструменты, оставляющие очень маленькие отверстия, позволяющие проводить манипуляции с гайморовой пазухой без дополнительных повреждений.
Также процедуру можно делать при наличии некоторых осложнений – это повлияет на длительность и сложность процедуры, однако не сведет на нет саму возможность ее проведения.
Преимущества и недостатки костной пластики
Среди основных достоинств процедуры можно выделить следующие:
По окончанию данной процедуры человек получает тот объем костной ткани, который имел еще до начала атрофии.
Расширение возможностей имплантации зубов. Благодаря большому объему кости на ней можно ставить любой тип имплантов.
Благодаря данной процедуре человеку возвращается не только возможность поставить импланты, но и прежняя эстетика лица.
У костной пластики, как и у любой стоматологической процедуры, присутствуют некоторые недостатки:
Первым является длительный срок послеоперационной реабилитации. Это связано с нагрузками на организм пациента, из-за чего проводить имплантацию сразу нельзя.
Риск возникновения серьезного дискомфорта после процедуры, а также необходимости получения дополнительной помощи со стороны врачей.
Так как операция по челюстной пластике подлежит отдельной оплате, ее стоимость не входит в единый комплекс по имплантации и протезированию. В результате конечная цена на комплекс процедур по реставрации зубного ряда при необходимости проведения костной пластики будет значительно выше.
Альтернативы костной пластике
У данной хирургической операции есть существенные минусы: определенный уровень травматизма, а также длительный период послеоперационного восстановления. Из-за последнего фактора стоит учесть, что перед установкой протезов зубов также необходимо ожидать приживления импланта к костной ткани. В результате период ожидания новых зубов может составлять около года или даже больше. Многих пациентов может не устроить такой вариант, так что они начинают искать альтернативные варианты восстановления зубного ряда.
Из-за последнего фактора стоит учесть, что перед установкой протезов зубов также необходимо ожидать приживления импланта к костной ткани. В результате период ожидания новых зубов может составлять около года или даже больше. Многих пациентов может не устроить такой вариант, так что они начинают искать альтернативные варианты восстановления зубного ряда.
Популярной альтернативой пластике является базальная имплантация зубов. Штифты для базальной имплантации длиннее, чем обычно. Также они оснащены на концах пластинами. Благодаря этому становится возможным их вкручивание в глубокие слои костных тканей, которые редко атрофируются.
Другим методом реставрации, позволяющим избежать наращивания костной ткани, является скуловая имплантация при помощи конструкций Зигома. Применить данную методику можно лишь на верхней челюсти.
У вышеуказанных способов, как и у процедуры наращивания кости, есть свои показания и противопоказания. Принимать решения о назначении той или иной операции может только лечащий специалист на основании целого ряда важных факторов.
Цена костной пластики
Стоимость услуги по восстановлению необходимого объема костной ткани зависит от степени истончения челюсти и первопричины деструктивного процесса. Исходя из клинической картины может назначаться та или иная методика наращивания ткани при дентальной имплантации. Основная статья расходов в данном случае – это используемые материалы и сложность проведения самой процедуры.
У вас есть возможность пройти костную пластику перед имплантацией зубов в нашем стоматологическом центре, расположенном в Москве. В ходе консультации стоматолог задаст вопросы, касающиеся вашего здоровья, и проведет визуальный осмотр полости рта, после чего назначит диагностические процедуры. Мы используем новейшие методы диагностики и лечения для обеспечения качественного и долгосрочного результата. По завершению курса остеопластики вы получите возможность поставить дентальные импланты. Записаться на прием можно через наш официальный сайт или позвонив по телефону.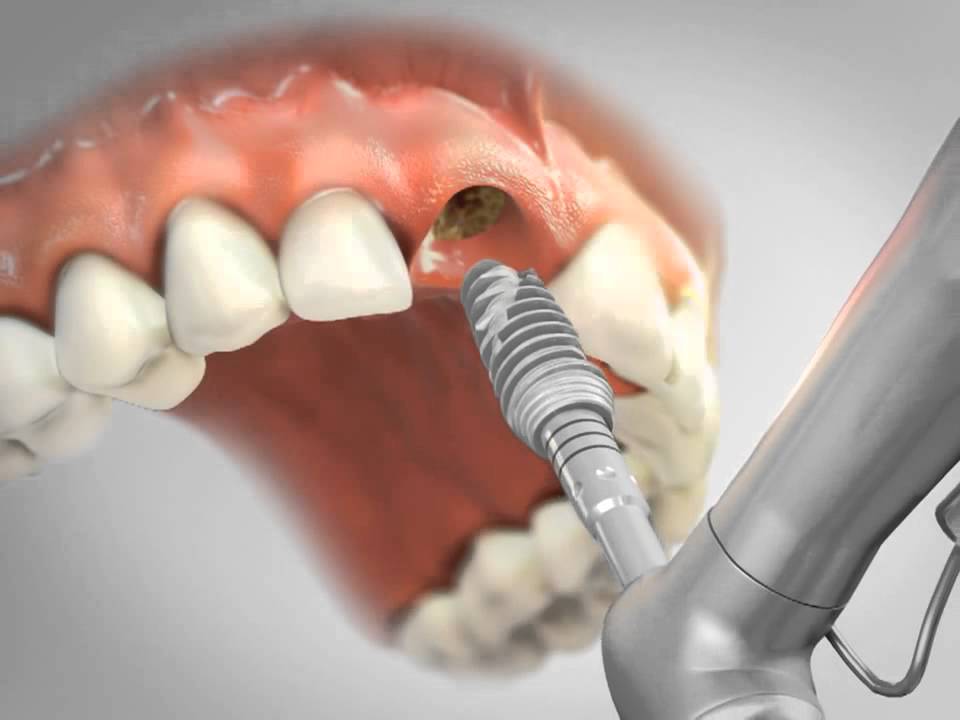
Автор:
Руководитель, один из основателей клиники. Главный врач. Челюстно-лицевой хирург, хирург-имплантолог
Противопоказания к имплантации зубов, когда нельзя ставить импланты
Хотя имплантация зубов считается золотым стандартом восстановления красивой и здоровой улыбки, она имеет свои показания и противопоказания. Даже малоинвазивный протокол, при котором не осуществляется разрез десны, имеет свои ограничения, не говоря уже о классическом двухэтапном методе. Врачи клиники «Фамильная стоматология» предлагают узнать о распространенных противопоказаниях к имплантации. Особенно это будет полезно тем, кто задумывается восстановить целостность зубного ряда с помощью титановых стержней.
Показания
Подготовка к имплантации
Абсолютные противопоказания
Относительные противопоказания
При каких заболеваниях имплантация противопоказана?
Временные состояния, как противопоказание к имплантации
Показания к имплантации
Установка имплантов осуществляется в одном из следующих случаев:
- Отсутствует одна зубная единица.
 Особенно в зоне улыбки, где эстетика является критическим моментом. Если нет возможности поставить сразу имплант, можно использовать временную ортопедическую конструкцию (иммедиат-протез или коронку).
Особенно в зоне улыбки, где эстетика является критическим моментом. Если нет возможности поставить сразу имплант, можно использовать временную ортопедическую конструкцию (иммедиат-протез или коронку). - Нет нескольких зубов, стоящих рядом. Если отсутствуют 3 единицы врач предложит установить коронки с опорой на импланты. Такой вариант не требует препарирования здоровых зубов и гарантирует остановку атрофии костной ткани.
- Полная адентия на одной или обеих челюстях. Один из вариантов восстановления зубного ряда в такой клинической ситуации – это технология All-on-4. Два искусственных корня вживляются во фронтальном отделе, два в дистальном.
Предлагаем больше узнать о протоколе «Все-на-четырех».
Абсолютные противопоказания к имплантации
Самые распространенные:
- ВИЧ, СПИД.
- Злокачественные опухоли.

- Серьёзные психические расстройства.
- Заболевания крови (например, нарушения гемокоагуляции).
- Туберкулез.
- Декомпенсированный сахарный диабет.
- Аутоиммунные заболевания.
- Хронический алкоголизм.
- Сильная аллергическая реакция на любые анестетики.
- Диффузные заболевания, например, красная волчанка.
- Хроническая печеночная/почечная недостаточность.
- Остеопороз.
- Системные заболевания соединительных тканей (появляются в результате пересадки органов,
Мнение врача
Сегодня лишь некоторые сложные, запущенные и хронические заболевания вызывают отторжение титановых стержней. Запишитесь на прием в клинику «Фамильная стоматология», чтобы узнать о том, какое лечение подойдет в вашей ситуации. Наши врачи проведут тщательную подготовку к операции и смоделируют этапы лечения в зависимости от клинической картины.
Относительные противопоказания к дентальной имплантации
Самые распространенные:
- Вирусная инфекция.

- Запущенная гигиена ротовой полости.
- Бруксизм.
- Воспалительные процессы, например, кисты/гранулемы.
- Атрофия костной ткани (чтобы избежать осложнений, проводится наращивание костной ткани).
- Пародонтит, кариес, зубной камень, остеомиелит, пародонтоз.
- Дефекты прикуса.
- Противопоказания к имплантации зубов у женщин: беременность, лактация, менструация.
Являются ли следующие заболевания противопоказанием к имплантации?
- Гепатит.
- Сахарный диабет.
- Пародонтоз и пародонтит.
- Вирусные.
- Гайморит.
- Заболевания сердечно-сосудистой системы.
- Заболевания щитовидной железы.
- Злокачественные опухоли.
Основная опасность, которую представляет данное заболевание при имплантации – это повышенная кровоточивость. Сильнее всего она проявляется при гепатите В и С (на фоне белковой недостаточности). На слизистой образуются язвочки и афты, которые если задеть, очень долго кровоточат.
В такой клинической ситуации проводится противовоспалительная терапия и назначается прием медикаментов. После лечения и перед хирургическим вмешательством пациенту необходимо сдать анамнез для оценки количества тромбоцитов в крови.
После лечения и перед хирургическим вмешательством пациенту необходимо сдать анамнез для оценки количества тромбоцитов в крови.
При подготовке к имплантации пациенту необходимо сдать анализы более широкого профиля (в частности – общий анализ крови с лейкоцитарной формулой для оценки количества тромбоцитов).
Восстановление зубного ряда с помощью имплантатов невозможно, если сахарный диабет дал осложнение на печень, сердце и другие органы или протекает в декомпенсированной форме. Однако если у пациента наблюдается диабет второго типа (инсулинонезависимый), то риск отторжения титановых стержней гораздо ниже (степень поражения костной ткани значительно меньше, сохраняется достаточная плотность для вживления искусственного корня).
Врач может принять решение о проведении операции в случае, если заболевание находится на стадии компенсации последние 2-3 месяца. При этом важным моментом является показатель уровня глюкозы в крови (7-9 моль/л). Лечение должен контролировать лечащий эндокринолог.
При этом важным моментом является показатель уровня глюкозы в крови (7-9 моль/л). Лечение должен контролировать лечащий эндокринолог.
Рекомендуем пациентам с сахарным диабетом одномоментную методику, при которой риск кровопотери снижается до минимума. Установка импланта выполняется без разреза, путем аккуратного прокола. Кроме этого, рекомендуем обратиться к эндокринологу. Он подберет препараты, нормализирующие количество сахара в крови.
Пародонтоз/пародонтит влияют на состояние слизистой оболочки и костной ткани в полости рта. Без соответствующего лечения такие патологии приводят к подвижности и разрушениям зубов. В такой клинической ситуации имплантация — это один из лучших методов, позволяющих восстановить зубной ряд и избавиться от пародонтита/пародонтоза. Перед операцией удаляются резцы/моляры, которые невозможно спасти. Затем проводится тщательное удаление воспаленных тканей в лунках. Только после этого можно безопасно установить имплантаты.
Только после этого можно безопасно установить имплантаты.
В клинике «Фамильная стоматология» вам помогут избавить от пародонтита раз и навсегда всего за несколько посещений кабинета стоматолога!
Имплантация не проводится в период обострения вирусных инфекций. В этот период организм пациента, итак, тратит много энергии на борьбу с болезнетворными бактериями. Поэтому операцию обычно откладывают на 2-3 недели, до полного выздоровления и восстановления иммунитета.
Гайморит — противопоказание для имплантации на верхней челюсти. Это заболевание сопровождается инфекцией, которая вызывает воспалительный процесс в верхнечелюстной пазухе носа и снижает иммунитет. Имплантаты (особенно базальные) устанавливают вблизи пазух, поэтому есть высокий риск того, что бактерии попадут в мягкие ткани возле искусственного корня и вызовут его отторжение.
Пациентам, страдающим гайморитом, необходимо пройти курс лечения у оториноларинголога (ЛОР-врача) и только потом рассматривать вариант восстановления зубного ряда с помощью имплантатов.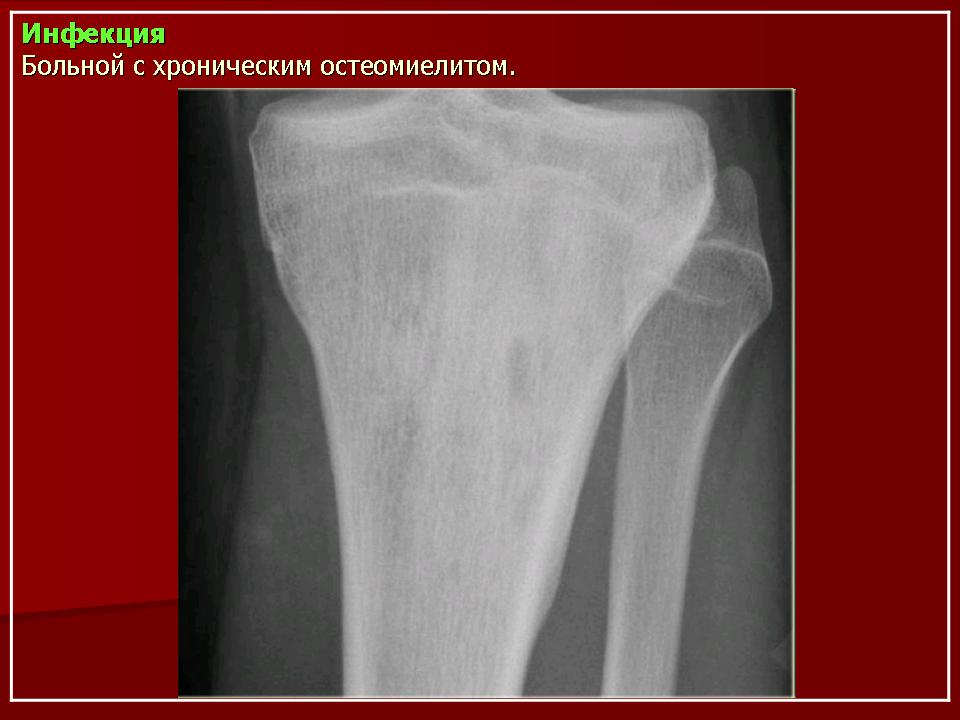
В такой клинической ситуации применение общего наркоза под запретом. Кроме того, ограничения касаются анестетиков с высоким содержанием эпинефрина (адреналина). Не проводится имплантация также в случаях, если у пациента установлен кардиостимулятор или есть другие патологические состояния, которые могут вызвать инфаркт или остановку сердца.
В некоторых случаях имплантация все-таки допускается, но только после обследования у кардиолога, его заключения. При этом используются местная анестезия с низким содержанием адреналина (или без него) и/или газ ксенон. Он обладает расслабляющим эффектом, снижая уровень стресса и нормализуя артериальное давление (безвреден для здоровья пациента).
Являются относительным противопоказанием к имплантации. Патологии, нарушающие функцию щитовидной железы, приводят к гормональному дисбалансу и меняют структуру костной ткани. Например, гипертиреоз замедляет процессы регенерации ткани, а гипертиреоз создает дефицит питательных веществ (они не доходят до клеток). Оба состояния опасны и повышают риск отторжения имплантата.
Например, гипертиреоз замедляет процессы регенерации ткани, а гипертиреоз создает дефицит питательных веществ (они не доходят до клеток). Оба состояния опасны и повышают риск отторжения имплантата.
Операцию можно провести после курса лечения и ремиссии заболевания щитовидной железы.
Они являются абсолютным противопоказанием к имплантации, если:
- проводится курс химиотерапии, который существенно замедляет процесс восстановления клеток;
- наблюдаются метастазы;
- есть злокачественная образования рядом с местом вживления имплантатов (голова, шея, лицо).
Операцию можно провести только после выздоровления пациента.
Хирургическое вмешательство при ВИЧ допустимо на начальной стадии развития заболевания при условии сильного иммунитета пациента (врач обращает внимание на показатель CD4-клеток и отсутствие негативной симптоматики). В дальнейшем вирус поражает большое количество клеток иммунной системы, повышая риск заражения во время операции (возможен даже летальный исход).
В дальнейшем вирус поражает большое количество клеток иммунной системы, повышая риск заражения во время операции (возможен даже летальный исход).
Какие еще состояния могут служить противопоказанием к операции?
- Возраст.
- Особенности имплантации у женщин.
Возраст является противопоказанием к имплантации, когда речь идет о лицах, не достигших 18-22 лет. До этого момента происходит процесс формирования костной ткани и зубочелюстной системы в целом. Пока он не закончится противопоказано устанавливать титановые стержни. Они могут привести к деформации зубного ряда и прикуса.
А вот верхнего предела в плане возрасте нет. Например, в нашей клинике мы успешно проводим имплантацию пациентам 70-80 лет. Главное, исключить основные противопоказания и иметь хорошее здоровье.
Если нет ограничений, то предлагаем людям в пожилом возрасте установку искусственных корней малоинвазивным методом с немедленной нагрузкой. Несъемный протез ставится в день операции. Это отличная возможность наслаждаться красивой и здоровой улыбкой здесь и сейчас.
Это отличная возможность наслаждаться красивой и здоровой улыбкой здесь и сейчас.
- Беременность.
- Менструация.
- Менопауза.
- Грудное вскармливание.
Во время беременности у будущей мамы меняется минеральный состав костной ткани. Она становится более рыхлой, из-за чего повышается риск подвижности имплантов после вживления. Кроме того, вводимые во время операции обезболивающие препараты, рентгеновские лучи (КТ) отрицательно влияют на здоровье малыша. Поэтому врач рекомендуют планировать установку имплантов до беременности.
С другой стороны, если зуб отсутствует долгое время, это может привести к развитию серьёзных патологий. Поэтому в некоторых случаях (определяется индивидуально, после обследования врачом) имплантация может быть успешна проведена, но только во втором триместре. В 1 и 3 слишком высок риск нанести вред ребенку. В этот период формируются все жизненно важные органы и системы плода. Хирургическое вмешательство в комплексе с медикаментами может отрицательно сказаться на развитии ребенка.
Если ставить импланты во время менструации высока вероятность развития кровотечения. В этот период на 40-50% снижается количество тромбоцитов в крови, а эти клетки отвечают за быструю регенерацию тканей (затягивание ран). Операцию безопасно проводить за неделю до «месячных».
В этот период уменьшается плотность и объем костной ткани на фоне гормональных изменений и нарушения обменных процессов. Проводить имплантацию или нет решает врач после осмотра, сдачи анализов и проведения дополнительных исследований. Если у пациентки наблюдается значительная убыль альвеолярного отростка может потребоваться проведение остеопластики.
Даже после рождения ребенка врач может рекомендовать отложить проведение хирургического вмешательства в период лактации. Препараты, вводимые до/во время/после операции, попадают в молоко и могут вызвать аллергию у ребенка. Кроме того, в период грудного вскармливания у матери ощущается острый дефицит полезных веществ организме, который сопровождается недосыпанием и стрессом.
Курение не является абсолютным противопоказанием к имплантации, но существенно влияет на исход операции. Многочисленные исследования в этом направлении доказали, что шанс отторжения имплантов у заядлых курильщиков в 2 раза выше.
По мнению врачей, самыми важными периодами являются – неделя до операции и 2-3 недели после. Каждая выкуренная сигарета в это время, снижает регенеративную способность костной ткани. Клинические исследования доказывают, что у курильщиков приживаемость искусственных корней в первые 5-10 лет после установки составляет всего 85% (у некурящих – 95-97%).
Воспаление тканей пародонта необходимо устранить, а лишь затем вживлять в кость имплантат. В противном случае риск развития периимплантита возрастает в 5 раз. Под устранением подразумевается удаление пораженных зубов и чистка лунок. Такой подход поможет пациенту избавиться от болезненного состояния и неприятного запаха изо рта, раз и навсегда.
Как проводится подготовка к имплантации зубов
1
Осмотр и обследование пациента
2
Амбулаторные анализы
3
Аппаратное обследование
Проводится осмотр ротовой полости. Выполняется анкетирование, в ходе которого пациент указывает имеющиеся у него хронические заболевания или патологии в стадии обострения.
Анализы. Врач назначает анализы, особенно если у пациента есть хронические заболевания. Это необходимо для выявления противопоказаний к имплантации и оценки состояния здоровья. Стандартный набор: общий и биохимический анализ крови, мочи.
Компьютерная диагностика с применением современного компьютерного оборудования. Этот этап помогает стоматологу: детально изучить строение и состояние зубочелюстной системы, а также выявить скрытые дефекты, которые могут вызвать осложнения во время имплантации.
Этот этап помогает стоматологу: детально изучить строение и состояние зубочелюстной системы, а также выявить скрытые дефекты, которые могут вызвать осложнения во время имплантации.
Если на подготовительном этапе не выявлено относительных/абсолютных противопоказаний к имплантации, стоматолог составляет план лечения, отталкиваясь от клинической ситуации.
|
Эксперт, автор статьи: Ахтанин Александр Павлович Стоматолог-ортопед, имплантолог Опыт имплантации 35 лет Материал обновлен: 18 апреля 2022 г. |
Другой полезный материал
Альтернатива базальной имплантации
Лучшие швейцарские импланты
Имплантация и неправильный прикус: с чего начать?
Компьютерное 3D моделирование имплантации зубов
Осложнения после имплантации зубов: симптомы, лечение — ROOTT
Возможные травмы Какие ощущения — норма Когда обращаться к врачу Ранние осложнения Поздние осложнения Лечение Как избежать осложнений? Где поставить?
Имплантация – это способ восстановления зубного ряда, при котором на место отсутствующего корня ввинчивают титановый штифт. Дентальная имплантация, единственная на сегодняшний день процедура, которая восстанавливает функциональность и эстетику зубов в полной мере.
Дентальная имплантация, единственная на сегодняшний день процедура, которая восстанавливает функциональность и эстетику зубов в полной мере.
Однако, стоит иметь ввиду, что имплантация – это хирургическое вмешательство и, как всякая операция, имеет свои последствия. Иногда они незначительные и проходят самостоятельно. В отдельных случаях, проблему должен решать врач.
Осложнения после имплантации зубов условно разделяют на 3 вида:
- Операционные
- Послеоперационные ранние
- Послеоперационные поздние
Что может случиться во время операции
Какими бы дорогими и качественными не были импланты, осложнения во время операции зависят от квалификации имплантолога. Поэтому выбор врача так важен. У опытных врачей практически не бывает осечек в виде:
- Кровотечения вследствие повреждения сосуда
Кровотечение может быть связано с повышением артериального давления, плохой свертываемостью крови.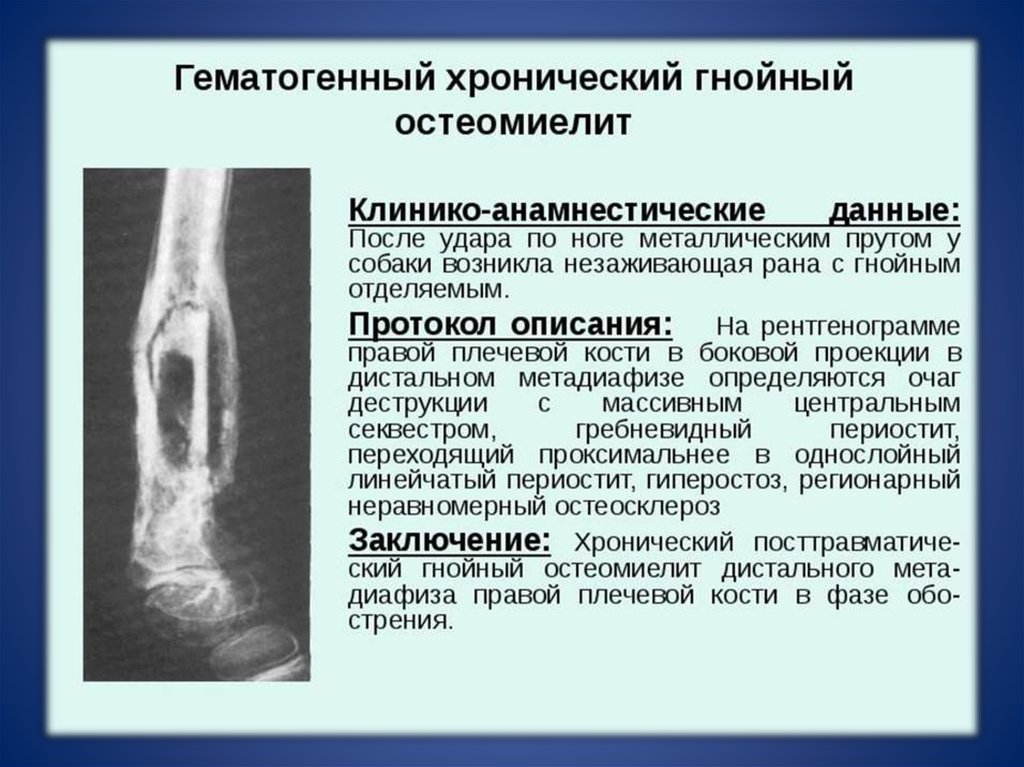 Однако, в подавляющем большинстве случаев разрыв сосуда происходит из-за погрешности хирурга.
Однако, в подавляющем большинстве случаев разрыв сосуда происходит из-за погрешности хирурга.
- Перфорация гайморовой пазухи
В верхней челюсти кости для установки мало, часто ее приходится подсаживать (синус-лифтинг). При имплантации верхних зубов врачу легко ошибиться и просверлить слишком глубокое отверстие. 3D моделирование и хирургические шаблоны, вкупе с опытом хирурга, значительно сокращают такие случаи.
- Травма нерва
Во время работы на нижней челюсти есть вероятность задеть альвеолярный, подбородочный или язычный нерв. Это приводит к онемению. Вот почему имплантологи настаивают на проведении КТ перед операцией, это помогает произвести точные измерения на участке, где вживляют штифт.
- Перелом стенки альвеолярного отростка
Результат неправильно подобранного размера имплантата.
Современные технологии: 3D моделирование, хирургические шаблоны, КТ и ортопантомограмма практически исключают операционные ошибки.
Проблемы после имплантации – чего не стоит пугаться
После любого оперативного вмешательства, организму нужно время, чтобы восстановиться. Реакция на хирургическую операцию может (но не обязательно) проявиться в виде следующих симптомов:
- Боли в челюсти после того, как отойдет анестезия. Исчезают за 2-3 дня, максимум, за неделю, постепенно ослабевая.
- Умеренные кровотечения 2-3 часа после операции. Иногда, слюна может быть розовой 2-3 дня, но как таковое кровотечение отсутствует.
- Отеки. Могут нарастать в течение первых 3-х дней после операции, но затем спадают.
- Повышение температуры. 2-3 дня температура может подниматься до 37,3 градусов, но общее самочувствие при этом остается нормальным.
- Потеря чувствительности. Восстанавливается самостоятельно за короткий промежуток времени.
Когда обращаться к врачу
Если боль не утихает в течение 3-4-х дней, становится более резкой, пульсирующей. Температура не падает, общее состояние вялое, чувствуется слабость во всем теле, хочется спать. Обильное кровотечение длится больше 3-х часов, кровь продолжает выделяться в течение нескольких дней. Отеки не спадают, становятся болезненными. Чувствительность не возвращается больше месяца. Все эти симптомы – повод обратиться за помощью в стоматологию, где проходила операция.
Температура не падает, общее состояние вялое, чувствуется слабость во всем теле, хочется спать. Обильное кровотечение длится больше 3-х часов, кровь продолжает выделяться в течение нескольких дней. Отеки не спадают, становятся болезненными. Чувствительность не возвращается больше месяца. Все эти симптомы – повод обратиться за помощью в стоматологию, где проходила операция.
Ранние осложнения после установки импланта
Успех любой имплантации зависит от множества факторов, учесть которые не представляется возможным. Это и индивидуальные особенности организма, и реакция на вмешательство, наличие противопоказаний и соблюдение рекомендаций. Да, современный импланты имеют высокий процент приживляемости, до 99%, но всегда есть тот самый 1%, который вызовет осложнения. Это может быть:
Ранний периимплантит
Это воспаление тканей, прилегающих к импланту. Приводит к тому, что между штифтом и костью образуется карман, ткань убывает.
Во время операции нарушаются наружные покровы ротовой полости, которые защищают организм от инфекций. Бактерии могут проникнуть в плохо обработанную рану. То же самое происходит при недостаточном соблюдении гигиены рта после операции. Воспаление может быть вызвано перегревом тканей во время имплантации.
Бактерии могут проникнуть в плохо обработанную рану. То же самое происходит при недостаточном соблюдении гигиены рта после операции. Воспаление может быть вызвано перегревом тканей во время имплантации.
На начальных стадиях периимплантит поддается лечению. В запущенных случаях штифт удаляют.
Отторжение импланта
Через несколько дней после имплантации пациент замечает подвижность штифта, которая нарастает. Десна краснеет и отекает. Возможно образование свища. На рентгенограмме видно, что кость разрушается. Это и вызывает подвижность импланта. Его придется удалить. Отторжение вызывают бактерии, которые провоцируют гнойное воспаление кости, или перегрев кости во время операции.
Отдаленные последствия после имплантации зубов
Если ранние осложнения больше зависят от ошибок врача, то поздние – ответственность пациента. Подавляющее большинство проблем после имплантации зубов возникает в результате недостаточной гигиены полости рта:
- Мукозит и гиперплазия.
 Воспаления десневой манжетки в результате образования налета на головке импланта. Десна краснеет, отекает, на ней образовываются язвочки. Налет необходимо удалить и уход сделать более тщательным.
Воспаления десневой манжетки в результате образования налета на головке импланта. Десна краснеет, отекает, на ней образовываются язвочки. Налет необходимо удалить и уход сделать более тщательным. - Поздний периимплантит. Причина: плохая гигиена и постоянное травматическое воздействие. Если плотность костной ткани низкая, нужна будет подсадка дополнительной ткани.
- Синуситы. Воспаление гайморовых пазух может быть вызвано периимплантитом. Если штифт подвижен, есть признаки воспаления, то имплант удаляют и проводят лечение синусита. Если этих признаков нет, то синуситы лечат без удаления импланта.
Лечение
Рентгенологическое исследование дает стоматологу понять, в чем именно состоит проблема. В основном, осложнений вызваны воспалительными процессами. Проводится противовоспалительная терапия, антисептическая обработка поверхности, гигиенический уход.
При периимплантите удаляют воспаленные ткани, проводят очищение штифта и обработку антисептиком.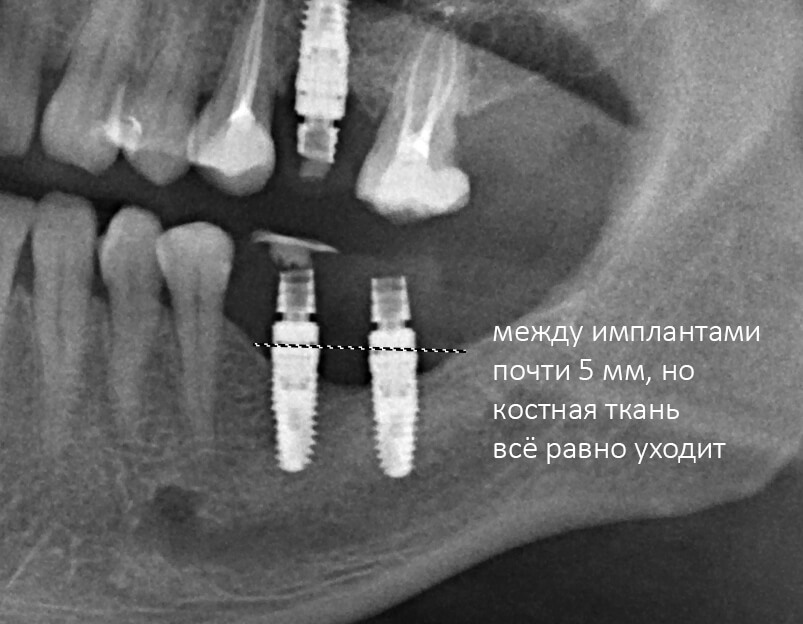
В некоторых случаях, осложнения после дентальной имплантации требуют удаления штифта. Например, если имплант сломался, произошло его отторжение или лечение воспалительных процессов не принесло успеха.
Удаляют имплантат аккуратно выкручивая его из кости, стараясь минимизировать травмирование окружающих тканей.
Вопрос повторной имплантации рассматривается в каждом случае отдельно. Чаще всего, двухэтапный протокол невозможен без подсадки костной ткани. А вот при одноэтапном методе, без нее можно обойтись. В любом случае, придется подождать, пока воспаленные ткани восстановятся. Однако и затягивать нельзя, чтобы избежать потери костной ткани.
Решение о повторной имплантации после удаления импланта зуба, должен принять врач. Он учитывает все факторы, необходимые для успеха операции. Если отторжение вызвано биологическими причинами, низким иммунитетом, курением, то положительный результат повторной имплантации под сомнением и лучше применить альтернативные методы протезирования.
Как избежать осложнений при дентальной имплантации
Проблем, связанных с медицинскими ошибками при установке импланта зуба, можно избежать, правильно выбрав имплантолога. Нужно понимать, что опытные врачи, которые потратили годы на обучение и достигли успехов в своей области, вряд ли будут принимать в маленькой районной стоматологии. Врачи с высокой квалификацией устанавливают имплантаты в крупных центрах, с отличной материальной базой.
Для диагностики, а значит правильной установки импланта, нужно современное цифровое оборудование с высоким разрешением.
При наличии проблем со здоровьем, выраженной атрофии костной ткани и других причин, усложняющих имплантацию, важно применять новые методики. Они повышают шансы на приживление, даже в сложных ситуациях. Это одноэтапные, одномоментные протоколы, малоинвазивные методы установки имплантов.
Это одноэтапные, одномоментные протоколы, малоинвазивные методы установки имплантов.
Известные бренды постоянно инвестируют в разработку новых технологий, дизайн и покрытие имплантов, чтобы ускорить их приживление. Неизвестный китайский имплант может принести множество неприятностей.
Но имплантация – это ответственность и пациента тоже. Соблюдение рекомендаций врача сразу после операции снижает риск возможных осложнений при имплантации. Необходимо тщательно соблюдать гигиену полости рта. Пользоваться зубной нитью или ирригатором. Посещать стоматолога раз в полгода, даже если нет жалоб. Бережно относиться к имплантам, не подвергать их необоснованным нагрузкам. Предупреждение осложнений требует меньше усилий, чем их лечение.
Имплантология развивается стремительными темпами. Благодаря новым методам и технологиям осложнений после установки имплантов становится все меньше, а красивых улыбок – все больше.
Остеомиелит челюсти – лечение и профилактика заболевания
Содержание статьи
- Разновидности остеомиелита челюсти
- Остеомиелит – симптомы и формы
- Диагностика остеомиелита
- Эффективное лечение остеомиелита челюсти
- Профилактика остеомиелита челюсти
Остеомиелит челюсти – один из самых распространенных остеомиелитов, которые могут встречаться у пациентов. Заболевание связано с воспалением, при котором в костную ткань проникает инфекция, активно развивается деструктивный процесс. Лечение остеомиелита челюсти зависит от разновидности болезни, характера протекания (хронический или острый), а также общего состояния здоровья человека. Вид лечения должен определят исключительно опытный стоматолог.
Заболевание связано с воспалением, при котором в костную ткань проникает инфекция, активно развивается деструктивный процесс. Лечение остеомиелита челюсти зависит от разновидности болезни, характера протекания (хронический или острый), а также общего состояния здоровья человека. Вид лечения должен определят исключительно опытный стоматолог.
Разновидности остеомиелита челюсти
- гематогенный остеомиелит – возникает по причине инфекционного поражения организма. Через кровь по организму распространяется инфекция, которая проникает и в челюстной кости. При таком положении дел сначала поражается челюсть, а уже затем – зуб;
- травматический – возникает в результате травм головы. Через трещину в кость проникает инфекция, которая провоцирует очаг воспаления;
- остеомиелит лунки зуба после удаления или остеомиелит челюсти после удаления зуба – распространенная ситуация, когда в процессе хирургического вмешательства в лунку проникает инфекция.
 Сначала у пациента может развиваться альвеолит, а уже затем – остеомиелит после удаления зуба со всеми вытекающими симптомами.
Сначала у пациента может развиваться альвеолит, а уже затем – остеомиелит после удаления зуба со всеми вытекающими симптомами. - лучевой – аналог ракового образования, злокачественной опухоли. Возникает по причине облучения и попадания инфекции. Соответственно, в челюсти происходят гнойно-некротические процессы, которые у людей с онкологией являются необратимыми. К сожалению, иммунитету очень тяжело справиться с таким обострением;
- одногенный остеомиелит нижней челюсти – один из самых распространенных, встречается при запущенном кариесе, когда инфекция уже повреждает пульпу, корень, околокорневую ткань челюсти.
Острый остеомиелит имеет очень схожие симптомы с гнойным периоститом, а также острым периодонтитом, кистами, опухолями. Очень важно отличить эти заболевания, поставить точный диагноз и назначить адекватное лечение.
Остеомиелит – симптомы и формы
Выделяют три основные формы заболевания: острая, подострая и хроническая форма челюстного или зубного остеомиелита.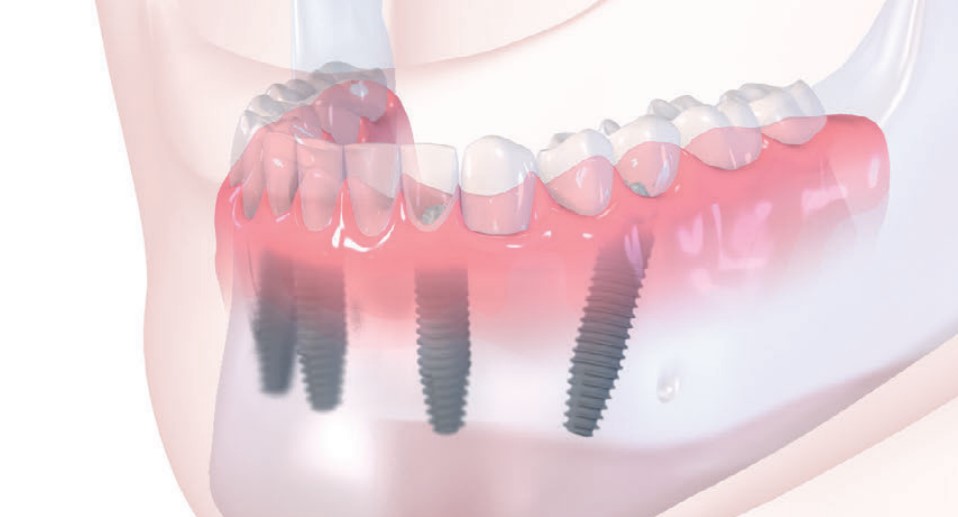
Основными симптомами остеомиелита челюсти являются:
- болевой синдром, который отдает в виски, глазницу, ухо;
- слабость и недомогание;
- повышение температуры;
- ощущение жара в области очага воспаления;
- покраснение слизистой оболочки рта;
- головная боль и головокружения;
- увеличение лимфатических узлов;
- нарушение контуров лица, когда в области поражения может быть легкая припухлость;
- расшатывание зубов с последующим выпадением;
- неприятный запах изо рта;
- образование гнойных язв в области очага инфекции;
- образуются свищи, околочелюстные флегмоны.
Хронический остеомиелит нижней челюсти наиболее опасен для жизни и здоровья. В данном случае пациенту может показаться на некоторое время, что проблема решилась сама по себе, но за это время формируются новые свищи, и в следующий раз воспаление уже даст о себе знать более серьезно – с усиленной болью, повышением температуры, невозможностью спокойно спать. В этих случаях может возникнуть так называемый деструктивный перелом челюсти или же ее деформация с тризмом. Очень важно вовремя обратиться к доктору, чтобы избежать негативных последствий и осложнений для всего организма.
В этих случаях может возникнуть так называемый деструктивный перелом челюсти или же ее деформация с тризмом. Очень важно вовремя обратиться к доктору, чтобы избежать негативных последствий и осложнений для всего организма.
Диагностика остеомиелита
Для исследования формы и стадии заболевания стоматолог выполняет следующие манипуляции:
- общий осмотр ротовой полости;
- рентгенограмму;
- компьютерную томографию кости;
- ультразвуковое исследование и др.
Эффективное лечение остеомиелита челюсти
Для лечения заболевания в хронической стадии актуальны такие меры:
- вскрытие области инфекции;
- санация очага воспаления;
- обработка участка лекарственными препаратами для снятия воспалительного процесса;
- удаление зуба и обломков кости.
Пациент при этом должен принимать витаминные комплексы, укреплять иммунитет, чтобы на месте хирургического вмешательства образовалась костная мозоль, и заживление раны было более быстрым и без осложнений. Для быстрого восстановления также рекомендованы физиотерапевтические методики.
Для быстрого восстановления также рекомендованы физиотерапевтические методики.
Если остеомиелит верхней или нижней челюсти протекает около 1,5-2 месяцев, можно обойтись консервативным медикаментозным лечением. Пациенту назначаются:
- антибиотики;
- противовоспалительные препараты;
- обезболивающее;
- витаминотерапия.
Профилактика остеомиелита челюсти
- тщательная гигиена полости рта;
- своевременное лечение кариеса и других заболеваний зубов, а также патологий десен;
- избегать травмирования лица;
- при отсутствии зубов выполнить протезирование.
Заболевание очень важно эффективно вылечить до конца, так как при отсутствии стоматологической помощи может развиться сепсис, менингит, интоксикация организма, вплоть до летального исхода.
Остеомиелит нижней челюсти после имплантации зубов у иммунокомпетентного пациента
Case Rep Dent.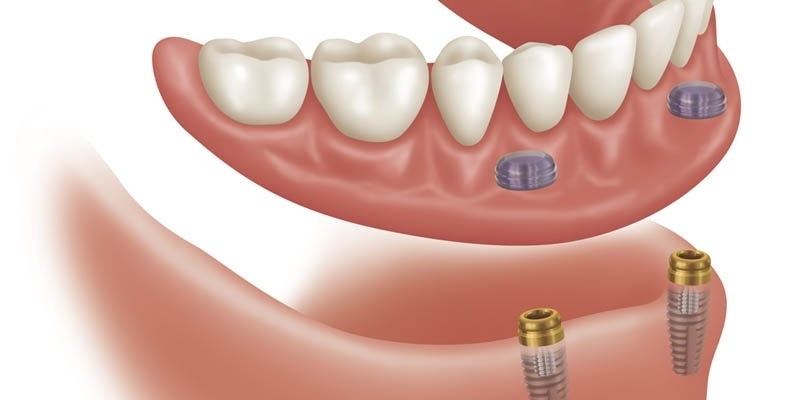 2017; 2017: 9525893.
2017; 2017: 9525893.
Опубликовано в Интернете 2 апреля 2017 г. doi: 10.1155/2017/9525893
, 1 , * , 2 , 3 , 4 , 5 и 6
Информация об авторе Примечания к статье Информация об авторских правах и лицензии Отказ от ответственности
Зубные имплантаты в настоящее время широко используются для замены отсутствующих зубов, и число инфекционных осложнений растет. Имплантационная терапия как локальный фактор риска возникновения остеомиелита и его лечение широко не изучались. Здесь мы сообщаем о необычном случае нижнечелюстного гнойного остеомиелита, вызванного Streptococcus intermedius у здорового и иммунокомпетентного пациента после имплантации нижней челюсти. Мы описываем, как хирургическое вмешательство в сочетании с системным применением антибиотиков позволило сохранить дентальные имплантаты в нижнечелюстной кости, обсуждаем вероятный источник загрязнения и представляем результаты лечения остеомиелита.
Остеомиелит представляет собой инфекцию кости, которая имеет тенденцию к поражению прилегающей коры, надкостницы и мягких тканей. Остеомиелит челюсти в большинстве случаев ограничивается нижней челюстью, что весьма вероятно из-за сложной анатомии и плохой сосудистой сети этой кости в отличие от верхней челюсти, которая характеризуется богатой васкуляризацией и тонкой кортикальной пластинкой [1, 2].
Воспалительный процесс включает некроз минерализованной и костномозговой тканей, резорбцию, склероз и гиперплазию; хирургическая обработка в дополнение к антибактериальной терапии необходима для лечения. Распространенность остеомиелита снизилась, что связано с широким использованием антибиотиков и улучшением гигиены полости рта. Тем не менее известно, что эта инфекция возникает у пациентов с ослабленным иммунитетом и обычно вызывается инокуляцией микроорганизмов в кости челюсти в результате травмы, хирургического вмешательства, стоматологической инфекции или применения химиотерапевтических препаратов [3–6].
Несмотря на растущую популярность использования имплантатов для восстановления беззубых альвеолярных гребней и высокую долгосрочную эффективность этих имплантатов, могут возникать определенные неблагоприятные осложнения (биологические, механические). Однако, насколько нам известно, на сегодняшний день лишь несколько сообщений о случаях связывают инфекцию, приводящую к остеомиелиту челюстей, с терапией зубными имплантатами [7–10]. Практикующие стоматологи должны распознавать признаки этого заболевания, знать, как его лечить, и уметь точно определить, необходимо ли удаление имплантата для успешного лечения.
Здоровая пациентка 71 года, не получавшая медикаментозного лечения, поступила в наше отделение оральной медицины с выраженной болью и отеком в поднижнечелюстной области, развившимися после второго этапа протокола стоматологического лечения.
В стоматологическом анамнезе пациента было выявлено удаление правого первого моляра нижней челюсти и обоих клыков нижней челюсти из-за периапикальных поражений с кюретажем грануляционной ткани (). Через пять месяцев после удаления зуба был предложен терапевтический проект на основе имплантатов, а предоперационная конусно-лучевая компьютерная томография (КЛКТ) была проведена перед терапией зубными имплантатами для анализа левого () и правого нижнечелюстных симфизов. Затем с помощью двухэтапной процедуры (Nobel Biocare Speedy Groovy, 4 9) были установлены два остеоинтегрированных дентальных имплантата (область клыка).0025 ∗ 10 мм) при пероральном приеме амоксициллина (2 г/сут) в течение 6 дней. Операция проводилась опытными хирургами в специальной операционной со строгими асептическими условиями.
Через пять месяцев после удаления зуба был предложен терапевтический проект на основе имплантатов, а предоперационная конусно-лучевая компьютерная томография (КЛКТ) была проведена перед терапией зубными имплантатами для анализа левого () и правого нижнечелюстных симфизов. Затем с помощью двухэтапной процедуры (Nobel Biocare Speedy Groovy, 4 9) были установлены два остеоинтегрированных дентальных имплантата (область клыка).0025 ∗ 10 мм) при пероральном приеме амоксициллина (2 г/сут) в течение 6 дней. Операция проводилась опытными хирургами в специальной операционной со строгими асептическими условиями.
Открыть в отдельном окне
Панорамная рентгенограмма, показывающая периапикальные поражения правого второго моляра и клыка нижней челюсти и левого клыка нижней челюсти.
Открыть в отдельном окне
(a) Предоперационная КЛКТ (поперечные и аксиальные изображения) оценка нижнечелюстных симфизов после удаления зубов. Левое нижнечелюстное положение имплантата. (b) Предоперационная КЛКТ (поперечные и аксиальные изображения) оценка нижнечелюстных симфизов после удаления зубов. Правое нижнечелюстное положение имплантата.
(b) Предоперационная КЛКТ (поперечные и аксиальные изображения) оценка нижнечелюстных симфизов после удаления зубов. Правое нижнечелюстное положение имплантата.
Имплантаты были погружены в воду и оставлены на месте на три месяца. Затем та же хирургическая бригада без проблем провела второй этап операции, в ходе которой установили ортопедические абатменты. В отличие от операции по имплантации, асептические условия были ниже, но соответствовали этому типу вмешательства. Через неделю пациент был направлен на неотложную консультацию по поводу лицевых болей. При клиническом осмотре выявлена разлитая припухлость поднижнечелюстной области, плотная, болезненная, с покраснением кожи. Пациент также сообщил о лабиомандибулярной парестезии.
При внутриротовом осмотре выявлено воспаление десен в переднем отделе нижней челюсти. Отек затрагивал как десну, так и щечное преддверие.
На панорамной рентгенограмме выявлено рентгенопрозрачное диффузное остеолитическое поражение с нечеткими границами в области симфиза нижней челюсти ().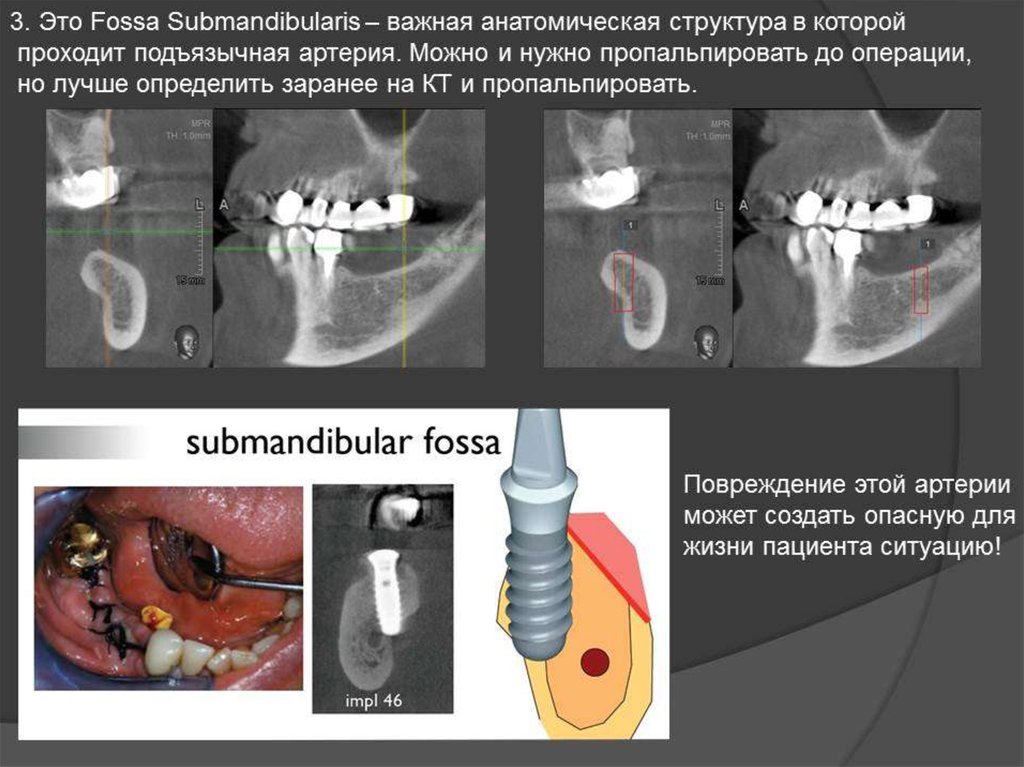 В экстренном порядке для оценки поражения выполнена КЛКТ, которая выявила обширный остеолиз с разрушением кортикальных границ в области имплантатов. Поражаются альвеолярные и базальные кости (). На основании клинико-рентгенологических данных был поставлен предварительный диагноз хронического остеомиелита.
В экстренном порядке для оценки поражения выполнена КЛКТ, которая выявила обширный остеолиз с разрушением кортикальных границ в области имплантатов. Поражаются альвеолярные и базальные кости (). На основании клинико-рентгенологических данных был поставлен предварительный диагноз хронического остеомиелита.
Открыть в отдельном окне
(а) Панорамная рентгенограмма, показывающая костные остеолитические очаги без четких границ после второго этапа операции. (b) Срочно выполненная КЛКТ, показывающая остеолиз с язычным и буккальным кортикальным прерыванием.
В этот же день больная переведена в отделение челюстно-лицевой патологии, проведено хирургическое вмешательство под общей анестезией путем внутривенного введения амоксициллина/клавуланата (1 г/200 мг).
Вскрыта пораженная нижнечелюстная область и выполнена секвестрэктомия подбородочной области. Область была тщательно обработана и промыта, а два зубных имплантата остались на месте. Биопсия кости была отправлена на гистопатологический анализ, который подтвердил диагноз хронического остеомиелита с диффузной нейтрофильной инфильтрацией (рисунки и ). Микробиолог также использовал клеточную культуру для идентификации бактерий Streptococcus intermedius .
Микробиолог также использовал клеточную культуру для идентификации бактерий Streptococcus intermedius .
Открыть в отдельном окне
(а) Микроскопия биопсии кости. Окрашивание гематоксилин-эозином (ГЭК), вид с малым увеличением (×10). Диффузный нейтрофильный инфильтрат и резорбция кости остеокластами за счет взаимодействия нейтрофилов и остеокластов. (б) ГЭК, большее увеличение (×40). Интенсивное острое воспаление с многочисленными нейтрофилами и изображениями резорбции кости.
Пациент был госпитализирован, и через пять дней после операции симптомы и опухоль исчезли. Назначен пероральный курс антибиотиков на следующие 2 мес (амоксициллин по 1 г 2 раза в сутки). Последующее наблюдение состояло из одной контрольной консультации в неделю в течение одного месяца и одной контрольной консультации в месяц в течение шести месяцев после этого. Клинический и рентгенологический анализы выявили заживление в нижнечелюстной области и отсутствие местных осложнений. Через 12 месяцев (рисунки и ) после лечения признаков локального рецидива не было, и была выполнена установка ортопедических абатментов. Также было проведено протезирование.
Также было проведено протезирование.
Открыть в отдельном окне
(а) Наблюдение после операции. Изображения КЛКТ через 12 месяцев после остеомиелита. (b) Внутриротовая фотография, показывающая два зубных имплантата без воспаления через 12 месяцев после остеомиелита.
Многие виды бактерий вызывают остеомиелит, но большинство описанных патогенов принадлежат к семейству стафилококков [11]. Streptococcus intermedius был причиной остеомиелита у описанного здесь пациента; этот бактериальный штамм относится к Streptococcus anginosus группы . Эта группа признана состоящей из комменсальных бактерий ротовой полости, желудочно-кишечного и урогенитального трактов, но также известна образованием абсцессов в различных местах тела и инфекционным эндокардитом [12].
В данном случае пациент был иммунокомпетентным и не имел медицинских факторов риска, а остеомиелит пациента был вызван бактериальным видом, который, как известно, не обладает тропностью к кости. Гриффин и др. опубликовали самую большую серию пациентов с остеомиелитом из-за 9Бактерии группы 0025 Streptococcus anginosus , включая 297 пациентов с остеомиелитом, и только одиннадцать пациентов с Streptococcus anginosus организмов были идентифицированы. Среди них три случая остеомиелита нижней челюсти были связаны с кариесом и воздействием бисфосфонатов или радиации [13].
Гриффин и др. опубликовали самую большую серию пациентов с остеомиелитом из-за 9Бактерии группы 0025 Streptococcus anginosus , включая 297 пациентов с остеомиелитом, и только одиннадцать пациентов с Streptococcus anginosus организмов были идентифицированы. Среди них три случая остеомиелита нижней челюсти были связаны с кариесом и воздействием бисфосфонатов или радиации [13].
В текущем исследовании инфекция, скорее всего, была связана с загрязнением зубных имплантатов. Операция первого этапа прошла в клинике, посвященной имплантологии, и прошла без осложнений. Через три месяца была проведена операция вторым этапом с установкой ортопедических абатментов, а еще через неделю из-за боли и отека была диагностирована инфекция. Мы не можем исключить возможность того, что периапикальные поражения зубов были источником бактериального загрязнения и инфекции до установки имплантата, но примечательно отсутствие ранних признаков, а зубные имплантаты были установлены через несколько месяцев после этого, что дало длительное время для заживления кости. Во время операции, после выскабливания нежизнеспособной кости, был выбран консервативный подход, и два имплантата были оставлены на месте. Тем не менее, существует ограниченное количество литературы по рекомендациям по удалению или оставлению имплантатов на месте при диагностированном остеомиелите. Фундаментальными принципами лечения остеомиелита остаются санация и антибактериальная терапия, но некоторые новые подходы с использованием пропитанного ванкомицином сульфата кальция в месте хирургической обработки, по-видимому, дают хорошие результаты [14]. Действительно, эта терапия поддерживает эффективную местную концентрацию антибиотика в течение длительного времени, поддерживая высвобождение антибиотиков, а сульфат кальция обладает костной проводимостью и потенциальным воздействием на костную ткань, что может способствовать образованию новой кости [14].
Во время операции, после выскабливания нежизнеспособной кости, был выбран консервативный подход, и два имплантата были оставлены на месте. Тем не менее, существует ограниченное количество литературы по рекомендациям по удалению или оставлению имплантатов на месте при диагностированном остеомиелите. Фундаментальными принципами лечения остеомиелита остаются санация и антибактериальная терапия, но некоторые новые подходы с использованием пропитанного ванкомицином сульфата кальция в месте хирургической обработки, по-видимому, дают хорошие результаты [14]. Действительно, эта терапия поддерживает эффективную местную концентрацию антибиотика в течение длительного времени, поддерживая высвобождение антибиотиков, а сульфат кальция обладает костной проводимостью и потенциальным воздействием на костную ткань, что может способствовать образованию новой кости [14].
Удаление имплантата рекомендуется при поражении верхушки и при подтверждении подвижности имплантатов [15].
Учитывая рост популярности лечения зубной имплантацией, представляется необходимым обсудить неудачи и осложнения этого лечения. Было показано, что обычные протоколы для внутрикостных имплантатов (эти зубные имплантаты выдерживают без нагрузки в течение трех месяцев) минимизируют риск отторжения имплантата и обеспечивают остеоинтеграцию с высокой вероятностью успеха. Тем не менее недавно Кэмпс-Фонт и соавт. в ретроспективном когортном исследовании с 1273 имплантатами, включенными у 337 пациентов, было выявлено, что от 4 до 10% пациентов, получающих дентальные имплантаты, страдают послеоперационными инфекциями и что две трети инфицированных имплантатов выходят из строя, в основном до ортопедической нагрузки [16]. Для удовлетворения функциональных и эстетических требований все чаще используются менее трудоемкие методы. Действительно, была предложена немедленная нагрузка после удаления зуба путем либо установки имплантатов в постэкстракционные лунки без времени на заживление, либо установки имплантатов в инфицированные места [17, 18].
Было показано, что обычные протоколы для внутрикостных имплантатов (эти зубные имплантаты выдерживают без нагрузки в течение трех месяцев) минимизируют риск отторжения имплантата и обеспечивают остеоинтеграцию с высокой вероятностью успеха. Тем не менее недавно Кэмпс-Фонт и соавт. в ретроспективном когортном исследовании с 1273 имплантатами, включенными у 337 пациентов, было выявлено, что от 4 до 10% пациентов, получающих дентальные имплантаты, страдают послеоперационными инфекциями и что две трети инфицированных имплантатов выходят из строя, в основном до ортопедической нагрузки [16]. Для удовлетворения функциональных и эстетических требований все чаще используются менее трудоемкие методы. Действительно, была предложена немедленная нагрузка после удаления зуба путем либо установки имплантатов в постэкстракционные лунки без времени на заживление, либо установки имплантатов в инфицированные места [17, 18].
Мы считаем, что этот подход следует измерять и использовать с осторожностью, особенно в инфицированных местах и даже при отсутствии клинических симптомов, учитывая, что он может вызвать потенциально тяжелые инфекции костей. Клиницистам сложно обеспечить быстрое эффективное лечение с меньшим количеством осложнений для поддержания здоровья альвеолярной кости [19, 20].
Клиницистам сложно обеспечить быстрое эффективное лечение с меньшим количеством осложнений для поддержания здоровья альвеолярной кости [19, 20].
Имплантационная хирургия получила широкое распространение, но остается инвазивной операцией на костях, которая может привести к серьезным инфекционным осложнениям, включая остеомиелит. Рекомендуются строгие асептические условия работы и здоровая среда полости рта. Возбудители могут быть комменсалами у здоровых людей, как мы представили в этом случае. Врачи должны выявлять инфекционные осложнения имплантации и их этиологию, чтобы сделать имплантацию еще более предсказуемой в будущем.
Авторы благодарят А.Л. Эджейла и Л. Мамана за их полезные комментарии.
Авторы заявляют об отсутствии конфликта интересов в связи с публикацией данной статьи.
1. Suei Y., Taguchi A., Tanimoto K. Диагностика и классификация остеомиелита нижней челюсти. Хирургия полости рта, медицина полости рта, патология полости рта, радиология полости рта и эндодонтология . 2005;100(2):207–214. doi: 10.1016/j.tripleo.2004.11.006. [PubMed] [CrossRef] [Академия Google]
2005;100(2):207–214. doi: 10.1016/j.tripleo.2004.11.006. [PubMed] [CrossRef] [Академия Google]
2. Пинкус Д., Армстронг М., Таллер С. Остеомиелит черепно-лицевого скелета. Семинары по пластической хирургии . 2009;23(2):73–79. doi: 10.1055/s-0029-1214159. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
3. Челик Х., Шиблер М., Сува Д. и др. Где мы находимся в лечении хронического остеомиелита? Revue Medicale Suisse . 2013;9(383):885–889. [PubMed] [Google Scholar]
4. Chen L., Li T., Jing W., et al. Факторы риска рецидивов и жизнеугрожающих осложнений у больных, госпитализированных с хроническим гнойным остеомиелитом челюсти. BMC Инфекционные болезни . 2013;13(1, статья 313) doi: 10.1186/1471-2334-13-313. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
5. Ядав С., Малик С., Миттал Х.К., Пури П. Хронический гнойный остеомиелит заднего отдела верхней челюсти: редкое проявление. Журнал патологии полости рта и челюстно-лицевой области . 2014;18(3, статья 481) doi: 10.4103/0973-029x.151364. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
2014;18(3, статья 481) doi: 10.4103/0973-029x.151364. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
6. Zanella T.A., Casagrande L.C.O., De Barros Berthold R.C., Conci R.A., Heitz C. Остеомиелит нижней челюсти, вызванный лечением периодонта у ВИЧ-инфицированного пациента. Журнал черепно-лицевой хирургии . 2015;26(6):e553–e554. doi: 10.1097/scs.0000000000001991. [PubMed] [CrossRef] [Google Scholar]
7. Кестинг М. Р., Турмюллер П., Эбсен М., Вольф К.-Д. Тяжелый остеомиелит после немедленной установки зубного имплантата. Международный журнал оральных и челюстно-лицевых имплантатов . 2008;23(1):137–142. [PubMed] [Google Scholar]
8. Рокадия С., Малден Н.Дж. Периапикальное поражение имплантата, приводящее к острому остеомиелиту с выделением Staphylococcus aureus. Британский стоматологический журнал . 2008;205(9):489–491. doi: 10.1038/sj.bdj.2008.935. [PubMed] [CrossRef] [Google Scholar]
9. Шнайдерман-Шапиро А., Даян Д.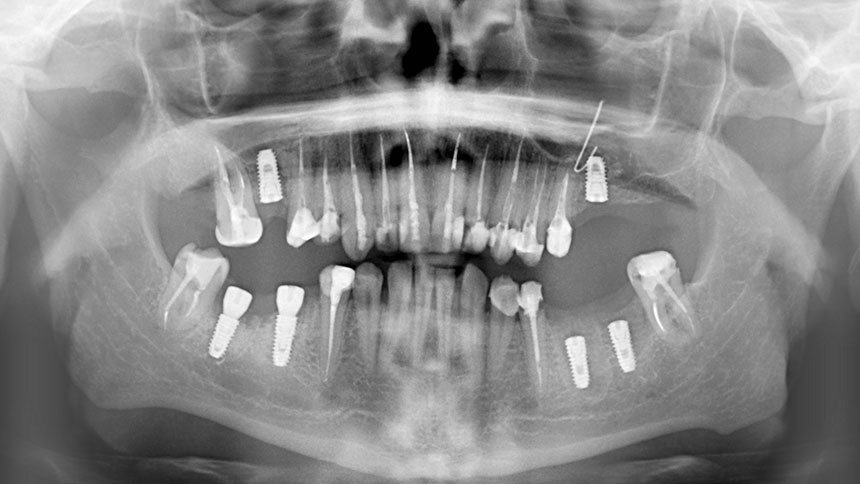 , Бюхнер А., Шварц И., Яхалом Р., Веред М. Гистопатологический спектр костных поражений, связанных с отторжением дентального имплантата: остеомиелит и не только. Патология головы и шеи . 2015;9:140–146. doi: 10.1007/s12105-014-0538-4. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
, Бюхнер А., Шварц И., Яхалом Р., Веред М. Гистопатологический спектр костных поражений, связанных с отторжением дентального имплантата: остеомиелит и не только. Патология головы и шеи . 2015;9:140–146. doi: 10.1007/s12105-014-0538-4. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
10. Навал Л., Молини М. С. А., Эррера Г., Навал Б. Зубные имплантаты и остеомиелит у пациента с остеопетрозом. Квинтэссенция Интернэшнл . 2014;45(9):765–768. doi: 10.3290/j.qi.a32443. [PubMed] [CrossRef] [Google Scholar]
11. Лью Д. П., Вальдвогель Ф. А. Современные концепции: остеомиелит. Медицинский журнал Новой Англии . 1997;336(14):999–1007. doi: 10.1056/nejm199704033361406. [PubMed] [CrossRef] [Google Scholar]
12. Tran M.P., Caldwell-McMillan M., Khalife W., Young V.B. Streptococcus intermedius, вызывающий инфекционный эндокардит и абсцессы: отчет о трех случаях и обзор литературы. BMC Инфекционные болезни . 2008;8, статья 154 doi: 10. 1186/1471-2334-8-154. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
1186/1471-2334-8-154. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
13. Гриффин А. Т., Тимбрук Т., Хартинг Дж., Кристенсен Д. Группа Streptococcus anginosus и остеомиелит: клинический опыт единого центра. Медицинский журнал последипломного образования . 2013;89(1051):262–265. doi: 10.1136/postgradmedj-2012-131663. [PubMed] [CrossRef] [Google Scholar]
14. Sun H., Xue L., Wu C., Zhou Q. Использование сульфата кальция, импрегнированного ванкомицином, при лечении остеомиелита челюсти. Журнал челюстно-лицевой хирургии . 2017;75(1):119–128. doi: 10.1016/j.joms.2016.06.178. [PubMed] [CrossRef] [Google Scholar]
15. Peñarrocha-Diago M., Maestre-Ferrín L., Cervera-Ballester J., Peñarrocha-Oltra D. Периапикальное поражение имплантата: диагностика и лечение. Оральная медицина, Оральная патология и Букальная хирургия . 2012;17(6):e1023–e1027. doi: 10.4317/medoral.17996. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
16. Camps-Font O., Figueiredo R., Valmaseda-Castellón E., Gay-Escoda C. Послеоперационные инфекции после установки зубных имплантатов: распространенность, клиника особенности и лечение. Имплантационная стоматология . 2015;24(6):713–719. doi: 10.1097/id.0000000000000325. [PubMed] [CrossRef] [Google Scholar]
Camps-Font O., Figueiredo R., Valmaseda-Castellón E., Gay-Escoda C. Послеоперационные инфекции после установки зубных имплантатов: распространенность, клиника особенности и лечение. Имплантационная стоматология . 2015;24(6):713–719. doi: 10.1097/id.0000000000000325. [PubMed] [CrossRef] [Google Scholar]
17. Novaes A.B., Jr., Novaes A.B. Немедленная установка имплантатов в инфицированные участки: клинический отчет. Международный журнал оральных и челюстно-лицевых имплантатов . 1995; 10: 609–613. [PubMed] [Google Scholar]
18. Хрканович Б. Р., Мартиньш М. Д., Веннерберг А. Немедленная установка имплантатов в инфицированные места: систематический обзор. Клиническая имплантология и связанные с ней исследования . 2015;17, приложение 1:e1–e16. doi: 10.1111/cid.12098. [PubMed] [CrossRef] [Google Scholar]
19. Эспозито М., Грузовин М. Г., Магайре Х., Уортингтон Х. В. Вмешательства по замещению отсутствующих зубов: разное время нагрузки на дентальные имплантаты. Кокрановская база данных систематических обзоров . 2013;3CD003878 [бесплатная статья PMC] [PubMed] [Google Scholar]
Кокрановская база данных систематических обзоров . 2013;3CD003878 [бесплатная статья PMC] [PubMed] [Google Scholar]
20. Polizzi G., Grunder U., Goené R., et al. Немедленная и отсроченная установка имплантатов в лунки для удаления: отчет за 5 лет. Клиническая имплантология и связанные с ней исследования . 2000;2(2):93–99. doi: 10.1111/j.1708-8208.2000.tb00111.x. [PubMed] [CrossRef] [Google Scholar]
Периапикальное поражение имплантата, ведущее к острому остеомиелиту с выделением Staphylococcus aureus
Периапикальное поражение имплантата, ведущее к острому остеомиелиту с выделением Staphylococcus aureus
Скачать PDF
- Опубликовано:
- С. Рокадия 1 и
- Н.
 Дж. Молден 2
Дж. Молден 2
Британский стоматологический журнал том 205 , страницы 489–491 (2008 г.)Процитировать эту статью
2480 доступов
37 цитирований
Сведения о показателях
Ключевые точки
Показывает вирулентность вида бактерий у здорового человека.
Указывает на важность замены давно стоящих зубных протезов.

Подробно описывает, каким образом может возникнуть периапикальное поражение имплантата.
Подчеркивает необходимость надлежащего лечения периапикальных поражений имплантатов.
Abstract
Представлен случай периапикального поражения (IPL) имплантата, перешедшего в острый остеомиелит, вероятнее всего, из-за поверхностной контаминации имплантата. Через пять недель после установки двух передних имплантатов нижней челюсти появились симптомы острой боли от одного имплантата. Этот симптом и более поздний отек не реагировали на антибиотики. При удалении имплантата было гнойное отделяемое, которое при микробном анализе оказалось чистым новообразованием Золотистый стафилококк . Замещающий имплантат был установлен на место ранее утраченного имплантата через десять недель без рецидива инфекции. Staphylococcus aureus обычно можно выделить изо рта у тех, кто носит зубные протезы. Когда IPL влияет на недавно установленный имплантат, его удаление следует принять, но также рассмотреть вопрос о его замене.
Staphylococcus aureus обычно можно выделить изо рта у тех, кто носит зубные протезы. Когда IPL влияет на недавно установленный имплантат, его удаление следует принять, но также рассмотреть вопрос о его замене.
У вас есть полный доступ к этой статье через ваше учреждение.
Скачать PDF
Скачать PDF
Введение
Staphylococcus aureus ( S. aureus ) является преобладающим возбудителем остеомиелита длинных костей, в то время как остеомиелит нижней челюсти обычно считается полимикробным заболеванием. 1 Хорошо известно, что Staphylococci spp. могут способствовать развитию периимплантита, хотя это заболевание иной этиологии, с 69% распространенности Staphylococci spp. при несостоятельности зубных имплантатов и треть, приносящая S. aureus . 2 Выделение S. aureus из IPL происходит редко: один зарегистрированный случай из очевидного источника. 3 Кроме того, сообщалось об извлечении S. aureus из денто-альвеолярных абсцессов и одного случая локализованного альвеолярного остита. 4 Представлен клинический случай IPL, успешное лечение которого включало удаление и последующую замену имплантата.
aureus . 2 Выделение S. aureus из IPL происходит редко: один зарегистрированный случай из очевидного источника. 3 Кроме того, сообщалось об извлечении S. aureus из денто-альвеолярных абсцессов и одного случая локализованного альвеолярного остита. 4 Представлен клинический случай IPL, успешное лечение которого включало удаление и последующую замену имплантата.
Отчет о клиническом случае
73-летняя женщина европеоидной расы была направлена на установку зубных имплантатов для удержания полных нижних съемных протезов. Пациент носил один и тот же нижний протез в течение 20 лет, и пациент не принимал сменные протезы. Пациент всю жизнь не курил, в остальном был здоров и не принимал лекарств. После осмотра и рентгенографической оценки на нижней челюсти был диагностирован атрофический гребень класса V, и было принято решение разместить имплантаты в области клыков в соответствии с консенсусным заявлением McGill о съемных протезах.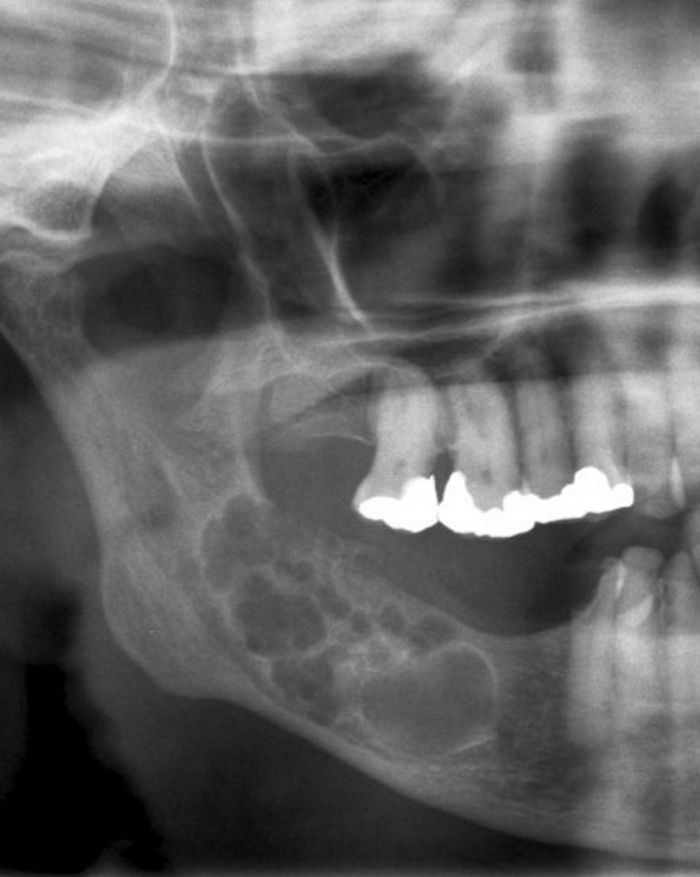 5 Лечение проводилось под внутривенной седацией. Соблюдая стандартные меры контроля перекрестной инфекции, один титановый имплантат Straumann был установлен в области обоих нижних клыков после обнажения кости путем минимального подъема отдельных слизисто-надкостничных лоскутов. Отмечена хорошая начальная механическая стабильность. Были предоставлены послеоперационные инструкции, обезболивание и полоскание рта 0,2% раствором хлоргексидина для ежедневного использования.
5 Лечение проводилось под внутривенной седацией. Соблюдая стандартные меры контроля перекрестной инфекции, один титановый имплантат Straumann был установлен в области обоих нижних клыков после обнажения кости путем минимального подъема отдельных слизисто-надкостничных лоскутов. Отмечена хорошая начальная механическая стабильность. Были предоставлены послеоперационные инструкции, обезболивание и полоскание рта 0,2% раствором хлоргексидина для ежедневного использования.
При осмотре через шесть дней после операции пациент был доволен результатом, гигиена полости рта оценивалась как хорошая. Получена послеоперационная ОПГ; Фрагмент области левого имплантата показан на рис. 1. Через десять дней после операции один из винтов-заглушек был утерян и заменен в тот же день. Никаких дополнительных проблем пациент не отмечал. Однако через 7 дней (17 дней после операции) больная обратилась в местную районную многопрофильную больницу с жалобами на острую грызущую боль в подбородке слева. Ей прописали пенициллин, и хотя сначала симптомы исчезли, они вернулись с нарастающей интенсивностью в следующие две недели, после чего она обратилась в отделение челюстно-лицевой хирургии. Боль снова была описана как грызущая боль, похожая на абсцесс, которая иногда пульсировала и иррадиировала в губу с левой стороны. Это не ответило на антимикробную терапию. Был получен еще один левосторонний панорамный вид, на котором были видны рентгенопрозрачные апикальные и дистальные участки левого имплантата, указывающие на IPL (рис. 2). Никакой связи между слизистой оболочкой и верхушкой имплантата обнаружено не было, действительно считалось, что имплантат прочно удерживается в кости. На следующий день болезненные симптомы усиливались, и был очевиден двусторонний отек нижней губы. Затем имплантат был удален, после чего произошло гнойное выделение кремообразного гноя и последующее немедленное уменьшение боли. Был поставлен диагноз острого остеомиелита и эмпирически назначен флуклоксациллин. Бактериологическая идентификация гноя выявила выход S.
Ей прописали пенициллин, и хотя сначала симптомы исчезли, они вернулись с нарастающей интенсивностью в следующие две недели, после чего она обратилась в отделение челюстно-лицевой хирургии. Боль снова была описана как грызущая боль, похожая на абсцесс, которая иногда пульсировала и иррадиировала в губу с левой стороны. Это не ответило на антимикробную терапию. Был получен еще один левосторонний панорамный вид, на котором были видны рентгенопрозрачные апикальные и дистальные участки левого имплантата, указывающие на IPL (рис. 2). Никакой связи между слизистой оболочкой и верхушкой имплантата обнаружено не было, действительно считалось, что имплантат прочно удерживается в кости. На следующий день болезненные симптомы усиливались, и был очевиден двусторонний отек нижней губы. Затем имплантат был удален, после чего произошло гнойное выделение кремообразного гноя и последующее немедленное уменьшение боли. Был поставлен диагноз острого остеомиелита и эмпирически назначен флуклоксациллин. Бактериологическая идентификация гноя выявила выход S. aureus .
aureus .
Шесть дней после установки, хорошая механическая ретенция, отсутствие симптомов
Изображение в натуральную величину
Рисунок 2Через двадцать восемь дней после установки рентгенопрозрачность указывает на остеолиз апикально-дистально к имплантату, который все еще демонстрировал хорошую механическую ретенцию
Изображение в натуральную величину
Через две недели после осмотра выяснилось, что пациентка не принимала флуклоксациллин из-за уменьшения боли и исчезновения отека губы почти сразу после удаления имплантата. Через восемь недель на место ранее удаленного имплантата был установлен дополнительный имплантат. Четыре месяца спустя он был успешно использован в качестве фиксатора съемного протеза.
Обсуждение
Предыдущее сообщение об остеомиелите 3 после имплантационной терапии было связано с установкой титанового имплантата в лунку непосредственного удаления, в которую проникла инфекция от соседнего зуба. Сохранившиеся кончики корней также упоминаются как очаг инфекции. 6,7
Сохранившиеся кончики корней также упоминаются как очаг инфекции. 6,7
При IPL источник инфекции чаще всего связан с эндодонтической патологией, поражающей соседний зуб. 6 Гематогенная инфекция 8 также упоминается в связи с ранним отторжением имплантата, хотя сомнения относительно этого пути распространения растут. 9 Гематогенный остеомиелит с семенами в метафизарной пластинке длинных костей диагностирован у пожилых пациентов. 1
IPL встречаются редко, с распространенностью 0,26% 10 обычно в плотных костях 7 таких как нижняя челюсть. Характерное разрежение периапикальной кости является признаком ранней недостаточности 7 и может не быть признаков бактериальной инфекции. 11 Хотя на предоперационной рентгенограмме ОПГ не было никаких указаний на это, в случае наших пациентов внутриротовые снимки не делались, что, возможно, позволило повысить остроту зрения, поскольку периапикальные рентгенограммы выявляют примерно на 40% больше костных дефектов, чем ОПГ. 12 Однако на практике этого трудно достичь у пациентов с полной адентией.
12 Однако на практике этого трудно достичь у пациентов с полной адентией.
Симптомы должны быть немедленно распознаны, рентгенологически оценены и быстро обработаны хирургическим путем для уменьшения повреждения тканей 6 и боль. Если имплантат подвижен, следует считать, что он вышел из строя, и его следует немедленно удалить. 10 Лечение может включать тщательную хирургическую обработку для удаления источника инфекции, 13 , хотя полная хирургическая обработка технически сложна и может потребовать удаления имплантата. 6 Если санация достигнута, за ней может последовать применение бактериостатического средства. 9 Лечение следует проводить в течение одного месяца после начала IPL, 6 , хотя небольшие неактивные (неинфекционные) поражения можно контролировать. 10 Вполне вероятно, что в случае нашего пациента вирулентность вовлеченных бактерий означала быстрое развитие остеомиелита в течение двух недель после установки имплантата и с минимальными признаками отказа до этого.
Существует множество возможных источников бактериального заражения во время операции по имплантации, включая хирургические инструменты, перчатки, воздух в операционной, воздух, выдыхаемый пациентом, слюну в ротовой полости или кожу вокруг рта. 7,8 Хотя существует вероятность того, что причиной инфекции в этом случае была плохая хирургическая техника, мы считаем, что использовалась стандартная и тщательная асептическая техника. Мы предполагаем, что изоляция колоний S. aureus из инфицированного места раны указывает на то, что инфекция, вероятно, была вызвана комменсальными патогенами. Действительно, анализ мазков, аспиратов и ополаскивателей полости рта 4 показывает, что пожилые пациенты могут чаще иметь во рту S. aureus , чем предполагалось ранее. 14 Частота выделения Staphylococcus spp. может быть связана с возрастом 15 , и он регулярно выделяется из зубного налета. 16 S. aureus колонизирует поверхности зубных протезов и не удаляется стандартными чистящими средствами для зубных протезов. 4 Было обнаружено, что промывание хлоргексидином снижает инфекционные осложнения во время погружения имплантата в воду, 17 однако S. aureus может проявлять особую авидность к титановым поверхностям. 18 Также могут быть задействованы иммунологические факторы. 19 Крайне важно, чтобы хирург не заразил имплантат до имплантации, и вероятность заражения слюной может быть снижена. Это может быть усилено такими методами, как уменьшение слюноотделения с помощью атропина, положение пациента на спине, защита операционного поля с помощью оральных лоскутов на ножке и использование отдельных наконечников для аспирации слюны и операционного поля 20 . Требуется исследование вероятности того, что оральные комменсальные бактерии вызовут инфекцию в последующих случаях, таких как этот. Колонии можно типировать, а также культивировать и сопоставлять оральные комменсалы. Может возникнуть необходимость в переделке существующих старых зубных протезов у пациентов перед операцией по имплантации, чтобы снизить концентрацию 9 в слюне.
4 Было обнаружено, что промывание хлоргексидином снижает инфекционные осложнения во время погружения имплантата в воду, 17 однако S. aureus может проявлять особую авидность к титановым поверхностям. 18 Также могут быть задействованы иммунологические факторы. 19 Крайне важно, чтобы хирург не заразил имплантат до имплантации, и вероятность заражения слюной может быть снижена. Это может быть усилено такими методами, как уменьшение слюноотделения с помощью атропина, положение пациента на спине, защита операционного поля с помощью оральных лоскутов на ножке и использование отдельных наконечников для аспирации слюны и операционного поля 20 . Требуется исследование вероятности того, что оральные комменсальные бактерии вызовут инфекцию в последующих случаях, таких как этот. Колонии можно типировать, а также культивировать и сопоставлять оральные комменсалы. Может возникнуть необходимость в переделке существующих старых зубных протезов у пациентов перед операцией по имплантации, чтобы снизить концентрацию 9 в слюне. 0185 S. aureus .
0185 S. aureus .
Ссылки
Сколоцци П., Ломбарди Т., Эдни Т., Жак Б. . Кишечно-бактериальный остеомиелит нижней челюсти. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2005; 99 : e42–46.
Артикул Google ученый
Рэмс Т. Е., Фейк Д., Слоты Дж. Стафилококки при заболеваниях пародонта человека. Oral Microbiol Immunol 1990; 5 902:10: 29–32.
Артикул Google ученый
Суссман Х.И., Мосс С.С. Локализованный остеомиелит, вторичный по отношению к патологии эндодонтических имплантатов: клинический случай. J Пародонтол 1993; 64 : 306–310.
Артикул Google ученый
Смит А.Дж., Робертсон Д., Тан М.К., Джексон М.
 С. и др. Золотистый стафилококк в полости рта: трехлетний ретроспективный анализ клинико-лабораторных данных. Бр Дент J 2003; 195 : 701–703.
С. и др. Золотистый стафилококк в полости рта: трехлетний ретроспективный анализ клинико-лабораторных данных. Бр Дент J 2003; 195 : 701–703.Артикул Google ученый
Feine J S, Carlsson GE, Awad MA, Chehade A et al. Консенсусное заявление Макгилла о съемных протезах. Съемные съемные протезы нижней челюсти с двумя имплантатами как стандарт первой помощи для пациентов с полной адентией. Монреаль, Квебек, 24-25 мая 2002 г. Int J Oral Maxillofac Implants 2002; 17 : 601–602.
ПабМед Google ученый
Парк С.Х., Соренсен В.П., Ван Х.Л. Лечение и профилактика ретроградной периимплантационной инфекции из-за ретенированных кончиков корней: два клинических случая. Int J Пародонтология Restorative Dent 2004; 24 : 422–433.
Артикул Google ученый
Эспозито М.
 , Хирш Дж., Лекхольм У., Томсен П. . Дифференциальная диагностика и стратегии лечения биологических осложнений и несостоятельности оральных имплантатов: обзор литературы. Int J Оральные челюстно-лицевые имплантаты 1999; 14 : 473–490.
, Хирш Дж., Лекхольм У., Томсен П. . Дифференциальная диагностика и стратегии лечения биологических осложнений и несостоятельности оральных имплантатов: обзор литературы. Int J Оральные челюстно-лицевые имплантаты 1999; 14 : 473–490.ПабМед Google ученый
Киринен М., Тьюгелс В. . Микробиологически скомпрометированные пациенты и влияние на оральные имплантаты. Пародонтол 2000 2003; 33 : 119–128.
Артикул Google ученый
Фланаган Д . Апикальный (ретроградный) периимплантит: клинический случай активного поражения. J Oral Implantol 2002; 28 : 92–96.
Артикул Google ученый
Райзер Г М, Невинс М . Периапикальное поражение имплантата: этиология, профилактика и лечение. Compend Contin Educ Dent 1995; 16 : 768, 770 , 772.

PubMed Google ученый
Скарано А., Ди Домицио П., Петроне Г., Иззи Г., Пиаттелли А. . Периапикальное поражение имплантата: клинический и гистологический отчет. J Oral Implantol 2000; 26 : 109–113.
Артикул Google ученый
Пепеласси Э.А., Циклакис К., Диаманти-Кипиоти А. Рентгенологическое обнаружение и оценка внутрикостных дефектов пародонта. J Clin Periodontol 2000; 27 : 224–230.
Артикул Google ученый
О Ти Дж., Юн Дж., Ван Х.Л. Лечение периапикального поражения имплантата: клинический случай. Имплант Дент 2003; 12 : 41–46.
Артикул Google ученый
Бэгг Дж., Суини М.П., Харви-Вуд К., Виггинс А.
 . Возможная роль Staphylococcus aureus в развитии тяжелого орального мукозита у пожилых обезвоженных пациентов. Microbiol Ecol Health Dis 1995; 8 : 51–56.
. Возможная роль Staphylococcus aureus в развитии тяжелого орального мукозита у пожилых обезвоженных пациентов. Microbiol Ecol Health Dis 1995; 8 : 51–56.Артикул Google ученый
Персиваль Р.С., Чаллакомб С.Дж., Марш П.Д. Возрастные микробиологические изменения микрофлоры слюны и зубного налета у здоровых взрослых. J Med Microbiol 1991; 35 : 5–11.
Артикул Google ученый
Марш П.Д., Персиваль Р.С., Чаллакомб С.Дж. Влияние ношения зубных протезов и возраста на микрофлору полости рта. J Dent Res 1992; 71 : 1374–1381.
Артикул Google ученый
Ламберт П. М., Моррис Х. Ф., Очи С. . Влияние полосканий 0,12% хлоргексидина диглюконата на частоту инфекционных осложнений и приживление имплантата.
 J Oral Maxillofac Surg 1997; 55 (12 Дополнение 5): 25–30.
J Oral Maxillofac Surg 1997; 55 (12 Дополнение 5): 25–30.Артикул Google ученый
Карлов А В, Хлусов И А, Понтак В А, Игнатов В П и др. Адгезия Staphylococcus aureus к имплантатам с различными физико-химическими характеристиками. Bull Exp Biol Med 2002; 134 : 277–280.
Артикул Google ученый
Кронстрём М., Свенсон Б., Хеллман М., Перссон Г.Р. Ранние отказы имплантатов у пациентов, которым были установлены титановые зубные имплантаты Brånemark System: ретроспективное исследование. Оральные челюстно-лицевые имплантаты Int J 2001 г.; 16 : 201–207.
ПабМед Google ученый
Quirynen M, De Soete M, van Steenberghe D. Инфекционные риски для оральных имплантатов: обзор литературы.
 Оральные имплантаты Clin Res 2002; 13 : 1–19.
Оральные имплантаты Clin Res 2002; 13 : 1–19.Артикул Google ученый
Ссылка на скачивание
Информация о авторе
Авторы и принадлежности
Медицинская школа. Эдинбургский стоматологический институт, Lauriston Building, Lauriston Place, Эдинбург, Eh4 9YW
N. J. Malden
Авторы
- С. Рокадия
Посмотреть публикации автора
Вы также можете искать этого автора в PubMed Google Scholar
- N. J. Malden
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
Автор, ответственный за корреспонденцию
С. Рокадия.
Дополнительная информация
Рецензированная бумага
Права и разрешения
Перепечатка и разрешения
Об этой статье
Дополнительная литература
Биологические и микробиологические взаимодействия сплава Ti-35Nb-7Zr и его основных элементов со стромальными клетками костного мозга: хорошие перспективы для инженерии костной ткани
- Дафна де Камарго Рейс Мелло
- Лаис Морандини Родригес
- Луана Маротта Рейс де Васконселлос
Международный журнал имплантологической стоматологии (2020)
Гистопатологический спектр поражений костей, связанных с отторжением дентального имплантата: остеомиелит и не только
- Анна Шнайдерман-Шапиро
- Дэн Даян
- Марилена Веред
Патология головы и шеи (2015)
Оценки технологий обеззараживания – кто оценивает оценки?
- Эй Джей Смит
Британский стоматологический журнал (2013)
Легко достижимо
- Дж.
 М. Саттон
М. Саттон - Дж. Т. Уокер
- Д. Перретт
Британский стоматологический журнал (2011)
- Дж.
Количественная оценка уровня остаточного белка на стоматологических инструментах, обработанных ручным, ультразвуковым и автоматизированным методами очистки
- М. Васи
- К.
 Бадж
Бадж - Н. Д. Х. Ворон
Британский стоматологический журнал (2011)
Streptococcus anginosus, связанный с зубным имплантатом, остеомиелит челюстей: коварная и блаженная сущность
ScienceDirect. Страницы 1187-1193
https://doi.org/10.1016/j.joms.2018.01.010Получить права и контент
Цель
Мы проанализировали данные серии пациентов с гнойным остеомиелитом челюстей, связанным с зубными имплантатами (DIOMJ), вызванным Streptococcus anginosus .
Пациенты и методы
Были проанализированы медицинские карты всех пациентов с остеомиелитом челюстей с 2011 по 2016 год. Первичной переменной результата был Streptococcus anginosus DIOMJ. Другие переменные включали возраст, пол, привычки к курению, сопутствующие заболевания, локализацию зубного имплантата, тип остеомиелита, задержку между установкой зубного имплантата и DIOMJ, микробиологическое исследование и антибиотикограмму, антибиотикотерапию, тип операции и окончательный результат. Случаи из предыдущих отчетов DIOMJ также были проанализированы для сравнения. Наконец, была рассчитана описательная статистика.
Другие переменные включали возраст, пол, привычки к курению, сопутствующие заболевания, локализацию зубного имплантата, тип остеомиелита, задержку между установкой зубного имплантата и DIOMJ, микробиологическое исследование и антибиотикограмму, антибиотикотерапию, тип операции и окончательный результат. Случаи из предыдущих отчетов DIOMJ также были проанализированы для сравнения. Наконец, была рассчитана описательная статистика.
Результаты
Всего у 26 пациентов был остеомиелит челюсти; у 6 пациентов (26%) остеомиелит челюсти развился после установки дентальных имплантатов. S. anginosus был обнаружен у 5 пациентов и Escherichia coli у 1. Остеомиелит располагался на нижней челюсти и во всех случаях сопровождался глубоким шейным абсцессом. Все пациенты были женщинами и либо курили, либо имели сопутствующие заболевания, влияющие на костный метаболизм. Во всех 6 случаях зубные имплантаты были удалены, и потребовалось несколько процедур хирургической обработки (≥2) и длительная антибактериальная терапия (в среднем 6 месяцев). Из 6 пациентов 3 потребовалось радикальное оперативное реконструктивное вмешательство с частичной резекцией и костной пластикой.
Из 6 пациентов 3 потребовалось радикальное оперативное реконструктивное вмешательство с частичной резекцией и костной пластикой.
Выводы
Настоящее исследование показало, что Streptococcus anginosus DIOMJ представляет собой особенно агрессивную форму остеомиелита, которая имеет склонность к развитию на нижней челюсти у женщин в возрасте 60 лет, которые либо курят, либо имеют сопутствующие заболевания.
Фрагменты разделов
Для достижения цели исследования мы разработали и провели ретроспективное исследование серии случаев. Настоящее исследование проводилось в соответствии с Хельсинкской декларацией о медицинском протоколе и этике, и комиссия по этике университетских клиник Женевы одобрила исследование (разрешение № 2017-00282).
Исследуемая популяция была выбрана из базы данных пациентов с ОМЮ в университетских клиниках Женевы, Швейцария, с 2011 по 2016 год. Критерии включения включали всех пациентов, у которых развился
В течение периода исследования остеомиелит нижней челюсти был диагностирован у 26 пациентов. . У 6 из этих пациентов (19%) остеомиелит нижней челюсти развился после установки дентальных имплантатов. У 5 пациентов (83% случаев) выделен возбудитель микроорганизма S. anginosus 9.0026 видов из группы S. anginosus и у 1 больного Escherichia coli . Все пациенты были женщинами, которые либо курили, либо имели как минимум одно сопутствующее заболевание. Средний возраст составил 59 ± 23,6 года. Остеомиелит локализовался в
. У 6 из этих пациентов (19%) остеомиелит нижней челюсти развился после установки дентальных имплантатов. У 5 пациентов (83% случаев) выделен возбудитель микроорганизма S. anginosus 9.0026 видов из группы S. anginosus и у 1 больного Escherichia coli . Все пациенты были женщинами, которые либо курили, либо имели как минимум одно сопутствующее заболевание. Средний возраст составил 59 ± 23,6 года. Остеомиелит локализовался в
Целью настоящего ретроспективного исследования было описание и анализ данных серии пациентов с S. anginosus DIOMJ. Мы предположили, что S. anginosus DIOMJ был связан с повышенным риском нескольких и радикальных хирургических вмешательств и длительной антибактериальной терапии. Конкретные цели исследования заключались в оценке набора вероятных переменных для определения возможных факторов риска для S. anginosus DIOMJ.
Результаты нашего исследования подтвердили нашу гипотезу и подчеркнули
Ссылки (26)
- D.
 O’Sullivan et al.
O’Sullivan et al. Остеомиелит и патологический перелом нижней челюсти, связанные с поздним отторжением имплантата: клинический отчет
J Prosthet Dent
(2006)
- G.F. Курбуш и др.
Как можно как можно раньше диагностировать и лечить остеомиелит челюстей?
Oral Maxillofac Surg Clin North Am
(2011)
- J.W. Hudson
Остеомиелит челюстей: 50-летняя перспектива
J Oral Maxillofac Surg
(1993)
- R.G. Topazian
Остеомиелит челюстей
- M. Baltensperger et al.
Остеомиелит челюстей: определение и классификация
- M.R. Kesting et al.
Тяжелый остеомиелит после немедленной установки зубного имплантата
Оральные челюстно-лицевые имплантаты Int J
(2008)
- C. Pigrau et al.
Остеомиелит челюсти: резистентность к клиндамицину у пациентов, ранее получавших антибиотики
Имплантация зубов и остеомиелит у больного остеопетрозом
Quintessence Int
(2014)
- C.
 Кукла и др.
Кукла и др. Тяжелое течение остеомиелита у пациента с неконтролируемым сахарным диабетом, пролеченного с немедленно установленными дентальными имплантатами: история болезни
Eur J Oral Implantol
(2015)
- A. Shnaiderman-Shapiro et al.
Гистопатологический спектр поражений костей, связанных с отторжением дентального имплантата: остеомиелит и другие заболевания
Патология головы и шеи
(2015)
Остеомиелит нижней челюсти, связанный с дентальными имплантатами: серия случаев A
Eur J Oral Implantol
(2016)
Возможная роль дентальных имплантатов в этиологии и прогнозе остеомиелита: ретроспективное исследование
Int J Oral Maxillofac Implants
(2016)
Остеомиелит нижней челюсти после дентальной имплантации у иммунокомпетентного пациента
Case Rep Dent
(2017)
Необходимость антибиотиков в лечении хирургического лечения остеомиелитом: Оргальный обзор
222, Oral Surrage, Oral Medicine, Oraly Pathology и Ormallology и Or.
 30000222, Oral Surgery, Oral Medicine, ORALARY Pathology и ORMALER. остеомиелит остается не до конца изученным заболеванием, и лечение его различных проявлений остается разнообразным. Целью данного исследования явилось рассмотрение необходимости антибактериальной терапии после хирургического лечения остеомиелита нижней челюсти.
30000222, Oral Surgery, Oral Medicine, ORALARY Pathology и ORMALER. остеомиелит остается не до конца изученным заболеванием, и лечение его различных проявлений остается разнообразным. Целью данного исследования явилось рассмотрение необходимости антибактериальной терапии после хирургического лечения остеомиелита нижней челюсти.Систематический обзор опубликованных статей о хирургическом лечении остеомиелита нижней челюсти с послеоперационной антибактериальной терапией или без нее был проведен для ответа на вопрос: «Изменяет ли использование послеоперационных антибиотиков по сравнению с только хирургическим вмешательством показатель успешности лечения остеомиелита нижней челюсти?» Самые последние доказательства были получены путем поиска в базах данных PubMed, Embase и Scopus. Оценку статьи проводили 2 рецензента.
Было найдено 45 статей, отвечающих критериям включения, при этом все исследования представляли собой ретроспективные когортные исследования или серии случаев.
 Только в 13 статьях использовались обозначения острого остеомиелита, вторичного хронического остеомиелита или первичного хронического остеомиелита по Цюрихской классификации, и общая неоднородность этих статей затрудняла сравнение. Ни в одном исследовании не проводилась преднамеренная статистическая оценка различных протоколов антибиотикотерапии.
Только в 13 статьях использовались обозначения острого остеомиелита, вторичного хронического остеомиелита или первичного хронического остеомиелита по Цюрихской классификации, и общая неоднородность этих статей затрудняла сравнение. Ни в одном исследовании не проводилась преднамеренная статистическая оценка различных протоколов антибиотикотерапии.Ограниченные данные свидетельствуют о том, что резекция может иметь более высокие показатели успеха, чем другие формы хирургического вмешательства, независимо от антибактериальной терапии. Этот систематический обзор ставит под сомнение предполагаемую необходимость промежуточной или долгосрочной антибактериальной терапии при лечении остеомиелита нижней челюсти после хирургической резекции.
Ответ на письмо в редакцию: Комментарий к «Streptococcus anginosus Остеомиелит челюстей, связанный с зубными имплантатами: коварная и пагубная сущность»
2019, Журнал пероральной и челюстной хирургии
Комментарий «Стрептококк Ангинос Стоматологический имплантат остеомиелит челюсти: мультисвязая и камита»
2019, Журнал Oral and Maxialofacecial Orgry »
2019, Journal Oral и MaxialOfacice Antity»
2019.
 остеомиелит языка: клинический случай
остеомиелит языка: клинический случай2022, хирургия полости рта
Реципиент почечного трансплантата с перфорацией щеки: оральная язва кожи и слизистых, инфицированная вирусом Эпштейна-Барр, осложненная условно-патогенной бактериальной инфекцией
2021, Экспериментальная и клиническая трансплантация
Микробиота, ассоциированная с опухолью, при раке клетки пищевода
2021, Frontiers в биологии клетки и развития
Журнал черепно-челюстно-лицевой хирургии, Том 45, Выпуск 4, 2017, стр. 520-525
Отоларингологи, стоматологи и челюстно-лицевые хирурги ежедневно принимают пациентов с одонтогенным гайморитом. Исследование было проведено для изучения различных причин одонтогенного верхнечелюстного синусита, начиная от периодонтита и заканчивая операцией по увеличению имплантации. Кроме того, была проанализирована микробная флора гнойного одонтогенного гайморита, чтобы представить надлежащее лечение антибиотиками в дополнение к хирургическому подходу.
Кроме того, была проанализирована микробная флора гнойного одонтогенного гайморита, чтобы представить надлежащее лечение антибиотиками в дополнение к хирургическому подходу.
Проведено ретроспективное исследование с анализом клинических исследований 121 пациента, страдающего одонтогенным гайморитом, перенесшего операцию. Собранные бактерии проверяли на чувствительность на регулярной основе, хирургические отчеты об удалении инородного материала или зубного очага были рассмотрены, а также предоперационная КЛКТ.
Средний возраст пациентов составлял 56,62 года (±16 SD) с небольшим преобладанием женского пола. Аллергический профиль к β-лактамным антибиотикам не влиял на сроки пребывания больных в стационаре. 69 из 121 случая OMS возникли после стоматологических операций (удаление, увеличение или имплантация). Верхнечелюстные моляры были зубами, в основном ответственными за возникновение без хирургического вмешательства в недавней истории. У 22,3% больных имелось вывихнутое инородное тело в верхнечелюстной пазухе. Синегнойная палочка 9Инфекция 0026 была в значительной степени связана с неправильно расположенными инородными телами (пломбирование корней, аугментативный стоматологический материал, например, p <0,05). Мы зафиксировали анаэробное доминирование с 45 анаэробами против 19 аэробов. Ампициллин/сульбактам (80%) и пиперациллин/тазобактам (93,3%) обладают достаточной чувствительностью к собранным бактериям. Аналогичным образом, моксифлоксацин (86,3%) показал одинаковые результаты, тогда как клиндамицин показал плохой результат: только 50% протестированных бактерий были чувствительны к клиндамицину.
Синегнойная палочка 9Инфекция 0026 была в значительной степени связана с неправильно расположенными инородными телами (пломбирование корней, аугментативный стоматологический материал, например, p <0,05). Мы зафиксировали анаэробное доминирование с 45 анаэробами против 19 аэробов. Ампициллин/сульбактам (80%) и пиперациллин/тазобактам (93,3%) обладают достаточной чувствительностью к собранным бактериям. Аналогичным образом, моксифлоксацин (86,3%) показал одинаковые результаты, тогда как клиндамицин показал плохой результат: только 50% протестированных бактерий были чувствительны к клиндамицину.
При диагностированном ОМС необходимо провести лечение зубных очагов, удаление неуместных тел и дополнительное лечение гнойного обострения с применением рассчитанной антибактериальной терапии в соответствии с резистентностью возбудителей.
Исследовательская статья
Вестибулопластика по переключателю губ в сочетании с внутрикостной имплантацией. Один этап против двух этапов?
Журнал челюстно-лицевой хирургии, медицины и патологии, том 29, выпуск 1, 2017 г. , стр. 33–38
, стр. 33–38
Целью данного исследования является оценка результатов и осложнений при одновременном проведении вестибулярных и имплантационных операций. Чтобы сохранить адекватную морфологию преддверия и добиться стабильности периимплантатной ткани, мы использовали вестибулопластику с переключением губ в сочетании с имплантацией у пациентов с адентией и неглубоким преддверием в передней области нижней челюсти.
Исследование проводилось на 26 пациентах с полной адентией (16 мужчин и 10 женщин) с выраженной резорбцией гребня нижней челюсти. Это сравнительное исследование было проведено на двух группах. Процедуры проводились в один этап в группе I и в два этапа во второй группе. Среднее время наблюдения составило 12 месяцев.
Результаты этого исследования показывают, что комбинация этих процедур имеет некоторые преимущества, такие как сокращение периода лечения и снижение стресса и затрат.
Вестибулопластика и хирургия эндостальной имплантации, когда они выполняются одновременно, обеспечивают несколько преимуществ, таких как устранение необходимости в еще одной операции для лечения мягких тканей и уменьшение боли и дискомфорта для пациента.
Научная статья
Иммунопреципитативный высокоэффективный жидкостный хроматографический анализ процесса заживления при хроническом гнойном остеомиелите челюсти
Журнал черепно-челюстно-лицевой хирургии, том 46, выпуск 1, 2018 г., стр. 119-127
Хронический гнойный остеомиелит (ХСО) челюсти является одним из наиболее трудно поддающихся лечению инфекционных заболеваний, поскольку вызывает прогрессирующее разрушение костей и связано с бактериальной обсемененностью секвестра. Комбинация антибактериальной терапии и хирургической обработки часто используется для лечения CSO. Тем не менее, различные системные состояния могут привести к опасным для жизни осложнениям.
Настоящее исследование было направлено на изучение прогресса заживления ран в 16 случаях CSO с помощью анализа экспрессии белка в послеоперационном экссудате (POE), который был собран через 6 часов, 1 день и 2 дня после блюдцеобразной обработки и/или декортикации. Костное поражение было удалено во время операции, а затем исследовано патологически, а CSO POE исследовали с помощью иммунопреципитации, таким образом, с помощью высокоэффективной хроматографии (IP-HPLC). POE через 6 ч использовали в качестве сравнительного контроля.
POE через 6 ч использовали в качестве сравнительного контроля.
Гистологически поражение CSO показало некротическое гранулематозное поражение, сильно инфильтрированное полиморфно-ядерными лейкоцитами, макрофагами и плазматическими клетками, с примесью множественных секвестров, населенных бактериальными колониями. Анализ IP-ВЭЖХ показал небольшое увеличение белков, связанных с врожденным иммунитетом, то есть NFkB, TNFα, IL-1, IL-6, IL-28 и LL-37, но постепенное снижение белков воспаления, связанных с бактериями. то есть ИЛ-8, ИЛ-12, CD31, CD68 и лизоцим. Белки, связанные с ангиогенезом, то есть VEGF-A и VEGF-C, были немного снижены, но TGF-β1 и bFGF заметно увеличились на 2-й день. Белки, связанные с остеогенезом, то есть OPG и ALP, были немного повышены, в то время как белок, связанный с остеокластогенезом, RANKL был немного снижен по сравнению с контролем.
Эти данные указывают на то, что инфицированный CSO подвергается быстрому процессу заживления ран с активным остеогенезом и постепенным уменьшением воспаления, связанного с бактериями, что позволяет прогнозировать благоприятный прогноз после операции.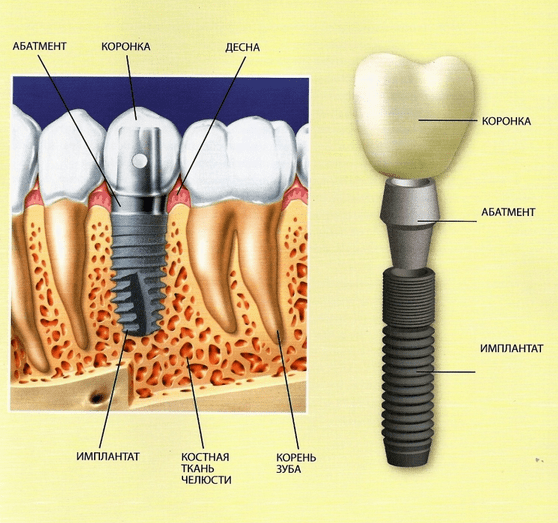 Кроме того, IP-ВЭЖХ может быть полезна для мониторинга POE и процессов заживления ран в послеоперационном периоде.
Кроме того, IP-ВЭЖХ может быть полезна для мониторинга POE и процессов заживления ран в послеоперационном периоде.
Научная статья
Верхнечелюстной остеомиелит, связанный с остеопетрозом: систематический обзор
Журнал черепно-челюстно-лицевой хирургии, том 46, выпуск 11, 2018, стр. 1905-1910
Остеопетроз — это редкое заболевание, характеризующееся повышенной плотностью кости и недостаточным ремоделированием кости. Последующие осложнения включают повреждение черепных нервов из-за компрессии, переломы костей и остеомиелит. Верхнечелюстной остеомиелит встречается редко даже у больных остеопетрозом. Это систематический обзор литературы по лечению и исходам остеомиелита верхней челюсти у пациентов с аутосомно-доминантным остеопетрозом (АДО) II типа. Описан случай данной специфической патологии. В литературе описано 18 случаев остеомиелита верхней челюсти, ассоциированного с ОДО II типа. Средний возраст зарегистрированных пациентов составлял 33,5 года (стандартное отклонение 15,9 лет).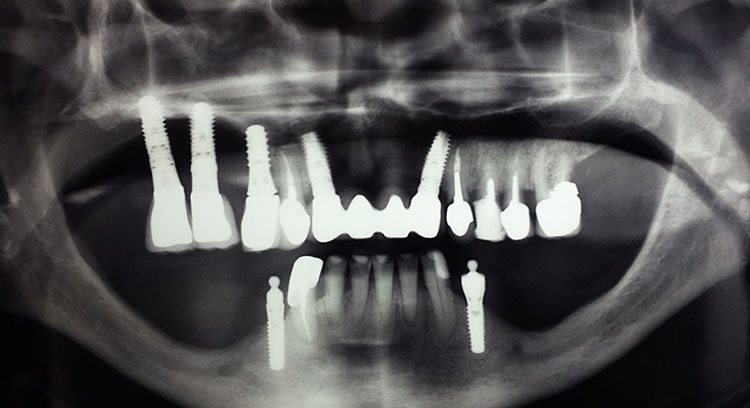 ) лет, а соотношение мужчин и женщин составляло 1:1. Антибиотикотерапия была вариабельной, и основным выбором был амоксициллин с клавулановой кислотой (33,33%). Хирургическое вмешательство или секвестрэктомия были выполнены в 88,89% исследований. Полное заживление достигнуто только в 44,4% случаев. Протоколы лечения остаются спорными и часто не приводят к полному заживлению. В случае, о котором мы сообщаем, полное заживление было достигнуто после длительной антибиотикотерапии, гипербарической оксигенации и частичной резекции. Таким образом, лечение остеомиелита верхней челюсти у пациентов с ОАС II типа является сложной задачей, и полное разрешение процесса зависит от множественных вмешательств.
) лет, а соотношение мужчин и женщин составляло 1:1. Антибиотикотерапия была вариабельной, и основным выбором был амоксициллин с клавулановой кислотой (33,33%). Хирургическое вмешательство или секвестрэктомия были выполнены в 88,89% исследований. Полное заживление достигнуто только в 44,4% случаев. Протоколы лечения остаются спорными и часто не приводят к полному заживлению. В случае, о котором мы сообщаем, полное заживление было достигнуто после длительной антибиотикотерапии, гипербарической оксигенации и частичной резекции. Таким образом, лечение остеомиелита верхней челюсти у пациентов с ОАС II типа является сложной задачей, и полное разрешение процесса зависит от множественных вмешательств.
Исследовательская статья
Остеонекроз и остеомиелит челюсти, связанные с ингибиторами фактора некроза опухоли-альфа (ФНО-α): систематический обзор
Британский журнал челюстно-лицевой хирургии, том 58, выпуск 1, 2020 г., стр. 25-33
Ингибиторы фактора некроза опухоли-α (TNF-α) все чаще используются в качестве иммуномодуляторов для лечения воспалительных состояний, таких как ревматоидный артрит и болезнь Крона. Сообщаемые серьезные побочные эффекты включают повышенную заболеваемость лимфомой и повышенную восприимчивость к инфекциям, таким как туберкулез. Цель этого систематического обзора состояла в том, чтобы выяснить, существует ли ассоциированный риск лекарственного остеонекроза челюсти (MRONJ). Три автора независимо провели поиск в PubMed, MEDLINE, EMBASE, CINAHL и Кокрановском центральном регистре контролируемых исследований на предмет опубликованных сообщений об остеонекрозе полости рта (ОНЧ) или остеомиелите (ОМ) у пациентов, принимавших препараты против ФНО-α и не имевших в анамнезе антиангиогенных препаратов или антирезорбтивное лечение. Были рассмотрены все типы исследований на людях, получавших ингибиторы ФНО-α. Только шесть подходили для анализа, и все они были независимо оценены на предмет риска систематической ошибки. Они включали шесть пациентов с ONJ или OM, которые были связаны исключительно с ингибиторами TNF-α. Наиболее распространенной локализацией остеонекроза челюсти был задний отдел нижней челюсти (n = 5).
Сообщаемые серьезные побочные эффекты включают повышенную заболеваемость лимфомой и повышенную восприимчивость к инфекциям, таким как туберкулез. Цель этого систематического обзора состояла в том, чтобы выяснить, существует ли ассоциированный риск лекарственного остеонекроза челюсти (MRONJ). Три автора независимо провели поиск в PubMed, MEDLINE, EMBASE, CINAHL и Кокрановском центральном регистре контролируемых исследований на предмет опубликованных сообщений об остеонекрозе полости рта (ОНЧ) или остеомиелите (ОМ) у пациентов, принимавших препараты против ФНО-α и не имевших в анамнезе антиангиогенных препаратов или антирезорбтивное лечение. Были рассмотрены все типы исследований на людях, получавших ингибиторы ФНО-α. Только шесть подходили для анализа, и все они были независимо оценены на предмет риска систематической ошибки. Они включали шесть пациентов с ONJ или OM, которые были связаны исключительно с ингибиторами TNF-α. Наиболее распространенной локализацией остеонекроза челюсти был задний отдел нижней челюсти (n = 5). Средняя (SD) продолжительность лечения анти-ФНО-α до развития костных поражений составила 62,5 (47,4) месяца. Инвазивная хирургия была указана как провоцирующий фактор в пяти случаях, а ONJ/OM разрешился консервативным лечением в пяти случаях. Хотя все исследования были сочтены подверженными высокому риску систематической ошибки, ограниченные данные свидетельствуют о том, что у некоторых пациентов может развиться остеонекроз челюсти/СО в результате лечения ингибиторами ФНО-α. В настоящее время необходимы исследования более высокого качества, чтобы установить относительный риск MRONJ у пациентов, которые их принимают.
Средняя (SD) продолжительность лечения анти-ФНО-α до развития костных поражений составила 62,5 (47,4) месяца. Инвазивная хирургия была указана как провоцирующий фактор в пяти случаях, а ONJ/OM разрешился консервативным лечением в пяти случаях. Хотя все исследования были сочтены подверженными высокому риску систематической ошибки, ограниченные данные свидетельствуют о том, что у некоторых пациентов может развиться остеонекроз челюсти/СО в результате лечения ингибиторами ФНО-α. В настоящее время необходимы исследования более высокого качества, чтобы установить относительный риск MRONJ у пациентов, которые их принимают.
Исследовательская статья
Ювенильный хронический остеомиелит нижней челюсти: роль хирургической обработки и антибиотиков
Журнал челюстно-лицевой хирургии, том 74, выпуск 7, 2016 г., стр. 1368-1382
3 Tovenile. хронический остеомиелит нижней челюсти (JMCO) с использованием стандартизированного протокола лечения, включающего открытую биопсию, декортикацию, микробную культуру и длительную антибактериальную терапию.
Это было ретроспективное клиническое исследование педиатрических пациентов с JMCO, лечившихся в Массачусетской больнице общего профиля для детей от 19 лет.с 96 по 2014 год. Критерии включения включали возраст младше 18 лет, диагноз JMCO, лечение по протоколу, адекватные клинические и рентгенографические данные в истории болезни и последующее наблюдение в течение не менее 1 года после первоначального лечения. Стационарные и амбулаторные записи были проанализированы на предмет демографических, клинических и рентгенологических данных, а также гистологических и лабораторных оценок. Предикторной переменной был стандартизированный протокол лечения, а первичными исходными переменными были статус заболевания в конце лечения и осложнения лечения.
Двадцать пациентов (средний возраст начала заболевания 10,7 года, диапазон от 3 до 14 лет) получали лечение, 12 из них (11 девочек) соответствовали критериям включения. Лечение всех пациентов включало биопсию (по возможности внеротовую, n = 9; внутриротовую, n = 3), декортикацию, посев и длительную антибактериальную терапию.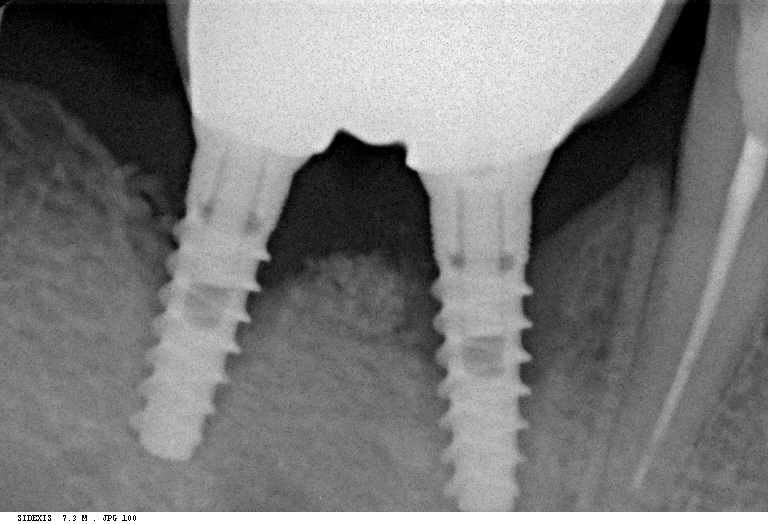 Нестероидные противовоспалительные препараты (НПВП) вводили только по мере необходимости для купирования боли. Было полное разрешение остеомиелита без рецидива у 7 из 12 пациентов (средний период наблюдения 4,3 года; диапазон от 1 до 11 лет). Пять пациентов имели частичный ответ со снижением частоты и тяжести рецидивов заболевания. Они хорошо контролировались короткими курсами антибиотиков (от 4 до 12 недель) с НПВП только по мере необходимости для контроля боли (средний период наблюдения 1,4 года; диапазон от 1 до 3 лет). Серьезных осложнений, связанных с антибактериальной терапией, не было. Незначительные осложнения включали сыпь (n = 2), тошноту и рвоту (n = 1) и вагинальный кандидоз (n = 1).
Нестероидные противовоспалительные препараты (НПВП) вводили только по мере необходимости для купирования боли. Было полное разрешение остеомиелита без рецидива у 7 из 12 пациентов (средний период наблюдения 4,3 года; диапазон от 1 до 11 лет). Пять пациентов имели частичный ответ со снижением частоты и тяжести рецидивов заболевания. Они хорошо контролировались короткими курсами антибиотиков (от 4 до 12 недель) с НПВП только по мере необходимости для контроля боли (средний период наблюдения 1,4 года; диапазон от 1 до 3 лет). Серьезных осложнений, связанных с антибактериальной терапией, не было. Незначительные осложнения включали сыпь (n = 2), тошноту и рвоту (n = 1) и вагинальный кандидоз (n = 1).
Результаты этого исследования показывают, что 58,3% пациентов были вылечены и у них не было рецидивов симптомов (средний период наблюдения 4,3 года). Остальные пациенты продолжают прерывистое лечение антибиотиками по поводу повторяющихся эпизодов отека и боли. Благоприятный ответ на антибактериальную терапию подтверждает гипотезу о том, что JMCO является инфекционным заболеванием и что отрицательные результаты посева могут свидетельствовать о неспособности стандартных методов посева выделить ответственные микроорганизмы.
Раскрытие информации о конфликте интересов: Ни у одного из авторов нет соответствующих финансовых отношений с коммерческими интересами.
© 2018 Американская ассоциация челюстно-лицевых хирургов
Остеомиелит челюсти |
Остеомиелит — это серьезная инфекция костей, которая может быть вызвана медицинскими причинами. злоупотребление служебным положением. Это также может быть результатом выполнения стоматологом определенных процедур. во рту человека, принимающего определенные препараты (бисфосфонаты) после лечение рака или остеопероза.
В крайних случаях невылеченные инфекции приводят к остеомиелиту челюсти.
в результате часть челюсти была удалена хирургическим путем, чтобы остановить ее распространение.
Если вы пострадали от этого состояния, ваш стоматолог, возможно, выполнил
свою работу неправильно и должны нести ответственность.
Адвокатское бюро Фреда Б. Голдберга может расследовать обстоятельства вашего заражения и помочь вам
юридические действия, если это уместно.
В нашей фирме первый шаг — бесплатная консультация. Позвоните нам по телефону (410) 844-5221 и запишитесь на прием сегодня.
Что вызывает остеомиелит челюсти?
К счастью, остеомиелит челюсти встречается редко. Обычно это приводит от невылеченных инфекций, но также может возникнуть в результате хирургической операции на полости рта. проводится без того, чтобы стоматолог помнил, что пациент находится на определенных лекарства, которые участвуют в борьбе с раком и остеопорозом.
У людей, у которых развивается остеомиелит челюсти, обычно это происходит после стоматологического лечения. лечения, пока они принимают эти лекарства. Даже обычный зуб добыча может привести к этому серьезному состоянию.
При остеомиелите челюсти кость инфицируется и, в конце концов,
некротический, что означает, что кость умирает и должна быть удалена. Дальнейшая халатность
может быть неспособность стоматолога распознать наличие остеомиелита
и позволяя ему продолжать распространяться.
Пример из практики
В одном случае, который мы рассмотрели, пациент пережил рак и принимал фосамакс. Несмотря на то, что это было в его листе приема, дантист пошел дальше и выполнил хирургическое извлечение.
Стоматолог не понял значения этого и просто предложил что то, что выглядело как инфекция, медленно заживало. К тому времени это было диагностирован другим стоматологом, пациенту пришлось потерять большой сегмент его нижней челюсти.
Какие другие процедуры могут привести к остеомиелиту?
Другие процедуры, которые могут привести к остеомиелиту челюсти, включают:
- Корневые каналы
- Зубные имплантаты
- Неспособность диагностировать или лечить существующую инфекционное заболевание
Когда вы испытываете инфекцию челюстной кости после стоматологического лечения, вы заслуживают справедливости. Наша Колумбия адвокаты по стоматологической халатности могут помочь вам получить его.
Симптомы остеомиелита челюсти
Многие люди обращаются за лечением остеомиелита после сильной боли в челюсти.
Другие признаки и симптомы остеомиелита включают:
- Некроз кости челюсти
- Отек, покраснение и повышение температуры
- Недомогание (общий дискомфорт, болезнь или беспокойство)
- Тошнота
- Лихорадка
- Озноб
- Повышенная потливость
- Усталость
- Дренаж гноя через открытую рану
Если остеомиелит возник в результате удаления, область, где находится зуб когда-то была (гнездо) также может плохо заживать и иметь «изъеденное молью» вид на рентгене.
Любой из этих симптомов может побудить вас обратиться за медицинской помощью, и если вам поставлен диагноз при остеомиелите челюсти следует немедленно вызвать адвоката. Позвоните нам по телефону (410) 844-5221 или свяжитесь с нами онлайн , чтобы начать.
Как диагностируется остеомиелит челюсти?
Остеомиелит челюсти диагностируют с помощью:
- КТ костей
- Посев крови
- МРТ
- Игла аспирационная
- Или биопсия костных образований
Что такое лечение остеомиелита челюсти?
После обнаружения инфекции вам может потребоваться длительное лечение антибиотиками. терапии, иногда внутривенно (через IV). В тяжелых случаях вы
может потребоваться операция по удалению мертвых костей и тканей.
терапии, иногда внутривенно (через IV). В тяжелых случаях вы
может потребоваться операция по удалению мертвых костей и тканей.
Эти процедуры требуют много времени и средств, поэтому мы рекомендуем вам расследовать судебный иск о стоматологической халатности с нашей фирмой. Успешный случай может помочь вам позволить себе все расходы связанные с устранением проблемы, вызванной вашим стоматологом небрежность и покрыть все стоматологические расходы, которые могут возникнуть в будущем.
Мировые соглашения и приговоры также признают вашу физическую боль и душевные страдания. Адвокатское бюро Фреда Б. Голдберга будет добиваться максимальной компенсации вашего имени.
Почему стоит выбрать юридическую контору Фреда Б. Голдберга?
Адвокат Фред Голдберг занимается юридической практикой с 1981 года и представляет интересы истцов в более
более 75% случаев врачебной ошибки в штате Мэриленд. Клиенты наши
главным приоритетом, и нас очень рекомендуют как бывшие клиенты, так и
товарищи адвокаты. Мы также предлагаем бесплатные консультации, чтобы вы могли обсудить
ваше дело с прокурором Голдбергом бесплатно.
Мы также предлагаем бесплатные консультации, чтобы вы могли обсудить
ваше дело с прокурором Голдбергом бесплатно.
Позвоните нам по телефону (410) 844-5221 или свяжитесь с нами онлайн, чтобы начать судебное разбирательство по делу о заражении челюстной кости сегодня
Хронический остеомиелит после неосложненного удаления зубов
РЕФЕРАТ
Стоматолог общей практики обычно является первым практикующим врачом, который оценивает заболевание полости рта, начинает лечение и устраняет осложнения. Хотя редко, разрушительные последствия стоматологической хирургии могут включать стенокардию Людвига, медиастинит, кровоизлияние, некротизирующий фасциит, синдром Лемьера и остеомиелит. Остеомиелит — хорошо известное, но редкое осложнение удаления зубов, которое может имитировать множественные доброкачественные и злокачественные процессы. В этом клиническом случае мы рассматриваем диагностику и лечение распространенного послеоперационного остеомиелита нижней челюсти, развившегося после удаления третьего моляра нижней челюсти.
Введение
Стоматологи знакомы с несколькими редкими осложнениями хирургии третьего моляра, включая стенокардию Людвига, медиастинит, кровоизлияние, некротизирующий фасциит и синдром Лемьера. 1-4 В этом клиническом случае мы рассматриваем диагностику и лечение прогрессирующего остеомиелита нижней челюсти, развившегося после удаления третьего моляра нижней челюсти, и фокусируемся на его неспецифической симптоматике.
История болезни
Здоровой 29-летней женщине стоматолог удалил зуб 48 после лечения перикоронита. Неделю спустя в месте хирургического вмешательства произошло внезапное обильное кровотечение, которое было быстро остановлено с помощью прямого давления. С этого момента больной стал жаловаться на разлитую боль и небольшую припухлость по ходу правого заднего отдела нижней челюсти. Хотя опухоль была прерывистой, боль была постоянной, но адекватно контролировалась пероральным приемом кеторолака. Пациент описал боль как острую и распространяющуюся от ипсилатерального уха к подбородку и книзу к нижнему краю нижней челюсти. Стоматолог поставил первоначальный диагноз миофасциальной боли и капсулита правого височно-нижнечелюстного сустава (ВНЧС).
Стоматолог поставил первоначальный диагноз миофасциальной боли и капсулита правого височно-нижнечелюстного сустава (ВНЧС).
Приблизительно через 3 месяца после удаления пациент был направлен к оральному и челюстно-лицевому хирургу с сохраняющейся болью и отеком. На основании анамнеза, рентгенологического и клинического обследования, выявившего остеолитическое поражение нижней челюсти с припухлостью в щечном преддверии, прилегающем к месту 48 зуба, а также в правой поднижнечелюстной области, диагноз изменен на хронический гнойный остеомиелит. Больному был назначен 1-месячный курс перорального приема пенициллина и метронидазола. Хотя боль значительно уменьшилась, припухлость и болезненность в правом поднижнечелюстном и подмассетеральном отделах все еще сохранялись. Больному был назначен дополнительный 1-месячный курс перорального приема клиндамицина.
Через шесть месяцев после первоначальной процедуры пациент был направлен на дальнейшую расширенную визуализацию для оценки плотного медуллярного рисунка кости в правой нижней челюсти, визуализируемого на ортопантомограмме (, рис. 1 ). Компьютерная томография (КТ) и ядерное сканирование пациента действительно указывали на диффузный остеомиелит, затрагивающий правую часть нижней челюсти (, рис. 2, ). Рентгенологически секвестров не было видно. В это время максимальное межрезцовое отверстие пациента было уменьшено до 20 мм. Все анализы крови были ничем не примечательны, включая дифференциальный подсчет лейкоцитов.
1 ). Компьютерная томография (КТ) и ядерное сканирование пациента действительно указывали на диффузный остеомиелит, затрагивающий правую часть нижней челюсти (, рис. 2, ). Рентгенологически секвестров не было видно. В это время максимальное межрезцовое отверстие пациента было уменьшено до 20 мм. Все анализы крови были ничем не примечательны, включая дифференциальный подсчет лейкоцитов.
Рис. 1: Ортопантомограмма остеомиелитического процесса, связанного с телом правой нижней челюсти, ветвью и мыщелком.
Рис. 2: Компьютерная томография в коронарной проекции ( a ), сканирование кости с технецием 99 ( b ) и трехмерная реконструкция ( c ), иллюстрирующая остеомиелит правой нижней челюсти.
Моксифлоксацин был добавлен к схеме антибиотикотерапии из-за отсутствия разрешения этого хронического гнойного остеомиелита, и были проведены 20 сеансов гипербарической оксигенации (ГБО). Последняя началась через 11 месяцев после удаления 48 зуба 9.0003
Последняя началась через 11 месяцев после удаления 48 зуба 9.0003
После ГБО наблюдался лишь временный эффект, и в последующие месяцы пациент продолжал страдать от преходящего дискомфорта, тризма и отека, связанных с правой нижнечелюстной областью. По мере прогрессирования симптомов пациент несколько раз госпитализировался для внутривенного введения антибиотиков и локальной хирургической обработки под общей анестезией. К сожалению, ее клиническое состояние продолжало ухудшаться, и через 18 месяцев после удаления она была повторно госпитализирована с лихорадкой, сильными болями и сопутствующими инфекциями правого жевательного и буккального пространства. Повторная визуализация показала, что остеомиелитический процесс охватил большую часть ветви и тело нижней челюсти мезиально от зуба 46.
После детального обсуждения с пациенткой было принято решение о проведении резекции пораженного участка нижней челюсти. Хирургическая процедура заключалась в резекции склерозированной кости, включая мыщелок, ветвь и часть тела правой нижней челюсти. Зубы 45, 46 и 47 были включены в резекцию, которая продолжалась до тех пор, пока не был идентифицирован кровоточащий костный мозг, представляющий здоровую кость. Промежуточная реконструкция состояла из несущей пластины реконструкции, к которой был прикреплен протез мыщелковой головки (9).0741 Рис. 3 ). После операции пациент чувствовал себя очень хорошо, продемонстрировав немедленное улучшение всех симптомов, связанных с инфекцией (, рис. 4, ). После резекции она продолжала принимать антибиотики еще 3 месяца, и к этому времени все симптомы остеомиелита исчезли.
Зубы 45, 46 и 47 были включены в резекцию, которая продолжалась до тех пор, пока не был идентифицирован кровоточащий костный мозг, представляющий здоровую кость. Промежуточная реконструкция состояла из несущей пластины реконструкции, к которой был прикреплен протез мыщелковой головки (9).0741 Рис. 3 ). После операции пациент чувствовал себя очень хорошо, продемонстрировав немедленное улучшение всех симптомов, связанных с инфекцией (, рис. 4, ). После резекции она продолжала принимать антибиотики еще 3 месяца, и к этому времени все симптомы остеомиелита исчезли.
Рис. 3: Ортопантомограмма резецированной правой нижней челюсти, несущей пластины для реконструкции и протеза головки мыщелка.
Рисунок 4: Послеоперационные фотографии, демонстрирующие адекватный эстетический результат во фронтальной ( a ) и профильной ( b ) проекциях. Проекция глаза червя ( c ) иллюстрирует выступающий угол нижней челюсти, связанный с промежуточной реконструкцией с несущей пластиной.
Через полтора года после резекции нижней челюсти произведена реконструкция дефекта правой нижней челюсти с использованием аллогенной деминерализованной и лиофилизированной нижней челюсти в качестве носителя аутокости, полученной из заднего гребня подвздошной кости ( Рис. 5 ). Аллогенная нижняя челюсть была полой и заполнена аутогенной костной тканью. Через шесть месяцев после реконструкции костный трансплантат демонстрировал клинические и рентгенологические признаки консолидации, и у пациента не было никаких признаков или симптомов остеомиелита (, рис. 6, ). Окончательная окклюзия была приемлемой, и в ближайшем будущем планируется восстановление отсутствующего зубного ряда пациента с помощью имплантатов (, рис. 7 ).
Рисунок 5: Окончательная реконструкция нижней челюсти с использованием аллогенной деминерализованной и лиофилизированной трупной нижнечелюстной кроватки ( a ) и аутогенного губчатого костного трансплантата из частиц ( b ).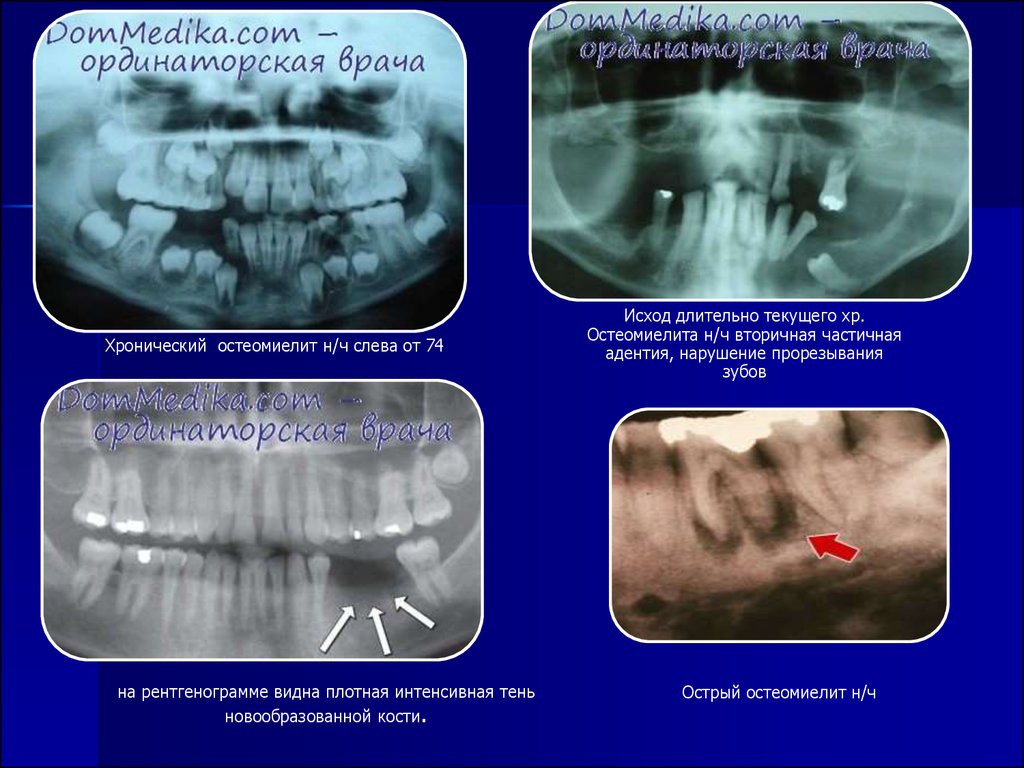
Рис. 6: Ортопантомограмма реконструированной нижней челюсти с трупным нижнечелюстным ложем и аутогенным губчатым костным трансплантатом из частиц.
Рисунок 7: Дооперационная аномалия прикуса I класса и соотношение срединной линии были восстановлены ( и ). Задняя часть правой нижней челюсти включала достаточное количество кости и мягких тканей для будущей имплантационной реабилитации ( b ).
Обсуждение
Стоматолог общей практики обычно первым оценивает заболевание полости рта, особенно когда оно касается области опорно-двигательного аппарата. Остеомиелит — относительно редкое осложнение удаления зубов, которое может имитировать множественные доброкачественные и злокачественные процессы. Для успешной сортировки и лечения таких пациентов стоматолог должен иметь представление о признаках и симптомах, связанных с остеомиелитом.
Остеомиелит — инфекционное воспалительное заболевание костей, вызываемое бактериальной колонизацией костного мозга. Патофизиология включает накопление воспалительного экссудата в костно-мозговой полости и под надкостницей, вызывая компрессию центрального (синусоидального) и периферического кровоснабжения кости. В конечном итоге нарушается костное кровоснабжение, что снижает поступление питательных веществ и кислорода. Ремоделирование кости, необходимое для регенерации, также нарушается. Некротическая ткань способствует размножению бактерий, что без соответствующего вмешательства приведет к неполному заживлению и прогрессированию остеомиелита.
Патофизиология включает накопление воспалительного экссудата в костно-мозговой полости и под надкостницей, вызывая компрессию центрального (синусоидального) и периферического кровоснабжения кости. В конечном итоге нарушается костное кровоснабжение, что снижает поступление питательных веществ и кислорода. Ремоделирование кости, необходимое для регенерации, также нарушается. Некротическая ткань способствует размножению бактерий, что без соответствующего вмешательства приведет к неполному заживлению и прогрессированию остеомиелита.
Остеомиелит протекает в 2 фазы: ранняя или острая фаза, которая обычно является нагноительной, и более поздняя хроническая фаза, которая может быть или не быть нагноительной. Считается, что хроническое заболевание длится более 1 месяца и может свидетельствовать либо об отсутствии ответа на первоначальную терапию, либо о подавлении защитных сил организма.
Остеомиелит длинных костей был связан с ятрогенным введением Staphylococcus aureus и S. epidermis во время операции или травмы. Гематогенное распространение бактерий в кости также хорошо задокументировано. 5 И наоборот, остеомиелит в области десны обычно полимикробный. Изобилие микробной флоры полости рта и неотъемлемая возможность нарушения слизистого барьера создают благоприятную среду для проникновения патогенов, таких как стрептококки и другие условно-патогенные микроорганизмы, в кость. По мере того, как инфекционный процесс созревает и изолируется от защитных механизмов организма хозяина, Actinomyces и Eikenella становятся более распространенными при рефрактерных формах остеомиелита челюстей. 6 Эти микроорганизмы могут доминировать после того, как неоптимальная терапия не смогла уничтожить потенциальных патогенов во время первоначальных попыток.
epidermis во время операции или травмы. Гематогенное распространение бактерий в кости также хорошо задокументировано. 5 И наоборот, остеомиелит в области десны обычно полимикробный. Изобилие микробной флоры полости рта и неотъемлемая возможность нарушения слизистого барьера создают благоприятную среду для проникновения патогенов, таких как стрептококки и другие условно-патогенные микроорганизмы, в кость. По мере того, как инфекционный процесс созревает и изолируется от защитных механизмов организма хозяина, Actinomyces и Eikenella становятся более распространенными при рефрактерных формах остеомиелита челюстей. 6 Эти микроорганизмы могут доминировать после того, как неоптимальная терапия не смогла уничтожить потенциальных патогенов во время первоначальных попыток.
ГБО использовалась в качестве дополнения в начале лечения этого пациента. Целью ГБО является улучшение напряжения кислорода в гипоксических ранах, что, в свою очередь, усиливает пролиферацию сосудов и активность фибробластов и стимулирует активность остеокластов. 7,8 Кроме того, способность лейкоцитов убивать бактерии повышается при более высоком напряжении кислорода в тканях. 9 В целом преимущества ГБО подтверждают ее использование в качестве дополнения к хирургической и противомикробной терапии при лечении рефрактерного, хронического склерозирующего и хронического гнойного остеомиелита. 10
7,8 Кроме того, способность лейкоцитов убивать бактерии повышается при более высоком напряжении кислорода в тканях. 9 В целом преимущества ГБО подтверждают ее использование в качестве дополнения к хирургической и противомикробной терапии при лечении рефрактерного, хронического склерозирующего и хронического гнойного остеомиелита. 10
Описанный случай демонстрирует типичные черты хронического гнойного остеомиелита. При лечении этого пациента антибиотики и нехирургические меры применялись безуспешно. Антибиотики широкого спектра действия были введены для борьбы с Actinomyces и Eikenella . Дополнительная ГБО обеспечила временное облегчение боли. Первоначальное хирургическое лечение состояло из секвестрэктомии и декортикации в сочетании с внутривенной антимикробной терапией с ограниченным успехом. Эта процедура согласуется с протоколами, опубликованными другими. 10–12 В случае неэффективности менее инвазивных процедур частичная резекция с поэтапной реконструкцией успешно применяется при лечении рефрактерного остеомиелита, 13 , как показано в данном случае.
АВТОРЫ
Доктор Хамбер является клиническим преподавателем Стоматологического колледжа Университета Саскачевана и ведет частную практику в Саскатуне, Саскачеван. На момент написания статьи доктор Хамбер был резидентом отделения челюстно-лицевой хирургии и анестезии в Университете Торонто. | |
Доктор Альбилия занимается частной практикой в Монреале, Квебек. На момент написания статьи он был резидентом отделения челюстно-лицевой хирургии и анестезии в Университете Торонто. | |
Доктор Риттенберг лечит челюстно-лицевого хирурга в больнице Mount Sinai, Торонто, Онтарио. |
Адрес для переписки: доктор Крейг К. Хамбер, 601-201 Си-Эн Тауэрс, Саскатун, Южная Каролина, S7K 1J5. Электронная почта: [email protected]
Хамбер, 601-201 Си-Эн Тауэрс, Саскатун, Южная Каролина, S7K 1J5. Электронная почта: [email protected]
Авторы не имеют заявленных финансовых интересов.
Эта статья прошла рецензирование.
Ссылки
- Sandor GK, Low DE, Judd PL, Davidson RJ. Возможности антимикробной терапии при лечении одонтогенных инфекций. J Can Dent Assoc. 1998;64(7):508-14 .
- Могхадам Х.Г., Каминити М.Ф. Опасное для жизни кровотечение после удаления третьих моляров: история болезни и протокол лечения. J Can Dent Assoc. 2002;68(11):670-4 .
- Фентон К.Ф., Кертес Т., Бейкер Г., Шандор Г.К. Некротизирующий фасциит лица: редкое, но опасное осложнение стоматологической инфекции. J Can Dent Assoc. 2004;70(9):611-5 .
- Albilia JB, Humber CC, Clokie CM, Sándor GK. Синдром Лемьера одонтогенного происхождения: обзор для стоматологов. J Can Dent Assoc. 2010;76:a47 .
- Mader JT, Shirtliff ME, Bergquist SC, Calhoun J.
 Противомикробное лечение хронического остеомиелита. Clin Orthop Relat Relat Res. 1999;(360):47-65 .
Противомикробное лечение хронического остеомиелита. Clin Orthop Relat Relat Res. 1999;(360):47-65 . - Маркс Р.Э., Карлсон Э.Р., Смит Б.Р., Торая Н. Выделение видов Actinomyces и Eikenella corrodens от пациентов с хроническим диффузным склерозирующим остеомиелитом. J Оральный челюстно-лицевой хирург. 1994;52(1):26-33; обсуждение 33-4 .
- Triplett RG, Branham GB, Gillmore JD, Lorber M. Экспериментальный нижнечелюстной остеомиелит: терапевтические испытания гипербарическим кислородом. J Оральный челюстно-лицевой хирург. 1982;40(10):640-6 .
- Гилл А.Л., Белл К.Н. Гипербарический кислород: его использование, механизмы действия и результаты. QJM. 2004;97(7):385-95 .
- Хон округ Колумбия. Кислородный и лейкоцитарный микробный киллинг. В: Дэвис Дж. К., Хант, Т. К., редакторы. Гипербарическая оксигенация . Бетесда, Мэриленд: Undersea Medical Society Inc.; 1977. с. 101-10.
- ван Меркестейн Дж.
 П., Гроот Р. Х., ван ден Аккер Х. П., Баккер Д. Д., Боргмейер-Хоелен А. М. Лечение хронического гнойного остеомиелита нижней челюсти. Int J Oral Maxillofac Surg. 1997;26(6):450-4 .
П., Гроот Р. Х., ван ден Аккер Х. П., Баккер Д. Д., Боргмейер-Хоелен А. М. Лечение хронического гнойного остеомиелита нижней челюсти. Int J Oral Maxillofac Surg. 1997;26(6):450-4 . - Ким С.Г., Джанг Х.С. Лечение хронического остеомиелита в Корее. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2001;92(4):394-8 .
- Koorbusch GF, Fotos P, Goll KT. Ретроспективная оценка остеомиелита. Этиология, демография, факторы риска и лечение в 35 случаях. Oral Surg Oral Med Oral Pathol. 1992;74(2):149-54 .
- Suei Y, Tanimoto K, Miyauchi M, Ishikawa T. Частичная резекция нижней челюсти для лечения диффузного склерозирующего остеомиелита: отчет о четырех случаях. J Oral Maxillofac Surg. 1997;55(4):410-4; обсуждение 414-5 .
Остеомиелит челюсти | Spetsas Buist PLLC
Случаи врачебной ошибки, связанные с остеомиелитом челюсти, являются одними из самых серьезных случаев, которые мы когда-либо видели. Если не лечить остеомиелит, может потребоваться несколько операций, и он может вызвать боль, страдания, инвалидность и обезображивание.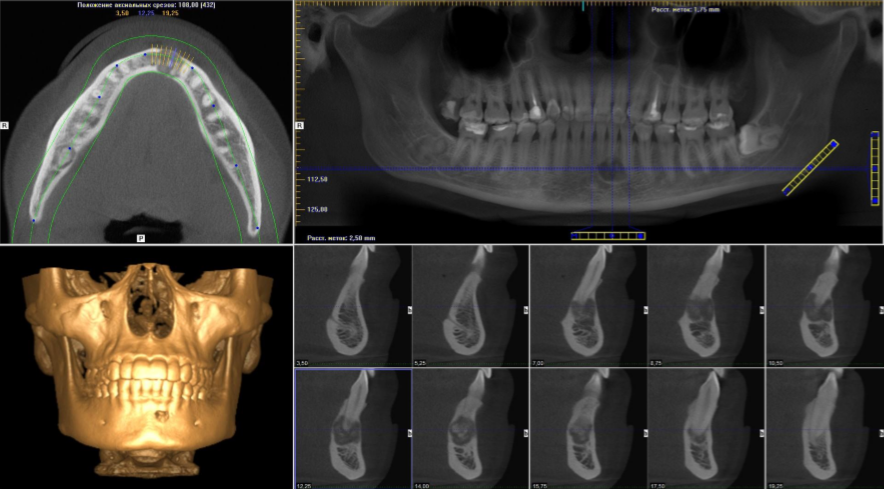 В наиболее тяжелых случаях остеомиелит может привести к смерти. Если вы прошли стоматологическую процедуру и в результате у вас развилась инфекция в челюсти, вы можете иметь право на компенсацию через иск о стоматологической халатности.
В наиболее тяжелых случаях остеомиелит может привести к смерти. Если вы прошли стоматологическую процедуру и в результате у вас развилась инфекция в челюсти, вы можете иметь право на компенсацию через иск о стоматологической халатности.
Что такое остеомиелит челюсти?
Остеомиелит челюсти — это причудливый способ описания инфекции челюсти, которая может развиться после стоматологической процедуры. Слово «остеомиелит» буквально означает воспаление костного мозга. Остеомиелит чаще развивается на нижней челюсти или нижней челюсти, но иногда он развивается и на верхней челюсти или верхней челюсти.
Костная ткань в целом устойчива к инфекции. Однако, как только инфекция появляется, ее может быть чрезвычайно трудно лечить. Эта проблема усугубляется тем, что остеомиелит челюсти возникает около рта и возле зубов, и таким образом инфицированная область постоянно окружена бактериями. Соответственно, осложнения от остеомиелита могут быть крайне тяжелыми и даже привести к летальному исходу, если инфекция распространится из кости в другие части тела.
Какова ответственность стоматолога?
Ответственность стоматолога за стоматологическую халатность будет зависеть от стандарта ухода, который уникален для разных процедур и может варьироваться в зависимости от обстоятельств. В случаях, связанных с остеомиелитом челюсти, стоматолог может нарушить стандарт лечения, не сумев своевременно распознать, диагностировать и вылечить остеомиелит. По сути, существует определенный момент, когда любой здравомыслящий стоматолог диагностировал бы у пациента остеомиелит или направил бы его к специалисту для лечения остеомиелита.
Есть и другие способы, которыми стоматолог может по неосторожности вызвать остеомиелит. Например, стоматолог может вызвать остеомиелит, используя инструменты, которые не были должным образом продезинфицированы. Кроме того, у пациента может развиться остеомиелит, потому что стоматолог не изучил должным образом историю болезни пациента и факторы риска до проведения операции.
Причины остеомиелита
Остеомиелит челюсти — это воспалительное заболевание нижней челюсти, которое обычно начинается как инфекция. Инфекция в челюсти может возникнуть в результате проникновения бактерий в кость из-за стоматологической процедуры или операции на полости рта. Существует так много различных стоматологических процедур, которые могут вызвать инфекцию, и у каждого человека разный профиль здоровья и разная восприимчивость к инфекции. Таким образом, каждый случай остеомиелита челюсти будет в чем-то уникальным. Однако существует несколько распространенных причин остеомиелита челюсти, в том числе причины, перечисленные ниже.
Инфекция в челюсти может возникнуть в результате проникновения бактерий в кость из-за стоматологической процедуры или операции на полости рта. Существует так много различных стоматологических процедур, которые могут вызвать инфекцию, и у каждого человека разный профиль здоровья и разная восприимчивость к инфекции. Таким образом, каждый случай остеомиелита челюсти будет в чем-то уникальным. Однако существует несколько распространенных причин остеомиелита челюсти, в том числе причины, перечисленные ниже.
Остеомиелит от перелома челюсти
Во время удаления задних моляров и зубов мудрости стоматолог может приложить силу, достаточную для того, чтобы сломать челюсть пациента. Если стоматологу не удастся диагностировать и вылечить сломанную челюсть, пациент может пойти домой и заболеть инфекцией. Эта инфекция может перерасти в перелом и развиться в остеомиелит. Это чрезвычайно опасная ситуация, которая часто связана с внутривенным введением антибиотиков и обширной хирургической операцией по борьбе с инфекцией, удалению некротизированной костной ткани и реконструкции челюсти.
Остеомиелит челюсти после удаления зуба
Инфекция, которая развивается после удаления зуба, может стать тяжелой, если ее не лечить. Иногда после удаления зубов врач прописывает антибиотики или противомикробные полоскания рта. Однако, если инфекция существовала до удаления зуба, врач может назначить антибиотики до операции, чтобы укротить инфекцию и снизить вероятность последующего заражения. Если инфекция развивается после удаления и не лечится, инфекция может прорастать в лунку и опускаться в кость. Так может развиваться остеомиелит челюсти после удаления зуба.
Остеомиелит от зубных имплантатов
Остеомиелит от зубных имплантатов — явление редкое, но бывает. Процедуры имплантации зубов требуют, чтобы стоматолог просверлил отверстие в кости пациента и вкрутил в это отверстие титановый штифт. Поскольку внутренняя часть кости пациента подвергается воздействию бактерий, существует вероятность того, что у пациента может развиться остеомиелит в месте установки имплантата. Инфекция может быть вызвана загрязнением зубного имплантата или инфекцией лунки, существовавшей до установки имплантата. Это некоторые из наиболее распространенных путей развития остеомиелита в результате процедуры имплантации зубов.
Инфекция может быть вызвана загрязнением зубного имплантата или инфекцией лунки, существовавшей до установки имплантата. Это некоторые из наиболее распространенных путей развития остеомиелита в результате процедуры имплантации зубов.
Лекарственный остеомиелит
Остеомиелит может развиться в результате приема лекарств. Например, препараты, используемые для лечения заболеваний костей, таких как остеопения или остеопороз, могут увеличить риск развития остеомиелита челюсти. Бисфосфонаты печально известны тем, что вызывают проблемы с костями в стоматологии. Эти препараты подавляют способность костной ткани к заживлению. В результате кость более восприимчива к инфекции и остеомиелиту.
Симптомы стоматологического остеомиелита
Симптомы стоматологического остеомиелита могут различаться в зависимости от пациента, локализации и тяжести инфекции. Есть некоторые общие симптомы остеомиелита, которые имеют тенденцию возникать в большинстве случаев. Некоторые из наиболее распространенных симптомов стоматологического остеомиелита, в том числе следующие:
- Боль;
- Лихорадка;
- Усталость;
- Головные боли;
- Шишка на челюсти;
- Тугоподвижность челюсти;
- Затруднения при приеме пищи или разговоре;
- Нагноение или выделение гноя;
- Дренирование пазух;
- Отек горла;
- Отек лица;
- Потеря зубов; или
- Озноб.

Боль и отек после стоматологических процедур довольно распространены. В большинстве случаев боль и отек исчезнут, и все станет лучше. Однако бывают случаи, когда нормальные симптомы стоматологической процедуры превращаются в нечто гораздо более серьезное, например, в остеомиелит. Таким образом, пациент должен внимательно следить за своими симптомами и немедленно обращаться к медицинскому работнику, если что-то кажется необычно серьезным.
Как диагностировать остеомиелит челюсти
Для диагностики остеомиелита может потребоваться комбинация тестов, таких как визуализация, анализы крови, биопсия или сканирование костей. Как правило, комбинация тестов может помочь максимально точно поставить диагноз. Ниже приведены некоторые из наиболее распространенных методов диагностики остеомиелита челюсти.
Визуализирующие тесты на остеомиелит
Лечащий врач, скорее всего, сможет увидеть потерю костной массы, мертвую костную ткань, воспаление и другие признаки остеомиелита на рентгенограммах или других изображениях. Как правило, наиболее полезными изображениями являются конусно-лучевые изображения или изображения КЛКТ, поскольку они обеспечивают трехмерное изображение челюсти пациента. Тем не менее, остеомиелит часто диагностируется с помощью панорамного рентгена, компьютерной томографии, МРТ и фотографии полости рта.
Как правило, наиболее полезными изображениями являются конусно-лучевые изображения или изображения КЛКТ, поскольку они обеспечивают трехмерное изображение челюсти пациента. Тем не менее, остеомиелит часто диагностируется с помощью панорамного рентгена, компьютерной томографии, МРТ и фотографии полости рта.
Анализы крови на остеомиелит
Помимо визуализации остеомиелит можно диагностировать с помощью анализа крови. Например, лечащий врач может назначить серию анализов крови для проверки повышенного количества лейкоцитов. Хотя эти тесты могут указывать на наличие проблемы, сами по себе они не дают убедительных доказательств остеомиелита. Таким образом, анализы крови обычно используются в сочетании с изображениями для диагностики и оценки остеомиелита.
Биопсия
Биопсия включает отправку образца инфицированной ткани или кости в лабораторию для тестирования. Этот процесс может точно определить бактерии, которые вызывают проблемы в костях пациента. Вооружившись этими знаниями, врач может лечить остеомиелит антибиотиком, который наиболее эффективен против бактерий, вызывающих проблему. Поэтому биопсию следует делать сразу же, если это вообще возможно.
Поэтому биопсию следует делать сразу же, если это вообще возможно.
Тестирование сканирования костей
При сканировании костей используется небольшое количество радиоактивного материала, чтобы помочь выявить инфекции и переломы во время радиологии. Этот процесс иногда называют «сцинтиграфией костей», и он очень полезен для диагностики и оценки остеомиелита.
Лечение остеомиелита челюсти
Пациент с остеомиелитом челюсти обычно лучше реагирует на лечение, если остеомиелит выявлен и лечится на ранней стадии. Однако, если его не лечить, остеомиелит может распространиться и вызвать серьезные повреждения или смерть. Таким образом, для стоматолога крайне важно как можно раньше диагностировать остеомиелит, чтобы предотвратить ненужные повреждения.
Лечение остеомиелита челюсти также может зависеть от состояния здоровья и физического состояния пациента. Ясно, что у пациента с ослабленным иммунитетом гораздо больше шансов получить серьезные повреждения от остеомиелита, чем у абсолютно здорового пациента. Таким образом, лечение остеомиелита будет во многом зависеть от конкретных фактов и обстоятельств в данном случае.
Таким образом, лечение остеомиелита будет во многом зависеть от конкретных фактов и обстоятельств в данном случае.
Общие методы лечения остеомиелита
Хотя лечение остеомиелита будет зависеть от многих факторов. Есть некоторые методы лечения, которые обычно используются. Вот некоторые из наиболее распространенных способов лечения остеомиелита челюсти:
- Противомикробная терапия;
- Антибиотики линии PICC;
- Антибиотики внутривенно;
- Гипербарический кислород;
- Стероидные препараты;
- Анальгетики; и
- Хирургическая обработка.
Лечение антибиотиками остеомиелита челюсти
Лечение остеомиелита затруднено из-за близости к зубам и полости рта, где процветают бактерии. Поэтому антибактериальная терапия часто требует недель или даже месяцев. Кроме того, поскольку инфекцию очень трудно остановить, пероральные антибиотики могут оказаться недостаточно сильными. Поэтому лечение остеомиелита челюсти часто включает внутривенное введение антибиотиков или линию PICC. Кроме того, в некоторых случаях гипербарическая оксигенация может улучшить заживление и повысить эффективность антибиотиков при лечении остеомиелита челюсти.
Кроме того, в некоторых случаях гипербарическая оксигенация может улучшить заживление и повысить эффективность антибиотиков при лечении остеомиелита челюсти.
Операция после остеомиелита челюсти
Остеомиелит челюсти может потребовать нескольких операций, в зависимости от тяжести инфекции. В тех случаях, когда у пациента сломана челюсть и стоматолог допустил распространение инфекции в область перелома, остеомиелит будет расти и распространяться на окружающую костную ткань. Затем остеомиелит быстро разъедает живую кость в пораженной области, вызывая отмирание окружающей кости. Эта мертвая кость обеспечивает идеальную среду для большего количества бактерий, которые еще больше усугубят инфекцию.
К тому времени, когда антибиотики усмиряют инфекцию, пациент часто теряет значительное количество кости вокруг перелома. Соответственно, пациент должен пройти операцию по удалению омертвевшей костной ткани, которую иногда называют «дебридментом». Также пациенту может потребоваться мандибулэктомия или резекция челюсти.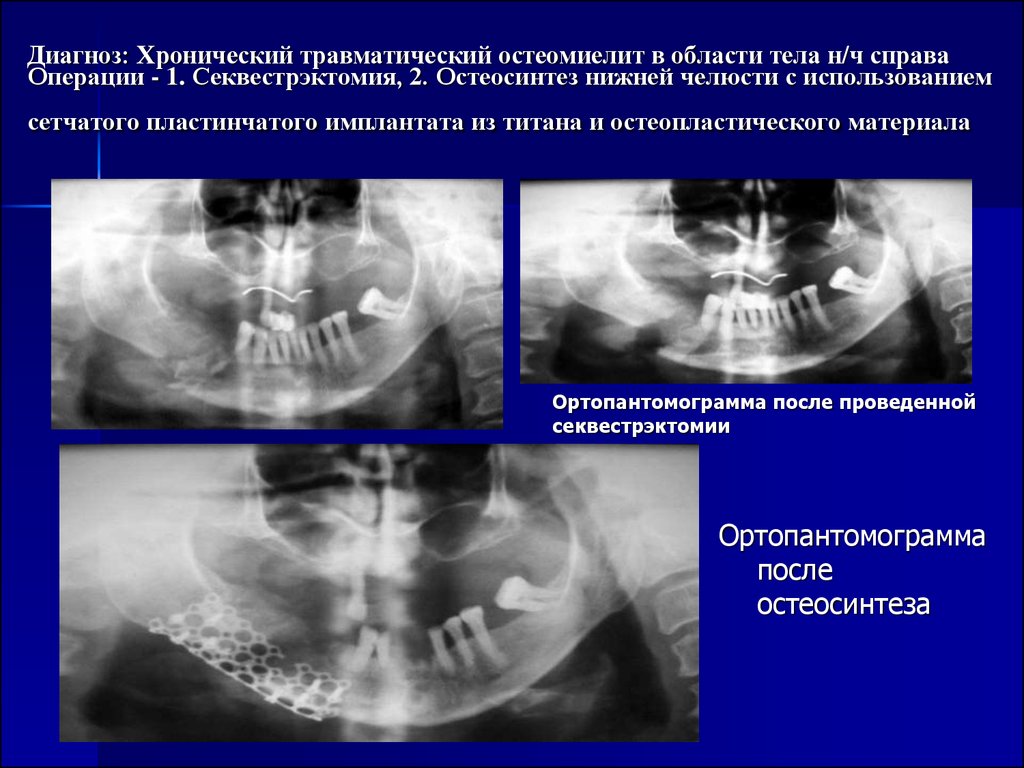 По сути, это означает, что хирург отрезает каждый из инфицированных концов челюсти в месте перелома. Очевидно, что процедура мандибулэктомии предназначена для самых серьезных обстоятельств, например, когда рак полости рта распространяется в челюсть или когда остеомиелит не лечится.
По сути, это означает, что хирург отрезает каждый из инфицированных концов челюсти в месте перелома. Очевидно, что процедура мандибулэктомии предназначена для самых серьезных обстоятельств, например, когда рак полости рта распространяется в челюсть или когда остеомиелит не лечится.
Хирургическая обработка и мандибулэктомия могут оставить значительное пространство между сломанными концами челюсти. Если бы эти концы не были соединены, челюсть пациента была бы совершенно неустойчивой. Поэтому пациенту часто требуется какой-либо титановый имплантат, чтобы перекрыть зазор и удерживать челюсть вместе, пока она заживает.
Кроме того, пациенту может потребоваться новая костная ткань для заполнения пространства, где остеомиелит уничтожил костную ткань. Таким образом, реконструкция нижней челюсти может включать костную пластику. Материал костного трансплантата может быть получен от пациента или от трупа, в зависимости от обстоятельств. Аутогенная кость — это кость, взятая у пациента, и ее можно взять из бедра или ребра.


 Сперва микроорганизмы проникают в пульпу, после чего попадают в твердую ткань по лимфоузлам или каналам;
Сперва микроорганизмы проникают в пульпу, после чего попадают в твердую ткань по лимфоузлам или каналам;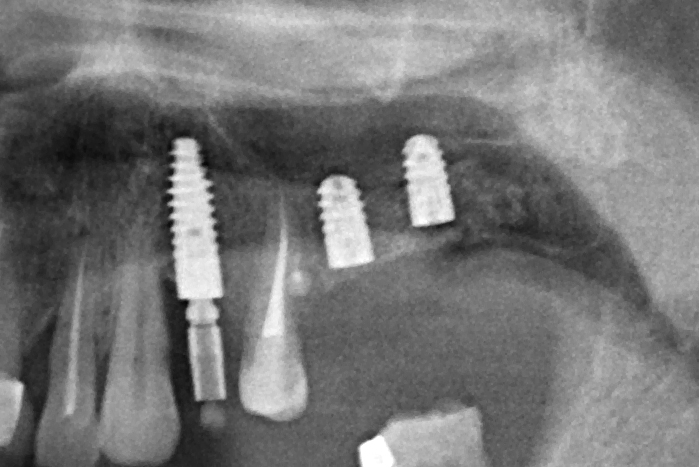

 Особенно в зоне улыбки, где эстетика является критическим моментом. Если нет возможности поставить сразу имплант, можно использовать временную ортопедическую конструкцию (иммедиат-протез или коронку).
Особенно в зоне улыбки, где эстетика является критическим моментом. Если нет возможности поставить сразу имплант, можно использовать временную ортопедическую конструкцию (иммедиат-протез или коронку).

 Воспаления десневой манжетки в результате образования налета на головке импланта. Десна краснеет, отекает, на ней образовываются язвочки. Налет необходимо удалить и уход сделать более тщательным.
Воспаления десневой манжетки в результате образования налета на головке импланта. Десна краснеет, отекает, на ней образовываются язвочки. Налет необходимо удалить и уход сделать более тщательным.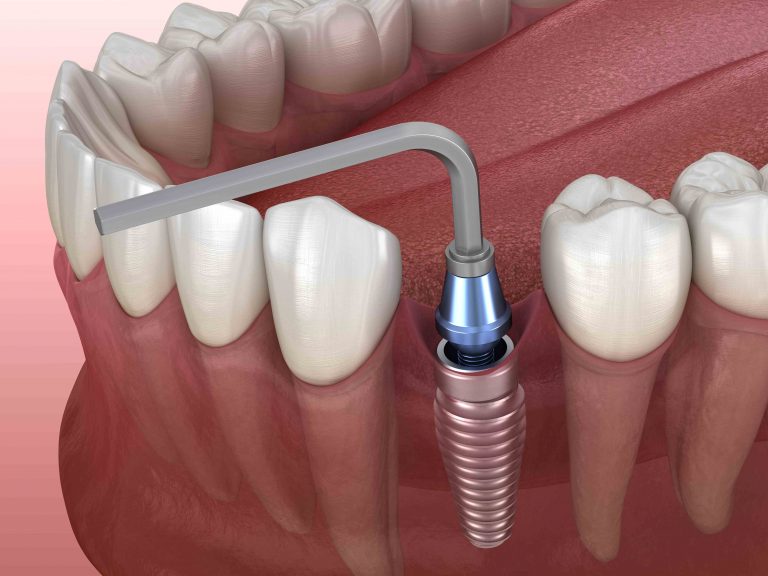 Сначала у пациента может развиваться альвеолит, а уже затем – остеомиелит после удаления зуба со всеми вытекающими симптомами.
Сначала у пациента может развиваться альвеолит, а уже затем – остеомиелит после удаления зуба со всеми вытекающими симптомами. Дж. Молден 2
Дж. Молден 2 
 С. и др. Золотистый стафилококк в полости рта: трехлетний ретроспективный анализ клинико-лабораторных данных. Бр Дент J 2003; 195 : 701–703.
С. и др. Золотистый стафилококк в полости рта: трехлетний ретроспективный анализ клинико-лабораторных данных. Бр Дент J 2003; 195 : 701–703.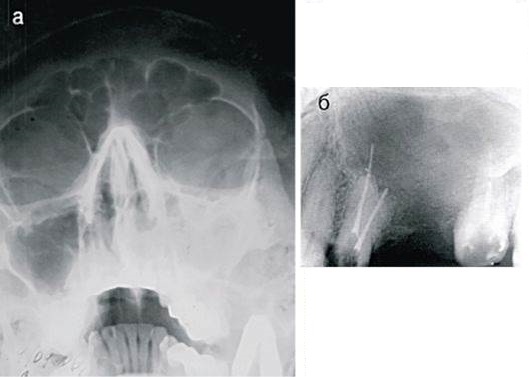 , Хирш Дж., Лекхольм У., Томсен П. . Дифференциальная диагностика и стратегии лечения биологических осложнений и несостоятельности оральных имплантатов: обзор литературы. Int J Оральные челюстно-лицевые имплантаты 1999; 14 : 473–490.
, Хирш Дж., Лекхольм У., Томсен П. . Дифференциальная диагностика и стратегии лечения биологических осложнений и несостоятельности оральных имплантатов: обзор литературы. Int J Оральные челюстно-лицевые имплантаты 1999; 14 : 473–490.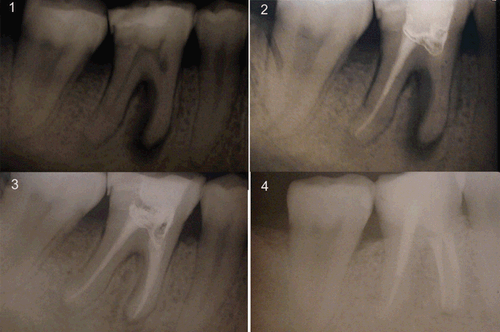
 . Возможная роль Staphylococcus aureus в развитии тяжелого орального мукозита у пожилых обезвоженных пациентов. Microbiol Ecol Health Dis 1995; 8 : 51–56.
. Возможная роль Staphylococcus aureus в развитии тяжелого орального мукозита у пожилых обезвоженных пациентов. Microbiol Ecol Health Dis 1995; 8 : 51–56.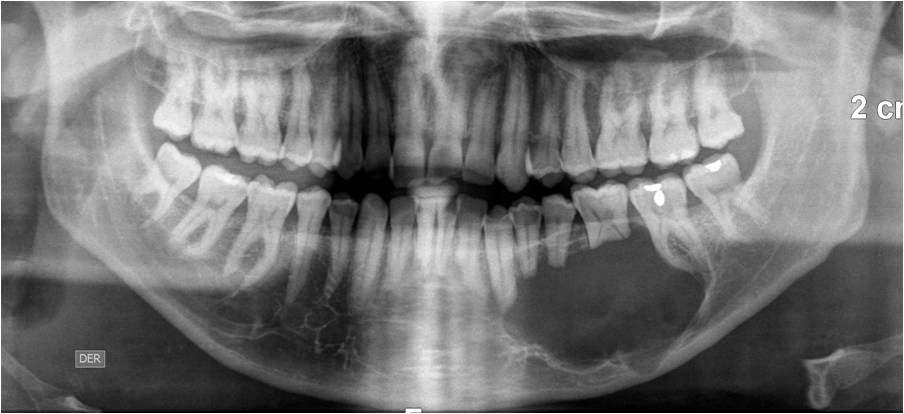 J Oral Maxillofac Surg 1997; 55 (12 Дополнение 5): 25–30.
J Oral Maxillofac Surg 1997; 55 (12 Дополнение 5): 25–30. Оральные имплантаты Clin Res 2002; 13 : 1–19.
Оральные имплантаты Clin Res 2002; 13 : 1–19. М. Саттон
М. Саттон Бадж
Бадж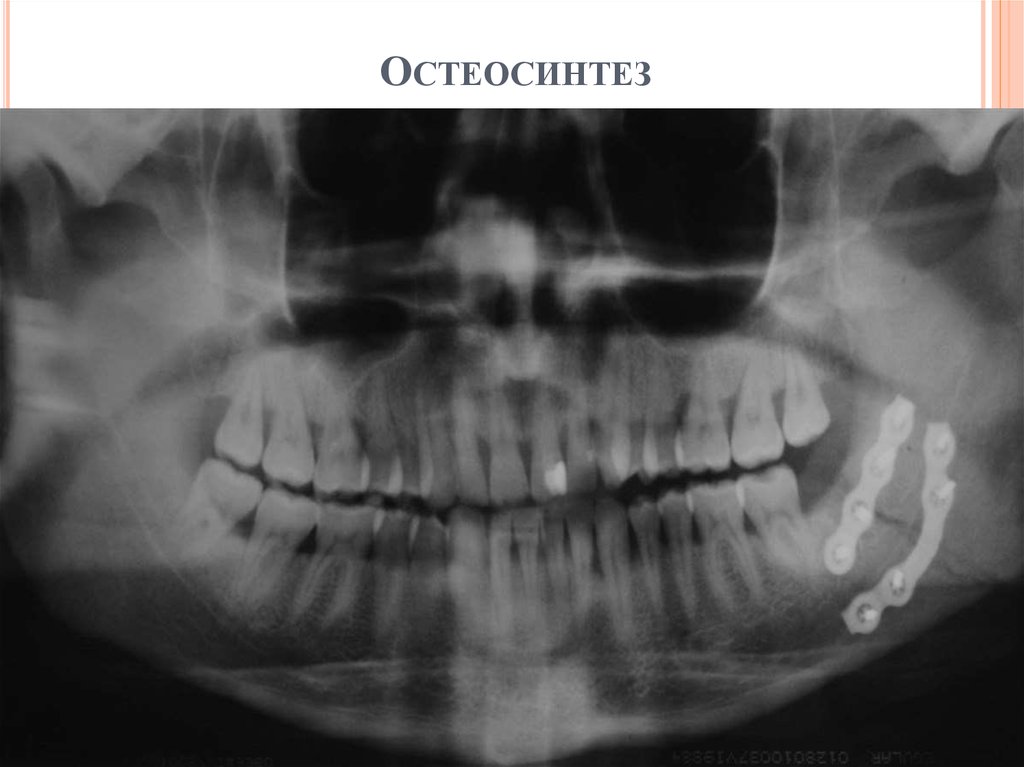 O’Sullivan et al.
O’Sullivan et al.  Кукла и др.
Кукла и др.  30000222, Oral Surgery, Oral Medicine, ORALARY Pathology и ORMALER. остеомиелит остается не до конца изученным заболеванием, и лечение его различных проявлений остается разнообразным. Целью данного исследования явилось рассмотрение необходимости антибактериальной терапии после хирургического лечения остеомиелита нижней челюсти.
30000222, Oral Surgery, Oral Medicine, ORALARY Pathology и ORMALER. остеомиелит остается не до конца изученным заболеванием, и лечение его различных проявлений остается разнообразным. Целью данного исследования явилось рассмотрение необходимости антибактериальной терапии после хирургического лечения остеомиелита нижней челюсти. Только в 13 статьях использовались обозначения острого остеомиелита, вторичного хронического остеомиелита или первичного хронического остеомиелита по Цюрихской классификации, и общая неоднородность этих статей затрудняла сравнение. Ни в одном исследовании не проводилась преднамеренная статистическая оценка различных протоколов антибиотикотерапии.
Только в 13 статьях использовались обозначения острого остеомиелита, вторичного хронического остеомиелита или первичного хронического остеомиелита по Цюрихской классификации, и общая неоднородность этих статей затрудняла сравнение. Ни в одном исследовании не проводилась преднамеренная статистическая оценка различных протоколов антибиотикотерапии. остеомиелит языка: клинический случай
остеомиелит языка: клинический случай Противомикробное лечение хронического остеомиелита. Clin Orthop Relat Relat Res. 1999;(360):47-65 .
Противомикробное лечение хронического остеомиелита. Clin Orthop Relat Relat Res. 1999;(360):47-65 . П., Гроот Р. Х., ван ден Аккер Х. П., Баккер Д. Д., Боргмейер-Хоелен А. М. Лечение хронического гнойного остеомиелита нижней челюсти. Int J Oral Maxillofac Surg. 1997;26(6):450-4 .
П., Гроот Р. Х., ван ден Аккер Х. П., Баккер Д. Д., Боргмейер-Хоелен А. М. Лечение хронического гнойного остеомиелита нижней челюсти. Int J Oral Maxillofac Surg. 1997;26(6):450-4 .